| [Все] [А] [Б] [В] [Г] [Д] [Е] [Ж] [З] [И] [Й] [К] [Л] [М] [Н] [О] [П] [Р] [С] [Т] [У] [Ф] [Х] [Ц] [Ч] [Ш] [Щ] [Э] [Ю] [Я] [Прочее] | [Рекомендации сообщества] [Книжный торрент] |
В зоне риска. Тонкости защиты женского организма. Как ВПЧ проникает в наш организм, чем он опасен и что поможет избежать последствий (fb2)
 - В зоне риска. Тонкости защиты женского организма. Как ВПЧ проникает в наш организм, чем он опасен и что поможет избежать последствий 3472K скачать: (fb2) - (epub) - (mobi) - Дмитрий Михайлович Лубнин
- В зоне риска. Тонкости защиты женского организма. Как ВПЧ проникает в наш организм, чем он опасен и что поможет избежать последствий 3472K скачать: (fb2) - (epub) - (mobi) - Дмитрий Михайлович ЛубнинДмитрий Лубнин
В зоне риска. Тонкости защиты женского организма. Как ВПЧ проникает в наш организм, чем он опасен и что поможет избежать последствий
Посвящается моей маме
© Лубнин Д. М., текст, 2019
© ООО «Издательство «Эксмо», 2020
* * *

ДМИТРИЙ МИХАЙЛОВИЧ ЛУБНИН – акушер-гинеколог, врач УЗИ. кандидат медицинских наук.
Активно практикующий гинеколог, популяризатор медицины. Основная специализация – лечение миомы матки. Основатель проекта «Позитивная гинекология». Автор бестселлера «Project woman. Тонкости настройки женского организма».
«Книга Дмитрия Лубнина – это свод антираковых правил, на мой взгляд, совершенно необходимых современному человеку. Знать о том, что в XXI веке мы можем защититься хотя бы от некоторых видов онкологии, на мой взгляд, – бесценно. Как человеку, глубоко погруженному в тему, и как маме троих детей, девочек, мне было очень важно узнать, что я могу сделать для того, чтобы мои дочери не столкнулись с одним из самых опасных заболеваний. Как же удивительно и просто это оказалось: прививка и регулярный осмотр. Фантастика! Скорее читайте книгу доктора Лубнина и следуйте его рекомендациям. Просвещение – важное оружие против рака. Ведь если знаешь – уже не так страшно».
Ваша Чулпан Хаматова,основатель фонда «Подари жизнь»
От автора

Написать эту книгу меня заставила драматическая ситуация, которая сложилась в отношении шейки матки в нашей стране. Да, я не ошибся, не в отношении патологии шейки матки, а именно шейки матки как отдельного анатомического образования. Главное, что узнает женщина про себя, впервые посетив гинеколога, – это факт наличия у нее шейки матки и «эрозии» на ней. Затем следует повествование о страшном онкогенном вирусе, от которого не спасает презерватив, и его последствиях. И все бы ничего, если бы в результате это приводило к активному вовлечению женщины в так называемый «скрининг рака шейки матки», который, кстати, организован на государственном уровне в странах с высокими показателями социальной защиты населения. Но этого, увы, не происходит. Напротив, вместо организации данного скрининга своими силами, существенная часть врачей активно лечит вирус папилломы человека различными препаратами без доказанного эффекта, «прижигают эрозию» и все это под аккомпанемент запугивания пациентов высоким риском развития рака шейки матки в будущем. Сам же скрининг рака шейки матки или не проводится вовсе или проводится время от времени в каком-то модифицированном виде. При этом рекомендации по проведению скрининга рака шейки матки утверждены Минздравом и они ничем не отличаются от тех, что приняты во всем мире. Другими словами, с шейкой матки делают все, что угодно, кроме того, что делать надо, и эта псевдозабота никак не снижает число заболевших раком шейки матки, а наоборот, выводит нашу страну в лидеры по количеству заболевших и погибших от этого рака женщин.
На мой взгляд, такая ситуация связана с тем, что современные представления о вирусе папилломы человека и принципах скрининга рака шейки матки – достижение последних 7–10 лет. Это значит, что большей части практикующих в настоящий момент гинекологов, чей стаж условно превышает 7–10 лет, подобную информацию в университете и ординатуре не преподавали, а система последипломного образования в нашей стране, по сути, одно название. Отрывочные знания, отсутствие базовых представлений о проблеме привели к карикатурной ситуации, когда врач может лечить вирус папилломы человека капельницами и уколами и при этом забывать о необходимости взять цитологический мазок, пропуская при этом развитие серьезных заболеваний. Мой опыт показывает, что стремление к самостоятельному образованию у российских врачей не очень высокое, знание английского языка оставляет желать лучшего, поэтому единственным выходом из сложившейся ситуации может быть только предоставление информации самим пациентам, на что и направлена эта книга.
Россия – один из лидеров среди стран с самым большим количеством случаев заболевания раком шейки матки.
Эта книга нужна вам, дорогие женщины, так как данная проблема касается всех вас независимо от возраста. Даже если эта информация будет не актуальна конкретно для вас, благодаря ей вы сможете помочь своим родным и близким не упустить возможность предотвратить опасное заболевание или не попасть в тяжелую психологическую ситуацию, связанную со страхом за свою жизнь.
Эта книга была бы полезна вам, уважаемые коллеги, если по какой-то причине вам не удалось получить или найти современную информацию о ВПЧ и принципах скрининга рака шейки матки. В книге я собрал и систематизировал для простоты восприятия всю самую последнюю информацию, взятую из авторитетных источников. И пусть стиль повествования может показаться вам простоватым, но мне кажется, так даже удобнее воспринимать информацию, кроме этого везде указаны источники литературы, и можно подробнее ознакомиться с отдельными вопросами.
В целом книга может быть интересной с точки зрения научно-популярного произведения, в котором рассказывается об истории открытия вируса папилломы человека, его связи с раком шейки матки, а также узнать, как на современном этапе осуществляется диагностика патологии шейки матки. То есть заглянуть за кулисы гинекологической практики.
Вступление. Природа страха

Страх – самое сильное чувство человека. Страх определяет всю человеческую жизнь и присутствует во всех проявлениях жизни, по сути, являясь базовым структурным элементом бытия. «Не боится только дурак», – гласит русская поговорка, определяя знания как источник тревоги и страха. В основе страха лежит неведомое и непонятное, непредсказуемое и неконтролируемое. Первое, что нас пугает в жизни, это темнота. Ужас темной комнаты знаком каждом, и единственным спасением для нас был свет лампы, которую требовалось оставлять включенной, пока мы не заснем. Даже заботливые руки матери в темноте не внушали такого спокойствия, какое давал свет, освещающий все углы нашей комнаты и гарантирующий отсутствие чудовищ.
Жизненный опыт помогает побеждать одни страхи, но неизбежно порождает другие. Страх темноты отходит на задний план, но мы постигаем свою смертность и страх потерять близких. Осознание конечности своей жизни и уязвимости своего тела неизменно гнетет нас всю жизнь. В основе всех религий лежит в первую очередь успокоение именно этого страха. Познания в христианской религии и есть причина смертности человека, «познания умножают скорбь», пишет Экклезиаст. Принципиальным отличием человека от животного является именно знание конечности своего существования.
Когда есть такое сильное чувство, способное парализовать волю человека, критичность его мышления и сделать его управляемым, обязательно найдутся те, кто захочет использовать это чувство ради своей выгоды. Опять же с детства мы сталкиваемся с насилием и болью, будь то способы родительского воспитания или конфликты со сверстниками. Нам угрожают причинением боли, заставляя делать то, чего мы не хотим. Нам внушают страх за последствия наших действий, которые отразятся на нашем здоровье.
Помимо бытовых страхов (пожаров, ДТП, электричества, убийц, насильников и т. д.), в жизнь активно приходят страхи, которые создают защитники нашего с вами здоровья. В начале они носят просто запретительный характер: не облизывай сосульку – горло заболит, не ешь сладкого – зубы заболят. Такие запреты для ребенка носят в большей степени ритуальный характер, так как суть этих запретов не до конца понятна. Просто их надо выполнять, иначе мама наругает. Когда здоровья много, его не бережешь, поэтому убедить подростка вести здоровый образ жизни сравни предложению бедуину беречь песок.
Когда здоровья много, люди его не берегут, подобно тому, как бедуины не берегут песок в пустыне.
До поры до времени медицина в нашем сознании всесильна. Я говорю про детский и подростковый возраст, когда есть полная уверенность, что врачи могут справиться со всеми заболеваниями, собственно, именно для этого они и нужны. Осознание реальности, как всегда, приходит постепенно и только через свой опыт. Я помню, как трудно мне было понять, почему врачи, дважды забиравшие дедушку в больницу и проводившие ему операции, так и не вылечили его. Он умер дома, прогрессивно ухудшаясь у нас на глазах. Тогда я впервые услышал слово «рак». «Ну как же так?» – спрашивал я родителей. «Врачи же все знают про эту болезнь, опухоль удалили, почему же вылечить не получилось?» Тогда мне объяснили, что «рак» это болезнь, которую вылечить невозможно, и если ею заболеть, то вылечиться уже никогда не получится, вопрос только во времени. События происходили в начале 1980-х годов, поэтому другого ответа от своих родителей я и не мог услышать.
В начале 1980-х вероятность победить рак была крайне мала. Если человеку диагностировали это заболевание, становилось очевидно – скоро он умрет. Вопрос лишь был – через сколько времени. Сегодня ситуация существенно изменилась.
На самом деле чаще всего о существовании «рака» люди узнают довольно рано в детстве или отрочестве, становясь свидетелями трагических событий, которые случаются с родственниками или знакомыми. Чаще всего это не внезапная смерть, вызывающая непременный шок. Так как шок – это всегда острый стресс, мобилизующий все силы организма, переживается он проще, чем стресс хронический. Увядание человека, заболевшего раком, испытание длительное и мучительное как для самого заболевшего, так и для всех окружающих. Опыт наблюдения за онкологическим больным порождает в сознании человека страшное осознание безысходности и тщетности всех усилий врачей спасти заболевшего. Диагноз «рак» становится «меткой смерти». Для очень многих людей страх получить эту метку равноценен получению свидетельства о своей смерти, где вписан год, но не вписаны день и месяц.
Медицина за последние годы сильно шагнула вперед. Онкологические заболевания в существенной своей части перестали быть смертным приговором, если речь идет о ранних стадиях заболевания. Разработанные скрининги позволяют выявлять начальные стадии наиболее распространенных раков, что позволило ощутимо снизить заболеваемость и смертность от них. Однако рак окончательно не побежден, и для большинства людей это все еще заболевание, включающее обратный отсчет до неминуемой смерти.
В XXI веке рак все чаще можно излечить. Но речь идет о случаях, когда заболевание диагностировано на ранней стадии. Именно поэтому так важно своевременно проводить скрининг.
Информированность врачей о разных видах рака, степени их злокачественности, прогнозах позволяет не так обреченно относиться к любому случаю выявления онкологии, однако речь в данном случае идет об уже диагностированном заболевании. В данном случае врачу отчасти становится даже легче, так как он начинает борьбу с очень сильным и опасным врагом, победить которого в сознании пациентов крайне сложно или даже невозможно. Поэтому любой проигрыш будет легче принят родственниками, так как все знают, что битва неравная. Обязательное в случае смерти пациента в стационаре вскрытие часто не проводится, если пациент лечился от запущенной формы рака, так как причина его смерти рассматривается как очевидная.
Совсем иначе обстоит дело, когда диагноз онкологического заболевания еще не поставлен, но доктор имеет дело с патологиями, которые могут в себе скрывать онкологические изменения. В медицине есть такое понятие «онкологическая настороженность». Суть ее заключается в том, что доктор обязан при обследовании пациента всегда держать в уме вероятность того, что данное проявление заболевания может быть симптомом рака. Онкологическую настороженность можно сравнить с охранной сигнализацией автомобиля – ее нормальная работа определяется настройками чувствительности датчиков. Поставил высокую чувствительность – сирена срабатывает от любого прикосновения; установил недостаточную чувствительность – автомобиль будут угонять и никто об этом не узнает. Как и во всем – важен правильный баланс.
Онкологическая настороженность у наших врачей часто бывает излишне завышенной.
Онкологическая настороженность многих наших врачей существенно завышена. Причин тому две: недостаток знаний и страх понести наказание. Вначале о второй причине – на самом деле с точки зрения последствий для врача пропустить онкологическое заболевание намного драматичнее, чем заподозрить рак, там где его нет. Удалили, к примеру, образование с подозрением на онкологию, а по данным гистологии оказалось, что рака нет, всегда можно сказать, что жить с сомнениями намного хуже, а теперь можно точно быть уверенным, что вы здоровы. Обратная ситуация – врач делает заключение, что онкологии нет, и отпускает пациента – через полгода он попадает к другому врачу в уже плохом состоянии и выясняется, что время упущено и помочь уже нельзя. Осознаете, как подобная ситуация может отразиться на враче, вовремя не поставившем диагноз? Так какому врачу будет жить спокойнее – с высокой онкологической настороженностью или с низкой?
Результаты биопсии могут быть недостаточно информативны и расходиться с окончательным диагнозом!
Проблема еще в том, что окончательный диагноз онкологического заболевания ставит только патологоанатом, который изучает удаленный хирургом материал. Сразу поясню для тех, кто не знает, патологоанатом – доктор, который не только проводит вскрытия умерших, но и изучает то, что удаляется во время операций или биопсий. Итак, окончательный диагноз за патологоанатомом, то есть только после удаления образования или органа. Биопсийный материал не всегда бывает достаточно информативным, чтобы поставить точный диагноз, и нередко заключение биопсии расходится с окончательным диагнозом в лучшую или худшую сторону. Об этом хорошо знают врачи и сами патологоанатомы, поэтому при любой сомнительной ситуации могут стремиться усугубить выраженность патологического процесса, дабы ничего не пропустить. А далее ситуация разворачивается, как на досмотре в аэропорту, – стоит только произнести шепотом слово «пистолет», и вы будете подвергнуты полному досмотру. Поэтому если хотя бы в одном заключении звучит подозрение на онкологический процесс – агрессивное лечение может быть оправдано в большей степени, чем пассивное наблюдение. Мы позже вернемся к этой теме и поговорим об умении оценивать медицинские заключения с точки зрения их объективности. Еще раз повторю: хирургическое лечение, обусловленное онкологической настороженностью, пусть даже избыточной, менее осудительно со всех точек зрения, чем пропуск онкологического заболевания. Повышенная онкологическая настороженность – это в первую очередь страховка самого врача от претензий пациента.
Избыточная «онкологическая настороженность» с точки зрения медицинской этики менее предосудительна, чем пропуск онкологического заболевания!
Другой причиной повышенной онкологической настороженности является недостаток знаний у врача. Медицина накапливает знания о подходах к лечению различных заболеваний посредством проведения клинических исследований. Их достоверность оценивается на основании статистической обработки полученных результатов. Каждый год все новые и новые данные вносят свои коррективы, изменяя подходы и отношение к заболеваниям и методам их диагностики. К примеру, длительные наблюдения за результатами лечения пациентов позволяют сделать заключения об эффективности одних средств и недостаточной эффективности других, когда речь идет об отдельных результатах. Это же касается и диагностических подходов. В частности, с достаточной периодичностью выходят уточненные рекомендации, которые изменяют отношение к тем или иным патологическим изменениям с точки зрения их опасности, а также меняют кратность исследований и их диагностическую значимость. Например, исследование, которое раньше выполнялось 1 раз в год, оказалось, не меняет своей ценности, если проводить его 1 раз в три года, то есть ничего за этот срок пропустить невозможно. Поэтому доктору необходимо постоянно обновлять свои знания, что у нас нечасто практикуется.
Увы, но достаточно часто речь идет даже не об отсутствии свежих знаний, а о незнании основ. Проще говоря, представьте себе грибника, который о грибах знает лишь то, что есть ядовитые грибы и съедобные, а среди ядовитых знает только мухомор. Каждый гриб в таком случае будет казаться ядовитым или как минимум подозрительным. Очевидно, что подробное знание всех грибов, их признаков и отличительных черт позволит спокойно гулять по лесу, собрать полную корзину и не бояться впоследствии отравиться.
Сама по себе медицина сопряжена с причинением неприятных ощущений (уколы, болезненные манипуляции, операции), и это одна из причин, почему врачей опасаются, а вид белого халата как минимум вызывает напряжение, а у кого-то панический страх. Однако помимо этого базового страха боли и страданий, страх подчас внушают сами врачи, сопровождая свою деятельность банальным запугиванием пациентов.
Запугивание пациента – часто встречающийся прием в работе недобросовестного врача. Кто-то использует страх как мотивацию, другие просто покрывают собственную некомпетентность.
Запугивание пациентов – довольно часто встречающийся прием в работе врача, прием, которому на самом деле нет места в нормальной медицинской практике. Зачем же тогда к нему прибегают? Как всегда, причин несколько. Часть врачей считают, что если не запугать пациента, то он не станет выполнять его назначения, то есть страх в данном случае используется как инструмент воздействия. Подобное взаимодействие с пациентом еще называют патернелистической моделью. При этом врач выступает как родитель, жестко воспитывающий своего несмышленого ребенка, проявляя заботу путем ультимативных требований. «Вымой руки, а то потом глисты будут», «Надень шапку, а то мозги отморозишь и дурачком станешь», «Учи уроки, а то бомжевать пойдешь» и т. д. В сознании ребенка при этом нет никакой четкой причинно-следственной связи между тем, что от него просят, и тем, к чему может привести бездействие. Он выполняет это под давлением угроз и страха. Да, это самый быстрый и энергосберегающий способ добиться желаемого по сравнению с попыткой объяснить ребенку, почему родитель настаивает на том или ином действии. Так как в сознании части врачей пациент воспринимается как несмышленый ребенок, то и стиль общения ничем не отличается от воспитательного процесса в семье. Только проблема в том, что сами пациенты не воспринимают врача в роли любящей и заботливой мамочки, а воспитательные угрозы далеко не такие безобидные, как отцовский ремень или неделя без телевизора. «Не будешь лечиться – станешь бесплодной» – такая фраза, конечно, сильно мотивирует пациентку на лечение, но еще может всплыть позже, став причиной психогенного бесплодия.
Патернализм характерен именно для нашей медицины, но он непродуктивен.
Патернализм характерен именно для нашей медицины, и это лишь одно из следствий уклада жизни общества в период построения социализма. Сама организация медицинской помощи возводила врача в ранг небожителя. Альтернативы не было, куда приписали лечиться – там и лечись, другого не дано. Это давало врачу неограниченную власть над пациентом, которая, как известно, развращает большинство ее вкусивших. Времена изменились, но традиции сохранились, консервируются они в государственной медицине, где для этого сохраняется благодатная почва. В то же время развитие частной медицины, появление конкуренции, отношение к медицине как к сфере услуг показали, что патернализм как форма взаимодействия с пациентом непродуктивен и надо меняться.
Коммерциализация медицины, с одной стороны, улучшила сервисную составляющую услуг и заставила часть врачей менять подход к общению с пациентом, но потребность в заработке сформировала другую проблему для пациентов – навязывание избыточных медицинских услуг. Страх в данной ситуации стал основным двигателем торговли. Запуганный, деморализованный пациент готов платить любые деньги только ради того, чтобы его избавили от страшного заболевания или предотвратили его развитие. Поэтому и сгущаются краски, придумываются поводы для проведения избыточного обследования, а впоследствии часто необоснованного лечения. Авторитет харизматичного врача, дорогой антураж клиники длительное время могут держать пациента в гипнозе, пока к нему не начнет возвращаться критика.
В коммерческой медицине страх становится двигателем торговли.
Я называю такой подход к медицине «цыганщиной». Нет никакого принципиального отличия от того, как на вокзальной площади гаданием по руке запугивают доверчивых граждан неминуемым горем и просят «позолотить ручку», чтобы отвести беду. Люди, столкнувшиеся с подобным проявлением «цыганщины» в медицине, с одной стороны, теряют деньги и подчас немалые, но это поправимо. Самый большой урон от такого лечения – инфицирование страхом, неуверенностью в своем здоровье, недоверие к медицине в целом.
Страх на самом деле можно сравнить с хронической вирусной инфекцией. Инфицироваться им очень легко, заболевание протекает длительно, могут быть ремиссии и обострения. Страх заразен. Возникнув однажды, он может никогда не покинуть человека, даже если сам он утверждает, что страха больше нет. Достаточно даже намека на возможную угрозу, как вся давно подавленная энергия страха выбросится наружу. Поэтому инфицирование страхом крайне опасно и его надо по возможности избегать.
Страх чем-то похож на вирусную инфекцию. Его легко «подхватить», болеют им долго, а после «ремиссии» возможны новые обострения.
Чаще всего инфицирование страхом происходит именно в медицинском кабинете. Известно, что находясь на приеме у врача, большинство пациентов становятся очень внушаемыми, впадают в своего рода транс и в этом состоянии крайне легко могут получить свою первую дозу страха. Известно, что слово врача часто сравнивают со скальпелем, которым можно как вылечить, так и покалечить пациента. С острым инструментом принято обращаться аккуратно. Что же можно нередко слышать из рассказов пациентов: «доктор посмотрел на мою шейку и сказал, что очень похоже на рак…», «мне сказали, что с такими анализами есть высокая вероятность развития рака в будущем…», «если вы не будете лечиться, у вас будет рак…» и т. п.
Подобные высказывания наносят драматический урон психике пациентов, они, словно кинжал, раз за разом входят в тело, в мгновение разрушая то, что потом придется восстанавливать длительное время. Всегда привожу такой пример: назвать человека вором – секунда, на то, чтобы доказать, что ты не вор, может потребоваться месяц, но даже если докажешь, то осадочек останется.
Удар по базовому человеческому чувству – страху за свою жизнь – это запрещенный прием, как в единоборствах, какими бы жестокими или либеральными в правилах они ни были, в пах бить нельзя. Самый сильный и подготовленный боец в таком случае может проиграть, так и самый циничный и информированный человек не сможет спокойно отнестись к озвученному в отношении него подозрению на онкологию. Да, врач может всегда оправдать свои действия заботой о пациенте, но эта забота травматичнее, чем то, от чего самого пациента пытаются оберечь. Прав ли отец, жестоко избивающий своего ребенка за то, что он, перебегая через дорогу, чуть было не попал под автомобиль? Как некоторым родителям такой подход кажется наиболее эффективным, так и часть врачей считают, что только таким образом можно добиться от пациентов полной лояльности и послушания.
«Запугивание» по-разному воспринимается пациентами: одни стремятся как можно правильнее выполнять все назначения врача, а другие бегут прочь и упускают время, которое, возможно, могло бы спасти им жизнь.
Получается, что страх – это простой и универсальный инструмент управления человеком, и им не гнушаются пользоваться в медицине, которая и так вызывает у человека тревогу и волнение. И если одних пациентов страх заставляет прилежно выполнять все назначения врача, даже если в них нет никакого смысла, других, наоборот, от медицины отталкивает. Боясь узнать что-то страшное о своем здоровье, можно сказать, инфицироваться страхом, люди до последнего не обращаются к врачам, что нередко оборачивается печальными последствиями. Надеюсь, вы понимаете, что страх – совершенно непродуктивный, лишний, мешающий элемент в медицине. Однако это понимают единицы, так как страх – крайне простой способ манипуляции массами. Ведь в противовес страху можно предложить только доверительный понятный диалог, в основе которого лежит объяснение проблемы, а не запугивание и угрозы. Но такой диалог сложен, энергозатратен и занимает куда больше времени.
Страх – простой и универсальный инструмент управления человеком.
В настоящий момент можно наблюдать как раз очень яркую иллюстрацию того, как, используя страх в благих целях, наша медицина пытается решить серьезную проблему, не заботясь о том, как это решение отразится на самих пациентах. Речь идет о раке шейки матки и способах его профилактики. Собственно этому и будет посвящена данная книга.
За последние 10–15 лет в медицине произошел существенный прорыв в понимании причин развития рака шейки матки, существенно улучшились методы диагностики и модифицировались подходы к лечению. За это же время параллельно набирала обороты обратная сторона этого прогресса – возникла эпидемия страха заболеть раком шейки матки, которая поразила в первую очередь молодых девушек, которым канцерофобия (боязнь рака) в целом была не свойственна. Люди начинали бояться онкологических заболеваний ближе ко второй половине жизни, когда эти заболевания возникают намного чаще, то есть в более зрелом возрасте. Осознание риска заболеть раком в молодом возрасте, и особенно если этот рак касается половых органов, крайне тяжелое испытание. Этот страх всегда поражает не только самого человека, но и всю семью, что существенно усугубляет последствия. Трудно сравнить встревоженного риском онкологии 45-летнего курящего пациента, у которого на снимках нашли какие-то изменения, с 20-летней девушкой, у которой нашли онкогенные типы ВПЧ и прогнозируют неминуемый рак шейки матки. Это шок для самой пациентки и не менее страшные переживания для ее родителей.
Страх заболеть раком в молодом возрасте переживается сильнее, особенно если это рак половых органов.
Признаки этой эпидемии страха я стал замечать где-то лет 8–10 назад, и сейчас эпидемия в полном разгаре. Я вижу проявление этой эпидемии не только на работе, когда на прием приходят молодые девушки с мамами, у которых такой обреченный вид, словно завтра их собираются отправить на эшафот. В моей почте тысячи писем, в которых на разрыв души описываются тщетные попытки справиться с онкогенным вирусом. Я видел истерику в аптеке, когда молодая девушка не смогла купить препарат для «лечения» вируса папилломы человека, она плакала и говорила продавцу, что если она не примет вовремя этот препарат, у нее может развиться рак. В своих историях пациентки рассказывают, что история с инфицированием вирусом так сильно повлияла на них, что они вряд ли в ближайшее время решатся возобновить половую жизнь и даже не знают, как смогут родить ребенка, который может тоже инфицироваться этим ужасным вирусом. В квартирах у части пациенток вводится строгий карантин, предполагающий антисептическую обработку всех поверхностей, к которым прикасается «инфицированная». Одну мою пациентку подруга выселила из квартиры, которую они снимали вдвоем, как только она случайно узнала, что у нее выявился онкогенный вирус. Продолжать можно бесконечно. Все это привело меня к мысли, что подобная ситуация – совершенно новое явление, которое можно назвать «эпидемией страха», а источником этой эпидемии, увы, стали врачи, которые как говорил один политик, «хотели как лучше, а получилось, как всегда».
Вокруг вируса папилломы человека сегодня сформировалась настоящая «эпидемия страха». Кажется, самое время разобраться, что это, как передается и когда действительно опасно.
Кто и как создает и подогревает эту эпидемию? Часть врачей, о которых я писал выше, преследуя именно те задачи, о которых я так подробно рассказывал. Для коммерческого врача нет лучше патологии, чем ВПЧ – этим вирусом инфицированы практически все, «лечение» может быть длительным, многоэтапным, возможно применять малые хирургические вмешательства. Получается, что пациент с ВПЧ – не пациент одного визита, а «хроник на года». Поддержание страха онкологии привязывает такого пациента накрепко. Врач из «бесплатного» здравоохранения отрабатывает «онкологическую настороженность» в меру своей компетентности. Поверхностное владение кольпоскопией (метод изучения шейки матки под микроскопом) формирует примитивные подходы к выявлению патологии (об этом подробно поговорим в отдельной главе) по принципу: любой гриб, что не белый, – поганка. В таких условия применение алгоритмов обследования и лечения пациентов затруднительно. Принятые во всем мире и в нашей стране алгоритмы предполагают разделение пациентов на группы риска с учетом данных всех проведенных исследований, из которых данные кольпоскопии нередко являются определяющими. Если же при осмотре шейки через кольпоскоп доктор не может сформулировать диагноз, а может только сказать, что «есть пятно, и это плохо», то алгоритмы неприменимы. Что остается такому врачу – сгустить краски и включить протокол действий, необходимый только при наличии патологии, и для обоснования такого подхода слегка припугнуть пациентку.
В основе диагностики патологии шейки матки лежат общепринятые алгоритмы. Если врач незнаком с ними, он действует по принципу: все, что не норма – то плохо, а это недопустимо.
Если вы не очень поняли суть предыдущего абзаца, объясню на простом примере: представьте, что вы сели играть в настольную игру, у которой есть сложные правила. Вы должны условно поднимать руку или произносить слово, только если на столе появляется определенная комбинация карт с обязательным участием синей карты. Вы не читали правила или не до конца их поняли и просто всегда, как видите синюю карту на столе независимо от комбинации, поднимаете руку. Очевидно, что в части случаев вы оказываетесь правы, но в других случаях вы поднимаете руку напрасно. Обычно в играх за такие ошибочные действия штрафуют, так как суть игры именно в разгадывании комбинации, но в этой игре никаких штрафных санкций не предполагается. Это существенно облегчает игру, и не надо вдаваться в правила, да, в части случаев вы окажетесь правы. Надеюсь, пример вам понятен, позже, когда я буду рассказывать про кольпоскопию, мы вернемся к нему, и все окончательно станет на свои места.
Еще одна причина формирования эпидемии страха связана со словами, которые входят в название вирусов, о которых идет речь. Определенные типы вируса папилломы человека называют «онкогенными или высокого онкогенного риска», то есть в самом названии заложено прямое указание на высокий риск развития рака. Это единственный вирус, в названии которого указывается прямая связь с развитием онкологического процесса, и это совершенно оправданно, но этот исключительно медицинский термин для человека непосвященного звучит с совсем другим уровнем угрозы, нежели есть на самом деле. На самом деле вирус папилломы человека вызывает рак шейки матки, но во много раз более сильным фактором, вызывающим онкологию, является радиация, а также вещества, вдыхаемые при курении, но в их названии отсутствует слова «онкогенный или высокий онкогенный риск». Возможно, это имеет значение.
Курение намного чаще приводит к развитию рака, чем вирус папилломы человека. Почему же люди меньше боятся курения?
В отличие от курения или радиации, которых можно избежать, папилломовирус проникает в организм помимо нашей воли, хотя нет, мы получаем его через процесс, который нами желаем, так как приносит наслаждение и, по сути, является физиологической потребностью. Подобная «обреченность», поданная под неправильным соусом, дополнительно усугубляет проблему этой эпидемии страха. Для многих женщин существует серьезная эмоциональная проблема, связанная с уязвимостью и беззащитностью в процессе полового акта, даже без учета истории с вирусом папилломы человека. Страх заражения венерическими инфекциями и нежелательной беременности в начале половой жизни становится серьезным препятствием для спокойного существования. Мужчин почему-то эта проблема волнует меньше. Единственной надеждой для женщин оставался презерватив, дающий ощущение защищенности, хоть и не стопроцентной. Тот факт, что презерватив не полностью защищает от заражения вирусом папилломы человека, дополнительно деморализует женщин, ставя их в условия выбора между сексом и здоровьем, конечно, если женщина лишена объективной информации о рисках, и наоборот, запугана врачом.
Презерватив не полностью защищает женщин и мужчин от заражения ВПЧ.
Как видите, эпидемия страха, вызванная папилломовирусом, серьезная проблема, отравляющая жизнь множеству женщин. Это не только ненужные финансовые затраты на бесполезное лечение, ничем не обоснованные хирургические вмешательства, но и существенная эмоциональная травма, влияющая на личную жизнь и на качество жизни в целом. Трудно представить, какое количество пар поссорились или расстались из-за неправильно поданной информации о ВПЧ. Сколько женщин прекратили половую жизнь, боясь заражения или боясь заразить партнера. Сколько миллиардов рублей было потрачено на покупку препаратов, не имеющих никакой терапевтический силы в отношении этого вируса. Эта эпидемия страха имеет серьезные социальные последствия, о которых, к сожалению, никто не говорит.
Вот уже много лет я пишу о ВПЧ, пытаясь в рамках статьи или главы в книге объяснить суть проблемы и развеять мифы и заблуждения, однако все равно мне задают одни и те же вопросы, и я вижу, что на веру принять мои доводы получается не у всех. Я осознал, что самый лучший способ решить проблему – рассказать вам все, что может знать доктор о шейке матки и ее заболеваниях, простым языком, так, чтобы вам не пришлось воспринимать что-либо на веру. Очень хорошо понимаю пациенток, которые слыша от доктора – «Эрозия – это не болезнь, лечить не надо», не могут до конца принять это утверждение, так как только вчера доктор, осматривающий ее на кресле, причитал и охал, ужасаясь, какая «страшная у нее эрозия», и убеждая, что ее точно надо лечить. Возможно, в рамках этого повествования я расскажу вам больше, чем стоит знать человеку, не занимающемуся гинекологией, но без этого победить вирус страха невозможно. Пусть это будет интересной историей, описывающей изучение загадочного континента «шейка матки», а не справочником гинеколога-любителя.
Согласно современным представлениям гинекологов, «эрозия шейки матки» – это не болезнь, и потому она не нуждается в лечении. Если ваш доктор считает иначе, стоит сменить врача.
Вначале я расскажу об истории изучения шейки матки, это важно, так как вы поймете, что только в последнее десятилетие мы научились правильно оценивать этот орган и лечить его, то есть живи вы на 30–40 лет раньше, у вас не было бы тех возможностей медицины, которые есть сейчас. Далее мы рассмотрим анатомию шейки, без которой невозможно будет объяснить, как формируются патологические процессы. После я расскажу о кольпоскопии, методе, значение которого не очень понятно большинству пациентов, и возможно, вы сможете даже разбираться в том, что показывают вам на экране кольпоскопа, и осознаете, что все не так драматично, как это могут представлять. На следующем этапе разберемся с цитологическим мазком с шейки матки и биопсией. Я дам вам простую инструкцию, каким заключениям можно верить, а каким нет, и в целом как понимать, что написано в заключении. Когда вся матчасть будет пройдена, наступит время поговорить о вирусе папилломы человека, его природе, поведении и значении в формировании патологии шейки матки. В заключении я представлю алгоритм ваших действий в процессе обследования и лечения шейки матки, с помощью которого вы сможете понимать, что с вами делает доктор, и задавать правильные вопросы. И конечно, обсудим прививку от ВПЧ, и вы поймете, что приписываемые ей негативные последствия даже теоретически невозможны.
В заключении этой книги есть подробный алгоритм действий обследования и лечения шейки матки, универсальная инструкция, которая поможет правильно и своевременно позаботиться о своем здоровье.
Эта книга поможет тем, кто уже инфицирован страхом, избавиться от этого страха не на веру, а поняв суть проблемы. Мои предыдущие попытки вылечить от этого страха женщин в коротких публикациях носили скорее симптоматический характер. Эта книга должна стать основным лечением, в результате которого страх должен пройти навсегда. Для остальных представленный текст может стать просто научно-популярным чтивом, позволяющим узнать чуть больше о медицине и вирусе, который так сильно напугал всех.
История ВПЧ. Как рогатый кролик помог открыть причину развития рака шейки матки

Вирус папилломы человека, так сильно напугавший современных женщин, совсем не новое приобретение человека. Этот вирус присутствовал и у первобытных людей на заре цивилизации, а первые его проявления в виде бородавок и кондилом на теле были описаны врачами Древней Греции в I веке до н. э. и назывались они фигами. Кстати, именно тогда же было замечено, что «фиги» передаются путем контактов между людьми. Очевидно, что при наличии самого вируса, вызывающего эти «фиги», никто и не догадывался. Еще одним проявлением вируса папилломы человека был рак шейки матки, который впервые описал Гиппократ в 400 году до н. э., но тогда про существование вируса, конечно, не знал никто и это было просто заболевание с неминуемо печальным концом. Так продолжалось до 1842 года, когда Rigoni-Stern, изучая регистр смертности в Вероне, отметил, что среди монашек чаще всего встречается рак молочной железы и крайне редко рак шейки матки. Напротив, рак шейки матки чаще всего становился причиной смерти у проституток. Согласно представлениям того времени, исследователь сделал вывод, что подобное преобладание рака шейки матки среди представительниц древнейшей профессии связано с «нервозностью», а не с обилием половых партнеров.
Рак шейки матки впервые описал Гиппократ в 400 г. до н. э. Новый интерес к заболеванию проснулся только в 1842 г. в Вероне, где исследователи отмечали, что чаще эта болезнь встречалась у проституток. Объясняли это «нервозностью» профессии.
Далее история делает паузу, и только в 1950 году F. Gagnon в Квебеке, изучив истории болезни 13 тыс. монашек, не встретил ни одного случая рака шейки матки, что наконец-то заставило его сделать вывод, что рак шейки матки как-то связан с половой жизнью, а точнее, с инфекциями, которые могут передаваться при половом акте. Стали искать кандидатов на эту роль, и пальму первенства длительное время удерживал вирус герпеса 2-го типа. Так продолжалось более 20 лет, пока Meisels и Fortin в 1976 году не связали вирус папилломы человека со специфическими изменениями клеток, которые обнаруживались при поражении шейки матки.
Как всегда бывает в любой науке, и медицина тому не исключение, пути к большому открытию начинаются в разное время и в разных местах, но постепенно сходятся вместе. Помочь окончательно связать вирус папилломы человека с раком шейки матки помог случай с «рогатым кроликом».
В начале 30-х годов ХХ столетия ученый Ричард Шоуп услышал историю о существовании загадочных «рогатых кроликов». На самом деле на протяжении многих столетий в различных странах мира встречалось упоминание о кроликах с рогами оленя. Название подобной химере придумывали различные. Можно встретить упоминание о «кролене» (кролик + олень), «зайцелопе» (заяц + антилопа). Одно из первых изображений датируется 1575 годом, на гравюре Йориса Хуфнагеля («Четвероногие рептилии») помимо нормальных зайцев и белки в центре изображен рогатый кролик. В «Энциклопедических картинах», составленных Пьером Боннатерре в 1789 году, в разделе «Млекопитающие» есть изображение «рогатого кролика», как отдельного вида.

ГРАВЮРА ЙОРИСА ХУФНАГЕЛЯ (ЧЕТВЕРОНОГИЕ РЕПТИЛИИ). ПОМИМО НОРМАЛЬНЫХ ЗАЙЦЕВ И БЕЛКИ В ЦЕНТРЕ ИЗОБРАЖЕН РОГАТЫЙ КРОЛИК. 1575 г.
Скорее всего, авторы имели возможность наблюдать кроликов, которые были поражены вирусом папилломы человека, вызывающего образование наростов на голове животных, похожих на рога. Это заболевание можно встретить и сейчас.
Кстати, коммерциализировать образ «рогатого кролика» удалось таксидермисту из штата Вайоминг Дугласу Херрику, который в 1932 году забавы ради изготовил голову зайца с рогами. Получившийся «зайцелоп» настолько понравился покупателям, что в год Херрик начал продавать тысячи таких сувениров, а его родной город Дуглас стал называться столицей «рогатых кроликов». Забавно, что в Дугласе можно приобрести сувенирную лицензию на отстрел рогатых зайцев, которая действует в течение двух часов после полуночи 31 июля, при этом получатель лицензии должен иметь IQ не выше 72 пунктов. Изображение рогатого кролика и сейчас можно встретить в пивном магазине. Одна из известных немецких марок пива называется Wolpertinger (рогатый заяц), и на этикетке изображен милый заяц с рогами.

БАНКА ПИВА НЕМЕЦКОЙ МАРКИ WOLPERTINGER (РОГАТЫЙ ЗАЯЦ)
Вернемся к Ричарду Шоупу, который тоже узнал о существовании рогатых зайцев и попросил своего друга поймать одного и привезти ему удаленные заячьи рога. На решение изучить рога зайца его натолкнули труды его коллеги Фрэнсиса Роуса, который обнаружил, что некоторые вирусы могут вызывать опухоли у цыплят. Шоупа заинтересовало, а не вызван ли рост рогов у зайцев тоже каким-то вирусом. Он растер рога, приготовил из них раствор и пропустил его через фарфоровую глину, через которую могли проникнуть только вирусы. Полученную жидкость он втирал в головы кроликов и у них отрастали «рога».
«Рога» кроликов, как оказалось, содержали вирус папилломы.
На этом энтузиазм Шоупа иссяк, и он поделился открытием и раствором для «роста рогов» с Фрэнсисом Роусом, который и навел его на мысль о возможно вирусной природе образований на голове кроликов. Роус оказался пытливым. Он стал вводить в кроликов раствор, содержащий вирус, полученный из рогов кролика, но рога от введения раствора внутрь не росли, зато у кроликов стали образовываться злокачественные опухоли. За доказательство связи вирусов с развитием злокачественных опухолей Роус в 1966 году получил Нобелевскую премию, и эта была не последняя Нобелевская премия, которой наградят ученых в процессе изучения вируса папилломы человека и его связи с раком шейки матки.
После признания работы Роуса о связи вирусов с развитием злокачественных опухолей множество ученых стали искать различные вирусы в опухолевых тканях, но удача улыбнулась одному. Им стал Гарольд фон Хаузен.
Гарольд фон Хаузен – уникальный ученый. Родился в Германии, пережил войну и после окончания университета перебрался работать в Америку, где ему удалось найти связь между вирусом Эпштейна—Барр и развитием одного из видов лимфомы. Он нашел этот вирус во всех образцах опухолевой ткани. После, вернувшись в Германию, он продолжил поиск связей различных вирусов с развитием злокачественных опухолей.
Так как уже было предположено, что наиболее вероятным вирусом, приводящим к раку шейки матки, является герпес, именно вирус герпеса Хаузен стал искать в клетках опухоли и ничего не нашел.
Первоначально предполагали, что рак шейки матки вызывает вирус герпеса, но это было ошибочно.
Так как во время обучения в университете он проявлял интерес к гинекологии, то вспомнил, что часто встречался с кондиломами на половых органах, которые в то время также связывали с вирусом, но считали его неопасным, способным вызывать только образования на коже.
В 1979 году Хаузен выделил из кондилом вирус папилломы человека, который был обозначен как 6-й тип, и пытался найти похожий вирус в клетках рака шейки матки, но ничего не нашел. Постепенно стали выявляться и другие типы вируса, в частности в тех же кондиломах выявился 11-й тип, но его также не оказалось в клетках опухоли шейки матки. Длительная поисковая работа продолжилась, и только в 1983 году Хаузену удается поймать первый тип вируса, который был обнаружен в раке шейки матки, ему присвоили 16-й номер, а через год был выявлен 18-й тип. Их обозначили как онкогенные типы вируса и показали, что они вызывают подавляющее большинство случаев рака шейки матки.
В 1979 году из кондилом впервые был выделен вирус папилломы человека.
За открытие связи вируса папилломы человека с развитием рака шейки матки Гарольду фон Хаузену в 2008 году была вручена Нобелевская премия, которую он разделил с учеными, открывшими вирус иммунодефицита, – Люком Монтаньё и Француазоном Барре-Синусси.
В последующем были выделены еще типы вирусов, которые вызывают рак шейки матки, но намного реже, чем 16-й и 18-й типы, на которые приходится 70 % случаев заболевания. Выделение других онкогенных типов вируса позволило доказать, что рак шейки матки вызывается только вирусом папилломы человека, то есть имеет исключительно вирусную природу.
Обнаружение связи онкогенных типов вируса папилломы человека с развитием рака шейки матки, безусловно, стало революционным открытием, но не менее важный процесс, без которого это открытие оставалось бы лишь научным фактом, шел параллельно, фактически в том же историческом отрезке времени. Речь идет о развитии способов изучения шейки матки и выявлении изменений на ней, которые вызваны вирусом папилломы человека.
Пытливый грек, его добрая жена и мышиный алкоголизм, или История появления цитологического исследования

Очевидно, знать причину болезни важно, но не менее важно суметь ее предупредить. Шейка матки из-за своего расположения недоступна самостоятельному осмотру, а симптомы рака шейки матки возникают лишь тогда, когда заболевание уже находится в значительно запущенной стадии. Все это приводило к тому, что смертность от рака шейки матки до начала первой трети XX века была чудовищной. Как всегда бывает в медицине, прекрасную половину человечества спас случай.
Молодой греческий доктор Георгиос Папаниколау в 1913 году приехал в Америку и, как положено эмигранту, вначале работал в лавке по продаже тканей, пока знакомый генетик не пристроил его в Корнельский университет, где он стал заниматься увлекательной научной деятельностью – изучением влияния алкоголя на репродуктивную функцию морских свинок. Для оценки влияния алкоголя на овуляцию у свинок Папаниколау брал мазки из половых путей, изучая изменения клеток. Заметив некоторые изменения в клетках, он решил, что подобные процессы могут происходить и у женщин. Он стал брать мазки из влагалища у женщин (перед этим отработав методику на своей жене), и в одном из мазков обнаружил клетку, похожую на злокачественную, при этом сама женщина не предъявляла никаких жалоб. Произошло это в 1926 году. Интересно, что в это же время в Румынии Аурел Бэйбс также обнаружил раковую клетку в мазке из влагалища. В 1928 году Бэйбс и Папаниколау одновременно публикуют данные о своих находках, но по иронии судьбы работа Папаниколау стала заметнее, возможно потому, что Румыния не Америка.
Изучая влияние алкоголя на репродуктивную функцию морских свинок, грек Папаниколау случайно заметил некоторые изменения клеток у подопытных. Перенеся практику взятия мазка на женщин, он обнаружил у них клетки, похожие на злокачественные.
Вначале к открытию Папаниколау отнеслись крайне скептически и не стали воспринимать его всерьез. До 1943 года Папаниколау ведет исследования мазков и с помощью талантливого художника Хашима Мурояма зарисовывает все свои находки. Ему удается обнаружить, что в мазках встречаются не только раковые клетки, но и клетки, только начинающие меняться. Это позволило ему сформулировать мысль о возможности диагностики не только бессимптомной стадии рака, но и выявлении предраковых изменений.

ИЗОБРАЖЕНИЯ КЛЕТОК, ВЫПОЛНЕННЫЕ ХУДОЖНИКОМ ХАШИМА МУРОЯМА, ОБНАРУЖЕННЫХ В МАЗКАХ ПАПАНИКОЛАУ
В 1943 году совместно с гинекологом Ф. Траутом Папаниколау публикует монографию с рисунками под названием «Диагноз рака матки при помощи вагинальных мазков», в которой подчеркивает возможность диагностики предраковых изменений и своевременного лечения этих состояний. Эта монография вызвала огромный интерес, и метод исследования мазков из влагалища начал широко распространяться. Имя Папаниколау было увековечено в истории, мазок начал называться Мазок по Папаниколау, или сокращенно «Пап-тест». Это название дошло и до наших дней.
Надо отметить, что мазки Папаниколау брал непосредственно из влагалища, а не с шейки матки. После публикации этой работы методику практически сразу усовершенствовали. Канадский доктор Ауре в 1947 году предложил специальный деревянный шпатель для забора мазка непосредственно с шейки матки, что существенно улучшило качество диагностики. Уже в первые годы после введения в практику цитологического исследования мазка по Папаниколау смертность от рака шейки матки за счет раннего выявления самого заболевания и его предраковых стадий начала стремительно снижаться.
Уже в первые годы после введения цитологического исследования смертность от рака снизилась.
Однако не только появление цитологического исследования внесло вклад в снижение смертности от рака шейки матки. Вторым важнейшим открытием стало изобретение кольпоскопа.
Создание кольпоскопии: нацистские корни великого открытия

Шейка матки – крайне скрытный орган и осмотреть ее можно исключительно с помощью особенных приспособлений. Первый прибор для осмотра шейки матки был найден в руинах города Помпеи, то есть датируется I веком до н. э. В дальнейшем возможность исследования женских половых органов была затруднена тем, что на длительное время в медицине установилось господство арабской медицины, в которой мужчины не допускались к осмотру женщин, а сами женщины не могли заниматься медициной. Только в 1818 году Рекамье предложил свой вариант гинекологического зеркала, которое позволяло осматривать шейку матки, однако осмотр этот был крайне поверхностным, так как шейка располагается достаточно глубоко во влагалище, а горящая свеча в качестве источника освещения не самый эффективный и гуманный метод.
До начала 20-х годов XX века на шейке матки можно было обнаружить только явные изменения, то есть те, которые можно было разглядеть невооруженным глазом. Если не брать во внимание злокачественные опухоли, не вызывающие сомнения в диагнозе, чаще всего на шейке матки могли замечать такое образование, как «лейкоплакия». Лейкоплакия выглядит как достаточно яркое белое пятно, возвышающееся над эпителием. По сути, лейкоплакия – это появление ороговевающего слоя на многослойном неороговевающем эпителии (подробно об этом я расскажу в отдельной главе). Лейкоплакия в большинстве случаев совершенно неопасна и носит посттравматический характер. Но это стало известно намного позже, в начале века столь яркое и характерное образование на шейке матки воспринималось как возможный признак начала злокачественного процесса. В то время очень большое количество женщин погибали от рака шейки матки, так как диагноз ставился слишком поздно, поэтому умы ученых были заняты поиском хотя бы каких-либо признаков начального проявления рака.
Лейкоплакия – совершенно безобидное образование, которое раньше ошибочно связывали с онкологией.
В 1924 году, изучая лейкоплакию шейки матки, немецкий врач Ганс Гинзельман решил усовершенствовать технологию оценки состояния шейки матки. Для этого он воспользовался препарационной линзой Лейца, к которой подвел свет. Получился микроскоп на подставке с источником света, то есть именно то, что нужно для тщательного изучения органа, расположенного глубоко внутри тела.
Визуализация улучшилась, но это не позволило существенно продвинуться в изучении шейки матки, пока Гинзельман не заметил интересный феномен клеток шейки матки. Для того чтобы удалять слизь с шейки, так как она мешала осмотру, он использовал разные растворы. После того как он нанес на шейку матки раствор уксуса (которому придавали антисептические свойства), часть клеток шейки матки поменяла цвет с розового на белый. Это крайне заинтересовало Гинзельмана, и он стал зарисовывать то, что выявлялось на шейках разных женщин. Вскоре он отметил, что помимо простого изменения цвета на шейке можно обнаружить и другие находки. На побелевшем эпителии проявлялись сетчатые структуры, напоминающие «булыжную мостовую», которые он назвал «мозаикой», красные точки, получившие название «пунктуация», а также необычные сосуды. Опыты с различными световыми фильтрами позволили Гинзельману сделать вывод, что сосуды шейки матки лучше всего видны в зеленом цвете, где они выглядят черными и контрастными на окружающем фоне.

ПРЕПАРАЦИОННАЯ ЛИНЗА ЛЕЙНЦА
В то время работы Гинзельмана совершили революцию не только в подходе к изучению шейки матки, но и в описании различных видов изменений, которые явно могли быть начальными стадиями рака шейки матки. Однако без гистологического исследования тканей подтвердить свои находки было невозможно, и тут история медицины делает серьезный поворот, пересекаясь с драматическими событиями мировой истории.
Ганс Гинзельман – ученый, сотрудничающий с нацистами, совершил настоящую революцию в диагностике предраковых изменений шейки матки, но при этом пострадали тысячи узниц Освенцима.
Ганс Гинзельман работает в Гамбурге, в своей гинекологической клинике, и период его активного изучения шейки матки приходится на 30–40-е годы. Начинается Вторая мировая война. Гинзельман не покидает Германию, а начинает активно сотрудничать с нацистами. Один из его сотрудников и соратников Герман Вирст приходится родным братом Эдуарду Вирсту, который был главным врачом в концентрационном лагере Освенцим (Аушвиц). Клиника Гинзельмана выполняла гистологические исследования для блока № 10 в Освенциме, где проводились садистские опыты над женщинами. Руководил этими опытами Эдуард Вирст, он занимался изучением различных способов стерилизации и, объединившись с Гинзельманом, стал поставлять ему материал для гистологического исследования его находок при кольпоскопии. Заимствовав научные разработки другого заключенного, позже расстрелянного, Максимиллиана Самуэльса, Эдуард Вирст публикует свой труд «Карцинома: бич женщин всего мира излечим». Таким образом, к концу войны у Гинзельмана с его подельниками уже было накоплено достаточно информации, чтобы классифицировать изменения на шейке матки, выявленные с помощью кольпоскопа, а также понять, чем эти изменения являются на клеточном уровне. Эти находки было представлены как первая реальная возможность зафиксировать предраковые стадии изменений шейки матки, то есть предотвращать развитие страшного заболевания.
Первая школа колькоскопии была сформирована в Южной Америке.
После окончания войны Гинзельман и оба брата Вирсты предстали перед Нюрнбергским трибуналом. Эдуард Вирст был казнен за бесчеловечные и садистские эксперименты над заключенными. Гинзельман получил 3 года тюрьмы и штраф в 100 тыс. марок, но не за изучение шейки матки, а за проведение принудительной стерилизации. После освобождения Ганс Гинзельман перебрался в Южную Америку, где продолжил свои исследования. Именно там сформировалась первая школа кольпоскопии и продолжилось ее активное изучение.
Вот так по иронии истории Ганс Гинзельман стал основателем метода кольпоскопии, позволяющего спасти миллионы женщин, будучи при этом одним из пособников нацизма и участником в калечащих экспериментах над теми же женщинами.
После войны метод кольпоскопии активно развивался в Германии и Южной Америке и постепенно стал проникать в Америку и другие страны Европы. Постепенно кольпоскопия стала использоваться в качестве скринингового метода совместно с цитологическим исследованием. Уже это привело к заметному снижениею случаев рака шейки матки и смертности от этого заболеваниям. Со временем стало понятно, что цитология и кольпоскопия являются не конкурирующими, а дополняющими друг друга методами.
Классификация изменений клеток шейки матки, выявленных при цитологическом исследовании, и находки во время кольпоскопии были трудно совместимы. Существовало различное отношение к минимальным изменениям шейки матки, поэтому тактика ведения пациенток с такими начальными проявлениями вызывала много споров. Все было очевидно и понятно, когда у женщины диагностировалась серьезная стадия предраковых изменений или уже рак, но что делать с другими, более легкими стадиями. В целом надо отметить, что появление цитологии и кольпоскопии привело к более щадящему отношению к репродуктивным органам.
Появление кольпоскопии позволило заменить удаление всей матки локальными операциями на шейке.
Ранее при любом подозрении на рак шейки матки или при выявлении подозрительных изменений старались выполнить радикальную операцию. Кольпоскопия позволила выполнять прицельные биопсии, таким образом заменить удаление всей матки локальными операциями на шейке. Но главной проблемой было истинное понимание значимости небольших изменений шейки и выработки тактики ведения пациентов. Напомню, что в этот период времени еще не была открыта связь вируса папилломы человека с развитием этих изменений и последующим раком, поэтому не было возможности понимать, что движет патологическим процессом на шейке матки.
Классификация изменений шейки матки, которая с некоторыми пересмотрами применяется и в наше время, впервые была принята в 1988 г в городе Бетесда.
В 1987 году в Wall Street Journal выходит статья «Слабый лаборант: пап-тест пропускает множество раков шейки матки из-за лабораторных ошибок». В статье всю вину свалили на плохую работу лаборантов, организацию работы самих лабораторий и отчасти на сам пап-тест (напомню, что это одно из названий цитологического мазка). В результате в 1988 году в городе Бетесда состоялась большая конференция, на которой была принята новая классификация изменений шейки матки, получившая название по городу, где она проводилась. Эта классификация теперь применяется во всем мире, ее последний пересмотр произошел в 2014 году.
Суть новой классификации в следующем: ранее направление на кольпоскопию и биопсию получали только те пациентки, у которых были выявлены существенные изменения в клетках, что и приводило к пропуску части случаев рака шейки матки. Дело в том, что минимальные изменения на шейке, выявленные при цитологии, не подвергали дополнительному исследованию, а рекомендовали просто наблюдать. Часть пациенток воспринимали такое заключение как повод расслабиться и больше мазок не сдавать, что впоследствии у части из них приводило к поздней диагностике рака.
Новая классификация ввела дополнительные критерии оценки минимальных изменений, что позволило отправлять на кольпоскопию большее количество пациенток, как следствие, диагностика существенно улучшилась. Кроме этого, после окончательного признания в 1995 году роли вируса папилломы человека новая классификация стала использовать данные анализа на ВПЧ для решения вопроса о дальнейшей тактике обследования.
Ниже, в соответствующей главе, мы подробно разберем эту классификацию, и вам станет все намного понятнее, так как в целом тема эта совсем несложная. Основная мысль, которую я хочу донести до вас в этой исторической справке, заключается в том, что понимание процессов, вызванных на шейке матки вирусом папилломы человека, хоть и наблюдалось со времен Гиппократа, стало понятным лишь 15–20 лет назад. Начало внедрения в середине XX века цитологии и чуть позже кольпоскопии уже привело к существенному снижению смертности от рака шейки матки, несмотря на несовершенство этих методов по сравнению с современными возможностями.
Внедрение в середине XX века цитологии, а затем и колькоскопии, привело к существенному снижению смертности от рака шейки матки. Современные женщины и вовсе могут гарантированно избавить себя от этого заболевания.
У современных женщин есть все возможности гарантированно избавить себя от этого страшного заболевания, чего не могли себе позволить их матери и бабушки. Вопрос только в грамотном и своевременном использовании современных инструментов диагностики. Не менее важным является понимание современных представлений о сути изменений шейки матки и роли вируса папилломы человека в развитии этих изменений. Увы, но довольно многие врачи не обладают современными знаниями в этом вопросе только потому, что период их обучения в университете пришелся на годы, когда новые данные еще не были широко известны и не перешли в учебники. Последипломное образование врачей в нашей стране в большей степени – полная профанация. Поэтому разбираются в вопросах патологии шейки матки на современном уровне единицы, для большинства это обрывочные знания без глубокого понимания их значения и смысла.
Все, что известно о ВПЧ сегодня, – достижение последних 15–20 лет.
Лишь немногие врачи по собственной инициативе обновляют свои знания, посещая конференции или читая литературу. Определенной части врачей проще вакуум в своих знаниях прикрыть кошмаром, наведенным на своих пациентов. Именно из-за отсутствия знаний у врача при любом положительном анализе на ВПЧ на вас смотрят обреченными глазами и предрекают рак, а выявив кондиломы на половых губах, стращают онкологическими последствиями. Единственное, что остается пациентам в таком случае – изучать вопрос самостоятельно, восполняя пробел в знаниях своих врачей. Именно этим мы дальше и займемся.
Без знания основ невозможно полноценно понять суть любого явления, так как неминуемо будут возникать пробелы, принимать которые приходится на веру, а так быть не должно. В основе медицины лежат анатомия и гистология (наука о тканях), поэтому именно с этого мы и начнем изучение шейки матки.
Анатомия шейки матки: причем здесь груша

Саму матку часто сравнивают с грушей, так как по форме она более всего похожа именно на этот фрукт. На 99 % матка это мышечный орган, как и в груше бо́льшая часть – это мякоть и только снаружи есть кожура, а внутри полость с косточками. Строение матки и в этом случае схоже. Мышечный слой это мякоть груши, снаружи матка покрыта плотной серозной оболочкой, а внутри есть полость. Однако в отличие от груши полость матки сообщается с внешней средой. Если вы сожмете грушу в руке, взяв ее за узкий конец, получится конструкция, которая будет схожа с тем, как располагаются в организме матка и влагалище. Ваш кулак при этом будет влагалищем, а груша маткой. Та узкая часть груши, за которую вы взялись, будет эквивалентна шейке матки. Через шейку проходит канал, сообщающий полость матки с влагалищем. Сама же шейка выполняет функцию продолговатого мышечного сфинктера.
Если вы попробуете заглянуть в полость кулака с другой стороны, то увидите узкую часть груши – именно эту часть шейки матки видит доктор при осмотре пациентки. Ее еще называют влагалищной порцией шейки матки, так как остальная часть шейки матки находится в полости малого таза.
Шейка матки может сильно различаться по размеру и форме в зависимости от многих причин. Изначально шейка может быть очень маленькой, размером с наперсток, но чаще она размером 3×2 см и у нерожавших женщин имеет форму конуса. После родов шейка увеличивается в размере, становится цилиндрической. Форма ее может меняться и вследствие разрывов в родах. Как и матка, шейка на 99 % состоит из мышечной ткани, основная ее функция – обеспечивать вынашивание беременности, удерживая содержимое полости матки. Кроме мышечной ткани шейка матки содержит два типа эпителия. Эпителием называется тонкий слой, покрывающий ткани снаружи и изнутри. Именно эти два типа эпителия и являются источником всех женских проблем с шейкой матки.

АНАТОМИЯ ШЕЙКИ МАТКИ
Виды эпителия, или Торт «Наполеон» и стаканы

В шейке матки присутствуют два вида эпителия: многослойный плоский неороговевающий эпителий и цилиндрический.
Эпителий шейки матки состоит всего из 4 слоев: у него отсутствует пятый – ороговевающий. Кстати, как и на губах.
Исходя из названия многослойный плоский эпителий состоит из нескольких слоев клеток, напоминающих слоеный пирог. В эпителии шейки матки 4 слоя. Наша кожа также является многослойным эпителием, но в ней 5 слоев. Дополнительный, ороговевающий слой делает нашу кожу плотной и более защищенной от внешних факторов. У нас на теле есть несколько зон, где вы можете увидеть явную разницу между этими двумя типами многослойных эпителиев. К примеру, лицо полностью покрыто многослойным плоским ороговевающим эпителием, то есть кожей, а вот губы теряют ороговевающий слой, поэтому в этом эпителии всего 4 слоя. Такую же ситуацию можно увидеть и на половых органах. Большие половые губы покрыты кожей, но постепенно при переходе к малым половым губам и далее во влагалище и на шейку присутствует многослойный плоский неороговевающий эпителий. Таким образом, шейка снаружи покрыта таким же эпителием, как и малые половые губы, влагалище и губы на лице.
Многослойный плоский эпителий состоит из нескольких слоев клеток и таким образом по форме похож на слоеный пирог. При этом эпителий шейки матки имеет 4 слоя, а кожа – 5 слоев.
Многослойный плоский эпителий
В многослойном плоском эпителии выделяют 4 слоя. Первый, самый глубокий, называется базальным. Это ростковый слой, он состоит из мелких клеток с крупным ядром, занимающим бо́льшую часть клетки. Деление клеток этого слоя создает все остальные слои эпителия. Следующий слой – парабазальный. В этом слое клетки становятся чуть больше, в них увеличивается количество цитоплазмы, ядро все еще присутствует. Третий слой – промежуточный, клетки становятся приплюснутыми, бо́льшая часть клетки заполнена цитоплазмой, в которой содержится много гликогена (обратите внимание: это очень важный факт, к которому мы позже вернемся). Ядра клеток промежуточного слоя мелкие. В последнем, четвертом поверхностном слое клетки совсем плоские, ядро как таковое отсутствует, вся клетка заполнена гликогеном.

СТРУКТУРА МНОГОСЛОЙНОГО ПЛОСКОГО ЭПИТЕЛИЯ
Приведенное мною подробное описание слоев эпителия крайне важно для понимания всего механизма изменения клеток шейки матки и умения читать цитологические и гистологические заключения. Не пропускайте эту часть и постарайтесь ее понять, так как это позволит легко разобраться со всеми остальными нюансами, описанными в этой книге.
Как видно, все 4 слоя эпителия построены вполне логично и понятно. Любой эпителий – обновляющаяся ткань, так как она постоянно соприкасается с внешней средой и травмируется. В нашем организме постоянно обновляется весь эпителий: кожа, слизистая оболочка желудочно-кишечного тракта и половых и мочевыводящих органов. Именно в эпителии во взрослом возрасте происходит самое активное деление клеток и, соответственно, их обновление. Так как злокачественный процесс начинается в результате нарушения в делении клетки, именно из эпителиальной ткани и развивается большинство раковых опухолей.
Работу многослойного плоского эпителия можно сравнить с конвейером. В базальном слое делятся клетки и постепенно выталкиваются в следующий, более наружный парабазальный слой. Там клетка начинает видоизменяться (созревать) – в ней накапливается цитоплазма, а ненужное ядро постепенно уменьшается. Перемещаясь в следующий промежуточный слой, клетка становится, по сути, резервуаром с гликогеном и волокнами, поддерживающими ее структуру, роль ядра становится совсем минимальной, отчего оно продолжает деградировать. Достигнув поверхностного слоя, клетка практически перестает быть клеткой, становится полоской с цитоплазмой, содержащей коллаген, кератин и гликоген. Этот слой является конечной фазой жизни клетки, появившейся в базальном слое, она выполняет покровную защитную функцию и в конечном итоге отторгается, когда приходит ее время и на ее место приходят новые клетки из нижележащих слоев. Чем вам не конвейер?
Внутри многослойного плоского эпителия, по сути, работает конвейер, перемещающий клетки из нижнего, базального слоя в верхний, поверхностный. Достигнув поверхностного слоя, клетка отторгается.
Рост многослойного плоского эпителия зависит от эстрогенов. Так у женщин в менопаузе, когда уровень эстрогенов снижен, в эпителии присутствуют только два слоя – базальный и парабазальный. Остальные слои не выражены. На глаз такой эпителий выглядит атрофичным, тонким, легко травмируемым. Когда яичники работают и производят достаточное количество эстрогенов, весь цикл созревания клетки – от деления в базальном слое до слущивания в поверхностном – занимает 4 дня.
Цилиндрический эпителий
Цилиндрический эпителий в отличие от многослойного плоского содержит только один слой клеток. Клетки продолговатые, заполненные вакуолями, в которых содержится слизь. Ядра небольшие, круглые, смещены вниз. Клетки такого эпителия можно сравнить со стаканами, на дне которых лежит оливка (ядро), а сам стакан заполнен тонкостенными мешочками со слизью. Постепенно эти мешочки всплывают, лопаются, и на поверхности стаканов возникает слой слизи. Собственно именно так и работает цилиндрический эпителий, расположенный в канале шейки матки. Основная его задача – создавать слизь для канала, которая формирует «слизистую пробку», выступающую в роли «фильтра» на пути в полость матки.

СТРУКТУРА ЦИЛИНДРИЧЕСКОГО ЭПИТЕЛИЯ
Так как скорость выхода слизи из клеток недостаточно быстрая, канал шейки матки формирует резервуары, где может скапливаться слизь и в достаточном количестве поступать в канал. Такие резервуары еще называют шеечными или цервикальными железами, но, по сути, это не железы. Проще всего это описать на примере линии пляжа. Представьте, что ровная линия пляжа время от времени прерывается на узкие длинные заводи, или лагуны. Вот так и выглядят шеечные железы. Выстилающий это втяжение эпителий секретирует слизь, накапливая ее в этом импровизированном резервуаре. Я так подробно остановился на шеечных железах, так как без этого вам будет не очень понятно, как формируются так называемые наботовы кисты шейки матки, или просто кисты шейки матки, которые у вас, возможно, находили на шейке матки и предлагали удалить.

КРИПТЫ ШЕЙКИ МАТКИ
Любая ткань для своего питания требует кровоснабжения, и эпителий тому не исключение. В цилиндрическом эпителии сосуды проходят прямо под слоем клеток, собственно наличие только одного слоя и не требует более сложного подхода. В многослойном плоском эпителии сосуды через равный промежуток проникают в его слои в виде небольших выступов или столбиков, доходя до парабазального слоя. Сосуды в таких столбиках напоминают заколку (невидимку) для волос, то есть, если смотреть сверху на эпителий, мы будем видеть только головки таких заколок. Расстояние между этими головками будет одинаковым, и сами головки будут иметь похожие форму и размер. Это крайне важный признак здорового эпителия. Как вы прочтете ниже, такая особенность кровоснабжения многослойного плоского эпителия имеет важное значение в диагностике изменений на шейке матки, видимых при кольпоскопии, а загадочные слова доктора о наличии «мозаики» или «пунктуации» обретут понятный смысл.

ВИД СОСУДОВ МНОГОСЛОЙНОГО ПЛОСКОГО ЭПИТЕЛИЯ, СОСУДЫ В ВИДЕ ЗАКОЛОК (НЕВИДИМОК)
Сосуды в виде заколок-невидимок образуют «мозаику», на которую может обратить внимание врач.
По сути, я описал все строение шейки матки – мышечная трубка и два вида эпителия: многослойный плоский и цилиндрический. Осталось рассказать о месте, где зарождаются все болезни шейки матки. Это так называемая зона трансформации.
Зона трансформации: как выглядит место преступления

Шейка матки покрыта двумя типами эпителия: снаружи многослойным плоским, внутри канала – цилиндрическим. Место, где два этих эпителия встречаются, называется переходной зоной. Эта переходная зона, по сути, смычка двух эпителиев, может менять свою локализацию. Во время внутриутробного развития, до 32-й недели беременности, она находится внутри канала шейки матки. Далее эта смычка перемещается наружу, за пределы канала, то есть на поверхность шейки матки выходит цилиндрический эпителий. К родам у части плодов эта зона вновь возвращается в канал шейки матки, но может остаться и на поверхности.
Шейка матки снаружи покрыта многослойным плоским эпителием, а внутри – цилиндрическим.
С момента полового созревания, когда возрастает активность половых гормонов, которые влияют на состояние этих двух эпителиев, начинается миграция этой смычки эпителия обратно в канал шейки матки. Но миграция эта происходит не просто за счет смещения зоны смыкания двух эпителиев, а путем постепенного замещения находящегося снаружи, то есть не на своем месте, цилиндрического эпителия многослойным плоским. Это процесс называется метаплазией, а зона шейки матки, в которой этот процесс идет, зоной трансформации. В конечном итоге смычка двух эпителиев должна уйти в канал шейки матки, на этом процесс трансформации заканчивается.

ЗОНА ТРАНСФОРМАЦИИ
Для наглядности приведу пример: представьте, что у вас есть дачный участок на границе с лесом, огражденный забором. Вы решили, что участок надо расширить и переместить границу вашего участка на 5 метров в лес, чтобы увеличить свою лужайку. Вы сносите забор и рубите деревья, корчуете пни, готовите почву и высаживаете лужайку. В конечном итоге забор переносится на 5 метров вглубь леса, а на его месте появляется продолжение лужайки. Так вот, место, в котором происходили все эти ландшафтные и строительные работы, эквивалентно зоне трансформации на шейке матки.
Теперь, когда стала понятна суть процесса, расскажу, как это происходит на клеточном уровне. Наверное, вы слышали, что в нашем организме есть так называемые стволовые клетки, способные превращаться в любые типы клеток. Подобные клетки есть и под цилиндрическим эпителием, их называют резервными клетками. Эти клетки начинают делиться и превращаются в клетки многослойного плоского эпителия, постепенно выталкивая клетки цилиндрического эпителия наружу, пока они не отпадут самостоятельно.
Цилиндрический эпителий нежный и беззащитный, а его основная функция – производить слизь. Многослойный плоский эпителий, напротив, может существовать в агрессивной среде и противостоять механическому воздействию.
Этот процесс может занимать довольно много времени, точнее, года́. Задача процесса трансформации – заместить вышедший из канала шейки матки цилиндрический эпителий многослойным плоским, чтобы отодвинуть переходную зону вглубь канала шейки матки. Цилиндрический эпителий довольно нежный и беззащитный. Его единственная функция – производить слизь. В канале шейки матки, где он располагается в норме, условия среды менее агрессивные, чем во влагалище, и нет никакого механического воздействия. Условия влагалища в целом довольно агрессивные, среда резко кислотная, рН составляет 3,8–4,2, также присутствуют перекись водорода и множество бактерий. Кроме этого, шейка подвергается механической травматизации во время полового акта. Все это неблаготворно сказывается на нежном цилиндрическом эпителии, поэтому, находясь снаружи шейки матки, он выглядит ярко красным, как свежая раневая поверхность. Все это объясняет суть процесса метаплазии – это физиологическая реакция организма, направленная на замещение неприспособленного к условиям влагалища цилиндрического эпителия плотным, устойчивым к внешним воздействиям, многослойным плоским эпителием.
Часть врачей видят на шейке матки нормальный физиологический процесс и активно начинают его лечить, что не только не полезно, но и наносит вред шейке матки.
Надеюсь, вы уже догадываетесь, чем на самом деле является то, что некоторые врачи называют эрозией шейки матки? Они смотрят на вашу шейку, видят зону трансформации (напомню, это стык между двумя эпителиями), смещенную из канала наружу, то есть видят раздраженный агрессивной средой влагалища цилиндрический эпителий и называют это болезнью. На самом деле, как вы уже поняли, это вариант нормы, который не требует никакого лечения.
Если вы немного запутались, объясню, что в норме может видеть доктор на шейке матки:
1. Зона трансформации находится в канале шейки матки: снаружи такая шейка будет покрыта многослойным плоским эпителием, цилиндрический не виден, шейка выглядит как бы «здоровой».
2. Зона трансформации располагается снаружи шейки, выходя на различном расстоянии от границы канала шейки матки. Граница между эпителиями четкая. Виден ярко-красный цилиндрический эпителий. Такую шейку могут назвать эрозированной и сказать: «У вас большая эрозия».
3. Зона трансформации располагается снаружи шейки матки за пределами канала, но граница неровная, на поверхности шейки могут быть кисты. В этом случае вам также скажут, что есть «эрозия и кисты».
Что на самом деле видит доктор в этих трех случаях? Части женщин везет, и к началу половой жизни зона трансформации находится в канале шейки матки, цилиндрический эпителий не виден на поверхности шейки матки и после первого осмотра на кресле им сообщают, что «шейка чистая, эрозии нет, все нормально». На самом деле таких женщин не так много. Бо́льшая часть девушек начинают жить половой жизнью с шейкой, у которой переходная зона расположена снаружи шейки. При этом чем раньше началась половая жизнь, тем больше вероятность того, что зона трансформации располагается дальше от канала шейки, обнажая большую площадь цилиндрического эпителия. С началом половой жизни среда во влагалище становится более кислой, сам половой акт травмирует шейку матки, а точнее, нежный цилиндрический эпителий, в конечном итоге на первом же осмотре у гинеколога выявляется «огромная эрозия, которую надо обязательно прижечь».
Цилиндрический эпителий за пределами канала шейки матки называют «эрозией».
Теперь рассмотрим третий вариант шейки матки, по сути, самый частый из встречающихся. Зона трансформации располагается снаружи шейки, но линия неровная, окраска неравномерная, могут выявляться кисты. В данном случае доктор будет видеть процесс трансформации, то есть активно идущий процесс замещения цилиндрического эпителия многослойным плоским. Это своего рода «строительная площадка» ландшафтных работ. Именно этот процесс мы обсудим дальше.
Крайне редко цилиндрический эпителий успевает замениться многослойным плоским эпителием к началу половой жизни. Большинство женщин начинают половую жизнь, когда процесс еще не завершен, что может затягивать трансформацию на долгие годы.
Если к началу половой жизни зона трансформации шейки матки не успела перебраться в канал шейки, то начинается длительный процесс трансформации цилиндрического эпителия, который может занимать годы. Этот процесс можно сравнить с заселением в квартиру с незаконченным ремонтом, то есть ремонт будет продолжаться, но на фоне активного проживания в квартире жильцов. Очевидно, что продолжаться такой ремонт будет намного дольше, идти фрагментарно и не всегда так качественно, как если бы это происходило в случае выселенной квартиры. Активная жизнь в квартире будет мешать ремонту, так как половая жизнь будет влиять на процесс трансформации, идущий на шейке матки.
Помимо половой жизни на этот процесс могут влиять воспаления в шейке и влагалище, гормональные нарушения, прием гормональных контрацептивов, беременность, применение тампонов.
Как я уже описывал выше, резервные клетки, расположенные под цилиндрическим эпителием, начинают активно делиться, превращаться в клетки многослойного плоского эпителия и постепенно вытеснять наружу клетки цилиндрического эпителия, которые впоследствии отторгаются. Кстати, активное деление резервных клеток в начале этого процесса называется резервноклеточной гиперплазией. Такое заключение нередко можно встретить в результатах гистологии, то есть оно описывает нормальный физиологический процесс. Так как слово «гиперплазия» у многих гинекологов ассоциируется исключительно с патологией слизистой оболочки матки и неразрывно связано с необходимостью принимать меры, видя такое заключение, пациенток запугивают наличием серьезного заболевания и отправляют на выскабливание. На этом примере вы можете наглядно увидеть, как незнание врачом основ может приводить к ненужным хирургическим вмешательствам.
Активное деление резервных клеток в начале процесса трансформации называется резервноклеточной гиперплазией – это не «страшный» диагноз, а нормальный физиологический процесс.
Вернемся к процессу трансформации. Свежеобразованный многослойный плоский эпителий вначале не имеет всех четырех слоев, поэтому называется незрелым и выглядит тонкой белесоватой пленочкой, начинающейся от края многослойного плоского эпителия и распространяющейся в виде неровных наслоений на поверхности цилиндрического. Так как этот процесс называется метаплазией, я писал об этом выше, незрелый многослойный плоский эпителий называется метапластическим. Специально привожу в тексте медицинские названия, так как их вы можете встречать в описании своих цитологических заключений. Например, в заключении может быть написано «фрагменты метапластического эпителия». Я обращал внимание, что эта фраза нередко пугает пациентов, теперь вы будете знать, что это не опасная находка, а нормальное явление на шейке матки.
Вновь приведу пример с захватом части леса при расширении дачного участка. Напомню, что вы решили передвинуть забор вашего участка в глубь прилегающего леса, чтобы увеличить размер вашей лужайки. Вы срубили деревья, вспахали почву и начали сеять траву. Трава вначале может всходить неравномерно, островками, оставлять участки пашни, где всходы задерживаются. В целом трава еще довольно тонкая и не покрыла участок пашни. Вот именно так и выглядит зона трансформации на шейке матки – как участок возделанной земли с недавно посаженной травой. На красном цилиндрическом эпителии видны тонкие пленчатые белесоватые очаги незрелого многослойного эпителия, местами тонкий эпителий отсутствует и проступают зоны цилиндрического эпителия. Этот новый незрелый эпителий еще можно сравнить с дырявым покрывалом.
Фраза «фрагменты метапластического эпителия» в заключении описывает нормальный физиологический процесс.
В процессе зарастания цилиндрического эпителия многослойным плоским могут возникать два образования, на которые доктор может обратить внимание. Это «наботовы кисты» и «открытые железы». Напомню, основной задачей цилиндрического эпителия является производство слизи. Чтобы скапливать слизь, эпителий образует своего рода лагуны или углубления в подлежащие ткани, получаются псевдожелезы, стенки которых выстланы продуцирующим слизь эпителием. Так как процесс метаплазии (подрастания многослойного эпителия под клетками цилиндрического) происходит и в эпителии, выстилающем эти углубления, в результате могут образоваться мостики, перекрывающие выход слизи наружу. Оставшиеся в углублении цилиндрические клетки некоторое время продолжают производить слизь, которая скапливается и начинает выпячивать тонкую перегородку из многослойного плоского эпителия наружу. Получается пузырек на поверхности, заполненный слизью. Это и называют наботовой кистой. Так как процесс замещения эпителия внутри этой кисты продолжается, через некоторое время образование слизи прекращается, так как все цилиндрические клетки отторгаются, поэтому киста не растет бесконечно, но иногда может достигать довольно больших размеров.

КИСТЫ ШЕЙКИ МАТКИ (НАБОТОВЫ КИСТЫ)
Если замещение эпителия внутри углубления не приводит к образованию мостика, перекрывающего отток слизи, на поверхности нового эпителия шейки матки образуется просто маленькая дырочка с тонким ободком. Это образование называется открытой железой. Через некоторое время она тоже зарастает, но так как процесс замены клеток внутри углубления уже закончился, пузырек не образуется.
Еще одна интересная деталь. Если эти псевдожелезы шейки матки (углубления, заполненные слизью) располагаются довольно близко друг к другу, при гистологическом описании такое явление могут назвать аденоматозной гиперплазией. Этот же термин используется и для описания предракового изменения эндометрия (слизистой оболочки матки). То есть в первом случае это нормальный физиологический процесс, на который не надо обращать никакого внимания, а во втором – грозное состояние, которое надо срочно лечить. Возможно, что эта информация спасет кого-нибудь от ненужных хирургических манипуляций.
Прижигание эрозии, то есть насильственное преждевременное перемещение зоны трансформации в канал шейки матки, приводит к затруднениям в диагностике и может стать причиной «пропуска» серьезных изменений при осмотре.
Как и любой строительный процесс, трансформация эпителия шейки матки рано или поздно подходит к концу. Зона трансформации перемещается в канал шейки матки, а на поверхности шейки могут остаться следы в виде наботовых кист или шейка может выглядеть совершенно чистой. Искусственное перемещение зоны трасформации в канал шейки матки за счет прижигания эрозии несет в себе серьезную угрозу. И дело тут совсем не в эластичности шейки после прижигания, влияющей на ее расширение в родах. Проблема в том, что «насильный» перевод зоны трансформации в канал шейки матки приводит к тому, что эта зона становится не видна при осмотре и так можно пропустить начальные изменения, которые могут в дальнейшем привести к серьезным заболеваниям. Поэтому прижигание эрозии никакой пользы не несет, а только затрудняет полноценную диагностику состояния шейки матки в будущем.
Подведем небольшой итог. При осмотре шейки матки в большинстве случаев доктор будет видеть шейку с зоной трасформации, которую он, возможно, будет называть эрозией. В зависимости от того, на какой стадии трансформации находится шейка, у вас могут найти последствия этого процесса – наботовы кисты. Все обнаруженное и названное эрозией не является патологическим процессом, требующим лечения, и никак не указывает на то, что на шейке есть признаки того, что может развиться рак. Доктор видит физиологический процесс, не более того. Для того чтобы выяснить, есть ли какие-то изменения на шейке матки, независимо от того, есть у вас эрозия или нет, необходимо проведение кольпоскопии и забор цитологического мазка. Без этих данных никакого вывода о шейке матки делать нельзя. Подробнее о методах диагностики в отдельной главе.
Без цитологического исследования судить о состоянии шейки матки нельзя.
Все время, пока у женщины на шейке матки есть зона трансформации, она подвержена риску развития вирусного поражения клеток шейки матки, которое в ряде случаев может привести к онкологическому заболеванию. Поэтому именно зону трансформации активно изучают с помощью кольпоскопии, цитологического исследования и биопсии шейки матки. Прежде чем я расскажу, что же может происходить в зоне трансформации, стоит познакомиться с вирусом, который ответственен за все эти действия.
Портрет преступника: вирус папилломы человека

Для начала давайте разберемся, что такое вирус и чем он отличается от бактерии. Вирус это небольшой кусочек ДНК или РНК, заключенный в оболочку из белков. Проще говоря, вирус – это флешка (карта памяти в пластиковой оболочке). Как на флешке, в вирусной ДНК записано небольшое количество информации, необходимой для того, чтобы сделать много новых флешек, точнее, новых вирусов. Однако как флешка не может сама себя копировать, для этого ей нужен компьютер, так и вирусу нужна клетка, чтобы в ней осуществлять свое размножение. Для сравнения: бактерия это уже не флешка, а планшет, то есть у нее есть не только карта памяти, но и все свойства полноценного компьютера.
Напомню, клетка нашего организма состоит из оболочки, ядра и вспомогательных структур, которые называются органеллами. Внутри клетка заполнена цитоплазмой. В ядре содержится ДНК, на которую записана вся генетическая информация, обеспечивающая работу клетки. По сути, ДНК – это большая типографская установка, с гранок которой печатаются не газеты, конечно, а белки. Когда в клетку попадает вирус, он освобождается от своей белочной оболочки (капсида) и либо использует ДНК, просто находясь в клетке, либо встраивает свою ДНК в ДНК клетки. Далее, используя «типографские возможности» ядра, вирус запускает процесс создания своих копий. Задача – сделать в одной клетке множество своих копий, пока эта клетка не погибнет. При этом печатается не только ДНК вируса, но и белки для создания новых оболочек вируса. В конечном итоге клетка, переполненная вирусами, лопается, и множество копий вируса выходят наружу, чтобы заразить соседние клетки или перебраться в другой организм. Так ведут себя, к примеру, риновирусы или вирус гриппа.
Вирус папилломы человека использует «конвейер» многослойного плоского эпителия для своего распространения в окружающей среде.
Однако не все вирусы ведут себя подобным образом. В частности, вирус папилломы человека выбрал для себя другую тактику. Этот вирус инфицирует только клетки эпителия (кожа и слизистые), проникая в клетки базального слоя. Помните, это самый нижний слой в эпителии, где активно делятся клетки. Как было описано выше, многослойный плоский эпителий работает по принципу конвейера – клетки из нижних слоев постепенно продвигаются в верхние и после слущиваются. Вирус папилломы человека использует эту особенность для своих целей. Зачем ему переполнять клетку своими копиями, чтобы она лопнула, ведь эта клетка лежит в глубине эпителия и, лопнув, она сможет заразить только ближайшую, но не сможет распространиться за пределы организма, а это важно для выживания вида.
Основная задача вируса папилломы человека – ускорить деление клеток. Чем больше клеток – тем больше копий вируса. Дальше инфицированные клетки с вирусом выталкиваются в следующие слои. В промежуточных и поверхностных слоях начинается синтез белковой оболочки вируса, и как только инфицированные клетки достигают самого поверхностного слоя, они отторгаются, разрушаются, и на свободу выходят вирусы, готовые к новым заражениям. Вот так мудро использует вирус папилломы человека – «конвейер многослойного плоского эпителия». Кстати, думаю, теперь будет понятно, почему наиболее уязвимым для вируса является зона трансформации на шейке матки. Если вы внимательно читали выше, то помните, что незрелый многослойный плоский эпителий, замещающий цилиндрический, содержит не четыре, а только два первых слоя, то есть добраться вирусу к клеткам базального слоя проще. К примеру, на коже, где вирус вызывает образование кондилом, инфицирование возможно только при наличии микротрещин, обеспечивающих возможность вирусу попасть в клетки базального слоя, так как инфицировать поверхностные слои эпителия он не может.

ПРОДВИЖЕНИЕ ВИРУСА ПАПИЛЛОМЫ ЧЕЛОВЕКА ВНУТРИ МНОГОСЛОЙНОГО ПЛОСКОГО ЭПИТЕЛИЯ
На сегодняшний день описано более 200 типов вируса папилломы человека. И только незначительная их часть может вызывать рак.
Немного забегая вперед, расскажу, что вирус папилломы человека проявляется ростом кондилом, папиллом и бородавок на коже и слизистых, а также ответственен за развитие рака шейки матки, ануса, полового члена, влагалища и вульвы, а также ротовой полости и глотки. Получается, этот вирус может вызывать как совершенно неопасные заболевания, проявляющиеся лишь косметическими дефектами, так и грозные онкологические заболевания. Именно об этом пойдет речь дальше.
Описано более 200 типов вируса папилломы человека, и между ними есть существенная разница в том, какой процесс они могут вызвать в организме человека, то есть вирус вирусу рознь. В следующей главе мы поговорим о природе этого вируса, а сейчас давайте разберемся в том, почему одни типы вируса более опасны, чем другие. Для этого надо кратко рассказать о важнейшей функции клетки – делении.
ВПЧ и деление клетки – коррупция на клеточном уровне

Деление клетки – сложнейший процесс, который контролирует множество белков-наблюдателей. Их основная задача – не допустить ошибок в этом процессе, чтобы не образовалась неправильная клетка. Во время всего процесса деления клетки белки-наблюдатели оценивают происходящее, и если что-то идет неправильно, тут же все останавливают и запускают процесс уничтожения клетки. Вот так все категорично. Именно эти белки-наблюдатели становятся основной жертвой вируса папилломы человека.
Белки-наблюдатели – это своего рода охранники в клетке. Они следят, чтобы в процессе деления не было ошибок.
Попав в клетку, вирус вначале находится в цитоплазме и особо не привлекает внимание. Когда клетка начинает делиться, присутствие фрагмента чужеродной ДНК замечается белками-наблюдателями, и в норме они должны срочно дать команду на уничтожение клетки. Это нормальный защитный механизм. Однако вирус вступает во взаимодействие с этими белками и инактивирует их. В результате клетка продолжает деление с присутствием вируса в цитоплазме, таким образом получается еще одна инфицированная клетка. Задача выполнена, вирус начал свое распространение. При этом надо отметить, что инфицированная таким образом клетка все еще сохраняет центральное руководство на уровне ядра, однако в самой клетке под воздействием вируса уже начинается небольшой беспорядок. Главное, при этом вирусная ДНК не проникает в ядро клетки и не меняет ее базовых свойств. Основная задача вируса – ускорить деление клеток, не запускать в них программу самоубийства и за счет увеличения количества инфицированных клеток воспроизводить все больше своих копий. Так как клеток становится все больше и больше, формируется вырост на слизистой оболочке или коже, который называется кондиломой или папилломой в зависимости от формы. Так действуют вирусы, входящие в группу низкого онкогенного риска. Их основная задача – воспроизводиться в клетках эпителия, чтобы увеличить количество своих копий и, добравшись на «эпителиальном конвейере» до поверхности слизистой оболочки или кожи, выбраться из отторгающихся клеток и заражать другие организмы. Другими словами, эти типы вируса «паразитируют» в эпителиальных клетках, создавая свои колонии-домики (кондиломы, папилломы) с целью размножиться и двинуться дальше. Для этой цели они используют функцию деления клетки, ускоряя ее за счет блокирования самоубийства инфицированных и дефектных клеток.
Немного иначе поступают вирусы, которые отнесены к группе вирусов с высоким онкогенным риском. Эти вирусы способны проникнуть в ядро клетки и встроиться в ее ДНК. Их целью также являются белки-наблюдатели, вот только блокируются не уже синтезированные белки, а нарушается их производство. Клетка остается без этих белков и еще нескольких других, которые также контролируют клеточное деление. В результате клетка с встроенным в ДНК вирусом папилломы человека начинает бесконтрольно делиться с большим количеством ошибок, и при этом получающиеся клетки становятся бессмертными, так как механизм самоубийства у них редуцирован. Чем больше происходит делений, тем выше вероятность ошибок, а случающиеся ошибки накапливаются, делая все последующие клетки все более дефектными. Вот этот процесс и лежит в основе формирования злокачественной опухоли. Как видите, он изначально отличается от того, что делают вирусы низкого онкогенного риска. Если те вирусы просто используют клетки для своего распространения, то онкогенные вирусы сразу же нацелены на завладение центром управления клетки, подчиняют своей цели всю клетку, делают из нее источник все более и более примитивных клеток, способных только бесконтрольно делиться и теряющих все остальные свои свойства.
Вирусы с высоким онкогенным риском могут проникать в ядро клетки и встраиваться в ее ДНК. Они нарушают процесс производства белков-наблюдателей и лишают клетку механизма «самоубийства». В результате зараженная клетка бесконтрольно делится.
Если вы еще не окончательно запутались, предлагаю очень наглядный пример. Представьте себе город, в котором есть сеть предприятий по производству плитки. На них есть отдел контроля качества, сотрудники которого проверяют каждую плитку, и, если она дефектная, тут же ее утилизируют. Небольшая, не сильно дерзкая преступная группировка решает заработать на этом бизнесе и путем угроз и подкупа запрещает контролерам уничтожать бракованные плитки. Соответственно количество продукции увеличивается. Для сбыта этой продукции вокруг завода организуются стихийные лавки, где эта продукция продается помимо поставок в официальные магазины. Это пример того, как работают вирусы низкого онкогенного риска.
В процессе деления инфицированных клеток накапливается большое количество ошибок – новые клетки становятся все более дефектными. Именно этот процесс лежит в основе формирования злокачественной опухоли.
Теперь представьте себе серьезную мафиозную структуру, которая приезжает сразу же к владельцу предприятия и под угрозами вводит своих людей в совет директоров. При этом основной задачей этой мафиозной структуры является не получение прибыли от производства плитки, ее они уже договорились реализовать по госконтрактам на благоустройство города, и там не важно, какого она будет качества. Главное – отмывание денег через счета этого предприятия (да простят меня сейчас экономисты, если я несу полную чушь, но для примера необходимо). В результате с предприятия увольняют всех контролеров качества, устраняют другие, теперь не нужные службы, к примеру маркетинг, так как госконтракты гарантируют сбыт, и начинают гнать продукцию плохого качества в огромных масштабах. Далее начинает разрастаться сеть филиалов, которые могут делать вид, что производят плитку, но главная их задача быть промежуточными структурами в финансовых манипуляциях. Так коррупция начинает поглощать весь город – и случается беда.
Наверное, у вас возник вполне логичный вопрос – а куда же смотрит полиция? Все банально и вполне жизненно. Полицией в нашем организме является иммунная система. Прежде чем обозначить место полиции в нашей преступной схема, стоит рассказать о том, какова роль иммунитета в борьбе с вирусной инфекций.
Клетка, пораженная вирусом, подает сигнал бедствия, выставляя на поверхности своей оболочки специальные маячки (рецепторы). Клетки иммунной системы, патрулируя межклеточные пространства, замечают эти маячки и, подключившись к ним, активируют систему клеточной гибели, то есть запускают имеющийся в каждой клетке каскад реакций, который приводит ее к разрушению. Кроме этого, всю информацию о напавшем вирусе передают в другие более важные иммунные клетки, которые вначале распоряжаются сформировать специализированный отряд по борьбе с этим вирусом, который идет на поиски и уничтожает все инфицированные этим вирусом клетки. Когда все инфицированные клетки уничтожены, в организме формируется особый отряд клеток или особых белков, работающих на постоянной основе, которые уже обучены для борьбы с этим вирусом. Мы называем это иммунитетом.
Пораженная вирусом клетка сигнализирует иммунной системе о бедствии, выставляя на поверхности «маячки» – рецепторы.
Попав в клетку, вирус папилломы человека, помимо блокирования белков-наблюдателей клеточного цикла, также препятствует появлению на поверхности клеток рецепторов-маячков для иммунных клеток. Таким образом, длительное время иммунная система не может распознать, что клетка инфицирована и в ней происходит неладное. Проблема еще в том, что сами эпителиальные клетки имеют слабые возможности для подачи сигналов иммунной системе, что облегчает возможность вирусу долго скрываться от иммунных клеток. Однако если речь идет о вирусах низкой онкогенности, через некоторое время их активность становится заметной, хоть на это и требуется довольно много времени. Как только это происходит, иммунитет уничтожает инфицированные клетки и вирус покидает организм.
Высокоонкогенные вирусы за счет внедрения своей ДНК в ДНК клетки, как и в случае с белками-наблюдателями, блокируют на центральном уровне возможность появления сигнальных рецепторов на поверхности клеток. Кроме этого, вирус нарушает работу системы разрушения клетки, которую активируют иммунные клетки. То есть даже если иммунная клетка обнаружит инфицированную клетку, она не сможет запустить процесс ее разрушения, так как внутриклеточные сигнальные пути разрушены. Это как если бы вы пытались включить свет, нажимая на выключатель, провода которого оборваны. Способность высокоонкогенных вирусов избегать внимания иммунной системы и приводит к длительному нахождению вируса в организме, а это, в свою очередь, и является началом онкологического процесса. Подробно об этом мы поговорим в отдельной главе.
Онкогенный ВПЧ блокирует способность клеток выставлять для иммунитета «маячки-рецепторы».
Возвращаемся к примеру с заводом плитки. Полиция в этом городе, конечно, есть. Когда первая, не сильно дерзкая преступная группировка напала на завод и стала гнать производство некачественной продукции и продавать ее возле завода, местный наряд полиции, возможно, и отреагировал, но тут же получил взятку и на время прикрыл глаза на происходящее, пока масштаб производства не привлек внимание общественности и, соответственно, более серьезные полицейские структуры. В результате полицейской операции преступная группа арестовывается, подкупленные контроллеры качества заменяются, а работа на предприятии восстанавливается. В цехах начинают дежурить сотрудники полиции, чтобы подобное не повторилось.
Неонкогенные вирусы действуют как одиночные преступники, и могут легко распознаваться иммунной системой. Онкогенные штаммы ВПЧ ведут себя как мафия, подкупившая полицию, а потому способны безнаказанно действовать длительное время.
Мафия же, как вы помните, действует через владельца предприятия, поэтому бездействие полицейских обеспечивается на самом высоком уровне. Когда рядовые полицейские патрули обнаруживают признаки преступной деятельности, все их попытки получить ордер на обыск оканчиваются неудачей. Запросы просто игнорируются начальством с формулировкой: «на предприятии все нормально, сами проверяли, а вы туда больше не лезьте». Попытки назначить проверки также оказываются неэффективными. Направленные проверяющие органы возвращаются ни с чем, говорят, внутрь их не пускают, а вышедший директор предприятия сказал, что сам разберется со всеми проблемами и помощь ему в этом не потребуется. Решается проблема, только когда силы внутренних войск с применением тяжелой военной техники полностью окружают проблемное предприятие и ликвидируют порочное производство, включая всех представителей мафиозной структуры и совета директоров. Однако, если время упущено и мафия сумела коррумпировать не только этот город, но и начала распространение на руководство региона, области и края, все заканчивается гибелью самого государства.
Как вы понимаете, большое значение в этой истории имеет качество полиции в государстве и ее способность противостоять коррупции. Здоровое государство, а их подавляющее большинство, имеет сильную ответственную полицию, которая довольно быстро выявляет нарушения и их ликвидирует. Однако есть серьезные мафиозные структуры, которые могут представлять опасность и для относительно здорового государства, если им позволили довольно долго оставаться незамеченными, но для этого должны быть дополнительные условия. Обо всем этом мы поговорим в отдельной главе.
Не все вирусы ВПЧ опасны. Одни вызывают кондиломы – неприятные образования на коже и слизистых, которые представляют собой больше косметический дефект. Другие могут оказаться действительно опасными и приводить к развитию рака.
Надеюсь, на этом примере вам удалось понять, как работает вирус папилломы человека в клетках нашего организма и в чем разница между вирусами, вызывающими кондиломы, и теми, что могут привести к раку. Теперь настало время поближе познакомиться с миром этих вирусов.
Эпидемиология рака шейки матки, или Когда государство реально может помочь

Вирус папилломы человека очень древний вирус, в целом человеческим он стал только после того, как первые люди им заразились, так как до этого вирус обитал в животных и птицах. Согласно одному из исследований, первые яйцекладущие наземные позвоночные, предки млекопитающих, уже были носителями этого вируса более 300 миллионов лет назад [1].
Достоверно известно, что в древние времена ВПЧ поражал животных и птиц, а люди заразились от них позже.
Распространяясь от вида к виду, приспосабливаясь к различным тканям, вирус постепенно мутировал, приобретал новые свойства и в конечном счете на сегодняшний день мы имеет около 200 типов этого вируса. Около 40 из них могут инфицировать человека, вызывая у него различные заболевания.
Различные типы вируса папилломы человека в процессе эволюции приспособились к отдельным видам тканей, а также стали отличаться по своим способностям вызывать заболевания. Вирус папилломы человека ответственен за развитие простых бородавок, с которыми мы чаще всего сталкиваемся в детстве, папиллом на коже, кондилом на половых органах и промежности. Однако помимо чисто косметических проблем отдельные типы вируса могут приводить к развитию онкологических заболеваний.
Онкогенные типы вируса папилломы человека вызывают рак шейки матки, влагалища, анального канала, полового члена, гортани, глотки и ротовой полости.
Так, онкогенные типы вируса папилломы человека вызывают 99 % случаев рака шейки матки, 40–50 % случаев рака влагалища и вульвы, 50 % случаев рака полового члена, 90 % случаев рака анального канала, а также 25 % случаев рака гортани и глотки и ротовой полости [2].
Что интересно, связь вируса папилломы человека со всеми этими заболеваниями стала известна только в последние 50 лет, несмотря на то, что с этим вирусом наш организм существует на протяжении 200 тыс. лет истории человечества. Очевидно, за это время наш организм учился взаимодействовать с этим вирусом, что, видимо, отразилось на том, что подавляющее большинство людей после инфицирования самостоятельно избавляются от этого вируса, а ощутимый вред наносится лишь минимальному проценту.
Пути заражения. Когда уязвимость ничего не значит

Вирус папилломы человека очень заразен, основной путь передачи, как говорится в медицине, контактно-бытовой, то есть для заражения достаточно соприкосновения с зараженным человеком или предметами гигиены, которыми он пользовался. Различные типы вируса вызывают только определенные заболевания, то есть вирус, вызывающий бородавки на руках, не может приводить к появлению кондилом на половых органах и раку шейки матки. В связи с этой особенностью основным путем передачи вирусов, вызывающих кондиломы и патологию шейки матки, является половой путь. Сразу же надо указать, что презерватив не полностью защищает от инфицирования, так как покрывает лишь половой член, а вирус может присутствовать в коже промежности, мошенки и пространстве вокруг анального отверствия. Все же, как показали исследования, использование презерватива снижает вероятность инфицирования до 70 % [3].
Каждый тип ВПЧ вызывает свое заболевание: один – бородавки, другой – кондиломы, третий – рак.
С учетом описанного выше, думаю, у большинства читателей сразу же возникнет вопрос: если вирус так заразен, возможно ли заразить им детей как во время беременности, так и после, в процессе родов и последующего ухода за ними? Этот вопрос был тщательно изучен, и вот что удалось установить.
Вирус папилломы человека обнаружен практически во всех тканях половых органов женщины: в слизистой оболочке матки (эндометрии), маточных трубах и яичниках [4]. Вирус выделяется из амниотической жидкости (то, в чем плавает ребенок), плодных оболочек, пуповины и клеток трофобласта. Однако только у 1,5 % новорожденных выявляется инфицирование ВПЧ, притом что в среднем 30 % рожениц достоверно имеют вирус папилломы человека на момент родов [5].
У новорожденных чаще всего выделяются 16-й, 6-й, 11-й, 18-й и 54-й типы вируса [6]. В какой момент происходит инфицирование новорожденного, не совсем понятно, так как вирус, присутствуя в матке и трубах, может проникать к плоду еще во время внутриутробного периода, так как предполагается, что инфицирование возможно во время прохождения через родовые пути. В частности, при обследовании новорожденных через 6 недель после родов вирус папилломы человека в пять раз чаще выявлялся у тех детей, чьи матери были носителями ВПЧ на момент родов [7].
ВПЧ, вызывающий рак шейки матки, передается преимущественно половым путем.
Чтобы предотвратить нарастающую у вас панику, сразу же укажу на то, что инфицирование ВПЧ у новорожденных носит временный характер и к окончанию первого года жизни вирус перестает определяться у 98,5 % детей [8]. Есть предположение, что это связано с работой защитных антител, перешедших от матери плоду. Важно отметить, что столь ранний контакт с вирусом папилломы человека, предполагается, может оказывать положительное воздействие на иммунную систему, позволяя ей более эффективно противостоять ВПЧ в процессе повторного контакта с ним в начале половой жизни.
Вирус папилломы человека может передаваться от матери к ребенку в процессе вынашивания или родов. Однако к концу первого года жизни он самопроизвольно исчезает у 98,5 % детей.
Наиболее грамотные читатели, думаю, ждут теперь упоминания о папилломах гортани, появления которых у своих детей боится практически каждая молодая мать, у которой был выявлен ВПЧ. Это заболевание называется рецидивирующий респираторный папилломатоз – РРП. Сразу же укажу, что это довольно редкое заболевание. Оно может начинаться в юном возрасте до 5 лет или во взрослом – с 20 до 40 лет. В юном возрасте частота встречаемости 1,7 случаев на 100 тыс., во взрослом 4,3 на 100 тыс., это очень редко [9]. Проявляется РРП образованием папиллом преимущественно на голосовых связках, что может мешать дыханию. Симптомы бывают схожи с бронхиальной астмой или бронхитом, поэтому часто диагноз ставят с запозданием.
РРП вызывается 6-й и 11-й типами вируса, эти же типы вируса ответственны за 90 % развития кондилом на половых органах. Логично предположить, что если у женщины есть генитальные кондиломы, риск развития РРП возрастает. Как показали исследования, РРП диагностируется у 7 детей на 1000 родов при наличии у роженицы на момент родов видимых кондилом [10]. При этом большинство детей, у которых был выявлен РРП, родились от матерей, у которых не было кондилом во время беременности и родов [10]. Вот так. Поэтому, если во время беременности у вас доктор обнаружил кондиломы, это ничего не значит, требовать проведения кесарева сечения с целью спасти новорожденного от страшного заболевания не следует. Рецидивирующий респираторный папилломатоз – заболевание, в большей степени связанное с редким точечным дефектом в иммунной системе, которая не может справиться именно с этими типами вируса папилломы человека, при этом в целом иммунитет может быть не нарушен. Единичные случаи озлокачествления респираторного папилломатоза встречаются исключительно редко и в большей степени связаны со злоупотреблением курением и алкоголем [10].
Заразиться вирусом папилломы довольно легко, заболевание чаще всего протекает бессимптомно и впоследствии формируется стойкий иммунитет.
Таким образом, заразиться вирусом папилломы человека крайне просто, но в подавляющем большинстве случаев это инфицирование протекает или бессимптомно, или с минимальными проявлениями и вскоре проходит, оставляя в организме стойкий иммунитет. Серьезные заболевания, вызываемые этим вирусом, в первую очередь связаны с длительным нахождением вируса в организме, в медицине это называют персистенцией. К персистенции приводит совокупность факторов: дефект в иммунной системе, инфицирование онкогенными типами вируса, а также дополнительные факторы, которые могут или влиять на иммунную систему, или усиливать онкогенность вируса. Об этом подробно поговорим ниже.
Самым страшным заболеванием, которое вызывает вирус папилломы человека, является рак шейки матки. Ежегодно в мире фиксируется в среднем 530 тыс. случаев этого заболевания, а смертность от рака шейки матки составляет в среднем 275 тыс. случаев в год [11]. Таким образом, летальность от этого типа рака составляет более 50 %. Это довольно «злой» рак, но при этом крайне медлительный в своем развитии, что позволяет вовремя выявлять его предвестники и полноценно их лечить.
Рак шейки матки можно назвать раком, передающимся половым путем, так как вероятность его развития тесно связана с особенностями полового поведения. В одном из исследований [12] было показано, что существенная разница между количеством случаев выявления рака шейки матки в двух странах – Колумбии и Испании – может быть обусловлена средним количеством половых партнеров, а также частотой посещения мужчинами проституток. Так, в Колумбии выявляется 48 случаев рака на 100 000 женщин в год, а в Испании 6 случаев, при этом у колумбийцев за жизнь в 3,3 раза больше половых партнеров, а колумбийские мужчины в 1,6 раз чаще обращаются к проституткам.
Около 85 % всех случаев рака шейки матки в мире фиксируется в развивающихся странах, к примеру наибольшая частота – 30 случаев на 100 тыс. женщин наблюдается в Восточной и Западной Африке [13]. На Индию и Китай приходится 39 % всех случаев рака шейки матки. Наименьшее число вновь выявленных раков шейки матки – 6 случаев на 100 000 населения – отмечено в Северной Америке, Австралии и Новой Зеландии [14]. В первую очередь это связано с хорошо налаженной системой скрининга рака шейки матки и другими причинами, о которых речь пойдет ниже.
Скрининг рака шейки матки – это государственная программа, призванная активно приглашать женщин для проведения цитологического мазка с шейки матки. Так, в Америке с момента введения в 1949 году Пап-теста (цитологического исследования) заболеваемость раком шейки матки снизилась на 75 %, а смертность – на 74 % [15].
Организован скрининг может быть по-разному, наглядный пример тому Англия. Программа скрининга стартовала в 1964 году, однако она не покрывала бо́льшую часть женщин и не было системы, позволяющей вызывать пациенток на дальнейшее исследование при плохом результате мазка. Это привело к тому, что, несмотря на проводимые мероприятия, заболеваемость и смертность от рака шейки матки не уменьшались. Как только в 1988 году программа была модернизирована, в скрининг включили бо́льшую часть женщин и организовали контроль за последующими вызовами женщин на дообследование, кривые заболеваемости и смертности сразу же пошли вниз [16]. С сожалением отмечу, что в нашей стране до сих пор нет никакого скрининга рака шейки матки, никакого…
В нашей стране, в отличие от Европы, до сих пор не организован скрининг рака шейки матки.
Опыт множества стран, показавший, какое существенное значение имеет подобная государственная программа, нашим правительством просто не замечается. Цитологический мазок вы можете сдать или самостоятельно – если знаете о том, что это надо делать, или такой мазок у вас, может быть, возьмет доктор на приеме. Получается, как всегда у нас в стране, – спасение утопающих дело рук самих утопающих. В результате заболеваемость раком шейки матки у нас в стране составляет 13–14,2 случаев на 100 000 женщин [17], то есть в два раза больше, чем в развитых странах с государственной системой скрининга.
В нашей стране рак шейки матки встречается в два раза чаще, чем в любых других развитых странах с организованной государственной системой скрининга.
Меня не перестает поражать то безумие, которое творится при этом в медицинских кабинетах гинекологов, где вместо того, чтобы брать цитологические мазки с шейки матки и объяснять женщинам, зачем их надо сдавать регулярно, постоянно ищут какие-то скрытые инфекции и прижигают «эрозии».
Вот еще несколько цифр. Вероятность заболеть раком шейки матки у женщины, которая никогда не сдавала цитологический мазок, составляет в среднем 3,7 %, а при регулярном проведении скрининга – 0,3 % [18]. От 56 до 64 % женщин, у которых был выявлен рак шейки матки, никогда не сдавали цитологический мазок [19]. То есть сам факт прохождения скрининга рака шейки матки полноценно защищает от этого заболевания. Я часто говорю пациентам – рак шейки матки, это рак женщин, живущих по принципу – «зачем ходить к доктору, когда ничего не беспокоит?».
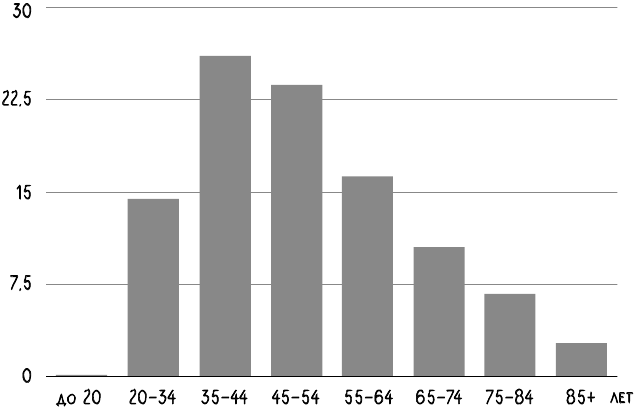
Диаграмма 1. ПРОЦЕНТНОЕ СООТНОШЕНИЕ СЛУЧАЕВ РАКА ШЕЙКИ МАТКИ ПО ВОЗРАСТАМ[1]
Рак шейки матки чаще всего выявляется после 30 лет. Средний возраст пациенток с раком шейки матки 48 лет [20]. На основании статистических исследований, проведенных в США с 1973 года, получилось вот такое распределение случаев рака шейки матки в зависимости от возраста [20]. Около 0,2 % случаев регистрируется до 20 лет, 14,5 % с 20 до 34 лет; 26,1 % между 35 и 44 годам; 23,7 % с 45 до 54 лет; 16,3 % между 56 и 64 годами и 9,3 % у женщин старше 65 лет.
Как видно из этих данных, частота случаев рака шейки матки начинает снижаться после 44 лет и крайне мала в молодые годы и у пожилых женщин.
Как я уже отмечал выше, большинство случаев рака шейки матки приходится на развивающиеся страны, где уровень жизни низкий, нет полноценного доступа к медицинской помощи и не организован полноценный скрининг заболевания. То есть социально-экономические факторы имеют существенное влияние на риск развития рака шейки матки. Однако помимо этого было отмечено, что особенности сексульного поведения, принятые в обществе, также играют немалую роль.
Рак шейки матки чаще всего выявляется после 30 лет у женщин, которые никогда не сдавали цитологический мазок.
В одном исследовании [21] было показано, что разные по социально-экономическим параметрам страны имеют схожую частоту выявления рака шейки матки: 10 случаев на 100 тыс. женщин. Это Испания, Италия, Ирландия, Израиль и Кувейт. Общим между этими странами было только то, что в них господствует консервативное отношение к половой жизни, сильный институт брака и низкое количество половых партнеров на протяжении жизни.
Всплеск заболеваемости раком шейки матки был отмечен в Америке и Европе в 80-х годах прошлого столетия, и подобное явление связали с изменением в половом поведении, которое началось с 60-х годов, когда появились хиппи, исповедующие принципы свободной любви [22].
Таким образом, регулярное проведение цитологического скрининга и малое количество половых партнеров, согласно статистическим данным, снижают вероятность заболеть раком шейки матки. Какие еще факторы риска могут влиять на вероятность развития этого опасного заболевания, рассмотрим ниже.
Факторы риска. Почему монашки не болеют раком

Часть факторов мы уже рассмотрели выше, это: проживание в странах с низким социально-экономическим уровнем, недоступность цитологического скрининга и множество половых партнеров. Помимо этих факторов, выделяют также следующие:
1. Возраст
2. Раннее начало половой жизни
3. Перенесенные инфекции, передающиеся половым путем, особенно герпес 2-го типа и хламидиоз
4. Наличие партнера, у которого множество сексуальных партнеров
5. Множество родов
6. Курение
7. Длительный прием гормональных контрацептивов
8. Инфицирование ВИЧ или другой вид подавления иммунной системы
9. Генетические факторы
Возраст
Как я уже описывал выше, рак шейки матки чаще всего встречается после 30 лет, средний возраст составляет 48 лет, то есть в возрастном промежутке между 30 и 50 годами наблюдается самая большая заболеваемость. Отчасти это объясняется тем обстоятельством, что в большинстве случаев для развития рака шейки матки требуется достаточно много времени. Так как активное заражение вирусом папилломы человека происходит приблизительно в 20 лет, как раз к 30 годам изменения в клетках шейки матки, если они вовремя не были диагностированы, могут достичь необратимых злокачественных характеристик.
Раннее начало половой жизни
Созревание шейки матки сопровождается смещением зоны трансформации (смычки двух эпителиев) снаружи шейки в ее канал. Этот процесс, как вы помните, называется метаплазия – постепенное замещение одного эпителия другим. Таким образом, чем более незрелая шейка, тем больше вероятности того, что переходная зона все еще находится далеко за пределами канала. Раннее начало половой жизни, когда на поверхности шейки матки еще присутствует большая зона нежного цилиндрического эпителия, приводит к более выраженной его травматизации. Это облегчает инфицирование зоны метаплазии (это самое уязвимое место на шейке) вирусом папилломы человека. Проще говоря, шейка матки в 14–15–16, а у кого-то и в 18 лет еще не совсем готова к половой жизни, на ней не выстроена адекватная защита от механического воздействия полового члена. Вирус этим пользуется и легко проникает в места, где идет активное построение защиты, – то есть в зону, где незрелый многослойный эпителий еще достаточно тонкий и его базальный слой, в который стремится попасть вирус, легко достижим.
В 14–16 лет шейка матки большинства девушек не готова к половому контакту.
Перенесенные инфекции, передающиеся половым путем
Любой воспалительный процесс на шейке матки может способствовать вирусному повреждению клеток шейки матки. В многочисленных исследованиях было отмечено, что именно вирус простого герпеса 2-го типа и хламидиоз – самые частые инфекции, перенесенные женщинами, у которых развился рак шейки матки [23]. Возможно это связано с тем, что герпес и хламидии вызывают довольно сильное воспаление шейки матки, что за счет ряда механизмов облегчает вирусу папилломы человека поражать клетки шейки матки и вызывать более серьезные изменения.
Наличие партнера, у которого множество половых партнеров
Этот фактор риска вполне очевиден. Такой партнер может «собирать» от других партнеров различные типы вируса папилломы человека и быть их носителем, а также и других инфекций, передающихся половым путем, в частности герпеса и хламидиоза, о которых речь шла выше. Поэтому наличие у женщины только одного, но довольно любвеобильного партнера, может ставить ее в один ряд с женщинами, имеющими множество партнеров, если говорить о рисках развития рака шейки матки.
Вирус простого герпеса 2-го типа и хламидиоз облегчают инфицирование клеток эпителия ВПЧ.
Множество родов и длительный прием гормональных контрацептивов
Во время периода беременности на фоне изменения уровня гормонов происходят изменения в цилиндрическом эпителии канала шейки матки. Зона трансформации вновь выходит наружу. В последующем после родов процесс замещения цилиндрического эпителия многослойным плоским (метаплазия) начинается вновь. Проще говоря, беременность вновь делает шейку уязвимой для вируса папилломы человека за счет активизации процесса метаплазии (замещения эпителия), а эта зона (зона трансформации) и есть место, в котором вирус осуществляет свой патологический процесс. Неоднократные беременности и роды, по сути, не дают закончиться процессу трансформации, то есть не дают увести переходную зону между двумя эпителиями в безопасное место – внутрь канала шейки матки. Постоянно возобновляющийся процесс метаплазии, необходимый для замещения вышедшего наружу цилиндрического эпителия многослойным плоским, позволяет вирусу использовать активно делящиеся клетки в своих целях.
Кроме этого, в структуре двух наиболее онкогенных вирусов папилломы человека (16-м и 18-м типах) были обнаружены места, которые чувствительны к прогестерону – основному женского половому гормону, в наибольшей степени вырабатывающемуся во время беременности [24]. Прогестерон способен стимулировать эти вирусы трансформировать зараженные ими клетки, что повышает вероятность развития злокачественной опухоли.
Многократные беременности и роды не дают закончиться процессу трансформации эпителия на шейке матки и увести уязвимую зону в безопасное место – внутрь канала шейки матки. Это повышает вероятность заражения ВПЧ.
Повышение риска рака шейки матки на фоне длительного приема гормональных контрацептивов реализуется, видимо, по тому же механизму, как и в результате со множеством беременностей. Прием гормональных контрацептивов поддерживает существование зоны трансформации (уязвимой зоны), если она существовала на момент начала приема препаратов. Кроме этого, гестагены, входящие в состав контрацептивов, по сути, являются аналогами прогестерона, и они могут также осуществлять стимулирующее воздействие на онкогенные вирусы, как было описано выше.
Курение
Тот факт, что курение вредно и оно может приводить к раку легких и сердечно-сосудистым заболеваниям, известен всем. Оказалось, что у курения есть также не менее серьезные последствия. Один из активных метаболитов никотина – катонин – избирательно накапливается в эпителиальных клетках шейки матки. Его концентрация в слизи шейки матки в 40 раз выше, чем в сыворотке крови [25]. Катонин способен оказывать несколько эффектов. Он снижает местный иммунитет, что позволяет вирусу папилломы человека длительно находиться в организме и не уничтожаться иммунными клетками. Кроме этого, катонин помогает вирусу вызывать в клетках изменения, способствующие их злокачественной трансформации [26].
Другие факторы риска
Неспособность иммунной системы длительное время справиться с вирусом папилломы человека является важнейшим условием для развития рака шейки матки. Поэтому очевидно, что у женщин, инфицированных ВИЧ (вирус иммунодефицита человека), риск развития рака шейки матки повышается [27]. Также риск повышен и у тех, кто получает терапию, снижающую иммунитет, к примеру, после трансплантации органов или на фоне химио- или лучевой терапии.
Важно помнить, что хронический стресс является одним из мощных факторов снижения иммунитета. Нередко женщины, у которых выявили вирус папилломы человека онкогенного типа, будучи введенными в заблуждение или, проще говоря, напуганными врачами, много лет живут в постоянном страхе, что вызывает стресс. В таких условиях иммунитету крайне сложно справиться с вирусом, что приводит к длительному его нахождению в организме. Постоянное отслеживание количества вируса в организме, безрезультатные попытки медикаментозного лечения не способствуют выздоровлению, а лишь усложняют ситуацию.
Стресс доказанно снижает иммунитет. Страх перед ВПЧ может препятствовать излечению.
Согласно ряду исследований, существует генетическая предрасположенность к развитию рака шейки матки. На иммунных клетках человека – лейкоцитах – на поверхности находится уникальный код из белков, его называют HLA второго класса. К первому классу HLA относится код из белков, расположенных на всех клетках организма. Эти белковые коды определяют уникальность клеток каждого организма, своеобразный штрих-код, позволяющий распознавать своих и чужих. Совместимость по этим белковым «штрих-кодам» важна, в частности, при пересадке органов. Известно довольно много вариантов белковых кодов HLA второго класса. Уже давно было замечено, что предрасположенность к некоторым заболеваниям может быть связана с наличием у человека определенного кода HLA второго класса. Так, и в отношении рака шейки матки выделено несколько вариантов кодов, наличие которых повышает вероятность того, что инфицирование вирусом папилломы человека онкогенного типа приведет к прогрессированию заболевания до злокачественных стадий. В то же время обнаружены и хорошие комбинации белков HLA второго класса, которые, наоборот, снижают вероятность развития рака шейки матки при инфицировании вирусом папилломы человека [28].
Некоторые исследования показывают, что есть генетическая предрасположенность к развитию рака шейки матки.
Практически уверен, что все, что было написано выше касательно рисков развития рака шейки матки, вызвало у вас сильное волнение и страх за свое здоровье, так как трудно неподготовленному в области медицины человеку правильно оценивать приведенные цифры и факты. Вся медицинская наука построена на данных статистики, которые надо правильно интерпретировать. В медицине, в отличие от других видов человеческой деятельности, принято говорить о рисках и вероятности наступления тех или иных последствий, и это всегда пугает пациентов. Во многом потому, что предоставление подобной информации для нас не совсем привычно.
Например, перед вызовом такси вам бы сообщали, что вероятность, что вы погибните во время этой поездки, составляет 7 случаев на 100 тыс. поездок, но если вы вызовете эконом-такси малоизвестной компании, риск возрастет до 13 случаев на 100 тыс. поездок. Тот факт, что вы довольно рано начали жить половой жизнью и сразу же стали принимать контрацептивы или успели родить троих детей, а в 18 лет переболели хламидиозом, совершенно не означает, что вы крайне рискуете заболеть раком шейки матки, так как изначально речь идет о крайне маленькой вероятности развития этого события.
Конечно, факторы риска при сложении увеличивают вероятность заболеть онкогенным типом ВПЧ, шансы в любом случае очень малы. Что действительно стоит исключить, так это курение и беспорядочные половые связи.
Приведенные данные статистики в большей степени носят описательный характер и необходимы врачам для понимания патологического процесса, а не для принятия каких-то действий, предотвращающих риски. Единственное, что очевидно можно рекомендовать, так это отказ от курения и, возможно, от беспорядочных половых связей, все остальное является неотъемлемыми элементами разнообразной человеческой жизни. Кроме этого, подобные риски имеют значение только для крайне небольшого процента женщин, чья иммунная система не способна справиться с вирусом папилломы человека, а таких, как я подробно расскажу, лишь 5 % от всех заразившихся. Это означает, что описанные факторы риска будут иметь значение не для всех заразившихся вирусом (всех, кто начал вести половую жизнь), а лишь для тех, кто изначально имеет дефекты в иммунной системе, препятствующие возможности справиться с вирусом.
Знаете ли вы, что от вируса гриппа в мире ежегодно умирает от 500 до 650 тысяч человек. От рака шейки матки – 275 тысяч, то есть в два раза меньше.
В качестве дополнительного успокоительного средства приведу еще один пример. Ежегодно в мире от гриппа умирает от 500 до 650 тыс. человек, напомню, что от рака шейки матки умирает в среднем 275 тыс. женщин, то есть вполовину меньше. Чаще всего грипп спокойно переносят подавляющее большинство людей, даже не задумываясь о его столь тяжелых осложнениях. Факторами риска для осложнений, вызванных гриппом, являются: пожилой возраст, сопутствующие тяжелые заболевания, беременность, особенности иммунной системы, злоупотребление алкоголем и курением и др. Все это вам может показаться очевидным, и вы не берете это в расчет и не думаете об этом, если у вас вдруг поднялась температура, появился озноб и вы поняли, что заболели гриппом. Для большинства людей это кажется в порядке вещей, многие игнорируют прививки от гриппа, считая, что даже если болезнь наступит, ничего страшного не случится – недельку отваляюсь в постели, заодно и отдохну от работы. Подавляющее большинство людей считают, что осложнения гриппа их никак не касаются.
Возвращаясь к ситуации с вирусом папилломы человека – перечисленные факторы риска имеют такое же значение для развития рака шейки матки, как и факторы риска для смертельных осложнений гриппа. Это совокупное стечение нескольких обстоятельств, то есть неблагоприятная комбинация ряда факторов риска, дополняющих и усугубляющих друг друга. То есть по отдельности эти факторы риска для подавляющего большинства людей не имеют значения.
Когда рассматривают причины случившихся катастроф, нередко говорят о том, что к аварии привела совокупность фактов, каждый из которых по отдельности не мог ее вызвать. Именно так и обстоит дело в случае развития рака шейки матки при заражении вирусом папилломы человека. И это комбинация не только особенностей организма и факторов риска, но и обстоятельств жизни пациентки.
Половина женщин, у которых был выявлен рак шейки матки, не проходили цитологический скрининг.
Как я уже писал выше, больше половины женщин, у которых был выявлен рак шейки матки, не проходили цитологический скрининг, то есть много лет упускали возможность выявить неопасные предраковые изменения на шейке матки. Это и есть наглядный пример совокупности факторов. Условно было заражение онкогенным вирусом, курение, много партнеров, и процесс на шейке медленно и верно шел к раку, но если бы женщина регулярно проходила скрининг – рак можно было предотвратить заранее. Фактор отсутствия цитологического скрининга сыграл ключевую роль при наличии других факторов риска.
Вы можете, конечно, возразить, указав на случаи, когда женщина регулярно посещала гинеколога раз в полгода, но у нее все равно развивался рак. Да, я знаю о таких случаях, но в этой ситуации дополнительным решающим фактором может стать некомпетентность гинеколога, которого она посещала, плохое качество цитологического исследования, неправильная интерпретация кольпоскопии. Ведь сам факт посещения гинеколога не указывает на то, что проводимая диагностика была полноценной. В отдельной главе я подробно расскажу про нюансы диагностики, и вы поймете, сколько уязвимых мест в ней есть и как их избегать.
Простое посещение гинеколога не гарантирует, что проведенное обследование было полноценным.
Клинические проявления вируса папилломы человека

Начнем мы с самых ярких и в целом не опасных проявлений вируса – речь пойдет об кондиломах и папилломах.
Кондиломы. Папилломы. Только эстетика или медицинская проблема?
Для начала давайте разберемся, чем отличаются папилломы от кондилом. Оба этих образования вызываются вирусом папилломы человека, только разными типами. Рост папиллом обусловлен 2, 7, 10, 28 и 49-м типами, а кондиломы – 6-м и 11-м. Папилломы растут на коже в виде нитевидных выростов, покрытых кожей, а также могут быть плоскими, слегка возвышающимися, как, например, на лице. Нитевидные папилломы часто можно встретить на шее, в подмышечных впадинах, на руках и спине. Папилломы совершенно безопасны, несут в себе лишь косметический дефект, часто исчезают самостоятельно. Заражение, как правило, происходит в результате контактов с зараженным человеком, а также через предметы личной гигиены.

ПАПИЛЛОМЫ НА ШЕЕ
Кондиломы появляются исключительно на слизистых оболочках, в области промежности, вульвы, влагалища, на шейке матки, в области анального отверстия и вокруг него, в анальном канале, а также в ротовой полости. Внешне они могут быть единичными – в виде остроконечных выростов розового, белесоватого, серого, коричневого цвета, а также многоцветными. Часто они образуют скопления с сосочковыми разрастаниями. Такие образования могут напоминать цветную капусту или петушиный гребень. Плоский вариант кондилом выглядит как небольшие возвышающиеся над кожей образования с бугристой поверхностью различной окраски.

ВИД КОНДИЛОМ
Заражение вирусами, вызывающими кондиломы, происходит преимущественно половым путем, но возможен и контактно-бытовой путь передачи. Инкубационный период составляет от нескольких недель до нескольких лет, в связи с этим кондиломы чаще всего встречаются у молодых людей, однако могут наблюдаться в любом возрасте.
В 20 % кондиломы самостоятельно исчезают в течение 3 месяцев после их появления. У 60 % женщин после удаления кондилом наступает стойкая ремиссия и только у 10–20 % кондиломы требуют более продолжительного лечения вследствие рецидивирования заболевания [15].
Важный момент – 6-й и 11-й типы вирусов папилломы человека относятся к группе низкоонкогенных вирусов, то есть не вызывают рак шейки матки за редчайшими исключениями, без которых, увы, медицина не обходится. Появление у вас кондилом совершенно не указывает на то, что у вас есть и другие типы вируса папилломы человека. Совершенно неправомерно со стороны врача, обнаружившего у вас кондиломы, запугивать вас риском рака шейки матки – это никак не связанные между собой процессы. 6-й и 11-й типы вируса папилломы человека могут в редких случаях вызывать легкую дисплазию шейки матки, но как мы рассмотрим в следующей главе, легкая дисплазия шейки матки – это отдельное заболевание, в подавляющем большинстве случаев не прогрессирующее в рак шейки матки и самостоятельно исчезающее.
Кондиломы являются проявлением 6-го и 11-го типов ВПЧ, которые в редких случаях могут вызывать легкую дисплазию шейки матки, но никогда не становятся причиной рака. Тем не менее сами кондиломы очень заразны и могут инфицировать вашего партнера.
Наличие кондилом несет в себе три проблемы: косметический дефект, неприятные субъективные ощущения и увеличение риска заразить партнера. Мелкие кондиломы могут не замечаться самой женщиной и, как правило, обнаруживаются на осмотре доктором. Однако более крупные и заметные образования могут приводить к серьезному косметическому дискомфорту, смущающему женщину, и даже мешать в повседневной жизни (бритье, ношение белья, занятие спортом).
У некоторых женщин кондиломы могут вызывать зуд, жжение, боль и другие виды дискомфорта в местах их локализации, чаще всего это вход во влагалище и само влагалище.
И последний аспект наличия кондилом – они, по сути, являются «домиками» для вируса папилломы человека, вируса в них очень много, и это облегчает инфицирование полового партнера. Возможно, построение кондилом и есть способ вируса распространиться за пределы хозяина и заразить как можно больше людей.
Все три эти аспекта указывают на необходимость лечить кондиломы, но прежде чем мы обсудим этот вопрос, необходимо рассказать об образованиях, которые могут ошибочно принимать за кондиломы.
В области вульвы (это область вокруг входа во влагалище, ее можно увидеть, разведя малые половые губы) в норме может быть множество маленьких тонких коротких выростов приблизительно одного размера, розового цвета. Они есть не у всех, а также различается их выраженность. Нередко их путают с кондиломами, однако это совершенно нормальные образования, которые называют микропапилломатозом. Их не надо удалять, они совершенно безопасны и являются просто такой анатомической особенностью. От кондилом они отличаются приблизительно одинаковой высотой, формой, маленьким размером и одноцветностью. Кондиломы все же часто растут несколько хаотично, и форма их разнообразна.
Врачи могут путать кондиломы с другими образованиями: микропапилломатозом – маленькими тонкими короткими выростами в области вульвы, и миртовидными сосочками – обрывками девственной плевы.
Еще одним анатомическим образованием, которое принимают за кондиломы, являются так называемые миртовидные сосочки. Это обрывки девственой плевы, которые могут немного увеличиваться в размере и напоминать крупные кондиломы, которыми они, конечно, не являются.
Лечение кондилом просто и понятно
Впервые выявленные единичные мелкие кондиломы в целом в лечении не нуждаются, так как им надо дать шанс исчезнуть самостоятельно. Поэтому если у вас нет никаких жалоб и доктор на осмотре нашел несколько кондилом, которые вы самостоятельно даже разглядеть не можете, – думаю, стоит воздержаться от лечения и показаться снова через год. Конечно, если вас это все же тревожит – удаляйте.
Ни один из лекарственных препаратов не способен вылечить вирус папилломы человека. Если вам прописывают лекарственные препараты для лечения ВПЧ – стоит сменить врача.
Одним из главных посылов этой книги будет утверждение, что эффективных средств для медикаментозного лечения вируса папилломы человека не существует, несмотря на то, что в нашей стране подобное лечение проводят сплошь и рядом. Ниже будет отдельная глава, посвященная обсуждению этого вопроса, но так как сейчас речь пойдет о методах лечения кондилом, необходимо уточнить этот момент.
Итак, для лечения кондилом не применяются никакие лекарственные препараты в виде уколов, свечей, таблеток, капельниц и спреев. Все перечисленные ниже препараты и их аналоги не имеют доказанной эффективности в лечении кондиломы и вируса папилломы человека.
1. Вифирон
2. Циклоферон
3. Изопринозин
4. Алокин-альфа
5. Эпиген
6. Панавир
7. Кипферон
8. Ликопид
9. Цервикон-Дим
Кондиломы исчезают самостоятельно либо их можно «разрушить» с помощью химии, радиоволн или лазера.
Только в редчайших случаях при драматических разрастаниях кондилом, занимающих всю промежность, рассматривают вопрос о терапии интерфероном, при этом сама подобная терапия переносится довольно тяжело.
Лечение кондилом заключается в их разрушении, для чего используются различные способы: химические, радиоволновые, лазерные, а также криовоздействие. Проблема удаления кондилом заключается в том, что они, как правило, относительно небольшие, их часто множество и располагаются они в довольно нежных и чувствительных местах. Удаление, таким образом, должно быть крайне деликатным.
Признаюсь честно, при чтении медицинской литературы меня довольно сильно раздражает перечисление подряд всех известных методов лечения заболевания, притом что на практике применяется всего 1–2 из них, а все остальные или устарели, или малоэффективны, или неудобны в применении. Подобное перечисление дополнительно запутывает, и после прочтения всегда возникает вопрос: «Так чем же лечиться в конечном итоге конкретно в моем случае?» Поэтому я не стану показывать свою эрудицию, а конкретно расскажу о тех методах, которые стоит применить.
Оптимально удалить кондиломы или лазером, или радиоволной. Лазер немного лучше радиоволны, так как меньше повреждает окружающие ткани, но аккуратное применение радиоволны также будет оправданно. Такой метод лечения позволит вам избавиться от кондилом за один визит к доктору. Чаще всего процедура проводится под местной анестезий, но если кондилом много или они расположены в труднодоступных местах, доктор может предложить короткий внутривенный наркоз.
Заживление проходит в течение 3–4 недель, требуется тщательный уход, чтобы не допустить инфицирования открытой раневой поверхности.
Второй метод лечения, на который я бы обратил внимание, – это препарат, точнее, крем – Алдара. Действующим веществом в этом креме является имиквимод – иммуномодулятор местного действия. В отличие от многочисленных отечественных иммуномодуляторов этот препарат не оказывает никакого системного воздействия и влияет только на кондиломы в месте его нанесения. Алдара имеет доказанную эффективность, и этот препарат одобрен контролирующими органами в Америке и Европе в качестве метода лечения кондилом.
Оптимальным методом удаления кондилом считаются лазер или радиоволны.
Механизм действия Алдары будет подробно описан в главе про лечение дисплазии, этот препарат вызывает активизацию местного иммунитета, что позволяет уничтожить вирус не только в кондиломах, на которые был нанесен крем, но и в кондиломах соседних областей. Так, в исследованиях было показано, что при лечении кондилом в области промежности параллельно исчезали кондиломы во влагалище и анальном канале, на которые крем не наносился [29]. Эффективность Алдары составляет от 40 до 80 %, и в отличие от других местных методов лечения реже возникают рецидивы [30].
После удаления кондилом не требуется никакого дополнительного медикаментозного лечения – все, что прописывают, не эффективно.
При всех очевидных положительных свойствах Алдары лечение с использованием этого препарата нельзя назвать комфортным. Крем наносится самостоятельно на кондиломы три раза в неделю на ночь, утром удаляется. Лечение занимает 16 недель, однако небольшие кондиломы могут исчезнуть раньше. В процессе лечения в местах нанесения крема может быть жжение, зуд и раздражение, которые некоторым женщинам могут доставлять дискомфорт.
И вновь хочу подчеркнуть – никакого медикаментозного лечения после удаления кондилом не требуется. Всевозможные предложения «закрепить эффект» различными схемами из противовирусных и иммуностимулирующих препаратов надо игнорировать. Наоборот, важнее всего после удаления кондилом постараться просто забыть о том, что они у вас были, не бояться рецидива, не рассматривать постоянно себя в поисках новых кондилом. Все это создает серьезный стресс для организма, это, в свою очередь, снижает иммунитет, следовательно, способствует рецидиву заболевания.
В своей практике мне нередко приходилось сталкиваться с ситуациями, когда у пациентки наблюдались неоднократные рецидивы кондилом, у некоторых их удаляли до десятка раз и больше. Истории таких пациенток похожи. Изначально доктора вводили их в заблуждение, представляя наличии кондилом как признак неминуемого развития рака. Это вводило пациенток в тяжелый стресс, все их силы и силы семьи направлялись на борьбу с вирусом. Менялся уклад жизни, вводились строгие санитарно-гигиенические правила дома, личная жизнь разрушалась ввиду страха заражения партнера. Очевидно, что на фоне такого стресса иммунитет прогрессивно падал, а замеченные новые кондиломы ввергали пациенток в такой ужас и безысходность, что они готовы были наложить на себя руки. В моем почтовом ящике можно найти с десяток подобных душераздирающих историй от 18–20-летних несчастных девушек.
Чаще всего рецидив кондилом связан с ситуацией стресса, в которой продолжает находиться пациентка даже после удаления образований. Все просто: стресс снижает иммунитет и вирус начинает развиваться заново.
Конечно, это крайности, во многом подобное «истеричное» отношение к проблеме связано с особенностями личности этих пациенток, их повышенной тревожностью и мнительностью, но факт остается фактом – страх порождает стресс, стресс снижает иммунную систему, которая должна справляться с вирусом, чего она не делает, это приводит к рецидивам или неэффективности лечения, что порождает дополнительный стресс, – круг замкнулся. Поэтому важно помнить, что наличие кондилом никак не связано с риском рака, их надо просто удалить, сказать доктору большое спасибо и забыть об этом как о неприятном сне.
Дисплазия шейки матки: причем тут вирус гриппа

Настало время рассмотреть самое серьезное проявление вируса папилломы человека – поражение шейки матки. Именно изменения клеток шейки матки вирусом приводят, хотя и достаточно редко, к раку шейки матки. Эта глава может показаться немного сложной для восприятия, но я постараюсь максимально просто объяснить все важные нюансы этой проблемы, без которых вы не сможете понять ее суть и, самое главное, успокоиться. Для начала давайте введем несколько терминов и вспомним строение эпителия шейки матки.
Напоминаю, на шейке матки встречаются два вида эпителия: многослойный плоский неороговевающий и цилиндрический. Граница между этими эпителиями называется зоной трансформации. Эта граница может располагаться на разном отдалении от канала шейки матки. В начале полового созревания граница располагается за пределами канала, обнажая цилиндрический эпителий, которым выстлан канал шейки. При осмотре такой цилиндрический эпителий на поверхности шейки матки выглядит яркокрасным. В медицине это явление называется «эктопией шейки матки», в простонародии или у врачей с «простонародным сознанием» – эрозией. Другими словами, то, что доктор при осмотре шейки матки называет эрозией, является лишь фактом того, что ваша зона трансформации еще не переместилась в канал шейки матки и на поверхности шейки матки еще присутствует цилиндрический эпителий.
Представьте, что вам купили брюки на вырост, пока они вам длинноваты, родители просто закатывают часть штанины, при этом на поверхности будет видна внутренняя подкладка брючины. По мере роста штанина раскатывается, и в конечном итоге при полностью раскатанной брючине подкладка будет не видна. Именно это и происходит на шейке, процесс ее созревания не заканчивается до начала половой жизни, поэтому, когда шейка становится доступной осмотру (после дефлорации), довольно часто врач видит шейку в процессе ее созревания, с «закатаной брючиной и видной подкладкой». Это называют эрозией, объявляют болезнью и стремятся прижечь.
«Эрозия» – не заболевание, а стадия созревания шейки матки.
Скорость созревания шейки у всех разная. На это могут влиять множество факторов: наследственность, состояние организма в процессе полового созревания, возраст начала половой жизни, нарушение флоры влагалища, а также заражение инфекциями, передающимися половым путем, частота половой жизни и т. д. У одних девушек уже в 18 лет шейка матка выглядит чистой, и переходная зона находится в канале шейки матки (то есть цилиндрический эпителий не виден на поверхности шейки), у других этот процесс длится довольно долго.
Переходная зона (место стыка двух эпителиев) не просто смещается в канал шейки матки, как в примере со штаниной. Смещение переходной зоны происходит за счет процесса замещения цилиндрического эпителия многослойным плоским. Этот процесс называется метаплазией, а место, где это происходит, – зоной трансформаци. Подробно я описывал этот процесс выше, если забыли, можете вернуться и перечитать. У вас может возникнуть вполне логичный вопросы: «В чем разница между переходной зоной и зоной трансформаци?»
Переходная зона в норме должна находиться внутри канала шейки матки, но до момента, пока это произойдет, может пройти много времени. Период трансформации может затянуться при раннем начале половой жизни.
Переходная зона – стык двух эпителиев – существует в процессе полового созревания и может длительное время находиться в состоянии покоя, то есть никуда не смещаться. Когда стартует процесс смещения переходной зоны в канал шейки матки, переходная зона становится зоной трансформации. Трансформация идет до тех пор, пока многослойный плоский эпителий не покроет полностью шейку матки. Когда этот процесс останавливается, вновь возникает переходная зона, но теперь она расположена там, где надо, то есть внутри канала шейки матки.
Этот процесс можно сравнить со сражением. Две армии выстроились друг напротив друга и, не двигаясь, ждут сигнала к атаке. Границы передовых рядов ровные. Начинается бой, и враждующие стороны начинают движение, завязывается сражение, и границы армий смешиваются. В конечном итоге одна из армий побеждает и занимает территорию врага, переводя границы своего государства на другие рубежи.
Вот так можно представить зону трансформации, которая на шейке может на самом деле напоминать карту сражений, так как процесс этот идет неравномерно. Где-то эпителий замещается более активно и быстрее продвигается к входу в канал, на других участках «фронта» продвижение выглядит не столь грандиозно.
Метапластический эпителий – это незрелый многослойный плоский эпителий, имеющий всего два слоя клеток, который приходит на смену клеткам цилиндрического эпителия. Он наиболее уязвим для инфицирования ВПЧ.
Напомню, что в процессе трансформации незрелые клетки многослойного плоского эпителия (по свойствам похожие на стволовые), расположенные под цилиндрическим, начинают активно делиться, вытесняя на поверхность клетки цилиндрического эпителия, которые отделяются с поверхности. Этот процесс называется метаплазией. Когда клетки цилиндрического эпителия отпадают, на поверхности остается тонкий, еще пока незрелый многослойный плоский эпителий, в нем только два слоя клеток вместо четырех. Этот эпителий называют метапластическим.
Вот и подобрались мы к самому уязвимому месту на шейке матки, именно «метапластический» эпителий и является местом, в которое нацелен вирус папилломы человека, и именно в зоне трансформации и начинаются патологические процессы, которые называются дисплазией.
Дисплазией шейки матки называют изменения клеток шейки матки под воздействием вируса папилломы человека. Дисплазия разделяется на различные степени в зависимости от выраженности изменений. В настоящий момент параллельно существует две классификации дисплазий, которые дополняют друг друга. Давайте попробуем в них разобраться.
Вначале появилась классификация, которая выглядела следующим образом:
1. CIN I – легкая дисплазия шейки матки.
2. CIN II – средняя дисплазия шейки матки.
3. CIN III – тяжелая дисплазия шейки матки.
4. carcinoma in situ – рак на месте, или рак без прорастания.
CIN – расшифровывается как cervical intraepithelial neoplasia, а переводится – шеечное внутриэпителиальное новообразование, то есть все довольно просто и понятно – в эпителии шейки матки что-то появилось. Цифры очевидным образом отражают выраженность процесса. С этим тоже все довольно логично.
При легкой дисплазии измененные клетки занимают только 1/3 толщины эпителия начиная от его основания. При средней дисплазии атипичные клетки распространяются на 2/3 толщины. Соответственно при тяжелой дисплазии поражены все слои эпителия. Однако атипические клетки при разных видах дисплазии неодинаковые, то есть они не только поражают разный объем эпителия, но и в процессе его утяжеления тоже становятся все более отличными от нормальных. Изменения самих клеток – важнейший момент для понимания процесса диагностики дисплазии, именно в этом кроется суть многих загадок для пациентов, которые не могут понять, почему в цитологии у них один диагноз, при кольпоскопии – другой, а в биопсии – вообще все иначе. Давайте разберемся.
Дисплазия – это изменение клеток под воздействием ВПЧ.

СТАДИИ ДИСПЛАЗИИ ШЕЙКИ МАТКИ
В следующей главе мы подробно поговорим о методах диагностики, но сейчас необходимо кратко коснуться этого вопроса, так как без этого дальше двигаться будет невозможно. Итак, забор цитологического мазка осуществляется специальной щеточкой, при этом собрать мы можем только клетки двух поверхностных слоев эпителия – «поверхностного» и «промежуточного». В зоне трансформации есть возможность «зацепить клетки» более глубоких слоев, так как эпителий там незрелый и тонкий. В результате мы получаем россыпь клеток на стекле, не разложенных по слоям, то есть цитолог оценивает только клетки, а не структуру эпителия.
При биопсии с шейки матки удаляется небольшой кусочек, в котором есть весь эпителий с подлежащим слоем. Рассматривая его под микроскопом, патологоанатом может увидеть в срезе не только структуру клеток, но и то, как они расположены в слоях эпителия и, соответственно, оценить, сколько слоев вовлечены в патологический процесс. Вот в чем принципиальная разница между цитологией и биопсией. Поэтому однозначно сказать, какая степень дисплазии имеет место быть, можно только по биопсийному исследованию при условии, что кусочек ткани взяли в правильном месте, определенном при кольпоскопии (подробно в следующей главе). Цитолог видит только измененные клетки, а патанатом – структуру эпителия. С учетом этого описанная выше классификация используется для описания биопсийного материала, а также для кольпоскопии, где особенности окраски шейки матки позволяют оценивать глубину поражения эпителия. Для цитологов была введена своя классификация, которую окончательно приняли в 2014 году в американском городе Бетеста штата Мериленд, собственно саму классификацию назвали в честь этого города.
При биопсии возможно оценить, сколько слоев эпителия вовлечено в патологический процесс.
Согласно классификации Bethesda выделяют следующие изменения шейки матки (с сокращениями для упрощения понимания):
• NILM – negative for intraepithelial lesion or malignancy – что переводится как отсутствие внтуриэпителиальных поражений и злокачественности. Этим термином описывают ситуацию, когда цитолог не нашел в мазке атипических клеток.
• LSIL – low-grade squamous intraepithelial lesion – внутриэпителиальное поражение легкой степени.
• HSIL – High-grade squamous intraepithelial lesion – внутриэпителиальное поражение тяжелой степени.
• ASC-US – atypical squamous cells of undetermined significance – атипичные клетки плоского эпителия неясного значения.
• ASC-H – atypical squamous cells cannot exclude HSIL – атипические клетки плоского эпителия, не позволяющие исключить HSIL.
• AGC – atypical glandular cells – атипические клетки цилиндрического эпителия.
• AIS – adenocarcinoma in situ – аденокарцинома канала шейки матки без прорастания.
Между цитологической и гистологической классификациями есть соответствие. Так, CIN I соответствует LSIL, а CIN II, CIN III и carcinoma in situ входят в HSIL. Таким образом, цитологическая классификация четко разграничивает два процесса, которые могут происходить на шейке матки – минимальные изменения, вызванные инфицированием вирусом папилломы человека (LSIL), и процесс, который может привести к раку шейки матки (HSIL). Это крайне важно, так как в отличие от других классификаций Bethesda отражает современное представление о течении вирусного заболевания, не рассматривая факт минимальных изменений на шейке матки как начало пути к неминуемому раку. В классификации есть и другие сокращения, о которых я подробно расскажу в процессе обсуждения дисплазии, но в начале стоит обсудить два пути вирусного поражения шейки матки.
Два пути вирусного поражения шейки матки – вновь о коррупции

Вновь вернемся к примеру с вирусом гриппа. Для большинства людей, инфицировавшихся этим вирусом, картина заболевания различается лишь своей выраженностью при схожести симптомов. У одних была очень высокая температура, слабость и ломота во всем теле, у других организм справлялся лучше и даже позволял посещать работу, активно заражая оставшуюся часть коллектива, а кто-то в период эпидемии вообще не заболел. Все это большинство объединяет тот факт, что они все поправятся и перенесенное заболевание не оставит и следа. И только у очень небольшого процента людей заболевание начнется так же, как и у всех, но дальше в результате совокупного воздействия дополнительных факторов риска приведет к тяжелым осложнениям и даже к летальному исходу. Теперь обратите внимание на такой момент – если мы будем условно оценивать первые два дня заболевания гриппом, то они будут похожи как у тех, кто выздоровеет, так и у тех, кто получит осложнения. То есть разница начнет проявляться со временем, значит, именно временной фактор позволит выявить расхождение двух путей течения заболевания. Можем ли мы в таком случае при выявлении первых признаков заболевания считать всех обреченными на осложнения и летальный исход? Конечно, нет. В отношении вируса гриппа мы понимаем, что есть простой цикл взаимодействия вируса с организмом, который длится в среднем 7 дней, после чего наступает выздоровление. Важно лишь вовремя заметить, когда на фоне типично протекающего заболевания появляются признаки того, что что-то начинает идти не так.
С ВПЧ, как и с вирусом гриппа, организм должен бороться самостоятельно. Только процесс выздоровления длится не 1–2 недели, а существенно дольше.
Оказалось, что вирус папилломы человека по особенностям своего течения не сильно отличается от вируса гриппа. У подавляющего большинства людей заболевание протекает с типичными небольшими проявлениями и самостоятельно проходит, вот только не за неделю, а в среднем за 2–3 года, и только у 5 % женщин могут развиться серьезные осложнения.
Как вы, наверное, догадались, к типичным, простым проявлениям вируса папилломы человека относятся описанные выше кондиломы (чаще всего 6-й и 11-й типы) и дисплазия шейки матки, которой соответствует CIN I или LSIL. Очевидно, что все эти изменения должны наблюдаться в течение 2–3 лет после предполагаемого факта инфицирования, но могут сохраняться и на больший срок. При среднем возрасте начала половой жизни – 18 лет – в течение нескольких лет после этого присутствие вируса папилломы человека, а также минимальные его проявления (кондиломы, легкая дисплазия) вполне логичны. Поэтому суета вокруг молодых девушек, у которых выявлена легкая дисплазия шейки матки, столь же нелепа или неуместна, как требование поместить больного гриппом в реанимацию на второй день болезни при температуре 37,8.
Возникает важный вопрос – что же тогда приводит к тому, чтобы минимальные изменения начали прогрессировать дальше, и как это вовремя заметить?
Основной причиной развития более серьезных проявлений вируса папилломы человека является персистенция вируса, проще говоря – длительное его нахождение в организме. Чем больше времени вирус поражает клетки эпителия шейки матки, тем больше вероятности того, что произойдут ошибки в делении клеток и это запустит процесс их превращения в злокачественную опухоль.
Что же способствует персистенции вируса? В первую очередь это тип вируса. Известно, что онкогенные типы вируса, особенно 16-й и 18-й типы – наиболее склонны к длительному нахождению в клетках. Как я уже описывал выше, это связано с их возможностью в отличие от низкоонкогенных вирусов встраиваться в ДНК пораженной клетки и руководить всеми процессами, как говорится, «из самого центра управления». Напомню, интеграция вируса в ДНК клетки позволяет делать ее бессмертной за счет блокирования системы целенаправленного самоубийства дефектных клеток (апоптоза). В норме, если клетка признается контролирующими белками дефектной, ей приказывают покончить жизнь самоубийством. «Бессмертные клетки», инфицированные вирусом, активно делятся, накапливая и тиражируя в последующих копиях ошибки в своей структуре, создавая множество атипических клеток, все менее и менее похожих на нормальные клетки эпителия. И последнее – вирус, встроенный в ДНК клетки, блокирует ее распознавание иммунными клетками, а также блокирует внутриклеточные системы уничтожения клетки, которые используют иммунные клетки в своей работе. То есть если даже иммунная клетка все же считает клетку подозрительной и пытается ее уничтожить, включая на мембране соответствующие рычаги, увы, это ни к чему не приводит. Вот так онкогенные вирусы коррумпируют всю систему за счет своей возможности встраиваться в ДНК клетки. Низкоонкогенные вирусы осуществляют свою активность из цитоплазмы клетки и не встраиваются в ДНК.
Наиболее опасными типами ВПЧ считаются 16-й и 18-й.
Сам факт инфицирования вирусами онкогенного типа вовсе не означает, что события будут развиваться по описанному выше сценарию. В здоровом организме формирование подобной коррумпированной схемы рано или поздно выявляется, возможно, еще до момента, пока интегрированный вирус начнет противостояние иммунной системе. Однако, если в иммунной системе есть специфический дефект, который может дополняться присутствием факторов риска (курение, раннее начало половой жизни, прием гормональных контрацептивов), – коррумпированная схема вполне может развиться, и длительное нахождение вируса в организме позволит осуществить все его коварные планы.
Вирус, встроенный в ДНК клетки, блокирует ее распознавание иммунитетом и функцию апоптоза – то есть самоубийства.
Подведем небольшой итог: поражение шейки матки возможно как онкогенными, так и не онкогенными типами вируса. В подавляющем большинстве случаев заболевание протекает как легкое поражение шейки матки с развитием минимальных изменений, которые называются в гистологической и кольпоскопической классификации CIN I, а в цитологической LSIL. Инфицирование онкогенными типами вируса, особенно 16-м и 18-м типами, повышает вероятность персистенции вируса (длительного нахождения в организме), однако для этого нужны и дополнительные факторы – дефекты в иммунитете и/или внешние воздействия. Таким образом, первые годы после инфицирования ВПЧ любого типа – период, когда мы вряд ли можем оценивать перспективы дальнейшего развития событий. Необходимо время, чтобы понять, есть ли факт персистенции вируса или нет.
Высокоонкогенными типами ВПЧ считаются 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 59, 66 и 68 – перечислены они в порядке убывания. Причем 16 и 18 тип ответственны за 70 % случаев развития рака шейки матки.
Самое время привести несколько статистических данных, чтобы стало понятно, какова вероятность тех или иных сценариев развития событий после инфицирования ВПЧ.
Вирусы папилломы человека из тех, что поражают половые органы, делятся на две группы: высокоонкогенные и низкоонкогенные.
Высокоонкогенные типы: 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 59, 66, 68-й (перечислены в порядке убывания онкогенности).
Низкоонкогенные типы: 6, 11, 40, 42, 43, 44, 53, 54, 61, 72, 73, 81-й.
16-й и 18-й типы вируса ответственны за 70 % случаев развития рака шейки матки, а 6-й и 11-й типы встречаются в 90 % всех кондилом.
У более чем 70 % инфицированных ВПЧ уже к 12-му месяцу после инфицирования вирус не определяется [31]. К 18-му месяцу ВПЧ не выявляется еще у 11 % и только 9 % продолжают быть носителями вируса папилломы человека более 24 месяцев [32].
Низкоонкогенные типы ВПЧ – 6, 11, 40, 42, 43, 44, 53, 54, 61, 72, 73, 81-й. Причем 6-й и 11-й ответственны за 90 % случаев развития кондилом.
Предполагается три пути развития отношений между вирусом папилломы человека и организмом.
1. Латентное течение – вирус присутствует в клетках организма и может даже вызывать небольшие изменения клеток, которые сразу же уничтожаются иммунной системой, но выявить наличие вируса или изменения, им произведенные, невозможно никаким методом. Такое предположение выдвинуто на основании того, что у пациентов с подавленной иммунной системой (ВИЧ, химиотерапия или трансплантация органов) происходит резкое появление ВПЧ в высоких титрах. Видимо, здоровая иммунная система может годами эффективно сдерживать вирус, не давая ему проявлять активность.
2. Минимальные изменения – при этом вирус находится в организме недолго и успевает вызвать или появление кондилом, или легкой дисплазии шейки матки.
3. Серьезные изменения – длительное нахождение вируса в сочетании с дополнительными факторами, приводящее к развитию тяжелой дисплазии и раку шейки матки.
В крупнейшем обзоре литературы [33], который включал в себя исследования с 1952 до 1992 года, посвященные анализу прогрессии дисплазии в более серьезные стадии, были получены следующие цифры:

Эти цифры очень показательны. Как видите, обратное развитие заболевания, то есть регресс, возможен и при наличии довольно серьезных изменений, таких как CIN III. Это значит, что даже прогрессирование заболевания далее первой стадии дисплазии еще не означает однозначного пути к развитию рака. Даже тяжелая дисплазия переходит без лечения в рак только в 12 % случаев, то есть CIN III это далеко не приговор, как нередко преподносят это часть врачей.
Второй важный вывод из этой таблицы – это вероятность прогрессирования CIN I до более серьезных стадий заболевания. Это важно, так как CIN I является как отражением временного пребывания вируса в организме, так и стадией на пути к CIN III. Поэтому внимательно изучим первую строчку таблицы. Получается, из 100 % пациенток, у которых после инфицирования ВПЧ разовьется CIN I, у 60 % заболевание регрессирует самостоятельно (в среднем 24 месяца). У 30 % эти минимальные изменения будут выявляться дольше, и только у 10 % они прогрессируют в следующую, более тяжелую стадию. Значит, в 90 % случаев выявление CIN I не приведет к прогрессированию заболевания.
Это очень важно понять и осознать: выявление у вас CIN I в 90 % случаев не является началом развития рака шейки матки, как это нередко преподносится врачами. И это не повод проводить лечение этого состояния, так как в 60 % легкая дисплазия исчезает самостоятельно, а в оставшихся 20 % случаев не будет прогрессировать. Поэтому в отношении CIN I принята наблюдательная тактика, подробнее это мы обсудим в главе про лечение. Обратите также внимание, что рак шейки матки, которым вас могут пугать при выявлении CIN I (это же касается и LSIL, выше не приводил это обозначение, чтобы не перегружать текст), развивается лишь в 1 % случаев. Понимаю, что вы можете возразить, что 1 % это тоже много, но не надо забывать, что причиной того, что заболевание сумело так прогрессировать, в подавляющем большинстве случаев является отсутствие регулярного цитологического скрининга или ненадлежащее его выполнение.
У более чем 70 % инфицированных ВПЧ спустя 12 месяцев вирус не определяется.
Существовавшая ранее гипотеза, что дисплазия шейки матки – это обязательно прогрессирующее заболевание с неминуемым движением патологического процесса от легких стадий (CIN I) к тяжелой (CIN III) и заканчивающееся раком, в настоящий момент пересмотрена. Множество исследований показали, что тяжелая дисплазия (CIN III) развивается совсем в другом месте шейки матки, вдали от ранее выявленного участка с легкой дисплазией [34]. Соответственно в 90 % случаев участки шейки матки, пораженные вирусом, где развивается CIN I, никогда не будут прогрессировать, так как это просто отражение «острой вирусной инфекции». Это еще одно доказательство того, что старая теория недостоверна.
Легкая дисплазия шейки матки – это острое течение вирусной инфекции, которое должно закончиться выздоровлением. В большинстве случаев она не приводит к раку шейки матки.
Главная мысль, которую надо извлечь из всего описанного выше: легкая дисплазия шейки матки – это состояние, которое, по своей сути, отличается от процесса, который приведет к развитию рака шейки матки. Легкая дисплазия – отражение остро протекающей вирусной инфекции (как грипп), которая у подавляющего большинства людей должна пройти самостоятельно без каких-либо последствий. Основная задача врача – вовремя выявить тех пациенток, у которых легкая дисплазия будет началом серьезного заболевания шейки матки.
Приведу еще один наглядный пример, отражающий эту ситуацию. Представьте, что на центральный рынок города сегодня собирается 5 тысяч человек с целью совершения покупок. В этот же день среди этих 5 тысяч человек будут несколько воров, которые ничем внешне не будут отличаться от обычных людей – также будут ходить между прилавками, иногда спрашивать стоимость товара. Подавляющая часть людей проведут на рынке всего несколько часов – кто-то сделает покупки, кто-то просто посмотрит и уйдет. Вору надо больше времени для совершения своих преступных действий. Первое, что может обратить на себя внимание, что он довольно долго находится на рынке, дольше, чем обычные покупатели. Чем дольше он будет находиться на рынке, тем более его поведение будет подозрительным, так как он не будет совершать покупки, но часто появляться в одних и тех же местах и интересоваться товаром. Только обратив внимание на такое поведение, мы можем заподозрить в нем преступника и схватить его до совершения преступления. Важный факт, что если на рынке опытная охрана, подозрительных личностей довольно быстро выведут за пределы рынка. Изначально проблемы с охраной рынка могут стать тем предрасполагающим фактором, который позволяет вору длительно ходить по рынку и повышает вероятность совершить преступление.
Есть небольшой процент женщин, у которых дисплазия шейки матки может стать началом развития рака шейки матки. Чтобы этого не произошло, необходимо регулярно проходить цитологическое исследование мазка.
Именно так ведут себя вирусы папилломы человека высокого онкогенного риска. Приход на рынок – это факт инфицирования. Охрана рынка – иммунная система. Длительное нахождение вора – именно факт персистенции вируса. Имитация вором интереса к покупкам – это легкая дисплазия шейки матки (CIN I или LSIL). Представьте, насколько абсурдно в данной ситуации подозревать в преступных намерениях всех, кто интересуется товаром, а именно так нередко преподносится для пациентов факт обнаружения дисплазии шейки матки или просто заражение вирусом папилломы человека.
Думаю, у вас уже назрел вопрос – что же тогда делать? Как не попасть в тот небольшой процент, у которых легкая дисплазия шейки матки все же окажется лишь началом развития рака шейки матки? Эта проблема решается довольно просто – необходимо регулярно проводить исследования шейки матки, которые позволят вовремя обнаружить подозрительные изменения. О том, как это делать правильно, – следующая глава.
Методы диагностики – что входит в набор следователя

В этой главе нам надо будет вспомнить все, что было написано выше и наконец-то понять, как всеми этими знаниями пользоваться в своих целях. Цель, напомню, у нас одна – исследовать то, что происходит с клетками шейки матки, и вовремя обнаружить начало серьезного патологического процесса. Для этого у нас есть несколько инструментов, которые дополняют друг друга и позволяют с высокой точностью производить наше расследование. Давайте на самом деле представим диагностический процесс как детективную историю, так, думаю, будет и понятнее, и интереснее.
Для проведения расследования нам понадобятся следующие инструменты:
• цитологическое исследование шейки матки;
• кольпоскопия;
• биопсия шейки матки;
• анализ на ВПЧ;
• исследование специальных биологических маркеров.
Вот такой небольшой набор будет в нашем арсенале, и теперь рассмотрим каждый из них по отдельности.
Цитологическое исследование клеток шейки матки: когда мазок хорош лишь на картинке
Суть любого цитологического исследования заключается в изучении под микроскопом отдельных клеток, нанесенных на предметное стекло и окрашенных специальным красителем. Нередко цитологию путают с гистологией. Цитология отличается от гистологии тем, что при гистологии на предметном стекле присутствуют не отдельные клетки, а тонкий срез фрагмента ткани.
При цитологии исследуются отдельные клетки, при гистологии – тонкий срез фрагмента ткани. Цитологическое исследование носит имя человека, его придумавшего, – мазок по Папаникалау.
Вот наглядный пример, который я буду использовать на протяжении всего объяснения процесса диагностики. Представьте картину, сложенную из пазлов. Наша задача – из россыпи пазлов создать изначальную картину и угадать ее. Цитологическое исследование в этом случае будет изучать россыпь отдельных случайно перемешанных пазлов, а гистологическое исследование – небольшой, но уже собранный фрагмент.
Цитологическое исследование клеток шейки матки стало самым первым из придуманных способов диагностики, которое было предложено доктором Папаниколау, за что метод стал называться его именем: «мазок по Папаниколау» или сокращенно «Пап-тест». В настоящий момент такое цитологическое исследование еще могут называть «простой» или «обычной» цитологией.
Для ее проведения используют специальную щеточку, больше напоминающую маленький ершик, и ею «сдирают» клетки с поверхности шейки матки и отдельно из ее канала. Полученный материал наносят на поверхность предметного стекла, по сути, просто размазывая его по стеклу. Далее, уже в лаборатории, стекло окрашивают и цитолог начинает изучать его под микроскопом. Основными трудностями, возникающими перед врачом при изучении такого анализа, является неоднородная по толщине клеточная масса, при этом нанесенная по всей поверхности стекла. Представьте, что вы взяли кисть, окунули ее в масляную краску и провели линию по бумаге. Где-то краска ляжет гуще, где-то слой будет тонкий. При попытке оценить состояние отдельных клеток важно видеть и оценивать клетку, лежащую в один слой на стекле, чтобы ничего не перекрывало ее и не создавало помех или артефактов. Кроме этого, необходимость в осмотре большой поверхности всего предметного стекла повышает вероятность пропустить какие-то участки. Возвращаясь к примеру с пазлом, простая цитология – это разбросанные по всему столу разрозненные кусочки пазла, часть из которых лежат кучками друг на друге, а также часть пазлов перевернуты рубашкой вверх.
Мазок по Папаниколау сокращенно называют Пап-тест.

ЦИТОЛОГИЧЕСКИЙ МАЗОК, ПРИГОТОВЛЕННЫЙ МЕТОДОМ ЖИДКОСТНОЙ ЦИТОЛОГИИ И ОБЫЧНОЙ ЦИТОЛОГИИ
Так как забор и нанесение материала на стекло – момент индивидуального творчества врача, диагностические возможности простой цитологии зависят от того, как проходил сам забор мазка. Согласно правилам, мазок наносится на стекло в одно движение, медленно двигаясь только в одну сторону, стараясь нанести материал тонким слоем. Однако бывают случаи, когда эти правила не выполняются, материал наносится хаотичными движениями во все стороны, словно стараясь «измазать» все стекло, как бутерброд маслом. Слишком большое участие человеческого фактора в этом методе исследования делает его более уязвимым и поэтому менее достоверным, чем другой вариант цитологии – «жидкостная цитология». Однако его не стоит совсем списывать со счетов, при правильном заборе материала и грамотном цитологе – это эффективный метод диагностики.
Жидкостная цитология
Основное отличие жидкостной цитологии от простой в методе забора и обработки материала. Задача у этих методов одинаковая – получить клетки шейки матки для изучения. Материал для жидкостной цитологии забирают специальной щеточкой, отличающейся от той, которой берут простую цитологию. Ее устанавливают в канал шейки матки (центральная узкая часть собирает клетки из канала, а широкая – с поверхности шейки) и проворачивают несколько раз в одну сторону и несколько раз в другую. После извлечения головку щеточки отделяют от держателя и погружают в контейнер с фиксатором, которые отправляются в лабораторию.

ЩЕТКА ДЛЯ ЖИДКОСТНОЙ ЦИТОЛОГИИ
В специальном приборе, куда помещают контейнер, происходит отделение всех клеток шейки матки от другого материала и после очищенные клетки наносятся этим же прибором в один слой на предметное стекло. При этом клетки компонуются в маленький кружок под размер окуляра микроскопа. Таким образом цитологу представляется для изучения информативная картина собранных в одном месте доступных полноценному обзору клеток. На примере картины из пазла перед вами получаются собранные вместе фрагменты, перевернутые изображением вверх, из одной области картины. Человеческий фактор в проведении этого исследования остается на уровне забора материала и оценки самих клеток. Помимо возможности подготовки клеток к тщательному изучению жидкостная цитология дает дополнительные преимущества в виде возможности выявления ВПЧ в полученном материале, а также определения важных биологических маркеров, но об этом чуть позже.

БАНКА ДЛЯ ЖИДКОСТНОЙ ЦИТОЛОГИИ
Что же изучает цитолог на предметном стекле? В первую очередь важно оценить, какой материал попал в анализ. С помощью щетки возможно снять с шейки матки только клетки поверхностного или промежуточного слоя эпителия, клетки цилиндрического эпителия из канала, а также метапластические клетки (незрелые клетки многослойного плоского эпителия, который замещает цилиндрический) из зоны трансформации. Если все эти клетки в достаточном количестве присутствуют в мазке, можно считать, что он информативен. В противном случае цитолог должен указать, что материал не информативен, к примеру, нет клеток цилиндрического эпителия или много клеток крови, нарушающих обзор.
Далее оценивают размер клеток, их внешний вид, ядро клетки и соотношение размера ядра к цитоплазме клеток и т. д. В рамках этой книги я не буду вдаваться в нюансы описания цитологической картины, но остановлюсь на том, как должно выглядеть заключение. Цитологическое заключение, которому можно доверять, должно обязательно состоять из описательной части и заключения, которое формируется согласно классификации Bethesda.
Суть в том, что цитолог должен доказать описанием клеток то, на основании чего он делает свое заключение, а не просто ставить печать на бланк: «атипии не выявлено», «цитология без патологии» или «тяжелая дисплазия шейки матки». Увы, такие заключения встречаются сплошь и рядом, и на основании таких «халтурных цитологий» выносятся серьезные вердикты и назначаются операции. Поэтому, если в вашем цитологическом заключении нет описания, а заключение сформулировано не на основании современных требований классификации – исследование надо повторять в другой лаборатории.

ПРИМЕР НЕИНФОРМАТИВНОГО ЦИТОЛОГИЧЕСКОГО ЗАКЛЮЧЕНИЯ
Какие цитологические заключения бывают и как к ним относиться
NILM – negative for intraepithelial lesion or malignancy, что переводится как «отсутствие внутриэпителиальных поражений и злокачественности». Этим термином описывают ситуацию, когда цитолог не нашел в мазке атипических клеток. NILM – самое приятное заключение на цитологическом бланке, указывающее на отсутствие патологии в эпителиальных клетках, однако, помимо этого, в заключении может быть указана дополнительная информация, которая может вас смущать.
Например, рядом с NILM доктор может написать, что есть признаки воспаления или картина соответствует эктопии шейки матки, может быть указана фаза цикла и т. д. Главное – целью проведения цитологического исследования является оценка эпителиальных клеток на предмет их изменений, и если мазок информативен и вы получили оценку NILM, – все остальное лишь информация для дальнейшего изучения, к примеру, повод сдать обычный мазок на флору из влагалища при обнаружении воспаления. То, что цитолог обнаружил помимо оценки клеток эпителия и если это не помешало ему полноценно оценить картину, – вторично и несущественно в рамках скрининга рака шейки матки. Есть только одна ситуация, когда результаты исследования могут быть недостаточно достоверны, – если воспаление в шейке матки настолько выраженное, что цитолог не может полноценно оценить клетки. Тогда он может сделать заключение об отсутствии изменений только в тех клетках, которые он разглядел, и поставить им NILM, но попросить провести повторное исследование после санации половых путей.
При наличии воспаления в шейке матки оценка клеток в цитологическом мазке становится затруднительной. В таком случае исследование повторяют после санации.
ASC-US – «atypical squamous cells of undetermined significance» – «атипичные клетки плоского эпителия неясного значения» – самое сложное для понимания пациентов заключение, но довольно удобное для самих цитологов, и сейчас вы поймете, почему. Как видно из названия, данное заключение формируется цитологом в том случае, если он видит эпителиальные клетки, отличные от нормальных, но не по всем критериям соответствующие атипическим. Чаще всего это клетки в 2,5–3 раза крупнее обычных, ядро в целом нормально, но могут быть небольшие изменения и, главное, ободок просветления вокруг ядра (похожий на нимб) четко не визуализируется. Проще говоря, цитолог пишет: «я что-то подозреваю, но не до конца уверен». Согласитесь, вполне удобный выход из ситуации, когда, сидя перед микроскопом, вы не можете принять решение – написать норму или все же патологию.
У цитологов нет четких критериев того, что следует называть ASC-US, это в большей степени сообщение о том, что нет возможности поставить норму (NILM), чем подозрение на то, что есть серьезный повод подозревать патологию. Поэтому, получая такое заключение, не надо паниковать и читать в интернете, что у вас подозревают что-то нехорошее, но не хотят вас расстраивать. При получении этого результата следует сделать анализ на определение ВПЧ и пройти кольпоскопию. Эти исследования позволят прояснить ситуацию, а дальнейшие действия будут определяться с учетом их результатов. В подавляющем большинстве случаев результат ASC-US сменяется в дальнейшем заключением NILM, то есть нормой. Полный алгоритм действий мы разберем в отдельных главах ниже, сейчас я просто хотел показать, что характер изменений клеток при подобном заключении в большей степени говорит о норме, а не о патологии, но игнорировать его не надо, и дообследование обязательно.
ASC-H – «atypical squamous cells cannot exclude HSIL» – «атипические клетки плоского эпителия, не позволяющие исключить HSIL» – это довольно редкая разновидность заключения, по сути, похожая на ASC-US, но несущая уже совсем другой смысл. В данном случае цитолог видит в мазке мелкие клетки с ядром неправильной формы, которые довольно похожи на клетки при тяжелой дисплазии (HSIL), но так же могут выглядеть и незрелые клетки многослойного эпителия в зоне трансформации, помните, именно из них начинает расти новый эпителий, выталкивая на поверхность цилиндрический. Значит, если у пациентки только начался процесс трансформации, в мазок могли попасть эти клетки, и есть риск ложного диагноза. Сразу же скажу: подобное заключение редкость. Редкий цитолог будет брать во внимание такие тонкости и просто поставит HSIL, то есть тяжелую дисплазию, если увидит такие клетки. Как показало крупное исследование, в большинстве случаев ASC-H при дальнейшем исследовании оказывалось HSIL, то есть в этом случае предположение цитологов в большей степени оправданы [35].
При заключении ASC-US цитолог видит измененные клетки, но не может указать причину изменений.
Пример второго редкого цитологического заключения ASC-H я привел не для того, чтобы вы окончательно запутались, а чтобы показать, какие они разные по своей сути. В первом варианте (ASC-US) – это в большей степени «чуть-чуть не дотянул до нормы», а во втором случае (ASC-H) – это «чуть-чуть не дотягивает до тяжелой дисплазии».
LSIL – «low-grade squamous intraepithelial lesion» – «внутриэпителиальное поражение легкой степени» – это заключение уже свидетельствует о наличии клеток, измененных вирусом папилломы человека. Согласно гистологической классификации, LSIL соответствует легкой дисплазии или CIN I. Как мы подробно обсуждали выше, легкая дисплазия в большинстве случаев является временным проявлением вирусной инфекции, которое самостоятельно проходит в течение нескольких лет. В цитологическом заключении вы можете встретить упоминание о наличии двухъядерных клеток, клеток с увеличенным ядром, а также койлоцитов, которых часто очень пугаются.
Заключение LSIL указывает на наличие клеток, инфицированных ВПЧ.
Койлоциты – измененные клетки эпителия, для которых характерно появление ободка просветления цитоплазмы вокруг ядра, напоминающего нимб. Это одно из характерных изменений клетки, в которой находится вирус папилломы человека, но эти изменения не относятся к серьезным. В большей степени это просто признаки инфицированности, не более того. Приводя вновь сравнение с гриппом, наличие койлоцитов может соответствовать факту повышения температуры.
Койлоциты – это измененные клетки эпителия. Вокруг их ядра прослеживается ободок просветления, чем-то напоминающий нимб. Факт их наличия говорит о присутствии в клетках ВПЧ, не более того.
Когда вы получаете подобное заключение – главное понимать, что с высокой долей вероятности вы не стали на путь формирования рака шейки матки, как часто это может преподноситься. Это лишь факт того, что у вас в шейке матки протекает заболевание, связанное с инфицированием вирусом папилломы человека, которое должно закончиться самостоятельно и оставить после себя стойкий иммунитет к тем типам вируса, которые это заболевание вызвали.
Легкую дисплазию могут вызывать как высокоонкогенные типы ВПЧ, так и типы вируса низкого онкогенного риска, для которых в меньшей степени характерна персистенция. Именно персистенция, то есть длительное нахождение вируса в организме, – плохой прогностический фактор. Напомню, что вирусы высокого онкогенного риска склонны надолго оставаться в клетках. Поэтому при выявлении легкой дисплазии важно узнать, какие типы вируса вызвали эти изменения. Для этого назначается дообследование, которое включает в себя следующие исследования:
• анализ на ВПЧ высокого онкогенного риска
• анализ на белок р16ink4а
• кольпоскопия
Анализ на ВПЧ высокого онкогенного риска позволит оценить – вызвана ли данная дисплазия онкогенным типом вируса или нет. Это важно для того, чтобы в совокупности с другими данными оценить степень риска прогрессирования дисплазии и решить, с какой частотой проводить контрольные наблюдения.
Чтобы понять, вызвана дисплазия онкогенным типом ВПЧ или нет, необходимо определить штамм вируса.
Белок р16ink4а
Возможность выявления данного белка появилась всего несколько лет назад и позволила существенно облегчить принятие решения в случае выявления легкой дисплазии. Вопрос о том, будет ли легкая дисплазия прогрессировать или нет, долгое время оставался нерешенным. В процессе наблюдения было непонятно, что делать – продолжать дальше наблюдать или все же прибегать к лечению.
Белок р16ink4a – регулятор деления клетки, основная его задача подавлять этот процесс, особенно в тех случаях, когда это может привести к образованию опухолевых клеток. Многие виды опухолей подавляют белок р16ink4a, что приводит к бесконтрольному делению клеток, а именно это и нужно для ее развития. Однако ВПЧ высокого онкогенного риска поступают несколько иначе, что и позволяет вовремя раскрыть их замысел. Дело в том, что белок р16ink4a осуществляет свой эффект на деление клетки не напрямую, а через посредника – белок ретинобластомы (рRb). Именно на этого посредника и направлено действие вируса папилломы человека. Получается, хитрый вирус устраняет посредника и таким образом обеспечивает свою цель – деление дефектной клетки, что приводит к образованию опухоли. Не зная про отсутствие посредника, белок р16ink4a избыточно накапливается в клетке, пытаясь осуществить свою основную задачу – не дать пораженной клетке делиться. Вот такое драматическое противостояние развивается в пространстве одной клетки при заражении ее вирусом папилломы.
Выявление экспрессии белка p16ink4a говорит о том, что ВПЧ встроился в ДНК клетки.
Таким образом, если в анализе мы видим появление в избыточном количестве белка р16ink4a – это означает, что вирус папилломы человека встроился в ДНК клетки, захватил управление ею и начал вершить свои коварные дела. Надеюсь, теперь становится понятным, какую неоценимую помощь дает возможность определения этого белка для выбора дальнейшей тактики ведения пациентки.
Третьим дополнительным методом исследования при выявлении в мазке LSIL является кольпоскопия. Следующая глава будет посвящена этому методу диагностики, и там мы подробно разберем, зачем он нужен и что мы можем с его помощью узнать. В рамках этой главы стоит лишь указать, что при кольпоскопии удается выявить точную локализацию изменений на шейке матки и дополнительно эти изменения изучить. Цитологическое исследование изучает просто набор клеток, собранных с поверхности шейки матки и из ее канала, но не позволяет узнать, где конкретно на шейке эти изменения расположены и как они выглядят. В заключении кольпоскопии будет рисунок, где на схеме шейки матки доктор нарисует и обозначит все свои находки.
Итак, в результате проведенных исследований у нас может сложиться понятная картина происходящего, которая позволит решить, что делать дальше. К примеру, выявлена легкая дисплазия, при этом вирусов высокого онкогенного типа нет, белок р16ink4a отрицательный, при кольпоскопии есть небольшой участок изменений, соответствующий легкой дисплазии CIN I. Это совершенно спокойная ситуация, при которой можно ничего не делать и повторить анализ через 1 год. Видите, в данном случае выявление у вас дисплазии – это не повод сразу же впадать в уныние, это может быть лишь отражением того, что процесс первичного заражения вирусом еще не закончен и надо просто подождать. Конечно, большое значение в этой ситуации будет иметь возраст (до 30 лет вам или вы старше), но об этом мы поговорим, когда будем разбирать алгоритм действий в главе про скрининг рака шейки матки. Пока мы еще рассмотрели не все методы диагностики.
При выявлении в цитологии легкой дисплазии требуются дополнительные исследования.
Такая спокойная картина с легкой дисплазией чаще всего наблюдается у молодых девушек, когда процесс общения организма с вирусом в самом разгаре, и у подавляющего большинства из них наступит излечение. Поэтому цитологические исследования начинают проводить лишь через несколько лет после начала половой жизни и выполняют их не чаще 1 раза в три года (при отсутствии особых указаний). Такая практика позволяет не создавать лишних поводов для волнения у женщин, давая возможность заболеванию в промежутке между исследованиями регрессировать, не создавая лишних вопросов.
HSIL – «High-grade squamous intraepithelial lesion» – «внутриэпителиальное поражение тяжелой степени» – такое цитологическое заключение включает в себя несколько стадий дисплазии и в целом служит просто сигналом к тому, что нужна более серьезная диагностика.
Цитологическому заключению HSIL соответствуют три гистологические стадии дисплазии: CIN II, CIN III и carcinoma in situ (рак на месте, или преинвазивный рак). Как видите, компания собралась довольно разношерстная – от довольно безобидных изменений до практически рака. Зачем же объединять эти состояния под одним названием? Суть довольно простая – четко разграничить два различных по сути процесса взаимодействия вируса с организмом – то, о чем я рассказываю на протяжении всех последних глав.
LSIL и CIN I – отдельные обратимые состояния, не являющиеся опасными. CIN II – отражает начало процесса движения в сторону злокачественной трансформации.
LSIL и CIN I соответственно – это отдельное состояние, в подавляющем большинстве случаев обратимое, а изменения в эпителии, соответствующие CIN II и дальше, отражают начало процесса изменения клеток, движущихся в сторону злокачественной трансформации. Вот поэтому и отделили LSIL от всех остальных стадий, выделив как отдельный процесс.
Вновь возникает вопрос: почему же тогда HSIL не стали разделять на три группы? Это связано с тем, что возможности цитологии для такого разделения ограниченны. Да, в описании препарата цитолог может сделать указания, что данный вид HSIL соответствует, к примеру, CIN II, но это будет лишь предположением, так как точный диагноз можно будет установить только на основании дополнительного исследования. Собственно, я раньше отметил: HSIL – это просто указание, что надо делать кольпоскопию и прицельную биопсию шейки матки для уточнения диагноза. При наличии такого заключения в цитологическом бланке наблюдать нельзя, время действовать.
HSIL указывает на необходимость выполнить кольпоскопию и прицельную биопсию шейки матки для уточнения диагноза. В этом случае нет времени на наблюдения!
Так как я нередко сталкиваюсь с бланком цитологического заключения, где нет никакого описания, а просто написано «HSIL» или «тяжелая дисплазия», приведу краткое описание клеток, которые врач обязан описать, доказывая свой диагноз.
Если при LSIL небольшие изменения наблюдаются в клетках поверхностных и промежуточных слоев (клетки увеличены в размере), то при HSIL изменения происходят в двух нижних слоях эпителия (базальном и парабазальном), а также в метапластическом (вспоминайте, это незрелый плоский эпителий в зоне трансформации). Поэтому измененные клетки маленькие, ядро наоборот, крупнее, и из-за этого нарушается соотношение между ядром и цитоплазмой, о чем должен написать цитолог. Кроме этого, клетки начинают образовывать скопления и пласты. Вот такие слова вы должны встретить в правильном описании заключения при HSIL, если этого нет или описание не похоже, – стоит пересдать анализ и получить правильно оформленное заключение.
К дополнительным исследованиями при постановке диагноза HSIL относятся кольпоскопия и прицельная биопсия шейки матки. Анализ на ВПЧ при этом не нужен, так как его наличие очевидно. Исследование на белок p16ink4a может потребоваться в некоторых ситуациях, когда подразумевается самое легкое проявление HSIL—$5IN II, для решения вопроса об объеме лечения, подробнее об этом будет в отдельной главе.
Проведение кольпоскопии позволит точнее разграничить общий диагноз HSIL на подгруппы, то есть при этом исследовании есть более специфические признаки, позволяющие отличить CIN II от CIN III и более серьезных изменений. Но основной задачей кольпоскопии является выявление тех мест на шейке матки, из которых надо взять биопсию, так как именно биопсия поставит самый точный предварительный диагноз.
При биопсии с шейки матки отрезается маленький кусочек, который в последующем изучает патологоанатом, а не цитолог. Гистологическое исследование биопсии позволяет увидеть всю структуру эпителия и подлежащих слоев, а не отдельные клетки. Так как степень дисплазии определяется именно объемом поражения эпителия – одна треть толщины, половина или весь эпителий, врач может точно оценить, сколько слоев вовлечено в процесс, и установить стадию дисплазии. Вспомните пример с пазлом: цитологический метод я представил как кучку пазлов, но собранных из разных частей картины, биопсия же – собранный из пазлов фрагмент картины, при этом пазлы соединены между собой, и можно понять, что на этом фрагменте изображено.
Таким образом, все, что вам надо знать об HSIL, – это просто повод действовать, а не наблюдать, проходить кольпоскопию, брать биопсию и уточнять свой диагноз.
Прежде чем я перейду к следующей главе, хотелось бы просто для ознакомления описать еще один диагноз, который вы можете встретить в цитологическом заключении.
AGC – «atypical glandular cells» – «атипические клетки цилиндрического эпителия». Это заключение указывает, что в мазке есть измененные клетки цилиндрического эпителия. Да, не только в многослойном плоском эпителии могут быть изменения, вызванные вирусом папилломы человека, но и в цилиндрическом, который выстилает канал шейки матки. Такие изменения встречаются намного реже, но все же имеют место быть. Пораженные клетки цилиндрического эпителия также могут превратиться в злокачественные и дать начало другому виду рака – аденокарциноме шейки матки (рак из плоского эпителия называется карциномой шейки матки). При выявлении таких изменений в цитологическом мазке проводится выскабливание канала шейки матки для уточнения диагноза.
Клетки цилиндрического эпителия также могут стать злокачественными при поражении их ВПЧ.
Помимо указания на наличие или отсутствие атипических клеток в цитологическом заключении могут встречаться и другие термины, которые могут вызвать у вас волнение, хотя поводов для этого нет.
Гиперкератоз/паракератоз – так описывают появление у поверхностных клеток эпителия плотных чешуек, которые обычно есть на коже. Такие клетки появляются в мазке, если на шейке есть лейкоплакия. Простая лейкоплакия чаще всего является следствием травматизации шейки матки (тампоном, половым членом и т. п.) как реактивное изменение. Лейкоплакию можно сравнить с мозолью, только на коже утолщается роговой слой, а в многослойном эпителии шейки матки этого слоя вообще нет, то есть просто самый поверхностный слой локально утолщается и накапливает кератин. Внешне лейкоплакия выглядит как плотное белое пятно на шейке, выступающее над поверхностью. Простые и неопасные лейкоплакии чаще всего расположены вне зоны трансформации.
В то же время появление кератина в клетках многослойного плоского эпителия может являться следствием вирусного поражения. Такие лейкоплакии, наоборот, расположены в зоне трансформации и имеют дополнительные признаки, указывающие на свое вирусное происхождение, которые можно увидеть при кольпоскопии. Так как в цитологический мазок могут попасть только поверхностные клетки лейкоплакии и не попасть то, что расположено ниже, все подозрительные лейкоплакии подвергают биопсии, чтобы захватить больше материала для исследования.

ЛЕЙКОПЛАКИЯ. ВИДНО УТОЛЩЕНИЕ ПОВЕРХНОСТНОГО СЛОЯ ЭПИТЕЛИЯ (ГИПЕРКЕРАТОЗ)
Если мне не удалось вам объяснить, что выявление лейкоплакии на шейке матки – это уже практически рак, постараюсь еще раз подвести итог вышесказанному. При осмотре шейки матки даже без микроскопа доктор сразу же может увидеть лейкоплакию, так как она своим внешним видом бросается в глаза. Это достаточно яркое белое пятно, как наклейка, приклеенное к розовой поверхности шейки. Если лейкоплакия расположена вне зоны трансформации – с высокой долей вероятности это простая лейкоплакия. Лейкоплакия в зоне трансформации тоже может быть простой, но она вызывает больше подозрений. В направлении на цитологическое исследование доктор укажет, что нашел лейкоплакию, а в заключении вы можете увидеть, что есть гиперкератоз или паракератоз. При отсутствии других изменений в клетках можно считать, что все нормально, однако есть правило, что любую лейкоплакию надо подвергнуть биопсии, так как за поверхностными утолщенными слоями клеток, которые попадают в цитологический мазок, могут скрываться измененные клетки. Если биопсия подтвердит, что это простая лейкоплакия – удалять ее не надо, она неопасна. Надеюсь теперь все стало понятнее.
Плоскоклеточная метаплазия – мы уже встречались с этим термином, когда я рассказывал про процесс трансформации эпителия на шейке матки. Этот термин как раз и обозначает физиологический процесс замены цилиндрического эпителия многослойным плоским. То есть наличие у вас в мазке «плоскоклеточной метаплазии» лишь описывает нормальный процесс, идущий на шейке матки.
Резервноклеточная гиперплазия – также описывает этап замещения одного эпителия другим. Помните, вначале под цилиндрическим эпителием начинают делиться мелкие стволовые клетки, из которых в последующем получится новый многослойный плоский эпителий. Так вот, это процесс деления стволовых или «резервных» клеток описывают как «гиперплазию», и этот термин в данном случае не несет никакого патологического смысла по сравнению с маткой, где «гиперплазия эндометрия» – это уже болезнь.
Железистая гиперплазия – снова физиологическое явление, это разрастание цилиндрического эпителия канала шейки матки, которое может встречаться на фоне приема контрацептивов, во время беременности и еще в нескольких непатологических ситуациях.
Резервноклеточная гиперплазия – процесс замещения одного эпителия другим. Неопасна.
Кроме всего перечисленного цитолог может описать в мазке наличие бактерий, грибов, клеток крови, лейкоцитов. Если эти компоненты мазка не мешали доктору описать мазок, то заключение можно считать информативным. Иногда цитолог указывает, что он не нашел атипических клеток и ставит NILM, но наличие воспаления не позволяет ему быть в этом уверенным. В таком случае анализ рекомендуют повторить после проведения санации.
Несмотря на высокую информативность цитологического исследования, одного этого метода оказывается недостаточно, чтобы поставить диагноз. На помощь ему приходит кольпоскопия, о которой речь пойдет ниже.
Кольпоскопия: великое искусство или примитивные фокусы под микроскопом
Кольпоскопия – один из наиболее непонятных для пациентов методов обследования в гинекологии. Скорее всего, проблема в названии, а неведомое всегда порождает страх. Часть пациентов, услышав, что надо провести кольпоскопию, сразу же уточняют – будет ли больно. Кольпоскопия – самый безболезненный вид «скопии» если сравнивать его с гастроскопией или колоноскопией. «Кольпос» в переводе с греческого означает «влагалище», то есть метод можно назвать «осмотр влагалища», тогда при чем тут шейка матки? На самом деле при кольпоскопии осматривают все, что расположено во влагалище – стенки, преддверье, своды и, в частности, ту часть шейки матки, которая расположена во влагалище.
Кольпоскопия – самый безболезненный вид исследования в гинекологии.
В отличие от других полых органов (желудок, кишка) для осмотра влагалища не требуется в него ничего вводить, кроме зеркала, расширяющего его просвет. Микроскоп или видеокамера располагаются на небольшом удалении от пациентки напротив влагалища, и производится осмотр. В процессе проведения кольпоскопии на шейку последовательно будут наносить три раствора, которые помогут оценить состояние шейки матки и сформировать кольпоскопическое заключение. Вот так в общих чертах выглядит этот метод, а теперь рассмотрим подробнее, зачем он нужен и что может увидеть доктор на шейке матки.
Еще в начале XX века стало понятно, что простого осмотра шейки матки в зеркалах недостаточно для полноценной оценки состояния этого органа. Можно было видеть только грубую патологию (послеродовые разрывы, эктопию, кисты, лейкоплакию или уже раковую опухоль). Такой осмотр не позволял вовремя выявить начальные изменения, которые могли бы привести к раку шейки матки в будущем, поэтому до появления кольпоскопии и цитологического исследования частота рака шейки матки и смертность от этого заболевания были драматическими.
Современные кольпоскопы оснащаются видеокамерой высокого разрешения, изображения с которой выводятся на большой монитор. Различные компьютерные программы помогают врачу в оценке полученного изображения.
Как я подробно описывал в исторической части этой книги, первый кольпоскоп был предложен Гинзельманом и, по сути, состоял из линзы и источника света. Современные кольпоскопы представляют из себя сложные приборы, состоящие из видеокамеры высокого разрешения, изображение которой выводится на большой монитор или поступает в компьютер. Камера позволяет создавать большое увеличение, накладывать фильтры, изменять контрастность и т. д. В подавляющем большинстве случаев полученное изображение оценивает врач, но в помощь ему разработаны компьютерные программы обработки изображения, позволяющие сделать предварительные выводы и не пропустить подозрительные изменения.
При наличии такого оборудования мы можем тщательно изучать поверхность шейки матки в поисках патологических изменений, которые совершенно невозможно увидеть невооруженным взглядом. Поэтому если доктор просто посмотрел на вашу шейку и сказал, что она чистая, – это вообще ничего не означает, так как на «визуально» чистой шейке при кольпоскопии может быть выявлена серьезная патология.
Для объяснения сути цитологического исследования я использовал пример с пазлом, фрагменты которого изучает цитолог, пытаясь по ним разгадать всю картину. Процесс кольпоскопии можно также сравнить с разгадыванием картины, только в этом случае не нарезанной на фрагменты-пазлы, а скрытой за матовой бумагой. В качестве инструментов у нас будут микроскоп и растворы, позволяющие проявлять скрытое изображение.
Простой осмотр шейки матки не информативен. Без кольпоскопии невозможно увидеть измененный эпителий и атипические сосуды.
Процесс кольпоскопии начинается с введения во влагалище зеркала и выведения шейки матки так, чтобы она была доступна полноценному осмотру. С помощью тампона с шейки удаляется слизь, и после ее поверхность обрабатывается первым раствором – это обычный физраствор. Включается кольпоскоп и доктор оценивает то, что он видит. Шейка может выглядеть аккуратной, чистой, розовой с точечным входом в канал, или же на ее поверхности можно заметить пузырьки либо кисты, ярко-красную зону вышедшего за пределы канала цилиндрического эпителия, а также белые пятна. И в первом и во втором случае картина может соответствовать как норме, так и патологии, поэтому просто увеличенное изображение шейки недостаточно информативно. Главное, что оценивает доктор во время первого осмотра шейки матки, – наличие зоны трансформации и ее расположение относительно канала шейки матки. Напомню, что зона трансформации (место, где происходит замещение цилиндрического эпителия многослойным плоским) – самое уязвимое место шейки матки и именно там чаще всего обнаруживают патологические изменения.
Зона трансформации может располагаться снаружи шейки матки и быть видна на всем протяжении, а также быть смещена в канал шейки матки, где ее осмотр бывает затруднен. С точки зрения диагностики это очень важный момент, так как если доктор не предпримет усилия для раскрытия канала шейки матки в процесс осмотра (это можно сделать или ватной палочкой, или специальным инструментом), то можно пропустить серьезные изменения, которые располагаются именно в канале. Вот почему важно сразу же понять, будет ли доступна вся зона трансформации осмотру или нет.
В кольпоскопии принято выделять три типа зоны трансформации: 1-й тип – зона трансформации видна полностью и расположена снаружи шейки за пределами канала; 2-й тип – часть зоны трансформации уходит в канал шейки матки и недоступна осмотру без его расширения; 3-й тип – зона трансформации полностью находится в канале шейки матки и оценить ее практически невозможно (рисунок 21). 2-й тип зоны трансформации самый частый, а вот 3-й тип встречается чаще всего ближе к менопаузе, собственно, он отражает логическое завершение процесса трансформации эпителия. Основной целью процесса трансформации является перевод цилиндрического эпителия внутрь канала, где ему и место, и при этом покрытие всей наружной поверхности шейки многослойным эпителием. Проблема в том, что когда зона трансформации полностью смещается в канал и недоступна осмотру, мы не знаем, прекратился ли там внутри процесс трансформации или нет, то есть продолжает ли быть это место уязвимым. Снаружи такая шейка может выглядеть абсолютно здоровой и чистой, а патологический процесс будет активно идти в канале. В этом плане диагностические возможности кольпоскопии сводятся к нулю и главным методом исследования становится правильно взятый цитологический мазок и выскабливание цервикального канала.

ТРИ ТИПА ЗОНЫ ТРАНСФОРМАЦИИ
На следующем этапе на шейку матки наносят 5 %-ный раствор уксуса, при этом пациентка может испытывать небольшое пощипывание или легкий дискомфорт во влагалище.
Ацетобелый эпителий
Тот факт, что клетки шейки матки могут изменять цвет после нанесения уксуса, был выявлено случайно еще на заре становления кольпоскопии. Уксус использовали для очищения шейки от слизистых выделений и обратили внимание на получающийся эффект. Первоначально к любым изменениям цвета относились крайне настороженно и считали, что во всех случаях это указание на наличие патологии, однако в дальнейшем все оказалось иначе.
Почему клетки шейки матки в ответ на обработку уксусом меняют цвет, до конца непонятно, дискуссии идут до сих пор. Предполагаются две наиболее вероятные причины. Уксус приводит к изменению химических свойств клетки, жидкость частично выходит за ее пределы, цитоплазма концентрируется, и все это приводит к большему отражению света. Поэтому эпителий начинает менять цвет с розового на белый, который может иметь много дополнительных характеристик.
Нормальный плоский эпителий, покрывающий шейку матки, в норме практически не меняет цвет, становясь лишь немного бледнее. Активно меняет цвет цилиндрический эпителий, становится беловатым или как бы покрывается белым налетом, возможно, из-за того, что в клетках этого эпителия много цитоплазмы и, соответственно, жидкости. Кстати, именно так окрасится «эрозия», о которой вам может в начале исследования рассказать врач.
Далее мы коснемся важного момента, собственно, ради которого я и решил подробно описывать этапы кольпоскопии, приводя довольно много медицинских нюансов. Белый налет на цилиндрическом эпителии не имеет названия, так как этот эффект ожидаем и не имеет отношения к патологии. В то же время на шейке может проявиться белый эпителий, который доктор назовет «ацетобелый эпителий, или сокращенно АБЭ» и сразу же за этим может вынести вердикт о наличии на шейке признаков вирусной инфекции и, соответственно, дисплазии. Собственно, часть докторов более ничего на шейке и не ищут, им достаточно только изменения цвета.
Кольпоскопия, честно говоря, довольно сложный метод, требующий не только знания предмета, но и постоянной тренировки глаз. Различать надо тонкие оттенки и минимальные изменения в структуре эпителия, и это, увы, получается далеко не у всех. При этом проведения кольпоскопии требуют от всех гинекологов, но реально владеют методом единицы. Это проблема не только нашей страны, об этом активно говорят и в западных публикациях. Обучающий курс длительностью несколько недель – вот все, что сейчас предлагается врачам для получения сертификата, однако за это время можно только освоить азы. В таких условиях часть врачей упрощают ситуацию до примитива, вычленяя на шейке всего два изменения – ацетобелый эпителий и йоднегативную зону (об этом позже), и все, без нюансов, как говорится. Это позволяет им описывать наличие патологии там, где ее нет, что в результате приводит к избыточной агрессивной лечебной тактике.
Изменение цвета шейки матки при нанесении 5 %-ного уксусного раствора может свидетельствовать как о наличии инфицирования вирусом папилломы человека, так и о варианте нормы – все дело в оттенках белого и характере границ.
Вернемся к побелевшему эпителию. На самом деле изменение цвета в сторону белого может указывать на факт инфицирования вирусом папилломы человека клеток эпителия, однако цвет может меняться и в норме. К примеру, метапластический незрелый эпителий в переходной зоне также будет ацетобелым, цвет поменяется и при воспалении, а также в процессе заживления шейки матки. В 57 % случаев АБЭ выявляется на здоровых шейках матки [36]. Как вам такой расклад? Возможно, именно вы сталкивались с ситуаций, когда только АБЭ был причиной постановки вам диагноза «дисплазия».
Истина, как говорится, в нюансах. Ацетобелый эпителий может быть разным: от нежного до плотного, проявляется быстро или медленно, как и исчезает с шейки с разной скоростью. Признаком серьезного поражения шейки матки (CIN II, CIN III и далее) будет плотный, непрозрачный эпителий, долго проявляющийся и долго сохраняющий измененный цвет. Участок этот будет иметь ровный контур. Именно поэтому во время проведения кольпоскопии требуется не спешить и немного подождать после нанесения уксуса. На самом деле такой ацетобелый эпителий заметен и бросается в глаза.
Проблема возникает с нежным АБЭ, который характерен как для легкой дисплазии (CIN I), так и для незрелого метапластического эпителия. Они довольно похожи, и только небольшие нюансы могут позволить заподозрить наличие патологии. Умение различать эти нюансы есть только у довольно квалифицированных кольпоскопистов, поэтому в большинстве случаев при наличии нежного АБЭ вы будете получать диагноз минимум CIN I и отправляться на дообследование.
Признак серьезного поражения – плотный, непрозрачный эпителий, долго сохраняющий белый цвет.
Обратите внимание, что мы вновь оказались перед довольно выраженным разделением процессов CIN I и остальных, более тяжелых стадий дисплазии. Как я описывал выше – CIN I в подавляющем большинстве случаев проходит самостоятельно и не требует лечения, лишь наблюдения. Получается, что и в проведении кольпоскопии мы вновь не имеем точной возможности различить физиологический процесс метаплазии (замещения эпителия) и легкую дисплазию. Именно поэтому рутинное проведение кольпоскопии в молодом возрасте прежде цитологического исследования не совсем оправданно, так как приводит к постановке неточных диагнозов.
На самом деле на шейке молодых девушек в 18–25 лет можно довольно часто видеть присутствие ацетобелого эпителия, который будет соответствовать как незрелой метаплазии, так и легкой дисплазии шейки матки – оба этих процесса должны завершиться самостоятельно. Представьте, сколько можно наставить промежуточных диагнозов девушке в 21–22 года, используя данные кольпоскопии, цитологии и анализ на ВПЧ, и после активно лечить эту испуганную пациентку. Этот пример наглядно показывает, что интерпретация данных кольпоскопии возможна только совместно с данными цитологии и биопсии, особенно если речь идет о минимальных изменениях на шейке матки. Простое выявление нежного ацетобелого эпителия в целом не несет никакой однозначной информации и уж точно не утверждает, что вы инфицированы вирусом папилломы человека.
У девушек в 18–25 лет на шейке матки нередко находят ацетобелый эпителий. Это норма.
Пунктуация
Следующий элемент, который ищут на шейке матки после обработки уксусом, называется пунктуация. Для того чтобы понять, что это такое, из-за чего образуется и что означает, надо вспомнить строение многослойного эпителия. Этот эпителий, которым выстлана бо́льшая часть шейки матки, состоит из 4 слоев, клеткам в этих слоях необходимо доставлять питательные вещества, значит, нужна кровь. Эпителий кровоснабжается двумя путями – это можно сравнить с системой полива большой лужайки. Представьте, что под лужайкой проложена сеть из шлангов наподобие сот, а вверх от этих шлангов отходят небольшие трубочки, создающие фонтанчики для полива. Если посмотреть сверху на эту систему, вы увидите только круглые отверстия фонтанчиков, расположенные через одинаковое расстояние в шахматном порядке. В месте, где трава еще только начинает расти, – фонтанчики будут видны лучше, чем в том месте, где трава уже выросла.

ПУНКТУАЦИЯ И ЕЕ ВИДЫ
Именно так все организовано в эпителии – под ним сосудистая сеть, и в эпителий на высоту трети от его толщины через одинаковые промежутки входят выросты, содержащие два сосуда. Внешне они напоминают заколку-невидимку для волос, поэтому, если смотреть на эпителий сверху, могут быть видны только «головки» этих заколок, точнее, в норме видны они не будут, так как «заколки» проникают в эпителий на треть длины и незаметны за вышележащими слоями эпителия (как фонтанчики за травой). Вопрос для внимательных – где в норме могут быть видны головки этих сосудистых «заколок»? Конечно, в зоне трансформации, где незрелый эпителий тонкий, имеет меньше слоев и, соответственно, достаточно прозрачный.
Одинаковый размер и расстояние между красными точками на белом фоне могут свидетельствовать как о нормальном процессе метаплазии, так и о легкой дисплазии.
Думаю, вы догадались, пунктуация – это точки на поверхности эпителия, они красного цвета и могут становиться заметнее на фоне побелевшего от уксуса ацетобелого эпителия. Пунктуацию, очевидно, не должно быть видно в зрелом многослойном эпителии, но она может быть на поверхности тонкого незрелого метапластического эпителия. Тогда возникает вопрос: почему же тогда пунктуацию относят к признакам дисплазии?
В случае с пунктуаций ситуация похожа на ту, что я описывал в отношении ацетобелого эпителия. Пунктуацию тоже разделяют на нежную и грубую. Нежная пунктуация – это то, что я описывал выше – одинакого размера красные точки на белом фоне, при этом расстояние между точками одинаковое. Нежная пунктуация может быть в норме, в зоне трансформации, сопровождая процесс метаплазии, а также может быть отражением легкой дисплазии шейки матки (CIN I). Вирус папилломы может усиливать рост этой «сосудистой заколки» выше трети толщины, позволяя ей достигнуть более поверхностных слоев эпителия, что делает ее заметнее. Опять получается, что этот кольпоскопический признак не позволяет отличить физиологическую метаплазию эпителия от легкой дисплазии, увы, но в большинстве случаев это так, однако и у нежной пунктуации есть нюансы, характерные только для дисплазии, но их трудно выявлять.
«Грубая пунктуация» уже указывает на наличие CIN II и CIN III. Усиление процесса дисплазии, как известно, приводит к активному делению атипических клеток. Клеток становится так много, что они начинают сдавать «сосудистые заколки», часть из которых полностью спадается под давлением, другие же могут быть сильно расширены на поверхности, если внизу у основания пережимается часть ствола. Таким образом, расстояние между точками на поверхности эпителия становится неодинаковым, чаще существенно больше, а некоторые точки начинают увеличиваться в размере. Это и есть «грубая пунктуация», как видите, чем тяжелее дисплазия, тем более яркие проявления можно заметить на шейке матки, поэтому кольпоскопия намного чувствительнее к серьезным патологическим изменениям, чем к легким. Проблема в том, что чаще всего наличие легких изменений преподносится как признаки более серьезного процесса, что может сильно волновать пациентов.
Мозаика
Третий элемент, «мозаику», я рассмотрю короче, так как, по сути, она похожа на «пунктуацию». Помните, в системе полива лужайки была система из шлангов, расположенных по типу сот? Вот именно эта структура и образует то, что мы называем мозаикой. При нанесении уксуса часть сосудов могут спазмироваться и на поверхности ацетобелого эпителия можно видеть структуру, напоминающую булыжную мостовую, или соты – бороздки в этом случае и будут спавшимися сосудами. Значение мозаики такое же, как и пунктуации, – бывает нежная и грубая; нежная может быть в норме на метапластическом эпителии и быть отражением вирусной инфекции. Отличить можно, но трудно. Грубой называют мозаику, если размер ячеек, или сот, или булыжников (как кому угодно) разный, чаще «булыжники» крупнее, при этом часть сосудов в бороздках может быть не в спавшемся, а наоборот, расширенном состоянии. Связано это, как и в случае с грубой пунктуацией, с активным увеличением количества атипических клеток внутри слоя эпителия и сдавления сосудов.

МОЗАИКА И ЕЕ ВИДЫ
Кроме ацетобелого эпителия, мозаики и пунктуации на шейке активно ищут патологические сосуды, имеющие необычный вид, но в рамках данного повествования я решил это опустить, так как подобная информация не влияет на понимание сути того, зачем же проводится кольпоскопия и как относиться к ее результатам.
Окраска люголем
После оценки изменений клеток шейки матки в ответ на уксус следует окраска шейки раствором Люголя. Раствор Люголя – это йод в водном растворе йодида калия, короче – разведенный йод. Как и с уксусом, реакция клеток шейки матки на раствор Люголя замечена была случайно – люголь использовали в качестве антисептика для влагалища. Впервые изменение окраски шейки в ответ на люголь описал Шиллер в 1933 году, увидевший в этом феномене возможность для ранней диагностики рака шейки матки. Он предположил, что все участки, которые не окрашиваются йодом, скорее всего, соответствуют предраковым изменениям. Однако почивал на лаврах он недолго, после того как Папаникалау придумал цитологический метод и начал внедрять его в практику, стало ясно, что существенной диагностической ценности у пробы с люголем нет. Дело в том, что в норме и довольно часто на шейке могут быть участки, не окрашиваемые йодом, и в них нет никакой патологии.
В 1933 году Шиллер предположил, что участки шейки матки, не окрашивающиеся в коричневый цвет при нанесении люголя, свидетельствуют о наличии в них патологических изменений. Но он ошибся – все оказалось сложнее.
Суть окраски раствором Люголя в следующем: в клетках зрелого многослойного эпителия содержится гликоген, который вступает в реакцию с йодом, окрашивая шейку в темно-коричневый цвет. Цилиндрический эпителий гликоген не содержит, поэтому не окрашивается. Метапластический эпителий в переходной зоне не может полноценно окраситься, так как он незрелый и в нем нет достаточного количества гликогена. Самые различные причины, не имеющие отношения к вирусу папилломы человека, могут приводить к тому, что участок шейки матки не окрашивается люголем. Это и воспаление, и процесс заживления после травмы или операции, атрофия, гормональные изменения. К примеру, у женщин после менопаузы даже нормальный эпителий плохо прокрашивается люголем, так как в результате отсутствия гормонов слизистая оболочка становится тонкой, атрофичной, в эпителии из четырех слоев остается только два, в них практически нет гликогена.
У женщин в постменопаузе нормальный эпителий очень плохо окрашивается люголем, так как слизистая оболочка истончена, а в эпителии из четырех слоев остается два.
Зачем же тогда применяют окраску люголем, если она столь бесполезна? Известно, что атипические клетки, пораженные вирусом папилломы человека, тоже не окрашиваются люголем, и это мог бы быть простой способ их выявлять. Неокрашенные пятна на коричневом фоне куда заметнее, чем оттенки белого на розовом. Однако на фоне метапластического эпителия зоны трансформации, который тоже не окрашивается йодом, это сделать довольно трудно. Признаки есть, но существенно более сложные для оценки, так как надо различать такие оттенки желтого, как горчичный, грязно-желтый, бело-желтый, которые могут быть расположены рядом в одном месте. Различение подобных оттенков требует серьезной подготовки в кольпоскопии. На самом деле не все кольпоскописты применяют эту окраску и ограничиваются только уксусом.
Окраска люголем в основном нужна для разметки шейки матки перед проведением хирургического лечения в объеме конизации или эксцизии, чтобы определить границы поражения. Йод – негативная зона, то есть то, что не окрашивается йодом, соответствует тем местам, где есть изменения при окраске уксусом. Разметка уксусом не такая яркая и информативная, кроме этого, она быстро исчезает, а йодная окраска держится очень долго. Вот и все основные задачи окраски люголем.
И теперь самое интересное – как же применяют окраску люголем у нас в стране часть недобросовестных докторов? Они просто устраивают примитивное шоу для пациентов, показывая на экране кольпоскопа шейку с неокрашенными пятнами и утверждая, что это поражение шейки вирусом папилломы человека. Такая картинка на самом деле довольно зрелищная, неокрашенные желтоватые пятна пугающе-убедительно смотрятся на коричнево-черной шейке, подчеркивая свою патологическую сущность. Собственно, часть докторов, проводя кольпоскопию, ограничиваются только пробой с люголем: на самом деле чего мучиться – мазнул, проявились пятна – вот тебе и диагноз. Вот так в 1933 году и живем, Шиллер, чьим именем названа эта проба, был бы очень рад. Надеюсь, теперь, когда вам доктор покажет коричневую шейку с пятнами и начнет рассказывать про страшное, вы не станете принимать это близко к сердцу и просто смените врача.
Наличие неокрашенных участков при нанесении люголя не всегда указывает на присутствие патологии.
После окончания проведения кольпоскопии доктор должен выдать вам заключение. Вид его может быть различным, предложено множество универсальных протоколов, но объединяет их всех рисунок шейки матки, на котором должны быть графически отмечены локализации выявленных изменений. На рисунке, который чаще всего выглядит как кружок с точкой в центре, отмечают изменения и подписывают сокращениями: АБЭ (ацетобелый эпителий), П (пунктуация), М (мозаика), ОЖ (открытые железы), АС (атипические сосуды), Э (эктопия) и т. д. Теперь вы знаете, что все, что будет описано с определением «нежная», к примеру «нежная мозаика», может быть в норме, серьезные изменения будут иметь определение «грубая».
Признаться честно, хорошо кольпоскопией владеют единичные врачи, отличить нежную пунктуацию от грубой бывает трудно и профессионалам, поэтому кольпоскопические диагнозы в нашей стране чаще намного серьезнее, чем есть на самом деле, опять же с целью перестраховки. Это важно иметь в виду, так как расхождение между кольпоскопическим диагнозом и данными биопсии или цитологии возникают с пугающим постоянством и пациенты не знают, чему верить. Теперь, когда вы разбираетесь в кольпоскопических признаках дисплазии, вы можете проанализировать текст заключения и понять, на основании чего вам был поставлен диагноз и насколько он обоснован.
Кольпоскопия – сложный метод. Полноценно им владеют единицы, но делают вид, что владеют, – многие.
Прежде чем двигаться дальше, давайте подведем небольшой итог. Кольпоскопия является важнейшим методом в диагностике состояния шейки матки, который дополняет цитологическое исследование. Собственно, поэтому кольпоскопия проводится после получения данных цитологии, так как любое кольпоскопическое заключение не может стать диагнозом без цитологического или гистологического подтверждения. Проще говоря, заключение кольпоскопии – как справка без печати – просто бумажка, и только цитология или биопсия могут легитимизировать ее.
Все тесты, которые используются в кольпоскопии, не позволяют с уверенностью отличать норму от легкой дисплазии – выявляемые изменения слишком похожи. Судьей тут выступает цитология, собственно, это еще раз доказывает, что кольпоскопия следует за цитологическим исследованием, а не наоборот. Что же касается более серьезных изменений, которые цитологическое заключение просто объединяет в группу HSIL, – тут кольпоскопия наоборот, помогает уточнить не только степень поражения, но и локализовать его для дальнейшего проведения биопсии.
Кольпоскопия всегда должна следовать за цитологическим исследованием, а не наоборот, так как тесты, используемые в кольпоскопии, не позволяют с уверенностью отличать норму от легкой дисплазии.
Так как это вопрос важный, но сложный, еще раз поясню его другими словами. Если вы вначале проводите кольпоскопию – есть высокая вероятность гипердиагностики, то есть ложных диагнозов, так как легкую дисплазию (CIN I) трудно отличить от нормальных изменений в зоне трансформации. Поэтому проведение цитологического исследования до кольпоскопии исключает эти ложные диагнозы и позволяет во время кольпоскопии интерпретировать минимальные изменения как норму, то есть лишний раз вас не волновать. Когда речь идет о более серьезных изменениях, предварительные данные цитологии также важны, так как они могут указать на необходимость поиска участка с этими изменениями, который без этих данных можно было бы не заметить из-за малых размеров. Получается, цитологический метод не только выявляет показания для кольпоскопии, но и позволяет проводить ее с правильными установками.
Кольпоскопию следует проводить только после проведения цитологического исследования, которое дает правильные установки для ее интерпретации данных.
Думаю, у вас возник вопрос: а не надо ли обязательно проводить всем кольпоскопию, даже если в цитологии не будет найдено изменений? Понимаю ваши опасения, ведь анализ может быть взят некачественно, но и при кольпоскопии есть ситуации, когда зона трансформации полностью погружена в канал шейки матки и недоступна осмотру. В условиях низкого качества цитологической диагностики в нашей стране есть основания проводить кольпоскопию независимо от результатов цитологии, но только к результатам кольпоскопии стоит относиться с учетом ее реальной диагностической возможности. Напомню, если не видна зона трансформации – такую ситуацию называют «неудовлетворительной кольпоскопической картиной», – данные кольпоскопии серьезно обесцениваются. Приведу и другую ситуацию – если вы еще не делали цитологию или сомневаетесь в ее качестве, а после кольпоскопии вам ставят, к примеру, CIN II – это не повод сразу же переживать, просто стоит повторить цитологию в другой лаборатории, желательно сделать именно жидкостную цитологию и проверить, чтобы оформление ее было выполнено по всем правилам – с подробным описанием увиденного. Помните главное правило диагностики – доверяй, но перепроверяй.
Основной задачей кольпоскопии является не только уточнение характера изменений, выявленных при цитологии, но и их локализация на шейке. Так как шейка круглая, ее поверхность представляют как циферблат часов и используют цифры этого циферблата для обозначения точного места расположения патологического участка. К примеру, «мозаика на 9, 10 и 11 часах условного циферблата». Когда выявлены подозрительные места, из них берут биопсию.
Биопсия шейки матки
Проведение биопсии шейки матки – процедура простая и в целом безболезненная. У большинства женщин шейка не имеет достаточного количества нервных окончаний, поэтому многие даже не чувствует прикосновения к ней, однако не все. Несмотря на это, перед биопсией проводится местная анестезия (обезболивающий укол), как в стоматологии, после этого шейка становится совсем нечувствительной, и можно брать биопсию. Ее берут или специальным инструментом, отщипывающим кусочек шейки матки, или петлей радиохирургического прибора (это предпочтительнее). После биопсии возможно небольшое кровотечение из места забора ткани, которое прижигают тем же прибором.
Биопсия шейки матки – простая и относительно безболезненная процедура.
Важно, чтобы с шейки матки взяли не один кусочек, а как минимум два или три. Так диагностическая эффективность биопсии при заборе одного кусочка составляет 68 %, а при заборе двух уже 81,8 % [37]. Забор биопсии проводят из разных подозрительных участков.
Если зона трансформации видна не полностью или совсем скрыта в канале (2-й и 3-й типы зоны трансформации), а в результатах цитологии есть указание на наличие дисплазии, дополнительно или вместо биопсии проводят выскабливание канала шейки матки. Для этого берут маленькую тонкую кюретку (металлический инструмент с петелькой на конце, один край которой заострен) и соскабливают небольшое количество цилиндрического эпителия, который также отправляется на гистологическое исследование. Важно проследить за тем, чтобы вам выполнили этот дополнительный анализ, если в заключении кольпоскопии зона трансформации 2-го или 3-го типа. Если не провести этого выскабливания, а взять только биопсию с видимой поверхности шейки матки, можно пропустить участок дисплазии, расположенный в канале шейки матки. Таким образом в биопсии придет норма, но это не будет отражать истинное положение вещей.
Дополнительно к биопсии по показаниям иногда назначают выскабливание канала шейки матки.
Полученный во время биопсии материал отправляют в лабораторию. Заключение биопсии на данном этапе диагностики будет являться самым точным диагнозом, так как это исследование оценивает уже не клетки, как при цитологии, не реакцию тканей на красители, а всю структуру эпителия. Опять хочу обратить ваше внимание на то, как оформлено заключение биопсии. На нем обязательно должна быть описательная часть, в которой будет доказываться то, на основании чего поставлен тот или иной диагноз. Не стоит окончательно доверять заключению, в котором просто написано «Картина тяжелой дисплазии шейки матки», да, оно может быть правильным, но все же если нет описания – результат стоит перепроверить.
Понимаю, что вы не можете разбираться в гистологическом описании препарата, но после прочтения этой книги вы сможете приблизительно оценить то, что написано в заключении, многие термины будут вам знакомы. В частности, вы сможете заподозрить неладное, если в гистологическом заключении будет использована цитологическая классификация, то есть поставлен HSIL. Помните, что в эту категорию входят три состояния шейки матки, которые трудно дифференцировать по клеткам, а гистолог, видя все слои эпителия, должен поставить точный диагноз, то есть использовать классификацию CIN, так как она оценивает поражение эпителия по слоям. Помните, в любой непонятной ситуации надо запросить стекла и блоки из лаборатории и перепроверить результат еще раз в лаборатории крупного центра, специализирующегося на онкологии.
Если в гистологическом заключении присутствует надпись HSIL, то есть сокращение из цитологической классификации, включающее три разных состояния, это повод пересмотреть стекла в другой лаборатории.
Гистологи, как и цитологи, имеют очень разную квалификацию, и на них лежит большая ответственность, так как именно по их заключению будут принимать решение об объеме хирургического вмешательства. Как и в любой специальности есть талантливые специалисты, а есть и те, кто, мягко говоря, «звезд с неба не хватает». Если специалист сомневается, а какое-то заключение формулировать надо, чаще всего предоставляется более серьезное заключение, ибо логика тут простая: страшнее что-то пропустить, чем проявить повышенную бдительность. Представьте себе ситуацию: врач пропустил рак, и через год пациент погибает, пересмотр стекол показывает, что рак был, но его не описали и вовремя не приняли меры. Последствия для врача драматические. Другая ситуация: врач сгустил краски в заключении биопсии и хирурги выполнили удаление органа – после оказалось, что все нормально и изменения были несущественными. Да, врач ошибся, но эмоции тут будут совсем другие: во-первых, больной жив, хоть и перенес операцию; во-вторых, больной может быть даже рад, что плохое не подтвердилось, и конечно, жаль, что лишняя операция состоялась, но главное, что рака нет. За такое врача могут пожурить, но не так серьезно, как за пропущенный рак. Вот что нередко стоит за принятием решения о том, какой диагноз поставить, если помнить об этом при оценке заключения биопсии, то можно более взвешенно оценить его значимость в принятии решения. Надеюсь, вы поняли меня правильно, я не призываю вас сомневаться во всех заключениях биопсии, но в случаях, когда по результатам биопсии вам предстоит хирургическая операция, стоит обязательно перепроверять заключение хотя бы у еще одного специалиста и доверять больше тому заключению, которое имеет подробную описательную часть.
Заключение биопсии – это наиболее точный диагноз, который может быть поставлен в процессе диагностики. Однако и он не является окончательным.
Заключение биопсии в процессе диагностики дает наиболее точный диагноз, однако не окончательный. Окончательный диагноз будет сформулирован только после удаления всего измененного фрагмента шейки матки. Мне не удалось найти российскую статистику, возможно, ее и нет совсем, но вот по американским данным в 1–10 % случаев данные биопсии показывали более легкую стадию дисплазии, чем оказалось на самом деле [38]. Например, в 2–3 % случаев в удаленном материале выявляется рак шейки матки, при том что в биопсийном заключении указывалось на наличие только тяжелой дисплазии [39]. Понимаю, что данная информация внушает вам дополнительную тревожность, вместо того чтобы успокоить вас, а именно для этого я пишу эту книгу, но я привожу эти данные совсем для другой цели.
С точки зрения медицины подобное расхождение диагнозов между биопсией и удаленным материалом вполне нормальная практика и встречается в любой области медицины, а указанные проценты даже совсем небольшие. На этом примере я хочу показать, что важно установить окончательный диагноз для того, чтобы можно было спокойно формировать прогноз на дальнейшую жизнь. Когда мы будем говорить о методах лечения дисплазии, предпочтение именно хирургического удаления измененных тканей будет обусловлено необходимостью постановки окончательного диагноза.
Окончательный диагноз ставится только на основании исследования удаленных тканей.
Анализ на ВПЧ
У нас остался последний метод диагностики дисплазии шейки матки – анализ на ВПЧ. Существует несколько видов этого анализа, и не всегда понятно, какой из них выбрать. В начале давайте договоримся, что нам не нужен общий анализ на ВПЧ, который просто показывает, есть ли любой вид вируса в организме. Это как, пытаясь найти конкретного человека, спросить есть ли Иванов в России. Поэтому, если в анализе написано просто «ВПЧ – «положительно» – результат можно игнорировать.
Далее, нас интересуют только онкогенные вирусы папилломы человека, так как информация о других типах вирусах неинтересна. Если эти вирусы и есть в организме, все, что они могут сделать, это вызвать образование кондилом, которые и так будут заметны невооруженным взглядом. Значит, ищем только опасные, онкогенные, вирусы. Для этого создано несколько тест-систем, использующих различные способы обнаружения вируса и обладающих различной чувствительностью.
Самый точный метод обнаружения ВПЧ называется Дайджен-тест, созданный одноименной компанией. Он признан «золотым стандартом» в диагностике ВПЧ всеми контролирующими медицинскую деятельность организациями, включая строгую FDA. Он показывает количество всех онкогенных вирусов, не разбивая их по типам (16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68-й). Результат отражается цифрой, указывающей на вирусную нагрузку. В целом этого бывает достаточно для того, чтобы оценить наличие рисков для пациентки. Однако бывают ситуации, которые мы обсудим ниже в главе про скрининг, когда необходимо уточнить, какой именно тип онкогенного вируса присутствует. Дайджен-тест на такой вопрос ответить не может.
Самый точный метод обнаружения ВПЧ – Дайджен-тест.
Для подобного генотипирования применяется разновидность метода ПЦР, который также может быть использован для простого выявления онкогенных типов вируса. В результате мы можем узнать, какой именно тип вируса есть и в каком количестве. Лаборатории могут использовать различные тест-системы от разных производителей, часть из которых могут быть недостаточно качественными, что отражается на результате. Дело в том, что дорогие тест-системы проходят качественные исследования, доказывающие свою эффективность, как, например, Дайджен-тест. Небольшие компании, среди которых есть и отечественные разработчики, могут выходить на рынок, не тратясь на серьезные испытания, что соответственно удешевляет их продукт, а это может привлекать владельцев лаборатории. Думаю, намек мой вполне прозрачен. Старайтесь все же по возможности не экономить на анализах и проводить исследование на ВПЧ с использованием Дайджен-теста, а при ПЦР-типировании вируса выбирать крупные независимые лаборатории, чаще всего покупающие импортные тест-системы.
Основные методы, которые используются при определении состояния шейки матки: цитологическое исследование, кольпоскопия, биопсия и анализ на ВПЧ.
Теперь, когда я описал все инструменты, необходимые для диагностики проблем с шейкой матки, настало время свести все воедино и понять, как этим пользоваться. Итак, у нас есть: цитологическое исследование, кольпоскопия, биопсия (выскабливание канала шейки матки) и анализ на ВПЧ. Задача у нас простая – не пропустить изменение клеток шейки матки, которое может привести к раку. Для этого существует скрининг рака шейки матки, который на государственном уровне существует во многих развитых странах и которого нет в нашей стране. Когда государственного скрининга нет, скринингом, по сути, должны заниматься сами женщины, активно обращаясь с этой целью к врачу, но об этом как минимум надо знать. Часть врачей, увы, не все, активно берут у женщин цитологический мазок на приеме, но это не превращается в систему, о которой я буду писать ниже. То есть женщина может быть обследована несколько раз, забежав к гинекологу по другим причинам, но системного обследования с 21 до 65 лет это не заменяет.
Часто поражаюсь тому, что в российской гинекологической практике с женщинами нередко делают довольно много совершенно ненужных вещей: прижигают эрозию, лечат уреаплазму, ищут все время какие-то скрытые инфекции и нарушенный гормональный фон и при этом забывают о главных и довольно простых вещах, таких как цитологический мазок с шейки матки. Парадоксально, но в Америке и Европе все наоборот – женщина может иметь много различной гинекологической патологии, решение о лечении которой остается на ее усмотрение, но вот цитологический мазок сдать обязана – письмо-напоминание или телефонный звонок поступит обязательно. Отчасти это правильно, благодаря этой системе удалось существенно снизить заболеваемость этим коварным раком, у которого смертность составляет более 50 %. Это, по сути, рукотворный рак, так как в большинстве случаев он случается тогда, когда женщина годами не проходит цитологическое исследование, то есть сама идет к развитию заболевания, не оставляя возможности остановить этот процесс на ранних, не онкологических стадиях. И тут государство может и обязано помогать. Так как наше государство пока не собирается этого делать – придется вам, дорогие читательницы, брать на себя эту задачу и осуществлять скрининг своими силами.
Скрининг рака шейки матки активно применяется в Америке, Европе и Австралии.
Скрининг рака шейки матки – самый простой способ победить рак

До 1990 года не существовало никаких общепринятых и системных подходов к скринингу рака шейки матки. Во многом это было связано с недостатком научных и статистических данных. Как я уже описывал выше, прорыв произошел в 2001 году, когда была принята цитологическая классификация Bethesda, позволившая унифицировать терминологию, а также отразить новое представление о вирусном поражении шейки матки. Вскоре, в 2005 и 2006 годах, Американской ассоциацией по кольпоскопии и лечению патологии шейки матки (ASCCP) и Американским колледжем акушерства и гинекологии (ACOG) были сформулированы рекомендации по лечению, которые основывались на результатах многочисленных исследований. С тех пор и по настоящий момент в эти рекомендации вносятся коррективы с учетом поступления все более и более свежих данных. В России Минздравом также сформулированы клинические рекомендации по лечению предраковых заболеваний шейки матки и принципы скрининга рака шейки матки, которые ничем не отличаются от тех, которые приняты во всем мире.
Таким образом, в нашей стране, как и во всем мире, есть четкие рекомендации того, как и когда надо обследовать женщин, чтобы не пропустить развитие рака шейки матки, однако на практике оказывается, что эти клинические рекомендации дошли не до всех врачей. Как принято у нас говорить, «на местах отмечаются отдельные перегибы», но я бы назвал это не перегибами, а самостоятельным «творчеством», основанном на личных представлениях и заблуждениях.
С 21 до 69 лет каждая женщина должна 1 раз в 3 года сдавать цитологический мазок для своевременного определения состояния шейки матки.
Самой большой проблемой в скрининге рака шейки матки является его отсутствие в нашей стране. В некоторых отраслях все еще остались обязательные медосмотры женщин у гинеколога, в которые, однако, не всегда включают цитологический мазок. Часть женщин самостоятельно посещают гинеколога, так как этому их научили родители, но и в этом случае все зависит от грамотности врача, который может годами не брать цитологический мазок, оценивая состояние шейки матки «на глаз». Суть эффективного скрининга в том, чтобы государство взяло на себя работу по информированию и вызову на регулярное обследование всех женщин с 21 до 69 лет. Именно система напоминания позволит вести постоянный контроль и вовремя лечить предраковые изменения. Такая система есть в Америке и многих странах Европы, Австралии и Новой Зеландии, увы, но у нас ее пока нет и будет ли она организована, неизвестно. Поэтому вся ответственность за свое здоровье ложится на самих женщин, которым придется самостоятельно осуществлять свой собственный скрининг рака шейки матки.
По сути, основная задача этой книги – создать у вас понимание того, как проводится скрининг рака шейки матки и как правильно интерпретировать свои результаты в условиях недостаточной квалификации врачей в этом вопросе. Без этого простой призыв проходить цитологию может быть не услышан и проигнорирован, как и любой призыв к рутинному действию непонятного назначения. Должна быть мотивация, и я стараюсь ее создать.
Согласно всем клиническим рекомендациям, скрининг рака шейки матки надо начинать с 21 года и проводить вплоть до 65 или 69 лет (тут есть расхождения). В некоторых странах начало скрининга перенесли на 25 лет. Такое изменение в большей степени связано с тем, что, как вы уже хорошо знаете, в 90 % случаев изменения на шейке матки носят временный характер, проходят самостоятельно, и лишний раз фиксировать эти изменения – только тревожить женщин. Так как для развития рака шейки матки важно, чтобы вирус долго не уходил из организма (персистенция), предполагается, что если после 25 лет на шейке есть изменения и есть вирус – значит, это уже первый повод проявить бдительность.
Однако, как и в любых унифицированных клинических рекомендациях, есть нюансы, которые врач должен учитывать. Как вы, наверное, догадались, начало скрининга в 21 год отчасти определяется тем, что средний возраст начала половой жизни – 18 лет, а значит, как раз к 21 году пройдет 3 года, которые в большинстве случаев необходимы для того, чтобы вирус был подавлен иммунной системой. Из этого вытекает, что если вы начали половую жизнь раньше 18 лет, к примеру в 15 – начало вашего скрининга стоит перенести уже на 18 лет, а не затягивать до 21 года. Кроме этого, раннее начало половой жизни является дополнительным фактором риска для развития дисплазии шейки матки. Очевидно, если вы до 25 лет не начали половую жизнь, проходить скрининг просто не получится. Если вы начнете половую жизнь в 24–25 лет, первый скрининг будет оптимален не ранее, чем в 27–28 лет.
Раннее начало половой жизни – дополнительный риск развития дисплазии.
Важное уточнение: даже если вы начали половую жизнь достаточно рано и в связи с этим проводите скрининг до 21 года, при выявлении серьезных степеней дисплазии (CIN III) стоит в большей степени отдавать предпочтение выжидательной тактике, так как в большинстве случаев заболевание регрессирует самостоятельно.
Для женщин до 30 лет в скрининг входит только цитологический мазок, который желательно проводить методом жидкостной цитологии. Обратите внимание, только мазок. Не стоит соглашаться на проведение вам вначале кольпоскопии или тем более исследования на наличие вирусов папилломы человека. Вот это самый важный в понимании сути скрининга момент, который позволит вам сэкономить много денег и нервов.
Как пирог, который должен выпекаться в печи 40 минут, не нужно постоянно открывать и проверять на готовность, так и процессу взаимоотношения вируса и организма в первые годы после заражения не требуется контроль. Да, у вас может быть положительный анализ на ВПЧ высокого онкогенного риска, доктор может показывать на шейке какие-то подозрительные пятна и описывать в заключении кольпоскопии признаки дисплазии, но все это лишь временные изменения, и у 90 % женщин они исчезнут бесследно. Поэтому подобные действия врачей (анализы на ВПЧ и кольпоскопия до 21 года или до получения результатов цитологии) можно назвать «медицинским шоу», которое или направлено на введение в заблуждение с целью наживы, или обычной безграмотностью врача.
Итак, вам исполнился 21 год, и вы можете идти сдавать анализ на цитологию. Доктор может не брать этот анализ, если у вас обнаружатся признаки воспаления, которое может повлиять на информативность анализа. В таком случае вначале проводится санация, а после берется мазок. Желательно накануне мазка не жить половой жизнь и ничего не вводить во влагалище. Наличие кровянистых выделений не повлияет на результат анализа, но по возможности стоит приходить на мазок через несколько дней после полного окончания менструации.
Первый цитологический мазок сдается в 21 год. Перед взятием не стоит жить половой жизнью или вводить во влагалище какие-либо лекарства, мази, лубриканты.
Если в результате анализа у вас стоит заключение NILM – все прекрасно, следующий анализ надо сделать через 3 года. Параллельно с этим заключением могут быть указания на наличие дополнительных изменений, чаще всего описывают эктопию в стадии заживления, присутствие микроорганизмов и т. д. – к оценке клеток шейки матки это не имеет отношения. Помните, что на бланке вашего заключения всегда должно присутствовать полное описание того, что увидел цитолог, оценка адекватности и информативности мазка и заключение согласно классификации Bethesda. Если чего-то не хватает – лучше пересдать мазок еще раз.
NILM в анализах говорит о том, что никакой патологии не обнаружено. Следующий осмотр можно делать спустя три года.
Надеюсь, что к этому моменту после прочтения всего, чтобы было выше, вы точно знаете, что такого диагноза, как «эрозия шейки матки» в том понимании, как это часто преподносят врачи во время осмотра, нет. «У вас большая эрозия на шейке» – фраза врача, после которой вам стоит начать скептически относиться ко всем его дальнейшим высказываниям относительно шейки матки. В сознании грамотного врача на шейке есть, к примеру, зона эктопии цилиндрического эпителия, которая характеризует 1-й или 2-й тип зоны трансформации, это когда зону контакта двух эпителиев мы видим снаружи шейки матки и она еще не ушла в канал. В этот момент на шейке может активно идти процесс замещения цилиндрического эпителия многослойным плоским. Этот процесс мы называем метаплазией. Он идет самостоятельно и ему не надо «помогать» прижиганием. Если ваш врач приблизительно так оценивает происходящее на шейке – вам повезло, доверяйте такому врачу.
Прижигание эрозии, наоборот, опасно тем, что мы искусственно переводим зону смыкания двух эпителиев в канал шейки матки, то есть в место, недоступное для нашего визуального контроля, и если серьезные изменения и начнут происходить – заметить их не получится. Существует только две ситуации, когда можно провести прижигание эрозии: если присутствующий на поверхности шейки матки цилиндрический эпителий активно производит слизь, которой так много, что женщине приходится постоянно ходить с прокладками, вторая причина – если на поверхности эктопии есть тонкостенные хрупкие сосуды, которые приводят к кровянистым выделениям после полового акта. Но такие ситуации случаются довольно редко.
Эктопия с зоной трансформации есть у многих молодых девушек, она не требует никакой активности со стороны врача, не указывает на то, что есть какая-то патология на шейке, – это просто физиологический процесс, которому не надо мешать. Еще раз, если доктор акцентирует на «эрозии» внимание, выносит это в диагноз, на основании осмотра на кресле делает какие-то выводы, – советую сменить доктора. В отношении шейки матки ваш основной и главный документ – заключение жидкостной цитологии, именно оно и определяет, что надо делать с шейкой матки дальше: оставить в покое на три года или провести дополнительное исследование.
Если врач пользуется термином «эрозия шейки матки», стоит усомниться в его знаниях.
Вот наиболее распространенная ситуация, с которой сталкивается молодая пациентка с эктопий на шейке: стандартный сценарий – у вас плохая шейка, здоровая эрозия, надо брать анализ на ВПЧ, проводить кольпоскопию, брать цитологию и биопсию, а потом все прижигать и дорого лечиться от ВПЧ. Конечно, такой подход неправильный за счет своей изначальной избыточности и отсутствия обоснованной последовательности в действиях.
С возрастом процесс трансформации эпителия постепенно прекращается, и переходная зона смещается в канал шейки матки, при этом снаружи шейка выглядит «чистой и здоровой». Такая ситуация особенно опасна в плане пропуска серьезного процесса, который может быть скрыт в канале шейки матки. При простом осмотре шейки в зеркалах доктору, который не держит в голове план проведения скрининга шейки матки, зацепиться в целом не за что. Эрозии нет, шейка чистая, тут и про необходимость в цитологии можно забыть, хотя она в данном случае, наоборот, крайне важна. «Здоровая» на вид шейка матки чаще встречается после 30 лет, а именно с этого возраста начинает нарастать частота рака шейки матки. Однако есть ситуации, когда «эрозию» на шейке «находят» и в более взрослом возрасте. Сразу же оговорюсь, что зона эктопии может быть на шейке достаточно долго и после 30 лет, конечно, намного реже, чем в 20, но сейчас речь немного о другом.
«Чистая» на первый взгляд шейка может скрывать изменения в канале. Цитология обязательна.
Нередко после родов шейка матки получает боковые разрывы, которые не всегда полноценно сшивают, а могут оставить и неушитыми. В результате точечный вход в канал шейки матки превращается в продольный, наподобие «рта». При введении влагалищного зеркала и разведении браншей канал шейки матки обнажается, как будто открытый рот, и мы видим красный цилиндрический эпителий, который в норме находится в канале и не выходит за его пределы. Внешне этот выворот будет похож на эктопию или «эрозию» в сознании неграмотного врача, что он и зафиксирует. На самом деле достаточно просто свести бранши зеркала на шейке и перестать ее активно «раскрывать», цилиндрический эпителий спрячется в канале и никакой зоны эктопии на шейке матки не будет. Я так подробно описываю эту ситуацию, потому что она встречается достаточно часто, вводит в заблуждение пациентов и заставляет их делать ненужные хирургические вмешательства.
Наботовы кисты, которые нередко обнаруживают при осмотре на шейке матки, абсолютно безопасны и не требуют лечения.
К ненужным хирургическим вмешательствам приводит и обнаружение на шейке матки кист, которые еще называются наботовы кисты. Как вы, надеюсь, помните, они образуются в процессе трансформации эпителия в тех местах, где многослойный плоский эпителий перекрывает выводной проток железы, производящей слизь для канала. Эти кисты совершенно безопасны независимо от их размера и формы. В них нет никакой инфекции, и их наличие не указывает на присутствие заболеваний. Это просто последствие прошедшего физиологического процесса. Приведу пример: представьте что вы накрываете скатертью стол, – если на столе ничего нет, скатерть ляжет ровно, ну а если на столе остались чашка и блюдце, то они будут контурироваться на поверхности стола. Так и процесс нарастания плоского эпителия на цилиндрический может пройти гладко, не перекрыв на поверхности протоков желез, тогда на шейке кист не будет и она будет иметь идеальную розовую гладкую поверхность, если же железы были – образуются кисты. Кстати, эти же кисты часто описывают при УЗИ, в частности могут указать, что присутствуют «парацервикальные кисты, или кисты в шейке матки». Механизм их образования тот же, и с ними ничего делать не надо, какими бы большими они ни были.
Внешний вид шейки матки далеко не всегда свидетельствует о ее настоящем состоянии. Увеличенная, с рубцами от разрывов после родов, с крупными кистами она может быть абсолютно здоровой!
Важно знать, что эти кисты совершенно безопасны и не требуют лечения, так как нередко хирургическая активность в отношении шейки матки связана лишь с тем, что доктору просто не нравится «внешний вид» вашей шейки. Да, шейка может иметь крайне непрезентабельный и даже немного пугающий вид, если, к примеру, она увеличена в размере, после родов на ней есть рубцы от разрывов, присутствуют крупные кисты, чередующиеся зонами эктопии цилиндрического эпителия. На первый взгляд такую шейку нельзя назвать здоровой, но она такой может быть. То есть все эти изменения ничего не значат, если удается взять нормальную цитологию и она указывает на норму – ничего делать не надо. Самое интересное, что не измененная внешне шейка может быть поражена тяжелой дисплазией, которая диагностируется при помощи цитологии и станет заметна после нанесения окрасок во время кольпоскопии. Следовательно, не надо приводить свою шейку в эстетический вид, который бы радовал вашего гинеколога, если ваши анализы в норме. Единственная ситуация, когда кисту могут удалить, – если она полностью перекрывает вход в канал шейки матки, что затрудняет взятие мазка и проведение кольпоскопии.
Возвращаемся к скринингу рака шейки матки. До 30 лет ваша шейка должна быть исследована только методом цитологического мазка надлежащего качества, все описанные выше изменения не имеют никакого отношения к раку шейки матки и в лечении не нуждаются. Если в каждом анализе, который проводится 1 раз в три года, написано NILM – поздравляю, у вас все хорошо. В 30 лет цитологический мазок дополняется анализом на ВПЧ высокого онкогенного риска, и если он у вас отрицательный и цитология в норме – сдавать анализы можно уже 1 раз в пять лет и так до 65 лет. Небольшое уточнение: если после 30 лет у вас произошла смена полового партнера, есть основания сдавать мазок 1 раз в три года, начиная с того времени, как эта смена произошла, при двух подряд анализах, показывающих норму, можно вернуться к промежутку 1 раз в пять лет. По сути, я описал сейчас то, что происходит с 90 % женщин во всем мире, то есть все, о чем я буду писать дальше, касается лишь 10–15 % женщин, у которых в мазке может возникнуть любое другое заключение, отличное от NILM.
До 30 лет в рамках скрининга рака шейки матки используют только цитологическое исследование.
ASC-US
Следующее по частоте заключение, которое можно встретить в своем заключении, это ASC-US. Для тех, кто забыл, такое заключение пишет цитолог, когда видит в мазке измененные клетки, но картина не дотягивает до того, чтобы можно было поставить даже легкую дисплазию (LSIL). Другими словами – больше норма, чем патология, или чуть хуже нормы. Встречается такое заключение приблизительно в 3,9 % случаев от всего количества цитологических заключений [40], то есть не так уж и часто. Более чем в 70 % случаев такое заключение можно встретить у девушек моложе 25 лет [41], далее частота встречаемости прогрессивно снижается.
При получении такого заключения обычно назначается анализ на ВПЧ высокого онкогенного риска, желательно Digene-тест. В трети случаев появление ASC-US никак не связано с присутствием ВПЧ, это просто реактивные изменения [42]. Если ВПЧ не обнаружен, этот результат признается нормой, то есть NILM, и вы можете проходить следующее исследование через три года, то есть возвращаетесь к тому же ритму скрининга.
Теперь рассмотрим вариант, когда при наличии заключения ASC-US анализ на ВПЧ оказался положительным. В таком случае пациентке назначается кольпоскопия, целью которой является поиск изменений, которые могли бы соответствовать дисплазии шейки матки, и при их обнаружении – проведение биопсии. Смысл этого действия заключается в том, что в данной ситуации (ВПЧ+/ ASC-US) – мы предполагаем, что в цитологии было недостаточно измененных клеток, чтобы поставить диагноз, а кольпоскопия поможет найти изменения и взять прицельную биопсию. Дальнейшие действия зависят от того, какой диагноз поставили во время кольпоскопии и биопсии. Может оказаться так, и это бывает довольно часто, что кольпоскопия не выявляет никаких изменений, и брать биопсию будет неоткуда. Тогда принимается решение о продолжении наблюдения, повторный цитологический мазок сдается через один год, а не через три года, как было бы в том случае, если бы ВПЧ найден не был. Таким образом, получается такая схема:
Заключение ASC-US встречается в 70 % случаев у девушек моложе 25 лет.
• Есть ASC-US, нет ВПЧ – цитология 1 раз в три года;
• Есть ASC-US, есть ВПЧ – дообследование (кольпоскопия, биопсия): – есть изменения – действовать согласно изменениям; – нет изменений – цитология через один год (при двух подряд нормальных анализах переход на режим 1 раз в три года).
ASC-US в цитологическом заключении означает «больше норма чем патология» и предполагает, что дальше врач назначит вам анализ на ВПЧ высокого онкогенного риска, в идеале – Digene-тест.
Именно такая тактика принята во всем мире и в нашей стране согласно рекомендациям Минздрава. Как вы увидите дальше, накопленные за многие годы статистические данные позволяют формировать четкие алгоритмы действий, отходить от которых можно только с учетом индивидуальных особенностей конкретного пациента. Поэтому, если ваш врач не имеет такого четкого представления о том, что надо делать в той или иной ситуации, – берите все в свои руки и следуйте этим правилам.
LSIL
Сокращение LSIL обозначает наличие цитологических признаков дисплазии легкой степени и соответствует гистологическому заключению CIN I. Эти изменения в подавляющем большинстве случаев обратимы, то есть проходят самостоятельно и отражают острое течение ВПЧ. Выше мы довольно подробно разбирали этот момент, и если вы уже запутались в этой теме, стоит вернуться и перечитать. При получении такого заключения в цитологии важно в первую очередь вспомнить, сколько вам лет. Это заключение можно сравнить с ветрянкой, кстати, тоже вирусным заболеванием, в детстве оно протекает относительно легко и отчасти забавно из-за пресловутой зеленки, а вот во взрослом возрасте уже может дать серьезные осложнения.
LSIL, будучи острым проявлением вирусной инфекции, развивающимся вскоре после заражения, должно существовать несколько лет (1–3 года) и после исчезнуть. Значит, если вам 21 год, а половую жизнь вы начали в 18 лет и в этом же возрасте произошло заражение, – анализы должны показывать норму. Как бы предполагается, что именно с первым партнером происходит заражение, далее три года уходит на взаимоотношения вируса и иммунитета, последний побеждает, и у вас чистые анализы. Напоминаю, что если половая жизнь начата раньше, то для первого скрининга надо отсчитывать три года от этого возраста.
Если половая жизнь началась позже 21 года, первое цитологическое исследование стоит проводить через три года после начала половой жизни.
Частота встречаемости LSIL не такая высокая и составляет от 1,6 до 2,1 % от всех результатов цитологических исследований [43]. В эту группы войдут те женщины, которые, видимо, заразились ВПЧ не с первым партнером, а позже, и у них еще продолжается острая инфекция, а также те, у кого выявленный LSIL является лишь стадией процесса, ведущего к более тяжелым изменениям. При наличии в цитологическом заключении LSIL ВПЧ высокого онкогенного риска встречается в 76,6 % случаев [44].
Таким образом, при получении результата LSIL наша задача разделить женщин на две группы: тех, у кого протекает острая инфекция, и тех, у кого начинается более серьезный процесс. В первую очередь обращаем внимание на возраст: чем старше женщина, чем ближе ее возраст к 30 годам (при учете, что она начала половую жизнь до 20 лет), тем больше вероятность того, что LSIL – это путь к серьезным изменениям. Надеюсь, вы понимаете почему, – длительное присутствие LSIL указывает, что вирус персистирует в организме, а возможно это при условии его внедрения в ДНК клетки (коррупция проникла в верхние эшелоны власти). Значит, если LSIL выявляется на первых скринингах в 21–23–25 лет, больше шансов на острую инфекцию, после 25 лет перевес в сторону прогрессирующего процесса. Однако не надо сразу же переживать, если ваш LSIL появился условно в 27 лет, вы вполне могли заразиться вирусом не с первым партнером, а позже, это всегда надо брать во внимание.
LSIL в заключении цитологии до 30 лет не повод для волнения.
Как же тогда выяснить, какой тип LSIL у вас? Для этого назначается три дополнительных исследования: кольпоскопия, анализ на ВПЧ высокого онкогенного риска и анализ на белок р16ink4a. Начнем с анализа на ВПЧ, который желательно проводить методом Digene-тест – он позволит узнать, есть ли у вас ВПЧ высокого онкогенного риска, – если анализ окажется отрицательным, значит, LSIL вызван вирусами низкого онкогенного риска, и это хорошая новость, так как вероятность прогрессирования в этом случае близка к нулю. Анализ на белок р16ink4a, как правило, берут из того же материала, из которого выполнялась жидкостная цитология. Напомню, его количество увеличивается в том случае, если онкогенный вирус внедрился в ДНК клетки и начинает вносить в ее работу серьезные изменения. Появление этого белка в анализе указывает на то, что такой LSIL будет прогрессировать и это только начальная стадия плохого процесса.
Кольпоскопия позволит оценить и локализовать изменения на шейке матки и взять из измененных участков биопсию. Получается, что с помощью трех инструментов мы можем сделать достоверный вывод, чем является LSIL, поставленный в результате цитологического исследования, и что делать дальше.
Лечение LSIL требуется, когда в анализе выявлена экспрессия белка p16ink4a.
Совершенно очевидно, что лечение LSIL требуется в тех случаях, когда мы диагностируем признаки ожидаемого прогрессирования заболевания, то есть наличие в анализе белка р16ink4a. Вторая ситуация, когда наблюдение недопустимо, – это выявление при кольпоскопии и соответственно в биопсии более серьезного процесса, чем LSIL, к примеру, картину CIN II или CIN III. В данном случае предполагается, что цитология оказалась недостаточно информативной, такое бывает, и показала менее выраженные изменения. И третья ситуация – если LSIL определяется в анализах более 18–24 месяцев. Поясню: если у вас в цитологии приходит LSIL и больше нет никаких указаний на прогрессирование процесса (нет белка р16ink4a, в кольпоскопии тоже легкая дисплазия), можно наблюдать и ничего не делать, повторяя цитологию 1 раз в шесть месяцев. Так вот, если в течение трех последовательных исследований каждые шесть месяцев у вас постоянно приходит LSIL – это показание к лечению. Суть в том, что такая ситуация указывает на то, что организм никак не может сам справиться с вирусом и есть риск, что произойдет прогрессирование процесса.
Если в цитологическом заключении стоит LSIL, но при этом нет белка p16ink4a, а в кольпоскопии – легкая дисплазия, можно ограничиться наблюдением с учетом повторной цитологии раз в шесть месяцев.
Показания к лечению LSIL:
• присутствие белка р16ink4a в анализе;
• более серьезная степень дисплазии при кольпоскопии и биопсии;
• наличие LSIL в цитологии более трех раз подряд при проведении цитологического исследования 1 раз в шесть месяцев.
В какой ситуации LSIL лечить не надо, а можно наблюдать:
• если в анализе отсутствует белок р16ink4a;
• если при кольпоскопии есть изменения, соответствующие CIN I, то есть легкой дисплазии, и это подтверждает биопсия;
• наблюдать LSIL можно не более 18 или 24 месяцев (чем моложе женщина, тем дольше возможно наблюдение).
Надеюсь, этот простой алгоритм вам понятен. Все действия в нем обусловлены необходимостью разделить женщин на тех, кто выздоровеет, и тех, у кого заболевание продолжится. Ранее такого подхода не было, так как не было понимания особенностей течения инфекции, вызванной вирусом папилломы человека. Любую дисплазию агрессивно лечили, считая ее вовремя пойманной стадией неминуемо прогрессирующего процесса, идущего к раку шейки матки. Досадно, что столь радикальный и устаревший подход практикуется и сейчас.
Если вы внимательный читатель, то, возможно, у вас родился вопрос: а может быть, при выявлении LSIL и наличии ВПЧ высокого онкогенного риска узнать, какой именно у вас тип, чтобы уточнить прогноз на будущее, ведь Digene-тест показывает только общее количество онкогенных типов? Известно же, что за развитие рака шейки матки в 70 % случаев отвечают 16-й и 18-й типы. Да, вполне возможно сделать типирование и узнать, какой тип вируса у вас присутствует, и это оправданно, особенно у женщин старше 30 лет. Этот тест отсутствует в клинических рекомендациях, так как, по сути, не меняет тактику дальнейших действий.
Определять наличие ВПЧ раньше 30 лет не оправданно, так как высока вероятность, что вирус исчезнет самостоятельно. Анализа ВПЧ до 30 лет назначается только при наличии изменений в цитологии.
Типирование на ВПЧ может быть дополнительным инструментом, применение которого вы можете обговорить с доктором при обсуждении вашей конкретной ситуации, особенно если вы приближаетесь к 30 годам и старше. Например, типирование ВПЧ в 21 или 23 года при наличии LSIL не оправданно, так как есть высокая вероятность того, что заболевание пройдет самостоятельно, в этом случае можно выбирать наблюдение с контролем 1 раз в 6 месяцев. Другая ситуация: женщине 32 года и у нее выявляется LSIL при отсутствии других признаков ожидаемого прогрессирования. В данном случае наблюдение может быть несколько опасным, так как риск пропустить ухудшение процесса велик (женщина может банально забыть прийти на контроль). В таком случае, если при типировании ВПЧ обнаружатся 16-й и 18-й типы, стоит отдать предпочтение лечению или серьезно предупредить женщину о строгом соблюдении графика осмотров.
Наличие ВПЧ 16-го и 18-го типов после 30 лет при заключении LSIL – показание к лечению.
Мы разобрали с вами две самые спорные и сложные для понимания ситуации, возникающие при получении цитологического заключения, это LSIL и ASC-US. Именно при наличии этих заключений вы чаще всего столкнетесь с противоречивыми заключениями врачей. Самое большое число случаев неоправданного хирургического лечения связано с постановкой именно этих диагнозов. Надеюсь, теперь вы сможете с легкостью разобраться в вашей конкретной ситуации и оценить выбранную тактику врача или как минимум задать ему правильные вопросы.
HSIL
Цитологическое заключение HSIL включает в себя три последовательные стадии дисплазии, которым в гистологическом заключении соответствуют CIN II, CIN III и CIS (carcinoma in situ). Чтобы вы после прочтения предыдущего предложения тут же не закрыли книгу и не переключились на легкий роман, постараюсь перевести его на человеческий язык. Когда я рассказывал про новую цитологическую классификацию Bethesda, то упоминал, что возможности цитологии недостаточны, чтобы точно разграничить стадии дисплазии тяжелее LSIL, поэтому их взяли и собрали в одну кучу и назвали HSIL, а там пусть уже гистологи разбираются, у них же не кучка клеток, а целый кусочек тканей. К счастью, заключение HSIL встречается достаточно редко, всего 0,7 % случаев от всех цитологических заключений [40].
Сразу же после постановки такого диагноза назначается кольпоскопия, в задачу которой входит не только уточнение диагноза, но и выбор места для проведения биопсии. Никаких наблюдений данный диагноз не допускает, только незамедлительные меры. Кроме этого, нам уже не надо уточнять, есть ли ВПЧ или нет, так как очевидно, что он есть, уж коли имеют место столь выраженные изменения.
Большое значение играет возраст, в котором этот диагноз устанавливается, а также заключение гистологов, уточняющих степень дисплазии после проведения биопсии. Самым тонким местом в диагнозе HSIL является CIN II (дисплазия средней степени тяжести). Эта промежуточная стадия между CIN I и CIN III часто заставляет колебаться врачей – как относиться к подобным изменениям, особенно если женщина молодая и еще только планирует беременность. Согласно данным исследования, CIN II самостоятельно регрессирует в 38 % случаев [45], при этом цифры намного выше в возрасте до 25 лет: за 1 год в этом возрастном промежутке CIN II самостоятельно исчезает у 63 %, а через 2 года у 71 % пациенток [46].
Дисплазия средней степени тяжести самостоятельно исчезает за год у 63 % пациенток в возрасте до 25 лет.
Если посмотреть клинические рекомендации, то в отношении HSIL написано четко и ясно – кольпоскопия и биопсия немедленно, допускается также ситуация, при которой можно сразу же иссечь измененный участок шейки матки по принципу «see and treat» («смотри и лечи»), чтобы поставить окончательный диагноз, а заодно и вылечить. В целом все правильно, если выявлены более серьезные изменения, чем при LSIL, значит, риск развития онкологии повысился и тут церемониться нечего.
Принцип «смотри и лечи» при диагнозе HSIL допустим у женщин старшего возраста и не желателен у молодых девушек, которые еще планируют беременность.
Однако такой принцип допустим у женщин старшей возрастной группы, более не собирающихся беременеть, но крайне нежелателен для молодых девушек по двум причинам. Первое – хирургическое лечение дисплазии шейки матки приводит к укорочению шейки матки, что может отразиться на вынашивании беременности в будущем, подробно мы это обсудим ниже в главе про методы лечения; второе – в молодом возрасте есть шансы на то, что дисплазия средней степени CIN II, которая входит в диагноз HSIL, может самостоятельно регрессировать без лечения. Есть еще один важный момент – ошибка в диагнозе, которая может встречаться не так уж редко даже в самых хороших цитологических лабораториях. В одном из американских исследований было показано, что в результате пересмотра цитологических мазков другими специалистами при изначальном диагнозе HSIL в 27 % случаев первоначальный диагноз был изменен на LSIL, в 23 % на ASC-US и в 3 % случаев поставлен NILM, то есть норма [47].
Именно поэтому, получив в цитологическом заключении HSIL, не надо впадать в панику и думать, что у вас уже практически рак, а следует начать правильное расследование ситуации. В первую очередь изучаем свое заключение, если это жидкостная цитология, то в диагнозе будет стоять не только HSIL, но и предполагаемая цитологом степень дисплазии, например HSIL—CIN II–III. Если такого заключения нет, стоит повторить анализ, желательно, чтобы это была именно жидкостная цитология и чтобы была возможность из этого же материала заказать исследование на белок р16ink4a.
Если в результатах цитологии: HSIL–CIN II – важно сделать исследование на белок p16ink4a. При наличии экспрессии белка CIN II соответствует HSIL, а если белка нет – то LSIL.
Значение этого белка для нас очень важно, так как именно он может изменить отношение к самому спорному компоненту заключения HSIL, к CIN II. Дело в том, что если экспрессия этого белка в анализе не наблюдается – значит CIN II можно квалифицировать как CIN I и в целом пока на этом этапе успокоиться, но не оканчивать диагностический процесс. Если белок обнаружен – увы, значит, дисплазия на самом деле средней или крайней степени тяжести и требуются более активные лечебные действия.
Продолжаем расследование, если экспрессия белка р16ink4a не обнаружена: следующий этап кольпоскопия, при которой доктор должен найти признаки средней или тяжелой дисплазии, к которым относятся: плотный ацетобелый эпителий, грубая мозаика, грубая пунктуация, атипические сосуды – отдельные из этих элементов или все должны быть в вашем кольпоскопическом заключении, если диагноз CIN II или CIN III выносится в заключение. Если описывается элемент с приставкой «нежная», то это больше свидетельствует за легкую дисплазию, хотя тут очень много зависит от опыта врача и его субъективного восприятия.
Далее берется биопсия из не менее двух измененных участков, и она может дополняться выскабливанием канала шейки матки, в случае если зона трансформации частично или полностью погружена в канал шейки матки (помните это 2-й и 3-й типы зоны трансформации). Наступает кульминационный момент, на столе у доктора три заключения: цитология с данными о наличии белка р16ink4a, протокол кольпоскопии и данные биопсии, при этом заключения эти могут противоречить друг другу, показывая разные диагнозы. Как быть?
Самым точным из всех перечисленных методов является биопсия, и ее заключению стоит отдать преимущество при постановке диагноза, однако, если видны существенные расхождения с данными других методов исследования, стоит обязательно получить второе мнение, то есть пересмотреть стекла в другой лаборатории. В целом заключение биопсии надо всегда перепроверять, если вам предстоит выполнение хирургического вмешательства, так как практика показывает, что исследования, выполненные в лабораториях обычных клинических больниц, нередко опровергаются при их пересмотре специалистами крупных онкологических клиник. При этом чаще всего серьезные диагнозы снимаются, так как именно в обычных клиниках общего профиля часто перестраховываются, ставя более тяжелые диагнозы, по причинам, которые я описывал выше.
Заключение биопсии важнее данных цитологии и кольпоскопии.
Что же в итоге: если в результате всех исследований у вас подтверждается CIN II и выше (CIN III, CIS) – лечение нужно проводить обязательно и как можно скорее, никаких наблюдений быть не может. Если вам меньше 30 лет, вы не рожали, а в результате всех исследований ваш HSIL удалось перевести в LSIL – допустимо наблюдение с повторением цитологии 1 раз в 6 месяцев, но не длительнее 18 месяцев. Еще раз объясню, как HSIL превращается в LSIL и в какой ситуации это возможно:
• в описательной части цитологии рядом с HSIL будет указано, что картина соответствует CIN II;
• дополнительно берется анализ на белок р16ink4a;
• если экспрессии белка нет – это первый факт за наличие легкой дисплазии;
• проводится кольпоскопия – если нет изменения с определением «грубая» – это второй факт в пользу LSIL;
• берется биопсия – если она показывает, что картина соответствует CIN I – это третий факт за наличие LSIL.
Если подтверждается CIN II и выше (CIN III, CIS), лечение ОБЯЗАТЕЛЬНО!
Только собрав все эти факты и если ваш возраст сравнительно молодой – до 30 лет и у вас впереди еще планы на беременность, – допустимо динамическое наблюдение. При этом надо понимать, что чем ближе ваш возраст к 30 годам, тем меньше шансов на то, что легкая дисплазия пройдет самостоятельно, только если вы не начали половую жизнь достаточно поздно, к примеру в 27–28 лет. Во всех остальных случаях при постановке диагноза HSIL стоит отдать предпочтение принципу «see and treat» («смотри и лечи»), то есть соглашаться на хирургическое лечение, сразу же удаляющее все измененные ткани.
В целом это все, что стоит знать про HSIL, чтобы иметь возможность осмысленно двигаться вместе с врачом в диагностическом процессе. Главная мысль, которую я хотел донести до вас: HSIL – это еще не рак, это повод не откладывая провести небольшое расследование, в результате которого или диагноз будет снижен до LSIL (допустимо до 30 лет), или заболевание будет сразу же «вылечено» в процессе диагностики.
HSIL – это не рак, но повод не откладывать проведение необходимой диагностики, которая позволит или изменить диагноз, или вылечить заболевание на ранней стадии.
Кратко опишу еще два цитологических заключения, которые крайне редко встречаются в практике, но так как я их упомянул выше, стоит указать, что делать в таких случаях.
ASC-H
Это заключение в отличие от ASC-US означает, что есть серьезные подозрения на наличие HSIL. Частота постановки такого диагноза менее 0,2 % [35]. Тактика при этом такая же, как и при HSIL, – кольпоскопия и прицельная биопсия подозрительных участков. Так как это заключение лишь подозревает HSIL, анализ на ВПЧ высокого онкогенного риска нужен, поскольку при отсутствии ВПЧ и других изменений ASC-H может легко превратиться в норму (NILM), разве что бывает это реже, чем при ASC-US.
AGS
Эта аббревиатура описывет наличие измененных клеток цилиндрического эпителия (напомню, что все описанные выше изменения касались многослойного плоского эпителия). Цилиндрический эпителий выстилает канал шейки матки и в нем тоже могут случаться поломки, вызванные вирусом папилломы человека, приводящие в ряде случаев к раку. Такой рак будет называться аденокарцинома шейки матки, а рак из многослойного плоского эпителия соответственно карцинома шейки матки, или могут добавлять плоскоклеточная карцинома. То есть на шейке матки могут развиться два вида рака, при этом аденокарцинома (из цилиндрического эпителия) случается во много раз реже. Именно поэтому и изменения цилиндрического эпителия (AGS) встречаются всего в 0,4 % случаев [35], и эти изменения не означают наличие рака, а просто указывают на подозрительные процессы в клетках, которые могут быть вызваны, к примеру, воспалением, приемом контрацептивов или ношением внутриматочной спирали. AGS – чаще всего встречается у женщин старше 40 лет и крайне редко в более молодом возрасте.
При постановке такого диагноза, помимо биопсии, обязательно выполняется выскабливание канала шейки матки – именно это и служит стандартом для постановки окончательного диагноза. При этом результаты гистологического исследования материала, полученного в результате выскабливания, могут как опровергнуть диагноз, так как и выявить уже онкологические изменения.
Выше я описал все наиболее частые диагнозы, которые вы можете встретить в своих цитологических заключениях. Конечно, в заключении бывает и прямое указание на наличие рака, но такое, к счастью, случается очень и очень редко. В качестве некоторого успокоения хотел привести вам данные крупной московской лаборатории, которые наглядно показывают, с какой частотой выявляются те или иные изменения на шейке матки.
Согласно данным цитологической лабораторий клиники «Мать и дитя», за 2018 год ими было проведено 78 471 цитологическое исследование. Вот такие результаты были получены:
• LSIL (легкая дисплазия CIN I) – 3276 (4,2 %);
• HSIL (тяжелая дисплазия CIN II и III и рак на месте) – 571 (0,7 %);
• рак – 34 (0,04 %).
Как видите, они вполне совпадают с данными, о которых я писал выше. Несмотря на достаточно редкую встречаемость дисплазии, скрининг необходим, так как, думаю, никто из вас не хотел бы оказаться в числе этих минимальных процентов, с учетом того, что летальность от рака шейки матки превышает 50 %. В то же время эти цифры показывают, что не стоит серьезно переживать при выявлении у вас легкой дисплазии или просто наличия ВПЧ высокого онкогенного риска (анализ, который просто так брать не надо). Вероятность развития рака ничтожно мала и уже потому, что вы вообще об этом знаете, так как в подавляющем большинстве случаев рак шейки матки диагностируется у тех женщин, которые про цитологический скрининг даже и не слышали или с какого-то времени перестали сдавать цитологический мазок.
Регулярный цитологический скрининг необходим всем женщинам, начавшим половую жизнь.
Алгоритм превыше всего: лечение дисплазии шейки матки

Во многих странах с ВПЧ борются вакцинацией и регулярным цитологическим скринингом.
При приближении к написанию этой главы меня все больше и больше охватывало волнение – сумею ли найти достойные аргументы, чтобы убедить читателей, что никакого эффективного лечения вируса папилломы человека не существует. Если бы мне пришлось писать руководство для любой другой страны, эта глава началась бы с описания общепринятых хирургических методик, однако в нашей стране это невозможно. Так получилось, что мы одна из немногих стран, которые выбрали свой уникальный и неповторимый путь борьбы с ВПЧ. Если в развитых странах такая борьба заключается во введении повсеместной вакцинации и государственной программы цитологического скрининга, то у нас – это назначение лекарственных препаратов с недоказанной эффективностью. Мы почему-то совсем не обращаем внимание на то, что вакцинация и цитологический скрининг – реально работающие инструменты, показавшие, как благодаря им ежегодно снижается заболеваемость раком шейки матки и смертность от этого заболевания.
В России частота встречаемости рака шейки матки в два раза выше, чем в мире. Одна из причин – отсутствие у нас государственной программы скрининга рака шейки матки.
Особый цинизм ситуации заключается еще и в том, что в официальном документе Минздрава от 2 ноября 2017 года № 15–4/10/2–7676, формирующем клинические рекомендации под названием «Доброкачественные и предраковые заболевания шейки матки с позиции профилактики рака», подписанные и сформулированные всеми ведущими гинекологами России, есть следующая фраза. Хотя она и написана сложным медицинским языком, но все же стоит ее прочитать.
«Медикаментозное лечение плоскоклеточных интраэпителиальных поражений отсутствует. Лечение иммуномодуляторами продуктивного компонента ВПЧ-инфекции, инициирующей и поддерживающей прогрессию CIN до инвазивного рака, патогенетически оправдано лишь в дополнение к эксцизии. Эффективность его исследуется по показателям иммунологического статуса, местного иммунитета и изменениям вирусной нагрузки. Показан ряд положительных результатов в отношении инозин пранобекса, интерферонов, аллоферона и некоторых других препаратов в исследованиях с низким уровнем доказательности (уровни 2, 3, 4-й). У молодых женщин с LSIL, доказанными в биоптате (признаки ВПЧ-инфекции, койлоцитоз, CIN I, CIN II р16-негативные) и удовлетворительной кольпоскопией (ЗТ полностью визуализируется) предпочтительна выжидательная тактика с цитологией через 6, 12, 24 мес.».
Главное, что написано в этом фрагменте рекомендаций – эффективность медикаментозных средств для лечения вируса папилломы человека показана в исследованиях с низким уровнем доказательности. Что это значит? Это значит, что протоколы исследования, количество вовлеченных пациентов, качество самого исследования не позволяют считать полученные результаты достоверными. Уровень доказательности клинического исследования – очень важный показатель. Проще говоря, это «прозрачность» исследования.
К примеру, вы находитесь на шоу, где показывают фокусы, и фокусника спрашивают отдельные зрители о своем прошлом или интересуются, сколько денег лежит у них в кошельке. Публика поражается точным знаниям фокусника, поскольку именно он подобрал этих зрителей и разместил их в зале так, как ему было необходимо для положительного результата. Если же вы захотите убедиться в достоверности способностей фокусника, вы потребуете, чтобы зрители, задающие вопросы, были выбраны случайно из прохожих на улице, их личности были бы скрыты от фокусника и количество таких участников было бы достаточно большим, чтобы исключить случайности. Понятно, что в такой ситуации фокус не получится, так как его организуют уже незаинтересованные в результате люди и фокусник никак не может влиять на исход эксперимента.
Этот пример наглядно показывает, как могут быть построены клинические исследования и почему не всем результатам верят, оценивая это степенью достоверности. По сути, вся медицинская наука строится на клинических исследованиях, и строгая их оценка с точки зрения достоверности позволяет использовать результаты только надежных исследований, а не все подряд. Именно на основе надежных и достоверных исследований формируются клинические рекомендации.
Эффективного медикаментозного лечения ВПЧ не существует.
Увы, в нашей стране нет строгих правил проведения клинических исследований, поэтому на рынке могут присутствовать и активно продвигаться препараты с сомнительной эффективностью. Как нетрудно заметить, все они, за исключением двух, отечественного производства и не имеют аналогов в мире. В условиях, когда не надо проводить сложные и дорогие клинические исследования, вывести на рынок препарат не представляет большого труда. Главное, доказать, что он безопасен, а имеет ли он эффект – дело в целом вторичное. Давайте разберем, что же входит в отечественный арсенал средств борьбы с вирусом папилломы человека.
• Аллокин-альфа
• Панавир
• Циклоферон
• Кипферон
• Эпиген
• Ликопид
• Иммуномакс
Аллокин-альфа, панавир, цервикон-дим, кипферон, эпиген являются лекарственными средствами с недоказанной эффективностью. Если вам назначили лечение подобными препаратами, стоит сменить врача.
• Виферон
• Изопринозин
• Цервикон-Дим
За исключением двух препаратов (Эпиген и Изопринозин) все остальные были созданы в нашей стране и применяются только у нас. По механизму описываемого действия они похожи и, если прочитать аннотации к ним, можно легко заметить одни и те же свойства: обладает иммуномодулирующим, противовоспалительным, противовирусным действием за счет активации выработки интерферона, стимуляции иммунных клеток, их активации и выработки ими цитокинов, иммуноглобулинов и т. д. Читаешь, и кажется, что вот оно действенное средство, которое заставит вашу иммунную систему работать как надо и победить вирус.
Клинические исследования имеют разную ценность – все зависит от того, как они проводились. Не все исследования выдают достоверные результаты, часть из них проводятся с нарушениями и подгоняются под нужные выводы.
Проблема в том, что все описанные эффекты отчасти теоретические или были показаны на клеточных моделях и в некоторых случаях на лабораторных животных, чего совсем не достаточно для человека. Изменения в иммунном статусе, описанные для этих препаратов, невозможно достоверно интерпретировать, так как не существует общепринятых и стандартизованных тест-систем, позволяющих оценивать иммунную систему человека. Собственно именно поэтому крупнейшие мировые фармкомпании не занимаются производством иммуномодулирующих и иммуностимулирующих препаратов – нет возможности провести клинические исследования с высоким уровнем доказательности.
Иммунная система – это самонастраивающаяся система, которая всецело зависит от общего состояния организма. Снижению иммунитета способствуют: стресс, недосып, переутомление, недостаточное питание, злоупотребление алкоголем, курение, прием наркотиков, малоподвижный образ жизни и т. д. Соответственно все, что устраняет вышеперечисленное, способствует восстановлению иммунитета, и дополнительная помощь ему не нужна. Есть отдельные заболевания и состояния, когда иммунитет будет страдать независимо от описанных причин. Это инфицирование вирусом иммунодефицита, подавление иммунитета на фоне пересадки органов или лечения злокачественных опухолей, радиационное облучение и отдельные редкие состояния врожденного иммунодефицита.
Иммунитет достоверно снижают: стресс, недосып, алкоголь, табак и наркотики.
Как видите, в подавляющем большинстве случаев нашему иммунитету не нужна дополнительная помощь в виде каких-то веществ, которые бы заставили его напрячься и победить вирус. От идеи «встряски» иммунной системы отказались несколько десятилетий назад. Читатели, кто постарше, помнят, наверно, препараты типа пирогенала, которые состояли из обломков клеточных стенок патогенных микроорганизмов, введение которых вызывало высокую температуру, озноб и картину острого инфекционного заболевания. Так лечили различные половые инфекции, предполагая, что если дополнительно напрячь иммунитет, лечение будет эффективнее. Из этой же серии практика аутогемотерапии – забор крови из вены и ее введение в виде внутримышечной инъекции в ягодицу. Данная процедура также вызывала «встряску» организма в надежде улучшить лечение.
В конечном итоге от подобных пыток пациентов отказались, но идея того, что лечение инфекционных заболеваний должно обязательно быть усилено активацией иммунитета, осталась. Для удовлетворения потребности пациентов в «волшебной таблетке, поднимающей иммунитет» на рынке стали появляться препараты, всячески «помогающие» иммунной системе и борющиеся с вирусом без каких-либо побочных эффектов, но, собственно говоря, и без лечебных. Не зря я несколько раз сравнивал вирус папилломы человека с вирусом гриппа – именно борьба с этими двумя вирусами, как говорится, делает кассу отечественной фарминдустрии.
Иммунитет нельзя «стимулировать» волшебными таблетками.
Сколько ни утверждает доказательная медицина, что нет лекарственных препаратов, воздействующих на вирус гриппа, и достаточно лишь симптоматического лечения, а объемы продаж арбидола, кагоцела и прочих «пустышек» растут из года в год. Грипп проходит самостоятельно у подавляющего большинства людей за одну неделю, и помогать нашей иммунной системе не требуется – доказанный факт, крайне тяжело принимающийся пациентами и самими врачами. К слову сказать, единственный одобренный в мире препарат для лечения вируса гриппа – тамифлю – был признан недостаточно эффективным, так как сокращал течение заболевания в среднем на несколько часов по сравнению с контрольной группой.
Причина того, что сами пациенты готовы тратить деньги на покупку ненужных препаратов и верить в их эффективность, в том, что это намного проще, чем принять тот факт, что ты чем-то болеешь, а врач предлагает ничего не делать и просто подождать. Огромные продажи различных иммуномодуляторов и стимуляторов строятся на потребности человека в своеобразном «психологическом костыле», позволяющем ему легче справляться с заболеванием. Страх от бездействия в условиях болезни так же силен, как и страх за свою жизнь. Приведу еще один пример: представьте, что вы поднимаетесь в лифте, скажем, в Японии и не знаете японского языка. Вдруг лифт останавливается. У вас начинается тревога и паника, вы давите на все кнопки, стучите по дверям, пытаясь решить проблему. В то же время с вами в лифте находится другой человек, который знает японский язык, и он прочитал в объявлении, что в случае остановки лифта просьба сохранять спокойствие, лифт самостоятельно поедет через 5 минут. Этот человек обращается к вам и убеждает вас, что ничего делать не надо, надо просто подождать. Однако не все в этой ситуации готовы на это и продолжают давить на кнопки и вызывать службы спасения, объясняя для себя это тем, что все равно ничего не делать нельзя, вдруг это совсем другая ситуация и надо предпринимать какие-то меры, а то потом станет хуже. «Надо что-то делать, а не сидеть в спокойном ожидании!» Именно эти чувства движут людьми, которые не верят никаким утверждениям «доказательной медицины» и слепо принимают в себя любое лечение, в котором есть упоминание о пусть даже гипотетической эффективности. Так работает страх! И именно на этом страхе наживаются те, кто продает «пустышки».
Организм сам способен побороть вирусы. Надо только дать ему время.
И если абстрактный пример с лифтом вам показался неубедительным, возьмем прозу жизни: у пациентки в 21 год берут анализ на ВПЧ и находят онкогенные типы вируса, объясняя, что они могут привести к раку шейки матки. После получения этой информации и сама девочка, и ее мать впадают в отчаяние, пытаясь найти возможность избежать этой ужасной участи. Им предлагается два заключения врача: один говорит – все нормально, ничего делать не надо, вирус пройдет сам, другой утверждает, что вирус, возможно, может пройти самостоятельно, но все же стоит попытаться помочь организму справиться с ним за счет приема препаратов. С высокой долей вероятности семья выберет второй путь, так как наука наукой, но вот так сидеть и ничего не делать нельзя, пусть говорят, что это «пустышка», ну а вдруг поможет. Начинается лечение, колят какой-нибудь аллокин-альфа, и на контрольных анализах вирус более не определяется. Радостная семья окончательно убеждается в мудрости второго доктора и безответственности первого и оставляет положительный отзыв в интернете. Вот и все, дело сделано, «эпидемия страха» получила дополнительный стимул для своего развития. Подобный отзыв об эффективности лечения чаще всего сопровождается дополнительным усилением: «не верьте тем, кто говорит, что вирус вылечить невозможно, мне помогло и я наконец-то избавилась от этой гадости. Слышала много раз, как предлагали ничего не делать и подождать, а потом сразу же рак нашли у молодой девчонки». Именно так проблема вируса папилломы человека превращается из довольно неопасной и понятной медицинской ситуации в тяжелую трудноизлечимую болезнь под названием «страх». Собственно поэтому я так подробно пишу эту книгу, описывая все медицинские нюансы, так как считаю, что только этим возможно остановить набирающую обороты «эпидемию».
Часто естественное окончание вирусной инфекции приписывают эффекту препаратов.
Да, все успехи от «лечения» ВПЧ с помощью перечисленных средств не имеют никакой связи с их эффективностью, за исключением эффекта плацебо, который может достигать 20 %. Если суммировать эти эффекты – факт самостоятельного излечения и эффект плацебо, то получается как раз то, что надо, чтобы препараты все же показывали свою «эффективность», обеспечивая продажи и уверенность отдельных врачей в их необходимости.
Препараты для лечения ВПЧ не столько помогают пациентам в борьбе с болезнью, сколько повышают благосостояние их производителей.
Вы вполне можете возразить: «Чем плохо то, что часть врачей все-таки назначают эти препараты, вы же сами говорите, есть эффект плацебо, плюс может и эффект от препаратов тоже все-таки есть?» Плохо потому, что, во-первых, пациенты тратят деньги на довольно дорогие и бесполезные вещества, тем самым поддерживая их производителей и позволяя им легитимизировать свой обман. Во-вторых, это поддерживает в обществе заблуждение в том, что медикаментозное лечение ВПЧ возможно, а врачи, отрицающие такую возможность в силу своей грамотности, теряют авторитет в глазах пациентов, то есть лишаются возможности доносить до них правильные взгляды на проблему. Нет, это не страх потерять пациентов, просто врачи, активно проповедующие лечение от ВПЧ, как правило, не очень хорошо понимают суть проблемы и свои страхи и неуверенность транслируют пациентам, поддерживая в них совсем ненужный им страх. Про возможный эффект плацебо и то, чем его можно заменить, мы поговорим чуть позже.
Помимо перечисленных в списке иммуномодуляторов и стимуляторов есть два препарата, как раз импортного производства, которым приписывают также противовирусные свойства. Это изопринозин и эпиген. Начнем с изопринозина. Действующее вещество препарата – инозин пранобекс, он был предложен в 70-х годах прошлого столетия, сейчас его выпускает венгерская фармкомпания. Препарат зарегистрирован более чем в 40 странах мира за исключением США, там препарат признан неэффективным. Изопринозину приписывают противовирусные и иммуномодулирующие свойства, среди показаний к применению такие заболевания: герпес, корь, цитомегаловирусная инфекция, грипп и ОРВИ, папиллома-вирусная инфекция, рецидивирующие респираторные инфекции у детей и т. д.
Изопринозин – препарат с недоказанной эффективностью, широко применяется в нашей стране. В США признан неэффективным. Последние публикации о препарате датируются концом прошлого столетия.
Среди публикаций, посвященных исследованию этого препарата – их в целом достаточно мало, – не встречаются исследования с высоким уровнем доказательности. Кроме этого, поиск во всемирной базе данных научных публикаций pubmed по запросу «изопринозин в лечении ВПЧ» выдал всего 10 статей, бо́льшая часть которых написаны отечественными авторами, а датируются они концом прошлого века. В целом, очевидно, что как бы ни хотели создатели этого препарата, но за 50 лет его существования так и не удалось достоверно доказать его эффективность и добиться признания врачей за исключением нашей страны и отдельных стран Восточной Европы, где, видимо, все еще сильны отголоски нашего влияния.
Эпиген – препарат содержит активированную глициризиновую кислоту, получаемую из корня солодки, которой приписывают иммуностимулирующее, противозудное, регенерирующее, местное противовоспалительное и противовирусное действие. В общем, очередная панацея. Производит это «чудо» фармакологии французская фирма. Среди показаний – герпетическая инфекция, поражения, вызванные вирусом папилломы человека, а также различные состояния влагалища, сопровождающиеся дискомфортом и зудом. Как и в случае с Изопринозином, никаких достоверных клинических исследований найти не удалось за исключением отдельных публикаций российских, мексиканских и словацких авторов. В основном они касались применения Эпигена в комплексном лечении генитальных кондилом и показывали небольшое улучшение показателей в группах, получавших эпиген.
Эпиген – препарат из корня солодки. Эффективность не выше, чем у плацебо.
Думаю, вы догадываетесь, что ни один из перечисленных выше препаратов не входит в клинические рекомендации по лечению ВПЧ и ассоциированных с ним заболеваний ни в одной стране мира, как, собственно, и у нас. Напомню, в начале этой главы я приводил цитату из документа Минздрава. Таким образом, их назначение – выбор врача и его пациентов. Навредить эти препараты точно не смогут, но вот соглашаться ли на подобное лечение – решать вам.
Для объективности стоит указать, что на Западе все же используются два препарата, которые обладают иммуномодулирующей и противовирусной активностью, и эти препараты включены в клинические рекомендации. Это имиквимод (алдара) и интерферон-альфа.
Имиквимод (алдара) представляет из себя крем для местного применения, который используется для лечения генитальных кондилом. Механизм его действия подробно изучен. Препарат влияет на появление на клетках toll-like рецепторов 7 (TLR-7). Эта группа рецепторов отвечает за распознавание присутствия в клетке вирусных белков и активирует компоненты иммунной системы. Другими словами, это датчики сигнализации. Вирус папилломы человека умеет скрываться от иммунной системы, используя различные механизмы, в частности подавляя эти рецепторы. Таким образом, имиквимод, активируя TLR-7, как бы включает датчик сигнализации в здании, где находится преступник, и в ответ включается сигнализация – иммунная система наконец видит, что у нее под носом инфицированная клетка, и набрасывается на нее.
Имиквимод эффективен, так как помогает клеткам восстанавливать рецепторы, сигнализирующие об их инфицировании.
Ожидаю вопрос, если такое вещество, как имиквимод существует, почему же его используют только для лечения генитальных кондилом? Ведь также можно вылечить и дисплазию шейки матки, нанося крем на шейку? Такая мысль, как и вам, пришла врачам в голову, и уже проведено несколько десятков клинических исследований на эту тему, часть из которых в процессе. Первые результаты выглядят обнадеживающе, однако есть две проблемы. Во-первых, нанесение препарата на кожу часто приводит к появлению местного раздражения, жжения и отека, собственно, эти же реакции возникают и во влагалище, что сильно не нравится женщинам. Если на коже это можно еще потерпеть, то вот во влагалище может стать совсем неприятно, кроме этого, подобные неприятные ощущения сопровождаются обильными выделениями, тошнотой и даже повышением температуры. Да, подобные побочные эффекты встречались не у всех женщин в исследовании, но именно из-за их возможного появления имиквимод пока не вошел в широкую практику в качестве средства для лечения дисплазии шейки матки.
Введение имиквимода во влагалище вызывает ряд побочных эффектов, в том числе чувство жжения, повышение температуры, обильные выделения и тошноту, что пока не позволяет использовать его для лечения дисплазии шейки матки.
Вторая причина – его недостаточно высокая эффективность. Предварительные исследования показали, что эффективность имиквимода в отношении лечения дисплазии шейки матки сильно различается в разных исследованиях и в целом не превышает 60–73 % [48]. Так как исследования продолжаются, возможно ожидать новых более убедительных результатов или нюансов использования этого препарата. Пока же имиквимод остается препаратом для лечения генитальных кондилом и еще нескольких заболеваний кожи (базалиома, актинический кератоз).
Интерферон-альфа не стоит путать этот препарат с различными иммуномодуляторами и стимуляторами, содержащими интерферон. Это отдельный препарат, который используют для лечения множества заболеваний (гепатитов, лейкоза, миеломы, неходжкинской лимфомы и т. д.). Интерферон-альфа входит в клинические рекомендации для лечения отдельных случаев множественных генитальных кондилом. Это редкие ситуации, когда кондиломы разрастаются настолько сильно, что покрывают всю промежность и за ними практически не видно половых органов. Как правило, такое случается у пациентов, имеющих серьезные врожденные нарушения в иммунной системе. Всем подряд при появлении кондилом препарат не назначается в связи с большим количеством тяжелых побочных эффектов у этого препарата.
Что ж, мы разобрали с вами основные препараты, которые вам могут предложить в качестве методов лечения вируса папилломы человека. Надеюсь, вы поняли, что все эти препараты не имеют доказанной эффективности. Случаи выздоровления на фоне их приема происходят, скорее всего, по двум причинам: в подавляющем большинстве случаев вирус папилломы человека исчезает из организма самостоятельно, во-вторых, нельзя исключать плацебо-эффект, который может достигать 20 %.
В подавляющем большинстве случаев вирус папилломы человека проходит самостоятельно в течение 1–3 лет с момента заражения.
В каких же случаях вообще возникает ситуация, при которой необходимо как-то воздействовать на вирус папилломы с учетом того, что основным способом лечения патологии шейки матки являются хирургические методы? По сути, таких ситуаций три:
• после удаления кондилом с целью снижения вероятности рецидивов;
• в промежутке между цитологическими исследованиями при выявлении легкой дисплазии в возрасте до 30 лет, когда мы ждем самостоятельного исчезновения изменений;
• после хирургического лечения дисплазии шейки матки с целью предотвращения рецидива.
Логика понятна, простое ожидание выздоровления в надежде, что иммунная система справится и победит вирус, – занятие для людей с хорошей выдержкой. На самом деле для кого-то приемлемо услышать от доктора, что надо просто подождать и прийти на контроль для оценки результатов, но нередко бывает так, что пациенты никак не могут принять факт, что можно вот так просто сидеть и ничего не делать, зная, что в организме есть злой вирус, который может и к раку привести. Такие пациенты будут с радостью принимать любой препарат, который хотя бы теоретически может ускорить выздоровление, и этим активно пользуются производители отечественных «фуфломицинов».
Умение ждать – лучший союзник в борьбе с ВПЧ.
Как же обстоят дела на Западе, где нет такого выбора иммуномодуляторов, а пациенты также нуждаются в поддержке. Чаще всего доктора рекомендуют довольно простые, но полезные советы:
• отказаться от курения, алкоголя и прочих интоксикаций;
• высыпаться;
• умеренная физическая активность;
• снизить уровень стресса (назначение успокоительных средств);
• полноценное питание, включающее полезные продукты (брокколи, цветная капуста, овощи и т. д.);
• прием поливитаминов, а также фолиевой кислоты, В6, В12, бета-каротина, индол-3 карбинола.
Другими словами, рекомендуются обычные правила здорового образа жизни, которые доказанно способствуют повышению иммунитета. Для пациентов, которые не могут жить без биодобавок, есть хорошие новости. Куркумин оказался не только полезной специей, но веществом, способным воздействовать на два самых опасных белка вируса папилломы – Е6 и Е7. В немногочисленных исследованиях [49] было показано, что прием куркумина в дозе 500 мг 2 раза в день может приводить к более быстрому излечению от ВПЧ, хотя полученные результаты не сильно отличались от группы пациентов, получавших плацебо. При этом надо признать, что статья о возможных терапевтических эффектах куркумина в отношении ВПЧ есть и на официальном сайте американского общества по изучению рака cancer.gov. В основном изучением куркумина занимаются китайцы, у которых припасено еще несколько травок, которые могут воздействовать на ВПЧ. Куркумин же они назначают не только внутрь, но и в виде вагинального крема, считая, что так может повыситься его биодоступность в шейке матки [50]. В целом навредить себе приемом куркумина вы не сможете и, если есть желание, можете спокойно принимать его, главное при этом – верить в его целебные свойства.
Куркумин может блокировать два основных белка ВПЧ, но это не лекарство, а БАД.
Хирургические методы лечения дисплазии шейки матки
Основной задачей хирургического лечения дисплазии шейки матки является удаление или разрушение измененных тканей. Для этого используют три вида энергии: холод, лазер и электричество (или радиоволна). Прежде чем я расскажу про эти методы лечения, давайте разберемся, в каком случае вообще необходимо применять хирургическое лечение.
Хирургическое лечение дисплазии шейки матки – это иссечение измененных тканей.
Удаление измененных тканей шейки матки необходимо во всех случаях, когда подтверждается дисплазия выше CIN I. Вторым показанием будет ситуация, при которой легкая дисплазия шейки матки LSIL (CIN I) никуда не девается в течение более двух лет (возможно наблюдение до 36 месяцев). Это связано с тем, что длительное присутствие легкой дисплазии с высокой долей вероятности указывает на то, что это не проявление острой инфекции, а лишь стадия развития более серьезных изменений. Собственно, вот и все показания для хирургического лечения, как оказалось это совсем не сложно.
Если в цитологическом заключении написано HSIL, на следующем этапе сразу же назначается кольпоскопия для уточнения диагноза и локализации изменений. При кольпоскопии решается несколько важных вопросов:
• какой вид дисплазии имеет место быть (в HSIL входят три вида дисплазии CIN II, CIN III и CIS);
• как выглядит зона трансформации, точнее, где она расположена (1-й тип – полностью видна на поверхности шейки; 2-й – видна частично; 3-й – совсем не видна, находится в канале шейки матки);
• каков размер измененного участка (если круглую шейку матки поделить на 4 части, которые называются «квадрантами», важно узнать, сколько квадрантов занимает образование);
• распространяются ли изменения в канал шейки матки.
Именно на эти вопросы врач должен дать ответы, чтобы обосновать выбранный метод лечения.
Существует три вида удаления измененных тканей с шейки матки: вапоризация, эксцизия и конизация. Это не три ругательных слова, сейчас все объясню, и станет понятно.
Вапоризация – процесс, который можно сравнить с выжиганием, может быть, помните в детстве у кого-то был прибор для выжигания по деревянной доске. Именно так этот процесс выглядит на шейке матки, только выполняется лазером или заморозкой. При этом выжигаются ткань поверхности шейки матки на глубину около 5 мм.
Эксцизия – это удаление небольшого округлого участка с поверхности шейки матки, который выполняется с помощью электрического прибора. По форме такой удаленный фрагмент напоминает полусферу. В медицине такую процедуру принято сокращать как LEEP (loop elecrtosurgical excision procedure) – переводится как «петлевая электроэксцизия». Петлевой ее называют потому, что производится она инструментом, рабочая часть которого выглядит как петля. Именно округлая форма петли и создает форму полусферы у удаленного фрагмента.
Конизация – процесс, похожий на эксцизию, только вместо петли используется инструмент, напоминающий парус. При этом удаленный фрагмент уже напоминает не полусферу, а конус, острый угол которого обращен в глубь канала шейки матки.
Измененные ткани с шейки матки можно удалить с помощью вапоризации (выжигания), эксцизии и конизации – последние два метода иссекают часть шейки.
Думаю, по описанию методов лечения вы догадались, что тот или иной метод лечения связан с видом поражения шейки матки, который выявляется при кольпоскопии. Теперь настало время разобраться, какой метод лечения выбирается в той или иной ситуации. Как вы помните, все плохие процессы на шейке матки происходят в зоне трансформации, поэтому любой хирургический метод лечения направлен на то, чтобы всю, абсолютно всю зону трансформации разрушить или удалить, даже с небольшим захватом неизмененных тканей. В целом это и есть основная цель. Так как зона трансформации не всегда доступна нашему обзору, вот несколько вполне логичных правил для выбора метода лечения. Пишу все это для вас не потому, чтобы вы смогли стать гинекологами-любителями, а чтобы могли задавать правильные вопросы своему доктору в процессе обсуждения вашего лечения.
• Если зона трансформации не видна совсем (3-й тип) или видна частично (2-й тип) – вапоризация никогда не проводится, только эксцизия или конизация. Очевидно, что если мы не видим всю зону трансформации, то выжечь ее мы не сможем, а если она где-то останется – лечение будет неполноценным.
• Если измененный участок уходит в канал шейки матки, есть изменения в цилиндрическом эпителии – следует соглашаться на конизацию, так как при удалении конусовидного участка захватывается больше канала шейки матки, чем при удалении полусферы.
На самом деле путаница между эксцизией и конизаций встречается довольно часто среди врачей, поэтому в такой ситуации разбираться надо именно самим пациентам. Кто-то вообще не видит разницы между конизаций и эксцизией, считая, что это одно и то же, другие вообще никогда не делают эксцизию, а всем подряд в любой ситуации проводят конизацию. На самом же деле все предельно просто и логично. Давайте разберем клиническую ситуацию, и все станет на свои места.
Клиническая ситуация
На прием приходит пациентка (пока не будем уточнять ее возраст), у которой в анализе жидкостной цитологии пришел HSIL. Доктор проводит ей кольпоскопию и берет биопсию из измененных участков (также, возможно, выполняется выскабливание канала шейки матки, если зона трансформации скрыта в канале, а на поверхности шейки нет никаких изменений, из которых можно было бы взять биопсию). Через 7–10 дней приходят результаты биопсии – и наступает момент принятия решения. Вот какие варианты могут быть:
• если в биопсии пришел CIN III или CIS (рак на месте или рак без инвазии) – проводится только конизация без каких-либо вариантов, так как надо убрать как можно больше тканей в связи с тяжестью изменений;
• если в биопсии пришел CIN II (могут написать CIN II–III), выбор метода лечения будет зависеть от кольпоскопической картины: границы изменений полностью видны и находятся на поверхности шейки – эксцизия; зона изменений видна не полностью и уходит в канал шейки матки – конизация. Думаю, логика понятна – наша задача удалить все изменения и ничего не оставить на шейке, поэтому если есть риск, сделав полусферу, часть измененных тканей оставить в глубине – создадутся условия для рецидива заболевания.
У вас вполне может возникнуть вопрос – доктор, зачем так мудрить, надо всем проводить конизацию, так гарантированно победим болезнь. Да, такой подход оправдан для женщин, не планирующих больше беременность. Дело в том, что шейка матки выполняет важную функцию во время беременности, она выступает в роли мощного жома, который удерживает плод и околоплодные воды внутри матки. Укорочение шейки матки доказанно увеличивает риск развития осложнений во время последующей беременности в виде преждевременных родов, низкого веса плода, раннего излития вод, выкидыша. Частота таких осложнений не очень большая, но она сильно зависит от того, насколько была укорочена шейка в результате лечения дисплазии. Конизация укорачивает шейку матки сильнее эксцизии, поэтому для женщин, планирующих беременность, выбор между этими методами лечения имеет принципиальное значение.
Конизация – оптимальный метод для тех, кто не планирует больше рожать.
В результате проведения конизации или эксцизии мы не только удаляем измененные ткани, но и получаем возможность поставить окончательный диагноз. Я уже отмечал выше, что достоверность диагноза постепенно возрастает в процессе диагностики: цитология – кольпоскопия – биопсия и в конечном итоге удаленный фрагмент. Нередко диагнозы могут различаться как в сторону более легких изменений, так и в сторону более тяжелых. Помимо окончательного диагноза, важнейшим моментом, на который вы и ваш доктор должны обратить внимание, это описание краев резекции. Края резекции – это наружный край удаленного фрагмента. Если в краях резекции никаких изменений нет, значит, с высокой долей вероятности операция прошла удачно и удалили все измененные ткани. Соответственно если в краях резекции изменения есть, значит, часть их осталась, и это серьезно повышает риск рецидива. Таким образом, конизация и эксцизия это не только лечебная, но и диагностическая процедура, позволяющая вылечить заболевание, поставить окончательный диагноз и, главное, убедиться, полностью ли удалены измененные ткани.
В гистологическом заключении обращайте внимание на описание краев резекции.
Исходя из таких свойств конизации и эксцизии было предложено в ряде случаев использовать принцип «see and treat», то есть «смотри и лечи». Суть в том, чтобы при выявлении в цитологии HSIL пропускать этап взятия биопсии, а сразу же проводить эксцизию или конизацию. Такой подход на самом деле вполне приемлем и подходит, когда пациентка не планирует более беременность или в случае наличия убедительных кольпоскопических признаков, не противоречащих данным цитологии. Проще говоря, когда и так все понятно.
Конизация и эксцизия – эффективные методы лечения. Только в 3–6 % случаев наблюдается рецидив болезни. Более 95 % женщин забывают о ней навсегда.
Эффективность конизации и эксцизии довольно высокая, согласно многочисленным исследованиями, достигает 94–96 % [51]. Рецидив заболевания наблюдается в среднем в 3–6 % случаев [52], если края резекции чистые, и в 18 % случаев, если измененные ткани убраны не полностью [52]. На вероятность рецидива влияют и другие обстоятельства: размер зоны изменений, тяжесть дисплазии, а также возраст. То есть если образование занимало несколько квадрантов шейки матки, соответствовало тяжелой дисплазии (CIN III), а пациентке больше 30 лет – вероятность рецидива будет самой высокой.
За подробным описанием эксцизии и конизации мы совсем забыли про вапоризацию. Кому же можно рекомендовать этот метод? Так как вапоризация – это локальная деструкция зоны трансформации с участками изменений в ней, мы не сможем узнать окончательный диагноз, так как при этом мы ничего не удаляем. Значит, для проведения вапоризации мы должны быть уверены в двух вещах: в том, какой это тип дисплазии, а также точно видеть все его границы и границы зоны трансформации (1-й тип).
Очевидно, что для тяжелой дисплазии вапоризация не подойдет, там процесс уже серьезный, и рисковать не следует. Значит, вапоризация возможна только при наличии легкой дисплазии LSIL (CIN I) и в качестве исключения при CIN II. Однако для этих ситуаций должны быть определенные условия. Напоминаю, LSIL подвергается лечению только в том случае, если эти изменения существуют на шейке матки более 24–36 месяцев, при этом ежегодно проводятся цитологические исследования. Дольше наблюдать можно в возрасте до 30 лет, а вот после 30 лет, наоборот, стоит пристрастнее относиться к наличию LSIL. Если вы помните, сравнительно недавно у нас появилась возможность предсказывать поведение LSIL, изучая наличие экспрессии белка p16ink4a, появление которого указывает на то, что процесс будет усугубляться. Поэтому если LSIL не исчезает 24–36 месяцев или в процессе наблюдения появилась экспрессия белка – есть показания к лечению.
При наличии легкой дисплазии, существующей более 36 месяцев, возможно проведение вапоризации. Этот метод не такой эффективный, как конизация и эксцизия, но зато более щадящий.
Что касается возможности применения вапоризации при CIN II – все зависит от возраста пациентки и планов на беременность. CIN II в молодом возрасте до 30 лет может самостоятельно регрессировать в среднем в 40 % случаев [45], то есть чем моложе пациентка, тем больше показаний к проведению именно вапоризации. У пациенток старше 30 лет присутствие CIN II становится более подозрительным, поэтому в этом случае следует склоняться в сторону эксцизии.
Основным преимуществом вапоризации перед эксцизией и конизацией является то, что она не уменьшает размер шейки матки, соответственно нет рисков при последующей беременности. Недостаток только один – у нас нет окончательного диагноза, то есть мы принимаем решение только на основании биопсии и данных кольпоскопии. Другими словами, вапоризация – это компромиссный метод лечения для пациенток, планирующих в будущем беременность, при наличии легкой дисплазии и полностью видимой зоной трансформации. Так как золотым стандартом лечения дисплазии является эксцизия или конизация, если пациентка больше не планирует рожать, стоит отдавать предпочтение именно этим методам.
Вапоризация подходит молодым женщинам, так как не уменьшает размер шейки матки.
В самом начале этой главы я указал, что для лечения дисплазии шейки матки применяются три вида воздействия: холод, лазер и электричество, собственно, именно этими энергиями и выполняются вапоризация, эксцизия и конизация. Начнем с холода.
Метод заморозки измененных тканей самый древний. Его активно начали применять с 70-х годов прошлого столетия. Тогда криодеструкция стала удачной альтернативой конизации шейки матки, которую выполняли скальпелем, а это сопровождалось большим количеством осложнений. Суть метода заключается в следующем: специальный инструмент подводят к шейке матки и по нему подается сжиженный газ из баллона, который замораживает ткани на глубину приблизительно 7 мм. В последующем эти ткани погибают, подвергаются некрозу, и после заживления шейка матки полностью восстанавливается. Сам процесс криотерапии безболезненный (за счет местной анестезии), последующее восстановление занимает 3–4 недели, в процессе которого могут отмечаться обильные выделения из половых путей.
Так как при криотерапии мы только уничтожаем измененные ткани и не получаем материал для исследования, показанием к этому методу лечения будут следующие ситуации:
• только 1-й тип зоны трансформации (виден весь стык двух эпителиев);
• зона дисплазии небольшая и не распространяется на канал шейки матки;
• легкая и средняя стадия дисплазии (LSIL в цитологии и CIN I в биопсии); проведение криотерапии при CIN II возможно, но только у женщин до 30 лет, планирующих беременность.
Криотерапию на современном этапе заменили лазеры.
В последнее время криотерапию используют все реже, так как подобное вмешательство удобнее проводить с помощью лазера. Такой метод лечения называется лазерной вапоризацией, и показания к нему такие же, как описаны выше. Переносимость, время и характер восстановления после такой процедуры похожи на таковые после криотерапии. Можно сказать, что лазерная вапоризация это просто современный вариант криотерапии.
В то же время с помощью лазера можно не только выжигать ткани, но и вырезать их из шейки. Поэтому лазер также применяется для проведения эксцизии. С его помощью вырезают цилиндрический фрагмент шейки матки, который можно отправить на гистологическое исследование, то есть получить окончательный диагноз. Поэтому лазерная эксцизия уже может применяться для лечения более серьезных степеней дисплазии, при плохой визуализации зоны трансформации.
Эксцизия и конизация являются золотым стандартом лечения дисплазии шейки матки во всем мире: аппаратура для подобного лечения есть во всех клиниках.
Электрохирургическая эксцизия и конизация (LEEP), как я уже писал выше, является золотым стандартом лечения дисплазии шейки матки. В отличие от лазерного метода LEEP – намного проще в применении. Работа лазерным лучом требует большой сноровки и тренировки, в то время как научиться делать LEEP намного проще. Кроме этого, оборудование для LEEP в разы дешевле и есть практически во всех медицинских заведениях.
Выше я уже немного описывал методику проведения LEEP, сейчас расскажу подробнее. Для проведения этого вмешательства возможно использовать как местную анестезию (обезболивающий укол в шейку матки), так и внутривенный наркоз. Как правило, более объемные конизации проводят под общей анестезией, а небольшие эксцизии могут выполнять и под местной. Тут все зависит от самой пациентки и опыта врача. После обезболивания на шейку наносят раствор Люголя, чтобы увидеть границы поражения. Дальше, в зависимости от того, что собираются провести, берут или петлевой электрод (для эксцизии), или электрод в виде паруса (для конизации). В одно движение срезают полусферу или конус и после прижигают участки на шейке матки, которые могут активно кровоточить. Все, на этом процедура заканчивается, удаленный материал отправляют на гистологическое исследование. При лазерной эксцизии все происходит точно так же, но манипулировать приходится не инструментом, касающимся тканей, а лучом. Как понимаете, это намного труднее.
Заживление тканей после LEEP и лазерной операции происходит практически одинаково, однако после лазерной эксцизии чуть реже наблюдаются кровотечения из шейки матки, которые обычно случаются с 10-го по 20-й день после операции. Подобное отсроченное кровотечение является самым частым осложнением конизации и эксцизии. После LEEP она встречается в 4,6 % случаев, после лазерной эксцизии в 2,3 % [58]. Причиной появления отсроченного кровотечения является отхождение струпа с раневой поверхности шейки. Для лечения подобного кровотечения применяют различные методы: от простого наложения гемостатический губки или прижигания сосудов до наложения швов на шейку матки.
Травматичность LEEP и лазерной операции примерно одинакова: заживление происходит достаточно быстро, но после LEEP встречается отсроченное кровотечение. Оно неопасно и вызвано отходом струпа с раневой поверхности.
Конизация и эксцизия – амбулаторные процедуры, то есть домой пациентка отправляется в тот же день. Скорее всего, ей посоветуют воздержаться от половой жизни и физической активности в среднем на 40 дней, именно столько времени занимает полное заживление шейки матки. В первые недели после операции у пациенток появляются обильные выделения необычного цвета, которые постепенно прекратятся, может немного болеть живот и подняться небольшая температура.
В целом конизация и эксцизия – операции безопасные и легко переносятся. Про ближайшее осложнение в виде кровотечения я уже рассказал выше. Кроме того, у этой операции есть осложнения, которые могут проявиться отсроченно, и касаются они беременности. Сразу же отмечу, что вопрос этот довольно противоречивый и не такой однозначный, как его могут представлять отдельные доктора. Анализ большого количества исследований и обзоров не позволяет мне сказать точно, в каком проценте случаев возможно развитие осложнений. Цифры довольно противоречивые, но сходятся все в одном – проведение конизации и эксцизии повышает риск развития осложнений во время беременности, которые заключаются в преждевременных родах, низком весе плода и преждевременном разрыве плодных оболочек. Относительный риск для таких осложнений составляет в среднем 1,5–1,7 % [53, 54]. Относительный риск при сравнении двух исследуемых групп показывает, как влияет изучаемый фактор на конечный исход. Если он больше единицы, значит, влияет.
Укорочение шейки матки может негативно сказаться на ее защитной, барьерной функции.
Причина развития подобных осложнений вполне объяснима. В процессе операции шейка матки укорачивается, что, с одной стороны, может снижать ее возможности удерживать плод в матке, с другой – ухудшает барьерные функции шейки, предотвращающие попадание инфекции из влагалища в матку. Последнее может увеличить риск инфицирования плодных оболочек. Как известно, истина кроется в мелочах, поэтому есть нюансы, которые могут влиять на вероятность развития таких осложнений.
В частности, было показано, что вероятность осложнений становится больше, если удаленный фрагмент шейки матки превышает 1,5 см [55]. Кроме того, если беременность наступает в ближайшие месяцы после операции, это также повышает вероятность развития осложнений. Важно помнить, что размер шейки матки у женщин различается, так, у части женщин шейка может изначально быть очень маленькой и короткой. В таких случаях бывает даже затруднительно выполнить конизацию, оставив от нее хотя бы что-то. Очевидно, что в такой ситуации риск осложнений возрастает. Что из этого следует? Чтобы уменьшить вероятность последующих проблем во время беременности, конизацию лучше всего доверить опытному доктору, который сумеет правильно выбрать правильный размер удаляемого фрагмента, удалив при этом все измененные ткани и не нарушив функцию шейки. На самом деле высота удаляемого конуса не должна превышать 1,5 см, увеличение его размера нередко происходит в целях перестраховки, конечно, за исключением отдельных ситуаций, где для этого есть показания. Второе, что можно сделать для улучшения прогноза на беременность, – беременеть не ранее чем через 6–12 месяцев после операции.
Осложнения встречаются чаще, если удален фрагмент более 1,5 см.
Отдельную проблему представляют ситуации, когда конизацию проводят несколько раз вследствие рецидива дисплазии. Это может привести практически к полной ампутации шейки матки. К счастью, такое случается не так часто, но и в этом случае есть вариант решения проблемы. Так как во влагалище выступает только часть шейки матки, другая ее часть находится в брюшной полости. Существует хирургическая методика «циркляж шейки матки», которая выполняется лапароскопическим доступом. При этом входят в брюшную полость и на эту часть шейки, непосредственно у места ее контакта с маткой, вшивают утягивающую ленту, которая укрепляет шейку и улучшает ее «запирательную» функцию. Подобная методика эффективна даже после полного удаления шейки. Беременеть после проведения циркляжа можно уже через 2 месяца, согласно статистике, циркляж позволяет обеспечить вынашивание беременности в подавляющем большинстве случаев.
Одно из негативных последствий конизации – укорочение шейки матки, которое влияет на способность вынашивания плода. В этом случае можно провести циркляж шейки матки – то есть ее утягивание.
Еще одним осложнением конизации является стеноз (сужение) канала шейки матки. Подобное осложнение может проявиться затруднением оттока менструальных выделений из матки и, как следствие, болезненностью месячных. Кроме этого, сужение канала может препятствовать наступлению беременности, так как через суженный труднопроходимый канал доступ сперматозоидов в матку может быть затруднен. Сужение канала довольно редкое осложнение, отчасти оно зависит от мастерства хирурга, в то же время есть и предрасполагающие факторы. В частности, если пациентка принимает контрацептивы, гестагенные препараты, у нее нет менструаций на фоне кормления грудью или во время менопаузы, – все это способствует сужению канала шейки.
Надеюсь, что подробный рассказ об осложнениях и последствиях конизации и эксцизии не вызвал у вас панический страх перед этой процедурой. На самом деле подавляющее большинство подобных вмешательств протекают совершенно спокойно и в последующем у пациенток нет проблем с беременностью. Развитие подобных осложнений, возможно, в большей степени перестраховка хирургов, которые удаляют слишком большой фрагмент ткани, стремясь снизить вероятность рецидива. Поэтому всегда стоит искать наиболее опытных специалистов для проведения любого хирургического вмешательства.
Лечение дисплазии шейки матки возможно только хирургическим путем. Никакие медикаментозные препараты не эффективны. Принимая их, пациенты часто упускают драгоценное время.
Конизация и эксцизия являются единственными методами лечения дисплазии шейки матки во всем мире и входят во все клинические рекомендации, включая нашу страну. Дисплазия шейки матки не лечится медикаментозно. Мне часто приходится сталкиваться с пациентами, которых врачи лечили от дисплазии препаратами типа «аллокин-альфа» и прочими иммуномодуляторами. Как я уже писал выше, эти препараты не имеют никакого доказанного эффекта и их не надо принимать ни до, ни вместо, ни после хирургического лечения. Лечение подобными препаратами лишь оттягивает момент, когда будет проведено полноценное лечение, а упущенное время может привести к усугублению патологического процесса.
Еще одна драматическая ситуация в отношении лечения дисплазии шейки матки только набирает обороты в нашей стране. Речь пойдет о фотодинамической терапии.
Фотодинамическая терапия – луч света не в том царстве

Идея метода крайне интересная и на первый взгляд обнадеживающая. В организм вводят вещество, или наносят его на пораженный участок, которое накапливается во всех клетках организма – здоровых и больных. Из здоровых клеток это вещество выводится быстрее, чем из патологических клеток, поэтому после введения или нанесения вещества ждут некоторое время. Далее на пораженные ткани направляется сфокусированный луч света определенной длины волны (лазер). В результате этого клетки, накопившие это вещество, погибают за счет того, что введенное вещество активируется светом и разрушает клетку.
Так как источник света необходимо подвести непосредственно к пораженной ткани, лечить таким методом можно только поверхностные заболевания. В Америке фотодинамическая терапия (ФДТ) разрешена только для лечения нескольких заболеваний: рак пищевода, пищевод Баррета, крупноклеточный рак легкого, кератозы кожи и базалиома. Активно ФДТ занимаются в Южной Корее, Китае и Японии. Согласно обзорам литературы [56, 57, 58], ФДТ пытаются применять для лечения очень большого спектра заболеваний, но этот метод всегда выступает как альтернативный. В настоящий момент в гинекологии его активно изучают в рамках возможности лечения дисплазии вульвы – заболевание также вызывается вирусом папилломы человека и, по сути, похоже на дисплазию шейки матки [59]. В целом метод ФДТ ищет свою нишу применения уже несколько десятилетий и до сих пор не стал основным методом лечения ни одного заболевания. И дело тут не в сложности или дороговизне метода, проблема в невозможности создания единой методологии ФДТ, но об этом позже.
Фотодинамическая терапия много лет ищет свою нишу, но до сих пор так и не стала основным методом лечения ни одного заболевания.
Так как плохая изученность метода еще никогда не останавливала часть российских врачей от его применения, ФДТ в последние годы стала активно популяризироваться в качестве метода лечения дисплазии шейки матки и ВПЧ. Активно запугивая женщин последствиями конизации и эксцизии шейки матки (точнее, вводя в заблуждение, утверждая, что частота рецидивов после этих методов лечения составляет 70 %), ФДТ преподносится как спасение от калечащих операций. Отдельные апологеты метода договариваются до того, что считают хирургические методы лечения дисплазии шейки матки устаревшими и вредительскими. Давайте наконец разберемся, на самом ли деле за ФДТ будущее и конизация скоро уйдет в прошлое.
Фотодинамическая терапия – это лечение дисплазии «вслепую».
Фотодинамическую терапию рекомендуют как метод лечения всех видов дисплазии, включая даже начальные формы рака шейки матки. Для проведения ФТД фотосенсибилизант вводят в кровь, а не наносят местно, утверждая, что это эффективнее. Далее через несколько часов происходит облучение шейки матки и цервикального канала с целью уничтожения измененных клеток, которые, как это уже отмечалось выше, дольше, чем здоровые клетки, выводят фотосенсибилизирующее вещество. Световой луч может проникнуть на довольно небольшую глубину – до 5 мм, и при этом нет возможности достоверно контролировать этот процесс. То есть лечение этим методом осуществляется фактически вслепую, так как нет никаких способов убедиться, что все измененные ткани подверглись воздействию. Именно этот момент и является камнем преткновения, не позволяющим утвердить этот метод для лечения дисплазии шейки матки. Вот еще несколько моментов, которые невозможно стандартизировать в ФДТ:
• Процесс накопления фотосенсибилизирующего вещества в клетках организма и его выведение из них может различаться у разных людей, не до конца изучено, что на это может влиять.
• Временной интервал между введением вещества и проведением процедуры четко не установлен, много разных предложений теоретического характера, но ничем не подтверждаемых у конкретного пациента. То есть нет такого маркера, который бы указывал, что все патологические клетки накопили вещество, а из здоровых клеток оно успело вывестись. В целом накопление и выведение какого-либо вещества из организма имеет существенные индивидуальные колебания, которые трудно прогнозировать. При этом на данный процесс может влиять множество внутренних и внешних причин.
• Нет никакой видимой конечной точки проведения процедуры, то есть длительность воздействия лазерного луча рассчитывается математически. Врач не видит глазом происходящие изменения, а просто определенное время светит лучом на никак при этом не меняющиеся ткани.
• Структура шейки матки довольно сложная, она не однородная, внутри ее стенок есть крипты – небольшие углубления цилиндрического эпителия, которые формируют железы. Доказательно точно распределить луч света, чтобы он достиг всех отделов шейки матки, затруднительно – опять же только расчетные параметры и никаких видимых маркеров проявления лечебного воздействия. Ведь разрушение клеток начнется только через некоторое время после окончания процедуры.
• Нет никаких общепринятых и утвержденных протоколов проведения ФДТ, то есть это «творчество» отдельных врачей.
Фотодинамическая терапия – ненадежный метод лечения дисплазии.
Вот основные тонкие места фотодинамической терапии, которые не позволяют ее рассматривать в качестве надежного метода лечения дисплазии. Когда мы обсуждали конизацию и эксцизию, я упоминал, что данные методы называют также лечебно-диагностическими, то есть они не только удаляют измененные ткани, но и позволяют поставить окончательный диагноз, который может отличаться от данных биопсии и кольпоскопии в ту или иную сторону. Кроме этого, по удаленному фрагменту мы можем сказать, все ли измененные ткани удалены или что-то осталось. Фотодинамическая терапия не позволяет ни получить окончательный диагноз, ни убедиться в том, что лечение было проведено полностью. Специалисты ФДТ при условии того, что не могут никак подтвердить эффективность своего лечения, делают акцент на контрольных цитологических исследованиях шейки матки после лечения. Это не одно и то же. Положительный эффект в ближайшие месяцы после ФДТ не исключает рецидива заболевания через более отдаленный период времени за счет части клеток, не погибших во время терапии.
Положительный эффект, наблюдаемый в ближайшие несколько месяцев после проведения фотодинамической терапии, не исключает развития рецидива заболевания спустя более длительное время.
Выкручиваясь из этой ситуации, отдельные апологеты метода придумали брать биопсию шейки матки и выполнять выскабливание канала шейки после проведения ФДТ, якобы это заменяет гистологическое исследование удаленного фрагмента при конизации или эксцизии. То есть вдумайтесь: сначала проводится лечение, а только потом уточняется диагноз, а биопсия, оказывается, так же информативна, как и удаленный фрагмент, с точки зрения окончательного диагноза и эффективности проведенного лечения. Думаю, вы уже понимаете, что это не так, а подобные действия врачей не что иное, как шарлатанство.
А есть ли какой-нибудь эффект от применения ФДТ? Подавляющее большинство опубликованных в мировой медицинской литературе исследований, посвященных применению ФТД для лечения дисплазии шейки матки, не позволяют оценивать этот метод с точки зрения клинической доказательной медицины. В исследования [60, 61] включаются не более 30–50 пациенток – это крайне мало для полноценной статистики, дизайны исследований страдают серьезными погрешностями. Подавляющее большинство статей опубликовано китайскими и корейскими врачами. Нет ни одной публикации, посвященной ФДТ в лечении шейки матки, из крупнейших европейских и американских научных центров.
Конизация может стать причиной преждевременных родов при удалении фрагмента шейки более 1,5 см, но зато есть возможность достоверно удалить всю измененную ткань, что подтверждается гистологическим исследованием.
В некоторых статьях описываются единичные случаи применения ФТД при раке шейки матки и раке in situ у пациентов, имеющих серьезные противопоказания для традиционного хирургического лечения. Долгосрочный эффект при этом не оценивался.
Самый частый довод идеологов применения ФТД для лечения дисплазии шейки матки: ФДТ, в отличие от конизации, не укорачивает шейку матки и тем самым не повышает частоту преждевременных родов и других осложнений во время беременности. На самом деле многочисленные ретроспективные исследования показывают, что у пациенток, перенесших конизацию, повышается риск преждевременных родов. Как я уже отмечал, согласно последним публикациям, авторы все чаще приходят к выводу, что все не так однозначно [62, 55]. Во-первых, частота осложнений во время беременности после перенесенной конизации сильно зависит от размера удаленного конуса. Во-вторых, авторы указывают, что причины преждевременных родов до конца не изучены и во многих ретроспективных исследованиях не учитывалось множество сопутствующих факторов, способных повлиять на исход беременности. Важно, что в этих исследованиях оценены исходы беременности десятков тысяч женщин, а беременностей после проведенной ФТД (согласно опубликованным исследованиям) во всем мире наберется не более пары тысяч [63]. Соответственно никаких сравнительных исследований, показывающих преимущество ФТД над конизаций в отношении исходов беременности, нет.
Чем же занимаются специалисты по ФДТ в нашей стране? На основании анализа историй болезни моих пациентов и непосредственного наблюдения за работой таких специалистов рассказываю.
1. Они убеждают пациентов, что просто присутствие ВПЧ онкогенных типов в организме опасно и ВПЧ надо лечить, а ФДТ активно лечит ВПЧ, да еще и формирует иммунитет к ВПЧ. Этот факт опровергается сразу несколькими исследованиями, их можно найти на pubmed, которые показывают, что часть пациентов после ФТД через 6 месяцев заразились новыми видами ВПЧ [64].
2. Кого же лечить? Так как HSIL при применении жидкостной цитологии выявляется крайне редко (0,7 % от всех проведенных исследований в одной из крупнейших московских лабораторий), то лечить начинают LSIL, чего делать, как я описывал выше, не следует (за исключением случаев длительного существования этих изменений и экспрессии белка p16inka). Все виды LSIL преподносятся как неизбежный этап на пути к онкологии (вы-то уже знаете, что это не так), и на основании этого проводят лечение.
Метод ФДТ предлагают для лечения ВПЧ, но в этом нет необходимости.
3. Качество постановки диагноза. Выше я описывал четкую тактику постановки диагноза на основании кольпоскопии, жидкостной цитологии и дополнительных маркеров, а также биопсии шейки матки. Однако такой сложный и качественный протокол диагностики выполняется не всегда. Мне неоднократно приходилось видеть цитологические заключения, выполненные в обычных лабораториях больниц или женских консультаций, где было просто написано «картина соответствует HSIL» или «тяжелой дисплазии» без описания подробной цитологической картины. В подавляющем большинстве случаев эти диагнозы не подтверждались, и по данным качественно проведенной жидкостной цитологии выявлялась нормальная цитологическая картина. Такая же ситуация возникает и при пересмотре гистологических заключений биопсии шейки матки, в части случаев диагноз снимается полностью или снижается степень дисплазии.
Биопсия никак не может активизировать ВПЧ. Это миф.
Специалисты ФДТ часто не утруждают себя такими сложностями и берут пациентов без сложной верификации диагноза. Так как при проведении ФДТ никакого контроля нет, что на самом деле лечили – неизвестно.
4. Отдельные апологеты метода ФДТ утверждают, что проведение биопсии шейки матки может «активизировать вирус папилломы человека», поэтому уточнять диагноз не следует, любое подозрение на дисплазию в цитологическом заключении уже показание для проведения ФДТ. Биопсию, как я уже писал, они берут после проведения лечения. Я глубоко уверен, что «высокая эффективность» ФДТ во многом связана с умышленно поверхностной диагностикой перед началом лечения.
Прочитав написанное выше, вы можете подумать, что метод фотодиначеской терапии – это чистой воды шарлатанство. Нет, это не так. Лечебный эффект ФДТ доказан, этот метод активно используется для лечения различных заболеваний, в том числе нескольких видов рака, позволяя не наносить пациентам существенного косметического дефекта, особенно на коже и слизистых. Шарлатанством является применение этого метода для лечения дисплазии шейки матки и начальных стадий рака. ФДТ при этом оказывает эффект, и публикуемые фотографии «до и после» наглядно показывают, как меняется шейка матки после лечения. Проблема в том, что для лечения заболеваний шейки матки, которые потенциально могут привести к раку с очень низким показателем выживаемости (менее 50 %), нельзя использовать методы лечения без достоверных критериев излечения и без возможности поставить окончательный диагноз. Методы лечения в медицине, как правило, стандартизируются, у ФДТ же есть слишком много нюансов, которые пока невозможно привести к общему знаменателю и применять в широкой практике. Собственно, это вполне очевидно, поэтому ФДТ, несмотря на кажущуюся простоту и органосохраняющее воздействие на шейку, нет ни в одних рекомендациях по лечению дисплазии даже в качестве альтернативного метода.
Фотодинамическая терапия не является альтернативным органосохраняющим методом лечения дисплазии шейки матки и не признана мировым сообществом для лечения данной патологии.
Я длительно пытался найти хотя бы какое-то объяснение в англоязычной литературе, почему ФДТ не применяется для лечения дисплазии, и не нашел ничего. Есть упоминание о лечении дисплазии вульвы методом ФДТ, но ни слова про шейку матки. Возможно, это воспринимается как очевидное, не требующее объяснения. Единственное упоминание о ФДТ в лечении дисплазии касается разработки прибора, который надевается на шейку матки после нанесения на нее фотосенсибилизирующего вещества. В приборе автоматически включается источник света определенной длины волны, и женщина ходит с этим прибором внутри некоторое время и после извлекает сама. Прибор называется Cevira и на момент написания этой книги он находится на стадии финальных клинических испытаний, но уже показал неплохие результаты. Окончание испытаний планируется на 2021–2023 годы.
Для лечения ВПЧ в будущем, возможно, будут применяться лечебные вакцины. В настоящее время две вакцины заканчивают III фазу клинических испытаний.
С высокой долей вероятности фотодинамическая терапия наконец-то займет свое место в лечении дисплазии шейки матки, но для этого необходимо время и дополнительные клинические исследования. Тестируются различные фотосенсибилизанты, определяется лучший способ их доставки к пораженному месту, предлагаются новые источники активизирующего света.
Помимо разработок новых инструментальных методов лечения, в настоящий момент проходят испытания нескольких лечебных вакцин, которые направлены на различные части вируса папилломы человека [64]. На момент написания этой книги две вакцины заканчивают III фазу клинических испытаний, и, если результаты будут хорошими, они смогут появиться на рынке. Пока же единственным методом лечения дисплазии шейки матки является только хирургический, сам же вирус вылечить невозможно.
Кстати, вполне логично должен возникнуть вопрос – когда мы хирургически удаляем измененный фрагмент шейки матки, мы же не можем таким образом удалить и все вирусы папилломы человека? На самом деле четкого ответа на этот вопрос нет. Предполагается, что в процессе хирургического вмешательства не только уменьшается количество вируса, но возможно, он становится «виден» иммунной системе, которая с ним окончательно справляется. Тот факт, что после успешно проведенной конизации или эксцизии вирус не определяется, подтверждается во время контрольных анализов. Собственно, это и свидетельствует о том, что лечение было полноценным.
После успешно проведенной конизации ВПЧ в анализах не определяется.
Как говорится, «лучшее лечение это профилактика». С учетом того, что пока у нас нет новых лечебных вакцин и в арсенале только хирургические методы лечения, лучше всего не доводить ситуацию до такой, при которой пришлось бы их применять. Поэтому далее мы поговорим о возможности профилактики дисплазии шейки матки и заражения вирусом папилломы в целом.
Профилактика: сила одной прививки

Самым простым способом оградить себя от заражения вирусом папилломы человека – никогда не вступать в половые отношения, проще говоря, воздержание. Именно с изучения монашек, у которых крайне редко развивался рак шейки матки, и зародилось подозрение, что этот рак имеет какое-то отношение к половой жизни. Так как для большинства людей такой способ неприемлем, рассматривать его с точки зрения реальных методов профилактики инфицирования ВПЧ не стоит. Мне приходилось сталкиваться с ситуациями, когда испуганные неизбежностью рака молодые пациентки решали навсегда отказаться от половой жизни, чтобы самим не заразиться или других не заразить, если у них уже выявлялся вирус.
Самый «простой» способ защиты от ВПЧ – воздержание.
Если вы внимательно читали эту книгу, то можете заметить, что ВПЧ может передаваться не только половым путем, но и контактно-бытовым. Да, в одном исследовании было выявлено, что у 20 % девственниц в анализах, взятых с области вульвы, был выявлен вирус папилломы человека, но он отсутствовал в мазках, взятых с шейки матки у тех же девушек [65]. Таким образом, предполагается, что для того, чтобы вирус папилломы человека инфицировал шейку матки, необходим полноценный половой акт.
Презерватив является надежным средством контрацепции и прекрасно защищает от большинства венерических заболеваний (при правильном применении, конечно). Но вот с ВПЧ все не так однозначно.
Ну а как же презерватив? Разве он не защищает от передачи вируса папилломы человека? На самом деле защищает, но не так надежно, как делает это в отношении венерических заболеваний. Согласно исследованиям, презерватив снижает вероятность инфицирования ВПЧ только на 70 % [66]. Это связано с тем, что вирус может передаваться за счет контакта кожи и слизистых, которые не покрываются презервативом. Кроме этого, не все правильно используют презерватив, нередко он надевается только в конце полового акта. Презерватив не совсем бесполезный инструмент в деле профилактики заражения от ВПЧ, но, увы, ему недостает эффективности.
Медицина в процессе своего развития постепенно побеждает отдельные заболевания, и проще всего это ей удается в отношении инфекционных патологий. В основе таких побед лежит вакцинация. С помощью широкого внедрения вакцин удалось полностью победить оспу, свести к минимуму случаи заболевания полиомиелитом, корью и дифтерией. Так как рак шейки матки оказался инфекционным заболеванием, у врачей появилась надежда победить и его, и в случае успеха это станет первым в истории медицины случаем полной победы над злокачественной опухолью.
В настоящий момент на рынке существует три вакцины от ВПЧ – церварикс, гардасил и гардасил-9 (на момент написания книги она не зарегистрирована в России). Первые две вакцины применяются во многих странах мира с конца нулевых годов, так, гардасил был зарегистрирован в Америке в 2006 году, а церварикс в 2009-м. Последние исследования [67] убедительно показывают, что уже за эти 8–10 лет заболеваемость дисплазией шейки матки и генитальными кондиломами начала снижаться. По сути, решение проблемы найдено, вакцинация работает, и можно предположить, что проблема рака шейки матки – это проблема женщин только этого и возможно следующего поколения, то есть внуки нынешних подростков даже знать не будут об этом заболевании. Увы, но это пока звучит как утопия, и причин тому две: отсутствие желания или материальной возможности у части стран вводить повсеместную вакцинацию от ВПЧ, а также активное движение «антипрививочников», которое в последнее время набирает обороты.
В мире используется три основных вакцины от вируса папилломы человека: церварикс, гардасил и гардасил-9. Последняя в России не зарегистрирована.
С прививками боролись с момента изобретения такого метода профилактики заболеваний, и не только отдельные социальные группы, но и сами врачи. Постепенно вакцинация побеждала, и до последнего времени необходимость в прививках ставилась под сомнение лишь небольшими группами граждан. Однако развитие интернета и социальных сетей объединило людей, уверовавших во вреде прививок, и данное движение стало только активизироваться. В настоящий момент мы уже сталкиваемся с увеличением случаев заболеваемости корью в отдельных странах мира, что является прямым следствием активности антипрививочных движений. Так как вакцина от ВПЧ является одной из любимых целей этих организаций, ее активное внедрение сильно тормозится.
Таким образом, у нас две проблемы: государство и антипрививочники. Первая проблема вполне преодолима, нам не привыкать самостоятельно решать задачи, которые, по сути, должно решать государство. Вакцину можно купить в аптеке и сделать в любом прививочном кабинете, но вот что делать со страхом, который активно сеют «антипрививочники», а они всегды крайне убедительны и агрессивны. Вновь вирус папилломы человека становится причиной очередной эпидемии страха, теперь пациентов уже пугает не рак, к которому ВПЧ приводит, а риск сделать своих детей бесплодными в результате вакцинации от ВПЧ. Эта ситуация по сути загоняет женщин в угол – с одной стороны, страшно заболеть и хочется предотвратить это, но в то же время средство спасения само по себе опасно, как утверждают «антипрививочники». Спасают нас, как всегда, знания, с которыми я с удовольствием с вами поделюсь.
Антипрививочное движение в России активно противостоит внедрению вакцины.
Что же из себя представляет вакцина от ВПЧ? Обычно для создания вакцин используют ослабленные микроорганизмы, возбудители заболевания, от которого прививаются, для того чтобы они вызвали болезнь в легкой форме, что в результате создает стойкий иммунитет. С вирусом папилломы человека это недопустимо, так как в данном случае нам даже легкая форма инфекции совсем не нужна вследствие своей опасности. Поэтому для вакцинации используют белок L1, входящий в состав капсида вируса папилломы человека. Капсид – это что-то вроде скафандра для вируса, с помощью которого он перемещается между клетками. Вирус в целом не может существовать вне клетки, так как представляет из себя просто кусочек ДНК, поэтому в клетке у него есть все условия для существования, а вот за пределами клетки нужна оболочка, как человеку в космосе, где нет воздуха. Вирус находится внутри клетки, где сам кодирует и печатает белки для своей оболочки и потом, перед тем как клетка будет сбрасываться с поверхности эпителия, забирается внутрь и спешит к другим клеткам, чтобы инфицировать их. При проникновении внутрь новой, еще не инфицированной клетки оболочка (капсид) отбрасывается за ненадобностью. Объясняю этот момент столь подробно, так как понимание, из чего состоит вакцина, крайне важно, чтобы отбиваться от агрессивных «антипрививочников».
Вакцина от ВПЧ включает в себя капсид – «скафандр» вируса, и не способна «заразить» человека.
Оболочка вируса (капсид) вообще не имеет никаких вредных свойств, это просто набор белков. Она так же опасна, как может быть опасен пакетик, в котором лежал нож, участвовавший в убийстве, кобура от пистолета или аннотация к ядовитому лекарству. Тогда зачем его вводят в организм? Оказалось, что наша иммунная система реагирует как раз на этот белок, то есть для запуска всего каскада иммунных реакций нужен не сам вирус, а только белок из его оболочки. Таким образом, после введения в организм этого белка в иммунной системе формируется специальный отдел, который будет уже знаком с вирусом папилломы человека, и если этот вирус попытается заразить привитый организм – у него это не получится, так как он будет распознан и уничтожен еще до того, как приблизится к клетке. Если вы не забыли, вирус же путешествует между клетками в своем капсиде, а иммунные клетки натравлены как раз на белок его капсида. Вот когда вирус проник в клетку и отбросил капсид, его найти бывает трудно, но не невозможно.
Благодаря вакцинации иммунная система человека учится распознавать вирус папилломы человека в момент попадания в организм и уничтожать его еще до внедрения в клетку.
Теперь, когда вы знаете, как работает вакцина, давайте разберем самый известный миф о том, что ее введение может приводить к бесплодию. Для начала небольшая справка. Под общим термином «бесплодие» подразумевается множество различных патологий, которые объединяются тем, что их наличие препятствует наступлению беременности. Вот основные причины бесплодия:
• поражение маточных труб, при этом они становятся непроходимыми, что препятствует встрече сперматозоидов с яйцеклеткой и/или продвижению эмбриона в полость матки. Чаще всего к этому приводят воспаления и операции на брюшной полости;
• нарушение процесса овуляции – эндокринное расстройство, в результате множества причин нарушается регуляция работы яичника, из-за чего фолликулы не созревают, овуляция не происходит. Чаще всего это синдром поликистозных яичников;
• патология матки – нормальной функции матки может препятствовать наличие полипов эндометрия, гиперплазии эндометрия, миомы матки, спайки в полости матки, врожденных пороков развития матки, механического повреждения эндометрия и т. д.;
• патологические изменения в спермограмме;
• эндометриоз.
Вот основные причины бесплодия, но это не весь список, есть еще несколько более редких причин. Как видите, к бесплодию приводят различные патологические состояния, и просто использовать термин «бесплодие», без уточнения конкретной причины, нельзя. И если вакцина от ВПЧ приводит к бесплодию, то к какому типу бесплодия, а главное, какой механизм предполагается?
Рассказы о том, что прививка от ВПЧ может вызывать бесплодие, не просто абсурдны, но и антинаучны. Рассчитаны на незнание проблемы бесплодия и состава вакцины.
Еще раз разберем, из чего состоит вакцина и что она делает. В состав вакцины входит белок из оболочки вируса, то есть не сам вирус, не даже его оболочка в целом, а одна из составных частей этой оболочки. Тут можно сравнить вакцину с перчаткой, которую дают понюхать собаке, чтобы она взяла цель. В ответ на это белок в структуре иммунной системы формирует отдельный обученный отряд, который может обнаруживать и уничтожать вирус до его проникновения в клетку. Все. Больше вакцина ничего не делает. Вопрос знатокам: какой, хотя бы теоретический механизм развития бесплодия вы можете предположить исходя из приведенного выше списка причин бесплодия? Правильно, никакого. Поэтому на утверждение «антипрививочника», что вакцина от ВПЧ приводит к бесплодию, можно спросить – а к какому бесплодию приводит и каков механизм? Также в споре можно задать и такой вопрос – известно, что даже острая ВПЧ-инфекция и даже рак шейки матки не препятствуют наступлению и вынашиванию беременности. Есть случаи, когда тяжелая дисплазия диагностируется именно во время беременности, встречается и рак шейки матки у беременных. Как тогда вакцина от ВПЧ, которая просто запускает иммунную реакцию и даже близко не саму болезнь, можете хотя бы косвенно влиять на возможность забеременеть?
Когда не останется никаких аргументов и «антипрививочник» скажет, что опасен не белок вируса, а то, чем дополняется вакцина для усиления иммунного ответа, – тогда скажите в ответ, что эти дополнительные компоненты универсальны и используются в других вакцинах (вакцины от гриппа, АКДС, гепатитов и т. д.), которые вводят в первые месяцы после рождения уже очень много лет, и никакой связи их с бесплодием не выявлены. Кроме этого, биодоступность этого алюминиевого адъюванта менее 0,0001 %, то есть вообще не всасывается на месте введения.
Алюминиевый адъювант, дополнительный компонент вакцины, не всасывается на месте введения.
С момента начала активного использования вакцин, примерно с 2010 года, их безопасность проверялась неоднократно и проверяется до сих пор. Во многих странах мира существуют специальные организации, которые постоянно отслеживают все случае необычных эффектов, развившихся в результате вакцинации, и сводят их в единый реестр. В этом реестре расследуют каждый случай, чтобы оценить, был ли он связан с проведением вакцинации, особенностью организма или это просто совпадение. Приведу несколько цифр, чтобы вы могли оценить, на каком объеме проведенных вакцинаций проводятся исследования. С 2006 по 2013 год было введено приблизительно 56 миллионов доз вакцин, и при этом было зафиксировано 21 194 случая побочных реакций. Из них 92 % были несерьезными, то есть легкие проявления (обморок, тошнота, рвота, головная боль, повышение температуры, крапивница). В 8 % случаев эти же симптомы были выражены сильнее. В целом среди побочных эффектов чаще всего наблюдаются местные реакции: покраснение, зуд, боль [68].
С момента начала вакцинации количество дисплазий в мире значительно сократилось.
Важно отметить, что после вакцин от ВПЧ не было зафиксировано ни одного случая развития синдрома Гиейне-Барре [69]. Этот синдром проявляется прогрессирующим поражением периферических нервов, что приводит к мышечной слабости, нарушению чувствительности и снижению рефлексов. Причина развития данного синдрома неизвестна, однако есть предположение, что его развитие может быть связано с неправильным иммунным ответом на вакцинацию (аутоиммунной реакцией), в результате иммунные клетки поражают миелиновую оболочку нервов. Очень попрошу вас сразу же не пугаться и не отказываться от всех прививок, пытаясь избежать развития подобного синдрома. Он встречается крайне редко, и все же ученые считают, что в большей степени к его развитию приводит перенесенный энтерит, вызванный Campylobacter jejuni, а также инфицирование цитомегаловирусом и вирусом Эпштейна—Барр.
Ну и последнее, Всемирная организация здравоохранения (ВОЗ) и множество других контролирующих медицину организаций большинства стран мира признали вакцину от ВПЧ полностью безопасной и допустимой к использованию. Более того, ВОЗ озабочена тем, что в отношении этой вакцины распространяются дискредитирующие ее материалы, основанные на сомнительных исследованиях и манипуляциях с информацией [70]. Отказ от вакцинации, считают в ВОЗ, оказывает негативный эффект на возможность ограничения распространения этого вируса и, как следствие, на снижение заболеваемости раком шейки матки.
Я умышленно не стал описывать сами вакцины в начале этой главы, а остановился на ситуации вокруг самой вакцинации, так как именно отношение к ней является более сложной и серьезной проблемой, нежели сами используемые препараты. Теперь настало время обсудить, какие бывают вакцины и как их использовать.
Любые вакцины могут вызывать побочные реакции. Возможные реакции на прививки от ВПЧ – тошнота, рвота, повышение температуры, головная боль.
Как отмечалось выше, на рынке представлены три вакцины, нам же пока доступны только две. Первой вакциной, созданной в 2006 году, является гардасил. Эта вакцина направлена на создание иммунитета к 4 типам ВПЧ: 6, 11, 16 и 18-му типам. То есть к двум основным типам, вызывающим до 90 % случаев генитальных кондилом (6-й, 11-й) и к двум типам, ответственным за развитие 70 % случаев рака шейки матки (16-й, 18-й). В 2009 году на рынке появилась вакцина церварикс, создающая иммунитет только для двух типов ВПЧ – 16-го и 18-го. В чем же разница между этими вакцинами, и зачем после создания четырехвалентной вакцины создавать двухвалентную?
Основная разница между этими вакцинами, помимо, конечно, количества типов вируса, от которых она защищает, заключается в адъюванте. Адъювант – это вещество, которое усиливает иммунный ответ при вакцинации, и он является обязательным компонентом любой вакцины. В гардасиле это «аморфный гидроксифосфатсульфат алюминия», а вот в цервариксе содержится этого адъюванта в 2 раза больше и добавлен еще один компонент. Все это приводит к тому, что иммунная реакция у Церварикса сильнее, защитных антител вырабатывается в разы больше и, возможно, эффект длится дольше. Так как выработка антител в ответ на любую из двух вакцин в 100 раз превышает таковую в ответ на естественное заражение вирусом, разница в индуцированном уровне антител для обеспечения иммунитета, как оказалось, не сильно принципиальная. Поэтому есть предположение, что усиленные свойства Церварикса по сравнению с Гардасилом не столь важны.
Три существующие вакцины различаются количеством штаммов вируса, от которого защищают. Но все они несут защиту от онкогенных типов 16-го и 18-го.
Помимо заявленных типов вирусов, вакцины способны оказывать перекрестное защитное действие в отношении родственных типов вирусов: 31, 33, 52-му – близких по структуре к 16-му типу и 45-му и 58-му – близких к 18-му типу. Эффективность такой перекрестной активности достигает 30 % [71, 72], при этом в большей степени это характерно для Церварикса, видимо, за счет его усиленного адъюванта.
Эффективность вакцин от ВПЧ достигает 99 % и сохраняется более 9 лет.
В целом эффективность обеих вакцин достигает 99 % [15], стойкий иммунитет сохраняется по настоящий момент времени и составляет на момент написания книги 9 лет (активное применение обеих вакцин началось после 2010 года, а книга пишется в 2019 году). Очевидно, что конечной точкой эффективности вакцин будет отсутствие рака шейки матки у всех, кто прошел вакцинацию, но для достижения этого эффекта нужно еще много лет. В настоящий момент эффективность вакцин оценивается по нескольким критериям:
• отсутствию инфицирования вирусом папилломы человека заявленных в вакцине типов;
• отсутствию у привитых появления кондилом (только при использовании Гардасила);
• отсутствию развития дисплазии шейки матки.
Сравнение проводят с контрольными группами, которым не проводилась вакцинация. Именно на основании этих исследований удалось показать, что эффективность вакцин достигает 99 %.
Очень показателен опыт Австралии, который для всего мира стал наглядным примером того, как вакцина от ВПЧ может повлиять на частоту ассоциированных с этим вирусом заболеваний. В 2007 году на правительственном уровне была введена программа повсеместной иммунизации всех девушек в возрасте 12–13 лет вакциной Гардасил. Чуть позже вдогонку вакцинировали девочек в возрасте 14–26 лет. С 2013 года начали вакцинировать и мальчиков с 12 до 15 лет. Всего было сделано более 9 миллионов доз вакцины. В результате через несколько лет более чем на 90 % снизилось выявление генитальных кондилом у вакцинированной группы по сравнению с общей популяцией, снизилась частота выявления дисплазии шейки матки и в целом инфицированность типами ВПЧ, входящими в состав вакцины [73, 74]. Этот опыт впоследствии был подтвержден в Швеции, Дании и Америке, где также активное внедрение вакцинации привело к существенному снижению заболеваемости ВПЧ ассоциированной патологией [75].
В конце 2014 года на рынок вышла новая вакцина гардасил-9, обеспечивающая защиты от 6, 11, 16, 18, 31, 33, 45, 52, 58-го типов ВПЧ. Адъювант у этой вакцины остался таким же, как и у четырехвалентной вакцины. Регистрация данной вакцины была возможна после проведения пяти клинических исследований на женщинах от 16 до 26 лет, в которых приняли участие 14 000 человек [76]. Все эти исследования показали, что гардасил-9 так же эффективен, как и предыдущие вакцины, но его эффект распространяется на дополнительные онкогенные типы вируса, ответственные за 30 % случаев рака шейки матки. На данный момент вакцина на рынке более 6 лет, она безопасна, но клинические исследования, оценивающие ее отсроченную эффективность, продолжаются. Это связано не с тем, что врачи пытаются обнаружить, что через какое-то время после вакцинации вдруг разовьются отсроченные осложнения, а для того, чтобы оценивать ее эффективность в отношении различных стадий заболеваний, вызванных ВПЧ.
Гардасил-9 не сертифицирован в России, но активно применяется во многих странах мира.
Проще говоря, в 12 лет девочке сделали вакцину, в 18–20 лет, то есть через 6–8 лет после вакцинации, у нее не будет заражения ВПЧ, а у тех, кто не был привит, с вероятностью 90 % произойдет инфицирование. При дальнейшем наблюдении в 25–30 лет будет оцениваться вероятность развития дисплазии шейки матки и т. д. Только через 50–60 лет можно будет окончательно подсчитать все результаты и с уверенностью сказать, что ни у кого из привитых не развился рак шейки матки. Однако уже сейчас у нас есть достаточно данных, чтобы обязательно рекомендовать прививку, но кому и в каком возрасте? Об этом поговорим ниже.
Оценить длительность защиты прививки пока не представляется возможным, так как повсеместная вакцинация началась только в 2010 году. К настоящему времени защита от ВПЧ у привитых людей сохраняется.
Как и от гриппа, прививаться от ВПЧ надо заранее, то есть до начала половой жизни, так как именно с началом половой жизни происходит инфицирование ВПЧ. У всех вакцин возрастной интервал для вакцинации в среднем одинаков – от 9 до 26 лет. Оптимальный возраст 11–12 лет.
У прививок существует три дозы, которые надо вводить по следующей схеме: церварикс 0–1–6 месяцев; гардасил и гардасил-9 – 0–2–6 месяцев, то есть разница только во времени введения второй дозы. При этом допускаются и отклонения от подобных схем, то есть вторую дозу гардасила можно вводить не через 2 месяца, а через 1, а третью через 3 месяца после второй. Кроме этого, чем раньше проводится вакцинация, тем меньше доз необходимо. Так, при вакцинации до 12 лет достаточно только двух доз вакцины, а не трех, которые вводятся по схеме 0–6, то есть вторая доза через 6 месяцев от первой и третья не нужна. Однако при вакцинации после 15 лет необходимы уже три дозы. Это связано с тем, что чем моложе организм, тем лучше он вырабатывает защитные антитела.
Вакцинировать от ВПЧ необходимо и мальчиков, и девочек, желательно в возрасте до 12 лет. При этом чем раньше начата вакцинация, тем меньше доз потребуется.
Помимо девочек, рекомендуется вакцинировать и мальчиков в возрасте 11–12 лет. Вакцинация мальчиков преследуют несколько целей: снижение вероятности появления генитальных кондилом, снижение рисков развития анального рака и рака ротоглотки и гортани, а также для предотвращения заражения партнеров. Мужчины, по сути, выступают в качестве переносчика вируса папилломы человека между женщинами, с которыми они вступают в половые отношения. Поэтому если мужчины будут привиты, это может существенно повлиять на количество инфицированных женщин, для которых этот вирус намного более опасен.
Следующий важный вопрос – может ли вакцина от ВПЧ оказывать лечебный эффект при уже имеющейся инфекции. Вроде как вакцина вызывает образование антител к ВПЧ, есть также данные, что при наличии вируса в организме и проведении в таком случае вакцинации количество антител будет больше, чем при вакцинации неинфицированных женщин, значит, вакцина может лечить? Увы, нет, многочисленные исследования показали, что вакцинация инфицированных женщин не влияет на уже имеющиеся цитологические изменения на шейке матки и генитальные кондиломы [77]. Если вы внимательно читали книгу, то можете догадаться, почему так происходит.
Вакцина вызывает образование антител к капсиду вируса папилломы, то есть к его скафандру, в котором он путешествует между клетками и организмами. Проникая в клетку, вирус «раздевается» и осуществляет свои дела без капсида. Кроме этого, после интеграции вируса в ДНК клетки он включает свои «коррупционные схемы», делая пораженную клетку невидимой для иммунитета. Поэтому хотя антител образуется очень много, атаковать измененные клетки, которые уже живут по «законам» вируса, они не могут. Единственное, что может делать вакцина в этом случае – блокировать внеклеточные вирусы, то есть, по сути, делать такую пациентку менее заразной. Есть еще дополнительный эффект от вакцинации уже инфицированных женщин – так как в вакцину входит несколько типов вируса, а у женщины может быть только один из них, вакцинация таким образом сможет защитить ее от других типов, к примеру, при смене полового партнера.
Существует перекрестный эффект вакцины в отношении родственных типов вируса.
В первые годы после создания вакцин в исследования включали как неинфицированных девушек, которые не жили половой жизнью, так и уже потенциально инфицированных девушек, так как они указывали, что половая жизнь у них уже началась. В результате было показано, что эффективность вакцинации у потенциально инфицированных девушек в отношении всех генитальных проявлений ВПЧ составила около 44 % против 97–99 % в группе изначально не инфицированных участниц [78]. Опять же это, видимо, связано с тем, что вакцина потенциально защищает от нескольких типов вируса, а инфицирование может быть только одним из них. Также не надо забывать про перекрестный эффект вакцины в отношении родственных типов вируса.
Из этого проистекает следующий вопрос – до какого возраста следует делать вакцинацию? Согласно предыдущим рекомендациям вакцинацию следовало проводить до 26 лет, видимо, потому, что клинические исследования включали участников до этого возраста и на этом материале был показан эффект. После появления вакцины гардасил-9 возраст вакцинации продлили до 45 лет, возможно, за счет наличия в ее составе большего количества типов вирусов. Продление возраста вакцинации носит рекомендательный характер и обосновывается следующим образом: в жизни женщины после 26 лет могут возникать новые партнеры, которые могут ее заражать вирусом папилломы человека других типов, нежели тех, с которыми она до этого уже сталкивалась. Таким образом, именно предположительная смена партнера и вероятность инфицироваться новым типом ВПЧ лежат в основе рекомендаций по продлению возраста вакцинации.
Вакцинацию можно проводить до 26 лет (Гардасил-9 – до 45 лет), однако в идеале проводить вакцинацию стоит до начала половой жизни.
Дополнительно к этому проведение вакцинации после 26 лет преследует цель создать коллективный иммунитет, способный замедлить всеобщее распространение инфекции. И последним аргументом в пользу вакцинации после 26 лет является снижение вероятности развития других видов рака (анального и рака ротоглотки). Эти заболевания крайне редки, и для их развития важны дополнительные факторы риска. В частности, для рака ротоглотки большое значение имеют курение и злоупотребление алкоголем, а для анального рака – гомосексуальные контакты и инфицированность ВИЧ.
Если для вас так и осталось непонятным – делать вам прививку от ВПЧ или нет, в том случае если вам больше 26 лет, постараюсь еще раз тезисно ответить на этот вопрос:
• прививку обязательно надо делать до начала половой жизни, так как это предотвращает инфицирование и в молодом возрасте лучше формируется иммунитет;
• если вы уже начали половую жизнь и вам меньше 26 лет – прививку стоит сделать, так как, возможно, вы еще не столкнулись со всеми опасными вирусами и есть возможность этого избежать;
• если вам больше 26 лет и вы предполагаете, что у вас в жизни еще будут новые половые партнеры, – прививку делать надо (см. предыдущий пункт);
• если вы мужчина, который предпочитает мужчин, много курите, злоупотребляете алкоголем или в целом переживаете за свое здоровье (все перечисленное может иметь значение по отдельности, а не должно быть сразу) и пытаетесь сделать все, чтобы избежать возникновения у вас рака, прививку стоит сделать;
• если вам провели лечение дисплазии шейки матки (эксцизия или конизация), а это чаще всего происходит после 26 лет – прививку можно сделать для того, чтобы избежать заражения другими типами ВПЧ, но это утверждение в большей степени имеет значение для вакцины гардасил-9, которой у нас пока нет. Дело в том, что обычный гардасил защищает только от 16-го и 18-го типов (6-й и 11-й не онкогенные), при тяжелой дисплазии CIN III 16-й тип встречается в 61 % случаев, 18-й тип в 10 % [15], остальные случаи ассоциированы с другими онкогенными типами. Таким образом, для помощи в решении вопроса о необходимости проведения вакцинации может помочь определение типа вируса, который вызвал дисплазию. Соответственно от того, какой тип вируса выявился, можно будет предположить, насколько оправданна будет вакцинация. К примеру, если дисплазию вызвал 16-й тип, вакцина вас защитит только от 18-го типа, на долю которого приходится только 10 % тяжелых дисплазий, а если заболевание вызвано, к примеру, 52-м или 3-м типом – вакцинация будет более оправданна. Конечно, если вам будет доступен гардасил-9, вакцинацию после лечения проводить стоит без особых сомнений.
В последнем пункте я затронул тему вакцинации после лечения и, надеюсь, аргументированно объяснил, в какой ситуации она нужна, а в какой – нет. Есть еще один аспект необходимости такой вакцинации. В последние время ученые обратили внимание на тот факт, что у женщин, которым были диагностированы тяжелая дисплазия (CIN III), а также рак шейки матки, повышается риск развития анального рака [79]. В целом анальный рак довольно редкий, но, согласно американским данным за последние 30 лет, количество случаев этого заболевания среди мужчин и женщин удвоилось [80].
Средний возраст выявления рака шейки матки – 45 лет, анального рака – 61 год.
Если средний возраст выявления рака шейки матки составляет 48 лет, то анальный рак чаще всего диагностируется в 61 год [79]. Сразу же стоит подчеркнуть, что практика анального секса не имеет никакого значения для увеличения вероятности развития этого заболевания и проникновения вируса в анальный канал. Вирус туда попадает самостоятельно без дополнительной помощи просто потому, что все рядом. До настоящего времени не существует никакой полноценной системы скрининга анального рака. По своей сути патологические процессы в прямой кишке очень похожи на те, что происходят на шейке матки. В анальном канале тоже есть стык между двумя эпителиями, есть зона трансформации, в которую внедряется вирус папилломы. При длительном нахождении вируса в клетках и неспособности иммунной системы с ним справиться начинается процесс дисплазии, протекающий точно так же, как и на шейке матки, и имеющий те же стадии, оканчивающиеся развитием рака.
В настоящее время полноценной программы скрининга анального рака не существует. В группу риска обычно включаются мужчины гомосексуальной ориентации и инфицированные ВИЧ, имеющие в анализах ВПЧ высокого риска онкогенности.
Несмотря на то что есть специальные щеточки для забора цитологии из анального канала и аноскопия, аналог кольпоскопии, анатомические особенности этого места не позволяют осуществлять точную и адекватную диагностику, сравнимую с шейкой матки. Поэтому до настоящего времени разрабатываются подходы к созданию полноценной программы скрининга анального рака, в первую очередь это касается групп риска. Пока в эту группу включаются только мужчины гомосексуальной ориентации, а также инфицированные ВИЧ и при этом имеющие в анализах ВПЧ высокого онкогенного риска.
Описанная выше причина и является тем дополнительным нюансом в пользу проведения вакцинации после лечения тяжелой дисплазии или рака шейки матки.
Ну и последний вопрос, который у вас может остаться, – какую же вакцину выбрать? Думаю, это очевидно: пока у нас не зарегистрирован гардасил-9, стоит выбрать обычный гардасил, так как в нем, в отличие от церварикса, есть защита от двух неонкогенных типов вируса – 6-го и 11-го, которые ответственны за развитие кондилом. Если вы читаете эту книгу в те светлые времена, когда у нас в стране появился гардасил-9, конечно, используйте именно эту вакцину. Если вам отказываются делать вакцину в государственных клиниках, ссылаясь на то, что у них ее нет, вы всегда можете самостоятельно приобрести ее в аптеке и обратиться в любой прививочный кабинет, где вам ее сделают. Очевидно, что самостоятельно проводить вакцинацию в домашних условиях категорически нельзя.
Вакцины не защищают от всех типов ВПЧ, поэтому в любом случае необходимо своевременно делать цитологический скрининг: 1 раз в 3 года начиная с 21 года.
Вакцинация от вируса папилломы человека – эффективный, безопасный и простой способ снизить вероятность инфицирования этим вирусом, но надо ли, сделав вакцинацию, проходить цитологический скрининг рака шейки матки? Обязательно! Вакцины, те, что есть у нас на рынке, не защищают от всех онкогенных типов вируса, поэтому скрининг не отменяют. Его также проходят 1 раз в три года начиная с 21 года. Несмотря на то что гардасил-9 защищает от 90 % онкогенных типов вируса, и в отношении привитых этой вакциной все равно рекомендуется проходить скрининг [81].
Заключение
Разрешите вас поздравить, вы сумели осилить этот сложный текст, насыщенный медицинскими терминами и анатомическими подробностями. Я умышленно решил не ограничиваться простыми и общими объяснениями, а провел вас по всем «закоулкам» медицинского мира и в деталях показал то, как врач может относиться к описываемой проблеме. Мне кажется, что только так можно разобраться в сложившейся ситуации и понять кто прав, а кто – нет. Нетрудно сделать вывод из всего прочитанного, что вирус папилломы человека не настолько опасен, каким его представляют. Несмотря на свою распространенность, серьезные проблемы он вызывает менее чем у 10 % инфицированных, патологический процесс идет годами, и его всегда можно остановить, кроме того, существуют три вакцины, которые вообще предотвращают заражение. Основная проблема, связанная с этим вирусом, – мифотворчество части врачей, которые создали вокруг этого вируса настоящий хаос из противоречивой и выдуманной информации, породивший эпидемию страха.
ВПЧ вызывает серьезные проблемы только у 10 % инфицированных.
Перестать бояться темноты в комнате можно, включив свет, а знания, как известно, этим светом и являются. Не советую использовать полученную в этой книге информацию для того, чтобы спорить с докторами, это все равно бесполезно. Книга послужит вам ориентиром в процессе понимания своей ситуации и выбора метода лечения или профилактики. Теперь вы знаете, какие исследования вам нужны для постановки диагноза, как оценивать качество анализов и заключений и на основании чего выбирается метод лечения. Если ваш доктор не разделяет все эти принципы, помните, что есть независимые лаборатории, в которых вы можете перепроверить результаты анализов или сделать те, которые у вас забыли или отказались взять. Как бы банально это ни звучало – качественно заботиться о своем здоровье вы можете только самостоятельно, и перекладывать эту ответственность на врачей не самое правильное дело. Недостаток знаний у врача может существенно отразиться на вашей судьбе, но осознание факта, что врач был не прав, не сильно поможет вам пережить последствия.
Бессмысленно спорить с врачом, лучше найти такого, который работает, исходя из принципов доказательной медицины.
Алгоритм
Скрининг проводится с 21 года до 65 лет
С 21 года до 30 лет – только цитологический мазок (желательно жидкостная цитология) 1 раз в 3 года
После 30 лет проводится первый тест на ВПЧ высокого онкогенного риска (желательно Diegene-тест)
• При положительном ВПЧ – цитология и ВПЧ – ежегодно
• При отрицательном ВПЧ – цитология 1 раз в три года
Женщины, прошедшие вакцинацию, проходят скрининг так же, как и невакцинированные
ASUS-US
ACUS-US

LSIL

ЛЕЧУНИЕ LSIL ПОКАЗАНО
При
• гистологическом диагнозе не выше CIN I
• наличии LSIL и ASC-US более 24–36 месяцев
• персистенции ВИЧ 16-го и 18-го типов более 24–36 месяцев
• зоне трансформации 1-го типа (2-й тип возможен в ряде случаев), отсутствии изменений в результатах гистологии, полученной при выскабливании канала шейки матки
предпочтительно: лазерная вапоризация.
ASC-H
• анализ на ВПЧ
• кольпоскопия + биопсия (лечение согласно результатам)
HSIL и ASC-H (при положительном ВПЧ)

AGC (атипия цилиндрического эпителия)
• анализ на ВПЧ
• кольпоскопия + выскабливание канала шейки матки (лечение согласно результатам гистологии)
При подтверждении любого вида дисплазии – конизация
Список литературы

1. Bernard H.U., Burk R.D., Chen Z., van Doorslaer K., H. zur Hausen, E.M. de Villiers Classification of papillomaviruses (PVs) based on 189 PV types and proposal of taxonomic amendments Virology, 401 (2010), pp. 70–79.
2. Bosch F.X., Burchell A.N., Schiffman M., et al. Epidemiology and natural history of human papillomavirus infections and type-specific implications in cervical neoplasia. Vaccine 2008; 26(suppl 10): K1–16.
3. Winer R.L., Hughes J.P., Feng Q., et al. Condom use and the risk of genital human papillomavirus infection in young women. N Engl J Med 2006; 354(25):2645–54.
4. Syrjanen S. Current concepts on human papillomavirus infections in children. APMIS2010; 118(6–7):494–509.
5. Smith E.M., Parker M.A., Rubenstem L.M., Haugen T.H., Hamsikova E., Turek L.P. Evidence for vertical transmission of HPV from mothers to infants. Infect Dis Obstet Gynecol 2010; 32:63–9.
6. Castellsague X., Drudis T., Cañadas M.P., et al. Human papillomavirus (HPV) infection in pregnant women and mother-to-child transmission of genital HPV genotypes: a prospective study in Spain. BMC Infect Dis 2009; 9:74.
7. Castellsague X., Drudis T., Cañadas M.P., et al. Human papillomavirus (HPV) infection in pregnant women and mother-to-child transmission of genital HPV genotypes: a prospective study in Spain. BMC Infect Dis 2009; 9:74.
8. Rintala M.A., Grenman S.E., Jarvenkyla M.E., Syrjanen K.J., Syrjanen S.M. High-risk types of human papillomavirus (HPV) DNA in oral and genital mucosa of infants during their first 3 years of life: experience from the Finnish HPV Family Study. Clin Infect Dis 2005; 41:1728–33.
9. Derkay C., Watrak B. Recurrent respiratory papillomatosis: review. Laryngoscope 2008; 118:1236–47.
10. Syrjanen S. Current concepts on human papillomavirus infections in children. APMIS2010; 118(6–7):494–509.
11. Burden of cervical cancer globally. WHO/ICO Information Center on HPV and Cervical Cancer 2011. http://www.who.int/hpvcentre/en/ (Accessed July 17, 2011).
12. Schairer C., Brinton L.A., Devesa S.S., Ziegler R.G., Fraumeni J.F. Jr. Racial differences in the risk of invasive squamous-cell cervical cancer. Cancer Causes Control 1991; 2:283–90.
13. Ferlay J., Shin H.R., Bray F., Forman D., Mathers C., Parkin D.M. Estimates of worldwide burden of cancer in 2008: GLOBOCAN2008. Int J Cancer 2010; 127:2893–917.
14. Ferlay J., Shin H.R., Bray F., Forman D., Mathers C., Parkin D.M. Estimates of worldwide burden of cancer in 2008: GLOBOCAN2008. Int J Cancer 2010; 127:2893–917.
15. American Society for Colposcopy and Cervical Pathology; Mayeaux E. J.; Cox J. Thomas. Modern Colposcopy Textbook and Atlas (Kindle Locations 3057–3058). Lippincot (Wolters Kluwer Health).
16. Quinn M., Babb P., Jones J., Allen E. Effect of screening on incidence of and mortality from cancer of cervix in England: evaluation based on routinely collected statistics. BMJ 1999; 318:904–8.
17. Barchuk A., Bespalov A., Huhtala H., Chimed T., Laricheva I., Belyaev A., Bray F., Anttila A., Auvinen A. Cancer Epidemiol. 2018 Aug; 55:73–80. doi: 10.1016/j.canep.2018.05.008. Epub 2018 May 26. Breast and cervical cancer incidence and mortality trends in Russia 1980–2013.
18. Cox T. Management of cervical intraepithelial neoplasia. Lancet 1999; 353:857–8.
19. Leyden W.A., Manos M.M., Geiger A.M., et al. Cervical cancer in women with comprehensive health care access: attributable factors in the screening process. J Natl Cancer Inst 2005; 97:675–83.
20. Siegel R.L., Miller K.D. and Jemal A. (2019), Cancer statistics, 2019. CA A Cancer J Clin, 69: 7–34. doi:10.3322/caac.21551
21. Beral V. Cancer of the cervix: a sexually-transmitted disease? Lancet 1974; i: 1037–40.
22. Bosch F.X., de Sanjose S. Chapter 1: Human papillomavirus and cervical cancer-burden and assessment of causality. J Natl Cancer Inst Monogr 2003; 31:3–13.
23. Paba P., Bonifacio D., Di Bonito L., et al. Co-expression of HSV2 and Chlamydia trachomatis in HPV-positive cervical cancer and cervical intraepithelial neoplasia lesions is associated with aberrations in key intracellular pathways. Intervirology 2008; 51:230–4.
24. Moody C.A., Laimins L.A. Human papillomavirus oncoproteins: pathways to transformation. Nat Rev Cancer 2010; 10:550–60.
25. Hellberg D., Nilsson S., Haley N.J., Hoffman D., Wynder E. Smoking and cervical intraepithelial neoplasia: nicotine and cotinine in serum and cervical mucus in smokers and non-smokers. Am J Obstet Gynecol 1988; 158:910–3.
26. Gadducci A., Barsotti C., Cosio S., Domenici L., Riccardo Genazzani A. Smoking habit, immune suppression, oral contraceptive use, and hormone replacement therapy use and cervical carcinogenesis: a review of the literature. Gynecol Endocrinol 2011; 27(8):1–8.
27. Kojic E.M., Cu-Uvin S. Update: human papillomavirus infection remains highly prevalent and persistent among HIV-infected individuals. Curr Opin Oncol 2007; 19:464–9.
28. Martin M.P., Borecki I.B., Zhang Z., et al. HLA-Cw group 1 ligands for KIR increase susceptibility to invasive cervical cancer. Immunogenetics 2010; 62:761–5.
29. Cox J.T. В: Lonky N., ed. Management of precursor lesions of cervical carcinoma: history, host defense, and a survey of modalities. Obstet Gynecol Clin North Am 2002; 29(4):751–85.
30. Gollnick H., Barrasso R., Jappe U., et al. Safety and efficacy of imiquimod 5 % cream in the treatment of penile genital warts in uncircumcised men when applied three times weekly or once per day. Int J STD AIDS2001; 12:22–8.
31. Ho GYF, Bierman R., Beardsley L., Chang C.J., Burk R.D. Natural history of cervicovaginal papillomavirus infection in young women. N Engl J Med 1998; 338:423–8.
32. Einstein M.H., Burk R.D. Persistent human papillomavirus infection: definitions and clinical implications. Papillomavirus Rep 2001; 12:119–23.
33. Ostor A.G. Natural history of CIN: a critical review. Int J Gynecol Pathol 1993; 12:186–92.
34. Burghardt E., Ostor A.G. Site and origin of squamous cervical cancer: a histomorphologic study. Obstet Gynecol 1983; 62:117–26.
35. Selvaggi S.M. Reporting of atypical squamous cells, cannot exclude a high-grade squamous intraepithelial lesion (ASC-H) on cervical samples: is it significant? Diagn Cytopathol 2003; 29:38–41.
36. Hopman E.H., Kenemans P., Helmerhorst T.J.M. Positive predictive rate of colposcopic examination of the cervix uteri: an overview of the literature. Obstet Gynecol Survey 1998; 53:97–106.
37. Gage J.C., Hanson V.W., Abbey K., et al.; The ASCUS LSIL Triage Study (ALTS) Group. Number of cervical biopsies and sensitivity of colposcopy. Obstet Gynecol 2006; 108(2):264–72.
38. Sze E., Rosenzweig B., Birenbaum D., et al. Excisional conization of the cervix-uteri. J Gynecol Surg 1989; 5:325–31.
39. Ferenczy A., Choukroun D., Arseneau J. Loop electrosurgical excision procedure for squamous intraepithelial lesions of the cervix: advantages and potential pitfalls. Obstet Gynecol 1996; 87:332–7.
40. Davey D.D., Neal M.H., Wilbur D.C., Colgan T.J., Styer P.E., Mody D.R. Bethesda 2001 implementation and reporting rates: 2003 practices of participants in the College of American Pathologists Interlaboratory Comparison Program in Cervicovaginal Cytology. Arch Pathol Lab Med 2004; 128:1224–9.
41. Stoler M.H., Wright T.C. Jr, Sharma A., Apple R., Gutekunst K., Wright T.L.; the ATHENA (Addressing THE Need for Advanced HPV Diagnostics) HPV Study Group. High-risk human papillomavirus testing in women with ASC-US cytology: results from the ATHENA HPV study. Am J Clin Pathol 2011; 135:468–75.
42. ASCUS-LSIL Triage Study (ALTS) Group. Results of a randomized trial on the management of cytology interpretations of atypical squamous cells of undetermined significance. Am J Obstet Gynecol 2003; 188:1383–92.
43. Jones B.A., Davey D.D. Quality management in gynecologic cytology using interlaboratory comparison. Arch Pathol Lab Med 2000; 124:672–81.
44. Arbyn M., Sasieni P., Meijer C.J., Clavel C., Koliopoulos G., Dillner J. Chapter 9: clinical applications of HPV testing: a summary of metaanalyses. Vaccine 2006; 24(suppl 3): S78–89.
45. Moscicki A.B., Ma Y., Wibbelsman C., et al. Rate of and risks for regression of cervical intraepithelial neoplasia 2 in adolescents and young women. Obstet Gynecol 2010; 116(6):1373–80.
46. Monteiro D.L., Trajano A.J., Russomano F.B., Silva K.S. Prognosis of intraepithelial cervical lesion during adolescence in up to two years of follow-up. J Pediatr Adolesc Gynecol 2010; 23(4):230–6.
47. Sherman M.E., Schiffman M.H., Lorincz A.T., et al. Toward objective quality assurance in cervical cytopathology. Correlation of cytopathologic diagnoses with detection of high-risk human papillomavirus types. Am J Clin Pathol 1994; 102(2):182–7.
48. Koeneman M.M., Essers B.A., Gerestein C.G., van de Sande A.J., Litjens R.J., Boskamp D., Goossens M.F., Beekhuizen H.J., Kruitwagen R.F., Kruse A.J., Dirksen C.D. Treatment of Cervical Intraepithelial Neoplasia: Patients Preferences for Surgery or Immunotherapy with Imiquimod J Immunother. 2017 Feb 17.
49. Teymouri M., Pirro M., Johnston T.P., Sahebkar A. Curcumin as a multifaceted compound against human papilloma virus infection and cervical cancers: A review of chemistry, cellular, molecular, and preclinical features. Biofactors. 2017 May 6; 43(3):331–346.
50. Leda Gattoc, Paula M. Frew, Shontell N. Thomas, Kirk A. Easley, Laura Ward, H-H Sherry Chow, Chiemi A. Ura, Lisa Flowers Phase I dose-escalation trial of intravaginal curcumin in women for cervical dysplasia Open Access J Clin Trials. 2017; 9: 1–10. Published online 2016 Dec 22. doi: 10.2147/OAJCT.S105010.
51. Santesso N., Mustafa R.A., Wiercioch W., Kehar, Gandhi S., Chen Y., Cheung A., Hopkins J., Khatib R., Ma B., Mustafa A.A., Lloyd N., Wu D., Broutet N., Schünemann H.J. Systematic reviews and meta-analyses of benefits and harms of cryotherapy, LEEP, and cold knife conization to treat cervical intraepithelial neoplasia Int J Gynaecol Obstet. 2016 Mar; 132(3):266–71.
52. Ghaem-Maghami S., Sagi S., Majeed G., Soutter W.P. Incomplete excision of cervical intraepithelial neoplasia and risk of treatment failure: a meta-analysis. Lancet Oncol 2007; 8(11):985–93.
53. Armarnik S., Sheiner E., Piura B., Meirovitz M., Zlotnik A., Levy A. Obstetric outcome following cervical conization. Arch Gynecol Obstet 2011; 283(4):765–9.
54. Bevis K.S., Biggio J.R. Cervical conization and the risk of preterm delivery. Am J Obstet Gynecol 2011; 205:19–27.
55. Jin G., LanLan Z., Li C., Dan Z. Pregnancy outcome following loop electrosurgical excision procedure (LEEP) a systematic reviewand meta-analysis. Arch Gynecol Obstet. 2014 Jan; 289(1):85–99.
56. Ozog D.M., Rkein A.M., Fabi S.G., Gold M.H., Goldman M.P., Lowe N.J., Martin G.M., Munavalli G.S. Photodynamic Therapy: A Clinical Consensus Guide. Dermatol Surg. 2016 Jul; 42(7):804–27.
57. Chilakamarthi U., Giribabu L. Photodynamic Therapy: Past, Present and Future. Chem Rec. 2017 Aug; 17(8):775–802.
58. Agostinis P., Berg K., Cengel K.A., Foster T.H., Girotti A.W., Gollnick S.O., Hahn S.M., Hamblin M.R., Juzeniene A., Kessel D., Korbelik M., Moan J., Mroz P., Nowis D., Piette J., Wilson B.C., Golab J. Photodynamic therapy of cancer: an update. CA Cancer J Clin. 2011 Jul-Aug; 61(4):250–81.
59. Tosti G., Iacobone A.D., Preti E.P., Vaccari S., Barisani A., Pennacchioli E., Cantisani C. The Role of Photodynamic Therapy in the Treatment of Vulvar Intraepithelial Neoplasia Biomedicines. 2018 Feb 2; 6(1). pii: E13
60. Fu Y., Bao Y., Hui Y., Gao X., Yang M., Chang J. Topical photodynamic therapy with 5-aminolevulinic acid for cervical high-risk HPV infection Photodiagnosis Photodyn Ther. 2016 Mar; 13:29–33.
61. Choi M.C., Lee C., Kim S.J. Efficacy and safety of photodynamic therapy for cervical intraepithelial neoplasia: a systemic review Photodiagnosis Photodyn Ther. 2014 Dec; 11(4):479–80.
62. Frega A., Sesti F., De Sanctis L., Pacchiarotti A., Votano S., Biamonti A., Sopracordevole F., Scirpa P., Catalano A., Caserta D., Gentile M., Schimberni M., Moscarini M. Pregnancy outcome after loop electrosurgical excision procedure for cervical intraepithelial neoplasia. Int J Gynaecol Obstet. 2013 Aug; 122(2):145–9.
63. Maździarz A. Successful Pregnancy and Delivery Following Selective Use of Photodynamic Therapy in Treatment of the Cervix and Vulva Diseases. Photodiagnosis Photodyn Ther. 2019 Jul 9. pii: S1572–1000(18)30348-X.
64. Hancock G., Hellner K., Dorrell L. Therapeutic HPV vaccines. Best Pract Res Clin Obstet Gynaecol. 2018 Feb; 47:59–72
65. Ley C., Bauer H.M., Reingold A., et al. Determinants of genital human papillomavirus infection in young women. J Natl Cancer Inst 1991; 83:997–1003.
66. Winer R.L., Hughes J.P., Feng Q., et al. Condom use and the risk of genital human papillomavirus infection in young women. N Engl J Med 2006; 354(25):2645–54.
67. Castle P.E., Maza M. Prophylactic HPV vaccination: past, present, and future. Epidemiol Infect. 2016 Feb; 144(3):449–68.
68. CDC. Human papillomavirus vaccination coverage among adolescent girls, 2007–2012, and postlicensure vaccine safety monitoring, 2006–2. Morbidity and Mortality Weekly Report 2013; 62: 591–595.
69. Gee J., et al. Monitoring the safety of quadrivalent human papillomavirus vaccine: findings from the Vaccine Safety Datalink. Vaccine 2011; 29: 8279–8284.
70. Anon. Global Advisory Committee on Vaccine Safety. Statement on the continued safety of HPV vaccination. 2014 (http://www.who.int/vaccine_safety/committee/ topics/hpv/GACVS_Statement_HPV_12_Mar_2014. pdf). Accessed 9 November 2014.
71. Malagon T., et al. Cross-protective efficacy of two human papillomavirus vaccines: a systematic review and meta-analysis. Lancet Infectious Diseases 2012; 12: 781–789.
72. Brown D.R., Kjaer S.K., Sigurdsson K., et al. The impact of quadrivalent human papillomavirus (HPV; types 6, 11, 16, and 18) L1 virus-like particle vaccine on infection and disease due to oncogenic nonvaccine HPV types in generally HPV-naive women aged 16–26 years. J Infect Dis 2009; 199:926.
73. Crowe E., et al. Effectiveness of quadrivalent human papillomavirus vaccine for the prevention of cervical abnormalities: case-control study nested within a population based screening programme in Australia. British Medical Journal 2014; 348: g1458.
74. Donovan B., et al. Quadrivalent human papillomavirus vaccination and trends in genital warts in Australia: analysis of national sentinel surveillance data. Lancet Infectious Diseases 2011; 11: 39–44.
75. Markowitz L.E., et al. Reduction in human papilloma-virus (HPV) prevalence among young women following HPV vaccine introduction in the United States, National Health and Nutrition Examination Surveys, 2003–2010. Journal of Infectious Diseases 2013; 208: 385–393.
76. Anon. FDA approves Gardasil 9 for prevention of certain cancers caused by five additional types of HPV. 2015 (http://www.fda.gov/NewsEvents/Newsroom/ PressAnnouncements/ucm426485.htm). Accessed 3 April 2015.
77. Hildesheim A., et al. Effect of human papillomavirus 16/ 18 L1 viruslike particle vaccine among young women with preexisting infection: a randomized trial. Journal of the American Medical Association 2007; 298: 743–753.
78. The FUTURE II Study Group. Quadrivalent vaccine against human papillomavirus to prevent high-grade cervical lesions. N Engl J Med 2007; 356:1915.
79. Stier E.A., Chiao E.Y. Anal Cancer and Anal Cancer precursors in Women with a History of HPV-Related Dysplasia and Cancer. Semin Colon Rectal Surg. 2017; 28(2):97–101. doi:10.1053/j.scrs.2017.04.008.
80. Anal Cancer Incidence in the United States, 1977–2011: Distinct Patterns by Histology and Behavior.
81. Shiels M.S., Kreimer A.R., Coghill A.E., Darragh T.M., Devesa S.S. Cancer Epidemiol Biomarkers Prev. 2015 Oct; 24(10):1548–56.
82. Zhai L., Tumban E. Gardasil-9: A global survey of projected efficacy. Antiviral Res. 2016 Jun; 130:101–9.
Во внутреннем оформлении использованы иллюстрации: one line man, widmachka, samui, ararat.art, Channarong Pherngjanda, geraria, Rvector, CloudyStock, LuckyStep, DODOMO, Morphart Creation, Ermak Oksana, tanshy, Zonda, Rvector, PYRAMIS, arip teguh santoso, chubphong, iconvectorstock, Sergey Korkin, Simple Line, Valenty, pantid123, Benn Beckman, Burunduk's / Shutterstock.com Используется по лицензии от Shutterstock.com
* * *

Примечания
1
Источник: SEER Cancer Statistics. http://seer.cancer.gov
(обратно)