| [Все] [А] [Б] [В] [Г] [Д] [Е] [Ж] [З] [И] [Й] [К] [Л] [М] [Н] [О] [П] [Р] [С] [Т] [У] [Ф] [Х] [Ц] [Ч] [Ш] [Щ] [Э] [Ю] [Я] [Прочее] | [Рекомендации сообщества] [Книжный торрент] |
Полный медицинский справочник диагностики (fb2)
 - Полный медицинский справочник диагностики 4143K скачать: (fb2) - (epub) - (mobi) - П. Вяткина
- Полный медицинский справочник диагностики 4143K скачать: (fb2) - (epub) - (mobi) - П. Вяткина
Полный медицинский справочник диагностики
Введение
Здравствуйте! Вы держите в руках книгу по диагностике и лечению в домашних условиях. А это значит, что проблемы здоровья вам небезразличны. Коллектив авторов на страницах справочника познакомит вас с природой того или иного недуга и предложит различные способы лечения болезни. Книга рассчитана на широкую аудиторию.
Тело, как и все остальное в нашей жизни, является прямым отражением наших убеждений. И возникающими недугами тело пытается сказать нам, что у нас не все в порядке. Но по-настоящему понять этот язык может далеко не каждый. Каждая клетка и ее мельчайшая частица реагируют на нашу мысль, сказанное или несказанное слово.
Научиться понимать свое тело, его язык — вот основная задача для человека. Основная, но далеко не главная. Мы должны помнить о том, что существует Бог, Высший Космический Разум, Абсолютная Истина (так по-разному воспринимает человек своего Творца в зависимости от своего уровня). А мы лишь являемся его частичкой, созданной по его образу и подобию. В этом заключается наше единство и различие с ним.
И главным для нас является — выполнять ту миссию, ради которой мы появились на свет. А как может выполнить человек свою первостепенную задачу, если он отвлекается на возникающие недуги? Восстановить утраченную гармонию с природой как с частичкой Создателя поможет эта книга.
Получается порочный круг: больное тело создает плохие мысли, а те в свою очередь оказывают негативное влияние на тело. И вырваться из этого круга человек должен сам, потому что сколько бы ни бились медики, занимающиеся восстановлением утраченного здоровья, они не в силах разорвать этот круг.
Если вы хотите быть здоровым, необходимо, чтобы изменился ваш менталитет. Чтобы вы изменили свою парадигму. И тогда вы легко и спокойно сможете воздействовать как на свое тело, так и на свой разум. Существующая в быту поговорка «все болезни от нервов» по сути означает, что все болезни от наших мыслей и тех поступков, на которые они были направлены.
Говоря о традиционных и нетрадиционных методах терапии, необходимо помнить, что всегда и во всем нужна разумность. Когда имеется поражение, которое требует экстренной хирургической помощи, не следует бежать к целителю и «заговаривать болезнь», когда имеются симптомы, избавиться от которых лучше, не прибегая к химиотерапевтическим препаратам, лучше воздействовать на них с помощью средств так называемой народной медицины — траволечения, иглорефлексотерапии, массажа и т. д. Нечего испытывать судьбу, глотая пилюли.
Мы не пытаемся вас агитировать только за самодиагностику и самолечение. Но хотим напомнить, что решающее слово в выборе любого лечения остается за вами. Когда вы идете на операцию, то юридически вы ставите свою подпись — согласие на операцию.
Фактически так следует поступать с любым видом лечения, чтобы не было опять-таки дурных мыслей, что это плохие врачи, они ничего не соображают и т. д. Ответственность за ваши мысли и поступки лежит только на вас. И этому посвящена наша книга. Изменить парадигму означает изменить форму восприятия мира и соответственно изменить себя самого.
К возникновению, казалось бы, одинаковых заболеваний, например гастрита, у различных людей могут приводить различные эмоции (чувство страха, вины, ущербности, стремление угодить и т. д.). Это точно так же, как не существует двух одинаковых гастритов. Мы индивидуальны, и наши болезни индивидуальны.
И разобраться в истинности этих причин, ведущих к появлению заболеваний, можете только вы сами. Надо научиться смотреть правде в глаза, анализировать ситуацию, повлекшую за собой развитие недуга. Нужно научиться делать выводы, чтобы избежать новых ошибок и новых болезней.
Пока вы изучаете себя, свой организм, мы на страницах этой книги поможем разобраться и избавиться от уже существующих симптомов традиционными и нетрадиционными средствами.
Под здоровьем понимают высокие или нормальные врожденные и приобретенные качества и возможности человека, реализованные таким образом, что он удовлетворен своей жизнью и судьбой, уверен в себе, его свобода и достоинство не ущемлены.
Болезнь — следствие искаженного, больного образа жизни. Она — расплата за гонку, спешку, суету, когда стрелка часов превращается в хлыст. Страх не успеть, страх нечто упустить — ложный страх. Мудрецы выделяются и тем, что в спешащей толпе шествуют величественно и неторопливо. Русский язык богат пословицами и поговорками на этот счет. Одна из них: «Поспешишь — людей насмешишь».
Болезнь — расплата за волюнтаризм, когда рассудок подавляет в человеке его врожденную сущность, инстинкты и темперамент, эмоции, чувство достоинства и личную свободу. Она — расплата за чрезмерные и непосильные для данного человека эмоции, чувства, когда руководствуются сердцем, игнорируя доводы рассудка.
Болезнь — это расплата за терпение того, что не должно и невозможно терпеть.
Болезнь — расплата за вечную неудовлетворенность, когда мы неспособны достичь того, что может принести удовлетворенность, и неспособны отказаться от недосягаемого.
Болезнь — плата за вечный страх, за жизнь под дамокловым мечом, когда не соответствует должность месту и времени.
Известный философ В. Гумбольдт полагал, что со временем болезнь будет расцениваться как извращенное мышление и болеть будет постыдно.
Недаром в конце XX в. основными болезнями считались психосоматические болезни души, отражающиеся и на состоянии тела, вызывающиеся длительными отрицательными переживаниями.
Так, Всемирная организация здравоохранения (ВОЗ) характеризует здоровье как состояние полного физического, психического и социального благополучия.
«Болезнь стара как мир». Люди болели веками и тысячелетиями. В различные периоды времени менялся взгляд на природу заболевания, на способы диагностики и лечение его. 10–40 тыс. лет назад зародилась медико-генетическая деятельность как форма общественной практики, когда помощь при болезнях и травмах превращается в средство сохранения жизни, здоровья и трудоспособности членов коллектива.
Древневосточные целители придавали особое значение саморегуляции организма как в здоровье, так и в болезни. Одним из важнейших условий выживания является способность сопротивляться болезни, преодолевать ее. И древневосточные целители помогали защитным механизмам организма победить болезни. Определяя и оценивая индивидуальность человека, они и к болезни каждого подходили индивидуально.
Концепция единого организма, неразделимость психического и телесного, отдельного органа и всего организма — основа понимания древневосточными целителями состояний здоровья и болезни, условий долголетия.
В Древнем Китае учитывали янский и иньский варианты болезни.
Янский вариант болезни — это патология силы, энергии, патология кипения. У человека горячая на ощупь кожа, горячие кисти рук и стопы. Они сухие, красные от прилива горячей крови, у него красное лицо, больной испытывает жажду, у него сухость во рту, артериальное давление повышено, беспокоит головная боль, боль в затылке. От избытка энергии напряжены мышцы внутренних органов, они спазмированы, сжаты. Отсюда боли в сердце, в грудной клетке, в брюшной полости. Спазм кишечника приводит к запорам. Спазмирован и мочевой пузырь, что вызывает учащенное мочеиспускание. Болезнь может быть вызвана инфекцией, и тогда при янском варианте у больного высокая температура. Янский вариант болезни — мощный, бурный и острый.
Иньский вариант — у слабого, ослабленного или у пожилого. У такого больного тихий голос. Он вял, пассивен, лицо его бледное, кисти и стопы холодные на ощупь, влажные. Он зябнет и нуждается в теплом питье. Если при янском варианте глаза яркие, живые, блестят, то при иньском — они запавшие, без блеска. Больной жалуется на слабость, у него пониженное артериальное давление. При инфекции у него субфебрильная температура 37,2–37,4 °C, на высокую температуру у такого больного нет сил. Болезнь протекает вяло и долго.
В древнеиндийском трактате Аюрведа излагается учение о первоначальных двух энергиях: Пуруше — мужской и Пракрити — женской (идентично с китайской теорией «инь-ян», только с переставленными знаками). Пракрити — мать-энергия, а Пуруша — пассивная, поглощающая, уравновешивающая.
Пракрити образует три гуны:
1) саттва — основополагающая, или благости;
2) раджас — движения, или страсти;
3) тамас — покоя, пассивности или невежества — триаду всего сущего.
И опять-таки гармония между ними в человеке — это здоровье, а дисгармония — болезнь. И важна не символика того или иного учения, а общая для всех учений древности идея о гармонии во всем организме как основа здоровья, когда лечение болезни — восстановление гармонии; важен подход к болезни с позиций единого организма, а не как к болезни отдельно взятого органа.
Жизнь человека, по Аюрведе, — взаимодействие внешнего мира (макрокосма) и организма (микрокосма).
По Аюрведе, источники болезней коренятся в психическом и физическом состоянии человека, в их неразрывной связи.
Подавленный гнев приравнивается к токсинам и поражает тонкий кишечник, а страх, алчность, зависть, как и интоксикация, — толстый кишечник. В результате же страдает «агни» — сопротивляемость организма, в том числе иммунитет. Аюрведа учит: болезнь может начаться в одном органе, а проявиться в другом. Аюрведа диагностирует состояние организма, а не только уже появившуюся болезнь. Она прогнозирует возникновение болезни по состоянию организма и предупреждает ее. Она учит, что человек — живая книга, и для того чтобы понять, что происходит с человеком, что его ожидает, здоровье или болезнь, необходимо читать ежедневно книгу своей жизни. Но справиться с этим может только сам человек, когда он обладает достаточными знаниями, касающимися своего тела, души, а также знаниями о неразрывном единстве психического и телесного.
Тибетская медицина — оригинальная и стройная система профилактики, диагностики и лечения заболеваний. Среди наиболее общих причин болезней выделялись следующие.
1. «Избыток» — превышение меры, когда чего-то непомерно много, и это нарушает гармонию жизнедеятельности, истощает одну из систем организма.
2. «Слишком много», будь то питье или пища, эмоциональность или рассудочность, движение или покой, работа или отдых, сладострастие или бесстрастность, хорошее или плохое, радость или горе, — всегда плохо для здоровья и долголетия. Даже слишком много радости, слишком благополучная и защищенная жизнь не только изнеживают, но и таят угрозу тяжелого срыва при малейшем неблагополучии, горе, неудаче.
3. «Недостаток» — когда всего или чего-то очень нужного, от психического до материального, слишком мало. Речь идет о тяжелых условиях жизни, о неразумных фанатических самоограничениях (в частности, в пище, в сексуальной жизни), о тех случаях, когда слишком мало положительных эмоций и жизнь безрадостна, когда человеку недостает тепла и внимания близких, когда ограничиваются сон, отдых и вообще все вплоть до свободы.
4. «Неверность» — извращение или подавление естественного, в том числе эмоций, пренебрежение своей натурой, борьба с собственной природой. «Неверность» — когда чего-то слишком много, а чего-то слишком мало, другим словами, дисгармоничная жизнь.
И как учит «Чжуд-ши» (ведущий трактат тибетской медицины), общая причина всех болезней одна — это невежество.
Невежество, в основе которого лежит то, что человек забыл свою природу, забыл то, ради чего он рождается на этой планете, забыл своего Творца. И когда он сможет сам, получая эти знания, проанализировать свою жизнь, свою судьбу, понять истинную природу своей болезни, а также изменить свою парадигму, он сможет повлиять не только на свое тело, душу, но и на окружающую среду. Правильно выбирая ценности и следуя им, можно избавиться от любого страдания. Мы рождаемся наслаждаться. Но наслаждаться чем? Вот в чем вопрос. И каждый на него должен ответить сам.
Древнегреческий мыслитель и политический деятель Пифагор (570–500 гг. до н. э.) основал научную школу, оказавшую существенное влияние на развитие медицины.
Следуя нравственно-этическому идеалу веры, порядка и гармонии, пифагорейцы стремились к гармоническому сочетанию физического и духовного совершенства, использовали музыку для лечения больных; важнейшим условием сохранения здоровья и лечения большинства болезней считали соблюдение особого режима жизни и питания, который был выработан ими в пифагорейской общине.
В V–IV вв. до н. э. величайшие врачи древности (отец медицины Гиппократ, древнегреческий философ-идеалист Платон, древнегреческий философ-материалист Демокрит) опирались, разрабатывая новые медицинские направления, на космологию, древнекитайскую систему инь-ян, древнеиндийскую и древнетибетскую концепции природы болезни. Демокрит обосновал идею причинности и исследовал причины явлений, считал, что мыслительная функция осуществляется атомами души, находящимися в головном мозге.
В III в. до н. э. древнегреческий врач Эразистрат, один из основоположников александрийской медицинской школы, в числе первых вместе с Герофилом стал анатомировать человеческие тела.
Во II в. до н. э. индийский врач и философ Патанджали в руководстве «Йога-сутра» систематизировал знания о путях достижения сверхъестественных способностей с помощью особой аскетической практики, накопленные в Древней Индии, и заложил основы классической школы.
Можно бесконечно долго перечислять достижения ученых древности, дошедшие до наших дней. Но обладая огромными знаниями, накопленными за десятки и сотни тысяч лет, человек так и продолжает болеть.
Настоящий справочник, рассчитанный на широкий круг читателей, поможет разобраться в природе болезней и найти правильный подход к диагностике и лечению.
Для удобства читателя материал книги сгруппирован по синдромам и симптомам заболевания и расположен в алфавитном порядке.
Глава 1. Боль
Общее понятие о боли
Ответить на вопрос, что такое боль, не так-то просто, хотя практически не найдется человека, который не испытал это состояние. Существуют люди, которые имеют врожденную неспособность ощущать боль. Многие из них часто умирают преждевременно, потому что боль — это всегда сигнал об опасно сти, рефлекторная реакция организма на агрессию окружающей среды. А когда кожные покровы не ощущают боли, то мы не чувствуем ни повышения, ни понижения температуры. Отсюда возникают различные осложнения: ожоги, обморожения и т. д.
Одно из таких заболеваний — сирингомиелия (болезненная бесчувственность).
Человек, страдающий сирингомиелией, погибает не от самого заболевания, а от осложнений, сопровождающих его.
Необходимо уяснить, что боль — это не всегда плохо. Боль — это сторожевой сигнал, когда наш организм предупреждает нас об опасности, боль — это его крик о помощи, реакция на опасности окружающего мира. В организме, не умеющем избавляться от боли, наступают серьезные физиологические и биохимические сдвиги.
Боль — один из наиболее частых симптомов. Острая боль становится поводом для обращения к врачу. Острая боль — сигнал неблагополучия.
Однако хроническая боль не всегда представляет сигнал о неожиданной опасности. Чаще всего это сигнал о внутренней «поломке». Многие люди очень боятся острой боли, скажем, при посещении зубного врача. С другой стороны, хроническая боль может вызвать более тяжелые страдания, полностью разрушить личность больного.
В конце прошлого тысячелетия было принято говорить, что физиологические механизмы боли до конца еще не объяснены наукой. Но что мы понимаем под наукой? Если магическую практику считать наукой, то ею очень точно описываются все механизмы возникновения боли и механизмы самообезболивания. На это в настоящее время опираются психологи, предлагая различные медитативные комплексы: боль исчезает при самовнушении. Практической медициной не установлены те таинственные анальгетики внутри нас, которые в ничтожно малых количествах в прямом смысле уничтожают боль, не объяснены механизмы неврогенной боли, зависящей от особенностей личности больного человека.
В коже содержится множество нервных окончаний, реагирующих на давление, уколы, химическое раздражение, тепло и другие факторы. При раздражении этих нервных окончаний каким-либо повреждающим агентом сигналы передаются в спинной мозг и далее в кору больших полушарий головного мозга, где, собственно, и формируется то ощущение, которое мы называем болью. Спинной мозг — это автоматическая станция, и как только сигнал от кожи ее достигает, сразу же возникает ответный сигнал к мышцам и человек автоматически делает защитное движение. Принципиально важно, что мышечная реакция наступает быстрее, чем мы осознаем наличие боли. Это спасает нас от тяжких повреждений.
Боль возникает не только при повреждении нервных рецепторов кожи или внутренних органов, но и при повреждении различных участков путей проведения нервных импульсов в кору головного мозга: нервных корешков спинного мозга, подкорковых образований головного мозга и непосредственно коры полушарий. Причем места повреждения и локализации боли могут не совпадать. Например, при остеохондрозе ущемляется спинномозговой нерв в поясничном отделе позвоночника, а боль ощущается часто не в пояснице, а в стопе, потому что там начинается этот нерв. Нужно лечить позвоночник. Хотя там, возможно, человек и не ощущает боли.
Боль — это всегда психическое переживание, ведь само это ощущение возникает в коре головного мозга. Поэтому, когда человек находится в бессознательном состоянии, например под наркозом, он не ощущает боли. Человек не чувствует боли при «выключении» или «переключении сознания». Сильная концентрация внимания во время работы или мощное возбуждение во время различных стрессовых состояний могут блокировать боль таким образом, что она не достигает сознания.
Так, игрок не чувствует боли до тех пор, пока не кончится игра. Боль у победителей исчезала как бы сама собой, а раны быстрее заживали (конечно, если они не были смертельными).
Может быть и обратное явление. Боль — это психическая функция, поэтому отчаяние и депрессия повышают чувствительность к боли. Даже легкий ушиб на фоне плохого настроения может превратиться в тяжкое переживание. Человек начинает ощущать, не симулируя, сильную боль в области ушиба. Накопившееся и сдерживаемое эмоциональное раздражение может превратиться в головную боль. Такая боль — результат внутренней психологической неудовлетворенности. И чтобы унять ее, постоянный прием обезболивающих средств (как делают многие) не нужен. Надо решить свою внутреннюю проблему, и тогда боль исчезнет без анальгетиков, как исчезает боль в спине, если впереди ждет что-то приятное, например отпуск.
Но необходимо помнить и о таком феномене: у некоторых людей боль возникает «по заказу», по их неосознанному внутреннему желанию. Боль появляется для достижения каких-то определенных целей. Примером тому может служить следующее: чтобы избежать скучной неприятной работы или получить какую-либо выгоду (отказаться от мытья посуды, стирки белья, уборки квартиры), можно сослаться на головную боль. Часто ссылка на боль — это способ разрешения конфликтных ситуаций в семье. Жена, оказывая такой психологический способ воздействия на мужа, в конечном счете формирует у себя стереотипную реакцию, и головная боль у нее (без симуляции) возникает всякий раз при любом конфликте.
Способы избавления от боли психического происхождения сопоставимы с приемами борьбы с болью физической. Врачуя боль духа, врачуешь боль тела. Взрослые не меньше чем дети нуждаются в сочувствии, заботе и поддержке. Нужно дать человеку выговориться по поводу своей боли. Умение сочувствовать и сопереживать, выслушивать чужие горе и боль становится очень редким явлением в наши дни. А на этих качествах основывалось искусство врачевания и целительства в былые времена. Успокаивая человека, врач уменьшает его физическую боль. Этот естественный способ борьбы с болью можно назвать «подуй на ушибленный пальчик», он необходим как детям, так и взрослым. Ведь взрослые — это порой просто большие дети, в каком бы возрасте они ни находились. Но две пограничные возрастные группы — старики и дети — по-особому чувствительны к восприятию боли. И их физическая боль во много раз слабее их душевной боли.
Для облегчения любой боли нет лучшего способа, чем «переключение» сознания. Нужно занять свое сознание тем, что поможет избавиться от физической и душевной боли.
Головная боль
Общая характеристика головной боли
Головная боль может быть ведущим синдромом (симптомом) при заболеваниях головного мозга (опухолях, травмах и т. д.) и относиться к общим симптомам интоксикации наравне со слабостью, вялостью, недомоганием при ряде инфекционных и соматических заболеваний. Другими словами, она может быть либо органической, связанной с органическим поражением оболочек головного мозга, либо симптоматической, не имеющей органической природы. Очень редко головная боль является единственной жалобой. Как правило, помимо жалоб на головную боль, существует целый ряд других, не менее значимых симптомов. Таким образом, головная боль встречается при огромном количестве самых различных заболеваний. В то же время головная боль является, пожалуй, наиболее частым проявлением заболеваний нервной системы.
С практической точки зрения наиболее удобной классификацией головной боли многие специалисты признают следующую.
1. Сосудистые головные боли. Из названия понятно, что эта группа обусловлена патологией кровеносных сосудов. Сюда входят знаменитая мигрень, головные боли при атеросклерозе сосудов головного мозга, при артериальной гипертензии (т. е. при повышении артериального давления), при понижении артериального давления, менструальные и предменструальные головные боли, боли при острых нарушениях мозгового кровообращения (инсультах), сезонные головные боли и некоторые другие.
2. Головные боли, обусловленные напряжением мышц головы и шеи. Их также называют болями напряжения.
3. Головные боли при органических заболеваниях головного мозга, его оболочек, черепа, кожи, глаз, органов слуха и придаточных полостей носа (вторичные головные боли). Причиной органической головной боли могут быть как отит (воспаление уха), так и опухоль головного мозга.
4. Идиопатические головные боли. Если при обследовании по поводу головной боли не удается обнаружить каких-либо патологических изменений, таких пациентов относят в данную, четвертую, группу, а сами боли называют идиопатическими невралгиями головы.
Необходимо помнить, что самолечение так называемой банальной головной боли может быть очень опасным для жизни занятием (без точно установленного диагноза). Учитывая характеристики головной боли, такие как локализация, длительность, сочетание с другими проявлениями болезни, можно осуществить диагностику многих болезненных состояний.
Клиническая характеристика головной боли при различных заболеваниях
Мигрень
Мигрень — довольно частое заболевание: ею, по разным источникам, страдают 5–10 % населения. Заболевание обычно начинается в юношеском возрасте, реже в детском. Существует несколько видов мигрени, которые иногда довольно сильно отличаются друг от друга и по силе, и по форме проявления.
В настоящее время выделены две основные формы мигрени.
Классическая мигрень
Первая — классическая (или офтальмическая) мигрень, которая характеризуется определенными расстройствами зрения.
Симптомы. Больной начинает нечетко видеть окружающее. У него возникает ощущение облака и тумана, может быть даже своеобразное чувство, что окружающее — не реальный мир, а его отражение на поверхности воды, подернутой рябью. Появляются участки выпадения полей зрения — скотомы. Количество их различно: может быть одна скотома или несколько.
Через некоторое время они исчезают бесследно. Расстройства зрения могут проявляться также простым снижением его остроты или даже временной слепотой. Иногда возникает светящаяся зигзагообразная линия. Наличие этих признаков даже до последнего времени позволяло считать мигрень разновидностью эпилепсии. Зрительные расстройства расценивались как аура, а болевой приступ — как эквивалент судорожного припадка. Классическая (или офтальмическая) форма мигрени встречается относительно нечасто — приблизительно в 10–12 % всех случаев.
Простая мигрень
Вторая форма — простая, или обыкновенная.
Симптомы. При ней нет зрительной ауры, боль появляется в области виска или глазного яблока, реже — в области темени и оттуда распространяется по всей половине головы. Часто во время приступа кожа лица на больной половине гиперемирована или, наоборот, бледна. Иногда эти признаки чередуются друг с другом. В области виска проступает напряженная, извитая, болезненная при дотрагивании височная артерия.
В зависимости от того, какие признаки (симптомы) сопровождают болевой приступ, выделяют следующие разновидности мигрени:
1) офтальмоплегическая — сопровождается временным, полным или частичным обездвиживанием глазных яблок, опусканием век, двоением в глазах;
2) вестибулярная — сопровождается головокружением, нистагмом (подергиванием глазных яблок);
3) ассоциированная — может сочетаться с нарушениями речи, нарушениями движений и чувствительности;
4) брюшная — с приступами болей в животе, рвотой, тошнотой, полиурией (повышенным мочеотделением).
После этих начальных проявлений развивается непосредственно болевой приступ, часто имеющий очень высокую интенсивность. Боль обычно локализуется в области лба, виска, глазницы с одной стороны головы, может распространяться на другие области, захватывая всю половину головы, от чего болезнь и приобрела свое название — гемикрания (рис. 1). Бывают, однако, случаи и двусторонней локализации. Яркий свет, громкие звуки, кашель, умственное напряжение вызывают резкое усиление боли. Часто возникает тошнота и затем рвота, приносящая некоторое облегчение.

Рис. 1. Схема областей головы: 1 — лобная; 2 — теменная; 3 — затылочная; 4 — сосцевидная; 5 — околоушно-жевательная; 6 — подбородочная; 7 — ротовая; 8 — щечная
Длительность болевого приступа различна и может составлять от нескольких часов до нескольких суток. Больного тянет ко сну, и после сна болезненные явления проходят, как правило, полностью. Однако чувство тяжести в голове и усиление головной боли при резких движениях, кашле, чихании еще иногда остается.
В полости черепа болевые нервные окончания содержатся в твердой мозговой оболочке, в стенках артерий и венозных синусов. В небольшом количестве они есть в мягкой мозговой оболочке.
Паутинная оболочка головного мозга и сама нервная ткань не содержат болевых рецепторов и поэтому болевых раздражений не воспринимают. Боль может возникнуть при воздействии на твердую мозговую оболочку и на стенки артерий и венозных синусов.
Основными причинами, вызывающими раздражение данных образований, являются:
1) нарушение внутричерепного кровообращения;
2) различные гуморальные (обменные) факторы, действующие непосредственно на болевые рецепторы сосудов, синусов и твердой мозговой оболочки;
3) различные процессы, снижающие порог возбудимости коры головного мозга.
Причины возникновения гемикрании до конца не выяснены. Большое значение придается наследственному фактору. Так, 70–90 % больных мигренью имеют родственников, страдающих этим же заболеванием.
По современным данным механизм болевого приступа следующий:
1) в первой фазе происходит спазм сосудов головного мозга и мозговых оболочек, в результате чего соответствующая половина лица бледнеет, различные участки коры головного мозга получают недостаточное количество крови, и как результат возникает аура в виде зрительных или других нарушений;
2) во второй фазе происходит падение тонуса сосудов (в основном твердой мозговой оболочки), пульсовое колебание их стенок увеличивается, что и служит болевым раздражителем соответствующих рецепторов.
В настоящее время причину гемикрании видят в сложных биохимических сдвигах, в частности в увеличении серотонина и простагландинов. Начало приступа может провоцироваться самыми различными факторами, которые могут быть чрезвычайно индивидуальными: курение, алкоголь, утомление, нахождение в душном помещении, недосыпание, запахи и некоторые пищевые продукты, голодание, нарушение привычного ритма жизни.
Мигренозная невралгия, или «пучковая» мигрень
Мигренозная невралгия, или «пучковая» мигрень, — болезнь с неизвестной причиной и механизмом развития.
Симптомы. Характеризуется пароксизмами жестоких болей в височно-орбитальной области, протекающих в виде серий болевых атак с возможной иррадиацией в челюсть, ухо, шею. Лицо бледное или, наоборот, гиперемированное, больные часто испытывают чувство прилива крови к верхней части туловища.
Гордоновская мигренозная невралгия
Гордоновская мигренозная невралгия является поражением большого поверхностного каменистого нерва, имеющего в своем составе сосудорасширяющие волокна, через которые импульсы достигают сплетения сонной артерии и вызывают расширение сосудов мозга и, как следствие, болевой синдром.
Симптомы. Расположен нерв в височной области, и его поражение сильно напоминает мигрень, но для него очень характерны сильные «выкручивающие», «выдавливающие глаз» боли, как правило ночные, сопровождающиеся слезотечением и ринореей (выделением жидкой слизи из носовых ходов). Часто в процесс вовлекается и височная артерия.
Отличить эти заболевания от истинной гемикрании не всегда просто, и поэтому обязательно требуется обращение к врачу. Кроме того, существует еще целый ряд заболеваний, имеющих сходную клиническую картину, но требующих совершенно иного лечения. Часто эти заболевания достаточно серьезны, поэтому в любом случае требуются дополнительные параклинические исследования, позволяющие исключить симптоматический характер мигрени (при мигрени существенных изменений не находят).
Мигренозный статус
В тяжелых случаях у больных мигренью может развиться мигренозный статус — приступы острой мигренозной головной боли, следующие один за другим с короткими интервалами, продолжающиеся несколько часов или суток; в межприступном периоде сохраняется менее сильная головная боль. Мигренозный статус может длиться до 1–3 недель.
Фаза предвестников перед приступом мигрени может отсутствовать. В этом случае приступ простой мигрени начинается с головной боли, а приступ ассоциированной — с ауры. В течении мигрени могут быть ремиссии (отсутствие приступов — светлые промежутки), которые наступают спонтанно или во время беременности и лактации, а иногда после различных ситуаций, требующих максимального эмоционального напряжения.
Гипертоническая болезнь
Следующее наиболее распространенное заболевание, для которого ведущим симптомом является головная боль, — это гипертоническая болезнь.
Гипертоническая болезнь — это заболевание, основным признаком которого является повышение артериального давления, обусловленное нарушением регуляции тонуса сосудов и работы сердца и не связанное с органическими заболеваниями каких-либо органов или систем.
Симптомы. В течении гипертонической болезни различают три стадии.
I — стадия функциональных изменений. В этот период больных беспокоят слабость, головная боль, быстрая утомляемость, нарушения сна. Повышенное артериальное давление держится непостоянно, под влиянием отдыха и седативных средств оно нормализуется. Изменений во внутренних органах не обнаруживается.
II — стадия начальных органических изменений. Артериальное давление повышено, для его снижения требуется применение специальных гипотензивных препаратов. Могут возникать гипертонические кризы. Усугубляется течение атеросклероза, ишемической болезни сердца, возникает поражение почек, глаз и других органов. Увеличивается левый желудочек сердца.
III — стадия выраженных органических изменений. Артериальное давление стойко повышено. Могут возникать такие осложнения, как инфаркт миокарда, мозговой инсульт, сердечная недостаточность, слепота.
Основная жалоба, которую предъявляют пациенты, — это головная боль, связанная с повышением артериального давления. Обычно она локализуется в затылочной области, появляется по утрам после сна. Могут быть раздражительность, бессонница, некоторое снижение памяти, также беспокоят боли в области сердца, одышка при физической нагрузке, снижение зрения.
При гипертонической болезни отмечаются гипертонические кризы — резкое повышение артериального давления. Провоцирующими моментами являются стрессы, физические усилия, недостаточный сон и т. д.
Появляется или усиливается головная боль, возникают головокружение, тошнота, рвота, боли в области сердца, сердцебиение, расстройство зрения.
Характеристика головной боли при гипертонической болезни довольно типична: ранним утром (у некоторых больных ночью), постепенно усиливаясь, появляются ноющие головные боли, как бы исходящие из глубины черепа, часто пульсирующие, усиливающиеся при кашле, чихании, натуживании. Усиление головных болей отмечается и во время выполнения физической работы.
Боли бывают как постоянными, так и перемежающимися, ощущаются во всей голове или в одной из ее половин и часто напоминают мигренозные боли. После утреннего подъема и приема кофе они обычно уменьшаются. Головные боли отмечаются преимущественно в затылочной и височной областях и, как правило, связаны с нервно-психическим напряжением. Возможны интенсивные, преимущественно общие головные боли, когда больные ощущают как бы распирание головы, ухудшение остроты зрения.
Кроме того, головные боли зависят от стадии заболевания.
В начальных стадиях гипертонической болезни головная боль может иметь затылочную, височную или лобно-глазничную локализацию, пульсирующий характер, усиливаться после волнения, нарушения режима труда и отдыха, при резких колебаниях погоды.
Во второй стадии болезни головная боль нередко возникает в утренние часы, имеет диффузную, половинную или затылочную локализацию, пульсирующий или сжимающий характер, уменьшается после подъема и часто исчезает к середине дня.
В третьей стадии головная боль часто имеет диффузный характер, сопровождается, особенно при кризах, тошнотой, рвотой, головокружением.
Гипотония
В отличие от гипертонической болезни, при пониженном артериальном давлении головная боль стихает в положении лежа и усиливается в положении стоя, сопровождается шумом в ушах или голове, ослаблением пульса, бледностью кожи лица. После приема препаратов, повышающих артериальное давление (чая, кофе и др.), самочувствие больных обычно улучшается, головная боль уменьшается или исчезает. Головная боль при гипотонии выражена умеренно, возникает обычно по утрам, сопровождается общей слабостью, зевотой, бледностью, сердцебиением, сочетается с быстрой утомляемостью, склонностью к обморокам. Со временем она становится постоянной либо приступообразной, подчас совпадая с гипотоническими сосудистыми кризами.
Симптомы. Головная боль может являться ведущим симптомом поражения сосудов головного мозга. Нарушение мозгового кровообращения, как правило, развивается на фоне сосудистых заболеваний, в основном атеросклероза, и повышенного артериального давления. Упрямство, отказ пересматривать устаревшие стереотипы — вот возможные причины его возникновения.
Атеросклероз
В крови циркулируют холестерин и другие жиры в соединении с белками — липопротеиды, или жиро-белковый комплекс. Качественно изменяясь, они воспринимаются организмом как аутоантигены, против которых вырабатываются антитела и биологически активные вещества (гистамин, серотонин), что влияет на сосудистую стенку, увеличивая ее проницаемость, нарушая обменные процессы.
Атеросклероз — это хроническое заболевание артерий крупного и среднего калибра (эластического и мышечно-эластического типа), характеризующееся отложением и накоплением в интиме плазменных атерогенных апопротеин-бета-содержащих липопротеинов с последующим реактивным разрастанием соединительной ткани и образованием фиброзных бляшек, проявляющаяся головными болями, головокружениями и нарушениям общего самочувствия.
Клинические формы атеросклероза. Помимо атеросклероза мозговых артерий, выделяют следующие формы (по локализации процесса):
1) атеросклероз грудной и брюшной аорты;
2) атеросклероз коронарных артерий;
3) атеросклероз почечных артерий;
4) атеросклероз мезентериальных артерий;
5) атеросклероз легочных артерий.
Периоды. По клинической характеристике выделяют 2 периода с соответствующими стадиями.
I период (доклинический):
1) стадия вазомоторных нарушений;
2) комплекс биохимических нарушений.
II период (период типичных клинических проявлений):
1) ишемическая стадия;
2) тромбонекротическая стадия;
3) склеротическая стадия.
По фазам течения атеросклероз подразделяют на:
1) фазу прогрессирования;
2) фазу стабилизации;
3) фазу регрессирования.
Механизм развития. Атеросклероз начинается с нарушения проницаемости эндотелия и миграции в интиму гладкомышечных клеток и макрофагов. Эти клетки интенсивно накапливают липиды и превращаются в «нечистые клетки». Перегрузка нечистых клеток холестерином и его эфирами приводит к распаду клеток и к выходу во внеклеточное пространство липидов и лизосомальных ферментов, что ведет к развитию фиброзирующей реакции. Фиброзная ткань окружает липидную массу, формируется фиброзно-атероматозная бляшка. Развитие указанных процессов происходит под влиянием двух групп патогенетических факторов.
Факторы, способствующие развитию атерогенной гиперлипопротеинемии:
1) факторы риска (возраст старше 45 лет, мужской пол, курение, подверженность стрессам, артериальная гипертензия, сахарный диабет, избыточная масса тела, гиподинамия, отягощенная по атеросклерозу наследственность, подагра, мягкая питьевая вода и т. д.);
2) этиологические факторы; злоупотребление жирной, богатой холестерином и легко всасывающимися углеводами пищей, болезни обмена веществ и эндокринные заболевания (сахарный диабет, гипотиреоз, желчнокаменная болезнь);
3) нарушения функции печени, кишечника, эндокринных желез, инсулярного аппарата и т. д.
Факторы, способствующие проникновению атерогенных липопротеинов в интиму артерий:
1) повышение проницаемости эндотелия;
2) уменьшение акцепторных функций альфа-липопротеидов по удалению холестерина из интимы артерий;
3) активация перекисного окисления липидов, уменьшение образования эндотелием вазодилатирующего фактора; включение иммунологических механизмов — образование антител к атерогенным пре-бета— и бета-липопротеидам.
Таким образом, к возникновению атеросклероза причастны практически все системы организма: нервная, эндокринная, иммунная и т. д.
Длительное перевозбуждение коры больших полушарий приводит к перевозбуждению гипоталамо-гипофизарно-надпочечниковой системы. Происходит усиленный выброс катехоламинов и нарушение всех видов обмена, особенно в стенках сосудов, повышается артериальное давление.
Симптомы. Клиническая картина при атеросклеротических нарушениях выражается снижением работоспособности, головными болями, нарушением сна, головокружением, шумом в голове, раздражительностью, парадоксальными эмоциями (радость со слезами на глазах), ухудшением слуха, снижением памяти, неприятными ощущениями (ползание мурашек) на коже, снижением внимания. Может также развиться астено-депрессивный или астено-ипохондрический синдром.
Острое нарушение мозгового кровообращения
Под острым нарушением мозгового кровообращения объединяют все виды острого нарушения мозгового кровообращения, которые сопровождаются преходящей или стойкой неврологической симптоматикой.
Для них характерно появление клинических симптомов со стороны нервной системы на фоне существующих сосудистых изменений. Заболевание характеризуется острым началом и отличается значительной динамикой общемозговых и локальных симптомов поражения мозга. Выделяют преходящие нарушения мозгового кровообращения, которые характеризуются регрессом неврологических признаков в течение суток после их появления, и острые нарушения с более стойкой, иногда необратимой неврологической симптоматикой — инсульты.
Инсульт
Инсульты подразделяются на ишемические (инфаркт мозга) и геморрагические — выход крови в окружающие ткани и пропитывание их. Условно выделяют малые инсульты, при которых заболевание протекает легко, а неврологические симптомы (двигательные, речевые и др.) исчезают в течение 3 недель.
Преходящие нарушения мозгового кровообращения
Преходящие нарушения мозгового кровообращения чаще всего наблюдаются при гипертонической болезни или атеросклерозе мозговых сосудов. Провоцировать нарушения мозгового кровообращения могут стрессовые ситуации. Материалом для эмболии и тромбозов служат кристаллы холестерина, массы распадающихся атеросклеротических бляшек, кусочки тромбов, конгломераты тромбоцитов.
Симптомы. Клиническая картина преходящих нарушений мозгового кровообращения может проявляться как общемозговыми, так и очаговыми симптомами.
Общемозговые симптомы:
1) головная боль;
2) головокружение;
3) боль в глазных яблоках, которая усиливается при движении глаз;
4) тошнота;
5) рвота;
6) шум и заложенность в ушах;
7) возможны изменения сознания: оглушенность, психомоторное возбуждение, может быть кратковременная утрата сознания;
8) реже наблюдаются судорожные явления.
Общемозговые симптомы особенно характерны для гипертонических церебральных кризов. Наблюдается подъем артериального давления в сочетании с вегетативными расстройствами (ощущение озноба или жара, полиурия). Могут отмечаться менингеальные явления — напряжение затылочных мышц. При гипотонических церебральных кризах артериальное давление снижено, пульс ослаблен, общемозговая симптоматика менее выражена.
Очаговые неврологические симптомы могут проявляться в зависимости от их локализации. Если происходит нарушение кровообращения в больших полушариях головного мозга, то чаще всего нарушается чувствительная сфера в виде парестезий — онемения, покалывания, чаще локализованного, захватывающего отдельные участки кожи, конечностей или лица. Могут обнаруживаться участки снижения болевой чувствительности — гипестезии.
Вместе с чувствительными нарушениями могут возникать двигательные расстройства — параличи или парезы, чаще ограниченные (кисть, пальцы, стопа), также отмечаются парезы нижней части мимических мышц лица, мышц языка. При исследовании обнаруживается изменение сухожильных и кожных рефлексов, могут вызываться патологические рефлексы (рефлекс Бабинского). Могут также развиваться преходящие речевые нарушения, нарушения схемы тела, выпадения полей зрения и др.
При поражении мозгового ствола характерны головокружение, шаткость походки, нарушение координации, двоение в глазах, подергивание глазных яблок при взгляде в стороны, чувствительные нарушения в области лица, языка, кончиков пальцев, слабость в конечностях, может также возникнуть нарушение глотания.
Головная боль при нарушении мозгового кровообращения имеет специфическую характеристику.
Она тупая, выражена нерезко, усиливается при умственном и физическом напряжении, сопровождается шумом в ушах, снижением слуха, головокружением, пошатыванием при ходьбе, особенно при поворотах головы. Обнаруживаются признаки недостаточности кровоснабжения головного мозга — ослабление памяти на текущие события, снижение работоспособности, быстрая утомляемость. Очень часто больные бывают раздражительны, вспыльчивы, нередко проявляют слабодушие, суетливость, жалуются на бессонницу и другие нарушения невротического характера. Так проявляется диффузный атеросклероз сосудов головного мозга.
В других случаях при патологии сосудов головного мозга головные боли появляются внезапно или быстро развиваются и сопровождаются шумом в ушах или в голове, головокружениями, тошнотой, рвотой, ощущением пелены или черных точек перед глазами, расстройством координации движений, высоким артериальным давлением. Иногда определяются расстройства чувствительности, парестезии (ощущения онемения, покалывания, ползания мурашек), отмечаются сонливость, психомоторное возбуждение, преходящие расстройства памяти, дезориентация в обстановке и во времени, судорожные припадки. Так обычно проявляются церебральные (мозговые) сосудистые кризы.
Если аналогичные симптомы выражены более ярко, больные жалуются на «неясность» мыслей, «все плывет перед глазами, потемнело в глазах». При этом возможны следующие симптомы: кожа лица бледная, холодная, влажная; наряду с головной болью наблюдаются ощущение тяжести в голове, головокружение, тошнота, рвота, эмоциональная неустойчивость, слабость, потливость, сердцебиение и недостаток воздуха. Обычно такие симптомы характеризуют преходящие нарушения мозгового кровообращения. Возможны кратковременные расстройства сознания и нарушения в чувствительной сфере — ощущение онемения, иногда с покалыванием, захватывающее отдельные участки кожи лица, конечности, отдельные пальцы. Кроме того, могут наблюдаться преходящие расстройства речи.
Патология в позвоночнике
Шейная мигрень
Патология позвоночника одновременно с нарушением циркуляции крови может проявляться головной болью. Примером может служить шейная мигрень, являющаяся результатом воздействия патологических костных и хрящевых структур на позвоночную артерию и ее симпатическое сплетение. Наиболее распространенная причина этого воздействия — остеохондроз шейного отдела позвоночника, конкретно — первого и второго шейного позвонка. Также раздражение может возникнуть не в результате остеохондроза, а как итог травмы, например при резком торможении в автомобиле и т. д.
Позвоночная артерия обеспечивает кровоснабжение затылочных и задневисочных долей, мозжечка и структуры внутреннего уха. Поэтому сдавление артерии или раздражение ее симпатического сплетения вызывает рефлекторный спазм других внутримозговых сосудов, приводит к недостаточному кровоснабжению тех же самых областей, которые поражаются при гемикрании. Отсюда и большое сходство внешних проявлений.
При шейной мигрени наблюдаются:
1) болевой синдром (жгучая боль в затылке, висках, а иногда и в надбровной области);
2) зрительные нарушения (боль и ощущение песка в глазах, туман перед глазами);
3) вестибулярные проявления (головокружение, шум и треск в ушах, снижение слуха).
Отличить шейную мигрень от истинной гемикрании часто очень просто: необходимо прижать дополнительно позвоночную артерию (создать искусственную компрессию) в точке на границе средней и наружной трети линии, соединяющей сосцевидный отросток и остистый отросток первого шейного позвонка. Если придавливание позвоночной артерии в данной точке провоцирует или усиливает боль, это шейная мигрень.
Остеохондроз
Остеохондроз — это дегенеративно-дистрофическое заболевание позвоночника, в первую очередь межпозвонковых дисков, сопровождающееся их деформацией, уменьшением высоты, расслоением. Наиболее часто остеохондроз локализуется в шейных, верхнегрудных и нижнепоясничных отделах позвоночника.
Симптомы. При остеохондрозе шейного отдела позвоночника развивается так называемый дисциркуляторный вертебробазилярный синдром (обусловленный расстройством циркуляции крови). Приступам предшествуют головные боли, расстройства слуха и зрения.
У некоторых больных симптомы недостаточности базилярной артерии появляются только при определенных движениях и кратковременны. При повороте головы в результате перекручивания позвоночной артерии вокруг атланта возникают следующие симптомы:
1) головокружение;
2) звон в ушах;
3) расстройство речи;
4) двоение в глазах;
5) затруднение глотания;
6) чувство онемения тела (с одной стороны), руки, ноги, иногда с обеих сторон.
Могут наступить:
1) снижение слуха;
2) потеря сознания;
3) вестибулярные нарушения.
У некоторых больных наблюдаются парестезии верхних конечностей. Эти нарушения возникают вследствие поражения позвонков, сопровождаются нарушением функций сосудистых образований.
Больные отмечают онемение руки с одной или с обеих сторон, чувство ползания мурашек, покалывания кончиков пальцев рук. Некоторые больные жалуются на опухание руки, однако объективно это не отмечается. При вовлечении в патологический процесс двигательных корешков появляются слабость, скованность в суставах верхних конечностей. Изредка наблюдаются избирательная атрофия мышц конечностей и снижение костно-сухожильных рефлексов. Течение этого синдрома рецидивирующее, хотя у части больных он может исчезать через несколько месяцев. При вертебробазилярном синдроме у отдельных пациентов преобладает шум в ушах, головные боли с локализацией преимущественно в затылочной области, ощущение вращения окружающей обстановки, реже — ощущение собственного смещения, пелены перед глазами.
Характерны тошнота, рвота, икота, побледнение лица; нередко бывает двоение в глазах, расстройства слуха, незначительные расстройства координации движений. Важным диагностическим симптомом является возможный приступ внезапного падения и обездвиженности без потери сознания у больных с патологией шейного отдела позвоночника при поворотах и запрокидывании головы.
Длительное мышечное напряжение
Симптомы. При так называемых головных болях напряжения люди испытывают относительно постоянное ощущение тяжести в области затылка и лба, усиливающееся до ощущения боли при длительной фиксации головы (например, во время чтения, письма), сосредоточенности, утомлении или волнении. Характерно ощущение несуществующего головного убора, который стягивает голову или давит на нее. Нередко больные жалуются на нечто постороннее в области лба, темени или затылка, покалывание, ползание мурашек. Боли, как правило, умеренной интенсивности, не пульсирующие. Обычно определяется болезненность мышц лба, висков, затылка и задней поверхности шеи. Эти мышцы напряжены, а местами с болезненными уплотнениями. При давлении на мышцы головная боль усиливается, возникают головокружение, шум в голове, но иногда больной отмечает головную боль независимо от этого воздействия. Если ограничить подвижность шейного отдела позвоночника, в некоторых случаях можно уменьшить интенсивность головной боли.
Эти боли чаще всего бывают двусторонними, локализация их непостоянна. Тошнота и рвота для них не характерны. Их возникновение принято объяснять сильным и продолжительным сокращением мышц в связи с эмоциональным напряжением и необходимостью концентрировать внимание.
Головные боли, обусловленные длительным мышечным напряжением, принято делить на:
1) локальные;
2) генерализованные;
3) смешанные.
В основе их может лежать сопротивление новому опыту, новому движению.
Локальным головным болям напряжения присущи усиление в момент пробуждения вследствие продолжительного неудобного положения головы, усиление при кашле, чихании и натуживании, а также болезненное уплотнение в мышцах затылка и задней поверхности шеи. Возникновение этих болей связано с дегенеративными изменениями шейного отдела позвоночника, ограничением его подвижности.
У людей с генерализованными головными болями напряжения выявляется болезненность при сгибании, разгибании и поворотах головы, зажмуривании глаз и сокращении жевательных мышц.
Головная боль, как правило, локализуется в месте преобладающей активности мышц головы. Так, если для выполнения работы приходится наклонять голову, возникают боли в области затылка. И наоборот, во время умственного и физического расслабления они уменьшаются.
Неврозы
Симптомы. При неустойчивости, высокой подвижности (лабильности) психоэмоциональной сферы люди часто отмечают тяжесть в голове, жалуются на то, что после сна не испытывают обычной бодрости.
Иногда больные ощущают давление на голову, как будто на голову надета шапка или каска. Головная боль обычно не сильная, тем не менее пациент уверяет врача, что она «страшная», «ужасная», акцентируя внимание на тягостных ощущениях «в мозгу» или «в черепе».
Может обнаружиться повышенная чувствительность в каком-либо участке головы, иногда болезненно даже легкое прикосновение к волосам. Отличительным признаком такой боли является то, что жалобы на ее интенсивность в значительной мере зависят от настроения больного. Если отвлечь его внимание, боли будут уменьшаться.
Предложены многочисленные классификации неврозов. Наиболее удачной считают классификацию, которая разделяет неврозы по следующим формам.
Клинические формы неврозов:
1) неврастения;
2) невроз навязчивых состояний;
3) истерия;
4) невроз страха;
5) ипохондрический невроз;
6) депрессивный невроз.
Неврозы — одно из наиболее частых нервно-психических заболеваний. Они возникают чаще у женщин, чем у мужчин, возможно, в связи с тем, что семейные и бытовые невзгоды для женщин обычно более значимы. Неврозы могут носить и массовый характер, когда возникает ситуация стресса в стране, регионе, городе. В качестве факторов риска следует назвать:
1) физическое перенапряжение;
2) соматические болезни;
3) травмы;
4) злоупотребление транквилизаторами и снотворными, а также наркотическими веществами.
С точки зрения нетрадиционной медицины, к возникновению неврозов приводят эгоцентричность, «засорение каналов общения», чувство страха и беспокойства, борьба, суета, недоверие к жизненному процессу.
Механизмы развития. Общим механизмом неврозов является нарушение деятельности церебральных структур, обеспечивающих адаптацию к ситуациям, препятствующим удовлетворению потребностей. Вследствие этого возникает неадекватное поведение, перенапряжение нервных процессов, стрессы с соответствующими эндокринными и вегетативными проявлениями. Нервные и гуморальные механизмы регуляции тесным образом взаимосвязаны. Каждый условно-рефлекторный и безусловно-рефлекторный акт сопровождается соответствующими гуморальными изменениями, т. е. при эмоциональных состояниях (тревоге, страхе и т. д.) происходит выброс адреналина, а при ярости и гневе — норадреналина. Увеличение содержания адреналина или норадреналина в крови вызывает ряд соматических изменений в организме. За последние годы достигнуты большие успехи в области генетики и биохимических основ памяти — факторов, влияющих на процессы синтеза РНК в головном мозге, а также механизмов «стирания» следов воспринятого. Можно надеяться, что дальнейшие исследования позволят и понять механизм формирования вызванных психическими травмами стойких и глубоких патологических следов в памяти, и найти пути их стирания.
Неврастения
Неврастения — «нервная слабость», нервное истощение, переутомление. Развивается под влиянием более или менее продолжительной психической травматизации, которая ведет к эмоциональному напряжению, недосыпанию, они нередко возникают при длительном пребывании в неблагоприятной семейной или служебной обстановке, а также продолжительном состоянии тревоги и большом умственном или физическом перенапряжении.
Головная боль нередко характеризуется пациентами как ощущение «вбитого в голову гвоздя» или «ввинченного шурупа». Она чаще ощущается на ограниченном участке головы (на темени, виске) и провоцируется волнением, неудовлетворенностью, утомлением. Иногда болезненна сама кожа в области волосистой части головы.
Так обычно описываются головные боли при неврастении самими пациентами. Кроме того, у больных неврастенией, как правило, отмечаются раздражительность, вспыльчивость, быстрая утомляемость, несдержанность в поведении с окружающими людьми, расстройства сна. Неврастения является одной из форм неврозов.
Заболевание начинается постепенно. Основными симптомами являются повышенная раздражительность и быстрая утомляемость. Характерны неадекватные реакции на небольшие раздражители и неумение их подавить. Постоянно беспокоят головная боль, ощущение тяжести в голове, кажется, что на нее надет обруч или каска («каска неврастеника»). Нарушается функция вегетативной нервной системы, появляются потливость, учащенное сердцебиение, снижение аппетита, нарушение функции кишечника, учащенные позывы на мочеиспускание, плохой сон (затруднено засыпание, часты пробуждения).
В зависимости от преобладания возбуждения (раздражительность, вспыльчивость, гневливость) или астении (пониженное настроение, вялость, депрессия) неврастению принято разделять на две формы: гиперстеническую, или раздражительную, и гипостеническую, или депрессивную. Помимо этих двух форм, выделяют еще форму раздражительной слабости, или переходную форму, которая характеризуется повышенной возбудимостью и легкой истощаемостью, резкими колебаниями работоспособности и частой сменой настроения.
Следует отметить, что неврастенический симптомокомплекс может быть при различных заболеваниях. Он может возникать при опухолях мозга, черепно-мозговых травмах, сифилисе, церебральном атеросклерозе, гипотонической или гипертонической болезни. При этом имеются симптомы основной болезни, которые придают ряд клинических особенностей неврастеническому симптомокомплексу. Так, резкие головные боли, которые возникают во время сна, под утро и сопровождаются тошнотой и рвотой, местная болезненность при постукивании по черепу и изменения на глазном дне, разнообразная неврологическая симптоматика являются признаками опухоли мозга.
Выраженный вестибулярный компонент (т. е. головокружение в транспорте, при фиксации взгляда на мерцающих предметах и т. д.) типичен для травм головного мозга.
Инертность, слабодушие, трудность переключения с одного вида деятельности на другой говорят о церебральном атеросклерозе. При гипотонической болезни периодически появляются признаки недостаточности кровообращения мозга, особенно после физической нагрузки или эмоционального перенапряжения. Возникают головная боль, чаще в области затылка, головокружение, шум в ушах, ощущение мерцания в глазах, чувство кратковременного онемения отдельных частей тела, неприятные ощущения в области сердца, появляется чувство тревоги, беспокойства.
Для астении гипертонического генеза характерны расстройства внимания, рассеянность, которые мешают работе, в том числе усвоению материала, сосредоточению. Появляются раздражительность, нетерпеливость, аффективная лабильность, тревога, головные боли распирающего характера в области затылка, темени, лба. Головокружение носит приступообразный характер с внезапными провалами памяти, потерей устойчивости, ощущением пустоты и легкости в голове. При инфекционных заболеваниях (особенно после перенесенной инфекции), при соматических заболеваниях наблюдается симптоматика в виде обидчивости, капризности, психическая слабость на фоне быстрой истощаемости, ипохондрические проявления.
Ипохондрический невроз
Под ипохондрией понимается болезненная сосредоточенность на своем здоровье, склонность приписывать себе заболевания по незначительному поводу. При этом легко возникают болевые или тягостные ощущения в тех или иных частях тела (сенестопатии). Опасение по поводу своего здоровья чаще всего возникает у лиц тревожно-мнительных или астеничных.
Возникновению болезни может способствовать воспитание, при котором ребенку прививается чрезмерная забота о своем здоровье. Поводом для появления ипохондрических идей могут служить как прочитанная статья о каком-либо заболевании, так и рассказы о болезнях или чьей-либо смерти, незначительные соматические заболевания, которые перенес больной, или возникновение у него вегетативных нарушений (тахикардии, потливости, чувства слабости и т. д.) после приема кофе, чая, алкоголя, перегревания, сексуального эксцесса. Все это может служить материалом для ипохондрической переработки.
Симптомы. Весьма характерны для ипохондрического невроза психогенно обусловленные или сенестопатические ощущения. Есть лица, которые под влиянием представлений могут испытывать боли или ощущения (мурашки, покалывание, жжение) очень ярко и счесть некомпетентным врача, который им скажет, что у них все нормально.
Особенно трудны для диагностики «маскированные» эндогенные депрессии. К их числу относится и ипохондрическая депрессия. При ипохондрической депрессии больные жалуются на боли и тягостные ощущения в области головы, груди, желудка, конечностей и других частях тела, а также на чувство слабости, усталости, тревоги, нарушение сна. Постепенно нарастает чувство безысходности, безнадежности и приходят мысли о самоубийстве, которые больные могут скрывать. Пониженное настроение порождает у них ипохондрические представления, они являются его следствием. Длительность ипохондрических депрессий может колебаться от нескольких месяцев до нескольких лет.
При маскированных, ларвированных эндогенных депрессиях больные обычно жалуются на легкую угнетенность, невозможность радоваться. Они становятся нерешительными, менее энергичными, менее активными, нервными, тревожными. Обилие соматических жалоб не укладывается в картину какого-либо заболевания, создавая впечатление невроза.
Депрессивные фазы могут протекать в виде соматических эквивалентов — головной боли, нарушений сна, экземы, ночного недержания мочи, радикулита, астматических приступов, симптомов сердечно-сосудистого невроза и т. д. Больные могут длительно обследоваться и лечиться у специалистов, между тем хорошие результаты дает лечение у психотерапевта.
Депрессивный невроз
Различают депрессии:
1) невротические;
2) психогенные, или реактивные;
3) эндогенные.
Невротическая депрессия, или депрессивный невроз, чаще всего возникает у лиц, неуверенных в себе, нерешительных, несамостоятельных, которые трудно приспосабливаются к новым жизненным условиям. К заболеванию также предрасположены лица сдержанные и целеустремленные, категоричные в своих суждениях, утрированно и формально понимающие чувство долга. Для них всегда затруднительно отступление от принятых догм. Наряду с этим такие лица отличаются богатством аффективной жизни, им свойственны глубокие эмоциональные привязанности к близким людям. Заболевание является реакцией на длительную психотравмирующую ситуацию, которую данная личность не может разрешить, например служебную или семейную (алкоголизм мужа, конфликты на службе), а также представление о своей мнимой или реальной непривлекательности, невозможности устроить личную жизнь.
Симптомы. Первоначально на отдельные невзгоды возникает кратковременная реакция, затем, после их многократного повторения, возникает и постепенно развивается неврастенический синдром со слезливостью и пониженным настроением. Иногда первоначально возникает невроз страха (тревоги), постепенно переходящий в невротическую депрессию. Развиваются подавленное настроение, грусть, тоска, плаксивость. Критическое отношение к болезни сохранено, и больные пытаются с ней бороться. Характерны идеи несправедливого отношения к себе, жалобы на свою судьбу. Больные отмечают плохое самочувствие, слабость, быструю утомляемость, нарушение сна, неприятные ощущения в области сердца. Различают астенический и тревожный варианты этой болезни.
Истерия
При истерии также наблюдаются расстройства чувствительности, которые выражаются в снижении болевой чувствительности или в ее повышении, истерических болях. Распространение участков нарушения чувствительности не соответствует областям иннервации чувствительными нервными корешками, а связано с представлением о распределении функций. В связи с этим чаще всего эти анестезии имеют форму геометрических фигур или возникают по типу перчатки, чулка, штанов, куртки или четкой половины тела с границей по средней линии. Но если больной узнает о правильных участках иннервации, то участки анестезий изменяются.
Симптомы. Истерические боли могут носить самый различный характер и иметь разнообразную, подчас самую немыслимую локализацию (например, ограниченный участок на голове, как от «вбитого гвоздя»). Часто боли могут локализоваться там, где раньше у больного было повреждение. Истерические боли очень трудно отграничить от физических. Можно дать больному анальгин, не посвящая его в это. Психогенные боли останутся, тогда как физическая боль уменьшится. Если больному внушить, что боли будут уменьшаться от определенного лекарства, и давать ему подкрашенную воду, то это «лекарство» будет на него действовать. Этим и отличаются психогенные боли от физических.
В настоящее время под истерией, или истерическим неврозом, понимают заболевание, вызванное действием психической травмы, в результате которой возникает механизм «бегства в болезнь», или условной желательности болезненного симптома.
При неврастении тоже существует «бегство в болезнь», но человек неосознанно использует болезнь для отказа от жизненной борьбы, с тем чтобы его просто оставили в покое. Неврастеник ни на что не претендует, его притязания низки, он капитулировал. При истерии идет речь о принципиально ином психозащитном смысле такого «бегства». При истерии «болезнь» используется ради получения льгот. Страдающий истерией имеет очень высокие притязания, он не капитулировал, «болезнь» как раз используется для жизненной борьбы. Истерический симптом является желательным, дающим определенные житейские выгоды больному — либо уход от невыносимой действительности, либо выход из тяжелой ситуации.
В мирное время неврозы у нас связаны главным образом с семейными, бытовыми или служебными конфликтами. При этом такие истерические симптомы, как слепота, глухота, немота, паралич рук или ног, т. е. симптомы, которые ограничивают возможность пользоваться благами жизни, нерациональны и встречаются редко. Чаще встречаются астенические симптомы, депрессивные и ипохондрические состояния, сопровождающиеся резкими головными болями, сердечно-сосудистые приступы, так как широкая известность симптомов этих заболеваний способствует их имитации при истерии. Приятными, выгодными, желательными для больного могут оказаться различные заболевания или легкие ранения, избавляющие его от тех или иных неприятных обязанностей. И этот механизм является специфическим для истерии, отличая ее от других, неистерических неврозов. При истерическом приступе необходимы зрители. Когда их нет, то нет и истерических проявлений.
Помимо головной боли, для истерии характерны разнообразные и изменчивые симптомы. Так как внушаемость больного повышена, то один симптом может быстро смениться другой реакцией, которая в данной ситуации для больного очень «кстати». Могут быть бурные эмоциональные реакции, вызванные незначительной фразой врача или другого лица. А склонность к вымыслам и фантазиям дает очень яркую окраску этим реакциям.
Очень интересны истерические припадки. Они могут быть столь разнообразны, что трудно себе вообразить. Примером могут служить судорожные припадки, которые сопровождаются криками, плачем, имитацией криков животных, «словесным поносом», состоянием экстаза со стонами, «прорицанием будущего». Больные могут рвать на себе волосы, одежду, но при этом должны быть зрители, которые следили бы за этим.
Можно наблюдать приступ «большой истерии». Это целое представление, спектакль, который состоит из нескольких актов. Вначале развиваются эпилептоидный припадок, судороги, возможна истерическая дуга, когда больной выгибается дугой, опираясь на затылок и пятки. Эта фаза переходит в фазу больших движений и клоунизма. Совершаются крупные размашистые движения, больные могут биться головой, руками, ногами. Затем может развиться акт «страстных поз», когда лицо больного, его поза, движения выражают гнев, ужас, экстаз.
Далее следует фаза галлюцинаторно-делириозных переживаний, когда больной начинает плакать или смеяться, что-то шептать, прислушиваться, видеть «картины», что-то воспроизводить руками и т. д. Больные помнят свое представление, но не все могут пересказать. Припадки длятся от часа до нескольких часов, в зависимости от аудитории и ее заинтересованности.
Можно наблюдать индуцированные припадки, когда больные находятся в одной палате. Началось у одного — почему бы и мне не попробовать? Тогда они отличаются разнообразием, каждый выступает кто во что горазд.
Могут быть и малые истерические припадки. Они не сопровождаются падением. Чаще всего это плач, жалобы на дурноту, боли в области сердца, сердцебиение, спазм в области горла, затруднение дыхания. Лицо может краснеть или бледнеть. Пульс хорошего наполнения, ритмичный. Больные могут производить руками какие-то движения, обычно беспорядочные, но могут и оставаться неподвижными какое-то время. Могут наблюдаться приступы истерической спячки (припадки летаргии), которые могут повторяться несколько раз в день. Таких больных не удается разбудить обычными приемами. Длительные состояния истерической спячки называются истерическим ступором.
Истерические припадки необходимо отличать от припадков эпилепсии, при которых нет зрителей, больной в тяжелом состоянии может прикусить себе язык, лицо становится багрово-синим, возможны непроизвольные мочеиспускание и дефекация. При припадках истерии должны быть зрители: если их нет, то и припадок быстро заканчивается. Эти зрители очень желательны данному больному, и вся эта демонстрация предназначена для них. При истерическом припадке больной падает на кровать, диван или кресло, он успевает красиво и удобно это сделать, театрально. А вот при эпилептическом припадке — «где стоял, там и упал». Также часто наблюдаются ритмичные сокращение мышц лица и резкое «зажатие» больших пальцев в кулаках. Это является одним из характерных признаков эпилептического припадка и отличает его от симулятивных и истерических. После приступа у больных, страдающих эпилепсией, наблюдается глубокий сон, а у «истериков» — «встал, отряхнулся и пошел».
При истерии могут наблюдаться двигательные расстройства, которые проявляются параличами и парезами — контрактурами, иногда с причудливыми размашистыми движениями — гиперкинезами. Истерические параличи и контрактуры обычно поражают часть тела, соответствующую общепринятому делению (руку, ногу, кисть, стопу и т. д.), часто резко ограничивая поражение по линии сустава. Чаще всего наблюдаются параличи мышц конечностей. Может страдать одна рука или одна нога, обе руки, или одна рука и одна нога на одной половине тела, или все конечности разом. Параличи мышц языка, шеи и других групп встречаются редко. Истерические контрактуры чаще всего поражают мышцы конечностей шеи (истерическая кривошея) или туловища. Они могут фиксировать тело в очень вычурных позах, которые не наблюдаются при органических поражениях. Если при истинных параличах и контрактурах наблюдается угасание рефлексов и снижение тонуса мышц (усыхание конечности), то при истерических параличах и контрактурах этого не наблюдается. Рефлексы остаются живыми, а тонус мышц — хорошим.
Истерические нарушения движения проходят во время сна или в экстремальных условиях. Примером может быть случай с одной больной, которая сидела несколько лет, а во время пожара вскочила да еще вытащила за собой сундук со своими дорогими вещами, который не могли поднять два дюжих молодца. Или другая больная, которая тоже лежала обездвиженная несколько лет, ее кормили с ложечки, но по ночам она ходила есть на кухню, а домашние удивлялись, куда пропадали самые лучшие и лакомые кусочки, но она была вне подозрений, так как страдала параличом всех четырех конечностей. Это классические примеры.
У больных с истерическими нарушениями движений (параличами, парезами) нет характерной позы истинно парализованных людей, конечности у них волочатся и болтаются, как привязанные протезы, и нога поражается тяжелее, чем рука, так как рукой им необходимо есть или за что-то хвататься. Кроме того, у больных истерией не поражаются мышцы лица и языка, как у больных с параличом, — они им просто очень нужны.
При истерии могут наблюдаться расстройства вегетативных функций, которые чрезвычайно разнообразны. К описываемой форме относятся спазмы мускулатуры пищевода, которые вызывают «истерический комок», подкатывающий к горлу, может наблюдаться затруднение прохождения пищи по пищеводу.
Истерическая рвота может быть редкой, единичной и возникать во время определенных ситуаций, но может быть и частой и имитировать непроходимость пищи. Чаще всего рвота возникает сразу после приема пищи или при попытке ее приема. При этом наличие «зрителей» просто необходимо. Иногда встречаются картины псевдоаппендицита, вздутия живота, одышки. Одышка бывает разной: «дыхание гончей собаки» может сопровождаться звуками (свистящими, шипящими, клокочущими и т. д.). Могут быть имитация бронхиальной астмы (псевдоастматические приступы), истерическая стенокардия, псевдоинфаркт. Наблюдаются приступы тахикардии и сердечно-сосудистые нарушения в виде обмороков. Они отличаются от «неврозов сердца», которые относятся к неврастении, тем, что в их основе лежит механизм желательности. Эти заболевания дают больному определенные житейские выгоды: избавление от пребывания в опасной ситуации, освобождение от работы, создание «положения» в семье. Отсюда демонстративность проявления болезни в присутствии заинтересованных лиц, театральность, наигранность в поведении и неожиданно быстрое «исцеление», когда необходимость в этом отпадает.
Истерические расстройства органов чувств чаще всего выражаются в нарушении зрения и слуха. Среди истерических расстройств зрения наблюдается концентрическое сужение полей зрения. Обычно оно двустороннее и может сочетаться с извращением цветоощущения. Важно заметить, что данное резко выраженное сужение полей зрения не мешает больным ориентироваться в пространстве.
Истерический амавроз — полная истерическая слепота, может быть как на один глаз, так и на оба. При полной истерической слепоте на один глаз бинокулярное зрение оказывается сохранным, так как больные при этом пользуются и «слепым» глазом. При полной истерической слепоте на оба глаза больные убеждены в том, что они абсолютно ничего не видят, однако в действительности обнаруживается сохранность зрительных восприятий. Этим объясняется тот факт, что данные больные при своей «слепоте» никогда не попадают в опасные для жизни ситуации.
Истерическая глухота чаще всего возникает в военное время и встречается чаще, чем истерическая слепота. Глухота может сочетаться с нарушением речи (мутизмом), и тогда возникает сурдомутизм. Часто при глухоте истерического происхождения наблюдается отсутствие или снижение чувствительно сти ушных раковин, чего в действительности быть не может. Люди с истерической глухотой прекрасно воспринимают речь независимо от ее громкости и сложности. Главное — информационное значение речи и направленность внимания. Таким образом, «глухота» носит характер избирательной восприимчивости окружающего, вся информация, которая относится к их особе, усваивается и соответственно обрабатывается.
Могут наблюдаться истерическая афония (утрата звучности голоса) и истерический мутизм (нарушение речи — немота). В основе истерического мутизма лежит спазм голосовых связок. В отличие от органически обусловленной афонии кашель у больных остается звучным, как и в случае с истерическим мутизмом.
Больные с истерическим мутизмом охотно общаются жестами или письменно. В отличие от больных с органической афазией у больных с истерическим мутизмом сохраняется понимание устной речи, чтения, письма, но больные неохотно делают попытки говорить, предпочитая изъясняться письменно. Мутизм, вызванный психотравмирующим опытом, дает картину онемения языка, нарушения его движения во рту (медлительность), невозможности высунуть язык за пределы ротовой полости, а также нарушение чувствительности языка, зева, кожи вокруг рта и области трахеи. Истерический мутизм может сразу прекратиться, и тогда наступает выздоровление.
При истерии нередко можно наблюдать психические расстройства. Они весьма разнообразны. Это могут быть кратковременные галлюцинации с яркой эмоциональной окраской и театрально-драматическим характером переживаний. Обычно они отражают волнующее больного событие, его желания или опасения.
Истерические нарушения памяти чаще всего наступают в виде амнезии тех или иных событий прошлого. Истерической амнезии может подвергаться тот или иной отрезок времени, связанный с совершением правонарушения. Как только «потеря памяти» перестает быть приятной или выгодной, память возвращается. Этим избирательным характером расстройства памяти при истерии отличаются от органически обусловленных нарушений памяти.
К истерии относятся и различные фобии. Примером может служить некая семейная пара, где муж утратил внимание к своей жене, стал более груб, нежели в молодые годы. В этот период жена перенесла тяжелую инфекцию, врачи сказали, что инфекция затронула нервную систему. Появился страх выходить одной на улицу, стали возникать сердцебиения, обмороки. После того как больную стали сопровождать (муж или кто-либо из домашних), сработал закон «приятности» и завязался узелок по закону условного рефлекса, изменился ее «статус» в семье, усилились внимание и забота, было обеспечено постоянное присутствие близких. Фобия приобрела характер «условной приятности, выгодности» и закрепилась до того времени, пока муж не ушел. Тогда разорвалась дуга рефлекса, и больная практически выздоровела, найдя для себя более приятное занятие.
Истерическая астения
Истерическая астения характеризуется жалобами на повышенную усталость, упадок сил. В поведении нередко проступают черты демонстративности, театральности.
Симптомы. Беспокоят тяжесть в голове, головные боли, вялость, сонливость. Эти же больные, когда не находятся в поле зрения врача или увлечены работой, которая сулит им моральные и материальные выгоды, или когда находятся в центре внимания, повышенной утомляемости не испытывают. Истерическая астения обнаруживает избирательный, селективный характер и фактически является выражением самовнушенных представлений о наличии якобы повышенной утомляемости.
Истерическая ипохондрия
Истерические ипохондрии отличаются своей связью с психотравмирующей ситуацией, делающей представление о наличии тяжелого заболевания «условно приятным». Вернемся к примеру о семейной паре, описанной выше. Жена, побывав в больнице, уверилась в тяжести своего заболевания и вскоре прочла в выписке врача диагноз: «вегетативно-сосудистая дистония». Этот диагноз приобрел для нее «условно приятный» оттенок. И даже после того как рефлекторно-эмоциональная дуга разорвалась, в некоторых ситуациях она преподносила этот диагноз как нечто трагическое, неизлечимое, с горечью в голосе и на лице.
Симптомы. Могут также наблюдаться истерические сумеречные состояния. Истерические сумеречные состояния характеризуются резким сужением сознания с выключением реально существующей обстановки и заменой ее новой, желаемой. Поведение больных при этом носит очень выразительный, эмоциональный, театральный характер. Они как бы разыгрывают сцены, во время которых могут высказывать бредоподобные идеи и испытывать яркие сценические галлюцинации.
Под влиянием самовнушенных представлений на фоне суженного сознания могут возникнуть приступы истерической глоссолалии — автоматической непроизвольной речи на несуществующем языке.
Истерические сумеречные состояния отличаются от сумеречных состояний при эпилепсии, органических заболеваниях, аффективно-шоковых состояниях тем, что они характеризуются театральностью, наигранностью, сценическим изображением новой, приятной для больного ситуации. При этом больные легко вступают в контакт с окружающими, включая их в переживаемую ими обстановку. Если при этом им задают вопросы, то они отвечают нелепо, но в плоскости вопроса, тогда как при других органических или психических заболеваниях (шизофрении) ответ звучит нелепо и не по теме.
Одной из форм истерических психозов является истерический ступор, который остро развивается в ответ на психическую травму и характеризуется общей неподвижностью и немотой. При этом выражение лица страдальческое, напряженное, на глазах слезы, на лице — страх. Лицо покрасневшее (может быть бледным), зрачки расширены, взгляд устремлен в одну точку, пульс учащен.
Может наблюдаться псевдоопистотонический ступор, который носит черты гротеска. Больные вялые, апатичные с застывшей напряженной мимикой. Речь скудная. В постели больные принимают вычурные позы, неопрятны, могут подражать животным в своем поведении, но все это носит демонстративный характер. Отсутствует динамика болезни.
Истерия может принимать различное течение и длиться от нескольких минут до нескольких лет, если больной продолжает пребывать в травмирующей обстановке. Прекращение действия психораздражителей и появление новых, которые говорят о том, что угроза благополучию больного миновала, приводят к снятию истерического синдрома. Устранение истерического синдрома может наступить в состоянии аффекта («хватай сундук — дом горит»).
Невралгия
Интенсивные, мучительные, приступообразные боли могут возникать при заболеваниях черепных нервов.
Невралгия тройничного нерва
Симптомы. Для невралгии тройничного нерва наиболее характерны приступообразные боли, длящиеся секунды или минуты, реже часы. Они подчас сопровождаются судорожным спазмом мимической мускулатуры. Во время приступов больные проявляют двигательное беспокойство, потирают рукой больное место. Может быть покраснение кожи в зоне боли, появляются насморк, слезотечение.
Невралгия носо-ресничного нерва
Симптомы. Невралгия носо-ресничного нерва наблюдается у людей до 40 лет. Во время приступа возникают интенсивные, жгучие, давящие или распирающие боли в области глазницы, глаза, крыла носа, распространяющиеся на соответствующую половину лба. Приступы болей чаще возникают ночью, длятся десятки минут, иногда несколько часов и даже суток. Сопровождаются покраснением глаза, слезотечением, выделениями из носа.
Невралгия ушно-височного нерва
Симптомы. Невралгия ушно-височного нерва характеризуется жгучими, ноющими, реже пульсирующими болями в области передней поверхности ушной раковины, передней стенки наружного слухового прохода, виска. Иногда боли отдают в нижнюю челюсть. Во время приступа отмечается повышенное слюноотделение, определяются покраснение кожи и усиленное потоотделение в области виска и передней поверхности ушной раковины. Боли могут провоцироваться приемом пищи, курением, нервным напряжением.
Невралгия язычного нерва
Невралгия язычного нерва чаще встречается у пожилых людей.
Симптомы. При этом заболевании отмечаются жгучие боли в передних 2/3 языка. Они провоцируются движениями языка, возникают во время приема пищи (особенно острой), разговора.
Воспалительные заболевания связочного аппарата
Головные боли могут выступать на первый план и при воспалительных заболеваниях связочного аппарата.
Симптомы. Постоянные, усиливающиеся во время еды, разговора, особенно по утрам боли характерны для воспаления сустава, соединяющего височную область с нижней челюстью. Больному трудно открыть рот. Боль иррадиирует (отдает) в висок и ухо, снижается слух на стороне болей. В области пораженного сустава может отмечаться припухлость, болезненная при пальпации.
Головные боли могут возникать при артритах височно-челюстных суставов, являющихся проявлением специфических и неспецифических инфекционных и аллергических заболеваний, диффузных заболеваний соединительной ткани, метаболических нарушений (например, подагры), злокачественных опухолей и некоторых синдромных заболеваний. В отдельную группу выделены травматические артриты.
Причиной развития воспалительного процесса в суставе могут быть:
1) местная или общая инфекция;
2) аллергия;
3) аутоаллергия;
4) местная травма.
Факторами, способствующими развитию артритов, являются переохлаждения, физическая перегрузка сустава и др.
Патогенез артрита сложен и многообразен. Особенности структуры суставных тканей — хорошая васкуляризация синовиальной оболочки и наличие многочисленных нервных окончаний — обусловливают способность суставов быстро отвечать воспалительной реакцией на различные прямые и опосредованные воздействия.
При инфекционных специфических артритах возможны бактериально-метастатический и токсико-аллергический пути поражения суставов. В первом случае возбудитель болезни гематогенным или лимфогенным путем заносится непосредственно в полость сустава и может быть обнаружен в синовиальной жидкости. Может иметь место токсико-аллергический механизм развития аллергического синовита.
В клинической картине артритов имеются признаки, указывающие на то, что в развитии заболевания играют роль сдвиги со стороны нервной системы и особенно ее вегетативной части. Роль эндокринных нарушений в формировании общей патологической реактивности организма, предрасполагающей к заболеванию суставов, не вызывает сомнений.
Заболевания придаточных пазух носа
Нередко причиной головной боли являются заболевания придаточных пазух носа, чаще всего воспалительного характера (гаймориты, фронтиты, этмоидиты).
Гаймориты
Гайморит — воспаление верхнечелюстной пазухи, является одной из форм синусита — воспаления придаточных пазух носа (верхнечелюстной, решетчатого лабиринта, лобной и основной пазух носа).
Относительно большая частота хронических заболеваний верхнечелюстной пазухи может быть объяснена неблагоприятными условиями оттока и добавочным источником инфицирования со стороны зубов.
Заболевание придаточных пазух редко бывает изолированным; чаще поражаются несколько пазух. Обычно встречается комбинированное воспаление лобной пазухи и решетчатого лабиринта. Это объясняется анатомическими условиями: выводные ходы из всех пазух (верхнечелюстной, лобной, основной) открываются в тесном соседстве с решетчатым лабиринтом, и поэтому воспалительные заболевания пазух могут вызывать его вторичное воспаление.
Иногда воспалительным процессом могут быть охвачены все пазухи, располагающиеся с одной или с обеих сторон, — пансинусит.
Гаймориты могут протекать по типу катарального или гнойного воспаления. Выделяют следующие формы.
Острый гайморит:
1) катаральный;
2) гнойный;
3) аллергический;
4) одонтогенный. Хронический гайморит:
1) отечно-катаральный;
2) гнойный (отечный; гипертрофический — гранулезный, папилломатозный);
3) смешанный (слизисто-гнойный);
4) аллергический;
5) одонтогенный.
По частоте наблюдающихся отдельных форм для всех пазух на первом месте находится отечно-катаральная, затем гнойная и смешанная. Гнойная форма хронического воспаления может привести к изъязвлению слизистой оболочки и последующему кариозному поражению кости с образованием наружных свищей. Нередко гнойный секрет вследствие попадания анаэробов подвергается гнилостному распаду с образованием зловонного гноя.
Острые гаймориты часто осложняют течение острого ринита (насморка), гриппа, кори, скарлатины и других инфекционных заболеваний.
Острые одонтогенные гаймориты связаны с заболеванием корней четырех задних верхних зубов: малого коренного, I и II коренных зубов и зубов мудрости.
Травматические повреждения стенок пазухи, операции в полости носа и последующие тампонады также могут повлечь за собой инфицирование верхнечелюстной пазухи с последующим развитием воспаления.
Симптомы. Основным клиническим симптомом при остром гайморите является чувство давления и напряжения в области пораженной пазухи. Чаще болевой синдром затрагивает одну половину лица, реже распространяется во всей голове, носит диффузный характер. При легком течении болезни отмечается чувство давления и напряжения в области щеки. Боли в щеке и в зубах верхней челюсти могут усиливаться во время жевания. В более тяжелых случаях присоединяются сильные боли, локализующиеся часто не только в пределах верхнечелюстной пазухи, но и в области лба, скуловой области, реже виска, захватывая всю половину лица (при одностороннем процессе) или всю лицевую поверхность (при двустороннем процессе). К этим симптомам нередко присоединяется зубная боль в соответствующей половине верхней челюсти, усиливающаяся при жевании. Боли зависят от инфекционного неврита ветвей тройничного нерва и от сдавления нервов коллатеральным отеком. У больных гайморитом нарушается носовое дыхание и появляются выделения из носа.
Встречаются жалобы на светобоязнь, слезотечение на стороне поражения, понижение обоняния. В первые дни заболевания, особенно при гнойной и смешанной формах гайморита, отмечаются повышение температуры тела, озноб, расстройства общего состояния. Наблюдаются отечность щеки на стороне поражения и иногда коллатеральный отек нижнего века.
Хронический гайморит развивается в результате целого ряда причин, чаще всего в результате повторных острых воспалений и особенно затянувшихся воспалений верхнечелюстных пазух. Переходу процесса в хроническую форму могут благоприятствовать как анатомические особенности самой верхнечелюстной пазухи (выводное отверстие пазухи располагается в самом верхнем отделе пазухи и нередко прикрывается набухшей слизистой оболочкой средней раковины), так и патологические изменения в полости носа (искривление носовой перегородки, тесное соприкосновение средней раковины с латеральной спинкой носа, врожденная узость носовых ходов, гипертрофия и полипы в среднем носовом ходе).
Причиной развития одонтогенных гайморитов могут быть кариозные зубы верхней челюсти, прикорневые кисты и гранулемы, свищи из полости рта в верхнечелюстную пазуху через лунку удаленного зуба, пародонтоз, инородные тела пазухи (корень зуба, пломбировочный материал и т. д.). Одонтогенные гаймориты нередко с самого начала принимают вялое, хроническое течение.
В результате разрушения стенок пазухи злокачественными опухолями и последующего инфицирования часто возникает выраженная симптоматика хронического гайморита, которая нередко маскирует клиническую картину самой опухоли. Хронические гаймориты нередко возникают и в результате ранений, когда в пазуху попадают инородные тела и костные осколки. В последние годы участились гаймориты аллергической природы.
По данным патолого-анатомических исследований выделяют следующие формы хронических гайморитов.
Экссудативные:
1) гнойные;
2) катаральные;
3) серозные, к которым относится и аллергическая.
Продуктивные:
1) полипозные;
2) пристеночные;
3) гиперпластические;
4) холестеатомные;
5) казеозные;
6) некротические;
7) атрофические.
Симптомы. При хроническом гайморите головные боли являются частым признаком воспалительного процесса. Они бывают диффузными, постоянными, тупыми, ноющими. Боли в хронических случаях не достигают той интенсивности, как при острых процессах. В случаях со стойкой заложенностью носа головные боли имеют чаще разлитой, неопределенный характер, но могут локализоваться на стороне поражения — в области челюстной пазухи, в виске или глазнице, реже — в области лба или иметь характер невралгий тройничного нерва. У некоторых больных боли возникают лишь в стадии обострения. На стороне воспаления, так же как при остром процессе, утрачивается обоняние.
Субъективные симптомы при хронических гайморитах во многом зависят от формы гайморита. При экссудативных формах одна из основных жалоб — длительный одно— или двусторонний насморк. Характер выделений (гной, слизь, водянистые выделения) зависит при этом от формы гайморита.
При гнойных гайморитах отделяемое нередко имеет неприятный запах; при скудных выделениях ощущение больными этого неприятного запаха является единственным симптомом заболевания.
В других случаях выделения слизистые, тягучие (катаральная форма). При серозной форме экссудат имеет водянистый характер. Затруднение носового дыхания характерно как для продуктивных, так и для экссудативных и смешанных форм.
Этмоидит
Симптомы. При воспалении основной пазухи головные боли являются ведущим симптомом острого процесса. Они ощущаются в области корня носа, переносицы, позади глазных яблок, у внутреннего края глазницы. Головные боли по характеру могут быть давящие или ноющие, постоянные, периодически усиливающиеся, особенно во время движения глазных яблок.
При надавливании на глазные яблоки отмечается болезненность, сочетающаяся с длительным односторонним насморком, заложенностью соответствующей половины носа. Больные могут ощущать постоянную тяжесть или давление в области переносицы и в нижней центральной части лба, чувство першения в горле и часто, преимущественно по утрам, отхаркивать слизь и гной, затекшие в носоглотку. Снижается или полностью утрачивается обоняние.
Фронтит
Головные боли являются основным симптомом при остром воспалении лобной пазухи (остром фронтите). Как правило, они локализуются в области лба, иногда отдают в область глаза и виска. По характеру боли являются постоянными, интенсивными, ноющими или тупыми, особенно сильными бывают утром и днем, а ночью несколько уменьшаются. При надавливании у верхнего внутреннего угла глазницы отмечается болезненность. В области верхнего века определяются припухлость и покраснение кожи. У больного появляются светобоязнь и слезотечение и нарушается носовое дыхание на пораженной стороне.
Симптомы. При хроническом воспалении лобной пазухи (хроническом фронтите) головные боли чаще бывают давящими, реже — диффузными (разлитыми), ощущаемыми во всей голове. Боли в области лба усиливаются не только во время обострения болезни, но и после употребления алкоголя, переутомления. Нарушается носовое дыхание, из носа выделяется секрет, особенно по утрам, после перемены положения тела или головы. Выделения из носа нередко имеют неприятный запах. Иногда нарушается обоняние.
Отит
Симптомы. При остром заболевании уха — остром отите — головные боли чаще бывают локальные, односторонние, реже — двусторонние (когда воспалены оба уха). Острые, интенсивные, постепенно нарастающие, реже приступообразные боли ощущаются глубоко в ухе и виске, иногда в области лба. Порой пульсирующие, стреляющие, сверлящие, колющие, ноющие боли бывают настолько мучительны, что больной совершенно лишается покоя. Боли могут отдавать в зубы, висок, лоб и затылок. Некоторые больные отмечают боли во всей голове. Они усиливаются во время кашля, чихания, сморкания, глотания, обычно сочетаются с ощущением шума и заложенности уха.
Отит бывает наружным (ограниченным и разлитым) и средним (рис. 2).
Ограниченное воспаление наружного уха чаще называют фурункулезом (воспалением мешочков и сальных желез под действием механического фактора — манипуляций в слуховом проходе спичками, шпильками и т. д.); на фоне определенной готовности макроорганизма (сниженного иммунитета при диабете, подагре, гиповитаминозах A, B, C); в результате активации или присоединения стафилокок ковой инфекции).
Разлитое воспаление наружного слухового прохода наблюдается преимущественно при хроническом гнойном отите вследствие внедрения в кожу и подкожный слой различных бактерий, а также грибов. Воспалительный процесс нередко распространяется и на барабанную перепонку.
Средние отиты бывают острыми и хроническими, гнойными и катаральными. Степень выраженности воспалительной реакции зависит главным образом от вирулентности микроорганизмов и от состояния защитных сил макроорганизма.

Рис. 2. Органы слуха: 1 — ушная раковина; 2 — наружный слуховой проход; 3 — барабанная перепонка; 4 — слуховые косточки; 5 — полулунные каналы; 6 — улитка
При фурункуле наружного слухового прохода могут возникать сильные, острые, стреляющие и постоянные боли в ухе, которые иногда отдают в зубы, глаз, затылочную область и даже шею. Боли усиливаются во время движений нижней челюсти (при жевании или разговоре), при надавливании на нижнюю стенку слухового прохода или оттягивании ушной раковины. Такие же симптомы характерны для фурункула наружного слухового прохода.
При хроническом воспалении среднего уха головной боли может и не быть; нередко она возникает лишь во время обострения заболевания, локализуясь в области уха, виска, темени, затылка, реже лба на стороне воспаления. По характеру боли тупые, ноющие, давящие, распирающие. Иногда пациентов больше беспокоит чувство тяжести в голове, чем головная боль.
Заболевания глаз
Головная боль может выступать на первый план и при заболевании глаз.
Симптомы. Внезапно появляются сильные и постоянные головные боли в области глазницы, лба, которые могут иррадиировать в ухо или зубы. Иногда боли ощущаются во всей половине лица, реже в затылочной области. По интенсивности они могут быть такими сильными, что некоторым больным ошибочно удаляют зубы. Боли бывают жгучими, дергающими, пульсирующими. Иногда они немного уменьшаются при переходе из горизонтального в вертикальное положение (особенно если больной лежит лицом вниз).
Так нередко протекает острый приступ глаукомы— заболевания, обусловленного повышением внутриглазного давления. Зрение на пораженный глаз ухудшается: глаз как бы застилает туман, через который видны радужные круги вокруг источника света. Глаз красный, слезится, отмечается светобоязнь. Острый приступ глаукомы возникает чаще ночью, когда человек долго бодрствует в темноте, или при стрессовых ситуациях, но иногда и без видимых причин. Во время сильного приступа глаукомы возникают тошнота, многократная рвота, боли в области сердца или желудка, замедляется пульс, появляется обильное потоотделение, изредка возникает шок.
Астигматизм
При этом глазном заболевании в период напряженной зрительной работы у некоторых людей тоже отмечаются головные боли.
Симптомы. Они возникают в области лба, глаз, затылка, нередко становятся пульсирующими и сопровождаются тошнотой, слезотечением и жжением в глазах. Больные ощущают тяжесть во всей голове, боли редко точно локализуются. Они появляются спустя несколько часов после чрезмерного напряжения зрения, например после чтения, вышивания, вязания. Затем, если работа продолжается, боли постепенно усиливаются, но уменьшаются после закрывания глаз и отдыха.
Эти головные боли обусловлены неравномерной кривизной роговицы (заболевание называется астигматизмом) без своевременной и правильной ее коррекции (рис. 3).

Рис. 3. Строение глаза: 1 — белочная оболочка; 2 — сосудистая оболочка; 3 — сетчатка; 4 — радужная оболочка; 5 — роговица; 6 — хрусталик; 7 — мышца; 8 — зрительный нерв
Иридоциклит
Симптомы. При воспалении радужки возникают сильные боли в глазу, в области глазницы и лба. Они нередко отдают в висок, ухо, зубы и даже ощущаются во всей половине лица. Боли усиливаются ночью и ранним утром. По характеру они пульсирующие или стреляющие, сочетаются со светобоязнью. Кроме того, часто ухудшается, «затуманивается» зрение. Глаз красный, иногда отекают веки. Так протекает иридоциклит — воспаление радужной оболочки глаза.
Инфекционные заболевания
Первым симптомом ряда инфекционных заболеваний является головная боль, возникающая остро, имеющая интенсивный диффузный характер, распространяющаяся на всю голову, но иногда локализующаяся преимущественно в области затылка и лба. Боли могут сопровождаться тошнотой и рвотой.
Если сильные головные боли появляются внезапно среди полного благополучия и ощущаются пациентом как острые, постоянные и во всей голове, то возможно, что они возникли вследствие воспаления мозговых оболочек (менингита). Подтверждает диагноз болезни то, что головные боли бывают настолько сильными и мучительными, что даже больные с затемненным или почти утраченным сознанием держатся за голову и стонут. Ни при одном другом заболевании они не достигают такой интенсивности, как при менингите.
Менингококковая инфекция
Менингококковая инфекция — острое инфекционное заболевание, характеризующееся преимущественным поражением мягких оболочек головного мозга и симптомами интоксикации.
Входными воротами инфекции являются верхние дыхательные пути. На месте внедрения, чаще в носоглотке, развивается воспалительный процесс. Чаще инфекционный процесс этим и ограничивается, но при снижении защитных сил организма менингококк проникает в кровь. Там происходит гибель менингококков, что и обусловливает выраженные симптомы интоксикации. Менингококки проникают посредством сосудистого русла в другие органы и ткани, где развивается воспалительный процесс. Возникают эндокардиты, артриты и т. д. Менингококки могут проникать и в полость черепа, в результате чего развивается гнойное воспаление мягких мозговых оболочек — менингит. В более тяжелых случаях поражается головной мозг и развивается энцефалит. В патогенезе особо тяжелых форм менингококковой инфекции на первый план выступает токсический синдром с развитием инфекционно-токсического шока. Он же является основной причиной отека головного мозга, что в итоге может привести к смертельному исходу.
Одновременно с головной болью при менингите часто появляются боли в мышцах шеи, туловища, поясницы, рук и ног, возникает рвота, не связанная с приемом пищи. Рвота начинается на высоте приступа головной боли. Это типичный симптом менингита. Иногда головная боль сопровождается лишь тошнотой и головокружением. Для менингита характерно повышение чувствительности к звуковым и световым раздражителям. Быстро повышается температура тела, иногда до 40 °C и более. Больной занимает характерную для менингита позу: лежит на боку, голова запрокинута назад, руки согнуты в локтевых, ноги — в коленных и тазобедренных суставах и приведены к животу, позвоночник выгнут дугой кзади. Выявляются помрачение сознания, двигательное беспокойство, бред, галлюцинации. При тяжелом течении, особенно у детей, возникает судорожный синдром с потерей сознания.
Клещевой энцефалит
При клещевом энцефалите одновременно с головными болями появляются боли в области поясницы, в руках, ногах, развивается резкая общая слабость. Температура тела, иногда с ознобом, повышается быстро, в первые или вторые сутки заболевания достигая 39–40 °C.
ОРВИ (острые респираторные вирусные инфекции)
При ряде острых респираторных инфекций на первый план выступают симптомы общей интоксикации и резкая головная боль. В группу острых респираторных вирусных инфекций входят:
1) вирус гриппа;
2) вирус парагриппа;
3) респираторно-синцитиальный вирус;
4) аденовирусы;
5) энтеровирусы;
6) микоплазменное поражение верхних дыхательных путей.
У каждого из них есть излюбленная локализация поражения дыхательных путей: при гриппе — трахея, при парагриппе — слизистая гортани (ларингит), при аденовирусной инфекции — слизистая глотки (фарингит) и слизистая конъюнктивы, при респираторно-синцитиальной инфекции — бронхиолы (бронхиолит).
В дальнейшем к симптомам общей интоксикации и головной боли, которая является как бы продромом инфекционного процесса, присоединяются специфические симптомы поражения, характерные для той или иной формы заболевания. При присоединении бактериальной флоры либо активации собственной аутохтонной микрофлоры под действием вирусов развиваются осложнения, которые в своем обычном течении, помимо специфических симптомов, имеют различную характеристику головной боли.
Осложнения инфекционных заболеваний
После перенесенных инфекционных заболеваний или воспалительных процессов в области головы (ухе, горле, носе и его придаточных пазухах, миндалинах, зубах), а также после перенесенной черепно-мозговой травмы головная боль нередко является основным симптомом арахноидита — заболевания, при котором поражается так называемая паутинная оболочка головного мозга.
Симптомы. Типичные боли в области затылка и шеи усиливаются во время обострения заболевания, распространяясь на всю голову. Появляются тошнота, рвота, головокружение, «затуманенное» зрение. Головная боль может усиливаться и при кашле, чихании, смехе, резких движениях головой. У больных может снижаться или утрачиваться слух (преимущественно на одно ухо), голос становится гнусавым, двоится в глазах, язык отклоняется в сторону, нарушается глотание, определяется двоение в глазах (диплопия).
Головная боль при арахноидите может носить постоянный характер, усиливаться от физической и умственной работы, волнений, холода, перегревания. Положение головы оказывает влияние на интенсивность головной боли. Рвота обычно наступает на высоте приступа головной боли. Очень часто отмечается головокружение.
Гипертензивный синдром
Важнейшим проявлением таких заболеваний, как опухоли, абсцессы, паразитарные заболевания головного мозга, его травматические поражения, является так называемый гипертензивный синдром (совокупность симптомов повышенного внутричерепного давления).
Симптомы. Наиболее характерными чертами гипертензивного синдрома являются:
1) головная боль;
2) тошнота;
3) рвота.
Головная боль характеризуется пациентами как распирающая, усиливается при физическом напряжении. Вначале она носит приступообразный характер, усиливаясь по утрам. По мере развития заболевания головная боль нарастает и становится постоянной. Нередко она проявляется в виде сильных приступов, которые сопровождаются повышенной потливостью, расстройствами сердечно-сосудистой деятельности и дыхания. Усиление или ослабление головной боли может находиться в зависимости от положения головы и тела. Рвота обычно является более поздним проявлением гипертензивного синдрома, она возникает по утрам, натощак, нередко после перемены положения тела и сопровождается головокружением. Иногда незадолго до рвоты появляется слабо выраженная тошнота.
Посттравматические головные боли
После черепно-мозговой травмы (сотрясения головного мозга или ушиба головного мозга) появляются или усиливаются головные боли.
Симптомы. Они бывают постоянными или приступообразными, распирающими, стреляющими или колющими, ощущаются во всей голове или в области затылка, виска, лба, темени. Интенсивность головных болей различна — от нерезких до нестерпимых, мучительных, которые сопровождаются бурной двигательной реакцией. Характерно периодическое резкое усиление головной боли и постепенное нарастание слабости, вялости, отмечаются повышение температуры, иногда оглушенность, сонливость. Головная боль усиливается при кашле, чихании, натуживании, при некоторых движениях головой. Головная боль сочетается с тошнотой или рвотой, головокружением. Так проявляется абсцесс (гнойник) головного мозга.
При многих объемных заболеваниях мозга головная боль является наиболее ярким и постоянным симптомом и нередко служит первым сигналом определенного заболевания. При новообразованиях головного мозга она носит обычно распирающий характер, преобладает по утрам, после сна, при наклонах головы, напряжении брюшного пресса. Боли может предшествовать ощущение тяжести в голове, общего дискомфорта, дурноты; в процессе заболевания головная боль становится постоянной.
Нередко головная боль носит приступообразный характер. Приступы сильной боли провоцируются резким движением, натуживанием и сопровождаются рвотой, замедлением пульса. Приступам головной боли могут сопутствовать судороги и расстройства дыхания. Характерным признаком служит вынужденное положение головы, а иногда и всего туловища, которое больной принимает во время приступа: наклон головы вперед или назад, запрокидывание или наклон к плечу. Вне приступа голова фиксирована в щадящем положении, поворот ее совершается одновременно с движением туловища. Возможны нарушение сознания, расстройства сна, снижение слуха.
При опухолях головного мозга возможны и психические расстройства. Чаще всего отмечается снижение внимания и сосредоточенности, затруднено восприятие и осмысление происходящего вокруг, все психические процессы замедлены. Больные говорят медленно, с трудом подыскивают слова, ослабевает запоминание. Как правило, нарушена ориентировка, особенно во времени. Нередко приступообразно возникают различные галлюцинации — вкусовые, зрительные, слуховые, обонятельные.
Тошнота и рвота при опухолях головного мозга являются характерными симптомами и отмечаются в 68 % случаев.
Головная боль в разных ее проявлениях, тошнота и рвота относятся к общим (общемозговым) проявлениям новообразований при опухолях головного мозга.
Более разнообразны локальные симптомы.
Если опухоль локализуется в лобных долях, часто выявляются расстройства движений больного, снижение его мышечной силы и изменения мышечного тонуса, возможны эпилептические припадки. Могут возникать нарушения речи, характеризующиеся полной или частичной утратой способности понимать чужую речь либо пользоваться словами и фразами для выражения своих мыслей при отсутствии расстройства слуха. Больной может испытывать затруднения в артикуляции, у него отмечаются нарастающие нарушения памяти и расстройства эмоционально-волевой сферы. Постепенно снижаются интеллект, критическое отношение к жизни, становится неадекватным поведение. Характерно обеднение эмоций, причем преобладает немотивированное благодушие (эйфория).
При локализации опухоли в теменной области преобладают расстройства чувствительности. На всей половине тела или на части ее может наблюдаться понижение всех видов чувствительности — болевой, температурной, тактильной (гипестезия); отсутствие чувствительности (анестезия); ощущение ползания мурашек, зуда, холода, онемения, жжения (парестезии). У больных может возникать апраксия, т. е. нарушение целенаправленного действия: например, человек путает правую и левую стороны. Также возможно расстройство чтения, обусловленное нарушением понимания текста (алексия).
При локализации опухоли в других участках мозга может страдать восприятие неречевых звуков — музыки, шума леса и города; возникают расстройства восприятия вкуса и запахов, узнавания предметов и их деталей.
Для головной боли при опухоли полушарий головного мозга характерно постепенное ее начало и нарастание интенсивности; при доброкачественных опухолях она усиливается на протяжении недель и месяцев, при злокачественных — в течение нескольких недель. Боль возникает в ночное время или под утро, нередко является причиной пробуждения пациента, сопровождается тошнотой, на высоте головной боли возможна однократная рвота «фонтаном», часто приносящая облегчение. Боль носит диффузный, распирающий характер, нередко отмечаются чувство давления на глаза, уши, снижение остроты зрения и слуха на высоте боли. Кашель, чихание, натуживание приводят к ее усилению. В периоде компенсации пациенты отмечают, что после подъема из постели по мере нарастания физической активности в течение дня боль уменьшается вплоть до исчезновения, по мере роста опухоли — становится интенсивной, непроходящей (не дает отдыха ни днем, ни ночью). Если головная боль связана с объемным процессом в головном мозге, особенно внимательно отнеситесь к своим эмоциям и чувствам. Порой к их возникновению могут привести такие состояния, когда вы лелеете в себе старые обиды и потрясения.
Эндокринные заболевания
При некоторых гормональных заболеваниях головные боли могут периодически выходить на первый план. Они могут быть связаны с изменением сосудистого тонуса в результате воздействия гормонов.
Феохромоцитома
При феохромоцитоме (опухоли надпочечников), при которой в кровь поступает избыточное количество гормонов, повышающих артериальное давление и вызывающих тем самым развитие гипертонического криза (резкого повышения артериального давления), возникают интенсивные и диффузные ноющие, но чаще пульсирующие головные боли, ощущаются боли за грудиной, в подложечной области, в пояснице и даже конечностях. Появляются одышка, чувство страха смерти, сердцебиение с перебоями.
Феохромоцитома — гормонально-активная опухоль, исходящая из хромаффинной ткани мозгового вещества надпочечников, параганглиев или симпатических узлов.
Выделяют следующие варианты.
Бессимптомная феохромоцитома:
1) немая форма (не проявляющаяся при жизни больного);
2) скрытая форма (шокогенная, проявляющаяся в виде шока или гипертонического криза при чрезвычайном напряжении больного — соревнованиях, родах и т. д.).
Клинически выраженная феохромоцитома:
1) типичная (пароксизмальная форма; персистирующая стабильная форма);
2) атипичная (замаскированная).
Феохромоцитома с нарушениями функций других органов:
1) с нарушением функций органов (осложнения);
2) без нарушения функций органов.
Клинические синдромы:
1) гипертензивный;
2) нервно-психический;
3) нервно-вегетативный;
4) эндокринно-обменный;
5) желудочно-кишечный;
6) гематологический.
Симптомы. При адреносимпатической (пароксизмальной) форме на фоне исходного нормального или повышенного артериального давления развиваются гипертонические кризы: характерны возбуждение, ознобоподобный тремор, сильная головная боль, диплопия, парестезии, широкие зрачки, бледность, одышка, тахикардия, повышение артериального давления до очень высоких цифр, повышение температуры тела.
Практически для всех форм феохромоцитомы характерна головная боль, но характеристики ее могут резко отличаться в зависимости от того, какой клинический синдром выходит на первый план.
В периоды между кризами больные отмечают диффузные ноющие, реже пульсирующие головные боли, повышенную утомляемость, возбудимость, раздражительность, ухудшение памяти, общую слабость.
Болезнь Аддисона
В других случаях в основе головной боли может быть снижение артериального кровяного давления (иногда оно снижается до 70/30 мм рт. ст.) из-за недостаточной выработки гормонов. Так бывает при болезни Аддисона.
Болезнь Аддисона — хронически протекающее заболевание, обусловленное частичным или полным выпадением гормональной функции коры обоих надпочечников вследствие двустороннего первичного их поражения или выпадения кортикотропной функции гипофиза (вторичная надпочечниковая недостаточность). Причинами атрофии коры надпочечников могут быть:
1) туберкулез;
2) аутоиммунное поражение;
3) гнойная инфекция;
4) амилоидоз;
5) применение цитостатиков.
Симптомы. Головные боли при этом заболевании различаются по характеру и по локализации: давящие, сжимающие, ноющие, пульсирующие, чаще тупые, чем острые, ощущаются во всей голове или в области лба, затылка, висков, темени. Головные боли усиливаются после физического и умственного напряжения.
Кроме головной боли, при болезни Аддисона отмечаются быстрая утомляемость, общая слабость, раздражительность, бессонница, подавленное настроение. Нередко возникают симптомы нарушения функций пищеварительного тракта: тошнота, рвота, запоры и понос. Больные часто падают в обмороки, особенно при перемене положения тела из горизонтального в вертикальное.
Злокачественная сексуальная головная боль
Известна и сексуальная головная боль (так называемая злокачественная сексуальная головная боль), хотя встречается она достаточно редко. Наблюдается она в любом возрасте, как правило, у мужчин. В основе ее развития могут лежать как изменение сосудистого тонуса, так и эндокринные изменения, проявляющиеся через различные механизмы (сосудистые, нервные и т. д.). Принято выделять две фазы сексуальной головной боли:
1) предоргазмическую;
2) оргазмическую головную боль.
Симптомы. Предоргазмическая сексуальная головная боль нарастает постепенно, достигая средней степени тяжести; она продолжается обычно в течение короткого времени. Обусловлена она напряжением мышц головы и шеи. Эта фаза может и не наблюдаться.
Оргазмическая головная боль выраженная, возникает внезапно, может наблюдаться и сама по себе, и как вторая фаза болевого синдрома. Она обычно продолжается 15 мин и характеризуется пациентом как «взрыв». Эта фаза сексуальной головной боли имеет сосудистое происхождение и обусловлена подъемом артериального кровяного давления. Факторами, благоприятствующими появлению сексуальной головной боли, являются стресс, истощение, усталость. Следует иметь в виду, что повышение артериального давления во время полового акта может вызвать кровоизлияние в мозг.
После приема препарата «Виагра», используемого для увеличения половой потенции мужчин, головная боль как побочный эффект возникает вследствие расширения кровеносных сосудов. После приема препарата головные боли слабой или умеренной интенсивности могут продолжаться от нескольких минут до 2 ч. Но если головная боль продолжается более 4 ч после приема «Виагры», следует искать другие причины ее появления.
Заболевания внутренних органов
В определенные промежутки времени головные боли могут доминировать даже при заболеваниях внутренних органов.
При некоторых хронических заболеваниях легких и бронхов (хроническом бронхите, пневмонии, пневмосклерозе, эмфиземе легких), а также при хронической сердечной недостаточности может наблюдаться тупая, чаще диффузная постоянная головная боль. Она обычно усиливается по ночам и в утренние часы, при кашле и чихании; нередко сочетается со слабостью, одышкой, бессонницей, апатией, отечностью лица.
При язвенной болезни желудка и двенадцатиперстной кишки, гастритах с пониженной секреторной функцией, хронических гепатохолециститах (заболеваниях печени и желчного пузыря) больные могут жаловаться на упорную головную боль. Иногда наблюдается упорная интенсивная головная боль у больных с печеночной недостаточностью на фоне хронического гепатита или цирроза печени. При холециститах чаще отмечается приступообразная головная боль, напоминающая приступ мигрени.
При хронических запорах головная боль чаще локализуется в затылочной области и характеризуется больными как ощущение тяжести в голове.
При заболеваниях крови и кроветворной системы, особенно при анемиях (уменьшении гемоглобина в единице объема крови), больные часто отмечают головную боль: она тупая, давящая, усиливается в вертикальном и стихает в горизонтальном положении больного.
Головная боль может быть ведущим симптомом или синдромом при определенных заболеваниях, а может отступать на второй план, дополняя клиническую картину того или иного заболевания.
Лечение головной боли
Общие принципы терапии головной боли
При лечении головной боли сохраняются те же принципы, как и при лечении боли любой локализации, т. е. важно устранить истинные причины, приводящие к ее возникновению, а не заниматься симптоматической отвлекающей терапией. Но если человеку трудно подчас разобраться, что же является причиной ее возникновения, то на первое время (как разовую помощь) можно использовать консультацию специалиста (врача, целителя), который подскажет, какими средствами традиционной и нетрадиционной терапии можно купировать тот или иной болевой приступ.
Важно помнить, что чем точнее установлена этиологическая причина болезни, чем более человек смог осознать себя, тем эффективнее любое лечение, как традиционное, так и нетрадиционное.
По представлениям древневосточной медицины головные боли связаны со следующими синдромами:
1) боль, локализующаяся в затылке и иррадиирующая в заднюю поверхность шеи и спину, относится к синдрому Тайли (меридианы мочевого пузыря и тонкой кишки);
2) боль, локализующаяся в лобной области с иррадиацией в область бровей, — к синдрому ян-мин (меридианы толстой кишки и желудка);
3) боли в области висков — к синдрому шао-ян (меридиан желчного пузыря и трех обогревателей);
4) боль в области темени с иррадиацией в зубы (при здоровых зубах) — к синдрому шао-инь (меридианы почек и сердца), а боль в области темени с иррадиацией в виски — к синдрому узюе-инь (меридианы печени и перикарда).
Лечение проводится в соответствии с локализацией головной боли и установленной причиной заболевания с точки зрения современной медицины и необходимости в лекарственных средствах.
Лечение головной боли при различных заболеваниях традиционными методами
Мигрень
Существенных успехов в лечении гемикрании пока не достигнуто, и говорить о победе над этим заболеванием не приходится. Тем не менее при правильном подборе препаратов, соблюдении определенных правил удается достичь урежения приступов и уменьшения их интенсивности в значительной степени.
Главная роль в профилактике приступов принадлежит режиму: регулярным прогулкам на свежем воздухе, приему пищи, достаточному сну и т. д. Все это упорядочивает деятельность вегетативной нервной системы и снижает вероятность обострений. Часто благотворное влияние оказывают регулярные физические упражнения. Однако если приступ начинается или уже начался, то необходимо медикаментозное вмешательство с целью снятия спазма мозговых сосудов, имеющегося в первой фазе. При успешном решении этой задачи вторая фаза не наступает, и развитие приступа предупреждается. Во второй фазе — вазопаралитической (расширение сосудов и падение тонуса их стенки) — необходимы сосудосуживающие препараты. О наличии первой или второй стадии можно судить соответственно по бледности или гиперемии кожных покровов лица.
В первой фазе приступа приносит эффект прием таких препаратов, как но-шпа, никошпан, никотиновая кислота, никотинамид, баралгин, небольшие дозы нитроглицерина. Подбор препарата осуществляется индивидуально, в зависимости от особенностей организма больного и переносимости им данных лекарств.
Во второй фазе рекомендуются кофеин (иногда существенное облегчение вызывает чашка кофе), эрготамин, беллергал (комбинированный препарат, содержащий эрготамин), мидрин, метисегид (сансерт), индерал (пропранолол), котапресон (клонидин). Так как доказано участие в процессе серотонина и простагландинов, бывают весьма эффективны средства, снижающие уровень этих веществ в организме. К ним относятся курантил (дипиридамол, персантин), индометацин (метиндол, индоцид), ацетилсалициловая кислота (при длительном приеме), ципрогектадин (периактин), метисегрид. Как и в первом случае, подбор препаратов осуществляется индивидуально с учетом противопоказаний. Могут принести пользу и лекарства, снижающие общую тревожность пациента: антидепрессанты и транквилизаторы. К ним относятся амитриптилин, диазепам и т. д.
Психоанализ
Невозможно не упомянуть уже повсеместно известный психоанализ. Согласно этому направлению психологии и медицины любое болезненное состояние является проявлением разнообразных психологических процессов. В теле накапливаются различные подавленные и вытесненные эмоции, которые реализуются в виде мышечных зажимов, физических блоков и т. д. Так, головная боль является проекцией чувства вины, как уже говорилось выше.
В ходе психоаналитических сеансов устанавливаются эпизод из жизни пациента, событие, поступок, которые вытеснились из сознания и проявляются в виде приступов головной боли. Осознав это событие, пациент внутренне разрешает свою проблему, которая вместе с болью перестает существовать. Очень интересный и перспективный раздел психологии — нейролингвистическое программирование.
Один из довольно действенных методов — изменение глазодвигательного стереотипа. Доказано, что любому психологическому процессу, в том числе и запускающему болевой приступ, соответствует определенное направление взора, пусть даже и очень кратковременное. Установив направление взора (во время воспоминания приступа), предлагается изменить его и фиксировать взгляд в противоположном направлении. Можно усилить его соответствующим поворотом или наклоном головы. Метод применяется для предупреждения приступа при его начале.
И хотелось бы упомянуть также о лечении цветом. Цвет оказывает разнообразное и сильное влияние на человека. Так, голубой цвет (или свет) обладает успокаивающим действием, красный — вызывает тревогу, желтый — усиливает восприимчивость к укачиванию и т. д. При мигрени рекомендуются цвета сине-зеленой гаммы. Поэтому людям, страдающим гемикранией, рекомендуется оклеивать свою комнату обоями соответствующего цвета, а во время приступа использовать такие же лампы и шторы.
Гипертоническая болезнь
При лечении головной боли при гипертонической болезни рекомендуются нормализация режима труда и отдыха, достаточный ночной сон, прогулки на свежем воздухе, дозированные физические нагрузки. Из питания исключить (или хотя бы ограничить потребление) все острое, копченое, пряные приправы. Уменьшить количество потребляемой поваренной соли (готовить еду без соли, а солить непосредственно в тарелке готовое блюдо). Постараться избегать стрессовых ситуаций.
Имеется огромный выбор препаратов, понижающих артериальное давление. Это коринфар, обзидан, адалат, козаар, арифон, клофелин, дибазол, капотен, престариум, прилазид и многие другие. Следует производить индивидуальный подбор гипотензивных средств, их комбинаций и дозировок. Это сможет сделать только врач.
Нарушения мозгового кровообращения
Необходимо также определить, как в данный момент работает сердце, и измерить артериальное давление. При ослаблении сердечной деятельности применяют кардиотонические препараты (сульфокамфокаин, кордиамин). В случае резкого падения артериального давления вводят 1–2 мл 1%-ного раствора мезатона подкожно или внутримышечно, кофеин подкожно.
Для улучшения кровоснабжения мозга при условии нормального или повышенного артериального давления назначают внутривенно или внутримышечно раствор эуфиллина (10 мл 2,4 %-ного раствора эуфиллина на 10 мл изотонического раствора натрия хлорида внутривенно или 1–2 мл 2,4 %-ного раствора эуфиллина внутримышечно). Эуфиллин улучшает мозговой кровоток, улучшает отток крови по венам и препятствует нарастанию отека мозговой ткани.
Сосудорасширяющие средства назначают главным образом при преходящих нарушениях мозгового кровообращения, которые сопровождаются повышением артериального давления. При нормальном или пониженном артериальном давлении назначают кардиотонические препараты. Из сосудорасширяющих применяют 2 %-ный раствор папаверина — 1–2 мл внутривенно или но-шпу — 1–2 мл (вводить медленно!).
Сосудорасширяющее действие оказывает циннаризин по 1 таблетке (0,025 г) 3 раза в день или ксантинола никотинат (теоникол) по 1 таблетке (0,15 г) 3 раза в день или 1–2 мл внутримышечно. Ксантинола никотинат усиливает кровоток в мелких сосудах, улучшает его, повышает доставку и использование кислорода мозговой тканью, улучшает химический состав крови, что благотворно сказывается и на сердечной деятельности.
Целесообразно назначать внутривенное капельное введение кавинтона (лучше в стационарных условиях) — 10–20 мг (1–2 ампулы) в 500 мл изотонического раствора натрия хлорида, после чего переходят на прием таблетированного препарата по 0,005 г три раза в день. Кавинтон оказывает общее сосудорасширяющее действие, но более избирательно действует на сосуды мозга, особенно на капилляры, улучшая питание мозговой ткани кислородом и выводя продукты окисления. Также может использоваться и трентал. Назначают внутривенно 100–200 мг (5–10 мл) в 250–500 мл изотонического раствора натрия хлорида, далее переходят на прием драже по 1–2 драже три раза в день.
Преходящие нарушения мозгового кровообращения лучше предотвратить, чем лечить. Для этого нужно принимать профилактические меры, особенно когда у вас повышенное артериальное давление, преклонный возраст, нарушения сердечной деятельности.
Необходимо регулярное исследование крови, особенно ее вязкости, количества тромбоцитов. Необходим контроль за артериальным давлением. В таких случаях назначают антиагреганты в поддерживающих дозах: ацетилсалициловую кислоту в малых дозах — 0,001 г/кг веса утром; продексин или курантил.
Эти препараты предотвращают образование артериогенных эмболов и склеивание форменных элементов крови.
С целью профилактики преходящих нарушений кровообращения в мозговой ткани также имеет смысл назначать антикоагулянты непрямого действия (пелентин — по 0,1–0,3 г 2–3 раза в день или фенилин по 0,03 г — 1-й день 4 раза в день, 2-й — 3 раза в день, 3-й — 1–2 раза в день). Все эти препараты необходимо назначать при контроле крови, а также строго учитывать противопоказания к их применению (болезни печени и почек, язвенная болезнь желудка и двенадцатиперстной кишки, геморроидальные и маточные кровотечения, повышенная кровоточивость и др.).
Отменяют эти препараты постепенно, снижая дозу и увеличивая интервал между приемами.
При лечении преходящих нарушений мозгового кровообращения назначают успокаивающие и снотворные препараты (сибазон, седуксен, сонапакс, валериану, пустырник) и различные симптоматические средства, направленные на снятие головной боли, головокружения, тошноты, рвоты. Длительность постельного режима может быть различной в зависимости от тяжести клинических проявлений.
Более длительный постельный режим должен быть у больных, у которых отмечались симптомы поражения мозгового ствола, — не менее 3–4 недель.
Остеохондроз
Лечение головной боли при остеохондрозе будет рассмотрено в разделе «Боли в области поясницы», так как наиболее важно устранить сам источник ее возникновения.
Неврозы
При лечении головной боли при неврозах очень важно установить контакт с больным, выяснить психотравмирующие обстоятельства, вызвавшие заболевание, и помочь больному устра нить эту причину или найти пути к ее устранению.
Основным методом лечения является психотерапия. Психотерапия — это лечение информацией, при которой большую роль играет эмоциональное воздействие на больного. К этому методу лечения относятся и различные виды условно-рефлекторной терапии.
Лечение убеждением — это лечение информацией, которая, воздействуя на убеждения больного, подвергается логической обработке и критической оценке. На основании этого могут возникнуть новые взгляды и новая оценка психотравмирующих событий. Внешне это проявляется в том, что меняется отношение больного к обстановке, породившей заболевание, а болезненные переживания утрачивают свою значимость. Лечение убеждением в той или иной мере сочетается, а порой и тесно переплетается с внушением наяву.
Внушение (Suggestio) — подача информации, которая воспринимается без критической оценки и оказывает влияние на течение нервно-психических процессов. Путем внушения могут вызываться ощущения, представления, эмоциональные состояния и волевые побуждения, а также может оказываться воздействие на вегетативные функции без активного участия личности, без логической переработки воспринимаемого. Внушение невозможно без семантического (смыслового) содержания в сообщении и его достоверности. Различают внушение прямое и косвенное. Прямое внушение может реализоваться непосредственно вслед за действием вызвавшего его слова, либо спустя некоторое время, либо при условии действия добавочного раздражителя, ставшего условно-рефлекторным благодаря произведенному внушению. При прямом внушении в состоянии бодрствования или неглубокого сна больной обычно может установить связь между произведенным прямым внушением и вызванным им действием, т. е. источник информации им осознается. При прямом внушении во время глубокого естественного или гипнотического сна больной не знает, что наступившее изменение вызвано внушением, так как при пробуждении не помнит, что воспринимал во сне.
При косвенном внушении всегда прибегают к помощи добавочного раздражителя, и больной приписывает наступившее лечебное действие какому-то раздражителю, который сам по себе, без участия внушения, не способен его вызвать. Им может стать любой раздражитель — гомеопатическое средство, инъекция, физиотерапевтическая процедура. Лечение внушением, особенно в сочетании с убеждением, показано при всех неврозах. Оно не имеет противопоказаний и достаточно эффективно. Внушение может также проводиться во время физиологического или гипнотического сна.
Во время естественного сна происходит смена фаз сна: 1 — медленный сон, или глубокий, 2 — парадоксальный сон, или быстрый, со сновидениями. Парадоксальный сон чередуется с медленным, он сменяет его 4–5 раз в течение ночи и длится 6–15 мин. Первый период парадоксального сна наступает через 45–90 мин после засыпания. Внушение производят в первые 15–40 мин после засыпания и за 2 ч до пробуждения. Текст внушения говорят тихим голосом.
Сам процесс восприятия речи во время сна не осознается. По всей вероятности, во время медленного сна происходит консолидация следов, т. е. перевод их в долговременную память, а также освобождение емкостей в оперативной памяти. Во время быстрого сна имеет место реакция на эмоциональные ситуации и переживания. Сон может быть частичным, а глубина сонного торможения различной. Наблюдаются участки бодрствования, которые образуют «сторожевой пункт». Через него спящий может поддерживать контакт с внешним миром. Более характерны «сторожевые пункты» у животных, что позволяет им выжить и сохраниться как вид.
То же самое происходит во время гипнотического сна, но в это время у больного отсутствует «сторожевой пункт».
Самовнушение — один из методов лечения неврозов, помогающий избавиться от болевого синдрома. Самовнушение возникает благодаря следовому возбуждению — раздражению, произведенному посредством внутренних связей, ассоциаций. При самовнушении действует информация, ранее поступившая и далее воспроизводимая самим больным. Самовнушение может воздействовать на психические и вегетативные процессы в организме, в том числе на не поддающиеся произвольной регуляции.
Под влиянием самовнушения могут возникнуть болевые ощущения, припадки, параличи, парезы, гиперкинезы, глухота, слепота, нарушения сердечной деятельности и т. д. Самовнушение давно применяется медиками Индии, а ряд приемов разработан йогами. В настоящее время негативное самовнушение можно наблюдать повсюду. Для лечения неврозов допустимо применять «наговоры» доктора Сытина, что дает неплохие результаты при лечении некоторых заболеваний, вызванных неврозами. Положительный эффект наступает не сразу, а после лечения в течение 1,5–2 месяцев.
К самовнушению относится и аутогенная тренировка. При аутогенной тренировке первоначально путем самовнушения вызывается ощущение тяжести в теле и таким образом достигается состояние мышечного расслабления — релаксация. Затем проводится самовнушение, направленное на различные функции организма.
Классическая техника аутогенной тренировки проста. Больному рассказывается о технике и тех изменениях, которые может вызвать аутогенная тренировка, — чувство тяжести в теле, тепло, приятные ощущения. Повторение формул самовнушения проводится со спокойной концентрацией внимания на них, без какого-либо напряжения.
Сеансы самовнушения проводятся 2–3 раза в день по 1–2 мин в течение 3 недель, затем 2–3 раза в день от 2 до 7 мин все последующие недели.
В процессе тренировки больному необходимо овладеть шестью упражнениями.
Овладение каждым из них занимает от 10 до 14 дней, т. е. всего для усвоения всей техники тренировки потребуется от 1,5 до 3 месяцев.
После этого тренировку продолжают 1–2 раза в день 4–6 месяцев, иногда год. Сеансы проводятся в спокойной обстановке, сидя или лежа на спине.
Если больной сидит, то руки свободно лежат на подлокотниках кресла, больной сидит удобно, расслабившись.
Если больной сидит на стуле, то он должен принять «позу кучера», т. е. голова свободно опущена вперед, руки лежат на бедрах, кисти свисают с колен, ноги удобно расставлены.
Находясь в состоянии покоя, выполняют следующие упражнения.
Вызывание ощущения тяжести. Мысленно повторяют фразы: «Правая (у левшей — левая) рука тяжелая» — 6 раз, «Я совершенно спокоен» — 1 раз. Упражнение повторяют 10–14 дней. После первых 4–6 дней тяжесть распространяется на другую руку, затем на ноги и все туловище. Тогда соответственно повторяют: «Обе руки… обе ноги… все тело стало тяжелым».
Вызывание ощущения тепла. Мысленно повторяют: «Тело тяжелое» (вызывается ощущение тяжести и релаксации) — 1–2 раза, «Я совершенно спокоен» — 1 раз, «Правая (у левшей — левая) рука теплая» — 5 раз. В процессе тренировки, когда тепло возникает в обеих руках и ногах, следует говорить: «Обе руки… обе ноги… все тело… теплые». Упражнение считается освоенным, когда ощущение тепла вызывается легко и свободно.
Регуляция ритма сердечной деятельности. Вызывают ощущение тяжести, покоя, тепла, повторяя первые два упражнения по 1 разу. Затем мысленно 5–6 раз повторить: «Сердце бьется спокойно и мощно». Научитесь мысленно считать удары сердца; если это не получается, то первые дни рекомендуется класть руку на область сердца, под локоть руки подкладывать подушечку, чтобы рука лежала свободно. Упражнение считается усвоенным, если вы ощущаете, что влияете на ритм сердечной деятельности.
Упражнение для регуляции дыхания. Повторяются первые три упражнения, затем мысленно 5–6 раз повторяют формулу: «Дыхание спокойное» или «Дышится спокойно».
Влияние на органы брюшной полости. Больной определяет у себя солнечное сплетение (находится посередине между краем грудины, мечевидным отростком и пупком). Вызываются ощущения как при первых четырех упражнениях, затем медленно 5–6 раз повторяют фразу. При появлении отчетливого ощущения тепла в эпигастральной области упражнение считается усвоенным.
Вызывание ощущения прохлады в области лба. Вызываются ощущения, свойственные 5 первым упражнениям. Затем 5–6 раз повторяется формула: «Лоб приятно прохладный» или «Лоб слегка прохладный».
Когда больной научится вызывать прохладу в области лба, то упражнение считается освоенным. Когда упражнение хорошо освоено, длинные формулы заменяются короткими:
1) «Спокойствие»;
2) «Тяжесть»;
3) «Тепло»;
4) «Сердце и дыхание спокойны»;
5) «Солнечное сплетение теплое»;
6) «Лоб прохладный».
После окончания упражнений сидят спокойно 30–60 с первые 2 недели, далее — сколько захочется. После тренировки дают «отбой». Выводят себя из состояния покоя, дают себе команду «Согнуть руку» и делают 2–3 сгибательных движения, затем — другой рукой. Дают себе команды:
1) «Глубоко вздохнуть»;
2) «Открыть глаза».
Не разрешается говорить «Голова горячая» или «Лоб холодный» во избежание резкого прилива крови к голове или, наоборот, ее переохлаждения, что вызовет сосудистые спазмы. Можно, после того как вы ощутили тяжесть и тепло в руках и ногах, произнести формулу «Грудь теплая», затем приступать к замедлению сердечного ритма. Тренировку можно сопровождать зрительными образами для усиления эффекта внушения, можно добавлять в конце лечебное самовнушение, касающееся органов и систем. Аутогенную тренировку можно применять при нарушении засыпания: не выходя из нее, спокойно погрузиться в сон, дав себе приказание уснуть. Применяется она также при неврозах ожидания, неврозе страха, фобиях.
При гипотонии следует внушить себе в состоянии релаксации те ощущения, которые вызывает адреналин или норадреналин (ощущение озноба, «гусиной кожи», прохлады), затем резко, толчкообразно вывести себя из состояния покоя командой «Встать». Выбросить вперед руки и встать. Аутогенная тренировка прекрасно применяется при гипертонической болезни, бронхиальной астме, кардиоспазмах, спастических состояниях желудка и кишечника, ночном энурезе, ангионевротическом отеке, дискинезии желчных путей, вазомоторных и вегетативных расстройствах.
Медикаментозная терапия
Медикаментозные средства назначаются вместе с психотерапией, так как они несут в себе не только информацию, но и воздействуют на организм фармакохимическим путем.
Раньше для лечения неврозов применялись препараты брома и кофеина. В настоящее время бром стал применяться реже, так как появилось большое количество новых препаратов, которые дают больший эффект, не вызывая зависимости. Из психотропных медикаментов в терапии неврозов применяют: транквилизаторы, нейролептики, антидепрессанты, психостимуляторы.
Транквилизаторы («успокоители»), или атарактики («душевный покой»), характеризуются тем, что уменьшают эмоциональную напряженность, чувство тревоги, страха. Они обладают легким успокаивающим эффектом, усиливают действие снотворных, облегчают наступление сна и делают его более глубоким и продолжительным. В первое время они могут вызывать чувство сонливости, вялости, разбитости, легкой тошноты. В дальнейшем эти явления проходят. Их нельзя применять беременным и водителям. Назначают и подбирают их индивидуально, так как один препарат подходит, хорошо переносится, а другие — наоборот.
Хлордиапоксид (элениум, либриум) и диазепам (седуксен) обладают сильным противотревожным, седативным и расслабляющим действием. Седуксен больше нормализует вегетативную нервную систему и оказывает более слабое снотворное действие, а в малых дозах может даже давать эффект стимуляции. Оба препарата оказывают противосудорожное действие. Их можно применять при хронических заболеваниях печени и почек, болезнях сердца. Большие дозы могут вызвать мышечную слабость, атаксию, а у лиц старческого возраста — непроизвольные мочеиспускание и дефекацию.
Оксазепам (тазепам) занимает промежуточное положение между либриумом и седуксеном и в средних дозах (2–3 таблетки) не вызывает вялости и сонливости.
Лоразепам (атаван) и феназепам уменьшают тревогу и вызывают большее мышечное расслабление, чем седуксен и лимриум.
Нитразепам (эуноктин, радедорм) обладает выраженным снотворным действием.
Мезапам (рудотель) обладает выраженным успокаивающим действием, не вызывает вялости, сонливости и так же, как мекротан (мепробамат) и триоксазин, относится к «дневным» атарактикам.
Применение транквилизаторов показано в тех случаях, когда неврозы, помимо болевого синдрома, вызывают чувство тревоги, напряженности, депрессию, вегетативные расстройства, фобии, нарушения сна.
При лечении навязчивых состояний, фобий особенно эффективны либриум или седуксен. Эти препараты весьма эффективны при состоянии тревоги, навязчивости и невротических депрессиях. Триоксазин более успешно применим при ангионеврозах, а элениум или либриум — при диэнцефальных кризах; феназепам — при невротических депрессиях и фобиях; нитразепам (эуноктин, радедорм) — при нарушениях сна. Терапевтический эффект наступает через 10 дней.
Более сильным успокаивающим действием, чем атарактики, обладают нейролептики — аминазин, резерпин, трифтазин, галоперидол, меллерил, сонапакс и др. При применении нейролептиков наблюдается побочный эффект в виде заторможенности, скованности, депрессии. При лечении неврозов они применяются редко и в малых дозах.
Аминазин используется только на ночь при бессоннице, тревоге. Он может резко снижать артериальное давление. Тизерцин назначают перед сном при упорной бессоннице и в средних дозах при неврозе страха и фобиях, при которых транквилизаторы не снимают тревогу.
Меллерил, сонапакс влияют на психопатологическую симптоматику подобно аминазину, но в более слабой степени. Применяют при неврозах ожидания, при состоянии тревоги. Все эти препараты могут угнетать половое влечение при передозировке.
Антидепрессивные (тимолептические) вещества обладают свойством устранять пониженное настроение. При неврозах чаще всего применяют имизин (имипрамин, мелипрамин, тофранил), амитриптилин (триптизол), азафен и пиразидол. Имизин устраняет пониженное настроение и оказывает возбуждающее влияние на нервную систему (энергизатор). Усиливает чувство бодрости, устраняет заторможенность, повышает аппетит, но угнетает половую активность. Противопоказан при сердечно-сосудистой декомпенсации, болезнях печени, почек, глаукоме, расстройстве мозгового кровообращения, инфекционных болезнях. Лучше всего с его помощью устраняется тоска, являющаяся симптомом психоза. Невроз страха, навязчивые состояния как истинные неврозы имизином лечатся малоуспешно. Хорошо им лечатся астенодепрессивные со стояния, но препарат может усиливать чувство тревоги. Хорошо сочетается с транквилизаторами или аминазином. Лечение проводят несколько недель или месяцев.
Амитриптилин сочетает антидепрессивное действие с седативным. Уменьшает чувство тревоги, улучшает настроение. В первые дни может вызвать сонливость. Особенно эффективен при тревожно-депрессивных состояниях, депрессивно-ипохондрических и фобических синдромах. Назначают в сочетании с диазепамом (седуксеном).
Лечение проводят несколько месяцев. Противопоказан при глаукоме и гипертрофии простаты.
Близко по действию к амитриптилину стоит азафен. Обладает более слабым, чем амитриптилин, антидепрессивным действием, но не вызывает побочных эффектов в виде сухости во рту, сердцебиения, расширения зрачков. Не имеет противопоказаний.
Отечественный препарат пиразидол еще более мягок, чем азафен, он обладает регулирующим влиянием на нервные процессы: стимулирующим при заторможенных депрессиях и седативным — при тревожных. Не вызывает побочного действия. Противопоказан при острых заболеваниях печени и кроветворных органов. Эффект проявляется через 1–2 недели после начала приема.
К психостимуляторам относятся вещества, способные усилить процессы возбуждения в нервной системе. Их применяют только в клиниках, очень осторожно. Отпуск их производится с такими же ограничениями, как и отпуск наркотиков.
Все фармакологические препараты должны сочетаться при лечении неврозов с психотерапией, физиотерапией (лечением сном, гальваническим воротником, токами Д’Арсонваля, успокаивающим и расслабляющим массажем, точечной, лазеро— и иглотерапией), а также санаторно-курортным лечением. Понимание такого заболевания, как невроз, сочувственное отношение к данным больным, их полноценное лечение ведет к полному выздоровлению больных и возвращению их к нормальной жизни. Устранение самой причины заболевания автоматически нормализует общее состояние и помогает избавиться от головной боли.
Истерия
Психотерапия
Основными методами лечения истерии является психотерапия во всех ее разновидностях. С первых дней заболевания следует всячески укреплять соматическое состояние, обеспечить покой, отдых, общеукрепляющее лечение. Если больной возбужден, тревожен, ему назначают препараты валерианы, брома, транквилизаторы или малые дозы нейролептиков. При упорной бессоннице дают снотворное перед сном (чаще только в первые дни). Необходимо как можно раньше выяснить психотравмирующий фактор и попытаться если не устранить его, то хотя бы помочь больному найти рациональный выход из сложившейся ситуации. Можно в дальнейшем прибегнуть к методу косвенного внушения, назначению физиопроцедур и витаминотерапии. Попытаться внушить больному, что его состояние вызвано «бегством в болезнь», — пустая трата времени: больной будет считать вас плохим специалистом и перестанет доверять вам. Он попытается сменить врача.
Больные истерией не отдают себе отчета в том, что болезненный симптом для них приятен или выгоден. Они считают, что у них очень серьезное, требующее повышенного внимания и серьезного лечения заболевание.
Большую роль играет то, как строится психотерапевтическое лечение. Если больному сказать, что паралич возник у него как следствие испуга, то крах лечения обеспечен. Но если больному внушить, что это временное поражение и что под воздействием «новых и очень хороших» препаратов у него будет улучшение, то положительное воздействие не заставит себя ждать.
Иногда приводит к хорошим результатам переведение внимания больного на незначительную болезнь неистерического происхождения и упорное игнорирование истерического симптома. Больной переключит свое внимание на другое заболевание, и лечение пойдет более успешно.
Если тот или иной метод к данному больному неприменим или не дает эффекта, целесообразно прибегнуть к психотерапии — лечению прямым или косвенным внушением наяву, в гипнотическом сне; при наличии истерических нарушений вегетативных функций — к каузальной психотерапии. При лечении косвенным внушением применимы те или другие электропроцедуры, массаж, витаминотерапия. Можно применять внушение во сне. Но каждая процедура внушения должна проводиться уверенным голосом, иначе больной просто не поверит. Применение репрессивных методов лечения больных истерией недопустимо, так как больной еще больше «погрузится» в свою болезнь, а доверие к врачу исчезнет. Есть много методов суггестивной терапии, и знать их должны специалисты обязательно, потому что каждый из нас может оказаться в положении больного, а доверие к врачу возрастает, если он с чуткостью и пониманием относится к больному, если он профессионал.
Медикаментозное лечение
Больному необходимо назначить лечение травами, способствующими успокоению нервной системы (валериана, пустырник).
Также назначают соли брома, либриум, андоксин, малые дозы аминазина и резерпина.
Хороший эффект при лечении двигательных нарушений, мутизма, сурдомутизма оказывает применение амитал-кофеиновых растормаживаний. Для этого вводят подкожно 1 мл 20 %-ного раствора кофеина и через 5 мин внутривенно вливают 3–6 мл свежеприготовленного 5 %-ного раствора амиталнатрия. Во время проведения процедуры необходимо давать больному разъяснения, которые направлены на ликвидацию болезненных нарушений. Амитал-кофеиновые растормаживания применяют на протяжении 5–10 сеансов. В этих же целях могут быть использованы внутривенные введения 30 %-ного раствора спирта (50–60 мл).
При затяжных истерических припадках вводят хлоралгидрат в клизме.
Также показаны хвойно-солевые ванны.
Лечение головной боли при различных заболеваниях нетрадиционными методами
Мигрень
Существует также значительное число нетрадиционных способов лечения заболевания. Так как причины его окончательно не выяснены, каждый из них имеет право на существование, если приносит результат.
Как уже упоминалось выше, кроме нарушения внутричерепного кровообращения, причинами мигрени могут служить и другие процессы: разнообразные гуморальные факторы, непосредственно действующие на болевые и сосудистые рецепторы головы, вегетативная неустойчивость, снижение порога болевой чувствительности.
В своем большинстве нетрадиционные методики направлены либо на общее оздоровление организма, либо на один из факторов, влияющих на болевой порог и вегетативную нервную систему. В первом случае подход совпадает с рекомендациями официальной медицины (соблюдение режима как общеоздоравливающий фактор), но достигается экстрасенсорными методами.
Также известно множество народных средств, использующихся для снятия болевого приступа. Например, один из них — накладывание на висок больной половины головы свежей корки лимона, очищенной от цедры, и т. д. Все они, по-видимому, являются способом отвлекающего воздействия и создают дополнительный очаг раздражения в коре головного мозга в противовес уже имеющемуся, в результате чего они либо уравновешивают, либо нейтрализуют друг друга.
Лечение лекарственными растениями
При лечении головной боли используют следующие лекарственные растения.
Мята перечная — 1 часть, душица — 1 часть, кипрей — 1 часть. 1 ст. л. смеси на 500 мл кипятка, настоять, укутав, 30 мин, процедить. Принимать по 0,5–1 стакану.
15 г травы мелиссы на 1 стакан кипятка. Настоять, укутав, 30 мин, процедить. Принимать по 1–2 ст. л. 5–6 раз в день. Применяется при болях в сердце, сердцебиениях, бессоннице, коликах в животе, вздутии кишечника, почечных коликах, головокружении, головной боли, шуме в ушах, малокровии, как средство, успокаивающее нервную систему, при болезненных менструациях.
1 ст. л. травы душицы на 0,5 л кипятка. Настоять, укутав, 30 мин, процедить. Принимать по 0,5–2 стакана 2–3 раза в день.
Валериана лекарственная применяется в виде настоев и отваров. Эффективность валерианы оказывается более высокой при систематическом и длительном применении. Настой: 1 ст. л. измельченного корня залить стаканом кипятка, кипятить 15 мин на водяной бане, настоять 10 мин, процедить. Принимать по 1 ст. л. 3 раза в день. Отвар: 1 ст. л. измельченного корня залить 1 стаканом кипятка, кипятить 15 мин на водяной бане, настоять 10 мин, процедить. Принимать по 1 ст. л. 3 раза в день.
Девясил высокий. Настой корня принимают 4 раза в день по 0,25 стакана за 30 мин до еды: 1 ч. л. измельченного корня залить 1 стаканом воды, настоять 10 ч, процедить.
Зверобой продырявленный. При головных болях пьют отвар травы: 1 ст. л. травы залить 1 стаканом кипятка, кипятить 15 мин, процедить. Пить по 0,25 стакана 3 раза в день.
Настой цветков клевера лугового принимают по 0,5 стакана 3 раза в день (1 ст. л. цветков заварить 1 стаканом кипятка, настоять 30 мин, процедить).
Бузина сибирская. Принимают настой цветков бузины: 1 ст. л. сухих цветков заварить 1 стаканом кипятка, настоять 20 мин, процедить. Принимать по 0,25 стакана (лучше с медом) 3–4 раза в день за 15 мин до еды.
Калина обыкновенная. Пьют свежий сок.
Сок черной смородины (свежеприготовленный) принимать по 0,25 стакана 3 раза в день.
Используют при головной боли свежие плоды брусники обыкновенной, клубники полевой.
Кроме того, можно сделать хорошую заварку из зеленого или черного чая, добавить туда щепотку мяты и корицы. Выпить бокал такого чая.
При головной боли на фоне простуды можно использовать ментоловое масло (аптечный препарат), которым можно натереть за ушами, затылок, лоб, виски.
Рефлексотерапия
Не менее известным нетрадиционным методом лечения является иглорефлексотерапия во всех своих разновидностях (классическая акупунктура, шиацу, аурикулотерапия, цубо-терапия и т. д.). Поскольку воздействие происходит рефлекторно через вегетативную нервную систему, которая играет значительную роль в данном заболевании, наблюдается значительный эффект как в предупреждении приступов, так и в их купировании. По теории меридианов основная причина мигренозных болей — избыточность или недостаточность, т. е. нарушение циркуляции жизненной энергии «ци» в меридиане «тройного обогревателя». Кроме общего воздействия на меридианы с целью восстановления циркуляции энергии, применяются симптоматические точки: TR 10, TR 21, TR 23, VB 43, LG 4. Разновидность рефлексотерапии — воздействие на биологически активные точки пальцевым надавливанием — шиацу (ци). При головных болях, в том числе при мигренозных, используются точки волосистой части головы на срединной линии. Рекомендуется при этом методе также использовать для массажа следующие местные и дистальные точки:
1) VB 14— над серединой верхнего края надбровной дуги;
2) переносица, место схождения надбровных дуг;
3) VB 20— в углублении за сосцевидным отростком;
4) VB 41— схождение 4 и 5 плюсневых костей;
5) TR 5— тыльная поверхность предплечья, посередине между лучевой и локтевой костями, выше лучезапястного сустава на 3–5 см (находят максимально болезненный участок);
6) V 60— между наружной лодыжкой и ахилловым сухожилием.
Другие разновидности рефлексотерапии заключаются в воздействии на перечисленные точки другими методами: металлическими пластинами (как правило, медными), стальными шариками или использованием точек только определенной анатомической области (аурикулопунктура, краниопунктура).
В последнее время достаточно широкое распространение получила мануальная терапия позвоночника и суставов. В случае шейной мигрени лучше выбрать этот метод, так как будет воздействие непосредственно на причину заболевания, восстанавливая соотношения позвонков шейного отдела, создающих компрессию позвоночной артерии. При устранении компрессии достигается быстрый и существенный эффект. Необходимо заметить, что в связи с широким распространением поражения позвоночника остеохондрозом компрессия позвоночной артерии встречается довольно часто, поэтому мануальная терапия приносит облегчение и при отсутствии шейной мигрени в чистом виде. Один из видов мануальной медицины — остеопатия — предлагает также воздействие на кости черепа исходя из предположения, что нарушения подвижности швов и соотношения между костями лицевого и мозговых отделов черепа приводят к нарушению кровообращения и микроциркуляции спинномозговой жидкости и в конечном итоге к мигрени. Воздействие производится легким надавливанием на различные участки черепа в такт дыханию, а также на височно-нижнечелюстной сустав.
Ароматерапия головной боли при мигрени
Причиной мигрени, ее пусковым механизмом может явиться определенный запах. Однако с помощью запахов мигрень можно и излечить. Уже официально признано такое направление в медицине, как ароматерапия, которая при правильном применении дает очень хорошие результаты. Подробно это описано в специальной литературе, остановимся лишь на методах применения. Это могут быть:
1) аромакурильницы;
2) ванны;
3) массаж с применением эфирных масел;
4) аромамедальоны;
5) ингаляции;
6) растирания;
7) употребление внутрь.
Широко известный и распространенный вьетнамский бальзам «Золотая звезда» как раз и предназначен для ароматерапии. При мигрени (после индивидуального подбора) используются эфирные масла: майоран, герань, лимон, гвоздика, базилик, ромашка, эвкалипт, розмарин, сосна, ель, лаванда, мята, роза, иланг-иланг, левзея.
Гомеопатия
Гомеопатия также успешно применяется для лечения мигрени. Перечислять гомеопатические препараты здесь не имеет смысла, так как в этом виде лечения как нигде соблюдается принцип индивидуальности.
Гипертоническая болезнь
Лечение лекарственными средствами
Нормализация артериального давления может снять или уменьшить болевой синдром, с этой целью используются различные сборы лекарственных растений.
Смешать в равных количествах траву пустырника обыкновенного, траву сушеницы болотной, цветки боярышника кроваво-красного, траву омелы белой. 1 ст. л. смеси залить 1 стаканом кипящей воды. Плотно закрыть. Настаивать в течение 30 мин. Процедить, траву отжать. Долить кипяченой водой до объема 1 стакана. Принимать по 0,5–0,75 стакана 3 раза в день после еды.
Смешать в равных количествах: плоды боярышника кроваво-красного; траву хвоща полевого; траву омелы белой; цветки арники горной; траву тысячелистника обыкновенного; цветы василька синего; корень валерианы лекарственной. Способ приготовления аналогичен предыдущему. Принимать по 1/3 стакана 3 раза в день после еды при гипертонической болезни I–II стадий.
Трава омелы белой — 3 части; корень валерианы лекарственной — 2 части; листья боярышника кроваво-красного — 2 части; листья барвинка малого — 2 части; кора калины обыкновенной — 2 части; плоды тмина обыкновенного — 1 часть. 1 ст. л. смеси залить кипятком, нагреть на кипящей водяной бане в течение 10–15 мин, настаивать при комнатной температуре в течение 40–45 мин. Процедить. Долить кипяченой водой до объема 1 стакана. Принимать по 0,5 стакана 3–4 раза в день после еды при гипертонической болезни.
Смешать в равных долях: траву пустырника обыкновенного; листья мяты перечной; плоды калины обыкновенной; корень валерианы лекарственной; траву сушеницы болотной; корень шлемника байкальского. 1 ст. л. смеси залить 1 стаканом кипятка, плотно закрыть, настаивать в течение 20–30 мин. Процедить. Отжать траву. Долить кипяченой водой до объема 1 стакана. Принимать по 1/3–1/2 стакана 3 раза в день.
Смешать в равных долях: траву хвоща полевого; листья березы повислой; корень одуванчика лекарственного; корневище пырея ползучего; корень мыльнянки лекарственной; траву тысячелистника обыкновенного; рыльца кукурузы обыкновенной. Способ приготовления и приема аналогичен тому, что указан в предыдущем рецепте.
Тмин обыкновенный (плоды) — 2 ст. л.; барвинок малый (листья) — 1 ст. л.; валериана лекарственная (корень) — 2 ст. л.; боярышник кроваво-красный (цветки) — 2 ст. л.; омела белая (трава) — 3 ст. л. 1–2 ст. л. смеси трав залить 250 мл кипятка, закрыть крышкой и нагревать на кипящей водяной бане в течение 15 мин. Охладить в течение 45 мин при комнатной температуре. Процедить. Сырье отжать. Принимать по 1/4–1/3 стакана 3–4 раза в день.
Шлемник байкальский (корни) — 2 ст. л.; пустырник обыкновенный (трава) — 1 ст. л.; мята перечная (трава) — 1 ст. л.; сушеница болотная (трава) — 2 ст. л.; шиповник коричный (плоды) — 2 ст. л.; почечный чай (трава) — 1 ст. л.; ромашка аптечная (цветки) — 1 ст. л. Все ингредиенты перемешать. Настой готовить как в предыдущем рецепте. Принимать по 1/4–1/3 стакана 3 раза в день.
Рябина черноплодная (плоды) — 3 ст. л.; морковь посевная (плоды) — 2 ст. л.; фенхель обыкновенный (плоды) — 2 ст. л.; валериана лекарственная (корень) — 3 ст. л.; хвощ полевой (трава) — 2 ст. л.; василек синий (цветки) — 3 ст. л.; боярышник кроваво-красный — 3 ст. л.; шлемник байкальский (корень) — 3 ст. л. Принимать в виде настоя по 1/4–1/3 стакана 3 раза в день.
Настои астрагала шерстистоцветкового, плодов боярышника кроваво-красного, травы сушеницы болотной, корней синюхи голубой, корней шлемника байкальского, травы пустырника волосистого, цветков бессмертника песчаного, корневищ дягиля лекарственного, створок фасоли, изготовленные по обычной технологии (см. выше), обладают гипотензивным действием. Эти настои можно готовить как из отдельно взятых трав с гипотензивным действием, так и из их композиций.
Апитерапия
В народной медицине при лечении гипертонической болезни широко применяется мед.
Огородный хрен натереть на терке, 1–2 ст. л. кашицы залить 1 стаканом кипяченой воды и оставить на сутки. Процедить. Добавить по 1 стакану свежеприготовленного сока свеклы и моркови, сок одного лимона и 1 стакан меда. Все хорошо перемешать. Хранить в холодильнике. Принимать по 1 ст. л. 2–3 раза в день за 1 ч до еды или через 2–3 ч после еды.
Рецепт аналогичен предыдущему, только без свеклы. Способ применения тот же.
1 ст. л. сухих плодов шиповника залить 2 стаканами кипятка, нагревать на слабом огне в течение 10 мин. После охлаждения процедить, добавить 1 ст. л. меда, размешать. Принимать по 0,25–0,5 стакана 2–3 раза в день. Хранить напиток в хорошо закрывающейся посуде в прохладном месте. Этот напиток содержит много витаминов, особенно витамина С, очень полезен при ослабленной сердечной мышце.
Лечение соками
Очень полезны при гипертонической болезни овощные соки и их смеси.
Сок моркови — 7 частей; сок сельдерея — 4 части; сок петрушки — 2 части; сок шпината — 3 части.
Сок моркови — 3 части; сок свеклы — 1 часть; сок огурца — 1 часть.
Сок моркови — 2 части; сок шпината — 1 часть.
Соки принимать сразу же после их приготовления по 0,5 стакана 3 раза в день.
Народная медицина рекомендует гипертоникам употреблять ежедневно по 5–6 г паслена черного (или его сока) и (или) по 300 г в сутки ягод черноплодной рябины в несколько приемов перед едой (или несколько ложек сока).
Больным гипертонической болезнью полезны апельсины и сок из них; в день рекомендуется съедать 1–2 спелых апельсина либо выпивать свежеприготовленный из них сок.
Длительное лечение виноградным соком регулирует артериальное давление. Количество назначаемого виноградного сока индивидуально, но всегда следует начинать с небольших доз (150–200 г), доводя до 0,5–1 л в сутки. Назначая виноградный сок, следует ограничивать прием других овощей и фруктов, а также молока, кваса, минеральных вод и спиртных напитков, так как при совместном употреблении усиливаются процессы брожения и может наступить расстройство функции кишечника.
Один грейпфрут, съеденный утром натощак, или стакан грейпфрутового сока очень полезен больным гипертонической болезнью.
«Чайный гриб». 7–8-дневный настой чайного гриба, принимаемый по 0,5 стакана за 1 ч до еды 3–4 раза в день, значительно снижает артериальное давление, уровень холестерина в крови и улучшает самочувствие больных. У них уменьшаются или проходят совсем головные боли, боли в сердце, нормализуется сон. Этот рецепт рекомендует профессор Якиш из Чехии.
Лечение чесноком
А российский профессор Н. З. Ушаков отмечает, что водные и спиртовые экстракты чеснока понижают артериальное давление, увеличивают силу сердечных сокращений, замедляют пульс и увеличивают диурез.
40 г чеснока настоять в закрытом сосуде в 100 мл водки в течение 10 дней. Принимать по 10 капель 2–3 раза в день за полчаса до еды.
Применение этого средства поможет нормализовать артериальное давление и уменьшить интенсивность головных болей.
Нарушения мозгового кровообращения
При нарушении мозгового кровообращения очень популярны среди средств, используемых нетрадиционной медициной, плоды и цветы боярышника.
Настойка плодов боярышника на спирту: в 200 мл спирта положить стакан свежих плодов боярышника, предварительно немного их размяв. Настаивать 3 недели, после чего остудить и принимать по 1 ч. л. с водой до еды на ночь.
Настойка цветов боярышника на спирту: в 200 мл спирта положить 4 ст. л. цветов и настаивать в темноте при комнатной температуре, периодически встряхивая бутылочку. Через 10 дней препарат готов к употреблению. Его используют по 1 ч. л. с водой.
Отвар плодов боярышника: 20 г сушеных или свежих ягод на 200 мл кипятка. Настаивать 30 мин или варить 5 мин на слабом огне, пить перед едой и на ночь по 200 мл отвара.
Экстракт плодов боярышника: заварить в 500 мл кипятка 1 стакан свежих или сушеных плодов боярышника, добавить 2 ст. л. сахара и варить на очень слабом огне 40 мин (отвар должен увариться наполовину). Хранить отвар с ягодами, не процеживая, в холодильнике, принимать по 1 ст. л. перед едой и по 2 ст. л. на ночь.
0,5 кг зрелых плодов боярышника моют и дробят деревянным пестиком (толкушкой), добавляют 100 мл воды, нагревают до 40 °C и прессуют соковыжималкой. Полученный сок пьют по 1 ст. л. 3 раза в день перед едой.
Можно использовать плоды боярышника в смеси с другими лекарственными растениями: мелисса (трава) — 10 г, буквица (трава) — 10 г, боярышник (цветы или плоды) — 40 г, вероника (трава) — 10 г. 1 ст. л. смеси заварить 250 мл кипятка, настоять 10–15 мин, пить как чай, с медом или сахаром.
Неврозы
Лечение лекарственными растениями
Среди лекарственных трав наиболее часто используют следующие лекарственные растения.
Пион уклоняющийся: 1 ч. л. сухих корней на 3 стакана кипятка. Настоять, укутав, 1 ч, процедить. Принимать по 1 ст. л. 3 раза в день за 15 мин до еды.
Шалфей полевой: 6 г сырья (3 ст. л.). Эту дозу залить 500 мл кипятка с сахаром. Настоять 15 мин и пить перед едой. Это дневная доза.
Цветки боярышника — 3 части, трава пустырника — 3 части, трава сушеницы — 3 части, цветки ромашки — 1 часть. 1 ст. л. измельченной смеси заварить 1 стаканом кипятка, настоять 8 ч, процедить. Настой принимать по полстакана 3 раза в день через 1 ч после еды при заболеваниях сердца и как успокаивающее средство при нервном возбуждении.
Плоды боярышника — 3 части, цветки боярышника — 2 части, корень валерианы — 3 части, трава зверобоя — 3 части, трава тысячелистника — 3 части. 1 ст. л. измельченной смеси заварить 1 стаканом кипятка, настоять 5–6 ч, процедить. Настой принимать по 0,25 стакана 4 раза в день за 20–30 мин до еды.
Истерия
Стоит помнить, что истерия — это болезнь со своеобразным течением, и относиться к ней необходимо со всей ответственностью, вниманием и пониманием.
Рефлексотерапия
При истерии целесообразно применять точечный массаж, иглорефлексотерапию или лечение посредством аппликации металлических пластин. В дальнейшем показан традиционный успокаивающий массаж.
Истерия — это состояние, относящееся, с точки зрения восточной медицины, к патологии меридианов желудка и толстой кишки.
При припадках применяют первый вариант тормозного метода: необходимо нанести очень сильное раздражение. Если припадок легкий, то достаточно надавливание пальцем в следующих точках:
1) бай-хуэй, расположена на средней линии головы в точке пересечения с линией, соединяющей верхние точки ушных раковин;
2) инь-бай, расположена на внутренней стороне I пальца стопы на 0,3 см от угла корня ногтя;
3) жэнь-чжун, расположена под носовой перегородкой в верхней трети вертикальной борозды верхней губы;
4) хэ-гу, расположена между I–II пястными костями ближе к середине II пястной кости, в ямке.
При расстройстве зрения:
1) хэ-гу (см. выше);
2) цин-мин, находится на 0,3 см от внутреннего угла глаза.
В этой точке соединяются все чудесные меридианы;
3) сы-бай, расположена на 1–1,2 см ниже середины нижнего края орбиты, под зрачком.
При расстройстве речи проводят интенсивное раздражение следующих точек:
1) цзя-че, находится на один поперечный палец выше и кпереди от угла нижней челюсти;
2) ся-гуань, расположена кпереди и книзу от суставного отростка нижней челюсти, под дугой скуловой кости;
3) и-фэн, расположена в углублении сзади мочки уха, у заднего края ушной раковины, на одном уровне с отверстием наружного слухового прохода;
4) фэн-чи, расположена на 4 см ниже верхнего края затылочного бугра, под затылочным бугром.
При психомоторном возбуждении применяют второй вариант тормозного метода для точек:
1) бай-хуэй (см. выше);
2) жэнь-чжун (см. выше);
3) фэ-чи (см. выше).
При истерическом плаче и тоске:
1) жэнь-чжун (см. выше);
2) цзя-че (см. выше).
Ранняя, активно проведенная терапия и психотерапия больных истерией позволяет купировать истерические симптомы до того, как они успеют зафиксироваться, что имеет важное значение для профилактики затяжного течения болезни.
Лечение головной боли при других указанных выше заболеваниях будет рассматриваться в соответствующих разделах.
Боль в ухе
Общая характеристика боли в ухе
Боль в ухе может быть непосредственно связана с воспалительным процессом в ухе либо носить рефлекторный характер при остром и хроническом тонзиллите, гайморите, воспалении верхнечелюстного сустава специфического и неспецифического характера. Это с точки зрения традиционной медицины, а с позиций нетрадиционной возможными причинами ее возникновения могут быть эмоции вины, гнева, нежелания слушать, ощущение постоянного раздражающего шума, когда ссорятся близкие друг другу люди.
Клиническая характеристика боли в ухе при различных заболеваниях
Отит
Отит бывает наружным (ограниченным, разлитым и средним). Ограниченное воспаление наружного уха чаще называют фурункулезом (воспалением мешочков и сальных желез под действием механического фактора (манипуляций в слуховом проходе спичками, шпильками и т. д.), на фоне определенной готовности макроорганизма (сниженного иммунитета при диабете, подагре, гиповитаминозах), в результате активации или присоединения стафилококковой инфекции). Разлитое воспаление наружного слухового прохода наблюдается преимущественно при хроническом гнойном отите вследствие внедрения в кожу и подкожный слой различных бактерий, а также грибка. Воспалительный процесс нередко распространяется и на барабанную перепонку.
Средние отиты бывают острыми и хроническими, гнойными и катаральными. Степень выраженности воспалительной реакции зависит главным образом от вирулентности микроорганизмов и от состояния защитных сил макроорганизма, кроме того, микроорганизмы, активизирующиеся при вирусном или бактериальном воспалении слизистой оболочки носа, способствуют протеканию воспалительной реакции по типу суперинфекции, реинфекции или аутоинфекции.
Механизм проникновения бактериальных возбудителей может быть следующим: при кашле, чихании, особенно при неумелом сморкании бактерии попадают через слуховую трубу в среднее ухо. Этот путь, так называемый тубарный путь, является одним из основных. Значительно реже инфекция попадает в среднее ухо гематогенным путем и в исключительных случаях — через поврежденную барабанную перепонку. Высокая вирулентность микробов, снижение общей реактивности организма, наличие хронического патологического процесса в полости носа и носоглотке способствуют переходу острого гнойного отита в хроническую форму.
Средний катаральный отит
Средний катаральный хронический отит (барабанная полость содержит транссудат, а не гной — в отличие от гнойного отита) обычно развивается при хроническом евстахиите. Частое их сочетание позволяет иногда объединять оба заболевания в сальпингоотит. Хронический евстахиит развивается при хроническом ринофарингите — воспалении слизистых оболочек носа и гортани, а острый — при остром ринофарингите.
Симптомы. На стадии острого катарального воспаления в среднем ухе общее самочувствие больного несколько ухудшается, появляется резкая боль в ухе, температура тела повышается до субфебрильных цифр (37,2–37,4 °C). Возникает асептическое воспаление слизистой оболочки среднего уха с образованием серозного экссудата. Шум и ощущение заложенности на растают, боль усиливается вследствие сдавления болевых рецепторов экссудатом и выраженного отека слизистой оболочки.
В доперфоративную стадию острого гнойного воспаления в среднем ухе боль резко усиливается, становится нестерпимой, иррадиируя в зубы, шею, глотку, глаз (так называемая дистантная отоалгия). Больные отмечают выраженное снижение слуха и усиление шума в ухе; температура тела достигает фебрильных цифр (38–39 °C), картина крови приобретает воспалительный характер. Все эти изменения связаны с нагноением экссудата.
В постперфоративную стадию острого гнойного воспаления в среднем ухе боль значительно ослабевает. Это связано с уменьшением напряжения в барабанной полости вследствие перфорации барабанной перепонки и истечения гноя в наружный слуховой проход. Пациент жалуется на гноетечение из уха, шум в нем и тугоухость. Общее состояние пациента и температура нормализуются.
Воспаление среднего уха при инфекционных болезнях
Воспаление среднего уха при инфекционных болезнях редко бывает первичным, чаще оно является осложнением воспалительного процесса в верхних дыхательных путях или осложнением самого инфекционного заболевания. Оно протекает по типу острого катарального отита, евстахиита или в виде гнойного среднего отита. Для гриппа характерно геморрагическое воспаление с кровоизлияниями в барабанную перепонку и сукровичным отделяемым из уха.
Симптомы. Гриппозный отит отличается бурным течением с выраженной интоксикацией. При скарлатине отит характеризуется сильными болями в ухе, высокой температурой, обильным гноетечением.
Возможны средние отиты как бактериальной, так и вирусной (например, при кори) природы. Больных обычно беспокоят стреляющие боли в ухе. При осмотре ушной воронкой обнаруживают признаки воспаления среднего уха; в запущенных случаях — гноетечение.
Воспаление среднего уха может распространяться на окружающие ткани: кожу наружного уха, сосцевидный отросток (перимастоидит), околоушную слюнную железу. Обычно средний отит при различных инфекционных заболеваниях не ведет к потере слуха. Исключение составляют случаи гнойного среднего отита, когда происходит разрушение морфофункциональных структур среднего уха.
Лечение боли в ухе
Лечение боли в ухе традиционными методами
С учетом различных источников и механизмов развития отитов лечение должно проводиться комплексно и поэтапно. При терапии должны учитываться индивидуальные особенности больного, степень выраженности воспалительной реакции, стадия процесса, сопутствующая патология и степень сенсибилизации организма. Лечение основного заболевания позволит купировать болевой синдром, выступающий на первый план при данной патологии.
Общее лечение заключается в соблюдении больным постельного режима с предоставлением ему полного покоя для предупреждения развития осложнений (мастоидита — воспаления клеток сосцевидного отростка, лабиринтита — воспаления внутреннего уха, эксдурального абсцесса, тромбофлебита сигмовидной пазухи, септикопиемии и др.).
Консервативная терапия
Состоит в тщательном и систематическом удалении гноя из уха и применении дезинфицирующих вяжущих средств для воздействия на слизистую оболочку среднего уха.
Местно могут быть использованы настойки йода и ляписа (40 %-ный раствор) для прижигания краев перфорации. Использовать борный спирт (3 %-ный) в перфоративную стадию воспаления не рекомендуется.
В качестве дезинфицирующих средств можно использовать 3 %-ный раствор буровской жидкости, 1 %-ный раствор сульфата цинка, растворы этакридина лактата (риванола) (1: 1000) и фурацилина (1: 5000).
Местная терапия должна проводиться параллельно с антибактериальной терапией. Выбор антибактериального средства необходимо обязательно проводить с учетом особенностей заболевания, индивидуальной чувствительности макроорганизма и клинической фармакологии препаратов.
Средствами первого ряда при острых и хронических отитах являются цефуроксин аксетил или амоксициллин плюс клавулановая кислота; альтернативные средства — макролиды, амоксициллин цефаклор, котримоксазол, фторхинолоны, доксициклин и др.
Весьма эффективным считается применение ровамицина и амоксиклава как местно, так и внутримышечно.
С целью устранения болевого синдрома местно можно закапать осмотол: карболовый глицерин и 70 %-ный спирт в соотношении 1: 1 (карболовую кислоту можно применять на первых стадиях острого отита, до образования гнойного экссудата). Применяют осмотол чаще в виде компрессов в связи с его способностью оказывать (наряду с антиоксидантной активностью) дегидратирующий, согревающий и болеутоляющий эффект. Для перорального применения рекомендуются препараты типа колдрекса, обладающие жаропонижающим, обезболивающим и противовоспалительным действием, способствующие значительному уменьшению отечности слизистой оболочки верхних дыхательных путей.
В связи с тем, что отиты чаще развиваются у ослабленных людей, страдающих выраженным в той или иной степени иммунодефицитом, необходимо проводить также комплекс мер, направленных на стимуляцию защитных сил организма. С этой целью используют парентеральное и энтеральное применение поливитаминов, особенно витаминов А, Е, С, P и группы В, в связи с их антиоксидантным действием. По особым показаниям используют рибомунил и декарис.
У лиц с определенной аллергической настроенностью введение различных медикаментозных препаратов, особенно антибиотиков (в случае, если нет полного противопоказания их применения — выраженная аллергическая реакция), должно сочетаться с применением антигистаминных препаратов первого и второго поколения. Хорошим терапевтическим эффектом обладают препараты церитизин, лоратизин, накривастин.
Помимо терапевтических способов, в лечении хронического гнойного отита возможно применение хирургических вмешательств, лазеротерапии и т. д.
Психотерапия
Не следует забывать и о психотерапевтическом лечении и психопрофилактике состояний, приведших к развитию этого недуга.
Для этого важно создать полный покой и гармонию во взаимоотношениях всех членов семьи, чтобы человек чувствовал себя комфортно. Можно использовать различные медитативные практики и аутотренинг в сочетании с традиционными и нетрадиционными методами лечения.
Лечение боли в ухе нетрадиционными методами
Возможно сочетание традиционных методов терапии с методами нетрадиционной терапии, среди которых ведущими являются компрессы и ванны, методы электропунктурной и электромагнитной стимуляции.
Компрессы
При наружном отите можно спринцевать ухо теплой ромашкой — 1 ч. л. сухой травы на 1 стакан воды, настоять, процедить. При среднем отите спринцевание строго противопоказано. Для компресса можно использовать следующие средства: положить в ухо ватку или турундочку, смоченную теплым растительным маслом (деревянным, миндальным, ореховым и др.), или закапать в ухо 2–3 капли теплого масла, хотя закапывать не рекомендуется в связи с тем, что капли могут быть горячими и вызвать ожог барабанной перепонки.
Для компресса также можно использовать карболовую кислоту с глицерином в соотношении 1: 10. Используют капли мяты или полыни, камфорное масло. Сверху заложить ваткой. Выходить на свежий воздух или находиться с компрессом на сквозняке нельзя, так как может наступить ухудшение состояния.
В качестве народного средства для компресса используют следующее средство: в сырой луковице вырезать небольшую ямку и в нее влить немного льняного масла, испечь луковицу в духовке и сок в теплом виде закапать в ухо. В практической медицине применять это средство не рекомендуется в связи с тем, что оно является хорошей питательной средой для бактерий, поэтому можно усилить заболевание.
Ванны
При хронических отитах применяют гипертермические ванны (по Залманову): простую либо с листвой грецкого ореха, с желтым скипидарным раствором. Сесть в ванну (температура 37 °C). Постепенно повышать температуру до 41–43 °C (за 12–15 мин). Оставаться при этой температуре 4–5 мин, затем выйти, завернуться в простыню и в 2–3 шерстяных одеяла и потеть, принимая горячее питье. Процедуру выполнять в течение 45 мин. Затем обсушиться и улечься в постель (хорошо укрывшись) не более чем на 2 ч.
Апитерапия
Для лечения острых и хронических воспалений среднего уха применяется 30 %-ный спиртовой раствор прополиса (на 70 %-ном спирте). После туалета слухового прохода в него вводят смоченные в растворе прополиса турундочки (марлевые трубочки), плотно прижимая их к барабанной перепонке. На следующий день процедуру повторить, начиная с туалета слухового прохода.
Средняя продолжительность лечения — 10–15 дней. У больных с особой чувствительностью к продуктам пчеловодства применение прополиса строго противопоказано.
В репаративную стадию рекомендуется применять 30–40 %-ную спиртовую настойку прополиса в смеси с жидким растительным маслом (предпочтительно оливковым или кукурузным) в концентрации 1: 4. Перед употреблением жидкость взбалтывать. Полученной эмульсией пропитать марлевые турундочки и ввести в слуховой проход на 12–36 ч.
Боль в горле
Общая характеристика боли в горле
Боль в горле может быть ведущим синдромом при ангине (остром тонзиллите), хроническом тонзиллите, паратонзиллярном абсцессе и ряде инфекционных заболеваний, сопровождающихся поражением небных миндалин и околоминдаликовой клетчатки, таких как дифтерия, инфекционный мононуклеоз и др. Это с традиционной точки зрения, а с нетрадиционной — боль в горле возникает, когда вы воздерживаетесь от грубых слов, чувствуете неспособность выразить себя, неспособность постоять за себя. Другими словами, это проглоченный гнев, кризис творчества, так как горло, по мнению древних целителей, является каналом экспрессивности и творчества.
Клиническая характеристика боли в горле при различных заболеваниях
Ангина
Ангина — острое инфекционно-аллергическое заболевание, при котором воспалительные изменения выражены преимущественно в небных миндалинах (рис. 4). Инфицирование может быть экзогенным и эндогенным (аутоинфекция).
Экзогенное заражение чаще происходит воздушно-капельным или алиментарным путем (через продукты питания — например, молоко от коров со стрептококковым поражением вымени).
Эндогенное инфицирование происходит при наличии в полости рта или глотки очагов хронического воспаления (кариозные зубы, гнойные воспаления придаточных пазух носа и т. д.).

Рис. 4. Ангина
Основными возбудителями являются патогенные и условно-патогенные кокки: стафилококки, стрептококки (в том числе и пневмококк). В последние годы увеличилось число ангин, в развитии которых принимают участие условно-патогенные бактерии родов моракселла, ацинетобактерии, клебсиелла, листерия и др. Не менее часто встречаются вирусные ангины, возбудителями которых являются аденовирусы и герпесвирусы. Ангина Симановского — Плаута — Венсана (ангина Венсана) вызывается симбиозом фузоспириллезной флоры полости рта. Встречаются и паразитарные ангины, возбудителями которых являются амебы ротовой полости, и грибковые ангины (кандидомикозы, лептотрихозы).
Различают первичные и вторичные ангины при острых инфекционных заболеваниях (кори, скарлатине, дифтерии, сифилисе, инфекционном мононуклеозе и т. д.) и при заболеваниях системы крови (гемобластозах).
Предрасполагающими факторами являются местное или общее охлаждение, переутомление, психическое перенапряжение, перенесенные инфекционные заболевания, авитаминоз, сенсибилизация организма.
По фарингоскопической картине различают:
1) катаральную;
2) фолликулярную;
3) лакунарную;
4) фибринозную;
5) герпетическую;
6) флегмонозную (интратонзиллярный абсцесс);
7) язвенно-некротическую;
8) смешанную формы (Б. С. Преображенский, 1976 г.). Катаральная ангина
Симптомы. Наиболее легкой формой ангины является катаральная ангина. Заболевание начинается остро. Больных беспокоит першение, сухость, небольшая болезненность в горле при глотании. Одновременно отмечаются общее недомогание, разбитость, слабость, головная боль. В зависимости от реактивности организма температура тела может варьировать от субфебрильных цифр (37,2–37,3 °C) до гипертермии (39–40 °C). При осмотре глотки выявляются увеличенные небные миндалины, их гиперемия, а также отек и гиперемия дужек слизистой оболочки.
Ограничение гиперемии является одним из дифференциально-диагностических признаков, отличающих эту форму ангины от острого катарального фарингита, при котором наблюдается распространенная гиперемия всей слизистой оболочки глотки, включая заднюю стенку и мягкое небо. Катаральная ангина нередко бывает начальной стадией другой формы этого заболевания. Регионарные подчелюстные узлы увеличены, слегка болезненны при пальпации. При благоприятном течении и соответствующем лечении воспалительные изменения исчезают в течение 4–5 дней.
Фолликулярная и лакунарная ангины
Симптомы. При фолликулярной и лакунарной ангинах разбитость, недомогание, общая слабость, головная боль более выражены. Температура при этих видах ангины, как правило, высокая — до 40 °C; лишь в старческом возрасте в связи с изменением реактивности организма отмечается субфебрилитет при выраженных патологических изменениях небных миндалин и общих симптомах интоксикации.
При фолликулярной ангине на поверхности покрасневших миндалин отмечаются белесовато-желтые налеты или нагноившиеся пузырьки-фолликулы. Если нагноившийся фолликул вскрывается в околоминдаликовую клетчатку, может образоваться околоминдальный (паратонзиллярный) абсцесс. Вскрытие гнойных фолликулов сопровождается резким снижением температуры.
При лакунарной ангине в отличие от фолликулярной налеты светло-желтого цвета расположены в устьях лакун. Налеты состоят из отторгнувшегося эпителия и лейкоцитов, нередко образуя сливной налет, покрывающий поверхность миндалин, но не выходящий за ее пределы; налеты легко снимаются и не оставляют кровоточащей поверхности. Продолжительность фолликулярной и лакунарной ангины — 5–7 дней. Со стороны крови отмечаются высокий лейкоцитоз со сдвигом лейкоформулы влево, повышенная СОЭ (скорость оседания эритроцитов).
Фибринозная ангина
Симптомы. Фибринозная ангина может развиваться из лакунарной ангины, характеризуется образованием единого сплошного налета беловато-желтого цвета, который может выходить за пределы миндалин. Подобная пленка может образовываться с первых часов заболевания. Начало заболевания острое, с высокой температурой, ознобом, явлениями общей интоксикации, иногда признаками менингизма.
Флегмонозная ангина (интратонзиллярный абсцесс)
Симптомы. Поражение чаще одностороннее. Небная миндалина гиперемирована, увеличена, пальпация ее резко болезненна. Может протекать с незначительными общими симптомами. Созревший абсцесс может прорываться в полость рта или паратонзиллярную клетчатку с образованием паратонзиллярного абсцесса.
Хронический тонзиллит
Развитию хронического воспаления миндалин способствуют повторные ангины, острые инфекционные заболевания, протекающие с поражением лимфоидной ткани глотки (скарлатина, корь, дифтерия и др.). Немаловажное значение в развитии заболевания имеют такие очаги хронического воспаления, как кариозные зубы и пародонтоз, аденоидиты и синуситы, гиповитаминоз, снижающие защитные силы организма. Стойкое затруднение носового дыхания (гиперплазия аденоидной ткани, искривление носовой перегородки, гиперплазия носовых раковин и др.). Большое значение в развитии хронического тонзиллита придается аденовирусной инфекции.
Паренхиматозная форма
Воспалительный процесс чаще локализуется в лакунах миндалин, поэтому такое воспаление носит название лакунарного. Однако нередко пораженной оказывается преимущественно лимфоидная ткань миндалин с абсцедированием фолликулов и с образованием вокруг сосудов единичных или множественных инфильтратов (паренхиматозная форма). Слущивающийся плоский эпителий и фибрин накапливаются в лакунах вместе с патогенными бактериями и лейкоцитами и превращаются в гнойный и казеозный детрит с неприятным запахом, образуя так называемые пробки миндалин. Миндалины в таких случаях вследствие расширения лакун от накапливающихся масс делаются рыхлыми, ноздреватыми, с неровной поверхностью.
При хроническом тонзиллите миндалины не всегда увеличены. Они могут быть гипертрофированы, нормального размера и даже атрофичны. Иногда при ретенции в криптах образуются кисты разных размеров, выстланные истонченным плоским эпителием и выполненные роговыми чешуйками. Небные дужки нередко гиперемированы или же несколько отечны.
Фибринозная форма
В лакунах миндалин создаются весьма благоприятные условия для сохранения и культивирования вирулентных стрептококков, стафилококков и других бактерий и вирусов. Своей жизнедеятельностью они поддерживают воспалительный процесс в миндалинах, который ведет к утолщению или слущиванию тонкого эпителия лакун с образованием небольших язвочек, покрытых фибринозными наложениями (фибринозная форма). Вследствие отторжения эпителия инфицированное содержимое лакун непосредственно соприкасается с тканью миндалины, в период обострения это ведет к особенно активному формированию лейкоцитарных инфильтратов, а при распаде фолликулов — к образованию небольших абсцессов, тромбофлебитов мелких вен, а иногда и к дальнейшему распространению процесса на крупные венозные сосуды. Микробы и вирусы распространяются нередко по лимфатической системе. В связи с этим наблюдается хронический шейный регионарный тонзиллогенный лимфаденит.
Флегмонозная форма
Известную роль в обострении могут играть, по-видимому, и так называемые физиологические раны, т. е. мельчайшие дефекты эпителия, остающиеся кратковременно после выхождения лейкоцитов на поверхность миндалин. Длительное течение воспалительного процесса, частые обострения с вовлечением перитонзиллярной ткани (флегмонозная ангина) ведут местами к сращиванию небных дужек со свободной поверхностью миндалин, к склеротическим и рубцовым изменениям в самих миндалинах. Последние в таких случаях в результате атрофии, исчезновения фолликулярного аппарата и замены его соединительной тканью уменьшаются в размерах и атрофируются (склерозирующая форма хронического тонзиллита). Иногда в перитонзиллярной ткани при этой форме образуются островки хрящевой и костной ткани.
Любые формы хронического тонзиллита могут явиться причиной аллергизации и инфицирования всего организма. Находящиеся в лакунах бактерии и вирусы при соответствующих условиях (охлаждении, снижении сопротивляемости организма и др.) вызывают местные обострения в виде ангины, перитонзиллярных абсцессов. Хронические тонзиллиты часто служат «пусковым механизмом» в развитии ревматизма, ревматоидного полиартрита, затяжного септического эндокардита, нефрита и т. п.
Симптомы. Жалобы часто сводятся к невралгическим болям, которые отдают в ухо или шею, неприятному запаху изо рта, чувству неловкости или ощущению инородного тела в глотке.
У большинства в анамнезе имеются указания на частые ангины, которые обычно являются повторными обострениями хронического тонзиллита, возникают по ничтожным внешним поводам и протекают иногда атипично (более длительно, при сниженной или субфебрильной температуре, нередко при выраженной общей интоксикации). Иногда хронический тонзиллит протекает без ангин (безангинный хронический тонзиллит).
Кроме того, хронический тонзиллит может сопровождаться повышением температуры до субфебрильных цифр по вечерам, вялостью, пониженной работоспособностью, головной болью. Нередко это связано с наличием хронического тонзиллогенного регионарного шейного лимфаденита.
Заглоточный (ретрофарингеальный) абсцесс
Заглоточный абсцесс (ретрофарингеальный абсцесс) образуется в результате нагноения лимфатических узлов и клетчатки заглоточного пространства. Инфекция проникает по лимфатическим путям со стороны полости носа, носоглотки, слуховой трубы и среднего уха. Иногда абсцесс является осложнением гриппа, кори, скарлатины, а также может развиться при ранениях слизистой оболочки задней стенки глотки инородным телом, твердой пищей.
Для этого заболевания характерны жалобы на поперхивание и резкую боль при глотании, при этом пища нередко попадает в нос. При расположении абсцесса в носоглотке нарушается носовое дыхание, появляется закрытая гнусавость. При распространении абсцесса на нижние отделы глотки возникает инспираторная одышка, сопровождающаяся храпом, особенно в вертикальном положении больного. Температура тела достигает 39–40 °C. Характерно вынужденное положение головы: она запрокинута назад и наклонена в больную сторону. Нередко наблюдается припухлость позади угла нижней челюсти и по переднему краю грудино-ключично-сосцевидной мышцы.
Инородные тела, травма
При инородных телах гортани, помимо боли в глотке, возникают ощущения чего-то постороннего и затруднение при глотании, могут нарушаться речь и дыхание. При длительном пребывании инородного тела развивается воспалительный процесс, иногда с образованием флегмоны.
При травмах глотки, помимо боли в горле, возникает и затруднение при глотании. Наличие травмы устанавливается по данным анамнеза и фарингоскопической картине.
Лечение боли в горле
Лечение боли в горле традиционными методами
Лечение ангины и хронического тонзиллита как наиболее древних и распространенных заболеваний осуществляется различными методами традиционной и нетрадиционной терапии.
Необходим постельный режим в острый период времени (для уменьшения возможности развития осложнений со стороны сердца, почек, суставов). Из диеты больного ангиной или хроническим тонзиллитом исключают острую, грубую пищу. Рекомендуется обильное теплое питье (молоко с боржоми, чай с лимоном), бульон, жидкая каша, кисели. Больному выделяют отдельную посуду и полотенце. Посуду больного следует тщательно мыть и кипятить.
Устранить или уменьшить болевой синдром можно, ликвидировав местный воспалительный процесс. В связи с этим лечение проводится по общепринятой схеме с учетом индивидуальных особенностей, имеющейся сопутствующей патологии и степени сенсибилизации организма. При слабовыраженных признаках интоксикации (при катаральной ангине) назначают антибиотики в течение 5–7 дней.
При гипертермии назначают жаропонижающие препараты — ацетилсалициловую кислоту по 0,5 г 3–4 раза в день и др.
Наиболее важным, особенно для купирования болевого синдрома, является полоскание. Для этих целей используют различные антибактериальные растворы и мягчительные настои. В качестве антисептиков используют 1 %-ный раствор йодинола для промывания лакун миндалин, а для полоскания горла — 3 %-ный раствор перекиси водорода, раствор фурацилина, 2–4 %-ный раствор борной кислоты, раствор бикарминта, настойку календулы. Из мягчительных средств чаще применяют настои шалфея или ромашки (1 ст. л. на 1 стакан воды). Назначают ингаляции паром.
Для орошения применяют те же растворы, что и для полоскания; смазывание глотки противопоказано, так как может привести к обострению ангины и возникновению осложнений. При воспалении регионарных лимфатических узлов применяют согревающий компресс на ночь и теплую повязку днем.
Лечение боли в горле при различных заболеваниях традиционными методами терапии
Ангина
Лечение лакунарной и фолликулярной ангин также строго индивидуально. Больному назначают антибактериальные препараты с учетом выделенного возбудителя и его чувствительности к действию антибактериальных средств. При невозможности выявления антибактериальной чувствительности и определения возбудителя заболевания назначают антибиотики широкого спектра действия. Наиболее часто назначают следующие препараты: бензилпенициллина натриевую соль по 250–500 тыс. ЕД 4 раза в день внутримышечно, оксациллина или ампициллина натриевую соль по 0,25–0,5 г в 3 мл воды для инъекций 4 раза в день внутримышечно и другие препараты этой группы; эритромицина фосфат по 0,2 г 2–3 раза в день внутримышечно, олеандомицина фосфат по 0,25 г 4–6 раз в день перорально; тетрациклина гидрохлорид по 0,05–0,1 г 2–3 раза в сутки внутримышечно и другие препараты.
Лечение антибактериальными средствами проводят в течение 5–7 дней. Применяют также симптоматическую терапию, полоскания, орошения и ингаляции, как и при катаральной ангине. Больным ревматизмом целесообразно для предупреждения обострения назначать антибиотики вне зависимости от формы ангины с первого же дня ее возникновения.
Лечение фибринозной ангины проводится индивидуально и в соответствии со схемой лечения при лакунарной и фолликулярной ангинах.
Лечение флегмонозной ангины — широкое вскрытие созревшего абсцесса. Антибактериальная терапия в комплексе симптоматической терапии проводится по общепринятой схеме лечения ангин и также с учетом индивидуальных особенностей больного.
Хронический тонзиллит
Лечение при простых формах хронического тонзиллита, протекающих с локальной симптоматикой, должно быть по возможности консервативным.
В таких случаях назначают систематическое полоскание горла слабощелочными теплыми растворами гидрокарбоната натрия, буры.
Для повышения реактивности организма, десенсибилизации и резистентности самих миндалин, а также при наличии выраженного шейного лимфаденита лечение антибиотиками сочетают с ультрафиолетовым облучением, как наружным, так и внутренним, при помощи тубуса (по 1–2 мин) непосредственно на каждую миндалину через день. На курс — 20–30 облучений.
Показаны аскорбиновая кислота, витамины группы В, А, биогенные стимуляторы (инъекции алоэ и других препаратов).
Хирургическое лечение
При глубоких и извитых лакунах, особенно у верхнего полюса миндалин, производят рассечение их тупоконечным изогнутым ножом, или гальванокаутером, с последующим удалением обрывков ткани конхотомом. Более эффективна и легче переносится криотерапия, реактивные явления после нее почти отсутствуют. Обычно проводят 2–3 сеанса.
При хроническом тонзиллите возможно использование и криодеструкции, которая активизирует местные фагоцитарные реакции, усиливает секрецию иммуноглобулинов в полости рта. Наряду с положительными качествами холодовой фактор имеет и ряд недостатков: могут наблюдаться выраженные реактивные процессы в глотке, сопровождающиеся резкими болевыми ощущениями, отеком тканей, а также общие реакции организма (повышение температуры тела, вегетососудистые сдвиги и др.). Разработаны методы сочетанного использования гелий-неонового лазера с криовоздействием для ускорения процессов репарации.
Операция полного удаления миндалин — тонзиллэктомия — показана в следующих случаях:
1) при часто повторяющихся ангинах (по несколько раз в год);
2) при перитонзиллярных абсцессах;
3) при однократных или повторных ангинах, осложнившихся заболеваниями внутренних органов (нефритом, ревмокардитом, полиартритом, сепсисом и др.);
4) при хронических тонзиллитах, при которых другие способы лечения оказались неэффективными.
Тактика консервативного лечения
При выборе тактики лечения следует также руководствоваться тем, что хронические тонзиллиты могут быть неспецифическими и специфическими (при инфекционных гранулемах — туберкулезе, бруцеллезе, сифилисе, склероме и т. д.).
У неспецифического хронического тонзиллита различают:
1) компенсированную форму (при которой наблюдаются лишь местные воспалительные явления);
2) декомпенсированную форму (при которой имеются общие симптомы токсико-аллергического характера и заболевания отдельных органов и систем).
Широкое распространение получили ингаляционный метод лечения (ингаляции антибиотиков, лизоцима, фитонцидов), а также электроаэрозольтерапия. Положительный эффект описан при лечении компенсированных форм заболевания нанесением интерфероновой мази на каждую миндалину в течение 6 дней.
При декомпенсированной форме становится обоснованной необходимость в применении не только местного медикаментозного воздействия, но и назначения средств общего воздействия. В первую очередь сюда следует отнести антибиотики, дезинтоксикационные средства, препараты, регулирующие деятельность сердечно-сосудистой системы.
Лечение боли в горле нетрадиционными методами
Лечение ангин и хронических тонзиллитов осуществляется лекарственными растениями, маслами растений, соками из фруктов, ягод, овощей, продуктами пчеловодства, водолечением, голоданием, методами электромагнитной терапии и массажа, методами акупрессуры и точечного массажа. Все они могут применяться как в различных сочетаниях между собой, так и с различными методами традиционной терапии.
Фитотерапия
При тонзиллитах в период обострения применяют различные сборы лекарственных растений для ингаляций и полосканий. Их применение (особенно в комбинациях) должно основываться прежде всего на характере воспалительного процесса, патоморфологической картине. Так, при атрофическом тонзиллите не рекомендуются те лекарственные растения и их сборы, которые вызывают сухость слизистой оболочки.
В лечении этих заболеваний используют различные лекарственные растения.
Для полоскания применяют следующие отвары трав.
Ромашки — 1 часть; эвкалипта — 1 часть; цветков ноготков — 1 часть. 1 ст. л. смеси на 1,5 стакана кипятка — кипятят 2 мин и настаивают, укутав, 30 мин; процеживают и полощут горло 2–3 раза в день.
Бузины сибирской. 3–4 ст. л. заваривают 1 стаканом кипятка, кипятят 5 мин на слабом огне, охлаждают, процеживают, полощут 4–5 раз в день.
Карагоны гривастой (верблюжий хвост). 1 ст. л. измельченной травы заливают 1 стаканом кипятка, настаивают на водяной бане 30 мин, процеживают. Полощут горло 4–5 раз в день.
Черники обыкновенной. 100 г сухих плодов заливают 0,5 л воды, кипятят, пока количество воды не уменьшится до 0,3 л, полощут горло 5–6 раз в день.
Шалфея лекарственного. 4 ч. л. измельченных листьев заваривают 2 стаканами кипятка, настаивают 30 мин, процеживают, полощут горло 5–6 раз в день. Шалфея лекарственного — 3 части; цветков ромашки аптечной — 3 части; травы приворота — 4 части. 1 ч. л. сбора заваривают 1 стаканом кипятка, настаивают 30 мин, процеживают, полощут горло 5–6 раз в день.
Эвкалипта листьев — 2 части; семян льна — 1 часть; цветков ромашки — 2 части; цветков липы — 2 части. 1 ст. л. смеси на 1 стакан кипятка, настаивают 30 мин, полощут горло 4–5 раз в день.
Травы душицы — 1 часть; цветков ромашки — 2 части; травы шалфея — 1 часть; корня, листа, цветков мальвы — 2 части. 1 ст. л. смеси на 1 стакан кипятка, настаивают 30 мин, полощут горло 4–5 раз в день.
Цветков бузины черной — 1 часть; травы шалфея — 1 часть; корней, листьев, цветков алтея — 1 часть; травы с цветками донника — 0,5 части. 1 ст. л. смеси на 1 стакан кипятка, настаивают 30–40 мин, полощут горло 3–4 раза в день.
Травы с цветками зверобоя — 2 части; семян льна — 1 часть; календулы — 2 части; ромашки — 2 части. 1 ст. л. смеси на 1 стакан кипятка, настаивают 20–30 мин, процеживают, полощут горло 4–5 раз в день.
Кора дуба обыкновенного (7 частей), цветки липы сердцевидной (3 части); применять в виде настоя (1 ст. л. смеси на 1 стакан горячей воды), настаивать в течение 15–20 мин, охладить, процедить, использовать в теплом виде.
Цветки липы сердцевидной (4 части), цветки ромашки аптечной (6 частей); применять в виде настоя (готовить как предыдущий).
Кора дуба обыкновенного (5 частей), трава душицы обыкновенной (4 части), корень алтея лекарственного (1 часть); применять в виде настоя.
Листья шалфея лекарственного (2,5 части), трава зверобоя продырявленного (2,5 части), цветки бузины черной (2,5 части), кора дуба обыкновенного (2,5 части); применять в виде настоя.
Листья шалфея лекарственного (4 части), алтей лекарственный (3 части), цветки бузины черной (3 части); применять в виде настоя.
Корень алтея лекарственного (2 части), цветки ромашки лекарственной (2 части), корень аира болотного (1 часть), трава донника лекарственного (2 части), льняное семя (3 части); применять в виде настоя.
Плоды фенхеля обыкновенного (1 часть), листья мяты перечной (3 части), цветки ромашки лекарственной (3 части), листья шалфея лекарственного (3 части); применять в виде теплого настоя.
Отвары этих трав используют также для ингаляций. Их можно комбинировать с маслами, что увеличивает эффективность терапии.
Кроме того, для ингаляций можно использовать следующие смеси.
Смесь: лист эвкалипта прутьевидного (2 части), цветки календулы (2 части), листья шалфея лекарственного (2 части), цветки ромашки аптечной (1 часть), корни девясила высокого (1 часть), корни солодки голой (1 часть), трава багульника болотного (1 часть).
Используют в виде:
1) настоев (1 ст. л. смеси заливают 1 стаканом крутого кипятка и настаивают в течение получаса, остужают, процеживают, применяют в горячем виде);
2) отваров (1 ст. л. смеси заливают 1 стаканом кипятка, кипятят на водяной бане в течение получаса, охлаждают, процеживают, применяют в горячем виде);
3) ингаляционных смесей (приготавливают на основе готовых отваров или настоев с последующим разведением их кипяченой водой до необходимой консистенции).
Смесь: лист эвкалипта прутьевидного (1 часть), шалфея лекарственного (2 части), цветки ромашки аптечной (1 часть), трава мяты перечной (1 часть), почки сосны обыкновенной (2 части), корни девясила высокого (2 части), трава тимьяна обыкновенного (1 часть); используют, как в предыдущем рецепте.
Для полосканий и ингаляций при тонзиллитах используют следующие настойки.
Зверобоя (20 г растения на 100 мл 70 %-ного спирта) — настаивать 2 недели, процедить; по 30–40 капель на 0,5 стакана теплой воды.
Календулы (20 г растений, цветков, на 100 мл 70 %-ного спирта) — настаивать 2 недели; по 20 капель на 0,5 стакана теплой воды.
Столетника (алоэ). 0,5 бутылки измельченных листьев засыпать сверху сахаром, настаивать 3 дня, затем долить доверху 40 %-ного спирта, настаивать 3 дня; по 40–50 капель на 0,5 стакана теплой воды.
Эвкалипта (аптечная настойка). 1 ч. л. на 1 стакан теплой воды.
Лечение маслами
Наиболее часто при лечении ангины используют пихтовое масло, которое получают из хвои и молодых побегов пихты. Этот ценнейший экстракт люди издавна используют как дезинфицирующее и лечебное средство очень высокой биологической активности. Это самый экологически чистый продукт, поскольку пихта может расти только в условиях кристально чистого воздуха. При лечении ангины рекомендуется нанести чистое масло на миндалины с помощью пипетки, ватного тампона или оросить их из шприца. Повторять манипуляции в зависимости от тяжести клинических проявлений 2–5 раз в день. При частых ангинах рекомендуется закапывать пихтовое масло в нос — 1–2 капли; могут появиться чувство жжения, чихание, слезотечение, выделения мокроты из носа, которые проходят самостоятельно через 15–20 мин. Для ингаляции рекомендуется добавить к травяным отварам несколько капель пихтового масла.
Не рекомендуется использовать его в качестве лечебного средства при индивидуальной непереносимости и определенной аллергической настроенности организма человека. Содержание большого количества экстрактивных веществ может вызвать у лиц с повышенной чувствительностью приступы удушья.
Также осторожно следует подходить и к полосканиям отварами из трав. Лицам с определенной аллергической реакцией рекомендуется пробовать лечение какой-то одной травой, а не смесью трав.
При атрофических тонзиллитах используют часто следующие масла:
1) зверобойное масло (0,5 стакана измельченных свежих цветков и листьев зверобоя настоять на стакане миндального, оливкового, подсолнечного или льняного масла в течение 3 недель, отжать, процедить, хранить в прохладном месте) используют для смазывания миндалин 2–3 раза в течение 7–10 дней;
2) масло календулы (1 г цветочных корзинок настаивать на 100 мл оливкового масла в течение 20–25 дней) используют для смазывания миндалин 2–3 раза в день в течение недели;
3) облепиховое масло (из ягод) применяют для орошения миндалин 2–3 раза в день в течение 10–14 дней;
4) пихтовое масло наносят на миндалины с помощью пипетки, ватного тампона или орошают из шприца; применяют 2–5 раз в день в течение 5–7 дней; можно закапывать в нос по 1–2 капли масла. При этом появляются жжение, чихание, слезотечение, выделения из носа. Через 15–20 мин неприятные ощущения пройдут, лечебный эффект очень высок.
Лечение соками
Соки применяются как для полоскания, так и внутрь в качестве биостимуляторов и для устранения симптомов авитаминоза.
Местно в качестве полосканий наиболее часто используют сок свеклы красной: свеклу натереть на мелкой терке, отжать стакан сока, прибавить 1 ст. л. 9 %-ного уксуса, этим раствором полоскать горло 5–6 раз в день.
При начинающейся ангине хорошо помогает медленное жевание сырого лимона, особенно цедры. После этого рекомендуется в течение 1 ч ничего не есть, что дает возможность эфирным маслам и лимонной кислоте воздействовать на воспаленные слизистые оболочки горла. Эту процедуру можно повторять через 3–4 ч.
Если нет лимона, можно использовать 30 %-ный раствор лимонной кислоты для полоскания горла. Полоскать этим раствором рекомендуется каждый час. При лечении ангины, кроме соков фруктов и овощей, используют соки таких растений:
1) сок листьев столетника в равных объемах смешать с сахарным песком, настаивать 3–4 дня, добавить водки, настаивать еще 3–4 дня, процедить. Полученный сладко-горький ликер принимать по 1 ст. л. 3 раза в день до еды;
2) сок каланхоэ смешать пополам с водой и полоскать горло несколько раз в день. Можно жевать листья каланхоэ 5–6 раз в день в течение 10–15 мин;
3) сок корня аира смешать с водой в равных объемах и полоскать горло 6–7 раз в день. Можно также жевать небольшие кусочки корня аира 4–5 раз в день по 15–20 мин.
Местное лечение
Местно рекомендуется применять компрессы, особенно при увеличенных регионарных лимфатических узлах. В качестве средств для компрессов могут быть использованы как средства традиционной, так и нетрадиционной терапии:
1) смесь спирта (100 мл), ментола (2,5 г), новокаина (1,5 г), анестезина (меновазин) нанести на переднюю часть шеи, закутав шею платком или шарфом;
2) привязать на горло свежие листья капусты, завязав шею платком или шарфом. Менять листья на свежие рекомендуется каждые 2 ч. Это старинное народное средство.
Лечение паровыми ингаляциями
В народе существует понятие головная паровая ванна: наполняют тазик кипятком и накрывают крышкой, садятся на стул, накрываются плотным покрывалом и наклоняют голову над тазом, верхняя часть тела должна быть обнажена; снять крышку с тазика, чтобы горячие пары устремились к голове и на грудь. Продолжительность такой ванны — 15–20 мин. Необходимо держать над паром открытыми рот, нос и глаза. После ванны верхнюю часть тела можно облить свежей водой, тщательно растереть полотенцем для улучшения кровообращения.
Апитерапия
Продукты пчеловодства занимают одно из ведущих мест в народной медицине. Самым эффективным средством при ангине любой стадии считается прополис, обладающий хорошими антисептическими, регенерирующими, противобактериальными свойствами. Поэтому медицина использует следующие биологические и фармакологические эффекты прополиса: бактерицидное, бактериостатическое, антивирусное, фунгицидное, фунгостатическое, антифлогистическое, противотоксическое, дерматологическое, местно-анестезирующее.
При лечении ангины надо медленно жевать небольшие кусочки прополиса (1 × 2 см величиной). За день необходимо съесть около 5 г прополиса.
Мед обладает тройной терапевтической ценностью: наличием богатейшего состава сахаров, пыльцы и маточного молочка, воздействием антибиотика из тела пчелы.
При ангине рекомендуется полоскать горло раствором меда (1 ст. л.) и раствором ромашки (1 ст. л. на 1 стакан кипятка).
При ангине рекомендуется также применение прополиса.
Все продукты пчеловодства нужно принимать с осторожностью лицам с повышенной аллергической наклонностью; существует индивидуальная непереносимость как ко всем продуктам пчеловодства, так и к отдельным компонентам.
Продукты пчеловодства нашли широкое применение при снятии болевого синдрома при хронических тонзиллитах.
Прополис 10 %-ной концентрации на сливочном масле; применяют по 10–15 г прополисного масла 2–3 раза в день за 1–1,5 ч до еды в течение 10–14 дней.
Экстракт прополиса (20 г измельченного прополиса на 100 мл 70 %-ного спирта, настаивать в течение 3 дней при комнатной температуре) можно применять внутрь по 20 капель в теплой воде или молоке за 1–1,5 ч после еды 2–3 раза в день или применять для полосканий по 10–15 капель на 1 стакан воды.
Кусочек натурального прополиса величиной с 1–2 горошины надо держать во рту, изредка перебрасывая языком с одной стороны на другую, на ночь заложить за щеку; держать сутки; этот способ можно использовать как при обострении, так и для профилактики тонзиллитов.
Для полоскания используют как водный, так и спиртовой раствор прополиса (10 г прополиса на 100 мл 70 %-ного спирта, настаивать в течение недели; а для водного раствора — 10 мл спиртовой смеси на 100 мл воды); спиртовую настойку рекомендуют использовать внутрь во время болезни вместе с чаем и медом (несколько капель настойки).
Раствор воды с медом (1 ст. л. меда на 1 стакан теплой воды) используется для полосканий.
Можно вместо воды использовать различные отвары (ромашки, календулы и др.): 1 ст. л. каждого отвара или их смеси залить 1 стаканом кипятка, настоять 20–30 мин, процедить и добавить 1 ст. л. меда). Эти отвары с медом рекомендуются как для полосканий, так и для приема внутрь.
При тонзиллите принимают мумие по 0,2–0,3 г в смеси с молоком либо с коровьим жиром и медом внутрь утром натощак и вечером перед сном (в соотношении 1: 20), можно смазывать горло или полоскать тем же составом. Курс лечения составляет 25–28 дней, через 10–12 дней курс можно повторить.
В справочниках по нетрадиционным методам терапии имеются различные рекомендации по применению мумие в смеси с салом коровы, медведя, волка, свиньи, соком паслена, тмина, кокосового ореха, чечевицы, солодковым корнем и другими лекарственными компонентами растительного происхождения.
Методы электромагнитного биостимулирования
При тонзиллите применяют метод электромагнитного биостимулирования. Массируют эбонитовым кружком горло, лицо, лоб по 10–15 мин. Можно изготовить из эбонита бусы и носить их на шее.
Хороший эффект при тонзиллите оказывает магнитотерапия.
Во-первых, применяют орошения или полоскания омагниченной водой, что позволяет уменьшить болевой синдром, снять воспаление.
Во-вторых, используют магнитные клипсы; их обычно ставят в специальные точки: одна точка отвечает за горло, другая точка отвечает за миндалины.
Если в течение 5–10 мин не наступил лечебный эффект, можно развернуть клипсы на 180°, т. е. поменять полярность.
При тонзиллите особенно рекомендуется длительное ношение клипсов, но через каждый час нужно осуществлять не менее 10 вращательных движений на 90–120° относительно оси расположения магнитов.
Рефлексотерапия
Из элементов акупрессуры и точечного массажа при боли в горле наиболее эффективно воздействие на следующие жизненно важные точки тела:
1) кнаружи от ногтевого ложа первого пальца на 3 мм;
2) в центре грудины;
3) на тыльном сгибе стопы в углублении;
4) в промежутке между 2–3-м пальцами стопы.
Кроме того, используются следующие точки: AP73 — миндалина первая, AP74 — миндалина вторая, AP75 — язык и щеки, AP15 — горло и гортань.
Надавливание не должно быть грубым и резким, не должно оставлять синяков. Выделяют легкое поверхностное касание и глубокое надавливание.
Движения пальцев должны осуществляться по часовой стрелке без остановки в течение 1 мин. Через некоторое время воздействие на точки можно повторить. Применять 5–6 раз в день. Не рекомендуется проводить точечный массаж при острых лихорадочных заболеваниях и лицам, страдающим онкологическими заболеваниями.
Боль в грудной клетке и в области сердца
Клиническая характеристика боли в области грудной клетки и сердца
Наиболее частой причиной боли в грудной клетке и в области сердца и наиболее угрожающей состоянию больного является ишемическая болезнь сердца (ИБС). В связи с большой распространенностью ИБС существует тенденция связывать боль в области сердца и грудной клетки именно с этим заболеванием. Вместе с тем боль в области сердца может быть обусловлена и внекардиальными причинами. С другой стороны, в части случаев ИБС протекает без выраженных болевых ощущений, проявляясь аритмией, сердечной недостаточностью, иногда внезапно заканчивается смертью среди, казалось бы, полного благополучия. Боль в области груди, симулирующая коронарную болезнь, возможна при очень многих заболеваниях.
ИБС нужно отличать от:
1) заболеваний легких (эмболии легочной артерии, спонтанного пневмоторакса, спонтанной эмфиземы средостения, опухолей грудной клетки и средостения, заболеваний диафрагмы, плевры, массивного ателектаза легких);
2) заболеваний сердечно-сосудистой системы (острого перикардита, расслаивающей аневризмы аорты, аортита и аневризмы аорты, легочно-сосудистой недостаточности, острой недостаточности кровообращения, острого ревмокардита, пороков сердца, пароксизмальной тахикардии, опухолей сердца и перикарда);
3) болезней органов пищеварения (болезней пищевода, желудка, диафрагмальной грыжи, болезней желчного пузыря, острого панкреатита);
4) болезней костей и суставов (спондилита, радикулита, переломов ребер, синдрома шейных ребер и передней лестничной мышцы, артрита плечевого сустава, бурсита плечевого сустава, синдрома плеча и руки, боли в груди после инфаркта, синдрома болезненности мечевидного отростка);
5) заболеваний центральной нервной системы (грыжевого выпячивания межпозвоночного диска в шейном отделе, опухолей спинного мозга, опоясывающего лишая, неврита плечевого сплетения, повышенной возбудимости сонного синуса, табетического криза);
6) прочих заболеваний (прекоматозного состояния при диабете, неврозов, страхов, симуляций, анемий, заболеваний щитовидной железы, сердечной мигрени, повышенной чувствительности к кофеину и т. д.).
В настоящее время группируют заболевания, сопровождающиеся болевыми ощущениями в области сердца следующим образом:
1) заболевания периферической нервной системы (шейно-плечевые радикулиты различной этиологии, симпатальгии и межреберная невралгия, шейно-плечевой плексит, раздражения нервных сплетений и стволов зоны С 5— D 6);
2) патология ребер;
3) заболевания пищеварительного аппарата, вызывающие либо смещение сердца, либо боли, имитирующие стенокардию;
4) заболевания легких, плевры, средостения;
5) воспалительные заболевания сердца;
6) хронический тонзиллит;
7) синдром передней грудной стенки.
Отдельно рассматривают неврозы сердца (пубертатное сердце, кардиофобию и др.) и климактерическую кардиопатию.
Кардиалгии могут развиться при гипоталамических расстройствах, гипервентиляционном синдроме, при неврозах, климактерической кардиопатии. Вместе с тем автор подчеркивает, что во всех этих случаях необходима тщательная дифференциальная диагностика, так как ИБС может сочетаться с этими нарушениями и привести к инфаркту миокарда. Патогенез боли при этих заболеваниях сходен с патогенезом боли при ИБС.
Другие же заболевания не имеют общих с ИБС механизмов и напоминают ее только наличием болевого синдрома. К ним можно отнести межреберные невралгии, мышечную и костную боль, аневризму аорты, заболевания пищевода, грыжи пищеводного отверстия, тонзиллогенные миокардиодистрофии, инфекционно-аллергические миокардиты, «патологическое спортивное сердце» и сердечно-сосудистые неврозы.
Описанные рефлекторные формы грудной жабы, скорее всего, развиваются на фоне пораженных венечных артерий сердца, и рефлексы с пораженного желчного пузыря, желудка и так далее только способствуют развитию обычной формы коронарной недостаточности. Как правило, как бы ни были выражены рефлекторные воздействия со стороны других измененных органов при интактных (неизмененных) венечных сосудах сердца, они не приводят к развитию приступов грудной жабы.
Клиническая характеристика боли в области грудной клетки и сердца при различных заболеваниях
Ишемическая болезнь сердца
Среди заболеваний сердечно-сосудистой системы, проявляющихся болевым синдромом в области груди и сердца, ишемическая (коронарная) болезнь сердца (ИБС) занимает доминирующее положение.
Общепринято, что в основе ИБС лежит атеросклеротическое сужение коронарных артерий сердца, ограничивающее кровоснабжение миокарда и способствующее возникновению коронаротромбозов (рис. 5).

Рис. 5. Сердце: 1 — аорта; 2 — легочная артерия; 3 — легочные вены; 4 — левое предсердие; 5 — левый желудочек; 6 — правый желудочек; 7 — нижняя полая вена; 8 — правое предсердие; 9 — верхняя полая вена
Клиническая форма. Согласно рекомендации рабочей группы экспертов ВОЗ (1979 г.), различают 5 классов, или форм, ИБС.
1. Первичная остановка кровообращения.
2. Стенокардия:
1) напряжения:
а) впервые возникшая;
б) стабильная;
в) прогрессирующая;
2) покоя (спонтанная) — особая форма стенокардии.
3. Инфаркт миокарда:
1) острый инфаркт миокарда:
а) определенный;
б) возможный;
2) перенесенный инфаркт миокарда.
4. Сердечная недостаточность.
5. Аритмия.
Стенокардия
Стенокардия — грудная жаба, одна из форм ИБС (ишемической болезни сердца).
Этиология, патогенез стенокардии. Основной причиной развития стенокардии является атеросклероз коронарных артерий (артерий, снабжающих кровью сердечную мышцу).
Кроме того, существуют факторы, способствующие развитию ИБС и приступов стенокардии. Это так называемые факторы риска (их более 30):
1) повышенный уровень холестерина в крови;
2) повышенное артериальное давление;
3) курение;
4) избыточный вес;
5) сахарный диабет;
6) малоподвижный образ жизни;
7) нервно-психическое перенапряжение;
8) другое.
Особенно опасно сочетание нескольких факторов риска, так как при этом вероятность заболевания возрастает в несколько раз.
Стенокардия наблюдается при атеросклерозе венечных артерий сердца, спазме венечных в основном склерозированных артерий, закупорке венечных артерий тромбом или, реже, эмболом, острых и хронических воспалительных процессах венечных артерий, сдавлении или ранении венечных артерий, резком понижении диастолического давления, резко учащенной деятельности сердца и т. д.
Стенокардия рефлекторного характера бывает при желчнокаменной болезни, язвенной болезни желудка и двенадцатиперстной кишки, плеврите, почечно-каменной болезни и т. д. Описаны случаи условно-рефлекторной стенокардии.
Большое значение в патогенезе стенокардии имеет нарушение сердечной деятельности в результате больших психоэмоциональных напряжений, главным образом отрицательного характера (испуга, горя и т. д.), гораздо реже — положительного (внезапной радости и т. д.).
Имеет немаловажное значение как само эмоциональное переживание, его насыщенность, так и его длительность.
Клинические формы. Существует множество различных классификаций стенокардии.
Выделяют следующие клинико-патологические факторы стенокардии.
1. Собственно коронарные:
1) коронарносклеротические;
2) коронарные.
2. Рефлекторные:
1) висцерокоронарные:
а) с желчного пузыря и желчевыводящих путей;
б) с пищеварительного аппарата;
в) с плевры и легких;
г) при хронических тонзиллитах;
д) при почечнокаменной болезни;
2) моторно-коронарные:
а) при периартритах плечевых суставов;
б) при поражении позвоночного столба;
3) комбинированные висцерально-моторно-коронарные.
3. При поражении нервной системы:
1) ангионевротические;
2) при гипоталамической недостаточности;
3) при поражениях периферической нервной системы.
4. Дисметаболические и циркуляторные:
1) при климактерическом неврозе;
2) при тиреотоксикозе;
3) при пневмосклерозе и легочно-сердечной недостаточности;
4) при анемии;
5) при пароксизмальной тахикардии;
6) при аортальных пороках сердца.
Для оценки больных стабильной стенокардией выделяют четыре функциональных класса, как то:
1) латентная стенокардия — обычная физическая нагрузка не вызывает приступа;
2) стенокардия легкой степени — небольшое ограничение обычной активности;
3) стенокардия средней тяжести — заметное ограничение физической активности;
4) тяжелая стенокардия — возникновение приступов стенокардии при любой физической нагрузке.
К нестабильной стенокардии относят:
1) впервые возникшую стенокардию (до 1 месяца);
2) стенокардию напряжения с прогрессирующим течением;
3) острую коронарную недостаточность — стенокардию покоя с длительностью приступов до 15 мин;
4) постинфарктную стенокардию — стенокардию, появившуюся в течение месяца после инфаркта миокарда;
5) лабильную стенокардию (утяжеление в течение ближайшего месяца стенокардии напряжения с переходом в более высокий функциональный класс, появление стенокардии покоя на фоне стабильной стенокардии, учащение приступов стенокардии покоя, прекращение эффекта от приема нитроглицерина).
Симптомы. Основным проявлением заболевания является боль — сжимающая, давящая, реже сверлящая или тянущая. Часто больные жалуются не на боль, а на чувство давления или жжения. Интенсивность боли различна — от сравнительно небольшой до весьма резкой, заставляющей больных стонать или кричать.
Локализуется боль в основном за грудиной, в верхней или средней ее части, реже — в нижней, иногда — слева от грудины главным образом в области II–III ребра, значительно реже — справа от грудины или ниже мечевидного отростка в надчревной области. Боль иррадиирует преимущественно влево, реже — вправо и влево, изредка — только вправо. Чаще наблюдается иррадиация в руку и плечо, иногда в шею, мочку уха, нижнюю челюсть, зубы, лопатку, спину, в отдельных случаях — в область живота и очень редко — в нижние конечности.
Боль носит приступообразный характер, внезапно появляясь и быстро прекращаясь (обычно 1–5 мин, реже — дольше). Любой болевой приступ, продолжающийся более 10–15 мин, а тем более 30 мин, должен рассматриваться как вероятный признак развития инфаркта миокарда. Хотя известны случаи стенокардии длительностью до 2–3 ч при отсутствии инфаркта миокарда.
Во время приступа стенокардии у больного часто появляется страх смерти, ощущение катастрофы. Он замирает, старается не двигаться.
Иногда появляются позывы к мочеиспусканию и дефекации. Изредка наблюдается обморок. Приступ обычно кончается внезапно, после него больной некоторое время ощущает слабость, разбитость.
Возникновение боли при стенокардии связано с воздействием на организм определенного фактора; когда этот фактор перестает действовать, боль прекращается.
Существуют различные индивидуальные причины появления боли. Наиболее частой причиной является физическое напряжение (стенокардия напряжения), величина которого значительно варьируется. Чаще всего приступ связан с ходьбой.
Играют роль также метеорологические факторы: приступы наблюдаются значительно чаще зимой, чем летом, в холодную и особенно ветреную погоду.
Приступ часто возникает при перемене окружающей температуры (при выходе из жаркой комнаты или из комнаты с нормальной температурой на холод). В основе этого явления лежат рефлекторные влияния, вызванные вдыханием холодного воздуха и охлаждением лица.
При резко выраженном склерозе венечных артерий сердца приступ боли может возникать в покое без видимой причины, часто ночью среди сна (стенокардия покоя). А в подавляющем большинстве случаев появлению стенокардии покоя предшествует стенокардия напряжения.
Во время приступа стенокардии лицо бледнеет, приобретает цианотичный оттенок, покрыто холодным потом, выражение лица страдальческое. Иногда, наоборот, лицо красное, возбужденное. Конечности в большинстве случаев холодные. Иногда наблюдается гиперестезия кожи в месте боли и ее иррадиации.
Дыхание редкое, поверхностное, так как дыхательные движения усиливают боль. Пульс большей частью урежается; иногда вначале учащается, а затем слегка урежается; в некоторых случаях бывает небольшая тахикардия либо пульс нормальный. Возможны нарушения ритма и проводимости, чаще всего экстрасистолия, обычно желудочковая, реже — различные нарушения проводимости или мерцание предсердий. Артериальное давление во время приступа часто повышается. Венозное давление нормальное.
Боль при стенокардии необходимо дифференцировать с болью при инфарктах миокарда (крупно— и мелкоочаговых), а также с заболеваниями, протекающими с болью в грудной клетке, заболеваниями ЦНС, опорно-двигательного аппарата, средостения, сердечно-сосудистой системы, органов дыхания, пищеварения и др.
Болью в грудной клетке, иногда иррадиирующей в левую лопатку и руку, левое плечо, могут сопровождаться заболевания спинного мозга, менингеальной оболочки и позвоночного столба (остеохондроз, особенно шейного отдела, спондилит, грыжа межпозвоночного диска), добавочное шейное ребро, реберный хондрит III–IV ребер (синдром Титце) и др. В отличие от стенокардии боль продолжительная и возникает сразу с момента начала движения, тогда как при стенокардии боль появляется через какой-то промежуток времени от начала движения; боль связана с изменением положения тела (наклоном, поворотом туловища, запрокидыванием головы), не сопровождается страхом, вегетативными реакциями, не купируется нитроглицерином, но проходит после приема анальгезирующих препаратов.
Боль, сходная со стенокардией по локализации (за грудиной), иррадиации (в спину, в левое плечо), может наблюдаться при заболеваниях пищевода, желудка, особенно кардиальной части (язве, раке, кардиоспазме), диафрагмальных грыжах. Эта боль обычно зависит от приема и характера пищи, нередко сопровождается дисфагией, срыгиванием и другими диспепсическими явлениями.
Трудно дифференцировать стенокардию и боль, связанную с диафрагмальной грыжей. Она обычно глубокая, сверлящая, может возникнуть ночью в горизонтальном положении после обильной пищи, что дает основание предполагать стенокардию покоя; боль проходит в вертикальном положении, после приема антацидных препаратов (табл. 1).
Таблица 1
Степень надежности различных признаков в диагностике стенокардии (В. Х. Василенко, 1980 г.)


Также трудно дифференцировать стенокардию и заболевания желчного пузыря. Локализация боли в надчревье, иррадиация под правую лопатку не исключают возможности стенокардии.
С другой стороны, поражение желчного пузыря нередко сопровождается рефлекторной стенокардией.
Очень часто боль в области сердца, подобная стенокардии, наблюдается у больных с нейроциркуляторной дистонией, вегетоневрозами. Боль может сопровождаться чувством тревоги, нарушениями сердечного ритма, колебаниями артериального давления.
Однако эти симптомы обычно наблюдаются у молодых людей без объективных признаков поражения сердечно-сосудистой системы, боль чаще продолжительного характера, локализуется в области верхушки сердца, не купируется нитроглицерином, может проходить после приема корвалола, капель Зеленина, валокордина; физическая нагрузка не провоцирует боль, а, наоборот, может ее устранить. Кроме кардиалгии, у больных отмечаются слабость, быстрая утомляемость, бессонница, повышенная раздражительность.
Климактерическая, или дисгормональная, кардиомиопатия протекает с болью в области сердца, иррадиирующей в левое плечо и левую лопатку, что приводит к ошибочной диагностике стенокардии.
Подробно о характере болевого синдрома при климактерической кардиомиопатии см. далее.
Инфаркт миокарда
Инфаркт миокарда — ишемический некроз миокарда вследствие острого несоответствия коронарного кровотока потребностям миокарда.
Термин «инфаркт» употребляется для обозначения омертвевшего участка ткани какого-либо органа, появляющегося в результате внезапного нарушения местного кровообращения. Он может развиться в сердце, почках, селезенке, легких, головном мозге, кишечнике и т. д.
Инфаркт миокарда — острое заболевание, обусловленное развитием очага некроза (омертвения) в сердечной мышце, — является одной из форм ишемической болезни сердца.
Чаще всего (97–98 % случаев) причиной инфаркта миокарда является атеросклероз венечных артерий, которые снабжают кровью сердечную мышцу. В этих артериях вследствие резкого их сужения за счет атеросклеротических бляшек нарушается кровоток, сердечная мышца получает недостаточное количество крови, в ней развивается ишемия (местное малокровие), которая при отсутствии соответствующей терапии заканчивается инфарктом.
Кроме того, причинами инфаркта миокарда могут быть тромбоз (закупорка) коронарной артерии или длительный ее спазм.
Клинически выделяют 5 периодов в течении инфаркта миокарда:
1) продромальный (предынфарктный), длительностью от нескольких часов, дней до одного месяца, он может отсутствовать;
2) острейший период — от возникновения резкой ишемии миокарда до появления признаков некроза (от 30 мин до 2 ч);
3) острый период (образование некроза и миомаляции) — от 2 до 14 дней;
4) подострый период (завершение начальных процессов организации рубца, замещение некротической ткани грануляционной) — до 4–8 недель от начала заболевания;
5) постинфарктный период (увеличение плотности рубца, максимальная адаптация миокарда к новым условиям функционирования) — до 3–6 месяцев от начала инфаркта.
По клиническим и электрокардиографическим (как и патолого-анатомическим) данным выделяют инфаркт миокарда:
1) трансмуральный (проникающий, захватывающий все слои сердца);
2) интрамуральный (в толще мышцы);
3) субэпикардиальный (прилегающий к эпикарду);
4) субэндокардиальный (прилегающий к эндокарду).
При субэндокардиальном инфаркте миокарда повреждение может распространяться по окружности (циркулярный инфаркт миокарда).
Инфаркт миокарда в зависимости от локализации делят на передний, задний, боковой, бывают различные комбинации этих локализаций.
Если в течение 8 недель, т. е. на протяжении острого периода заболевания, возникают новые очаги некроза, говорят о рецидивирующем инфаркте миокарда. О затяжном течении инфаркта миокарда говорят в том случае, если при одном и том же очаге задерживается его обратное развитие (длительно сохраняется болевой синдром, в более длительные сроки нормализуются биохимические показатели) или очаг формируется не сразу, а постепенно расширяется с последующим, как правило, замедленным обратным развитием и формированием рубца.
Симптомы. Доминирующим симптомом при инфаркте миокарда является боль в области сердца. Боль носит характер стенокардической (соответствует предынфарктному периоду), отличаясь часто тяжестью, длительностью и отсутствием эффекта от применения нитроглицерина.
Боль локализуется наиболее часто в предсердной области, имеет давящий, сжимающий, сковывающий характер, как правило, иррадиирует в левое плечо, руку, шею, нижнюю челюсть, межлопаточную область.
Иногда боль распространяется на несколько областей, возможна иррадиация и в другие участки, например в правую половину грудной клетки, в правое плечо и правую руку, в надчревную область, в более отдаленные от сердца участки. Возможны различные сочетания иррадиации боли из предсердной области — типичной (в левой половине тела) с атипичной (в надчревной области, правой половине тела).
Типичным считается status anginosus, когда резко выраженный и длительный синдром стенокардии характеризуется болью за грудиной, хотя она может быть в области верхушки сердца. В ряде случаев боль локализуется в надчревной области (status gastralgicus), а также в правой половине грудной клетки, захватывает всю переднюю поверхность грудной клетки.
Длительность и интенсивность приступа весьма вариабельны. Боль может быть кратковременной и продолжительной (более суток). Иногда болевой синдром характеризуется одним длительным интенсивным приступом, в некоторых случаях возникает несколько приступов с постепенно нарастающей интенсивностью и длительностью боли. Иногда боль носит слабовыраженный характер.
Фактически любой приступ стенокардии и даже болевой синдром в области сердца у человека с факторами риска ИБС должен вызывать подозрение относительно возможного развития инфаркта миокарда.
Дифференцировать инфаркт миокарда можно без больших трудностей, если заболевание протекает типично (табл. 2).
Таблица 2
Основные дифференциально-диагностические признаки инфаркта миокарда и стенокардии



К атипичным формам инфаркта миокарда относятся:
1) периферическая с атипичной локализацией боли:
а) леворучная;
б) леволопаточная;
в) гортанно-глоточная;
г) верхнепозвоночная;
д) нижнечелюстная;
2) абдоминальная (гастралгическая);
3) астматическая;
4) коллаптоидная;
5) отечная;
6) аритмическая;
7) церебральная;
8) стертая (малосимптомная);
9) комбинированная.
Атипичные формы чаще всего отмечаются у пожилых лиц с выраженными явлениями кардиосклероза, недостаточности кровообращения, часто на фоне повторного инфаркта миокарда.
Чаще атипичным бывает только начало инфаркта, в дальнейшем, как правило, инфаркт миокарда становится типичным.
Периферический тип инфаркта миокарда с атипичной локализацией боли характеризуется болью различной интенсивности, иногда нарастающей, не купирующейся нитроглицерином, локализующейся не за грудиной и не в прекардиальной области, а в атипичных местах — в области горла (гортанно-глоточная форма), в левой руке, кончике левого мизинца (леворучная), левой лопатке (леволопаточная), в области шейно-грудного отдела позвоночника (верхнепозвоночная), в области нижней челюсти (нижнечелюстная). При этом могут быть слабость, потливость, акроцианоз, сердцебиения, аритмии, падение артериального давления. При абдоминальном (гастралгическом) типе инфаркта миокарда, наблюдающемся при диафрагмальном (заднем) инфаркте, интенсивные боли проявляются в эпигастрии или в области правого подреберья, правой половине живота. Одновременно бывают рвота, тошнота, вздутие живота, возможны поносы, парез желудочно-кишечного тракта с резким расширением желудка, кишечника. Это необходимо учитывать при дифференциальной диагностике болей в животе.
Дифференциальную диагностику при атипичном течении следует проводить особенно тщательно, нужно иметь в виду все заболевания, которые могут сопровождаться левожелудочковой или левопредсердной недостаточностью (сердечную астму), бронхиальную астму — при астматической форме; острые заболевания органов брюшной полости — при гастралгической форме, функциональные и органические поражения миокарда — при аритмической форме; функциональные и органические поражения ЦНС — при церебральной форме; все заболевания, которые могут сопровождаться шоком или коллаптоидным состоянием — при шоковой форме.
Типичную форму инфаркта миокарда (крупноочагового и мелкоочагового), помимо вышеуказанной характеристики, следует дифференцировать не только со стенокардией, но и с другими заболеваниями, сопровождающимися болевым синдромом в области передней поверхности грудной стенки, за грудиной, в области шеи, сердца. Особого внимания заслуживают: острый перикардит, расслаивающая аневризма аорты, тромбоэмболия легочных артерий, миокардит Абрамова — Фидлера, спонтанный пневмоторакс, кардиалгии гипокоронарного генеза.
Острый перикардит, как и инфаркт миокарда, характеризуется болью в области сердца, шумом трения перикарда, повышением температуры, лейкоцитозом, увеличением СОЭ, появлением С-РБ, повышением активности трансаминаз, инверсией зубца Т на ЭКГ.
Однако боль в области сердца при перикардитах не имеет характерной для инфаркта миокарда иррадиации, шум трения перикарда носит более грубый характер, выслушивается на большом пространстве и держится длительно.
Диагностика значительно облегчается в случаях, если у больного возникает перикардит ревматического, туберкулезного, уремического и другого происхождения и имеются симптомы основного заболевания.
При расслаивающей аневризме аорты также резко выражен болевой синдром в области грудной клетки, который нередко сопровождается обмороком, профузным потоотделением, одышкой, тахикардией, повышением температуры тела, увеличением содержания лейкоцитов и СОЭ. Последующее развитие сердечной недостаточности больше усиливает сходство этого заболевания с инфарктом миокарда.
Боль при расслаивающей аневризме аорты возникает внезапно, без каких-либо предвестников, тогда как при инфаркте миокарда в предшествующие дни могут наблюдаться нестабильная стенокардия или предынфарктное состояние. Интенсивность боли при инфаркте миокарда нарастает и достигает максимума через некоторое время (через 0,5–1 ч), при расслаивающей аневризме наиболее интенсивная боль отмечается в самом начале заболевания, т. е. в момент надрыва (разрыва) аорты.
Если состояние не ухудшается, то боль постепенно уменьшается. Она обычно иррадиирует не в руку, а в спину, может постепенно, по мере распространения гематомы, опускаться вниз и носить мигрирующий характер. При инфаркте миокарда этого не бывает. Дифференциальная диагностика облегчается при появлении признаков закрытия артерий, отходящих от аорты в нисходящей последовательности (церебральные нарушения, гематурия, признаки нарушения мезентериального кровообращения и т. д.).
Тромбоэмболия легочных артерий, как и инфаркт миокарда, характеризуется значительным болевым синдромом в передней области грудной клетки, одышкой, цианозом, снижением артериального давления, тахикардией, возможен шок, в сердце выслушивается ритм галопа.
Однако боль при легочной тромбоэмболии, внезапная и резко выраженная (кинжальная) с самого начала ее возникновения, сразу же сопровождается значительными признаками прежде всего легочной, а затем сердечной недостаточности (одышкой, цианозом), у мечевидного отростка выслушивается ритм галопа.
При отсутствии отрицательной динамики наблюдается улучшение клинического состояния и изменений ЭКГ, чего не бывает при инфаркте миокарда. В дальнейшем появляются признаки инфаркта легкого с типичной клинической, лабораторной и рентгенологической картиной.
Миокардит Абрамова — Фидлера с острым течением может давать сходную с инфарктом картину при сосудистом клинико-анатомическом или псевдокоронарном варианте, а также при смешанной форме, когда болевая (псевдокоронарная) форма сочетается с асистолической (при развитии сердечной недостаточности), аритмической и тромбоэмболической.
Наблюдаемые при этом боль в области сердца, явления недостаточности кровообращения, различного вида аритмии, тромбоэмболии, ритм галопа при аускультации сердца, повышение температуры тела и так далее весьма сходны с таковыми при инфаркте миокарда.
Необходимо учитывать, что при этой форме миокардита болевой синдром не появляется внезапно и не достигает обычно такой силы, как при инфаркте миокарда. Преобладает выраженная кардиомегалия, прослеживается связь с перенесенной ранее инфекционной аллергией.
Спонтанный пневмоторакс, особенно левосторонний, может в определенной степени симулировать развитие инфаркта миокарда, так как при этом возникают внезапно боль, одышка, цианоз, снижается артериальное давление. При значительном пневмотораксе на ЭКГ могут появиться изменения, характерные для острого легочного сердца (аналогичные наблюдаемым при легочной тромбоэмболии).
Однако боль при спонтанном пневмотораксе не имеет типичной для инфаркта миокарда иррадиации, отмечается отставание экскурсии диафрагмы и т. д.
Осложнение инфаркта миокарда. Одним из наиболее тяжких осложнений инфаркта миокарда является кардиогенный шок.
Проявляется расстройствами сознания, выраженной артериальной гипотензией, периферической вазоконстрикцией с тяжелыми нарушениями микроциркуляции.
Е. И. Чазов (1971 г.) различает 4 формы кардиогенного шока:
1) рефлекторный, в патогенезе которого лежит в основном болевой раздражитель, клиническое течение этого вида шока относительно легкое;
2) «истинный» кардиогенный, в развитии которого важную роль играет нарушение сократительной способности миокарда; течение тяжелое с классической картиной периферических признаков шока и снижением диуреза;
3) ареактивный кардиогенный — самая тяжелая форма со сложным многофакторным патогенезом (тяжелым нарушением сократительной способности миокарда и микроциркуляции, развитием синдрома диссеминированного внутрисосудистого свертывания крови с явлениями секвестрации, расстройством газообмена и метаболических процессов);
4) аритмический кардиогенный, в основе которого лежит снижение минутного объема крови вследствие тахи— и брадисистолии (пароксизмальной тахикардии и тахиаритмии; полной предсердно-желудочковой блокады и др.).
Климактерическая миокардиопатия (кардиалгия)
Кардиалгии, связанные с климактерическим периодом, заслуживают особого внимания. Для этих нарушений характерны выраженные вегетативные изменения, проявляющиеся приливами крови (в основном в области головы и верхней части туловища), потоотделением, ознобами, парестезиями преимущественно в ночное время.
Изменения, наблюдаемые при климаксе, подразделяют на климактерическую кардиалгию, когда боль в области сердца не сопровождается изменениями сердца или нарушениями ритма, и климактерическую кардиопатию, характеризующуюся изменениями на ЭКГ и нарушением ритма сердечной деятельности.
Механизм развития этих изменений в настоящее время до конца не ясен. При установлении клинического диагноза климакса учитывают следующие признаки:
1) вегетативные явления (ощущения прилива и отлива, чувство жара и т. д.);
2) изменения в нервно-психической сфере (раздражительность, эмоциональная лабильность, слезливость, бессонница, ухудшение памяти, неустойчивое настроение, различные страхи, особенно связанные с состоянием здоровья);
3) мочеполовые симптомы климакса (у мужчин) — снижение либидо и угасание потенции на фоне вегетативных нарушений, гипертрофия предстательной железы и связанные с этим дизурические явления. При патологическом климаксе предстательная железа увеличивается, в то время как физиологически с возрастом она уменьшается.
Однако часто у таких больных не только нет сексуальных расстройств, а наоборот, иногда в начале климакса повышается половая функция; больные жалуются на заболевания внутренних органов. Диагностические затруднения в таких случаях обусловлены тем, что проявления климактерического невроза обычно совпадают по времени с активной стадией атеросклероза, и на фоне климакса ИБС может впервые проявиться и протекать атипично.
Симптомы. Интенсивность болей, а также в значительной мере их локализация и иррадиация не могут быть достаточным диагностическим критерием. Боль локализуется чаще в левой половине грудной клетки, иррадиирует в левую руку. Диагностическое значение имеют длительность боли, условия, при которых она возникает, эффективность противоболевых средств. Боль носит часто длительный, постоянный характер, не связана с физической нагрузкой, наоборот, чаще возникает в покое, при волнении; в части случаев физическая нагрузка даже уменьшает интенсивность боли.
При климактерических кардиалгиях прием нитроглицерина эффекта не дает, лучше назначать седативные средства и бета-блокирующие препараты. Боль сопровождается выраженными вегетативными проявлениями — ознобом, потоотделением, усиленным мочеотделением, приливами крови, одышкой, не связанной с физическим напряжением, сердцебиениями, колебаниями артериального давления.
Для дифференциальной диагностики климактерической миокардиопатии (кардиалгии) проводят исследование ЭКГ, нагрузочные тесты (позволяющие точно и постепенно дозировать физическую нагрузку), индераловую пробу, коронарографию. Но ко всем результатам исследования следует относиться довольно осторожно, так как в этот период времени активно развивается атеросклеротический процесс.
Невроз сердца
Симптомы. Довольно часто боль в области сердца связана с неврозами сердца. По данным статистики, 10–30 % больных, обращающихся по поводу жалоб на боли в сердце, составляют больные с функциональными заболеваниями сердца.
У больных с неврозами сердца боль в области сердца может быть двух разновидностей: либо настоящая ангинозная боль, возникающая после эмоциональных напряжений и, реже, после физической нагрузки, либо постоянная длительная боль в области верхушки сердца, иногда пульсирующего характера, сопровождающаяся значительной кожной гиперестезией в области сердца, а также левой лопатки и руки. Боль может усиливаться при форсированном дыхании, чем напоминает боль в плевре. В части случаев наряду с постоянной болью периодически развиваются приступы острой колющей боли.
Боль при неврозах сопровождается другими проявлениями нарушения нервной регуляции как сердца (ощущением сердцебиений при ускоренном или иногда даже нормальном числе сердечных сокращений), так и сосудистых реакций (повышением уровня артериального давления, приливами крови к лицу, покраснением лица).
Однако на основании субъективных ощущений нельзя четко дифференцировать неврозы и приступы стенокардии; объективные данные при этих двух процессах также очень скудные и сходные.
Для проведения дифференциальной диагностики необходим тщательный анализ всех субъективных, объективных и инструментальных данных (как то: неоднократная регистрация ЭКГ, ЭКГ с нагрузкой, исследование активности ферментов и других биохимических показателей крови). Неврозы могут протекать как с изменениями ЭКГ, так и без них.
Проявление невроза сердца часто сочетается с проявлениями общего невроза. Больные испытывают чувство постоянной тревоги, беспричинное беспокойство, повышенную нервную возбудимость, характерны несдержанность, вспыльчивость, ухудшение сна.
Течение неврозов сердца длительное и доброкачественное, характеризующееся обилием субъективных ощущений при отсутствии симптомов органического поражения сердца.
Необходимо помнить, что для ранних стадий атеросклеротического процесса характерны невротические проявления; начальную стадию атеросклероза можно характеризовать как нейрометаболическую, так как в этой стадии наблюдаются почти исключительно явления общего невроза, в первую очередь проявляющегося сердечно-сосудистым неврозом в сочетании с обменными нарушениями при отсутствии признаков органического процесса.
Перикардит
Причиной боли в грудной клетке может быть острый перикардит, который нередко трудно отличить от инфаркта миокарда, так как многие симптомы (боль в области сердца, одышка, лихорадка, лейкоцитоз, увеличенная СОЭ, появление шума трения перикарда) наблюдаются и при инфаркте миокарда.
Перикардит чаще всего развивается как осложнение хронических и острых заболеваний — туберкулеза, ревматизма, сепсиса, коллагеновых болезней, поражения почек с развитием уремии, пневмонии, острых аллергических реакций после введения сывороток и антитоксинов, но может быть и самостоятельным заболеванием.
Перикардитом нередко осложняется инфаркт миокарда в связи с переходом воспалительного процесса с миокарда на перикард, чаще на 2–3-й день болезни, или вторично (через несколько недель), как проявление синдрома Дресслера. В старших возрастных группах (после 50 лет) перикардиты бывают опухолевого происхождения.
В последние годы все чаще описываются так называемые идиопатические перикардиты, в развитии которых, возможно, играют роль вирусная инфекция, аллергическая перестройка.
Различают сухой и экссудативный перикардит.
Симптомы. При сухом перикардите на поверхности перикардиальных листков откладывается фибрин, иногда сердце становится ворсинчатым; при экссудативном перикардите в полости перикарда образуется воспалительный выпот.
При перикардите боль в груди подострая или тупая, начинается постепенно, отличается однообразием и длительностью (в течение многих часов и дней). Боль в груди, а иногда и в надчревной области при движении, дыхании, кашле, глотании, в положении лежа усиливается, поэтому больные предпочитают находиться в сидячем положении с наклоненным вперед туловищем или ходить.
Иногда больные ощущают, как будто кто-то забил кол в область грудной клетки. В отдельных случаях перикардит начинается в виде приступа внезапной, интенсивной режущей или давящей боли за грудиной. Боль в течение многих часов наводит врача на мысль об инфаркте миокарда, особенно если больной находится в коллаптоидном состоянии.
Иррадиация боли менее характерна, чем при стенокардии, боль носит скорее локальный характер. Однако нередко больные жалуются на боль в надчревной области или за грудиной, отдающую в верхнюю часть живота, правое предплечье, правую половину грудной клетки, правое плечо. Реже боль распространяется по левой половине грудной клетки, отдает в левую лопатку, ощущается при глотании.
Атеросклероз грудной аорты
Упорная боль в груди, особенно в верхней трети грудины, возможна при атеросклерозе грудной аорты.
Симптомы. Отсутствует характерная для коронарной боли иррадиация, боль длительная, появляется зачастую после физической нагрузки, продолжительная (в течение многих дней и недель), в то время как боль, связанная с недостаточностью коронарного кровообращения, продолжается не более получаса, за исключением случаев развития острой недостаточности венечного кровообращения; после приема антиангинальных средств (нитроглицерина) боль не проходит.
Заболевания органов дыхания
Поражение плевры
Нередко боль в грудной клетке является следствием заболеваний органов дыхания, прежде всего заболеваний плевры.
Поражение плевры может быть причиной боли и при заболеваниях легких (раке легкого, крупозной пневмонии, плевропневмонии). Боль в грудной клетке наряду с упорным кашлем и одышкой может быть одним из ранних проявлений рака легкого.
Симптомы. Из поражений плевры преобладают сухие (фибринозные) плевриты как инфекционного, так и токсического происхождения, а также травматические плевриты. Тяжелый приступ боли в грудной клетке может привести к развитию спонтанного пневмоторакса как у больных с заболеваниями легких, так и у практически здоровых.
Боль, подобная боли при инфаркте миокарда, может возникнуть при тромбозе основного ствола или крупных ветвей легочной артерии, инфаркте легкого.
Мучительная, очень сильная боль характерна для больных злокачественными опухолями плевры.
Резкая боль в грудной клетке упорного характера наблюдается при актиномикозе легких в связи с распространением воспалительного процесса и прорастанием актиномицетами межреберных нервов, а также с вовлечением нервных ганглиев.
Спонтанный пневмоторакс
Симптомы. Болевой синдром возникает при спонтанном пневмотораксе. Под спонтанным пневмотораксом пони мают попадание воздуха в плевральную полость при отсутствии повреждения грудной стенки в случае прорыва в плевральную полость туберкулезной каверны, абсцесса легкого, буллезной эмфиземы, прорыва кист легкого, поражения сосудов малого круга (при системных заболеваниях соединительной ткани, в частности при ревматизме). Внезапно попавший в плевральную полость воздух раздражает плевру, вызывает рефлекторные и болевые ощущения.
Появляется острая колющая боль в груди со стороны поражения, отдающая в шею, верхнюю конечность, иногда в надчревную область. Возникает кашель, дыхание затрудняется. Затем острота боли несколько уменьшается и остаются только колющая боль при глубоком вдохе и небольшая одышка.
Для пневмоторакса характерны увеличение объема грудной клетки, расширение межреберных промежутков, уменьшение дыхательных экскурсий на стороне поражения, тимпанический оттенок легочного звука, смещение границ средостения в противоположную сторону, ослабление дыхательных шумов и голосового дрожания. Боль при спонтанном пневмотораксе чаще ощущается в боку.
Спонтанная эмфизема средостения
Симптомы. Загрудинная боль может возникнуть и при спонтанной эмфиземе средостения. В этих случаях также отсутствуют температурная реакция, увеличение СОЭ, лейкоцитоз, как и при спонтанном пневмотораксе.
К более редким вариантам относятся случаи пароксизмального трепетания диафрагмы, симулирующего приступы стенокардии, трихиноза диафрагмы, массивного ателектаза легких.
Эмболия легочной артерии
Боль при эмболии легочной артерии напоминает боль при инфаркте миокарда в случае левосторонней локализации эмболического процесса. В некоторых случаях параллельно эмболии развивается инфаркт легкого с кровохарканьем.
Заболевания органов пищеварения
Боль в грудной клетке при заболеваниях органов пищеварения может быть связана с поражением пищевода, в первую очередь с раком пищевода, реже с пептической язвой пищевода. В этих случаях основное диагностическое значение имеют рентгенологические признаки, нарушение процесса транспортировки пищи, характер боли, не связанной с физической нагрузкой.
Боль в грудной клетке возможна при некоторых заболеваниях желудка — язвенной болезни, особенно в случае локализации язвы в кардиальном отделе желудка, дивертикуле желудка, «каскадном» желудке. Особенно сложно диагностировать желчнокаменную болезнь при локализации боли в груди. В результате повышения давления в желчном пузыре возникают спазм коронарных артерий и повышение давления в легочной артерии. Эти изменения тем выраженнее, чем больше изменены венечные сосуды.
Боль в груди бывает при остром панкреатите. В этих случаях возможны как рефлекторные спазмы венечных сосудов, так и сочетание геморрагии в поджелудочную железу и тромбоза венечных сосудов.
Загрудинный характер носит боль при диафрагмальных грыжах. Иррадиация боли (в спину, левое плечо и левую руку) сходна с иррадиацией коронарной боли.
Однако при диафрагмальных грыжах боль чаще появляется в лежачем положении и уменьшается или проходит в положении стоя, не связана с физической нагрузкой, чаще возникает после еды.
Заболевания опорно-двигательного аппарата и нервной системы
Симптомы. Выраженная боль в грудной клетке может быть связана со спондилитами шейного и грудного отделов позвоночного столба и заболеваниями чувствительных корешков спинальных нервов (радикулитами).
Корешковые боли усиливаются при движениях, особенно связанных с натяжением нервных корешков, и физическом напряжении. В случае надавливания или постукивания отмечается болезненность определенных сегментов позвоночного столба. Боль в области сердца может наблюдаться также при деформациях позвоночного столба, усиливаться при физическом напряжении.
Боль усиливается в горизонтальном положении и уменьшается под влиянием ортопедических процедур (наложении шин, твердой постели).
Для определения характера боли важное, но не исключительное значение имеет рентгенография позвоночного столба. Иногда резко выраженный болевой синдром может наблюдаться при незначительных изменениях в позвоночном столбе, и, наоборот, резко выраженный спондилоартрит может не сопровождаться раздражением нервных корешков.
Боль в области сердца может появляться при синдроме шейного ребра и передней лестничной мышцы. Переломы ребер в области, близкой к области сердца, также могут вызвать болевой синдром, напоминающий коронарную недостаточность. Диагностика особенно затрудняется при спонтанных переломах ребра, когда больной находился в бессознательном состоянии.
Проще дифференцировать болевой синдром при артритах и бурситах лучевого сустава, синдроме повышения чувствительности мечевидного отростка, наблюдаемом у 2 % здоровых.
Боль в грудной клетке характерна для некоторых заболеваний ЦНС — ущемления шейного межпозвоночного диска, невритов плечевого сплетения, опухолей спинного мозга, повышенной возбудимости сонного синуса, табетических кризов.
Периодическая болезнь
Особую нозологическую форму представляет собой боль в грудной клетке, развивающаяся при периодической болезни. Кроме характерной для этого заболевания боли в брюшной полости (абдоминального синдрома), наряду с периодическим повышением температуры может появиться резкая боль в грудной клетке (торакальгия) без какой-либо органической причины. В основе этого синдрома чаще всего лежит доброкачественное поражение плевральных оболочек.
Этапная диагностика боли в грудной клетке и в области сердца
Причины, приводящие к появлению болей в грудной клетке и сердце, весьма обширны. Для лучшей систематизации материала считаем целесообразным ввести этапную диагностику, которая в конечном счете поможет поставить правильный диагноз. А для этого выявляются те факторы, без которых диагностика будет затруднена.
При наличии боли в груди, провоцируемой нагрузкой (физической, эмоциональной) или другими факторами, ведущими к повышению метаболических потребностей миокарда, необходимо исключить следующие заболевания.
1. Стенокардию напряжения:
1) наиболее типична загрудинная локализация боли с иррадиацией в левое плечо и левую руку;
2) боль носит приступообразный, чаще сжимающий или давящий характер;
3) болевой приступ прекращается через 1–5 мин после прекращения нагрузки или приема нитроглицерина;
4) боль быстрее купируется, когда больной сидит или стоит (а не лежит);
5) наличие рубцовых изменений на ЭКГ, а также нарушений ритма, проводимости, признаков ишемии.
2. Инфаркт миокарда:
1) локализация боли, как при стенокардии;
2) болевой приступ (длительный, многочасовой) не купируется нитроглицерином;
3) ЭКГ. Патогномонические признаки — формирование патологического, стойко сохраняющегося зубца Q, комплекса QRS, а также имеющие характерную динамику изменения сегмента ST или зубца Т, сохраняющиеся более 1 суток, а также появление нарушений ритма и проводимости;
4) изменение ферментов сыворотки крови — первоначальное повышение активности (не менее чем на 50 % выше верхней границы нормы) с последующим снижением; повышение активности кардиоспецифических изоферментов.
При отсутствии провоцируемой нагрузкой боли в груди, но связанной с приемом пищи и сопровождающейся признаками поражения желудочно-кишечного тракта, исключить следующее.
1. Эзофагит. Боль возникает непосредственно после приема пищи, иррадиирует в спину и шею.
2. Дивертикул пищевода. Боль часто носит жгучий характер и локализуется за грудиной; боли в груди в этом случае сочетаются с чувством сдавления, ощущением сухости в шейном отделе пищевода, затруднением глотания, кашлем; часто имеет место регургитация пищи.
3. Обострение калькулезного холецистита. Боли могут появляться при пальпации области желчного пузыря, имеются признаки воспаления желчного пузыря, при ликвидации которых боли могут прекращаться.
4. Диафрагмальную грыжу пищеводного отверстия. Боль длительная, ноющая, связана с приемом пищи и переходом в горизонтальное положение, антиангинальные средства боли не купируют, она прекращается самостоятельно при переходе в вертикальное положение, при движении, часто после отрыжки, рвоты.
Если боль в груди не связана с физической нагрузкой и приемом пищи, а усиливается при дыхании и самостоятельных движениях верхней части туловища, исключают следующее.
1. Перикардит. Боль тупая, длительная, редко иррадиирует, сгибание туловища может спровоцировать боль при сухом перикардите; при выпотном перикардите имеются одышка и недостаточность правого сердца, боль резко усиливается при глубоком дыхании и кашле.
2. Заболевания легких и плевры:
1) инфаркт легкого. Боли сопровождаются чувством давления в груди, резкой одышкой, цианозом, часто кровохарканьем; внезапное начало заболевания с дальнейшим присоединением подъема температуры тела и признаков острого легочного сердца;
2) сухой плеврит. Болевые ощущения резкие, усиливаются при кашле, при аускультации — шум трения плевры, в крови может быть увеличение СОЭ, небольшой лейкоцитоз;
3) экссудативный плеврит. Боли сочетаются с одышкой, высокой температурой тела с ознобом (эмпиема плевры), отставанием соответствующей половины грудной клетки при дыхании, отмечается сглаженность межреберных промежутков;
4) эндотелиому плевры. Боли сочетаются с одышкой, упорным кашлем, исхуданием, недомоганием;
5) доброкачественную опухоль плевры (доброкачественное клиническое течение и соответствующая рентгенологическая картина);
6) пневмонию. Боли появляются внезапно; сопровождаются одышкой, сухим кашлем, учащенным поверхностным, ослаб ленным дыханием; боль острая, колющая, иррадиирующая в плечо и верхние конечности; сопровождается подъемом температуры тела;
7) плевропневмонию. Боль сочетается также с повышением температуры тела и другими признаками воспалительного процесса в организме.
Если боль в груди не связана с нагрузкой, приемом пищи, не усиливается при дыхании, а усиливается при пальпации грудной клетки, необходимо исключить следующее.
1. Межреберную невралгию как симптом следующих заболеваний, характеризующихся болезненностью при пальпации по межреберью и при перкуссии остистого отростка соответствующего позвонка:
1) травматическое сдавление межреберного нерва характеризуется травмой в анамнезе, уменьшением величины межпозвоночного отверстия, где проходит корешок, при рентгенографии;
2) невриномы характеризуются постоянными болями, сильными настолько, что иногда они не купируются даже морфином, определяется белково-клеточная диссоциация ликвора при люмбальной пункции; при рентгенографии грудной клетки выявляется увеличение межпозвонкового отверстия, в котором проходит корешок;
3) опоясывающий лишай характеризуется появлением характерных высыпаний, повышением температуры тела;
4) миеломная болезнь характеризуется соответствующей картиной крови и изменением костей при рентгенографии;
5) туберкулезный спондилит характеризуется утончением межпозвонковых дисков при рентгенографии.
2. Группу заболеваний, характеризующихся болезненностью при пальпации по ребру:
1) перелом ребра характеризуется болезненностью при пальпации в любом месте, крепитацией, R-картиной перелома;
2) синдром Титце. Боли носят ноющий характер, иногда иррадиируют в плечо, шею, усиливаются при резком разведении рук в стороны. Диагноз устанавливается на основании пальпаторного определения утолщенных и болезненных реберных хрящей;
3) синдром передней грудной клетки характеризуется усилением болезненности при пальпации грудины и грудино-реберных сочленений при поднятии рук; появляется через несколько недель после инфаркта миокарда, сопровождается подъемом температуры тела, лейкоцитозом, увеличением СОЭ, длительной ноющей болью;
4) остеохондроз характеризуется усилением болезненности при пальпации шейно-грудной области и плечевого пояса; при неврологическом и ортопедическом обследовании выявляются напряжение мышц спины, ограничение движений; характерная рентгенологическая картина.
Если боль в груди не связана со всеми вышеперечисленными факторами (а именно с усиленной нагрузкой, дыханием, кашлем, движением, пальпацией грудной клетки), необходимо исключить:
1) спонтанную стенокардию (стенокардию Пинцметала), характеризующуюся приступами болей (по характеру и локализации мало отличающихся от обычной стенокардии), возникающих в покое либо на фоне обычной для больного физической нагрузки; часто выявляется цикличность болей, важным диагностическим признаком является подъем сегмента ST на ЭКГ в момент болевого приступа;
2) аневризму дуги аорты, характеризующуюся многочисленными сопутствующими симптомами, вызванными сдавлением соседних органов (как то: кашель, дисфагия, осиплость, нарушение зрения, обмороки, асимметричный пульс, признаки сдавления верхней полой вены);
3) расслаивающую аневризму аорты, для которой патогномоничных признаков нет, но характерно внезапное появление разрывающих болей в груди с иррадиацией в спину, в оба плеча, шею, затылок, лопатки, позвоночник, внезапный обморок, бледность, резкое ослабление пульса на руках; диастолический шум в точке Боткина и на аорте, бурное течение болезни;
4) нейроциркуляторную дистонию, при которой боли могут быть двух видов: глухими, длящимися часами, днями; короткими, колющими, длящимися несколько секунд. Сопутствующие признаки болей: своеобразные нарушения дыхания, повышенная утомляемость, головокружение, экстрасистолия, бессонница, а также признаки повышенной возбудимости вегетативной нервной системы. Объективные признаки патологии со стороны кровообращения отсутствуют;
5) дисгормональную миокардиодистрофию. Боли носят колющий, ноющий характер без определенной иррадиации, длятся часами, днями, сопровождаются приливами тепла к голове, онемением пальцев, сердцебиением, чувством нехватки воздуха. На ЭКГ — признаки диффузных изменений миокарда.
Боли чаще всего возникают у женщин в предклимактерическом и климактерическом периодах;
1) тонзилло-кардиальный синдром. Боли в груди у больных с хроническим тонзиллитом сопровождаются жалобами на сердцебиение, одышку, слабость, головные боли при отсутствии сколько-нибудь выраженных циркуляторных расстройств;
2) миокардиты. Боли сопровождаются одышкой, тахикардией, перебоями в работе сердца, быстрой утомляемостью, нередко субфебрилитетом. Часто вышеуказанные симптомы связаны с перенесенной инфекцией. На ЭКГ — признаки поражения сердечной мышцы, изменения лабораторных показателей, носящие воспалительный характер;
3) аортальный стеноз. Боли в области сердца ноющего характера без иррадиации, сопровождаются головокружением, чувством дурноты, обмороками; одышка и другие симптомы недостаточности кровообращения появляются в поздних стадиях данного порока. На ЭКГ — синдром гипертрофии левого желудочка;
4) митральный стеноз характеризуется болями в сочетании с одышкой при физической нагрузке, кашлем, часто с примесью крови, сердцебиением. На ЭКГ — признаки гипертрофии левого предсердия и правого желудочка;
5) субаортальный стеноз, характеризующийся сочетанием боли со слабостью, одышкой при незначительной физической нагрузке. На ЭКГ определяются признаки гипертрофии и перегрузки левого желудочка, а также различные нарушения сердечного ритма и проводимости;
6) алкогольную миокардиодистрофию. Кардиалгии сопровождаются признаками алкогольного поражения других органов.
Боли чаще имеют тянущий или ноющий характер.
Лечение боли в грудной клетке и в области сердца
Общие принципы терапии боли в грудной клетке и в области сердца
Как вы уже успели убедиться, врач даже хорошей квалификации не сможет сразу же безошибочно, не прибегая к дополнительным методам исследования, поставить окончательный диагноз и назначить соответствующее лечение. Врач лишь может на первых порах предположить возможный диагноз и начать лечебную тактику без ущерба для здоровья пациента в любом из рассматриваемых случаев.
Некоторые принципы будут рассмотрены на страницах этой книги. При возникновении приступа необходимо как можно быстрее устранить фактор, обусловивший его.
Лечение боли в грудной клетке и в области сердца традиционными методами
Для купирования приступа стенокардии больному необходимо сесть (по последним научным данным, сидячее положение предпочтительнее лежачего). Если приступ случился на улице, необходимо войти в любое помещение — магазин, аптеку. Иногда этого бывает достаточно, чтобы боль стихла. Принять сублингвально, т. е. под язык, 1 таблетку нитроглицерина. Препарат снимает боль в течение 2–3 мин. При отсутствии эффекта в течение 5 мин нитроглицерин в той же дозе следует дать повторно. Иногда прием нитроглицерина может вызвать головную боль, бояться которой не следует. При отсутствии терапевтического эффекта нитроглицерин можно принять повторно.
Хорошо помогают так называемые отвлекающие процедуры — горчичники на область сердца, если есть возможность быстрого их применения. Затем (или сразу же) с повторным приемом нитроглицерина можно ввести анальгин с папаверином или но-шпой и димедрол. Кроме того, можно дать валокордин (корвалол) (30–40 капель в небольшом количестве воды) или валидол, капли Зеленина.
Если после повторного приема нитроглицерина приступ боли не снимается, то следует думать о развитии предынфарктного состояния (или даже инфаркта миокарда) и вызвать скорую медицинскую помощь.
До приезда бригады больного необходимо уложить с приподнятым изголовьем, расстегнуть стесняющую одежду, обеспечить приток свежего воздуха.
В любом случае диагноз ставит только специалист после снятия электрокардиограммы.
Лечение также назначает только врач, а пациент и его родственники строго выполняют предписания. Никогда не занимайтесь самолечением.
При психомоторном возбуждении можно ввести один из транквилизаторов (диазепам или седуксен). При отсутствии эффекта инъекцию повторяют, добавляя дроперидол, а при необходимости — наркотические средства (прежде всего морфина гидрохлорид, фентанил) с атропином (при отсутствии тахикардии) или платифиллином (при наличии тахикардии), вводят натрия оксибутират. К введению наркотиков следует прибегать лишь при очень упорных приступах стенокардии, нестабильной стенокардии, свидетельствующей о предынфарктном состоянии, а также инфаркте миокарда. Болевой синдром при других заболеваниях (при неустановленном точно диагнозе) устраняется по той же схеме.
Тактика лечения соответствует сопутствующим синдромам.
Для предотвращения приступов стенокардии назначают комплексное лечение антинагинальными средствами (прежде всего препаратами нитроглицеринового ряда продленного действия — сустаком, нитронгом нитросорбидом, изокетом), а также близкими им по действию (сиднокарбом корватоном, молсидомином), препаратами, воздействующими на адренергическую иннервацию сердца (анаприлином, амиодароном), другими средствами, обычно применяемыми при хронической коронарной недостаточности, в том числе антикоагулянтами.
При частых и упорных приступах стенокардии после коронарографии решается вопрос об оперативном лечении путем аортокоронарного шунтирования.
При нестабильной и упорной (прогрессирующей) стенокардии, появлении преходящих очаговых изменений миокарда (типа мелкоочагового инфаркта миокарда) неотложные мероприятия и лечение проводятся, как при инфаркте миокарда, основными принципами лечения которого являются:
1) устранение болевого синдрома;
2) устранение несоответствия между энергетическими запросами миокарда и возможностями его кровоснабжения;
3) борьба с тромбообразованием в системе коронарных артерий и других сосудистых бассейнах;
4) коррекция электролитного и кислотно-основного состояния;
5) предупреждение и ликвидация нарушений ритма и проводимости;
6) предотвращение распространения зоны инфаркта миокарда.
При возникновении осложнений проводят их лечение.
В первые дни развития инфаркта миокарда чаще всего применяют весь арсенал средств по борьбе с болевым синдромом: нитраты быстрого (нитроглицерин каждые 15 мин под язык или внутривенно) и продленного (сустак, нитронг, нитросорбит и др.) действия, корватон (молсидомин), папаверин или но-шпу, бета-адреноблокаторы, амиодарон (кордарон), верапамил, гепарин, стрептококиназу, препараты калия (ГИК-смесь), препараты антиаритмического действия (новокаинамид, ксикаин, лидокаин, тримекаин, менситил и др.), по показаниям — сердечные гликозиды.
Лечение боли в грудной клетке и в области сердца нетрадиционными методами
Лечение традиционными средствами может идти параллельно с нетрадиционными, использовать которые можно лишь посоветовавшись с лечащим врачом. Самостоятельное применение, казалось бы, безобидных лекарственных растений при наличии определенных противопоказаний может привести к различным нежелательным последствиям.
Фитотерапия
Для предупреждения приступов стенокардии предлагаем несколько нетрадиционных рецептов.
Валериана лекарственная (корень) — 3 части; пустырник (листья) — 3 части; тысячелистник обыкновенный (трава) — 2 части; анис обыкновенный (плоды) — 2 части. Из смеси трав приготовить настой, для этого взять 1 ст. л. смеси, залить 250 мл кипятка, накрыть крышкой и нагревать на кипящей водяной бане в течение 15 мин. Затем в течение 45 мин настаивать при комнатной температуре. Процедить. Отжать траву. Принимать по 1/3 стакана 2–3 раза в день. Этот рецепт рекомендуют болгарские фитотерапевты.
Корневища и корни валерианы — 2 части; листья мелиссы — 2 части; трава тысячелистника — 3 части; трава зверобоя — 3 части. 1 ст. л. смеси заварить 2 стаканами кипятка, плотно закрыть, укутать, настаивать несколько часов. Процедить. Принимать по 0,5 стакана в сутки, лучше на ночь. Пить медленно, маленькими глотками.
Цветки ландыша — 1 часть; семена фенхеля — 2 части; листья мяты перечной — 3 части; корневища и корни валерианы — 4 части. 1 ст. л. смеси заварить 2 стаканами кипятка, настаивать в течение 1 ч, процедить. Принимать по 0,25 стакана 1–2 раза в день.
В народной медицине Дальнего Востока (Хабаровского края) очень популярен клопогон даурский. При стенокардии, ревматизме, сердечной астме и других сердечных заболеваниях рекомендуют 1 часть корневищ и корней клопогона даурского настаивать 5 дней в 5 частях 70 %-ного спирта. Принимать по 20–30 капель с кипяченой водой 2–3 раза в день.
Спиртовая настойка листьев магнолии крупноцветковой. На 1 часть измельченных листьев взять 1 часть спирта медицинского. Настаивать в течение 7 дней в закрытом сосуде в темном месте. Процедить. Хранить в темном месте. Принимать по 20 капель с водой 3 раза в день. Курс лечения 3–4 недели. Эта настойка не только уменьшает боли в области сердца, но и нормализует сердцебиение и повышенное артериальное давление, улучшает общее самочувствие больных.
1 ч. л. свежей или сухой травы шлемника байкальского заварить 1 стаканом кипятка, настаивать в течение 1 ч под крышкой. Процедить. Принимать по 1–2 ст. л. 3–4 раза в день.
Очень полезен больным стенокардией боярышник кроваво-красный. Как лекарственное растение он был известен еще в далеком прошлом. 1 ст. л. цветков боярышника настаивать в течение 2 ч в 1 стакане кипятка в закрытой посуде. Процедить. Принимать по 0,5 стакана 3–4 раза в день до еды; 1 ст. л. плодов боярышника заварить 1 стаканом кипятка в закрытом сосуде, настаивать 2 ч на горячей плите, не доводя до кипения. Можно воспользоваться термосом. Процедить. Принимать по 3 ст. л. 3–4 раза в день до еды; 1 ст. л. цветков или плодов боярышника настаивать в течение 7 суток в 1 стакане водки в закрытом сосуде в темноте. Процедить. Принимать по 20–25 капель в небольшом количестве воды 3–4 раза в день до еды; приготовить смесь из цветков боярышника, травы пустырника, травы сушеницы болотной (по 4 ст. л.) и цветочных корзинок ромашки аптечной (1 ст. л.). 1 ст. л. смеси настаивать 1–2 ч в 1 стакане кипятка, в плотно закрытом сосуде. Процедить. Принимать по 0,5 стакана 2–3 раза в день до еды; 15 капель спиртовой настойки плодов боярышника смешать с 15 каплями спиртовой настойки корневищ валерианы (препараты аптечные). Принимать по 30 капель с водой 3–4 раза в день до еды.
Арника горная способствует улучшению питания сердечной мышцы, расширяет коронарные сосуды, снижает уровень холестерина в крови. 1 ч. л. цветочных корзинок арники настаивать в течение 2 ч в 1,5 стакана кипятка в закрытом сосуде. Процедить. Принимать по 1 ст. л. 3 раза в день перед едой; 2 ч. л. сухих корней арники залить 2 стаканами кипятка, кипятить на слабом огне в течение 15 мин, дать настояться 45 мин. Процедить. Принимать по 1 ст. л. 2 раза в день перед едой.
Горицвет весенний (адонис, черногорка) издавна применялся в народной медицине многих стран при сердечных заболеваниях, отеках, одышке и т. д. Настой травы усиливает сердечные сокращения, расширяет кровеносные сосуды сердца, выравнивает ритм, уменьшает застойные явления. 7 г сухой травы горицвета (неполная столовая ложка) настоять в 1 стакане. Принимать по 1 ст. л. 3 раза в день.
Валериана действует успокаивающе на возбужденную нервную систему, способствует пищеварению, полезна при сердцебиении, спазмах, неврозах сердечно-сосудистой системы, сопровождающихся болевыми ощущениями и спазмами коронарных сосудов. 1 ст. л. сухих корневищ и корней валерианы настаивать в течение 12 ч в закрытой посуде в 1 стакане холодной кипяченой воды. Процедить. Принимать по 1 ст. л. 3–4 раза в день до еды; на 1 часть корневищ и корней валерианы взять 5 частей 70 %-ного спирта или водки, настаивать в течение 7 дней в темном месте. Процедить. Принимать по 15–20 капель 3–4 раза в день с небольшим количеством кипяченой воды. Настой хранить в темном месте.
Астрагал пушисто-цветковый (астрагал шерстисто-цветковый) применяли в Древнем Риме, используют в современном Китае, странах Западной Европы при расстройствах сердечной деятельности и общей слабости у пожилых людей. Настой астрагала расширяет кровеносные сосуды, снижает артериальное давление, уменьшает дефицит пульса, обладает успокаивающим и мочегонным действием.
Применяется при гипертензии, стенокардии, хронической сердечной недостаточности. 1 ст. л. сухой травы астрагала заварить 1 стаканом кипятка. Настаивать под крышкой несколько часов. Процедить. Принимать по 1 ст. л. 3–4 раза в день.
Сушеница топяная (сушеница болотная) использовалась еще в Древней Руси как успокаивающее средство. Сушеница также снижает артериальное давление, расширяет кровеносные сосуды, замедляет ритм сердечных сокращений, уменьшает силу и частоту приступов грудной жабы. 1 ст. л. травы настаивать в течение 2–3 ч в 1 стакане кипятка. Процедить. Принимать по 1 ст. л. 3 раза в день за 30 мин до еды.
Залить холодной водой в 3-литровой банке 300 г виноградных листьев, настаивать в течение 3 дней в темном месте. Принимать по 0,5 стакана 3 раза в день.
Залить 1 л холодной воды на ночь 3 ст. л. корня любистка. Утром довести до кипения и варить на слабом огне 7 мин. Настаивать в течение 20 мин. Принимать по 1 стакану 3 раза в день.
Взять поровну сухой травы душицы и листьев земляники. 1 ст. л. смеси залить стаканом кипятка, через 45 мин процедить. Принимать по 0,5 стакана 3 раза в день перед едой.
Цветки ромашки аптечной — 1 ст. л.; трава пустырника — 3 ст. л.; трава сушеницы — 3 ст. л.; цветки боярышника — 3 ст. л.
Большой популярностью пользуется боярышник. Употребляется он в виде настоев, настоек, экстракта и т. д. Полезен и при приеме ягод внутрь. Можно 1 ст. л. цветков боярышника настаивать в течение 2 ч в закрытом сосуде в 1 стакане кипятка. Процедить. Принимать по 0,25 стакана 3–4 раза в день до еды; можно 1 ст. л. плодов боярышника заварить 1 стаканом кипятка, закрыть посуду, настаивать в течение 2 ч на горячей плите, не доводя до кипения. Процедить. Принимать по 3 ст. л. 3–4 раза в день перед едой; настаивать 1 ст. л. цветков или плодов боярышника в течение 1 недели в 1 стакане водки в закрытом сосуде. Процедить. Принимать по 20–25 капель с небольшим количеством кипяченой воды 3–4 раза в день до еды.
Используют водный настой и спиртовую настойку арники горной, которая расширяет коронарные сосуды, улучшает питание сердечной мышцы, ускоряет ритм сердца, снижает уровень холестерина в крови. Настоять 1 ч. л. цветочных корзинок арники горной 2 ч в 1,5 стакана кипятка в закрытом сосуде. Процедить. Принимать по 1 ст. л. 3 раза в день перед едой; залить 2 ч. л. сухих корней арники горной 2 стаканами холодной воды, довести до кипения, выключить газ. Настаивать под крышкой в течение 1 ч. Процедить. Принимать по 1 ст. л. 2 раза в день перед едой.
Настой травы адониса весеннего регулирует деятельность сердца, расширяет коронарные артерии, нормализует сердечный ритм при тахикардии, уменьшает застойные явления, обладает успокаивающим действием. 1 ч. л. сухой травы адониса залить 1 стаканом кипятка. Плотно накрыть. Дать настояться в течение 2 ч. Процедить. Принимать по 1 ст. л. 3 раза в день.
Белозер болотный широко использовался в народной медицине. Это ценное лекарственное растение. Одно из его народных названий — сердечник. Белозер регулирует сердечно-сосудистую деятельность, обладает успокаивающим и мочегонным действием. 1 ч. л. травы белозера залить 1,5 стакана кипятка. Плотно закрыть крышкой. Через 2 ч процедить. Принимать по 1 ст. л. 3–4 раза в день.
Береза бородавчатая (береза белая, береза повислая). Почки, листья березы и березовый сок издавна применяют в народной медицине, они благотворно влияют на обмен веществ в организме и способствуют выведению различных вредных веществ.
Ландыш майский является популярным народным средством от различных сердечных заболеваний и широко применяется в народной медицине различных стран. Спиртовая настойка цветков и травы сильно влияет на деятельность сердца. Она замедляет ритм сердечных сокращений, улучшает наполнение пульса, уменьшает застойные явления, одышку, цианоз, а также обладает мочегонным, успокаивающим и обезболивающим действием. Свежие цветки ландыша поместить в бутылку темного стекла, залить 1,5 стакана водки. Через 2 недели процедить. Принимать по 10–15 капель в небольшом количестве кипяченой воды 2–3 раза в день. Можно воспользоваться уже готовыми ландышево-валериановыми каплями, продающимися в аптеке. Принимать по 15–20 капель с водой 2–3 раза в день.
Водный настой, отвар и спиртовую настойку березовых почек применяют при атеросклерозе. Весенний сок березы очень приятный, освежающий, общеукрепляющий напиток. Клиническими исследованиями установлено, что настой листьев дает хорошие результаты при лечении отеков сердечно-сосудистого происхождения. 1 ч. л. березовых почек залить 1,5 стакана кипятка. Через 1 ч процедить. Всю порцию выпить в течение дня в 3–4 приема; 10 г березовых почек кипятить на слабом огне в 2 стаканах воды в течение 15 мин. Настаивать в течение 1 ч. Процедить. Принимать по 0,5 стакана 4 раза в день через 45–60 мин после приема пищи; 15 г березовых почек залить 500 мл водки. Настаивать в темном месте в течение 10–12 дней. Принимать по 15–20 капель 2–3 раза в день. Перед употреблением развести в небольшом количестве воды.
Морской лук содержит сердечные гликозиды. Настой белых луковиц морского лука назначают при острой и хронической недостаточности кровообращения у больных коронаросклерозом.
Календула лекарственная (ноготки) как целебное растение была известна еще в Древней Греции. Действие ее разносторонне. Водный настой и спиртовая настойка цветочных корзинок успокаивают нервную систему, снижают артериальное давление, усиливают деятельность сердца, замедляют ритм сердечных сокращений, обладают обезболивающим действием. 2 ч. л. цветков залить 2 стаканами кипятка. Настаивать в течение 15 мин под крышкой. Процедить. Принимать по 0,5 стакана 4 раза в день.
Панцерия шерстистая (белокудренник). В научной медицине препараты панцерии применяют на начальной стадии гипертонической болезни, при сердечно-сосудистых и вегетативных неврозах, атеросклерозе. 2 ч. л. травы панцерии залить 2 стаканами кипяченой воды комнатной температуры. Настаивать в течение 8 ч. Процедить. Принимать по 0,5 стакана 2–3 раза в день.
Пустырник (глухая крапива, сердечная трава). Как ценное лекарственное растение применялся еще в Средневековье. До сих пор широко применяется в народной медицине многих стран как сердечное средство. Настой и настойка пустырника замедляют ритм сердца, увеличивают силу сердечных сокращений, уменьшают одышку, снижают артериальное давление, действуют успокаивающе на центральную нервную систему, причем они сильнее настойки валерианы в 3–4 раза: 2 ч. л. травы пустырника залить 2 стаканами кипяченой воды комнатной температуры. Оставить на ночь. Утром процедить. Принимать по 0,25 стакана 3–4 раза в день за 30 мин до еды; 1 ст. л. травы пустырника залить 1 стаканом кипятка. Настаивать в течение 2 ч под крышкой. Процедить. Принимать по 1 ст. л. 3–5 раз в день за 30 мин до еды.
Цикорий обыкновенный (цикорий дикий) рекомендуется народной медициной многих стран как средство, регулирующее обмен веществ, успокаивающее нервную систему, замедляющее частоту сердечных сокращений. 1 ч. л. корней цикория залить 2 стаканами воды, довести до кипения. Настаивать в течение 1–2 ч под крышкой. Процедить. Добавить 1–2 ч. л. меда (по вкусу). Принимать по 0,5 стакана 3 раза в день перед едой.
Череда широко применяется в народной медицине различных стран, являясь одним из весьма популярных растений, оказывает благотворное действие на многие органы и системы человеческого организма, в том числе и на сердечно-сосудистую систему. Она несколько снижает артериальное давление, увеличивает амплитуду сердечных сокращений, действует успокаивающе. 2 ст. л. травы череды залить 2 стаканами кипятка, закрыть крышкой и плотно укутать полотенцем. Через 12 ч процедить. Принимать по 0,5 стакана 3 раза в день.
Лечение соками
Американский ученый Норман У. Уокер рекомендует больным стенокардией овощные соки. Эти рецепты разработаны Норвокской научно-исследовательской лабораторией пищевой химии.
Как считает Н. Уокер, очень полезны не просто отдельные соки, а именно их сочетание. Для получения заметных результатов необходимо пить не менее 600 г сока в день:
1) сок моркови — 7 частей;
сок сельдерея — 4 части;
сок петрушки — 2 части;
сок шпината — 3 части;
2) сок моркови — 10 частей;
сок свеклы — 3 части;
сок огурца — 3 части;
3) сок моркови — 10 частей;
сок шпината — 6 частей.
Апитерапия
При ослабленной сердечной мышце полезно сочетать мед с продуктами, богатыми витаминами, особенно витамином С. Для этой цели можно рекомендовать настой из плодов шиповника с добавлением меда. 1 ст. л. сухих плодов шиповника залить 2 стаканами кипятка, кипятить в течение 10 мин. После охлаждения процедить и добавить 1 ст. л. меда. Перемешать. Принимать по 0,25–0,5 стакана 2–3 раза в день. Напиток хранить в плотно закрывающейся посуде.
Старинный русский народный рецепт от грудной жабы
Взять 1 л меда, выжать 10 лимонов, начистить 10 головок чеснока (целые, а не дольки) и смолоть чеснок в мясорубке. Все вместе смешать и оставить на неделю в закрытой банке. 4 ч. л. пить 1 раз каждый день (именно 4 ч. л.), но не сразу и не торопясь, медленно, одну за другой. Дни не пропускать. Этого количества должно хватить на 2 месяца.
Как вспомогательные средства можно использовать вышеперечисленные рецепты лишь в стадии рубцевания инфаркта, что поможет уменьшить сохраняющийся болевой синдром.
Боль в животе
Общая характеристика боли в животе
Боль в животе — наиболее частый симптом заболеваний органов брюшной полости, иногда — поражения грудной клетки.
Болевые ощущения в области живота согласно современным представлениям о физиологии боли следует рассматривать как результат раздражения рецепторов, представляющих собой свободные окончания цереброспинальных нервов, находящихся в серозной оболочке (париетальной брюшине), мышцах, коже.
Считают, что раздражение афферентных нервных окончаний в данном случае обусловлено различными химическими веществами, образующимися на периферии в результате повреждения тканей, нарушения обменных процессов (в частности, при ишемии — гистамином, брадикинином и другими биогенными аминами (ацетилхолином, пептидами), продуктами нарушения обмена веществ (молочной, щавелевой кислотами).
Боль возникает при раздражении путей, проводящих соответствующие импульсы. Периферические рецепторы и проводящие пути называют болевыми условно, так как само ощущение боли формируется в центральной нервной системе.
Принято считать, что боль при заболеваниях внутренних органов может возникнуть вследствие нарушения кровообращения, спазма гладких мышц, растяжения стенок полых органов, воспалительных изменений в органах и тканях. Существует мнение, что и боль, и спазм кишки обусловлены одной общей причиной, например ишемией кишки, ведущей к накоплению метаболитов.
Необходимо учитывать физиологические закономерности возникновения, распространения и восприятия болевых раздражений. Поскольку ощущение боли формируется в высших отделах ЦНС, то интенсивность ее зависит от типологических особенностей высшей нервной деятельности человека, эмоционального фона, обстановки, в которой находится больной. При этом ощущение боли в одних случаях может увеличиваться, в других — уменьшаться.
Физиологическая адаптация к боли может быть причиной уменьшения болевых ощущений в том случае, если патологический процесс в пораженном органе (например, воспаление) не только не стабилизируется, но даже прогрессирует.
Исключительное значение имеют правильная интерпретация болевых ощущений, не всегда проецирующихся в месторасположения больного органа, а также учет других феноменов, сопутствующих раздражению болевых и других рецепторов внутренних органов.
Конвергирование в спинном мозге импульсов, исходящих из внутренних органов, с импульсами, направляющимися по нервам кожи, ведет к повышению чувствительности последней, возникновению зон гиперальгезии (зон Захарьина — Геда), что можно определить как висцеросенсорный рефлекс. Аналогичным образом в результате висцеромоторного рефлекса возникает напряжение мышц передней брюшной стенки — мышечная защита, что свидетельствует о вовлечении в патологический процесс наряду с внутренними органами и брюшины.
Изменения в организме, возникающие под влиянием боли и затрагивающие многие системы, не ограничиваются этими реакциями.
Боль в брюшной полости может быть висцеральной в результате раздражения окончаний вегетативной нервной системы и соматической, возникающей вследствие раздражения спинальных нервов, иннервирующих париетальную брюшину.
Висцеральная боль протекает в виде колик (печеночной, почечной, кишечной и др.) различной интенсивности, носит разлитой характер, локализуется не только в области пораженного органа, но и в других отделах живота, имеет определенную иррадиацию.
Так, для печеночной колики характерна иррадиация боли кверху в правую лопатку, плечо и правую надключичную область, для почечной — книзу в правое бедро и половые органы. Больные, как правило, ведут себя беспокойно, часто меняют положение, у них нередко отмечаются тошнота и рвота.
Соматическая боль имеет постоянный характер, точную локализацию, сопровождается, как правило, напряжением мышц. Больные лежат в постели неподвижно, так как всякие изменения положения усиливают боль.
По характеру выделяют 3 типа болевых синдромов:
1) висцеральную боль. Это постоянная, тупая боль с диффузным распространением по средней линии живота;
2) соматическую боль. Это острая, локальная по своему характеру боль, возникающая в результате острых процессов в брюшной полости;
3) иррадиирующую боль.
Типовая характеристика болей
Постоянная (ноющая) боль вызывается раздражением нервных элементов, заложенных в слизистой оболочке и подслизистом слое при воспалительных процессах.
Периодическая (в определенные часы, например голодная ночная и т. д.) боль возникает вследствие гиперсекреции желудочного сока, спазма привратника.
Схваткообразная боль возникает при спастических сокращениях гладкой мускулатуры полых органов.
Сезонные боли (появляются или обостряются весной или осенью).
Связь болевого синдрома с приемом пищи (уменьшение, увеличение, без изменений), антацидных и спазмолитических средств, с волнениями и физическим напряжением.
Спастические боли возникают внезапно и нередко внезапно прекращаются. Даже при длительной спастической боли ее интенсивность изменяется. Она уменьшается после применения тепла и антиспастических средств (но-шпы, папаверина). Боли отдают в спину, лопатку, поясничную область, нижние конечности. Поведение больного характеризуется возбуждением, беспокойством, он мечется в постели. Наблюдаются рвота, вздутие живота, нарушение сердечного ритма и т. д. Причинами спастических болей могут быть заболевания печени, желудка, почек, поджелудочной железы, кишечника.
Боли от растяжения полых органов отличаются ноющим или тянущим характером и не имеют четкой локализации. При растяжении газами отдельных участков кишки, сочетающемся со спазмом, боль может быть приступообразной. Боли, возникающие в результате воспаления брюшины, внезапные, длятся более или менее продолжительное время, отличаются четкой локализацией, усиливаются при кашле, движении. Отмечается напряжение мышц живота. В зависимости от расположения пораженного органа такая боль может быть локализована в какой-либо области брюшной полости. Боли в грудной клетке могут отдавать в шею, челюсть или плечо и верхнюю треть желудка. Заболевания органов груди, позвоночника, таза, эндокринные заболевания, повреждения головного и спинного мозга могут симулировать боли в животе (табл. 3).
Таблица 3
Типовая характеристика болей



Как видно из таблицы, только по болевому синдрому поставить конечный диагноз практически невозможно. Можно лишь предположить, что у больного имеется тенденция к проявлению того или иного заболевания.
Локализация боли зависит от стадии заболевания и наличия осложнений. Так, при остром аппендиците вначале отмечается тупая боль в надчревной области. В дальнейшем в связи с переходом воспалительного процесса на париетальную брюшину отмечается острая боль в правой подвздошной области.
При перфорации язвы желудка или двенадцатиперстной кишки отмечается острая боль в правой подвздошной области. При перфорации язвы желудка или двенадцатиперстной кишки острая боль, возникшая вначале в надчревной области, в дальнейшем в связи с затеканием содержимого желудка перемещается в правую подвздошную область. Следовательно, для правильной диагностики заболевания необходимо тщательно изучить первичную и последующую локализации боли в области брюшной полости (табл. 4).
Боль бывает постоянной или периодической. Постоянная боль характерна для острых воспалительных процессов, нарушения целости полых органов, может возникать вследствие раздражения нервных окончаний брыжейки и париетальной брюшины.
Таблица 4
Нозологическая характеристика болей при заболеваниях желудочно-кишечного тракта




При острой кишечной непроходимости отмечается появление схваткообразной, периодически усиливающейся боли, сопровождающейся рвотой.
Интенсивность боли различная — от незначительной ноющей и сжимающей до сильнейшей, сопровождающейся резким ухудшением состояния больного вследствие развития болевого шока.
Сильная боль отмечается при перфорациях и повреждениях полых органов, заворотах, узлах, внутренних ущемлениях. Появление сильной боли в животе, сопровождающейся ухудшением состояния больного, является одним из грозных симптомов, свидетельствующих о наличии патологии в брюшной полости.
Дополнительными критериями в диагностике патологии желудочно-кишечного тракта являются функциональные расстройства.
Функциональные расстройства желудка — нарушения двигательной или секреторной функции, протекающие с болевым синдромом без признаков анатомических изменений. К ним относятся:
1) диспепсия (чувство переполнения в желудке, дискомфорт, вздутие живота, тошнота);
2) аэрофагия (заглатывание воздуха, при этом количество воздуха в желудке и кишечнике значительно увеличивается);
3) привычная рвота.
Среди причин, приводящих к данному расстройству, важная роль принадлежит психоэмоциональным состояниям, стрессу, злоупотреблению углеводами, приему грубой растительной пищи, высокому атмосферному давлению. Беспокоят умеренные боли в желудке. При обследовании анатомических изменений не обнаруживается (рентгеноскопия).
Помимо функциональных расстройств, в диагностике заболеваний желудочно-кишечного тракта немаловажное значение имеет аппетит и его отсутствие или наличие потери массы тела (см. соответствующий раздел).
Необходимо учитывать закон проекции ощущений, согласно которому боль может ощущаться соответственно локализации начальной рецепторной зоны и в тех случаях, когда имеется раздражение сенсорного пути в любой его точке. Большое значение имеет феномен иррадиации возбуждения на соседние дерматомы, наблюдающийся при сильном болевом раздражении.
Возникает феномен реперкуссии — ощущение боли, участки гиперальгезии в зонах, удаленных от пораженного органа.
Боль, особенно в начале заболевания, даже при местном патологическом процессе может носить диффузный характер, распространяясь на весь живот.
Это обстоятельство в значительной степени осложняет диагностику заболеваний, лишая врача возможности использовать проецирование болевого ощущения для определения расположения патологического очага в организме больного. Такая особенность висцеральной боли может быть обусловлена особенностями иннервации внутренних органов, наклонностью к иррадиации возбуждения.
Общими признаками кишечных болей, позволяющими отличать их от желудочных, служат:
1) отсутствие строгой связи с приемом пищи (исключением является воспалительный процесс в поперечно-ободочной кишке, при котором боли в животе возникают после приема пищи: боли связаны с рефлекторными сокращениями кишки при поступлении пищи в желудок);
2) связь болей с актом дефекации — они могут возникать до, во время и после опорожнения кишечника;
3) облегчение болей после дефекации или отхождения газов. Кишечные боли могут быть ноющими и схваткообразными (кишечная колика). Коликообразные боли характеризуются короткими повторными приступами. Ноющие боли носят стойкий характер, усиливаются при напряжении от кашля. Боли типичны для воспалительных заболеваний кишечника. Боли в правой подвздошной области (область крыла подвздошной кости справа) возникают при аппендиците, раке кишки, воспалении кишки (тифлите).
Острые боли в левой нижней части живота появляются при непроходимости кишок, воспалении сигмовидной кишки. Боли в области пупка наблюдаются при воспалении тонкой кишки (энтерит), воспалении и раке толстой кишки. Боли в промежности в момент дефекации (опорожнения кишечника) с наличием крови в кале характерны для заболеваний прямой кишки (рака, проктита — воспаления прямой кишки). Боли при поражении кишечника могут отдавать в грудную клетку и приниматься за приступы стенокардии. При аппендикулярной колике боли могут отдавать в правую ногу. При остром поражении левых отделов толстой кишки (дизентерии) боли иррадиируют в крестцовую область.
В основе кишечных болей лежат нарушения проходимости кишок и расстройства двигательной функции кишечника. Кишечные боли зависят либо от спазма кишок, либо от их растяжения газами.
Боли, возникающие вследствие растяжения кишечника газами, отличаются от спастических болей:
1) длительностью и постепенным притуплением при длительном вздутии;
2) точной локализацией.
При непроходимости кишечника коликообразные боли сочетаются с постоянными болями. Для них характерны определенная локализация (область пупка или толстой кишки) и усиление в связи с кишечной перистальтикой. При аппендикулярной колике боли вначале появляются вокруг пупка и в подложечной области, а затем спускаются в правую половину живота, подвздошную область.
Появление болей перед дефекацией связано с заболеванием левой половины толстой кишки, сигмовидной кишки, во время дефекации — с геморроем, трещинами заднего прохода, раком.
Классификация
Классификация боли в животе сопряжена со значительными трудностями из-за большого числа заболеваний, при которых наблюдается этот симптом, различных механизмов, лежащих в основе развития боли, разнообразия клинических проявлений.
Наибольшее значение имеют классификации боли в животе, основанные на этиологическом принципе, а также представление о клинических вариантах и семиологической оценке этого симптома.
На основании имеющихся классификаций абдоминальной боли основные заболевания и патологические состояния, являющиеся причиной возникновения боли в области живота, можно сгруппировать следующим образом:
1) заболевания (органические, функциональные) органов брюшной полости, желудка и двенадцатиперстной кишки, печени и желчных путей, поджелудочной железы, кишок, селезенки;
2) пищевые токсикоинфекции, интоксикации;
3) заболевания и воспаления брюшины;
4) заболевания почек и мочевыводящих путей;
5) местные расстройства кровообращения в брюшной полости (преимущественно артериального);
6) заболевания и повреждения брюшной стенки;
7) некоторые заболевания нервной системы, позвоночного столба (Herpes Zoster, спондилоартроз, табетические кризы);
8) некоторые болезни системы крови (геморрагический васкулит, тромбофлебическая спленомегалия);
9) диффузные заболевания соединительной ткани (узелковый периартериит), ревматизм;
10) патологические процессы в грудной клетке (пневмония, диафрагмальный плеврит, перикардит, острая коронарная недостаточность);
11) боль в животе при отдельных, в том числе редко встречающихся заболеваниях, патологических состояниях (абдоминальная колика при некоторых типах гиперлипопротеидемий, сахарном диабете, тиреотоксикозе, заболеваниях нервной системы и др.).
Клиническая характеристика болей в животе при различных заболеваниях
Значение отдельных заболеваний и патологических состояний в возникновении боли в животе неодинаково, однако для дифференциальной диагностики необходимо учитывать разнообразие причин абдоминальной боли.
Важной характеристикой боли является ее распространенность в одних случаях и более определенная локализация в других (табл. 5).
Таблица 5
Зависимость преимущественной локализации боли в животе от поражения отдельных органов

Дифференцировать заболевания и патологические состояния, доминирующим проявлением которых является диффузная боль в животе, можно на основании дополнительных симптомов.
Острый гастрит
Резкая боль в надчревной области возникает при остром коррозивном гастрите. Одновременно наблюдаются боль в полости рта, глотки, по ходу пищевода, дисфагия, рвота с примесью слизи, крови. Возможны ухудшение общего состояния больного, шок, коллапс.
Язвенная болезнь желудка и двенадцатиперстной кишки
Симптомы. В типичных случаях обострение язвенной болезни сопровождается резкой болью в животе через некоторое время после приема пищи. Иногда приступ сильной боли заканчивается обильной кислой рвотой. В других случаях после достижения максимальной силы боль постепенно ослабевает. Возможны ночная боль, боль натощак, ослабевающая после приема пищи.
Чаще боль локализуется в надчревной области, реже в правом или левом подреберье. Иррадиирует в поясницу, реже в грудную клетку, еще реже — в низ живота.
Боль в животе усиливается при физическом напряжении, уменьшается в неподвижном, согнутом положении с притянутыми к животу ногами, а также при надавливании на живот руками.
Постоянная боль в животе характерна для язв, проникающих в поджелудочную железу, осложненных перивисцеритом.
Боль при язвенной болезни часто сочетается с изжогой и рвотой, приносящей облегчение. Аппетит у больных сохранен, но возникает боязнь приема пищи из-за опасения усиления боли.
Прободная язва желудка и двенадцатиперстной кишки
Боль для этого заболевания — кардинальный симптом, возникает она внезапно, как от удара кинжалом в живот, бывает очень интенсивной, постоянной. Из-за невыносимой боли больной вынужден лежать неподвижно, в полусогнутом положении с приведенными к животу нижними конечностями, стремится ограничивать дыхательные движения. В первые часы боль локализуется в надчревной области, правом подреберье. При свободной, неприкрытой перфорации она быстро распространяется на весь живот. Возможна иррадиация боли в спину, правое плечо, лопатку или подключичную область. Реже боль иррадиирует влево (табл. 6).
Таблица 6
Дифференциально-диагностические признаки прободения язвы желудка и двенадцатиперстной кишки, некоторых других заболеваний

Боль может распространиться на правую подвздошную область из-за затекания желудочного содержимого и стать причиной ошибочного диагноза приступа острого аппендицита.
Вторым важнейшим признаком перфорации является резкое напряжение мышц передней брюшной стенки. В результате живот становится твердым, как доска, втянутым.
Дуоденит
Среди заболеваний двенадцатиперстной кишки следует выделить дуоденит — воспалительно-дистрофическое поражение, захватывающее все слои кишечной стенки. К данному заболеванию могут привести чрезмерное употребление острой раздражающей пищи, хронический алкоголизм, курение, гастрит, язвенная болезнь желудка, воспаление поджелудочной железы. Дуоденит может возникнуть в результате непосредственного воздействия вредного фактора на слизистую двенадцатиперстной кишки.
Симптомы. Симптоматика многообразна, чаще напоминает язвенную болезнь двенадцатиперстной кишки, реже — гастрит. Для дуоденита характерны ноющие боли в подложечной области, чувство тяжести после еды. Голодные боли отмечаются чаще. Нередко они локализуются в околопупочной области и отдают в правое подреберье, сопровождаются снижением аппетита, массы тела, бледностью кожи. При осмотре живота — небольшая болезненность ниже правого подреберья.
Хронический энтерит
Хронический энтерит — заболевание, характеризующееся воспалительными и дистрофическими изменениями слизистой тонкой кишки. Может сочетаться с поражением толстого кишечника (энтероколитом).
Причиной данного заболевания являются перенесенные в прошлом кишечные инфекции, лямблиоз. Клиника проявляется нерезкой, тупой, ноющей, разлитой болью, возникающей после еды или независимо от нее; чувством полноты, тяжести, распирания в подложечной области и около пупка (эти ощущения усиливаются после еды и к вечеру); снижением аппетита или нормальным аппетитом; вздутием и урчанием в животе. Кожа сухая, отмечаются ломкость ногтей, кровоточивость десен, слабость, усталость.
Хронический колит
Хронический колит (воспалительные поражения слизистой толстой кишки). Немаловажную роль играет употребление грубой и недостаточно обработанной пищи, большое количество углеводов, недостаток белка (в летнее время в рационе преобладает большое количество сырых овощей и фруктов).
Симптомы. Боли в животе незначительные, которые носят или разлитой характер, или локализуются в нижней половине живота; отмечаются чувство тяжести, жжение, зуд в прямой кишке; характерны вздутие живота, урчание, болезненность живота по ходу толстой кишки.
Острый аппендицит
Особое внимание следует уделить заболеваниям, которые объединены под названием «острые хирургические болезни живота» (острый живот). При этих заболеваниях решающее значение имеет быстрота принятия соответствующих решений, нет времени для постановки развернутого диагноза. «Острый живот» — это сигнал тревоги. Самым частым заболеванием органов брюшной полости является острый аппендицит. Причина возникновения остается неизвестной.
Симптомы. Заболевание начинается внезапно, с появления болей в подложечной области или по всему животу, иногда около пупка, которые постепенно нарастают. Спустя некоторое время они локализуются в правой половине живота, правой подвздошной области (около крыла подвздошной кости справа). Небольшое повышение температуры, учащение пульса, сухой язык. При надавливании на живот определяется резкая болезненность в правой половине живота, правой подвздошной области, напряжение мышц.
Наибольшие трудности возникают при атипичном расположении отростка. Обычно аппендикс находится в правой подвздошной области. При тазовом расположении отростка клиника напоминает острое воспаление придатков, при расположении в правом подреберье — холецистит. Простой аппендицит вызывает болевой синдром большей силы, чем деструктивный (гнойный), это объясняется гибелью нервных окончаний в отростке.
Особенности клинических проявлений острого аппендицита у детей связаны с особенностями строения червеобразного отростка. Дети первых лет жизни становятся беспокойными, отказываются от пищи, плачут, а при сильных болях — кричат. Язык суховат, температура до 38–39 °C, пульс учащен. Живот болезнен в правой половине. Необходимо вызвать участкового педиатра или машину «скорой помощи». У людей пожилого и старческого возраста те же признаки аппендицита, но они слабо выражены ввиду пониженной реактивности организма и быстроты развития изменений в отростке.
Острая непроходимость кишечника
Непроходимость кишечника — различные патологические состояния с нарушением эвакуации кишечного содержимого. Кишечную непроходимость разделяют на:
1) динамическую (вследствие спазма кишечника или его пареза);
2) механическую (закупорку кишечника инородным телом, клубком глистов, желчным камнем, опухолью, спайками и т. д.).
У 70 % больных непроходимость обусловлена спайками в брюшной полости. Непосредственной причиной сдавления или ущемления кишки могут быть внезапное напряжение брюшного пресса во время физической работы, нарушение пищевого режима. Причиной заворота кишечника являются спайки, большая длина кишечника.
Симптомы. Заболевание начинается внезапно, со схваткообразных болей в животе различной интенсивности. Схваткообразный характер больше выражен при обтурационной форме (как то: инородные тела, глисты, каловые камни, опухоль). При странгуляционной непроходимости (спайках, завороте кишечника, ущемленной грыже) боль интенсивная и постоянная; схваткообразные боли настолько сильные, что люди стонут, кричат. Без болевого синдрома острой кишечной непроходимости не бывает. По этому одному признаку можно предположить, что имеется непроходимость. В поздних стадиях болезни боли затихают и проходят. Вторым симптомом является рвота, отмечаются сухой язык, учащение пульса, снижение артериального давления на поздних стадиях, вздутие живота. Еще позже наблюдаются резкая болезненность живота по всем отделам, задержка стула и газов. При острой кишечной непроходимости в более поздних стадиях наблюдается высокая смертность; чтобы этого не случилось, необходимо немедленно вызвать «скорую помощь». Лечение данного вида непроходимости оперативное.
Ущемленная грыжа
Грыжи делятся на:
1) врожденные (сразу после рождения ребенка);
2) послеоперационные грыжи (после ранее произведенных операций в области рубца);
3) приобретенные, которые возникают в наиболее «слабых» точках живота (как то: паховая грыжа, пупочное кольцо, бедренные грыжи и т. д.).
К предрасполагающим факторам относят повышение внутрибрюшного давления, тяжелый физический труд, частый плач и крик ребенка, трудные роды, кашель при хронических заболеваниях легких, запоры и т. д.
Симптомы. В зависимости от локализации грыжи (в паху, в области пупка, послеоперационного рубца) появляются сильная боль в животе, тошнота, рвота, задержка стула и газов, учащается пульс. В паховой области, области бедра по его внутренней поверхности, пупка одновременно с болями определяется плотное образование округлой или продолговатой формы, резко болезненное, не вправляемое в брюшную полость (этим ущемленная грыжа отличается от вправляемой). Необходимо срочно вызвать машину «скорой помощи», которая доставит больного в хирургический стационар. Недопустимо заниматься вправлением грыжи, так как можно повредить ущемленную кишку.
Промедление с вызовом «скорой помощи» чревато опасностями и может привести к некрозу (омертвению) ущемленной кишки.
Перитонит
Помимо прободной язвы желудка и двенадцатиперстной кишки, деструктивного аппендицита, холецистита, прободения язв кишок, острого аппендицита боль может быть результатом гематогенного или лимфогенного заноса инфекции, непосредственного распространения воспаления на брюшину с пораженных внутренних органов.
Симптомы. В первые-вторые сутки перитонит проявляется сильной болью в животе, напряжением брюшной стенки, щажением живота при дыхании, тошнотой, рвотой, повышением температуры тела, первоначальным замедлением пульса. Затем боль ослабевает, развивается метеоризм, задержка отхождения газов, стула. Пульс учащается, общее состояние больного резко ухудшается.
Следует дифференцировать острый перитонит, острую кишечную непроходимость, острый панкреатит, тромбоз мезентериальных сосудов. В любом случае острого живота необходима срочная госпитализация для проведения хирургического лечения.
Печеночная (желчная) колика, острый холецистит
Приступ печеночной (желчной) колики возникает в результате ущемления камня в шейке желчного пузыря, в протоках при желчнокаменной болезни или при проникновении в желчный пузырь инфекции и развитии острого некалькулезного холецистита. Приступ желчной колики провоцируется погрешностями в диете, физическим и нервным напряжением.
Симптомы. Внезапно появляется очень резкая, часто быстро нарастающая боль в правом подреберье, надчревной области с иррадиацией в правое плечо, ключицу, лопатку, правую сторону основания шеи, редко — в левую сторону, подвздошную область, поясницу. Боль усиливается в положении на левом боку, при глубоком вдохе. Приступ интенсивной боли может продолжаться от нескольких часов до нескольких суток. Во время приступа больные беспокойны, беспрестанно меняют положение. Боль сопровождается тошнотой, рвотой желчью, не приносящей облегчения, иногда иктеричностью склер, повышением температуры тела, нейтрофильным лейкоцитозом.
Острый панкреатит
Развитию острого панкреатита способствуют патология печени, желчных путей и других органов пищеварения, алиментарные нарушения, злоупотребление алкоголем, тяжелые сосудистые поражения, аллергические состояния, травмы, операции.
Активация собственных ферментов поджелудочной железы, аутолиз ее ткани ведут к развитию отека, геморрагического некроза или гнойного воспаления поджелудочной железы.
Боль в животе вначале локализуется в надчревье, в правом или, чаще, левом подреберье, иррадиирует в левую лопатку, в область сердца. Почти в половине случаев она носит опоясывающий характер. Боль отличается длительностью, очень тягостная, сверлящая, сжимающая. Иногда боль периодически ослабевает, но полностью не прекращается. В тяжелых случаях боль распространяется на весь живот.
К боли присоединяется рвота, часто неукротимая, не приносящая облегчения. Иногда отмечается иктеричность (желтушность) склер. Местное поражение сосудов, нарушения свертывания крови, фибринолиза могут сопровождаться кровоизлияниями на боковых поверхностях туловища, вокруг пупка.
Опухоли толстой кишки
Опухоли толстой кишки (рак толстой кишки) занимают шестое место после рака желудка, легкого, молочной железы, женских половых органов. В настоящее время данным заболеванием страдают также лица молодого возраста.
Чаще поражается левая половина кишки, правая половина — реже. При поражении опухолью толстой кишки заболевание проявляется непроходимостью. Преимущественно болезнь поражает лиц пожилого и старческого возраста. Частым симптомом заболевания является боль. Она возникает в результате нарушения моторики кишки и явлений непроходимости кишечника.
Симптомы. По мере роста опухоли боли в животе, носившие вначале периодический характер, становятся постоянными, одновременно интенсивность их возрастает. При поражении опухолью правой половины толстой кишки появляется боль в правой половине живота, при опухолях левой половины боли в животе носят схваткообразный характер. Отмечаются ограниченное вздутие живота в левой половине и картина непроходимости. В запущенных стадиях при ощупывании живота определяется плотная опухоль. Рак толстой кишки отличается медленным ростом и поздним метастазированием (опухолевые очаги в другие органы). Лишь на поздних стадиях заболевания с появлением болей в животе больному приходится обращаться к врачу, где уже при обследовании обнаруживаются метастазы. Среди общих симптомов заболевания отмечаются слабость, недомогание, отсутствие аппетита, похудение, бледность кожи, отрыжка.
Любые опухоли желудочно-кишечного тракта сопровождаются абдоминальным синдромом. Дифференциальная диагностика проводится на основании основных и дополнительных признаков, характеризующих данное патологическое состояние.
Нарушение внематочной беременности, разрывы внутренних органов
Нарушение внематочной беременности, разрывы внутренних органов сопровождаются картиной брюшной катастрофы.
Симптомы. При внезапно возникшей сильной боли в животе, симптомах острого развития анемии (как то: дурнота, головокружение, обморочное состояние, резкая бледность кожи и слизистых оболочек, частый малый пульс) возникает подозрение о кровотечении в брюшную полость.
Об этом же свидетельствует положительный френикус-феномен в виде плечевого симптома — сильной боли в области плечевого сустава. Этот симптом обнаруживается, однако, не во всех случаях внутренних кровотечений.
Заболевания легких и плевры
Из заболеваний легких чаще симулируют острую хирургическую болезнь живота пневмонии и плевриты. Особенно значительные трудности возникают в тех случаях, когда отсутствуют характерные данные физического и рентгенологического исследования. Появление ложных симптомов связано общностью иннервации органов грудной клетки, париетальной брюшины и органов брюшной полости. Зоны сегментарной иннервации различных органов грудной клетки и брюшной полости могут совпадать.
Симптомы. При воспалительных процессах в грудной клетке возможно раздражение проходящих там нервов брюшины верхних отделов живота, что ведет не только к болевым ощущениям в области, иннервируемой этими нервами, но и к напряжению мышц передней брюшной стенки. Развитие мышечной защиты может быть обусловлено раздражением центров, расположенных в шести нижних грудных сегментах мозга, анастомозами между межреберными нервами. Следует дифференцировать плевро-легочный синдром, симулирующий острые хирургические заболевания органов брюшной полости, и истинный абдоминальный синдром.
Заболевания сердца, аорты
Гастралгическая форма с иррадиацией болей в надчревную область, верхнюю часть живота наблюдается у больных инфарктом миокарда.
Важное диагностическое значение имеет сочетание боли в животе с болью в области сердца.
Симптомы. Особенности болевого синдрома при гастралгической форме инфаркта миокарда, возникновение его иногда после погрешности в пище или совпадение с обострением заболевания желудка приводят к тому, что больные поступают в стационар с ошибочным предположением о наличии пищевой токсикоинфекции, острого аппендицита, острого холецистита или другой формы острой хирургической болезни живота. В некоторых случаях обострение заболевания пищеварительного аппарата может быть провоцирующим фактором развития острой коронарной недостаточности.
Боль в верхних отделах живота возникает при инфаркте, осложненном мерцательной аритмией, перикардитом. Механизм возникновения боли в животе при инфаркте миокарда частично совпадает с механизмом возникновения боли при заболеваниях органов дыхания.
Кроме того, при инфаркте миокарда могут возникнуть импульсы, нарушающие деятельность пищеварительного аппарата.
В сравнительно редких случаях причиной абдоминального синдрома при инфаркте миокарда бывает не только необычная иррадиация боли, но и возникновение острого панкреатита, острой язвы пищевода, желудка, кишок. Эрозии, язвы в пищеварительном аппарате развиваются чаще в первые дни инфаркта миокарда в связи с аноксией стенки желудка и кишок, обусловленной общими расстройствами гемодинамики, повышением тонуса сосудов внутренних органов, ишемической их аноксией в начальный период болезни, сменяющейся затем застойной аноксией.
Боль при таких осложнениях инфаркта миокарда носит упорный характер, сопровождается тошнотой, рвотой, кровотечениями из желудка и кишок, иногда перфорацией язв. Аналогичную клиническую картину можно наблюдать и при хронической недостаточности кровообращения.
Возможно сочетание патологии органов брюшной полости и хронической или острой коронарной недостаточности. При язвенной болезни, заболеваниях печени, желчных путей, желудка, поджелудочной железы боль может иррадиировать в область сердца. Калькулезный холецистит и коронарный атеросклероз нередко развиваются параллельно.
Почечная колика
Симптомы. Чаще приступ почечной колики проявляется внезапной, острой, мучительной болью в поясничной области, иррадиирующей по ходу мочеточников в пах, половые органы, ногу. Приступ сопровождается дизурическими явлениями, тошнотой, рвотой, метеоризмом.
При камнях почек, мочеточников приступ чаще возникает без видимой причины, при нефроптозе — после физического напряжения, длительной ходьбы. Приступ обусловлен растяжением лоханки мочой при задержке ее оттока. Кроме указанных причин, он может быть связан с наличием в мочевыводящих путях сгустка крови. Продолжается приступ обычно несколько часов. В межприступный период может сохраняться тупая боль в поясничной области.
Иногда боль при почечной колике локализуется в надчревной или подвздошной области, распространяется на весь живот. Сопутствующие диспепсические явления, парез кишок, задержка стула и газов, повышение температуры усиливают сходство с заболеваниями органов пищеварения, в частности с такими, как острая кишечная непроходимость, острый аппендицит, холецистит, язвенная болезнь желудка и двенадцатиперстной кишки, колит и др.
Такая почечная колика с гастроинтестинальным синдромом наблюдается чаще при камнях мочеточников и очень трудно диагностируется.
От перечисленных заболеваний органов пищеварения почечную колику с гастроинтестинальным синдромом позволяют отличить следующие признаки: внезапное начало и окончание, беспокойное поведение больных, отсутствие нарастания тяжести клинических проявлений во время приступа и др.
Геморрагический васкулит
Симптомы. При абдоминальной форме геморрагического васкулита наблюдается схваткообразная боль в животе, напоминающая кишечную колику.
Локализуется она преимущественно в околопупочной области, сопровождается кровавой рвотой, иногда с кишечным кровотечением, геморрагией (табл. 7).
Таблица 7
Дополнительные критерии абдоминального синдрома

Ревматизм
Описаны случаи развития абдоминального синдрома у больных ревматизмом.
Симптомы. При этом резкая боль в животе может быть обусловлена перитонитом, являющимся частью ревматического полисерозита. Боль чаще летучего, нестойкого характера.
Тиреотоксикоз
Тиреотоксикоз может протекать с сильной болью в животе, диспепсическими расстройствами и, таким образом, симулировать острые заболевания органов брюшной полости.
Мезоаденит (воспаление лимфатических узлов тонкого кишечника)
Боль в животе при мезоадените может быть причиной ошибочного диагноза острого аппендицита, реже холецистита, острой кишечной непроходимости. При мезоадените обращает на себя внимание несоответствие сильной боли в животе общему удовлетворительному состоянию больных. В отдельных слу чаях боль в животе во время движения усиливается, живот становится напряженным, болезненным при пальпации, появляется слабо выраженный симптом раздражения брюшины, у больных повышается температура.
Брюшная жаба
Брюшная жаба — приступ ишемической боли в области живота в момент наибольшей функциональной активности органов пищеварения, возникающей вследствие несоответствия между повышенной их потребностью в доставке крови и возможностями сосудистого русла.
Наиболее выражена брюшная жаба при тромбоэмболии мезентериальных сосудов. В основе ее возникновения лежит атеросклероз.
Симптомы. Основные клинические симптомы брюшной жабы: боль, диспепсические явления, дисфункция кишок, прогрессирующее нарушение питания, появление сосудистых шумов в надчревной области.
При выраженном приступе брюшной жабы обычно появляется резкая судорожная (жгучая, режущая) боль в животе (главным образом в надчревной области).
Боль возникает на высоте пищеварения и продолжается 1–3 ч. Иногда боль настолько интенсивна, что больной кратковременно теряет сознание в связи с рефлекторным спазмом мозговых артерий.
Боль может быть и кратковременной (от 1–2 до 15–20 мин). Она не связана с физическим напряжением, локализуется в области живота, обычно прекращается после приема нитроглицерина.
Острые инфекционные заболевания
Болью в животе сопровождаются различные острые инфекционные заболевания: пищевые токсикоинфекции, дизентерия, сальмонеллез, иерсиниоз, вирусный гепатит и т. д.
Для диагностики этого синдрома используют дополнительные данные (анамнестические, данные объективного исследования и инструментальных и лабораторных методов исследования). Не следует заниматься самодиагностикой и самолечением, если у вас нет достаточной компетенции в этом вопросе. Необходима срочная консультация специалиста, так как за незначительными, казалось бы, симптомами могут скрываться серьезные осложнения.
Лечение боли в животе
Лечение боли в животе при различных заболеваниях традиционными методами
Важную роль в лечении заболеваний желудочно-кишечного тракта, сопровождающихся болевым синдромом, играет диетическое питание, которое способно само оказывать лечебное воздействие на болезненный процесс и усиливать действие других видов лечения.
Гастрит
Лечение гастрита зависит от состояния больного с учетом прежде всего морфологического варианта заболевания и уровня кислотной продукции.
При остром (катаральном) гастрите в легких случаях достаточно удалить содержимое желудка, вызвав рвоту. Для этого больному дают выпить несколько стаканов теплой воды или раствора питьевой соды и поголодать 1–2 дня. В тяжелых случаях больным рекомендуется постельный режим, и лечение следует начать с промывания желудка через зонд теплой водой с 0,5 %-ным раствором соды или физиологическим раствором. Рекомендуется обильное питье. После 1–2 голодных дней с большим количеством несладкого чая, настоя шиповника, теплого щелочного питья (боржоми или славяновской минеральной воды) в диету включают жидкую пищу (слизистые супы, нежирный куриный бульон, кефир), затем дают жидкие каши (манную, овсяную, рисовую), кисели, яйцо всмятку, яблочное пюре, протертое мясо.
В период обострения хронического гастрита, когда появляются болевые ощущения, большое значение имеет принцип механического, химического и термического щажения. Применяют дробное питание (5–6 раз). При этом учитывают состояние кислотообразующей функции желудка.
При гастрите с повышенной или сохраненной кислотностью рекомендуют стол № 1. Из рациона исключают продукты, возбуждающие секрецию соляной кислоты и раздражающие слизистую оболочку — крепкие бульоны (грибные, мясные, рыбные), копчености, жареную пищу, специи (чеснок, лук, перец и др.), маринады, соленья, кофе, крепкий чай, алкогольные напитки, газированную воду.
Рекомендуются отварные мясо и рыба, яйцо всмятку, макаронные изделия, каши, черствый белый хлеб, молочные супы. Овощи тушат или готовят в виде пюре и паровых суфле. Разрешаются также кисели, муссы, желе, печеные яблоки, какао с молоком, слабый чай.
При гастрите с секреторной недостаточностью назначают стол № 2. Пища должна быть разнообразной по составу, полноценной и содержать продукты, стимулирующие секреторную функцию и улучшающие аппетит.
Рекомендуют супы на обезжиренном рыбном или мясном бульоне, укроп, петрушку, вымоченную сельдь, нежирную рыбу и мясо. Разрешается черствый ржаной хлеб (при его переносимости), тушеные и вареные овощи, каши на воде или с добавлением молока или яйца всмятку, неострые сорта сыра, фруктовые и овощные соки, кисломолочные продукты (кефир, простокваша), творог (свежий или в виде запеканки, пудинга).
При выборе диеты необходимо учитывать сопутствующие заболевания кишечника, поджелудочной железы, желчного пузыря. При наличии симптомов хронического холецистита или панкреатита назначают диету № 5 с исключением цельного молока и ограничением свежих овощей и фруктов, при наклонности к поносам назначают диету № 4. Длительность диетического лечения определяется индивидуально.
Применение лекарственных препаратов также определяется уровнем желудочного кислотовыделения.
Больным, страдающим гастритом с сохраненной и повышенной секрецией соляной кислоты, назначают антацидные, адсорбирующие и обволакивающие препараты, позволяющие купировать воспалительный процесс, в том числе и болевой синдром. Рекомендуется использовать нитрат висмута основного (по 0,5–1 г на прием), обладающего хорошим вяжущим действием. Эти препараты применяют часто в виде антацидных взвесей. Состав их может варьировать в зависимости от характера стула пациента. При наклонности к запорам увеличивают дозу окиси магния и уменьшают дозу карбоната кальция или же полностью исключают этот препарат. При поносах увеличивают содержание карбоната кальция и уменьшают дозу окиси магния.
Также используют антацидные лекарственные средства, адсорбирующие соляную кислоту: трисиликат магния (по 0,5–1 г на прием), гидроокись алюминия и фосфат алюминия, входящие в состав алмагеля, алмагеля А и фосфалюгеля и назначаемые по 1–2 дозированные ложки 3–4 раза в день. Антацидные и обволакивающие препараты принимают обычно после еды.
При болевом синдроме больным, страдающим хроническим гастритом с сохраненной и повышенной секреторной секрецией соляной кислоты, назначают холинолитики периферического действия: атропина сульфата (по 0,5–1 мл 0,1 %-ного раствора 2–3 раза в день подкожно и по 6–10 капель 3–4 раза в день до еды и перед сном внутрь), платифиллина гидротартрат (по 1–2 мл 0,2 %-ного раствора парентерально и по 0,0025–0,005 г внутрь), метацин (по 0,5–1 мл 0,1 %-ного раствора парентерально и по 0,002–0,004 г внутрь перед едой и на ночь).
При эрозивном (геморрагическом) гастрите назначают обволакивающие препараты алюминия (альмагель А с анестезином), блокаторы протонной помпы (омепразолол), препараты, способствующие регенерации слизистой облочки (актовегин). Также при этом гастрите оправдано использование цитопротективных препаратов (в течение 2–3 недель), повышающих устойчивость слизистой оболочки желудка. С этой целью применяют коллоидный субцитрат висмута (де-нол) по 2 таблетки 2 раза в день за 0,5–1 ч до еды или через 2 ч после приема пищи, а также сукральфат (антепсин, вентер), назначаемый по 1 г 3–4 раза в день до еды или через 2 ч после еды и на ночь.
При хроническом гастрите со сниженной секреторной функцией желудка назначают препараты, усиливающие секрецию соляной кислоты — плантаглюцид (по 0,5–1 г 2–3 раза в день перед едой), сок подорожника (по 15 мл 2–3 раза в день за 30 мин до еды), различные горечи (настойку травы горькой полыни, настой корня одуванчика и т. д.).
При лечении атрофического гастрита назначают натуральный желудочный сок (по 1–2 ст. л. во время еды), ацидинпепсин или остацид (по 1 таблетке 3 раза в день) и препараты, содержащие протеолитические ферменты, — пепсидил (по 1–2 ст. л. 3 раза в день) и абомин (по 1 таблетке 3 раза в день во время еды).
Также применяют полиферментные препараты: дигестал, фестал, мезим-форте, панкреатин и другие, содержащие набор различных ферментов поджелудочной железы и экстракт желчи и назначаемые по 1–2 драже 3 раза в день во время еды.
Можно использовать лечение минеральной водой. Из минеральных вод рекомендуются Ессентуки № 4 или 17, Старорусская, Витаутас, Друскининкай, Машук № 19 и др. Гидрокарбонатные минеральные воды назначают при хроническом гастрите с сохраненной и повышенной секрецией. Принимают через 2–3 ч после еды, при хроническом гастрите с пониженной секреторной функцией желудка — хлоридные, натриевые, гидрокарбонатно-хлоридные минеральные воды, которые принимают за 15–20 мин до еды в подогретом виде — до 40–42 °C. Пить рекомендуется маленькими глотками. Вне обострения хронического гастрита можно лечиться в санатории, выбор которого определяется типом секреции. Лечение проводится на курортах Железноводска, Ессентуков, Пятигорска, Боржоми (при гастритах с нормальной и повышенной секрецией), Старой Руссы, Друскининкая, Арзни, Витаутаса (при пониженной кислотообразующей функции желудка). Тепловые процедуры (парафиновые аппликации, грязелечение) показаны лишь больным с сохраненной и повышенной секрецией соляной кислоты.
Колит
В случае, если мы имеем дело с кишечными расстройствами, протекающими с замедленным опорожнением кишечника, необходимо точно установить природу запора, т. е. является ли он спастическим или атоническим, поскольку от этого зависит соотношение животных и растительных компонентов в диете. При спастическом запоре пища должна содержать примерно равное количество животного белка и клетчатки, при этом грубая клетчатка может присутствовать в незначительном количестве. При атоническом же запоре, для которого характерна сниженная активность кишечных сокращений, желательно употребление в пищу значительного количества клетчатки — свежих фруктовых и овощных соков, салатов из свежих овощей, отварных овощей; хлеба из муки грубого помола или с примесью отрубей. При атонических запорах часто хороший эффект дает употребление пареных отрубей перед едой (1 ст. л. отрубей заливается кипятком и оставляется накрытой в течение 5 мин, после чего необходимо, слив воду, съесть отруби с первой порцией пищи — первым глотком утреннего кефира, первой ложкой супа и т. д.).
Очень хорошо стимулирует работу кишечника отварная или, лучше, пареная очищенная тыква, отварная свекла. Также способствует активизации работы кишечника употребление таких сухофруктов, как чернослив, инжир и, в несколько меньшей степени, финики. Эффект от их приема объясняется способностью набухать в просвете кишки, побуждая к ускоренному их изгнанию.
Медикаментозное лечение описано в соответствующей главе. С целью ослабления бурной перистальтики и снятия часто сопровождающих ее спазмов кишки, проявляющихся, как правило, болевым синдромом, необходимо применение мягких спазмолитиков, как, например, но-шпа (по 1–2 таблетки 2–3 раза в день).
Ряд авторов указывает на высокую эффективность применения холинергических средств и адреноблокаторов, однако применение их возможно только под контролем врача в стационаре — они могут оказаться далеко не безобидными с точки зрения сердечно-сосудистых и некоторых других заболеваний. Следует также отметить, что клетки слизистой оболочки кишки, ответственные за выработку слизи, в условиях воспаления начинают усиленно продуцировать слизь. Большое количество слизи в просвете кишки само по себе является сильным раздражителем, побуждающим кишку к ускоренному изгнанию содержимого, но, кроме того, эта слизь химически несколько отличается от нормальной, она более агрессивна, что также оказывает раздражающее действие на стенку кишки, — возникает порочный круг. Для того чтобы этот круг разорвать, необходимо применить вяжущие и обволакивающие средства для защиты слизистой оболочки кишки от раздражающего воздействия слизи, результатом чего должны стать уменьшение раздражения и снижение продукции этой самой слизи. Лучшими средствами считаются препараты висмута основного, алюминия и ряд средств растительного происхождения. Принимают их по 1–1,5 г внутрь через 1,5–2 ч после приема пищи. Если у больного с синдромом раздраженной толстой кишки доказано снижение кислотности желудочного сока, целесообразно принимать во время еды соляную кислоту или ацидинпепсин; если же достоверных данных о снижении кислотности нет, предпочтительнее прием ферментных препаратов, например панзинорма-форте.
Учитывая, что нормальная микрофлора кишечника погибает как вследствие возникновения неблагоприятных условий обитания, так и в результате антибактериального лечения, необходимо ее восполнение путем приема бактериальных препаратов (по понятным причинам начинать их прием нужно после завершения приема антисептиков); использование этих препаратов уменьшает как сам болевой синдром, так и частоту его возникновения.
Начинать бактериальную терапию лучше с колибактерина (по 5 доз 2 раза в день в течение месяца, затем для закрепления эффекта можно перейти на бифидум-бактерин или бификол).
Поскольку частый понос, сопровождающийся мучительными болями в животе, весьма угнетающе воздействует на психику больного, желательно применение мягких успокаивающих средств.
При спастическом колите медикаментозное лечение состоит в приеме спазмолитиков (но-шпы по 1–2 таблетки 2–3 раза в день), уменьшающих болевой синдром, витаминотерапии (чередующихся через день инъекциях витаминов В 1и В 6по 7–10 инъекций на курс или приеме поливитаминных препаратов «Декамевит» или «Комбевит» по 1 драже 2–3 раза в день в течение 10–14 дней), применении слабительных средств (из которых, на взгляд автора, предпочтительны масляные и растительные слабительные, поскольку они, будучи достаточно эффективными, не оказывают в отличие от химических слабительных раздражающего действия на слизистую).
Из масляных слабительных предпочтительнее вазелиновое масло (применяется внутрь по 1–2 ст. л. в день; не раздражая кишечную стенку, смазывает ее, размягчает каловые массы, способствуя тем самым ускорению продвижения каловых масс «к выходу»), оливковое масло (принимается внутрь по 50–100 мл натощак с последующим приемом 200–300 мл минеральной воды), очень хороший эффект оказывает прием внутрь 15–30 мл касторового масла, однако при длительном применении кишечник перестает реагировать на него, поэтому применение касторового масла более целесообразно при периодически возникающих запорах.
Постановка клизм. При болевом синдроме при колите применяются очистительные и лекарственные клизмы. Очистительные клизмы подразделяются на действующие сразу и с последующим действием. При клизмах, действующих сразу, стимуляция кишечной деятельности происходит за счет температуры и объема жидкости. Для таких клизм используется от 0,5 до 1 л воды при температуре 22–23 °C. Используя очистительные клизмы, действующие сразу, нужно учитывать, что клизмы из холодной воды могут вызывать спазм кишечника, поэтому при спастических запорах следует назначать более теплые клизмы (до 35–36 °C). Воду необходимо вводить постепенно, равномерно, не под большим давлением во избежание спазма кишки и быстрого извержения не полностью введенной жидкости.
При клизмах с последующим действием жидкость, введенная в кишку, остается в ней, и ее действие сказывается только спустя некоторое время. Для достижения такого действия в качестве рабочей жидкости используется растительное масло (в количестве до 150–200 мл) или водно-масляная взвесь (объемом от 500 мл и более), при комнатной температуре или подогретые до 30 °C. Введенное в прямую кишку масло вследствие отрицательного давления в толстой кишке постепенно распространяется вверх по ходу толстой кишки, отделяя плотный кал от стенок кишки, и в то же время мягко стимулируя перистальтику.
Цель лекарственных клизм — подведение местнодействующего вещества непосредственно к воспаленной поверхности. Чаще всего и с наибольшим эффектом в качестве рабочей жидкости используются настои либо другие препараты лекарственных растений, оказывающие вяжущее, обволакивающее или местное противовоспалительное действие. В отличие от очистительных клизм, применяемых преимущественно при спастических и атонических колитах, местное воздействие дает хороший эффект при всех типах колита.
Пожалуй, наиболее выраженное лечебное действие оказывают вводимые в клизмах настои ромашки или календулы (возможно их сочетанное применение) и водный раствор препарата «Ромазулан». Рекомендуемый объем клизм — 500–700 мл, при этом температура рабочей жидкости должна соответствовать температуре тела (36–38 °C), что будет обеспечивать оптимальное всасывание жидкости воспаленной стенкой кишки, в то время как при меньшей температуре всасывание будет значительно хуже, а при более высокой — возможен ожог слизистой. Разведение препарата «Ромазулан» производится в пропорции 1,5 ст. л. препарата на 1 л воды.
Приготовление настоя ромашки: 1 ст. л. сухих цветов ромашки аптечной на 200 мл воды. Необходимое количество ромашки с соблюдением данной пропорции залить кипятком (не кипятить!), настоять, процедить. После введения стараться задержать на 5 мин.
Приготовление настоя календулы: 1 ч. л. на 200 мл воды. Настаивать аналогично настою ромашки.
После введения клизмы желательно задержать рабочую жидкость до 5 мин для более полного всасывания. Помните, что предпочтительнее использовать мягкие наконечники клизм, которые, хоть и могут вызывать некоторые сложности с введением, но исключают возможность травматизации стенки кишки, что не редкость при использовании жестких наконечников (пластиковых или стеклянных), особенно при самостоятельном выполнении клизм. Обычно курс лекарственных клизм составляет от 7 до 21 дня (в зависимости от состояния больного) по 2–3 раза в день.
Заболевания печени и желчевыводящих путей
Лечение желчнокаменной болезни проводится с соблюдением диеты. Рекомендуется принимать пищу не менее 4–5 раз в сутки. Рацион должен быть разнообразным, но с исключением животных тугоплавких жиров, экстрактивных веществ, продуктов, содержащих большие количества холестерина.
Из пищевых продуктов для лечения желчнокаменной болезни применяют сок моркови (пьют по 1 стакану до еды) или отвар семян моркови (пьют по 0,75 стакана 3 раза в день: 3 ст. л. семян парят в течение 6 ч в 3 стаканах воды). От камней в почках, желчном и мочевом пузыре пьют настой кукурузных рылец (1 стакан кипятка и 1 ст. л. рылец настаивают в течение 2 ч; пьют по 0,25 стакана настоя 3 раза в день за 30 мин до еды).
При мочекаменной и желчнокаменной болезнях полезны чай и настой брусники, а также свежие ягоды брусники. Чай готовят из расчета: 2 ч. л. сухих ягод на 1 стакан воды, кипятят в течение 5–10 мин. Настой или отвар брусники пьют по 0,5 стакана 3 раза в день (2 ст. л. измельченных листьев настаивают в 0,5 л воды в течение 8–9 ч, затем кипятят 10 мин в закрытой посуде, настаивают в течение 1 ч).
Медикаментозное лечение описано в соответствующей главе.
Соматические и хирургические заболевания
Лечение остальных заболеваний, сопровождающихся абдоминальным синдромом (например, инфаркт миокарда) рассматривается в соответствующем разделе по основному или ведущему синдрому.
Самостоятельное лечение без точных рекомендаций специалиста запрещается, так как, не имея достаточной компетентности, можно больше навредить организму, чем оказать ему помощь.
Лечение боли в животе при различных заболеваниях нетрадиционными методами
Гастрит
Лечение лекарственными растениями
Лекарственные растения, используемые при остром воспалительном процессе в желудке:
1) трава чистотела — 1 часть; трава тысячелистника — 3 части; цветки ромашки — 3 части; трава зверобоя — 3 части. Принимать по 2/3 стакана настоя 3 раза в день за 30 мин до еды при повышенной кислотности желудочного сока;
2) лапчатка, куриная слепота — 25 г; бессмертник — 25 г; подорожник — 25 г; одуванчик — 15 г; ромашка — 15 г; пижма — 15 г; медуница — 15 г; хвощ полевой, девясил — по 15 г; лист брусники, череды, фиалки трехцветной — 15 г; кора крушины — 10 г; валериана — 10 г; полынь — 10 г. Залить смесь (5–10 г) кипятком, настоять. Пить по 30–50 г за 20 мин до еды;
3) цветки ромашки, тысячелистник — 20 г; пустырник — 10 г. На 100 мл воды берется 5–7 г смеси, запаривается. Принимать по 50 г за 20 мин до еды;
4) следует пить немолотое горчичное семя с водой. Начать с одного семечка и дойти до двадцати, увеличивая дозу ежедневно на одно семечко. Дойдя до двадцати семян, следует сбавлять по одному семечку в день, постепенно сходя на нет. Пить по утрам натощак. Этим же средством пользуются и при диспепсии, и при хроническом гастрите с пониженной секрецией желудочного сока;
5) зверобой — 2 части; мята — 1 часть; подорожник — 1 часть; аир — 1 часть; чистотел — 1 часть; ромашка — 1 часть; тысячелистник — 2 части; календула — 2 части; крапива — 2 части; пижма — 0,5 части; трифоль — 1 часть; полынь — 0,5 части. Применение: 2 ст. л. сбора залить 0,5 л кипятка. Принимать по 100 мл 3 раза в день за 15 мин до еды в теплом виде;
6) взять 200 г листьев малого подорожника (с узкими продолговатыми листьями), в течение 5 мин отварить его в 0,5 л чистой виноградной ракии. Отвар процедить и, когда осты нет, перелить в бутылку. Принимать его по 1 ст. л. натощак;
7) при расстройстве желудка несколько раз в день пить мятный чай.
Для купирования болевого синдрома при хроническом гастрите с повышенной секрецией желудочного сока рекомендуются:
1) окопник (трава) — 1 часть; сушеница (трава) — 1 часть; календула (цвет) — 1 часть; аир (корень) — 1 часть; льняное семя — 1 часть; ромашка (цвет) — 1 часть; калина (лист) — 1 часть; зверобой (трава) — 1 часть; подорожник (трава) — 1 часть. 2 ст. л. смеси залить 0,5 л кипятка. Настоять ночь в термосе. Принимать по 100 мл 3 раза в день за 15 мин до еды. Курс лечения — 30 дней;
2) трава спорыша — 4 части; трава золототысячника — 4 части; лист мяты перечной — 2 части; корень аира — 2 части; семя тмина — 1 часть; лист подорожника — 8 частей. 1 л кипятка заварить в термосе, настаивать всю ночь, утром процедить. Выпить натощак 1 стакан, а остальное разделить на четыре приема;
3) 1 ст. л. смеси листьев и корней земляники лесной залить 2 стаканами холодной кипяченой воды, настаивать в течение 6–8 ч, процедить. Принимать по 0,5 стакана ежедневно;
4) свежий сок черной смородины пьют при гастритах с пониженной кислотностью, принимают по 0,25 стакана сока 3 раза в день;
5) трава тысячелистника — 2 части; трава зверобоя — 2 части; цветки ромашки аптечной — 2 части; трава чистотела — 1 часть. 1 ст. л. сбора заварить стаканом кипятка. Принимать по 1/3 стакана 4 раза в день;
6) ягоды клюквы применяются при лечении гастрита с пониженной кислотностью. Клюквенный морс — самый известный лечебный напиток: 4 стакана клюквы залить 6 стаканами воды и добавить 0,5 кг сахара, все прокипятить, а затем отцедить жидкость.
Для купирования болевого синдрома при лечении гастрита с пониженной кислотностью:
1) 3 ч. л. свежих или сухих корней петрушки залить 1 стаканом кипятка, настаивать в течение 8–12 ч в закрытом сосуде, процедить. Принимать по 1 ст. л. 4 раза в день за 30 мин до еды;
2) 5 г цветочных корзинок пижмы настаивать в течение 2–3 ч в 1 стакане кипятка, процедить. Принимать по 1 ст. л. 3–4 раза в день за 20 мин до еды;
3) сок подорожника или настой: 1 ст. л. сухих листьев настаивать 2 ч, залив 1 стаканом кипятка, процедить. Принимать по 1 ст. л. за 20 мин до еды 4 раза в день. Или: 3 ст. л. свежих листьев подорожника смешать с 3 ст. л. сахара или меда, в закрытом сосуде поставить на 4 ч на теплую плиту. Сироп принимать по 1 ч. л. за 30 мин до еды 4 раза в день;
4) спиртовая настойка полыни. Принимать по 20 капель спиртовой настойки полыни 3 раза в день за 30 мин до еды;
5) листья пихты — 1 часть; семена фенхеля — 1 часть; листья мяты перечной — 1 часть; травы тысячелистника — 1 часть; трава золототысячника — 1 часть. 1 ст. л. смеси настаивать 2 ч, залив 1 стаканом кипятка, процедить. Принимать по 0,5 стакана 3 раза в день перед едой;
6) цветочные корзинки ромашки аптечной — 1 часть; трава тысячелистника — 1 часть; трава полыни горькой — 1 часть; листья мяты перечной — 1 часть; листья шалфея — 1 часть. 2 ч. л. смеси заварить 1 стаканом кипятка, процедить. Принимать горячим 2 раза в день по 0,5 стакана за 20 мин до еды.
Для купирования болевого синдрома при лечении гастрита с повышенной кислотностью рекомендуется:
1) листья мяты перечной — 15 частей; листья пихты — 2 части; трава зверобоя — 30 частей; цветочные корзинки тысячелистника — 15 частей; семена укропа — 15 частей. 2 ст. л. смеси настаивать в горячей духовке 2 ч, залив 2 стаканами кипятка, процедить. Принимать по 0,25 стакана глотками 4–6 раз в день;
2) трава зверобоя — 1 часть; трава золототысячника — 1 часть. 2 ст. л. смеси настоять в 0,5 л кипятка. Принимать по полстакана 4–5 раз в день;
3) трава золототысячника — 3 части; трава зверобоя — 4 части; трава вереска — 4 части; листья мяты перечной — 2 части; кора крушины — 2 части. 2 ст. л. смеси настаивать в течение 8 ч в 0,5 л кипятка в духовке, процедить. Принимать по 0,5 стакана через 1 ч после еды 4 раза в день.
Такое народное средство, как чайный гриб, применяется не только при желудочных болях (гастритах с пониженной кислотностью желудка), но и при отсутствии аппетита, головных болях, остеосклерозе, гипертонии.
Настой готовится так. Один из слоев гриба (тонкий, как бумага) помещают в 3-литровую стеклянную банку. Заливают настоем чайной заварки, добавляют сахар из расчета: на 1 л воды 100–120 г сахарного песка и 1 стакан крепкой свежей (негорячей) чайной заварки.
Гриб живет в воде комнатной температуры. Он боится сильного света и холода. Чай можно заменить стаканом охлажденного кофе, гороховой мукой (0,5 ч. л. на 1 л воды). Настой меняют через 5–6 дней (зимой) или через 2–3 дня (летом), гриб надо промывать прохладной кипяченой водой через 1–2 недели. Перестоявший (кислый) настой пить нельзя.
Масло календулы получают из цветков календулы лекарственной. Оно обладает противовоспалительным и дезинфицирующим действием. Рекомендуется для купирования болевого синдрома при лечении гастритов, язвенной болезни желудка и двенадцатиперстной кишки, заболеваниях печени и желчных путей — внутрь по 1 ст. л. на ночь.
Масло мятное получают из цветущей части травы мяты перечной. Применяют как освежающее, желчегонное, спазмолитическое, улучшающее аппетит и пищеварение, противовоспалительное, противопоносное и болеутоляющее средство — внутрь по 1 ч. л. 3 раза в день за 30 мин до еды и на ночь при спазмах желудочно-кишечного тракта, нарушениях пищеварения, сопровождающихся холециститом, холангитом, дискинезией желчевыводящих путей, гастритах и гастродуоденитах. Противопоказания: выраженная артериальная гипертония, не рекомендуется детям раннего возраста.
Сок картофеля снижает повышенную кислотность желудка, уменьшает боли, способствует рубцеванию язв. Принимают по 100 мл 3 раза в день до еды.
Масло облепиховое содержит антиоксиданты, витамин Е, каротин, повышает устойчивость слизистой желудка, способствует рубцеванию язвы, улучшает кровоснабжение. Принимают по 10 мл 2 раза в день за 30 мин до еды.
Сок алоэ принимают по 1–2 ч. л. 2 раза в день за 30 мин до еды. Курс лечения — 1–2 месяца.
Ванны
При болевом синдроме можно применять хвойные, морские, скипидарные ванны температурой 36–38 °C по 10 мин ежедневно курсом 10–15 процедур.
Хвойные ванны.100 г хвойного порошка или 100 мл жидкого хвойного концентрата на 200 л воды. Температура воды — 36–37 °C, продолжительность — 10–15 мин.
Скипидарные ванны(по А. С. Залманову). Белый раствор: кипящей воды — 550 мл; салициловой кислоты — 0,75 мл; детского мыла измельченного — 30 г; скипидара — 500 г. Все тщательно перемешать.
По 10–20 мл эмульсии на ванну с водой при температуре 36–38 °C. Продолжительность ванны — 10 мин. Перед приемом ванны смазать наружные половые органы и задний проход вазелином. Ванны проводят через день.
Соляные ванны:
1) низкой концентрации — 200 г хлористого натрия на 200 л воды;
2) средней концентрации — 2 кг хлористого натрия на 200 л воды;
3) высокой концентрации — 5–10 кг хлористого натрия на 200 л воды.
Колит
При болях, связанных с поражением кишечника, используют следующие лекарственные растения:
1) крушина ломкая (ольховидная). Лекарственным сырьем является кора, употребляется после 1–2 лет хранения или после часового прогревания до 100 °C. Назначается в виде отваров, жидкого и густого экстрактов. Действие наступает, как правило, через 8–10 ч. Отвар готовится следующим образом: 1 ст. л. сухой коры залить 1 стаканом (200 мл) кипяченой воды, кипятить в течение 20 мин, процедить в остуженном виде. Принимать по 0,5 стакана на ночь и утром. Экстракты крушины продаются в виде готовых лекарственных форм, назначаются следующим образом: экстракт крушины густой — по 1–2 таблетки на ночь, экстракт крушины жидкий — по 30–40 капель утром и вечером;
2) крушина слабительная (жостер). Лекарственным сырьем являются плоды, собранные без плодоножек и высушенные сначала в тени, а затем в сушильной печи или на солнце. Действие наступает через 8–10 ч после приема. Назначается в виде настоев и отваров. Настой: 1 ст. л. плодов крушины залить 1 стаканом кипящей воды, настоять в течение 2 ч, процедить. Принимать по 0,5 стакана на ночь. Отвар: 1 ст. л. плодов крушины залить 1 стаканом кипящей воды, кипятить в течение 10 мин, процедить. Принимать по 1/3 стакана на ночь;
3) фенхель обыкновенный. В качестве лекарственного сырья используются зрелые плоды фенхеля. Применяется при спастических и атонических запорах в виде настоя: 1 ч. л. плодов фенхеля залить 1 стаканом кипятка, процедить остывшим, принимать внутрь по 1 ст. л. 3–4 раза в день;
4) зверобой продырявленный (обыкновенный). В качестве лекарственного сырья используется трава без твердых нижних частей стеблей, собранная в период цветения. Применяется в виде отвара: 1 ст. л. травы залить 1 стаканом воды, кипятить в течение 10 мин, остудить, процедить. Принимать по 0,5 стакана 3 раза в день за 30 мин до еды;
5) календула (ноготки). В качестве лекарственного сырья используются корзинки, собранные во время цветения и высушенные на чердаке или в сушилке. Применяется в виде настоя;
6) кровохлебка лекарственная (аптечная). Лекарственным сырьем являются корневища с корнями, собранные осенью, промытые в холодной воде и обсушенные на воздухе. Оказывает мощное противовоспалительное, болеутоляющее, вяжущее, обеззараживающее действие. Обладает свойством тормозить кишечную перистальтику, что особенно ценно для использования при поносах. Назначается в виде отвара: 1 ст. л. нарезанных корней кровохлебки залить 1 стаканом кипятка, кипятить в течение 30 мин, дать остыть, процедить. Принимать по 1 ст. л. 5–6 раз в день;
7) лапчатка прямостоячая (калган). Лекарственным сырьем является корневище, выкопанное осенью или весной до отрастания листьев. Применяется в виде отвара: 1 ст. л. измельченных корневищ залить кипятком, кипятить в течение 30 мин, процедить. Принимать по 1 ст. л. внутрь 4–5 раз в день;
8) ольха клейкая (черная). Лекарственным сырьем являются плоды — ольховые шишки и кора. Используется также как вяжущее средство при поносах в виде настоя и настойки. Настой шишек: 8 г плодов залить 1 стаканом кипятка, настоять, принимать по 0,25 стакана 3–4 раза в день. Настой коры: 20 г измельченной коры залить 1 стаканом кипятка, настоять, принимать по 1 ст. л. 3–4 раза в день. Настойка продается в виде готовой лекарственной формы, принимать по 30 капель 2–3 раза в день с водой или капать на сахар;
9) подорожник большой. При лечении колитов используется настой семян подорожника. Для этого необходимо 1 ст. л. семян залить 0,5 стакана кипятка и настоять в течение 30 мин. Принимать по 1 ст. л. за 30 мин до еды 3–4 раза в день. В качестве слабительного при запорах используются цельные или истолченные семена по 1 ст. л. перед сном или утром до еды. Перед приемом семена нужно облить кипятком и сразу же слить. Некоторые авторы рекомендуют другой способ приема: 1 ст. л. семян заварить 0,5 стакана кипятка, дать остыть и выпить вместе с семенами;
10) ромашка аптечная (лекарственная). Лекарственным сырьем являются хорошо распустившиеся цветки в корзинках без цветоножек. Оказывает сильное успокаивающее, противоспастическое, антисептическое и противовоспалительное действие. При лечении колитов может применяться как внутрь, так и в клизмах, что дает даже лучший эффект. Употребляется в виде настоя;
11) лен обыкновенный. Лекарственным сырьем являются семена льна. При хронических запорах используется настой, приготовленный из 1 ч. л. льняного семени на 1 стакан кипятка. Пить не процеживая вместе с семенами. При поносах в качестве обволакивающего средства применяются клизмы с процеженным отваром льняного семени: 1 ст. л. семян залить 1 стаканом воды, варить на слабом огне в течение 12 мин. Вводить при комнатной температуре;
12) любка двулистная. Лекарственным сырьем являются молодые корневые клубни, собранные после цветения, причем только те клубни, из которых еще не выросли цветущие стебли. Оказывает выраженное обволакивающее, противовоспалительное и антитоксическое действие. Применяется при синдроме раздраженной толстой кишки, функциональном поносе, спастическом колите в виде слизистых отваров и слизи внутрь, иногда в клизмах. Для приготовления слизистого отвара используется порошок клубней в соотношении 1 г порошка на 20–60 мл воды. Слизь приготовляется путем взбалтывания 1 г порошка клубней с 10 мл холодной воды с последующим прибавлением 90 мл кипящей воды и взбалтыванием до получения однородной, бесцветной, полупрозрачной слизи;
13) медуница лекарственная. Лекарственным сырьем является трава, собранная до распускания цветков, высушенная в тени на воздухе. Обладает сильным противовоспалительным и мягким вяжущим действием. Применяется внутрь в виде настоя (30–40 г на 1 л воды). Более эффективна при поносах в составе сложной водной настойки: 40 г травы медуницы, 1 ст. л. льняного семени, 1 ст. л. измельченного корня окопника и 100 г плодов шиповника с вечера залить 1 л воды, утром растереть набухшие плоды шиповника, дважды процедить. Вся порция принимается в течение дня по глотку;
14) ятрышник пятнистый. Лекарственным сырьем являются клубни. Применяется при синдроме раздраженной толстой кишки и функциональном поносе внутрь и в клизмах. В обоих случаях используется отвар клубней, приготовленный из расчета 10 г порошка высушенных клубней на 200 мл воды.
Заболевания печени и желчевыводящих путей
Для купирования болевого синдрома при желчнокаменной болезни используются следующие лекарственные растения:
1) бессмертник (цветки); брусника (листья); горец змеиный (корень); земляника лесная (плоды); кукуруза (рыльца); марена красильная (корень); пырей (трава); репешок (трава); спорыш (трава); хвощ (трава); черника (листья); шиповник (плоды). Имеются указания, что с началом фитотерапии у многих больных отмечается усиление боли в правом подреберье, которая постепенно уменьшается. Возможно, это связано с отхождением мелких камней и раздражением желчевыводящих путей. Такое объяснение подтверждается тем, что во время обострений и в первые 2–3 месяца ежедневного приема настоя у больных в отмытом кале обнаруживается большое количество крупного песка и мелких камней разной формы. Примерно через 6 месяцев выделение песка и камней прекращается. Лечение желчнокаменной болезни продолжается до 2, иногда 3–5 лет с кратковременными (2–3 недели) перерывами. Длительные наблюдения за больными (до 13 лет) показывают, что у многих из них сохраняется хорошее самочувствие, отсутствуют приступы боли;
2) цветков бессмертника — 3 части; корней ревеня — 2 части; травы тысячелистника — 5 частей. 5 г смеси заливают 1 стаканом кипятка, охлаждают до комнатной температуры, отжимают, принимают 1 раз в день по 200 мл перед ужином;
3) листьев мяты, травы полыни горькой, цветков бессмертника, коры крушины, корней одуванчика — по 1 части, корней марены красильной — 4 части. 10 г смеси заливают стаканом кипятка, кипятят в течение 15 мин, охлаждают, принимают по 100 мл 2 раза в день до еды;
4) коры крушины, плодов фенхеля, травы тысячелистника — по 1 части, цветков бессмертника, листьев мяты, цветков календулы — по 2 части. 10 г смеси заливают 1 стаканом кипятка, кипятят в течение 15 мин, охлаждают, принимают по 100 мл 2 раза в день до еды;
5) плодов тмина, коры крушины — по 1 части, корней дягиля, листьев мяты и шалфея — по 3 части. 10 г смеси заливают 1 стаканом кипятка, кипятят в течение 15 мин, охлаждают, принимают по 200 мл 2 раза в день до еды;
6) травы зверобоя — 2 части, травы спорыша — 3 части, цветков бессмертника — 4 части, цветков ромашки, коры крушины — по 1 части. 20 г смеси заливают 1 л холодной воды, настаивают в течение 10 ч, кипятят 10 мин, отжимают, принимают 5 раз в день по 200 мл через 1 ч после еды;
7) землянику лесную: 1 ст. л. смеси (ягод и листьев) заваривают, настаивают в течение 20 мин, процеживают и принимают по 0,5–1 стакану настоя 3 раза в день 3 недели;
8) отвар плодов укропа огородного: 2 ст. л. залить 2 стаканами кипятка, кипятить в течение 15 мин на слабом огне, охладить и процедить. Пить по 0,5 стакана теплого отвара 4 раза в день. Курс — 2–3 недели. Каждое утро натощак до приема отвара трав съедать одно из трех блюд: морковь со сметаной или растительным маслом, паренную с медом тыкву или свежую клубнику;
9) чай с травой зверобоя. Зверобой тщательно измельчают деревянным пестиком в деревянной ступе и пьют с ним чай. Это прекрасное желчегонное средство. В присутствии зверобоя любая трава заваривается лучше, чем без него;
10) пропустить через мясорубку 1 стакан конопляного семени. Смешать с 3 стаканами сырого, непастеризованного молока, уварить до 1 стакана, горячим процедить и пить натощак по 1 стакану в день в течение 5 дней. Через 10 дней повторить. Не есть ничего острого. Возможна боль в области печени. Через год повторить курс лечения.
24 ч голодать. В течение этого времени можно пить воду. По истечении 24 ч необходимо сделать клизму. Через 1 ч по сле клизмы выпить 1 стакан прованского масла и 1 стакан сока грейпфрута одновременно, т. е. надо пить одно вслед за другим. Обычно после этого бывает сильная тошнота. Чтобы избежать рвоты, надо лежать и сосать лимон. Воду пить нельзя. В случае острой жажды можно выпить один глоток соленой воды. Через 15 мин после принятия прованского масла с соком грейпфрута надо выпить стакан слабительного. Через 15 мин после принятия слабительного (или когда захочется) можно пить воду. Необходимо продолжать голодать, а через сутки надо повторить процедуру, что описана выше (до 6–7 дней). Надо помнить, что бывают очень сильные боли.
Взять несколько штук свеклы, очистить, вымыть и сварить их. Затем продолжать варить эту смесь до тех пор, пока она не станет как сироп. Пить по 0,75 стакана несколько раз в день. Знатоки утверждают, что камни в желчном пузыре довольно скоро растворятся.
Средства народной медицины, используемые в лечении болевых синдромов при вирусных гепатитах
Настой цветков липы: 1 ст. л. цветков липы залить 1 стаканом кипятка, дать настояться в течение 5 мин. Пить как жаропонижающее средство (в преджелтушном периоде при наличии высокой температуры).
Настой из шишек хмеля: 10 г шишек хмеля залить 1 стаканом кипятка. Настаивать в течение 7–8 ч, процедить. Принимать по 1 ст. л. 3 раза в день (оказывает болеутоляющее и мочегонное действие).
Настой из листьев мяты, соцветий ромашки, травы тысячелистника и коры крушины. Смешать все компоненты в равных долях. 1 ст. л. смеси залить 1 стаканом кипятка. Настаивать в течение 30 мин. Принимать натощак утром и на ночь по 0,5 стакана (оказывает противовоспалительное, успокаивающее, желчегонное и мочегонное действие).
Настой из смеси листьев мяты перечной, семян укропа, травы полыни и травы тысячелистника, взятых по 2 части, и соцветий бессмертника песчаного — 3 части. 2 ч. л. смеси залить 2 стаканами кипятка. Настаивать в течение 8 ч. Принимать в течение суток (оказывает противовоспалительное, болеутоляющее, успокаивающее и желчегонное действие). Использовать после снятия холестаза.
Отвар из овсяной соломы. Пить по 1 стакану 4 раза в день как желчегонное средство.
Отвар из зерен овса. 1 стакан сухих чистых зерен раздробить в порошок, просеять через сито и залить 1 л крутого кипятка в эмалированной посуде. Добавить щепотку соли и 2–3 ст. л. сахарного песка. Размешать и поставить на огонь, довести до кипения и, убавив огонь, томить в течение 5 мин. Снять, остудить. Принимать по 0,5–1 стакану 3 раза в день после еды (оказывает желчегонное действие и способствует регенерации гепатоцитов).
Отвар из зерен овса. 1 стакан зерна заварить 1 л кипятка и выпаривать до 1/4 объема взятой жидкости. Принимать по 1/3 стакана 3–4 раза в день (эффективное желчегонное действие).
Настой из кукурузных волосков (рылец). Когда срывают листья, облегающие кукурузный початок, то под ними обнаруживают много волосков, или волокон. Эти волоски и следует заваривать (в чайнике) и пить как чай. Время лечения иногда длится до полугода. Для того чтобы лечение было успешным, кукурузный початок нужно срывать спелым (оказывает желчегонное действие, но назначать желательно после снятия холестаза).
Средства народной медицины, используемые в лечении больных с различными заболеваниями печени (гепатитом, холангиогепатитом, циррозом)
При болях в области печени:
1) знахарское средство от болей в печени. При болях и опухолях в печени надо 0,25 стакана хорошего прованского масла смешать с 0,25 стакана сока грейпфрута. Пить это надо на ночь, не раньше чем через 2 ч после еды, предварительно сделав клизму. Потом лечь в постель на правый бок. Утром повторить клизму. Это можно снова делать через 4–5 дней, по мере надобности;
2) прикладывать к правому подреберью на область печени теплые припарки, лучше из вареного в мундире и размятого горячего картофеля. Смешать 2 ст. л. лепестков шиповника с 0,5 ст. л. меда. Принимать запивая горячим чаем;
3) настой листьев мяты перечной. 20 г измельченных листьев заварить 0,5 стакана кипятка. Настаивать в течение суток, процедить. Выпить в 3 приема в течение дня;
4) порошок из ягод можжевельника обыкновенного. Принимать по 0,25 ч. л. на язык 3 раза в день, ничем не запивать, а смочить слюной и проглотить. Порошок из можжевеловых ягод способствует прекращению всех болей при воспалении желчных путей. Можно также заваривать сухие можжевеловые ягоды (2 ст. л.) в небольшом чайнике на 4 стакана воды и пить как чай;
5) отвар из листьев шалфея лекарственного. При болях в печени хорошо помогает отвар шалфея с медом. 1 ст. л. шалфея заварить 300 мл кипятка, добавить 1 ст. л. с верхом светлого меда. Настаивать в течение 1 ч и выпить натощак.
Противовоспалительные, желчегонные средства, опосредованно уменьшающие болевой синдром:
1) отвар травы зверобоя продырявленного. 1 ст. л. травы залить 1 стаканом кипятка и кипятить в течение 15 мин, процедить. Пить по 0,25 стакана 3 раза в день;
2) отвар из соцветий бессмертника песчаного и листьев трифоли. При воспалении печени взять 25 г соцветий бессмертника песчаного и 25 г листьев трифоли на 2 л холодной кипяченой воды. Упарить до 1 л. Принимать по 50 мл 3 раза в день за 1 ч до еды в течение месяца;
3) настой травы льнянки обыкновенной. 2 ст. л. травы залить 2 стаканами кипятка. Настаивать в течение 2–3 ч. Принимать вечером по 3–4 ст. л. при воспалительных заболеваниях печени и желчного пузыря;
4) подорожник. При болезнях печени рекомендуется съедать 2 раза в день по 4 свежих листа подорожника. За 10 дней болезнь излечивается;
5) отвар травы ромашки собачьей. 1 ч. л. травы заварить 1 стаканом кипятка. Парить в течение 1 ч (не кипятить). Принимать по 1 ст. л. 3 раза в день за полчаса до еды;
6) огурец. При заболеваниях печени и печеночной желтухе применяют отвар из перезрелых плодов и плетей огурца посевного;
7) отвар листьев вербены лекарственной. Взять 15 г листьев на 1 стакан воды, отварить. Принимать по 1 ст. л. через 1 ч. Применять при болезнях печени и селезенки, общей слабости;
8) настой соцветий календулы. 2 ч. л. соцветий заварить 2 стаканами кипятка. Настаивать в течение 1 ч, процедить. Пить по 0,5 стакана 4 раза в день. Обладает желчегонным действием;
9) настой корня девясила высокого. 1 ч. л. измельченного корня залить 1 стаканом кипяченой воды. Настаивать в течение 10 ч, процедить. Пить по 0,25 стакана 4 раза в день за полчаса до еды как желчегонное средство;
10) настой соцветий пижмы. Применять в качестве желчегонного средства;
11) сок плодов рябины сибирской. Принимать по 0,25 стакана 2–3 раза в день за 30 мин до еды как желчегонное средство. Можно также применять свежие плоды рябины — по 100 г 3 раза в день за 20–30 мин до еды;
12) настой листьев или почек березы белой. 2 ст. л. листьев или 1 ст. л. почек залить 500 мл кипятка, добавить немного питьевой соды, чтобы растворились смолистые вещества. Настаивать в течение 1 ч, процедить. Принимать по 0,5 стакана 4 раза в день до еды. Применять для улучшения желчеотделения. Полезно также пить березовый сок по 1 стакану в день;
13) отвар травы репешка обыкновенного. Взять 20 г травы на 1 стакан кипятка. Принимать по 0,25–0,5 стакана 3–4 раза в день, добавляя мед по вкусу. Это одно из лучших средств при болезнях печени и селезенки, оно устраняет запоры (при болезни печени), растворяет камни в почках;
14) трава зверобоя обыкновенного — 20 г, соцветия цмина песчаного — 30 г, кора крушины ломкой — 20 г. 4 ст. л. смеси заварить в 1 л кипятка. Настаивать в течение 10 мин, процедить. Выпить в течение дня за 5 приемов. Кору крушины добавляют в эту смесь для лечения больных с заболеванием печени, страдающих запорами;
15) отвар травы лапчатки гусиной на козьем молоке. Сильное мочегонное средство при болезнях печени;
16) свежий сок травы лапчатки гусиной смешать поровну со свежим соком зеленой ржи. Принимать смесь по 1 ст. л. 3 раза в день как эффективное мочегонное средство при болезнях печени.
Для уменьшения болевого синдрома при циррозе печениТрава хвоща полевого, трава зверобоя продырявленного, корень цикория обыкновенного, трава тысячелистника — по 25 г. 1 ст. л. смеси залить 1 стаканом воды, парить в течение 20 мин, затем кипятить в течение 10–15 мин, процедить. Выпить 1 стакан в течение дня.
Корневище пырея ползучего — 20 г, листья крапивы — 10 г, плоды шиповника — 20 г. 1 ст. л. смеси заварить 1 стаканом кипятка. Настаивать в течение 1 ч. Принимать по 1 стакану 2–3 раза в день.
Женское молоко смешать с белой мукой. Принимать утром натощак и вечером по 1 ст. л.
Листья крапивы двудомной — 10 г, плоды шиповника собачьего — 20 г, корневище пырея ползучего — 20 г. 1 ст. л. смеси варить в 1 стакане воды в течение 10–15 мин. Настаивать 10 мин, процедить. Принимать по 1 стакану 2 раза в день.
Редька с медом. Черную редьку натереть на терке и отжать сок через марлю. 1 л сока редьки смешать с 400 г жидкого меда. Принимать по 2 ст. л. перед едой и перед сном.
Боль в поясничной области
Общая характеристика боли в поясничной области
Боль в поясничной области — наиболее частый симптом, беспокоящий людей в различные периоды их жизни. В быту существует представление о том, что боли в пояснице — это проявление радикулита. Действительно, так называемые пояснично-крестцовые радикулиты и другие заболевания периферической нервной системы часто являются причиной болей в пояснице. Частой, но далеко не единственной. Боли этой локализации могут наблюдаться при заболеваниях других отделов, причем не только периферической, но и центральной нервной системы, заболеваниях внутренних органов (желудочно-кишечного тракта и гепатобилиарной системы, поджелудочной железы, мочевыводящей системы, половых органов и т. д.), кровеносных сосудов, опорно-двигательного аппарата, невротических расстройствах и многих других патологических состояниях.
Боли в пояснице, сопутствующие различным заболеваниям внутренних органов (например, язвенной болезни желудка и двенадцатиперстной кишки, панкреатиту, холециститу, мочекаменной болезни, пиелонефриту и многим другим), называют иррадиирующими, или отраженными. Локализация этих болей обусловлена особенностями вегетативной иннервации внутренних органов (табл. 8).
Таблица 8
Боли в поясничной области

При заболеваниях желудка и поджелудочной железы боль может отдавать в верхние отделы поясницы, обычно с обеих сторон; при болезнях кишечника — в средние отделы поясницы с двух сторон или только слева; при болезнях почек — в средние и нижние отделы поясницы на стороне пораженной почки и даже во внутреннюю поверхность бедра. Иррадиирующие боли носят выраженный характер и трудно поддаются локализации. Они могут имитировать картину люмбаго или дискогенного пояснично-крестцового радикулита.
Однако имеются четкие различия, позволяющие отличить отраженные боли от заболеваний пояснично-крестцового отдела периферической нервной системы. Главные из них — клинические проявления основного заболевания.
При язвенной болезни желудка или двенадцатиперстной кишки больные обычно жалуются на тошноту, рвоту, изжогу, чего не бывает при радикулитах. Приступы почечной колики, возникающие при перемещении сформировавшегося камня или кристаллов солей по мочеточнику, сопровождаются учащенным мочеиспусканием с резью, тошнотой, рвотой, вздутием живота.
Особенно мучительны и нестерпимы боли при панкреатитах (воспалениях поджелудочной железы), сопровождающиеся общим тяжелым состоянием, повышением температуры тела, вздутием живота. Боль обычно носит опоясывающий характер и иррадиирует в нижние задние отделы грудной клетки и поясницу. (Типичную характеристику болей см. в соответствующем разделе.)
Распространение болей в поясницу при заболеваниях внутренних органов может имитировать клиническую картину пояснично-крестцовых радикулитов, особенно если основные признаки заболевания слабо выражены или вовсе отсутствуют. У одного и того же больного может быть сочетание отраженных болей в поясницу и болей вследствие заболеваний пояснично-крестцового отдела периферической нервной системы.
Особенно часто возникают боли в пояснице при заболеваниях органов малого таза (матки, придатков, предстательной железы, семявыводящих протоков, прямой кишки). Это прежде всего обусловлено анатомической близостью указанных органов к пояснично-крестцовым отделам периферической нервной системы.
Боли в пояснице могут наблюдаться при неправильном положении матки во время беременности, а также у тех женщин, которые с целью предохранения от беременности прерывают половой акт.
Клиническая характеристика боли в поясничной области при различных заболеваниях
Остеохондроз
Основной и наиболее частой причиной болей в спине и пояснице является остеохондроз позвоночника.
Остеохондроз — это дегенеративно-дистрофическое заболевание позвоночника, в первую очередь межпозвонковых дисков, сопровождающееся их деформацией, уменьшением высоты, расслоением. Наиболее часто остеохондроз локализуется в нижнешейных, верхнегрудных и нижнепоясничных отделах позвоночника. Распространен остеохондроз очень широко и к 40-летнему возрасту обнаруживается у большинства людей в той или иной степени. Причины, приводящие к возникновению и развитию остеохондроза, недостаточно изучены. Большое значение имеют наследственная предрасположенность, возрастные изменения в межпозвонковых дисках, их острые или хронические травмы, нарушения сегментарного кровообращения.
В патогенезе остеохондроза важную роль играют изменения пульпитного ядра, в частности его дегидратация, которая ведет к потере диском амортизационных функций, изменению условий нагрузки на фиброзное кольцо и к его постепенному разрушению.
В развитии остеохондрозов различают несколько периодов. Каждый из них характеризуется определенными анатомо-морфологическими изменениями в диске, смежных телах позвонков и в межпозвонковых суставах.
В первом периоде образуются трещины во внутренних слоях фиброзного кольца и в студенистом ядре. Ядро начинает проникать в эти трещины и раздражать нервные окончания в периферических слоях фиброзного кольца и в сдавленной задней продольной связке. Клинически этот период проявляется более или менее постоянными болями в пораженном отделе позвоночника либо прострелами. Этому периоду свойствен ряд рефлекторно-болевых синдромов: плечелопаточный болевой синдром, синдром грушевидной мышцы, синдром судорожного стягивания икроножных мышц, боли в области сердца.
Второй период связан с дальнейшим раздражением фиброзного кольца и ухудшением фиксации позвонков между собой. Появляется несвойственная позвоночнику подвижность (псевдоспондилолистез в поясничном отделе, подвывих — в шейном). В целом это состояние характеризуется как нестабильность позвоночника. В клинической картине преобладают боли в том или ином отделе позвоночника, усиливающиеся при неудобных или длительно сохраняемых позах (чаще физических нагрузках), ощущение дискомфорта.
Затем следует период разрыва фиброзного кольца (третий период). Студенистое ядро выдавливается (пролабирует) за пределы фиброзного кольца, и образуется грыжа диска. Пролабирование происходит чаще в сторону позвоночного канала, при этом сдавливаются корешки спинномозговых нервов, сосуды, спинной мозг, что раздражающе действует на рецепторы задней продольной связки.
Патологическая импульсация из данной зоны, как и на других стадиях процесса, приводит к мышечно-тоническим, нервно-сосудистым и дистрофическим рефлекторным проявлениям заболевания. Им способствует импульсация из соответствующих межпозвонковых суставов, в которых развивается дистрофический процесс в условиях сближения смежных позвонков. Клинически синдром в этот период характеризуется то выраженной фиксированной деформацией пораженного отдела в форме кифоза, лордоза или сколиоза, то недостаточной фиксацией, что сопровождается более четкими явлениями выпадения со стороны сдавливаемых корешков, сосудов или спинного мозга.
Четвертый (заключительный) период характеризуется распространением дегенеративного процесса на желтые связки, межостистые связки и другие образования позвоночника. Продолжается процесс уплощения межпозвонкового диска, в нем начинается рубцевание, и в конечном счете может наступить фиброз. Продолжается развитие деформирующего артроза в межпозвонковых и полулунных суставах. Эпидуральная жировая ткань превращается в жировую клетчатку, аналогичную подкожной жировой клетчатке. Между желтыми связками и твердой оболочкой спинного мозга развиваются рубцы. Клиническая картина в этот период может быть достаточно пестрой, поскольку отдельные диски поражены в разной степени.
При неосложненном течении остеохондроза фиброз диска может означать достаточно стойкую ремиссию в течении заболевания. Остеохондроз на разных стадиях может сочетаться с проявлениями деформирующего спондилеза.
Неврологические проявления в какой-то степени зависят от периода остеохондроза, а также развиваются в связи с рядом иных вертебральных и особенно экстравертебральных факторов.
Симптомы. В течении заболевания различают стадии обострения и ремиссии. Стадия обострения в свою очередь делится на фазу прогрессирования, стационарную и фазу регрессирования.
Дегенеративное поражение межпозвонкового диска наиболее часто встречается среди других поражений позвоночника и клинически протекает тяжело. Часто приводит к неврологическим нарушениям, возникающим вследствие сдавливания нервных корешков остеофитами или задними выпячиваниями межпозвонковых дисков.
В поясничном отделе позвоночника наиболее часто встречаются различные аномалии развития, что располагает к раннему развитию дегенеративных изменений.
Симптоматика поясничного межпозвонкового остеохондроза сложна, многообразна и зависит от степени выраженности дегенеративного процесса, локализации его в сегментах позвонка и распространенности.
Начальная стадия поясничного межпозвонкового остеохондроза имеет скудные клинические признаки. Больные жалуются на умеренные боли в пояснице, возникающие или усиливающиеся при движении, наклоне вперед, физической нагрузке, длительном пребывании в одном положении. Боли иррадиируют в ягодичную область, бедро, пах и голень.
В течение 1–2 лет (иногда до 10 лет) боли локализуются в пояснично-крестцовой области. В дальнейшем они распространяются в ягодичную область, в ногу, чаще на одной стороне. Больные отмечают тяжесть, скованность и тугоподвижность в поясничном отделе позвоночника. На ранней стадии заболевания осмотр больного не позволяет определить какие-либо нарушения. Осанка в норме, деформаций нет, поясничные физиологические лордозы не нарушены, мышцы не изменены. В некоторых случаях отмечается напряжение мышц спины.
Заболевание медленно прогрессирует, дегенеративные изменения появляются в новых сегментах позвонка и охватывают другие позвонки. Периоды активации процесса наблюдаются все чаще и становятся все более продолжительными. При обострении нередко можно отметить кратковременное незначительное повышение температуры тела или увеличение СОЭ до 30 мм/ч.
Отмечаются болезненность при постукивании по остистым отросткам IV и V поясничных позвонков, слабость в мышцах ног (особенно в икроножных), спазм мышц спины. При вовлечении в патологический процесс III–IV поясничных нервных корешков больной ощущает боли при сгибании в коленном суставе, лежа вниз лицом, т. е. при натяжении бедренного нерва.
Поражение V поясничного корешка сопровождается болями, иррадиирующими в наружную часть ноги до стопы. Может возникать потеря чувствительности наружной части ноги, икроножных мышц и трех средних пальцев стопы.
Сдавливание сакральных нервных корешков приводит к нарушению чувствительности и слабости в обеих ногах, реже — к нарушению акта дефекации и мочеиспускания.
Грыжа межпозвонкового диска в зависимости от локализации может обусловить картину невралгии седалищного нерва как односторонней, так и двусторонней, может наблюдаться атрофия мышц, иногда их судорожные сокращения. При некорешковом поражении возникает мышечная гипотрофия диффузного, а при корешковом — избирательного характера. Может развиться атрофия передней большеберцовой мышцы, икроножной мышцы. Электрическая активность мышц снижается на стороне поражения.
При поясничном остеохондрозе и одновременном нарушении кровообращения в нижних конечностях наблюдаются нарушения, подобные таковым в верхних конечностях. Механизм их остается неясным. Как правило, нарушение на периферии носит обратимый характер.
У части больных с поражением поясничного отдела позвоночника нарушены рефлексы.
При рентгенографии межпозвонковых дисков и других сегментов позвонка, главным образом в поздней стадии процесса, выявляются следующие изменения: уменьшение высоты межпозвонкового диска, склеротические изменения в субхондральной части позвонков, неравномерность и склерозирование хрящевых пластинок, краевые остеофиты, сколиоз, кифосколиоз, сглаженность поясничного лордоза, обызвествление продольной передней связки позвоночника.
В течении поясничного остеохондроза выделяют некорешковую и корешковую стадии. К некорешковой стадии относят люмбаго, люмбалгию и люмбоишиалгию. К корешковой стадии, когда наступает сдавление одного или нескольких нервных корешков выпятившимся или выпавшим межпозвонковым диском, относят дискогенный пояснично-крестцовый радикулит.
Люмбаго— это остро возникающие сильные боли в пояснице, которые еще носят название поясничного прострела. Люмбаго, как правило, служит первым клиническим признаком поясничного остеохондроза. Заболевание проявляется внезапно, чаще всего во время неловкого движения (например, при наклоне вперед одновременно с поворотом в сторону), подъема тяжести или длительного физического усилия (особенно если оно сочетается с переохлаждением).
Боль напоминает внезапный толчок (прострел), удар электрическим током. Больного как бы сковывает, он нередко покрывается холодным потом, застывает на месте. Движения, разговор, даже малейший шорох усиливают болевые ощущения. Вначале трудно локализовать боль, она захватывает всю поясницу, может отдавать в грудную клетку, низ живота, ягодицы. Болевые ощущения обычно уменьшаются в положении лежа. Больные при движении очень щадят поясницу.
Кроме болей, при люмбаго постоянно наблюдается резко выраженное напряжение мышц поясницы. Они нередко выступают, как валики, расположенные с обеих сторон остистых отростков. Вследствие выраженного напряжения мышц может отмечаться уплощение поясничного лордоза или, наоборот, резко выраженный лордоз. В некоторых случаях определяется искривление позвоночника в одну из сторон — сколиоз. Пальпация (ощупывание) поясничных мышц вызывает резкую боль. Отмечается также болезненность при надавливании на остистые отростки в этой области.
Больные с люмбаго, несмотря на резкую выраженность болевых ощущений, относительно редко попадают на стационарное лечение. Это обусловлено тем, что боль при люмбаго хотя и резко выражена, но проходит обычно в течение нескольких суток.
Люмбалгия— подострая или хроническая боль в пояснице, обусловленная дегенеративно-дистрофическими изменениями в позвоночнике. Боль в пояснице наступает вследствие однократного тяжелого физического усилия, систематического физического переутомления, ушиба поясницы, переохлаждения и многих других причин. Иногда проходят дни, недели или даже месяцы, прежде чем после указанных воздействий появится боль в пояснице.
При люмбалгии боль в пояснице постепенно усиливается, однако обычно не достигает такой выраженности, как при люмбаго. Больные самостоятельно ходят, но им трудно сгибаться, а согнувшись, еще труднее принять вертикальное положение. Приходится часто менять положение тела, так как боль усиливается при длительном сидении или стоянии. Чаще боль ноющая, больше беспокоит по утрам, уменьшается, а нередко и исчезает во время работы, особенно связанной с движением. В положении лежа боль значительно уменьшается. Это объясняется уменьшением нагрузки на поясничные межпозвонковые диски. В постели больные стараются выбрать наиболее удобную позу — лежат с согнутыми ногами на здоровом или больном боку.
В отличие от люмбаго боль при люмбалгии может локализовываться только с одной стороны, чаще в нижнем отделе поясницы, отдавать в одну или обе ягодицы. Боль усиливается не только во время движения, но и при разговоре, чихании, натуживании, наклоне головы вперед. Часто, но в меньшей степени, чем при люмбаго, обнаруживается умеренно выраженное искривление позвоночника. Обычно болезненно надавливание на остистые отростки поясничных позвонков или паравертебральные точки на этом уровне.
Мышцы поясницы напряжены преимущественно на стороне большей локализации боли. Больные с трудом сгибаются кпереди, в то время как наклоны туловища в стороны ограничены в значительно меньшей степени.
Люмбалгия чаще наблюдается у мужчин. Продолжительность люмбалгии — от нескольких недель или месяцев до 5–7 и более лет. При люмбалгии выраженность основного клинического проявления — боли — колеблется; периоды обострений сменяются резким уменьшением или полным исчезновением боли на различные сроки.
Люмбоишиалгияпроявляется болями в пояснице, распространяющимися на одну (чаще) или на обе нижние конечности. Люмбоишиалгия, так же как люмбаго и люмбалгия, относится к некорешковой фазе, или рефлекторному синдрому, поясничного остеохондроза.
Люмбоишиалгии обычно предшествуют охлаждение или повышенная нагрузка на мышцы поясницы и ног, что нередко вызывает их тоническое напряжение. Основная жалоба больных — боли в пояснице и ногах. Боли обычно не такие выраженные, как при люмбаго, однако более интенсивные, чем при люмбалгии. Боль ноющая, жгучая, сжимающая; локализуется в пояснице и ноге (реже — с обеих сторон), может быть более выраженной в пояснице или ноге.
Тонус сосудов ног у больных люмбоишиалгией чаще повышен, редко снижен. При повышенном сосудистом тонусе больные отмечают зябкость в ноге, она может быть более бледной, чем здоровая, холодной на ощупь. При низком тонусе сосудов отмечаются чувство жара или тепла в ноге, изменение температуры на пораженной конечности. Иногда наблюдается ограниченное побледнение ногтевых фаланг, которое может распространяться на стопу и сопровождаться чувством онемения и различными неприятными ощущениями, — жжением, покалыванием, распиранием. В ряде случаев бледность ограниченных участков ноги сменяется умеренной синюшностью.
У больных люмбоишиалгией нередко определяются рефлекторные деформации поясничного отдела позвоночника. В ряде случаев, особенно у лиц молодого возраста, эти искривления позвоночника остаются на долгое время после значительного уменьшения или даже исчезновения болевого синдрома.
Люмбоишиалгия, как и люмбалгия, характеризуется чередованием рецидивов и ремиссий.
Дискогенный пояснично-крестцовый радикулит— это корешковая стадия поясничного остеохондроза. Дискогенный пояснично-крестцовый радикулит обусловлен в основном выпадением (выпячиванием) межпозвонковых дисков. Болеют преимущественно лица трудоспособного возраста (30–50 лет). Так же как и при простреле, болезнь часто возникает при наклоне с одновременным поворотом в сторону, нередко в сочетании с поднятием тяжести. Характерна также внезапная боль в пояснице с одной и (реже) с обеих сторон. Боль может быть ноющей, тупой, режущей, сверлящей, стреляющей, рвущей; как и при люмбаго, боль усиливается при любом движении — повороте туловища, вставании с постели, ходьбе. Даже кашель, чихание, разговор, натуживание резко усиливают выраженность болей.
В первые дни болезни положение в постели вынужденное. Больной обычно лежит на здоровой стороне, обхватив и прижав к животу больную ногу, согнутую в тазобедренном и коленном суставах. В вертикальном положении больные обычно сгибаются в одну из сторон, чаще в здоровую. Больная нога полусогнута и отставлена кпереди или в сторону, слегка касается пола носком или пяткой.
Для дискогенных радикулитов характерна двухфазность развития. Боль вначале локализуется только в пояснице (в некоторых случаях — в ягодице, тазобедренном суставе), затем через разные промежутки времени (чаще спустя 5–7 дней) она захватывает и ногу. При дискогенных радикулитах отмечаются расстройства чувствительности, которые сопровождаются неприятными ощущениями в пораженной нижней конечности: онемением, жжением, чувством ползания мурашек, похолоданием, стягиванием.
При дискогенных пояснично-крестцовых радикулитах встречаются различной выраженности вегетативные расстройства. При этом больные жалуются на распространенные жгучие боли без четкой локализации, на боли в промежности, суставах, костях. Нередко больные отмечают повышенную потливость пораженной конечности, зябкость в ней, шелушение кожи.
У больных с грыжамипоясничных межпозвонковых дисков встречаются различные двигательные расстройства. Чаще наступает слабость изолированной группы мышц, но иногда могут развиваться вялые парезы или параличи. В таких случаях наряду с болью могут отмечаться грубые нарушения движений и расстройство функций тазовых органов (недержание или задержка мочи, запоры).
Характерным и постоянным симптомом дискогенных пояснично-крестцовых радикулитов являются сглаженность поясничного лордоза (иногда с тенденцией к кифозу), сколиоз, иногда поясничный гиперлордоз.
Существует ряд симптомов, которые дают врачу основание объяснять поясничную боль поражением задних чувствительных корешков спинного мозга. Например, симптом Ласега — в положении больного на спине врач сгибает ему больную ногу в коленном и тазобедренном суставах. Затем производится медленное разгибание ноги в коленном суставе, что почти всегда при радикулите вызывает боль в пояснице и по задней поверхности ноги.
Возникновение болей в пояснице при напряжении живота носит название симптома Дежерина. Симптом Нери (быстрое пригибание головы к груди) нередко вызывает боль в пояснице. Этот симптом чаще отмечается в положении больного на спине с вытянутыми ногами, но он может быть положительным в вертикальном и даже сидячем положении.
При поражении верхних поясничных корешков характерен симптом Вассермана — в положении больного на животе врач максимально разгибает ногу в тазобедренном суставе. При этом возникает боль в паховой области и по передней поверхности бедра. То же наблюдается, если в положении лежа максимально согнуть ногу в коленном суставе (симптом Мацкевича).
Рентгенологический функциональный метод исследования позволяет обнаружить ранние признаки дегенеративного поражения позвоночника. При максимальном сгибании и разгибании рентгенограмма выявляет неподвижность межпозвонкового диска вследствие его рефлекторной фиксации или, наоборот, повышение подвижности (гипермобильность) вследствие расслабления утративших эластичность тканей фиброзного кольца.
Дегенеративные поражения поясничного отдела позвоночника приходится дифференцировать как с воспалительными заболеваниями, так и с аномалиями развития позвоночника.
Туберкулезное поражение позвоночника
Симптомы. Изолированное поражение межпозвонкового диска или тела позвонка следует отличать от туберкулезного поражения. Для последнего характерна локальная боль при движении. На рентгенограмме видно уменьшение высоты межпозвонкового диска в отсутствие остеофитоза. Деструктивные изменения кривой поверхности позвонков и уменьшение их высоты трудно отличить от таковых при спондилите, но при последнем нет выраженного остеохондроза.
Опухоли позвоночного столба
Метастазы в позвоночнике сопровождаются уплотнением или участками уплотнения.
При дифференциальной диагностике следует помнить также о возможности опухоли крестца и копчика. В данной области опухоли часто возникают после травмы, а при рентгенографии часто не выявляется четких изменений. При опухоли клинически отмечаются те же симптомы, что и при дегенеративном поражении: боли корешковой топографии, нарушение чувствительности и двигательной функции, снижение рефлексов.
Симптомы. В отличие от дегенеративных поражений при опухолях боли продолжительные, наблюдаются как при движении, так и в состоянии покоя. На рентгенограмме обнаруживаются участки деструкции костной ткани, окруженные склеротической полосой. Более точно определить ее границы позволяет томография. Пункционная биопсия дает возможность гистологически оценить характер поражения.
При дифференциальной диагностике поясничного остеохондроза также необходимо иметь в виду поражения мышц, фасции. В ягодичных мышцах под ретикулярным слоем имеются жировые дольки, покрытые нерастягивающейся фиброзной капсулой. В случае дефекта последней возникают грыжи жировых долек, которые могут вызывать выраженные боли в крестцово-подвздошной области с иррадиацией в поясницу, пах, по ходу седалищного нерва. Для их выявления следует тщательно прощупывать эти точки в указанных местах. Проба с прокаином снимает боли, что и помогает диагностировать грыжи.
Нередко переломы поперечных отростков поясничных позвонков, возникающие вследствие прямой или косвенной травмы, могут сопровождаться симптомами, характерными для межпозвонкового остеохондроза, но с локальной болезненностью у места перелома. Диагноз подтверждается рентгенологически.
Анкилозирующий вертебральный гиперостоз
Встречается преимущественно у лиц мужского пола старше 40 лет с нарушением жирового обмена и сахарным диабетом. Заболевание характеризуется дегенеративным поражением периферической части фиброзного кольца межпозвонковых дисков и межпозвонковых связок с последующим их окостенением.
Симптомы. Анкилозирующий вертебральный гиперостоз протекает скрыто, часто обнаруживается случайно при рентгенологическом исследовании. В отдельных случаях СОЭ повышается до 25 мм/ч. Течение медленно прогрессирующее. Незаметно наступает анкилозирование, прежде всего поясничного отдела позвоночника. На рентгенограммах наблюдается окостенение передней продольной и боковых межпозвоночных связок — синдесмофиты.
Старческий спондилез
Старческий спондилез развивается в результате возрастных изменений в позвоночнике — диффузного остеопороза, и деформация тел позвонков возникает чаще всего в грудном отделе позвоночника. При рентгенографии выявляются также увеличение высоты межпозвонковых дисков и их внедрение в тела позвонков, склеротические изменения и оссификация межпозвонковых связок. У больных остеопорозом могут возникать патологические переломы одного или несколько позвонков.
Болезнь Бехтерева
Болезнь Бехтерева легко дифференцировать, поскольку развитию синдесмофитов или других изменений предшествуют поражения крестцово-подвздошных сочленений и наличие клинико-лабораторных признаков воспаления.
Болезнь Бехтерева — это заболевание, впервые описанное в 1882 г. отечественным невропатологом В. М. Бехтеревым под названием «одеревенелость позвоночника с искривлением». Всех больных с этой патологией беспокоят боли в спине и пояснице. Обращает на себя внимание, что болезнь Бехтерева у родственников больных встречается в 2–3 раза чаще, чем у остального населения. Описаны семейные случаи болезни. Болезнь Бехтерева часто развивается после травмы позвоночника, а также у лиц, страдающих инфекционно-аллергическими заболеваниями (ангинами, инфекциями мочеполовых путей и др.).
Симптомы. Вначале больные жалуются на преимущественно умеренно выраженные боли в пояснице, которые могут отдавать в одну или обе ноги, паховую область, тазобедренные суставы. Эти боли первоначально возникают или усиливаются в ночное время, чего обычно не бывает при клинических проявлениях поясничного остеохондроза. Больные нередко просыпаются ночью из-за болей, вынуждены делать небольшую разминку, после чего их состояние несколько улучшается. Во многих случаях выявляется болезненность в крестцово-подвздошной области.
В дальнейшем, а иногда и в начале заболевания отмечаются общая слабость, повышенная утомляемость, потеря аппетита, плохой сон, небольшое повышение температуры тела. Характерно изменение осанки, которое проявляется нарушением физиологических изгибов позвоночника: возникают гиперлордоз шейного отдела позвоночника, сколиоз, кифоз или кифосколиоз грудного отдела, сглаживается поясничный лордоз. Больные не могут согнуться, повернуть голову в сторону или приподнять ее кверху (поза просителя).
В стадии выраженных клинических проявлений заболевания значительно уменьшаются подвижность грудной клетки при дыхании и жизненная емкость легких.
Ограничение подвижности позвоночника и болезненность в нем изменяют походку больных. Они ходят небольшими шагами, широко расставив ноги. Для болезни Бехтерева характерны также нарушения со стороны мышечной системы: напряжение и болезненность длинных мышц спины, мышц плечевого пояса, грудных, ягодичных и др. Часто поражаются тазобедренные и коленные суставы, несколько реже — голеностопные, лучевые и лучезапястные.
В отличие от ревматоидного полиартрита часто отмечается одностороннее поражение одного из суставов, которое может закончиться тугоподвижностью и даже анкилозом (неподвижностью).
Заболевания внутренних органов
С болей в спине и пояснице, как правило, начинается большинство заболеваний почек. Однако эти боли сочетаются с рядом симптомов, характерных только для заболеваний почек (см. соответствующий раздел).
Боли в поясничной области часто наблюдаются у женщин с заболеваниями женских половых органов (см. соответствующий раздел).
Боль в спине, лопатках, межлопаточном пространстве отмечают больные при расслаивающей аневризме аорты. Боль в спине, в межлопаточном пространстве может беспокоить больных с тяжелыми формами инфаркта миокарда (см. соответствующий раздел).
Боль в пояснице и спине иногда может иметь диафрагмальное происхождение. Часто она появляется в связи с грыжей диафрагмы. Грыжи пищеводного отверстия диафрагмы относятся к числу распространенных болезней желудочно-кишечного тракта. Чувствительная иннервация диафрагмы осуществляется через диафрагмальные и межреберные нервы. Поэтому раздражение передней, задней и боковых частей диафрагмы приводит к возникновению острой боли в эпигастральной области, пояснице или одном из подреберий. Боль при грыже пищеводного отверстия диафрагмы сопровождается срыгиванием, чувством жжения, усиленной саливацией. Физические напряжения, сопровождающиеся повышением внутрибрюшинного давления, способны усилить эту боль.
Боль в спине может ощущаться при поддиафрагмальном абсцессе. Заболевание нередко присоединяется к пневмонии. В зависимости от локализации абсцесса боль может ощущаться не только в спине, но и в плечах, подреберьях. Любая плевральная боль усиливается при кашле, глубоком дыхании.
Боли корешкового типа в спине могут появляться при многих опухолях средостения и медиастинитах. Такая боль связана с давлением опухоли на позвоночник. Наряду с болью в спине больного могут беспокоить тяжесть, чувство давления за грудиной, к которым позднее присоединяются кашель и одышка. Изредка может быть лихорадка. При вовлечении в процесс пищевода присоединяются боли при глотании.
Боль в поясничной области может быть при острых и хронических заболеваниях желудочно-кишечного тракта, гепато-билиарной системы, поджелудочной железы. На боли в спине, в позвоночнике, в костях жалуются больные с болезнью Иценко — Кушинга.
Боль в пояснице является одним из основных симптомов у больных с акромегалией. Помимо болевого синдрома в поясничной области, каждое из перечисленных заболеваний имеет другие, не менее важные симптомы, основная характеристика которых дана в соответствующем разделе.
Лечение боли в поясничной области
Лечение дегенеративных поражений позвоночника традиционными методами
Перед началом лечения необходимо точно установить диагноз, пройдя необходимое обследование у специалистов — хирурга, терапевта, гинеколога и т. д. При установленном диагнозе остеохондроза можно начать как медикаментозное лечение, назначенное врачом, так и лечиться самостоятельно, используя нетрадиционные методы лечения.
Медикаментозная терапия
При генерализованном поражении позвоночника, наличии отдельных признаков воспаления, отсутствии острых корешковых признаков проводят антивоспалительную терапию (назначают бруфен, индометацин, реопирин, вольтарен, мовалис (медоксикам). Одновременно рекомендуются физиотерапевтические процедуры:
1) электрофорез новокаина, лидазы;
2) ультразвук;
3) магнитотерапия на соответствующий отдел позвоночника.
При выраженных поражениях межпозвонкового диска с целью его укрепления и предотвращения дальнейшего развития грыжевых выпячиваний вводят внутрь диска растительный протеолитический фермент папаин, обладающий противовоспалительными и дегидратационными свойствами.
Существуют три методики лечения папаином при поясничном межпозвонковом остеохондрозе:
1) нуклеолизис папаином;
2) нуклеолизис в сочетании с предварительной дерецепцией дисков;
3) нуклеолизис в сочетании с блокадой.
Этот метод лечения межпозвонкового остеохондроза является наиболее эффективным. У большинства больных межпозвонковым остеохондрозом поясничного отдела по сле лечения путем введения папаина внутрь диска происходит исчезновение болей и статических нарушений, восстанавливается трудоспособность.
Вместе с тем указанный метод терапии может вызывать различные осложнения и прежде всего аллергические реакции.
Абсолютными противопоказаниями к лечению папаином являются:
1) обызвествление в пульпозном ядре или в задних отделах фиброзного кольца, в задней продольной связке; грубые дегенеративные изменения во всем сегменте (в этих случаях эффекта не будет);
2) спондилолистез вследствие имевшегося раньше спондилеза;
3) паралитические формы дискогенного радикулита при наличии двигательных нарушений, требующих срочного оперативного вмешательства;
4) спаечные процессы в эпидуральном и субхондральном пространствах, поскольку при таких процессах папаин неэффективен;
5) возраст старше 60 лет (папаин действует на неколлагеновый белок, который с возрастом исчезает и к 60–70 годам полностью отсутствует).
Относительные противопоказания:
1) нарушение сердечной деятельности (инфаркт миокарда), так как папаин действует в том числе и на мышцы сердца, вызывая изменения вплоть до появления очагов некроза;
2) аллергические заболевания (сывороточная болезнь, бронхиальная астма);
3) нарушение свертывающей системы.
При лечении больных межпозвонковым остеохондрозом с корешковым синдромом следует более широко использовать эпидуральное введение кортикостероидов. Между III и IV поясничными позвонками эпидурально вводят 10 мл преднизолона и 10 мл изотонического раствора хлорида натрия.
Лечение вытяжением
Вытяжение как консервативный метод лечения дегенеративных поражений позвоночника занимает важное место. Этот метод особенно часто используется при лечении межпозвонкового остеохондроза шейного отдела позвоночника.
В процессе вытяжения происходит растягивание околопозвонковых эластических тканей, связок, мышц. В результате чего расстояние между отдельными позвонками увеличивается на 1–4 мм (в среднем на 1,5 мм). В случае компрессии нервного корешка или кровеносных сосудов в позвонковом канале хрящевой грыжей или остеофитом вытяжение способствует уменьшению или полному устранению ее и нормализации кровообращения. Лечение указанным методом выгодно тем, что его можно использовать в любых условиях. Одновременно больной может принимать другое лечение.
Массаж
При дегенеративных заболеваниях суставов и позвоночника всегда имеются те или иные нарушения функций мышц. Особенно часто отмечается напряжение мышц спины, бедер, икроножных мышц. В таких случаях показан пластический массаж.
В острый период с целью расслабления мышц начинают с вибрационного массажа, затем производят легкие касания и растирания. Только после стихания обострения болезни можно переходить к классическим приемам на больших поверхностях. При межпозвонковых грыжах массаж не рекомендуется.
Лечебная гимнастика
Нарушение мышечных функций, контрактура, статические отклонения при дегенеративных болезнях определяют необходимость постоянно и целенаправленно включать лечебную гимнастику в общий комплекс терапии таких больных. Задача лечебной гимнастики при этих заболеваниях — способствовать улучшению функций суставов и позвоночника или его отделов, устранению мышечных контрактур или улучшению статики, укреплению мышц, связок и других мягких тканей. С этой целью назначают упражнения, в которых совмещены сгибание, разгибание, аддукция, абдукция, ротация.
Для улучшения функции позвоночника особенно показаны упражнения в воде, так как при этом облегчаются движения, уменьшается нагрузка на позвоночник. В теплой воде улучшается периферическое кровообращение: гидростатическое давление, действуя на венозную сеть, облегчает обратный ток крови.
В острой стадии заболевания, особенно если имеются хрящевые грыжи и больной должен соблюдать постельный режим, рекомендуются только дыхательные упражнения. После стихания острых явлений комплекс упражнений постепенно расширяют.
Мануальная терапия
Применение мануальной терапии возможно только после тщательного обследования больного, уточнения характера и локализации патологического процесса при обязательном рентгенологическом исследовании и неврологическом определении сегментов поражения, а также дополнительном функциональном рентгенологическом исследовании. Метод используется для устранения функционального блока, который возник в результате механического воздействия и хорошо виден на рентгенограмме. Успех лечения зависит от точной локализации, опыта и умения врача.
Правильным манипуляционным приемом можно снять функциональный блок за доли секунды. Проведение приема всегда должно сопровождаться треском, после чего сразу наступает расслабление мускулатуры. Треск при манипуляции говорит о том, что сустав вышел из границ физиологической подвижности.
К манипуляционной терапии имеются строгие показания (только функциональный блок межпозвонковых суставов в отсутствие межпозвонковых дисковых грыж и компрессии нервных корешков). Этот метод лечения противопоказан при всех воспалительных формах поражений суставов и позвоночника, посттравматических повреждениях, сверхмобильности позвонка как компенсации соседних блокированных позвонков.
Неумение врача и пренебрежение противопоказаниями к проведению этой процедуры может привести к тяжелым последствиям.
Бальнеотерапия
Санаторно-курортная терапия имеет важное значение при лечении больных дегенеративными поражениями суставов и позвоночника.
Минеральные воды оказывают десенсибилизирующее, антивоспалительное, обезболивающее, общеукрепляющее действие на организм. Улучшение кровообращения в пораженном суставе или позвоночнике способствует процессам восстановления органических структур и нормализации функции тканей и организма в целом.
Лечение дегенеративных поражений позвоночника нетрадиционными методами лечения
Фитотерапия
Из нетрадиционных методов лечения остеохондроза рекомендуют использовать для компрессов следующие средства:
1) взять несколько листьев алоэ, промыть, пропустить через мясорубку. К 50 г сока добавить 100 г меда и 150 г водки. Готовый состав можно хранить долгое время в темном месте. Делать компрессы на ночь;
2) 1 ст. л. полыни цитварной (цветочные корзинки) залить 300 г кипятка и настаивать в течение 2 ч. Процедить, применять наружно для компрессов;
3) для растирания взять 1 стакан цветков сирени и настоять на 0,5 л водки в течение 10 дней. Из настоя делать компрессы, пока боль не пройдет;
4) лечение «царской водкой». Взять 0,25 стакана водки, добавить туда 1 ст. л. меда и 1 ст. л. сухой горчицы. Все хорошо перемешать. Затем взять кусок фланели, намазать одну сторону полученной смесью и приложить к пояснице. Через 3–5 мин материю снять. Сделать это так, чтобы остатки мази остались на коже, эти влажные места накрыть волчьей шкурой, которую не следует снимать 8–10 ч. При недостаточном эффекте процедуру повторить не ранее чем через 2 недели.
Для втирания используют следующие средства:
1) взять 200 г соли, 100 г сухой горчицы, добавить столько керосина, чтобы получилась смесь консистенции сметаны. Полученную мазь втирать на ночь досуха в больные места;
2) измельченную в порошок смесь лаврового листа (6 частей) и игл можжевельника (1 часть) растереть со свежим сливочным маслом (12 частей). Полученную мазь использовать для втирания в больные места как успокаивающее средство;
3) 1 ст. л. порошка шишек хмеля растереть с 1 ст. л. сливочного масла. Полученной мазью растирать болевые точки;
4) смешать 250 г подсолнечного масла, 250 г керосина, 10 измельченных стручков красного перца. Хорошо взболтать. Настаивать в теплом месте 10 дней, ежедневно взбалтывая. Втирать в болевые точки на ночь. Утром надеть шерстяное белье.
Для лечения остеохондроза используют и другие средства:
1) взять сухой песок, желательно крупный, нагреть его в духовке и ссыпать в продолговатые мешочки. Эти мешочки прикладывать к больным местам. Целебная сила песка заключается в том, что он имеет большое количество примесей различных металлов и минералов;
2) сырой сок одуванчика, полученный из листьев и корней, в сочетании с морковным соком и соком листьев репы помогает при недугах позвоночника;
3) корни лопуха отваривать в течение 5–10 мин на слабом огне в 0,4 л воды, добавить траву душицы и чабреца и снять с огня, настаивать 2–3 ч. Принимать натощак, за 15–20 мин до еды либо через 2–3 ч после еды на ночь. Корни лопуха — 1 ст. л. с верхом; душица (трава) — 1 ст. л. с верхом; чабрец (трава) — 1 ст. л. с верхом.
Прогноз при своевременно начатом и рациональном лечении остеохондроза благоприятный. В запущенных случаях возможна инвалидность из-за нарушения опороспособности позвоночника и неврологических расстройств.
Лечение боли в поясничной области при внутренних заболеваниях
Купирование болевого синдрома при других заболеваниях (желудка, желчевыводящих путей, поджелудочной железы, женских половых органов) описано в соответствующих раз делах.
Болезненные менструации (альгодисменорея)
Различают первичную и вторичную альгодисменорею.
Первичная альгодисменорея представляет собой своеобразный гипоталамический синдром, развивающийся в результате инфекционных заболеваний, физической и психической травмы, патологических родов и абортов.
Существенную роль в генезе альгодисменореи играет также повышение продукции простагландинов.
К факторам, вызывающим вторичную альгодисменорею, относятся: фибромиома матки, воспалительные заболевания половых органов, эндометриоз и т. д.
Лечение альгодисменореи
Лечение болевого синдрома при нарушениях менструаций традиционными методами
Основными средствами лечения альгодисменореи являются препараты ингибиторов синтеза простагландинов. К ним относятся: ацетилсалициловая кислота (аспирин), назначается по 0,25–0,5 г 3–4 раза в день; парацетамол — по 0,2–0,4 г 2–3 раза в день; напросин (напроксен) — по 0,25 г 2 раза в день; вольтарен (ортофен) — по 0,025–0,05 г 1–3 раза в день; индометацин (метиндол) — по 0,025 г 3–4 раза в день внутрь в течение 3 дней или ректально 2 раза в день; ибупрофен — по 0,2–0,4 г (1–2 таблетки) 3–4 раза в день.
Гормональное лечение предусматривает назначение прогестерона — по 5 мг в сутки внутримышечно в течение 7–8 дней во вторую фазу цикла; прегнина — по 0,01–0,02 г 2–3 раза в день сублингвально.
Синтетические прогестины (нон-овлон, бисекурин и т. д.) принимают по 1 таблетке с 5 по 25-й дни цикла в циклическом режиме. В составе комплексного лечения показана витаминотерапия (витамин Е — альфа-токоферола ацетат) — по 300 мг в сутки ежедневно в течение первых 3 дней болезненных менструаций.
Симптоматическое лечение включает в себя назначение анальгетиков, спазмолитиков, седативных средств. Внутримышечно вводят: анальгина 50 %-ный раствор — 2,0 мл, но-шпы 2,0 мл (или папаверина 2 %-ный раствор — 2–4,0 мл, галидора — 100 мг, платифиллина гидротартрата 0,2 %-ный раствор — 1,0 мл), раствора седуксена 2,0 мл (или сибазона, реланиума, элениума), антигистаминные препраты (димедрола 1 %-ный раствор — 1,0 мл, пипольфена 2,5 %-ный раствор — 1–2,0 мл). Данное сочетание препаратов оказывает наиболее положительный эффект. В отдельных случаях возможно введение 5,0 мл баралгина внутримышечно или внутривенно (или максигана) — 1–2 раза в день.
При вторичной альгодисменорее лечение должно быть направлено на купирование основного заболевания.
Немедикаментозная терапия применяется в виде электрофореза на низ живота, область солнечного сплетения с 0,25 %-ным раствором новокаина, 1 %-ным раствором тримекаина, 1–2 %-ным раствором сульфата магния, антипирина; применяются шейно-лицевая гальванизация, гальванический воротник (по А. Е. Щербаку) с кальцием, бромом, никотиновой кислотой. Физиопроцедуры показаны во вторую фазу менструального цикла или накануне менструации.
Также используются ультразвук в импульсном режиме, импульсные токи низкой частоты с 5–7-го дня цикла с окончанием курса после очередной менструации; применяют коротковолновую диатермию, центральную электроанальгезию, грязи, ЛФК.
Лечение болевого синдрома при нарушениях менструации нетрадиционными методами
Фитотерапия
При альгодисменореях применяют следующие лекарственные растения:
1) зоря лекарственная (любисток) — отвар корней любистка: 30–40 г корней заливают 1 л воды и напаривают в течение ночи в духовке, утром кипятят 5–7 мин и снова напаривают 20 мин, затем процеживают и отжимают; эту дневную дозу выпивают в течение дня;
2) отвар семян лапчатки гусиной: 1 ч. л. семян отварить в 1 стакане молока (кипятить в течение 5 мин) и выпить в 2 приема;
3) листья и корни чернобыльника (полыни обыкновенной). Употребляются для приготовления отвара при болезненных менструациях;
4) красавка (белладонна) широко применяется в качестве спазмолитического средства, применяемого при альгодисменореях. Красавка часто входит в состав комбинированных препаратов спазмолитического действия. Можно использовать свежий сок растения по 5–10 капель 2–3 раза в день и порошок из листьев по 0,01–0,02 г 2–3 раза в день;
5) в народной медицине лечение обильных, болезненных менструальных кровотечений проводят корой калины. Собирать кору надо весной с веточек во время сокодвижения, сушить на открытом воздухе или в сухом, хорошо проветриваемом помещении. Кору нарезают на мелкие узкие полоски. Для лечения маточных кровотечений кору можно хранить 3 года. Из коры калины готовят экстракт, отвар, настойку. Экстракт коры: 10 частей 50 %-ного спирта и 1 часть коры калины настаивать в течение 7 дней в темной бутылке. Пить по 20–30 капель 2–3 раза в день за 30 мин до еды. Отвар коры: 1 часть коры и 20 частей воды настаивать в течение 9 дней. Пить по 1 ст. л. 3 раза в день за 30 мин до еды; кору варить на слабом огне в течение 15 мин, отмерив 2 ч. л. на 1 стакан воды. Пить по 2 ст. л. 4 раза в день. Спиртовая настойка коры — 0,25 стакана измельченной коры настаивать на 1 стакане водки. Принимать 1 ч. л. в 0,25 стакана теплой воды, пить 2–3 раза в день до еды;
6) собирают стебли, листья, цветы лилии (кувшинки), но только во время цветения. Гомеопаты используют эти растения для лечения нерегулярных, болезненных менструаций и маточных кровотечений;
7) липа — одно из немногих растений, которое содержит фитогормоны — вещества, близкие к женским половым гормонам. При нарушении менструального цикла применяется в виде настоя (заваривать 1 ст. л. цветов липы на 1 стакан кипятка);
8) листья мяты используют для остановки обильных менструаций, сопровождающихся болями, раздражительностью, депрессией, подавленным состоянием. Листья мяты собирают вручную несколько раз за период цветения. Настой готовят следующим образом: 5 г (0,5 ст. л.) сырья помещают в эмалированную посуду, заливают 200 мл (1 стаканом) горячей кипяченой воды, закрывают крышкой и нагревают в кипящей воде (на водяной бане) при частом помешивании 15 мин, охлаждают в течение 45 мин, процеживают, оставшееся сырье отжимают. Объем полученного настоя доводят до 200 мл кипяченой водой. Приготовленный настой хранят в прохладном месте не более 2 суток. Принимают в теплом виде по 1/3–1/2 стакана 2–3 раза в день за 15 мин до еды;
9) в народе ромашку называют маточной травой, так как она помогает при многих гинекологических заболеваниях. Применяют при болезненных менструациях у молодых девушек и женщин. Для разового настоя берут 0,5 ч. л. цветов ромашки, заливают 0,5 стакана кипятка. Пьют 3 раза в день. Отвар готовят следующим образом: 4 ст. л. цветов ромашки заливают 1 стаканом горячей кипяченой воды, нагревают на водяной бане в течение 30 мин, охлаждают, процеживают. Оставшееся сырье отжимают. Объем полученного настоя доводят кипяченой водой до 200 мл. Принимают по 1/3–1/2 стакана 2–3 раза в день после еды;
10) сухие цветы маргаритки используют для снятия болей перед началом и во время менструаций. 2 ч. л. цветков залить 1 стаканом кипятка, настоять. Пить по 1/5 стакана 5 раз в день;
11) мелисса (трава) — 10,0 г; мята перечная (трава) — 10,0 г; ромашка аптечная (цветы) — 10,0 г; ноготки (цветы) — 10,0 г; рута (трава) — 10,0 г; крушина (кора) — 10,0 г. Настой принимают по 1 стакану в течение дня;
12) крушина (кора) — 25,0 г; мелисса (трава) — 25,0 г; лапчатка гусиная (трава) — 25,0 г; валериана (корень) — 25,0 г. Настой принимают по 1 стакану 3 раза в день за 3–5 дней до наступления менструаций.
Боль в суставах
Общая характеристика боли в суставах
Боль в суставах (рис. 6)характерна как для острых и хронических воспалительных заболеваний суставов (артритов), околосуставных сумок (бурситов), так и для артралгий (болезненных состояний на фоне или после перенесенной инфекции). Механизм болевого синдрома сложен.

Рис. 6. Плечевой сустав
С нетрадиционной точки зрения суставы символизируют смену направлений в жизни и легкость этих движений. Плечи символизируют способность с радостью переносить перипетии жизни. Только наше отношение к жизни превращает ее в обузу. Локоть символизирует смену направлений и восприятие нового опыта. Запястье символизирует движение и легкость. Запястный синдром могут вызвать гнев и разочарование, связанные с мнимой несправедливостью жизни.
Колено — символ гордости, ощущение исключительности собственного «я». Заболевания коленных суставов могут быть связаны с упрямством и гордыней, неспособностью быть податливым человеком, а также немаловажную роль играют страх, негибкость, нежелание уступать. При поражении голеностопного сустава, возможно, отсутствуют гибкость и чувство вины. Лодыжки являются символом способности к наслаждению.
Артрит может быть связан с чувством, что тебя не любят, критикой, обидой. Бурсит символизирует гнев, желание ударить кого-либо.
Характер, как и истинная причина поражения, может зависеть от того, на фоне какого заболевания развивается тот или иной недуг.
Так, артрит при ревматизме может быть связан с чувством собственной уязвимости, когда человек испытывает потребность в любви, его беспокоят хронические огорчения, обида. А к ревматоидному артриту может привести крайне критическое отношение к проявлению силы, а также чувство, что на вас взваливается слишком много.
Конечно, среди вас непременно найдутся скептики, которые попытаются оспаривать вышеназванные утверждения, апеллируя к данным классической медицины. Но стоит поговорить хотя бы с одним человеком, который испытывает подобные боли в суставах, способным искренне (а это самое главное, даже по отношению к себе) проанализировать свои чувства, свои эмоции, и вы перестанете сомневаться в правомочности подобных суждений.
С точки зрения классической медицины боль в суставах может возникать при таких состояниях, как:
1) доброкачественные воспалительные заболевания суставов (чаще крупных), характеризующиеся остропроявляющимися и бесследно исчезающими экссудативными изменениями в суставе, связанными с предшествующими инфекциями, — так протекают реактивные полиартриты;
2) полиартрит, реже моноартрит (с вовлечением суставов кисти, особенно 2–3-го пястно-фалангового и всех проксимальных межфаланговых), характеризующийся стойкостью, симметричностью, синовитами, утренней скованностью с системным поражением соединительной ткани аутоиммунного характера, — так проявляется ревматоидный артрит;
3) артрит или мигрирующие артралгии с лихорадкой, кожными эритематозными высыпаниями на лице, трофическими нарушениями, астеновегетативным синдромом, наличием LE-клеток в периферической крови, с системным поражением соединительной ткани аутоиммунного свойства характерны для системной красной волчанки;
4) хроническое заболевание суставов, выполняющих наибольшую функциональную нагрузку (тазобедренных, коленных, голеностопных), обусловленное дегенерацией суставного хряща, с чувством скованности после состояния покоя соответствует клинике деформирующего остеоартроза;
5) приступообразный артрит (чаще первого плюснефалангового сустава большого пальца стопы), связанный с нарушением обмена мочевой кислоты, гиперурикемией, отложением солей мочевой кислоты в тканях организма, патогномоничен для подагры;
6) сильные боли в крупных суставах, чаще летучие, с симметричным поражением, припухлостью суставов, гиперемией и гипертермией кожи над ними, резким ограничением движений из-за боли, с полной ликвидацией воспалительного процесса после салициловой терапии. Поражение суставов, сочетающееся с ведущим поражением сердечно-сосудистой системы и других органов, связано со стрептококковой инфекцией и встречается исключительно при ревматизме;
7) тупые боли и скованность в позвоночнике, сопровождающиеся утомляемостью мышц спины, обусловленной дегенерацией межпозвонкового диска, могут быть при остеохондрозе.
Клиническая характеристика боли в суставах при различных заболеваниях
Артрит
Выделяют две основные группы артритов:
1) артриты — самостоятельные нозологические формы;
2) артриты, связанные с другими заболеваниями.
К самостоятельным нозологическим формам относятся:
1) ревматоидный артрит;
2) ревматический полиартрит (болезнь Сокольского — Буйо);
3) анкилозирующий спондилоартрит (болезнь Бехтерева);
4) инфекционные специфические артриты (гонорейный, туберкулезный, дизентерийный, вирусный и др.);
5) инфекционно-аллергический полиартрит (включая полисиндромный ревматизм и перемежающуюся водянку сустава);
6) псориатический полиартрит;
7) болезнь Рейтера.
К артритам при других заболеваниях отнесены:
1) артриты при аллергических заболеваниях;
2) артриты при диффузных заболеваниях соединительной ткани;
3) артриты при метаболических нарушениях (например, подагре);
4) артриты при заболеваниях легких, крови, пищеварительного тракта, саркоидозе, злокачественных опухолях и некоторых синдромных заболеваниях.
Кроме двух основных групп, в отдельную группу выделены травматические артриты (вследствие особенностей их возникновения и лечения).
Клинические проявления артритов. Причиной развития воспалительного процесса в суставе могут быть местная или общая инфекция, аллергия, аутоаллергия, местная травма. Однако этиология некоторых тяжелых воспалительных суставных заболеваний (например, ревматоидный артрит, анкилозирующий спондилоартрит) до сих пор недостаточно ясна. Факторами, способствующими развитию артритов, являются переохлаждения, физическая перегрузка сустава и др.
Патологоанатомические изменения при артритах определяются по нозологическим особенностям и зависят от остроты и продолжительности процесса, а также от глубины поражения.
В воспалительный процесс могут быть вовлечены все элементы, формирующие сустав (кости, хрящи, синовиальные оболочки, связки, суставная жидкость), однако в большинстве случаев заболевание начинается с экссудативного синовита (синовиоартрита).
Клинико-морфологически различают формы:
1) острые;
2) подострые;
3) хронические.
Общая клиническая симптоматика:
1) боль в суставах;
2) деформация суставов;
3) нарушение функции;
4) изменение температуры;
5) изменение окраски кожных покровов.
Симптомы. Боль при артрите носит спонтанный характер, наиболее интенсивна во вторую половину ночи и утром, уменьшается после движения (так называемый воспалительный тип боли).
Деформация сустава является следствием изменения мягких тканей (экссудативных, пролиферативных, склеротических процессов), подвывихов и контрактур.
Нарушение функции сустава может быть обусловлено как болью, так и морфологическими изменениями суставных тканей. Оно бывает выражено в различной степени — от легкой, лишающей больных трудоспособности, до полной неподвижности сустава вследствие фиброзного или костного анкилоза. При острых артритах ограничение подвижности носит обратимый характер. Для хронических форм характерно прогрессирующее ограничение подвижности, вначале обусловленное болью, затем развитием пролиферативного и фиброзного процессов. В редких случаях вследствие остеолитических (разрушения костной ткани) процессов, подвывихов, наоборот отмечается развитие патологической подвижности сустава.
Изменение температуры кожных покровов сустава — довольно частый симптом артритов.
Повышение температуры может отмечаться при острых, подострых артритах и обострении хронических; возможна сопутствующая гиперемия кожи.
Понижение температуры кожных покровов сустава наблюдается при нейродистрофических артритах, в этих случаях отмечается цианотичность кожи.
Больные обычно жалуются на боли, изменение формы и ограничение подвижности суставов. Характер жалоб может указывать на наличие в суставе воспалительного процесса (сильная спонтанная боль, прогрессирующее ухудшение функции сустава, быстро возникающая деформация).
При остром артрите боль в суставе обычно очень сильная и постоянная.
При подостром артрите болевой синдром выражен в меньшей степени.
При хроническом артрите боль возникает главным образом при движении в суставе. Пальпация показывает наличие плотной болезненной припухлости мягких тканей. Течение артритов отличается большой вариабельностью.
Артриты при инфекционных заболеваниях, как правило, протекают благоприятно. Они не приводят к стойким функциональным нарушениям и редко переходят в хроническую форму.
Инфекционно-аллергический артрит (полиартрит)
Острое рецидивирующее заболевание, возникающее вследствие повышенной чувствительности организма к определенному инфекционному возбудителю (чаще всего стрептококку, стафилококку).
Воспаление суставов и мышц при гриппе общеизвестно. Грипп — острая вирусная инфекция, характеризующаяся поражением слизистых оболочек дыхательных путей, желудочно-кишечного тракта, урогенитальных органов, конъюнктивы, синовиальной оболочки суставов, мышечных тканей. У большинства больных гриппом уже в начальном периоде появляются субъективные признаки поражения мышц и суставов, боли, слабость, скованность, спазмы, подергивание отдельных групп мышц.
В период разгара гриппа суставы поражаются реже. Однако через некоторое время (10–15 дней) вероятность возникновения артритов увеличивается.
Туберкулезный артрит
Туберкулезное поражение суставов в настоящее время встречается редко. Чаще всего поражаются крупные суставы: тазобедренные, коленные и особенно часто — позвоночник. Клинически характерно постепенное развитие артрита. Боли отмечаются как в покое, так и при движении. Припухлость возникает как вследствие появления экссудата в полости сустава, так и в результате поражения периартрикулярных тканей. Цвет кожи мало изменяется.
При пальпации определяются болезненность и умеренное повышение местной температуры. Постепенно происходит атрофия регионарных мышц. В отсутствие лечения могут развиться свищ или абсцесс.
Бруцеллезный артрит
Бруцеллезный артрит является одним из частых проявлений бруцеллезной инфекции. Обычно наблюдается опухание суставов вследствие экссудативных процессов, повышение местной температуры. При инфицировании сустава бруцеллами процесс быстро прогрессирует, возникают грубые разрушения костной ткани с развитием анкилоза сустава. Синовиальная жидкость имеет серозно-гнойный вид и содержит бруцеллы. При токсико-аллергической форме бруцеллезного артрита клиническая симптоматика менее выражена, обычно поражаются несколько суставов.
Основными диагностическими признаками являются:
1) моноолигоартрит, сопровождающийся поражением околосуставных мягких тканей, появлением озноба, повышенной потливости, воспалительных изменений в суставе в отсутствие изменений на рентгенограмме;
2) обнаружение бруцелл в синовиальной жидкости, крови, мокроте, костном мозге, моче, лимфатических узлах;
3) положительные реакции Райта, Хаддлсона, связывания комплемента.
Гнойный артрит
Гнойный артрит возникает вследствие проникновения в сустав инфекции, чаще всего стафилококка, и последующего развития острого септического воспаления. В зависимости от пути инфицирования различают первичный гнойный артрит, возникающий при проникновении микроба непосредственно в сустав при оперативном вмешательстве, проведении пункционной биопсии или при наличии открытых ран, и вторичный гнойный артрит, когда микроб попадает в сустав из соседних тканей (при абсцессах, флегмонах, остеомиелите), а также гематогенным путем (при сепсисе).
Гнойное воспаление сустава характеризуется ярко выраженной симптоматикой:
1) сильные боли в суставе постоянного характера;
2) покраснение и значительное повышение местной температуры;
3) опухание сустава вследствие накопления экссудата в полости сустава и отечности околосуставных тканей;
4) ограничение движений в суставе возникает вследствие выраженных болей и припухлости сустава;
5) ухудшение общего состояния больного: повышение температуры тела, появление озноба и общей слабости.
Болезнь Лайма
Инфекционное мультисистемное заболевание, имеющее многообразные клинические формы проявления. Возбудителем болезни является спирохета Borrelia Burgdaiteria. Это самый крупный вид спирохет, способных вызывать большие иммунологические нарушения.
Переносчиками боррелии являются вши и клещи длиной 1–2 мм. Хозяевами клещей являются мыши-полевки, олени, реже — домашние животные.
Различают следующие стадии развития заболевания:
— 1-я стадия (эритематозная), характеризующаяся скованностью шеи, лихорадкой, артралгиями. Обычно развивается летом, продолжительность ее несколько недель;
— 2-я стадия (неврологическая) продолжительностью от 1 недели до 1 месяца;
— 3-я стадия (артритическая). Обычно через несколько месяцев у больного развивается артрит. Разделение этих стадий несколько условно, поскольку в ранней стадии болезни может быть артрит, а в позднем периоде могут возникать неврологические нарушения.
Дизентерийный артрит
Воспаление суставов при дизентерии возникает остро или подостро, с выраженными болевыми ощущениями и экссудативными изменениями. Однако как острый, так и хронический дизентерийный артрит, как правило, через определенное время полностью проходит, не оставляя каких-либо необратимых изменений в суставах.
Артрит при язвенном колите
Для этих артритов, связанных с внутренними болезнями, характерны поражения преимущественно крупных суставов нижних конечностей.
Эта форма артрита чаще начинается с поражения прямой или сигмовидной кишки, впоследствии переходя на другие отделы кишечника. На связь артрита с язвенным колитом указывают характер воспаления суставов, возникающего на фоне колита, чаще в период обострения; параллельное течение артрита и колита; после успешного хирургического лечения язвенного колита наступление ремиссии артрита; осложнение язвенного колита, часто сопровождающееся появлением артрита или его обострением.
При язвенном колите поражаются преимущественно крупные суставы (плечевые, тазобедренные). При экссудативных изменениях отмечаются небольшое повышение местной температуры, болезненность, цвет кожных покровов над пораженным суставом практически не изменен. Воспалительный процесс в суставе имеет стойкий характер, но не приводит к фиброзным изменениям и контрактурам. Периферический артрит при язвенном колите и болезни Бехтерева невозможно различить, лишь спустя некоторое время появляются признаки спондилоартрита.
Артрит при болезни Крона
При болезни Крона чаще поражаются крупные суставы верхних конечностей. Артрит имеет рецидивирующий характер, течение его сравнительно доброкачественное. Рецидивы возникают в период обострения энтероколита.
Артрит при болезни Уиппла
При болезни Уиппла имеются следующие проявления мультисистемного поражения. Помимо болей в суставах, появляются боли в животе, резкая общая слабость, похудение, потеря аппетита, увеличение печени и селезенки. Возбудителем заболевания является Y. Еnterocolitica. Как правило, симптомы поражения мышц, суставов появляются при тяжелой форме иерсиниоза.
Урогенитальные артриты
К урогенитальным артритам относятся артриты, вызванные микробной флорой — бактериальной (гонококк), вирусной, хламидиозной, а также их сочетанием с другими инфекционными возбудителями (гонококки и трихомонады, гонококки и вирусная инфекция).
Симптоматика гонококкового артрита в последнее время несколько изменилась. Участились случаи трудного выявления микробов в связи с их накоплением в восходящей части половых путей и прямой кишке и периодическим возникновением интоксикации и аллергических реакций. Именно эти формы поражения суставов имеют своеобразную, иногда стертую форму с хроническим или рецидивирующим течением.
Основные диагностические признаки гонококкового артрита: острый моноартрит нижних конечностей у больных гнойным уретритом, положительная реакция Борде — Жангу, обнаружение гонококка в мочеполовых органах. В синовиальной жидкости или в крови отмечается лейкоцитоз, в синовиальной жидкости — цитоз.
Болезнь Рейтера возникает после острого инфекционного заболевания. Характеризуется триадой:
1) уретритом (цистит, простатит);
2) конъюнктивитом;
3) артритом.
Заболевание начинается подостро или остро с поражения уретры, кожи, конъюнктивы, наличия лихорадки, затем развивается артрит. Воспаление суставов может проявляться бурно: наблюдаются выраженные боли, диффузное опухание сустава, резкая гиперемия с синюшным оттенком. В основном поражаются суставы нижних конечностей, особенно часто коленные. Значительно реже воспаляются суставы верхних конечностей.
Артрозы
Понятие «артроз» (деформирующий остеоартроз) включает в себя группу болезней суставов дегенеративно-воспалительного характера, имеющих разное происхождение и близкие механизмы развития.
Общая характеристика артрозов. Большинство больных остео артрозом при обращении к врачу указывают на ряд признаков, которые заставляют думать об артрите: боль, ограничение движений, часто незначительное повышение СОЭ. Однако детальное изучение анамнеза болезни (суточный ритм болей, продолжительность сохранения припухлости в суставах и т. д.) позволяет, не прибегая к сложным анализам и инструментальным исследованиям, установить достоверный диагноз.
Первичный артроз часто сопровождается нарушением жирового обмена, артериальной гипертензией, атеросклерозом и другими заболеваниями. Очень важной чертой остеоартроза является несоответствие между морфологическими изменениями в суставах, наблюдаемыми на рентгенограммах, и клиническими проявлениями болезни. Иногда при незначительных рентгенологических изменениях отмечаются сильные боли и ограничение подвижности. В других случаях при значительных рентгенологических изменениях клинические симптомы оказываются весьма умеренными.
Суставные симптомы артроза складываются из болей, чувства скованности, быстрого утомления, тугоподвижности, деформаций, крепитации и других. Боли обычно тупые. Они непостоянны, усиливаются в сырую холодную погоду, после длительной нагрузки и при начальных движениях после состояния покоя («стартовые боли»). В тазобедренных суставах боли иррадиируют в паховую либо в седалищную область (при этом отмечается напряжение отводящих мышц и сгибателей бедра). Очень часто, особенно при старческих артрозах, вместо болей отмечается лишь ломота и чувство тяжести в костях и суставах. Это ощущение весьма близко к чувству скованности при ревматоидном артрите, но отличается кратковременностью и малой интенсивностью.
Истинное ограничение подвижности при артрозе наблюдается редко, чаще речь идет о тугоподвижности и быстрой утомляемости суставов.
Артроз межфаланговых суставов
Длительное время у больных с дегенеративным поражением межфаланговых суставов боли возникают при физическом напряжении, соприкосновении с холодной водой. При обострении процесса возникают незначительная припухлость и ограничение движений, появляется чувство онемения (парестезия), снижается чувствительность кончиков пальцев. На поздней стадии заболевания у отдельных больных узелки Гебердена могут прорываться наружу с выделением кашицеобразной массы и последующим изъязвлением.
Артроз плечевого сустава
Дегенеративное поражение плечевого сустава встречается редко (около 2 % случаев), главным образом у лиц, выполняющих стереотипные операции (микротравматизация). При движении, особенно при отведении, возникают резкие боли. Болезненна пальпация головки плеча, а также передней части плечевого сустава. Воспаление и спазм связок, мышц плечевого пояса быстро приводят к развитию контрактуры. На рентгенограммах обычно выявляются маленькие остеофиты, чаще в нижней части головки плечевой кости.
Артроз крестцово-подвздошных суставов
Клинически артроз крестцово-подвздошных суставов диагностируется исключительно редко. Появление болей в области указанных суставов, пальпаторно определяемая болезненность и другие признаки обычно объясняются наличием крестцового радикулита или миозита.
Артроз тазобедренных суставов
Артроз тазобедренных суставов (коксартроз) является одной из наиболее частых и тяжелых форм дегенеративных заболеваний суставов. На развитие коксартроза оказывают влияние многочисленные и разнообразные аномалии развития костей таза, позвоночника и нижних конечностей:
1) уменьшение вертлужной впадины;
2) врожденные вывихи и подвывихи;
3) сколиоз позвоночника;
4) асимметричность роста;
5) различная длина нижних конечностей.
Заболевание развивается на почве:
1) болезни Пертеса;
2) поражения одной конечности полиомиелитом;
3) перелома шейки бедра;
4) травмы головки бедренной кости.
Вторичные коксартрозы чаще неодинаково поражают оба сустава или бывают односторонними. Первичные же обычно симметричны. В отличие от других локализаций артрозов при коксартрозах наблюдается четкая корреляция между клиническими симптомами и рентгенологическими изменениями. Причем иногда даже клинические симптомы проявляются в первую очередь. Боли при ходьбе и хромота вначале появляются только к концу рабочего дня, позднее держатся весь день, а в тяжелых случаях настолько интенсивны, что мешают больному заснуть, иррадиируют в коленный сустав, в седалищную и паховую область.
Гонартроз
В начальной стадии гонартроза — поражения коленного сустава — больные отмечают кратковременные незначительные боли в суставе, возникающие при длительной ходьбе, после физической нагрузки, иногда боли в икроножных мышцах и четырехглавой мышце бедра. Походка больного становится более щадящей, так как резкие движения в суставах, широкие шаги вызывают растяжение связок и капсулы, при котором возникает боль.
Основными клинико-биомеханическими признаками поражения мышечно-связочного аппарата коленного сустава при гонартрозе являются:
1) боли в передней нижней трети бедра;
2) быстрая утомляемость нижних конечностей;
3) появление чувства неустойчивости в коленных суставах;
4) развитие боковых деформаций коленных суставов;
5) смещение надколенника;
6) гипотрофия мышц бедра;
7) уменьшение объема активных и пассивных движений в коленном суставе;
8) снижение силы мышц бедра;
9) удлинение периода сокращения четырехглавой мышцы бедра;
10) снижение упругости (тонуса) мышц бедра;
11) снижение биоэлектрической активности мышц на ЭМГ; 12) гипермобильность коленных суставов.
Бурситы
Бурсит — гнойное воспаление околосуставной слизистой сумки, сопровождающееся повышенным образованием и накоплением в ее полости экссудата.
Классификация бурситов. Бурситы по клиническому течению могут быть:
1) острыми;
2) подострыми;
3) хроническими рецидивирующими.
По характеру экссудата бурситы бывают:
1) серозными;
2) серозно-фибринозными;
3) гнойными;
4) гнойно-геморрагическими.
По характеру возбудителя они могут быть:
1) неспецифическими;
2) специфическими (гонорейными, бруцеллезными, туберкулезными, сифилитическими);
3) асептическими;
4) инфицированными.
Воспалительный процесс может иметь место как в постоянных, так и в новообразованных сумках в местах непрерывного давления и трения кожи, фасций, мышц, сухожилий о костные выступы.
На месте анатомического расположения сумки при бурситах определяется округлая, ограниченная, болезненная припухлость мягкоупругой консистенции, флюктуирующая. Диаметр припухлости может достигать 8–10 см. Больной жалуется на боли в области припухлости, недомогание; повышается температура тела, функция сустава обычно не нарушена, и движения в нем безболезненны.
При флегмонозном воспалении отмечается отек окружающих сумку тканей, гиперемия кожи (лимфангоит), выраженные (особенно при гонорейных бурситах) общие симптомы заболевания: сильные боли, повышение температуры до 39–40 °C. При прогрессировании воспаления и переходе его на мягкие ткани определяются признаки флегмоны.
При хроническом бурсите на месте расположения сумки имеется округлая ограниченная припухлость мягкой консистенции, кожа над ней подвижна, не изменена, функция конечности не нарушена. Хронический процесс может обостряться. При этом увеличивается количество жидкости в полости сумки, что иногда приводит к образованию изолированной кистозной полости, заполненной жидкостью, которая называется гигромой.
Бурсит в области плечевого сустава
Наиболее часто поражаются сумки, не сообщающиеся с полостью сустава. Жалобы больных сводятся к болям при отведении верхних конечностей.
При осмотре контуры плеча сглажены, отмечается кажущееся равномерное увеличение самой дельтовидной мышцы. При больших размерах сумки припухлость видна на наружной поверхности плеча.
Пальпацией обычно определяется болезненность при давлении на внутренний край большого бугра плечевой кости.
Надключичный бурсит
Часто приходится дифференцировать с гнойным артритом, а также с весьма распространенным заболеванием плечевого сустава — плечелопаточным периартритом.
Острый бурсит локтевых сумок
Чаще является результатом механической травматизации и инфицирования локтевой сумки (у граверов, часовщиков). Сумка резко увеличивается в размерах и приобретает полусферическую форму. Присоединение инфекции сопровождается появлением резкой болезненности, покраснением кожи в области локтевого отростка, повышением температуры.
Острый бурсит также нередко поражает лучеплечевую сумку.
Бурсит в области тазобедренного сустава
Отличается тяжестью течения. Воспаление нередко распространяется на тазобедренный сустав. Чаще подвергается воспалению глубоко расположенная подвздошно-гребешковая сумка, находящаяся между мышцами и суставной капсулой, а также поверхностная и глубокая сумки большого вертела.
При гнойном воспалении этих сумок отмечается резкая болезненность при отведении конечности, разгибании и ротации бедра. Бедро находится в положении сгибания, отведено и слегка ротировано наружу.
При пальпации определяется болезненная, эластической консистенции припухлость по переднемедиальной поверхности бедра под паховой связкой.
По тяжести клинического течения и сходству симптоматики эти виды бурсита в ряде случаев трудно отличить от гнойного воспаления тазобедренного сустава. При бурсите в отличие от артрита наблюдаются:
1) относительная болезненность сгибания и приведения бедра;
2) отсутствие болезненности при нагрузке на конечность по длине;
3) наличие припухлости, располагающейся по передневнутренней стороне бедра ниже паховой связки.
Отличить поражение подкожной сумки большого вертела от поражения глубокой сумки позволяет смещаемость последней при движениях бедра кзади. При воспалении подкожной вертельной сумки смещения не отмечается.
Бурсит коленного сустава
В области коленного сустава наиболее часто поражаются преднадколенниковые сумки — подкожная, подфасциальная и подсухожильная. С коленным суставом они не сообщаются. В связи с более поверхностным расположением подкожная сумка поражается наиболее часто. Воспаление сопровождается резким местным отеком, флюктуацией, повышением температуры, увеличением регионарных лимфатических узлов.
Воспаление глубокой поднадколенниковой сумки возникает чаще вторично как осложнение острого гонита.
Подколенный бурсит
Трудно диагностируется вследствие глубокого расположения сумки. При нем наблюдается некоторое ограничение движений и боли в коленном суставе.
Ахиллобурсит
Частым видом бурсита в области стопы является воспаление сумки ахиллова сухожилия (ахиллобурсит). Причиной его служат травматизация синовиальной сумки обувью, гематогенное или лимфогенное инфицирование.
Бурсит подкожной пяточной сумки
Этот вид бурсита представляет собой болезненную припухлость в области пяточного бугра. В ряде случаев этот вид бурсита приходится дифференцировать с воспалением, вызванным травмой мягких тканей пяточной шпорой.
Бурсит стопы
Из гнойных бурситов новообразованных синовиальных сумок стопы встречается гнойное воспаление сумки на внутренней поверхности головки I плюсневой кости. При попадании инфекции на месте сумки образуется абсцесс, сопровождающийся гиперемией, припухлостью, выраженной болезненностью при ходьбе.
Гонорейный бурсит
Протекает с резко болезненной припухлостью пораженной сумки, выраженными острыми воспалительными явлениями в окружающих тканях. Чаще поражаются пяточная и препателлярные сумки.
Туберкулезный бурсит
При туберкулезном бурсите чаще поражаются глубоко лежащие сумки. Наблюдаются припухлость, болезненность. В полости сумки обнаруживается серозно-фибринозный экссудат, который может переходить в творожисто-гнойный. Туберкулезный бурсит нередко осложняется наружными свищами.
Основным дифференциально-диагностическим признаком, позволяющим отличить бурсит от артрита, является сохранение движений в суставе.
Лечение боли в суставах
Лечение боли в суставах при различных заболеваниях традиционными методами
Артриты
При наличии инфекции или при подозрении на нее (туберкулез, иерсиниоз и т. п.) необходима терапия соответствующим антибактериальным препаратом.
При отсутствии ярких внесуставных проявлений лечение суставного синдрома начинают с подбора нестероидных противовоспалительных средств: индометацина, ортофена, напроксена, ибупрофена. Одновременно в более воспаленные суставы вводят кортикостероидные препараты (гидрокортизон, метипред, кеналог). Иммунокомплексная природа ряда артритов делает показанным проведение плазмафереза. Нестойкость результатов указанной терапии является показанием к подключению так называемых базисных средств: кризанола и других препаратов золота, метотрексата, циклоспорина А, делагила или сульфасалазина. Кортикостероиды внутрь назначают как можно реже, лишь при выраженных болях в суставах, не купирующихся нестероидными противовоспалительными средствами и внутрисуставным введением кортикостероидов. Применение базисных средств лечения артрита должно проводиться под постоянным наблюдением врача, знающего все аспекты действия этих препаратов.
Артрозы
Лечение артрозов (остеоартрозов) методами традиционной терапии подобно консервативному лечению артритов. Комплексно-этапное лечение больных проводят с учетом стадии и фазы активности болезни и возможных осложнений.
С целью подавления реактивного синовита, который часто наблюдается при поражении крупных суставов, кратковременно (5–10 дней) назначают негормональные противовоспалительные препараты. При стойком реактивном синовите указанные средства рекомендуется применять в течение 1 месяца и более. В отдельных случаях возможно внутрисуставное введение кортикостероидов (кеналог, гидрокортизон).
Особый интерес представляет поливинилпирролидон, который по физико-химическим свойствам близок к синовиальной жидкости. Поливинилпирролидон — высокомолекулярное соединение, весьма устойчивое по отношению к ферментам, вызывающим расщепление гликозаминогликанов в суставном хряще. Это средство обладает также слабыми иммунодепрессивными свойствами. В связи с медленным выведением препарата из полости сустава его можно использовать с целью создания депо для других препаратов и тем самым обеспечить пролонгированное их действие. Поливинилпирролидон способен связывать токсины и продукты метаболизма, которые в дальнейшем выводятся из сустава.
При остеоартрозе происходит деструкция суставного хряща с потерей гликозаминогликанов. В связи с этим представляется ценным использование артепарона, основой которого являются гликозаминогликаны. Препарат вводят в сустав в дозе 50 г (1 мл раствора) 1 раз в неделю; курс — 4–5 инъекций. Использование очищенного гликозаминогликана в суточной дозе 1,5 г в виде таблеток в течение 1,5–2 месяцев также эффективно.
При артрозе повышается активность лизосомальных ферментов в синовиальной жидкости и в суставном хряще, вследствие чего хрящевая ткань быстро дегенерирует. Для инактивации указанных ферментов применяют трасилол. Препарат вводят в су став в дозе 25 тыс. ЕД 1 раз в неделю, на курс — 3–5 инъекций. Прасинол рекомендуется в случае развития синовита. В последнее время для лечения синовита при остеоартрозе вводят в сустав негормональный противовоспалительный препарат орготеин (супероксиддисмутаза). В крупные суставы (коленный) вводят 8 мг 1 раз в неделю, на курс — 4–6 инъекций. По сравнению с гидрокортизоном он дает более продолжительный эффект.
Бурситы
При бурситах, помимо консервативной (противовоспалительной и обезболивающей) терапии, в ряде случаев показано хирургическое лечение. Лечение ведется в соответствии с формой и тяжестью заболевания. Лучевая терапия бурсита применяется при подострых и хронических формах заболевания. Оказывая противовоспалительное действие, лучевая терапия способствует восстановлению нарушенной трофики и снятию болевого синдрома. В основном применяют рентгенотерапию. Оптимальные дозы и ритм облучения зависят от остроты воспалительного процесса. При отсутствии обострения интервал между облучениями — 48 ч. Терапевтический эффект (изменение или исчезновение болей, увеличение объема движений в суставе) наступает обычно в процессе лечения, однако в отдельных случаях он реализуется через 2–3 недели после его окончания.
Лечение боли в суставах при различных заболеваниях нетрадиционными методами
Артриты
В качестве нетрадиционных методов лечения артритов можно порекомендовать следующие средства.
В 200-граммовую бутылку положить кусочек камфоры размером с 1/4 кусочка рафинада. 1/3 бутылки залить скипидаром, 1/3 — подсолнечным маслом, 1/3 — винным спиртом. Дать настояться 3 дня. Втирать досуха в область больного сустава на ночь и делать согревающий компресс.
50 г камфоры, 50 г горчицы в порошке, 100 г спирта, 100 г белка: растворить камфору в спирте, затем растворить горчицу. Отдельно растереть белок. Смешать оба состава вместе. Получится жидкая мазь.
Вечером перед сном втирать в пораженный сустав, но не досуха, а так, чтобы немного влаги осталось на руке. Вытереть сухой тканью.
Соком чистотела обильно смазывать пораженные суставы, через несколько дней боли уменьшатся. Чем больше наносить сока на суставы, тем активнее проходит лечение.
1 ч. л. чистотела залить 1 стаканом кипятка, настаивать 1 ч. Пить по 50 г 3 раза в день за 15 мин до еды в течение 1–2 месяцев.
Употреблять в пищу плоды вишни с молоком.
1 ст. л. травы мокрицы (звездчатка средняя) залить 1 стаканом кипятка. Настоять, укутав, 4 ч, процедить. Принимать по 0,25 стакана 4 раза в день до еды.
1 ст. л. свежей травы портулака огородного залить 1 стаканом холодной воды. Держать на огне 10 мин после закипания. Настоять, укутав, 2 ч, процедить. Принимать по 1–2 ст. л. 3–4 раза в день.
20 г цветков конского каштана настаивать 2 недели в 0,5 л спирта или водки. Настойку применять как растирание.
Взять 50 г цветков коровяка (медвежье ушко) и настаивать 2 недели в 0,5 л водки или 70 %-ного спирта. Эту настойку использовать для втираний как обезболивающее средство.
3 ч. л. корневища и корней горечавки желтой отварить в течение 20 мин, залив 3 стаканами воды. Настоять, укутав, 2 ч, процедить. Принимать по 0,5 стакана 3–4 раза в день до еды при артритах различного происхождения.
1 стакан перегородок грецкого ореха залить 0,5 л водки, настаивать 18 дней. Принимать 2–3 раза в день в течение месяца.
Массаж
Массаж точек суставов верхних и нижних конечностей устраняет усталость, уменьшает боль, излечивает заболевания. Во время массажа надо расслабиться и следить за тем, чтобы отсутствовали какие-либо раздражители (телефонные разговоры, разговоры родных и т. д.). Массаж лучше делать с бальзамом.
Состав бальзама: 100 г оливкового масла, 40 г кунжутного масла, 10 г витамина А в масле.
Артрозы
При артрозах (при болях в суставах) рекомендуют:
1) делать компрессы из меда и соли. 1 ст. л. меда и 1 ст. л. мелкой соли смешать, нанести на льняной лоскут и положить на больное место, накрыть компрессной бумагой, укутать. Делать ежедневно на ночь;
2) настаивать головки цветущих одуванчиков в водке 12 дней в темном месте: сколько цветков будет в банке, столько влить водки. Суставы смазать этой жидкостью, в течение 5 мин растирать, чтобы стало горячо, и на ночь обернуть льняной тканью;
3) настаивать 50 г цветков коровяка (медвежье ушко) 10 дней в 200 г водки или 100 г 70 %-ного спирта. Настойку использовать для растирания суставов;
4) взять несколько листьев алоэ, промыть и пропустить через мясорубку. К 50 г сока добавить 100 г меда и 150 г водки. Готовый состав можно хранить долгое время в темном месте. Компрессы делать на ночь;
5) взять 200 г соли, 100 г сухой горчицы, добавить столько керосина, чтобы получилась смесь консистенции сметаны. Полученную мазь втирать на ночь досуха в больные места;
6) взять сухой песок (желательно крупный), нагреть его в духовке и ссыпать в продолговатые мешочки. Эти мешочки прикладывать к больным местам. Целебная сила песка заключается в том, что он имеет большое количество примесей различных металлов и минералов;
7) залить 1 ст. л. полыни цитварной (цветочные корзинки) 300 г кипятка и настаивать 2 ч. Процедить, применять наружно для компрессов;
8) при болях в руках и ногах очень полезны теплые ванны из сенной трухи (стеблей, листьев, цветков, семян). Готовят ее так: 3–5 горстей сенной трухи заваривают кипятком, посуду закрывают и дают охладиться до температуры 31–32 °C. При этом совершенно безразлично, останется ли сенная труха в ванне или в дело пойдет лишь отвар. Длительность ванны — 20–30 мин. Благотворно действует обертывание конечностей в холст, намоченный в отваре сенной трухи;
9) целительным действием обладает ножная ванна, которую готовят следующим образом. В кадушку кладут еще теплые выжимки солода. Ноги отлично чувствуют себя, погрузившись в них. Продолжается ванна 15–30 мин. Еще лучше действуют виноградные выжимки. Эти ванны известны в местностях, где делается вино, и очень распространены как прекрасно действующее средство;
10) 20 клубней цикламена сварить в 10 л воды. В отдельный сосуд отлить 1–2 л отвара. Оставшуюся жидкость, когда она остынет, не процеживать, так как ее можно использовать. Сначала в воду погрузить на 30 мин руки, а потом — ноги. Отваром, который отлили в отдельный сосуд, облить трижды голову. Процедуру повторить несколько раз, пока не ослабнут боли и не улучшится общее состояние. Одну и ту же воду можно использовать несколько раз, слегка подогревая ее.
Благотворно на больные суставы действуют компрессы, натирания.
2 части меда, 1 часть сока алоэ, 3 части водки. Все смешать и применять в виде компресса как противовоспалительное средство.
Пихтовое масло необходимо втирать в разогретые предварительно суставы (компрессом из разогретой морской соли). После втирания на сустав положить компрессную бумагу.
Пчелиный яд при воспалении суставов снимает острые боли, значительно уменьшает воспалительную реакцию, восстанавливает движение в суставах.
Взять в равных количествах свежих листьев крапивы, зеленых ягод можжевельника и овечьего масла. Листья и ягоды растолочь и соединить с маслом, хорошо перемешав. Готовую мазь хранить в темном, прохладном месте в посуде из темного стекла. Втирать мазь в больные суставы 1–2 раза в день.
Бурситы
При бурситах в качестве обезболивающих средств можно использовать различные нетрадиционные средства.
Сок грейпфрута пить по 0,5 стакана 3 раза в день.
2 части меда, 1 часть сока алоэ, 3 части водки хорошо перемешать. Применять в виде компресса на суставы.
Свежие листья сирени прикладывают к больному суставу.
Листья лебеды испечь в золе, завернуть их в мокрую ветошь и прикладывать к суставам.
Смешать 50 г меда и 50 мл мочи (лучше детской), подогреть, намазать на плотную бумагу и сделать компресс.
Смешать 15 г прополиса со 100 г сливочного масла. Принимать по 1 ч. л. 3 раза в день за 1 ч до еды.
Сенную труху прокипятить в течение 30 мин и в горячем виде наложить на больной сустав в виде компресса.
1 ст. л. цветков крапивы глухой (яснотки) заварить стаканом кипятка, укутать и настоять 30–40 мин, затем процедить и пить по 0,5 стакана 3 раза в день.
Горячая ванна с экстрактом из сосновых игл. Берут иглы, веточки и шишки, замачивают холодной водой и кипятят полчаса, после чего хорошо закрывают и оставляют на 12 ч настаиваться. Хороший экстракт имеет коричневый цвет. Для полной ванны требуется этого экстракта 1,5 кг, для половинной и ножной — по 0,25 кг. Продолжительность ванны — 20 мин.
Ванна с сенной трухой. Залив сенную труху холодной водой, доводят ее до кипения, кипятят 30 мин. Можно труху поместить в холщовый мешок и в нем ее варить. Отвар прибавляют в ванну. Для полной ванны — 1 кг трухи, для половинной — 0,5 кг, для ванны рук или ног — 4 полных горсти. Продолжительность принятия ванны (37 °C) — 5–10 мин.
При заболеваниях суставов в рационе должны быть овощи, фрукты, бобовые, рыба, печень, зелень, мед, орехи, семечки. В обед, кроме овощей и бобовых, — суп, но не на мясном бульоне. На ужин желательно съедать свежие фрукты, мед. Ужин должен быть легким и не позже чем за 2 ч до сна.
Полезно включать в рацион каши (овсяную и гречневую), но употреблять их как отдельную еду. Не рекомендуется есть бананы и кислое молоко.
Количество выпиваемой жидкости, если нет других противопоказаний, можно не ограничивать.
Рефлексотерапия
При болях в суставах акупрессура проводится указательным пальцем. При острых болях разрешена только легкая акупрессура, при хронических заболеваниях — сильная (интенсивная) акупрессура. Продолжительность — от 30 с до 5 мин, до улучшения состояния.
На ладони и подошвенной поверхности стоп имеются физиологические точки, влияющие на работу внутренних органов. «Больная точка — больной орган».
Глава 2. Высыпания на коже
Общее понятие о высыпаниях на коже
Общая характеристика высыпаний на коже
При многих заболеваниях инфекционной природы, а также при аллергических состояниях на коже могут появляться различные высыпания. Важно уметь правильно оценить характер сыпи. Если появилась сыпь, необходимо прежде всего обратиться к врачу. Сыпи, вызванные одними и теми же заболеваниями, настолько по-разному выглядят у разных людей, что даже специалистам по кожным заболеваниям иногда трудно поставить диагноз. Менее опытным людям тем более легко ошибиться. И все-таки общее представление о самых распространенных видах сыпи желательно иметь.
Элементы сыпи условно делятся на первичные и вторичные.
Первичныминазываются сыпи, появляющиеся на неизмененной коже. К ним относятся:
1) пятно;
2) папула;
3) бугорок;
4) узел;
5) волдырь;
6) пузырек;
7) гнойничок.
Вторичныминазываются высыпания, появляющиеся в результате эволюции первичных элементов. К ним относятся:
1) чешуйка;
2) гиперпигментация;
3) депигментация;
4) корка;
5) язва;
6) эрозия;
7) рубец.
Первичные элементы в свою очередь делятся на полостные, заполненные серозным или гнойным содержимым (пузырек, пузырь, гнойничок), и бесполостные (пятно, папула, узел, волдырь, бугорок).
Пятно— изменение цвета кожи на ограниченном участке, не возвышающемся над уровнем кожи и не отличающемся по плотности от здоровых участков кожи. Размер пятна варьируется в значительных пределах — от точечного до обширного, форма чаще неправильная. Пятнышко размером от точки до 5 мм бледно-розового или красного цвета называют розеолой. Множественные розеолы размером 1–2 мм — мелкоточечная сыпь, пятна размером 10–20 мм — крупнопятнистая сыпь, обширные участки гиперемированной кожи — эритема.
Появление пятен может быть связано с воспалительным процессом и обусловлено расширением кровеносных сосудов кожи. Такие пятна исчезают при надавливании на кожу пальцем и появляются вновь после прекращения давления. Невоспалительные пятна образуются в результате кровоизлияний. Это могут быть петехии — точечные кровоизлияния, пурпура — множественные синячки округлой формы размером 2–5 мм, экхимозы — кровоизлияния неправильной формы более 5 мм. В отличие от воспалительных невоспалительные пятна не исчезают при надавливании на кожу.
Папула— ограниченное, слегка возвышающееся над уровнем кожи образование с плоской или куполообразной поверхностью. Появляется вследствие воспалительного инфильтрата в верхних слоях кожи или разрастания эпидермиса. Величина папул может варьировать от 2–3 мм до нескольких сантиметров. Папулы больших размеров называются бляшками.
Бугорок— плотный, бесполостной элемент, выступающий над поверхностью кожи и достигающий в диаметре 5–10 мм. Появляется в результате образования в коже воспалительной гранулемы. Клинически бугорок сходен с папулой, однако на ощупь он плотнее и при обратном развитии в отличие от папулы некротизируется, оставляя после себя рубец, язву.
Узел— плотное, выступающее над уровнем кожи или находящееся в ее толще образование. Достигает в размере 10 мм и более. Образуется при скоплении клеточного инфильтрата в подкожной клетчатке и собственно дерме. Узел впоследствии может изъязвляться и рубцеваться. Крупные сине-красные узлы, болезненные при ощупывании, называются узловатой эритемой. Невоспалительные узлы встречаются при новообразованиях кожи (фиброме, липоме).
Волдырь— островоспалительный элемент, возникающий в результате ограниченного отека над уровнем кожи, имеет округлую форму, размер 20 мм и более. Быстро исчезает, не оставляя после себя следа. Появление волдыря обычно сопровождается сильным зудом.
Пузырек— поверхностное, несколько выступающее над уровнем кожи, наполненное серозной или кровянистой жидкостью образование размером 1–5 мм. Пузырек может подсыхать с образованием прозрачной или бурой корочки, вскрывается, обнажая ограниченную мокнущую эрозию. После разрешения оставляет временную гиперпигментацию (депигментацию) или исчезает бесследно. При скоплении в пузырьке лейкоцитов он превращается в гнойничок — пустулу. Пустула может образовываться и первично, чаще всего в области волосяных фолликулов.
Пузырь (булла) — элемент, подобный пузырьку, но значительно превышающий его в размере (3–15 мм и более). Располагается в верхних слоях эпидермиса и под эпидермисом. Наполнен серозным, кровянистым или гнойным содержимым. Может спадать, образуя корки.
После себя оставляет нестойкую пигментацию. Возникает при ожогах, остром дерматите.
Чешуйка— скопление отторгающихся роговых пластинок эпидермиса. Чешуйки могут быть различной величины: более 5 мм (листовидное шелушение), 1–5 мм (пластинчатое шелушение), мельчайшими (отрубевидное шелушение). Они желтоватого или сероватого цвета. Обильное отрубевидное шелушение создает впечатление припудренности кожи. Появление чешуек наблюдается после коревой, скарлатинозной сыпи, при псориазе, себорее.
Коркаобразуется в результате высыхания содержимого пузырьков, пустул, отделяемого мокнущих поверхностей.
Язва— глубокий дефект кожи, иногда достигающий подлежащих органов.
При оценке характера сыпи необходимо установить время появления, локализацию, размер и количество элементов, их форму и цвет. По количеству различают:
1) единичные элементы;
2) необильную сыпь (быстро сосчитываемую при осмотре);
3) обильную сыпь.
Особое внимание уделяется цвету сыпи. Воспалительная сыпь имеет красный оттенок — от бледно-розового до синюшно-багрового. Имеет значение также особенность вторичных элементов сыпи: характер и локализация шелушения, время отпадения корочек и т. д.
Клиническая характеристика различных высыпаний на коже
Везикула и пузырь
Это ограниченные поверхностные полости, приподнятые над уровнем кожи и содержащие жидкость. Отличаются размерами: диаметр везикулы меньше 0,5 см, диаметр пузыря больше 0,5 см. Образуются при расслоении поверхностного слоя кожи — эпидермиса (внутриэпидермальные полости) или при отслоении эпидермиса от собственно кожи — дермы (субэпидермальная полость).
Отслойка рогового слоя эпидермиса приводит к появлению субкорнеальных везикул и пузырей, возникающих при импетиго и субкорнеальном пустулезном дерматозе. Стенки последних бывают настолько тонкими, что сквозь них просвечивает содержимое (плазма, лимфа, кровь и внеклеточная жидкость). Другой механизм образования внутриэпидермальных полостей — межклеточный отек (спонгиоз). Спонгиоз встречается при аллергическом дерматите и экземе. В результате разрушения межклеточных мостиков и разъединения клеток шиповидного слоя эпидермиса появляются щели, заполненные экссудатом. Этот процесс называется акантолизом (характерен для пузырчатки и герпеса). Субэпидермальный пузырь — первичный элемент буллезного пемфигоида и поздней кожной порфирии.
Пузыри на коже образуются от воздействия инфекции бактериальной (импетиго, синдром стафилококковой обожженной кожи), вирусной (герпес простой и опоясывающий) или грибковой (буллезная дерматофития).
Возникновение пузырей наблюдается при первичном контактном дерматите. Разнообразные экзогенные (внешние) раздражители, которые могут вызвать первичное воспаление кожи (первичный контактный дерматит) у любого человека, принято подразделять на следующие группы:
1) механические (давление, трение тесной одеждой и обувью, корсетами, гипсовыми повязками);
2) физические (высокая и низкая температура, являющаяся причиной ожогов и отморожений; солнечный свет и искусственная лучистая энергия);
3) химические (крепкие кислоты, щелочи, некоторые соли металлов);
4) биологические (разнообразные растения, например ясенец белый, чемерица, лютиковые). Пузыри могут возникнуть после укуса клещей.
Везикулы и пузыри образуются при аллергическом дерматите, токсидермии, экземе, атопическом дерматите у предрасположенных к аллергическим реакциям лиц. Наконец, они являются признаком такого тяжелого воспалительного заболевания, как пузырчатка. И все же чаще пузыри возникают в результате трения кожи или давления на нее обувью и предметами одежды. Речь идет о так называемых потертостях.
К возникновению потертостей предрасполагают повышенная потливость стоп, отсутствие правильного ухода за ними и ношение водопроницаемой обуви.
Пузыри могут располагаться:
1) на клинически неизмененной коже (пузырчатка);
2) на фоне эритемы и отека (стрептодермия, герпес);
3) на поверхности волдыря (многоформная экссудативная эритема) или узелка (экзема).
Отдельные полостные элементы сливаются с образованием больших полостей (пузырчатка) или группируются между собой, могут находиться близко, рядом и не сливаться (герпес простой и опоясывающий).
Волдырь
Волдырь, или уртика, — бесполостной элемент, возникает в результате ограниченного отека сосочкового слоя дермы. Является основным клиническим признаком распространенного аллергического заболевания — крапивницы. Характерный признак волдыря — эфемерность, летучесть. Быстро возникнув, он существует короткое время и бесследно исчезает за несколько часов. В отдельных случаях приступ заболевания может длиться несколько дней.
Причины возникновения. В возникновении крапивницы ведущими являются аллергические механизмы повреждения тканей в результате реакции немедленного типа. К внешним причинам, вызывающим образование волдырей, относят:
1) пищевые продукты (такие, например, как клубника, малина, цитрусовые, яйца, бананы, томаты, шоколад, консервы, колбасы, рыба и др.);
2) химические вещества (в том числе лекарственные препараты);
3) температурные факторы;
4) образование уртикарных элементов наблюдается после контакта с некоторыми растениями (например, крапивой);
5) при укусах насекомых (комаров).
Возникновению высыпаний способствуют:
1) патология желудочно-кишечного тракта и печени (гастрит, колит, холецистит, глистная инвазия);
2) ферментативная недостаточность;
3) повышенная проницаемость капилляров;
4) в ряде случаев проявление крапивницы связано с нервно-психическими стрессами;
5) нарушения функций эндокринной системы (случаи появления уртикарий перед менструацией, во время беременности) и обмена веществ.
Внешние проявления. Возникновение уртикарных элементов сопровождается сильным зудом. Часто повышается температура тела, появляются чувство озноба, головная боль и недомогание. Поражение может распространяться. Иногда сыпные элементы сливаются с образованием гигантских отечных участков кожи причудливой формы. Периферическая часть уртикарных элементов имеет более насыщенный розовый цвет, чем центральная. На поверхности волдыря выявляются точечные западения в местах устьев волосяных фолликулов, что создает впечатление корки лимона. Помимо кожи, отек при крапивнице может развиться в пределах слизистых оболочек гортани, бронхов, кишечника. Внезапно возникший отек дыхательных путей иногда приводит к асфиксии.
Мозоли
Мозоль (clаvus) представляет собой резко очерченный болезненный участок травматического гиперкератоза. Возникающее ограниченное плотное образование желтоватого цвета как бы конусообразно внедряется в кожу подобно гвоздю (с лат. clavus— «гвоздь»).
Клинически мозоль отличается значительной толщиной рогового слоя, который выступает в виде гладких или покрытых чешуйками бляшек обычно округлой формы. Крупные плоские гиперкератотические утолщения кожи округлой или овальной формы, имеющие слегка выпуклую поверхность и без четких границ переходящие в окружающую кожу, обозначаются термином омозолелость (callositas).
Причиной образования мозолей и омозолелостей являются постоянное длительное механическое раздражение, давление или трение ограниченного участка кожного покрова.
Мозоли чаще всего появляются на ногах, особенно на тыльных поверхностях пальцев при использовании неудачно подобранной, тесной обуви. Несколько реже они возникают на подошвах и в межпальцевых складках (обыкновенно между 4-м и 5-м пальцами стоп). При ходьбе мозоли становятся болезненными, могут воспаляться. Из-за резкой боли нередко затрудняется ходьба.
У детей любого возраста, наиболее часто — раннего, могут развиться мозолистые образования на пальцах рук (обыкновенно на одном пальце) вследствие постоянного сосания пальца, особенно при прорезавшихся уже зубах.
У работников физического труда (сапожников, столяров, плотников, шахтеров, доярок), гимнастов мозоли образуются на ладонях и пальцах кистей (профессиональные стигмы, приметы, или признаки).
Длительно существующие мозоли приобретают деревянистую плотность.
Определенное патогенетическое значение в возникновении мозолей придается невриту чувствительных нервов.
Мозоли следует отличать от подошвенных бородавок, также возникающих на местах давления и трения. Как и мозоли, они очень болезненны. Однако после горячей ванночки твердые сосочки бородавок становятся сочными, а бородавки приобретают «мохнатую» поверхность.
Кроме мозолей, на пятках, подошвах и ладонях в результате длительного давления могут образовываться омозолелости. Иногда они располагаются в виде полосок на боковой поверхности стоп. На поверхности омозолелостей часто возникают трещины.
Значительное развитие роговых наслоений, поднимающихся над уровнем кожи, ведет к формированию так называемого кожного рога. Речь идет о нечувствительных эпидермальных разрастаниях конической, цилиндрической или многогранной формы от желтовато-серого до коричневого или почти черного цвета. Могут напоминать рога животных.
Клиническая характеристика элементов сыпи при инфекционных заболеваниях
Сыпь является характерным симптомом многих инфекционных заболеваний, наиболее распространенными из которых являются краснуха, корь, скарлатина, ветряная оспа, чесотка и т. д.
Коревая краснуха
При краснухе сыпь появляется на лице, шее и в течение ближайших часов после начала болезни распространяется по всему телу. Она локализуется преимущественно на разгибательных поверхностях конечностей, ягодицах, спине; на других участках тела она более скудна.
Сыпь мелкопятнистая, ее элементами являются розовые пятнышки круглой или овальной формы, величиной от булавочной головки до чечевичного зерна; они располагаются на неизмененной коже и не сливаются. На 2-й день сыпь обычно несколько бледнеет, на 3-й день становится уже более скудной и мелкой, сохраняясь лишь в местах излюбленной локализации, и затем бесследно исчезает, но иногда на несколько дней остается незначительная пигментация. Разновидностями сыпи можно считать папулезность и мелкие размеры пятен.
При появлении сыпи температура обычно повышается до 38–39 °C, но может быть и нормальной. Самочувствие нарушается мало. Типично увеличение заднешейных, затылочных и других лимфатических узлов, которые достигают размеров бобов за 1–2 дня до высыпания, плотноваты, могут быть несколько болезненны. Увеличение держится нередко до 10–14 дней, часто заметно даже визуально.
Краснуха обычно проявляется между 12-м и 21-м днем после контакта с больным человеком. Диагноз может поставить только врач, потому что сыпь при краснухе легко спутать с сыпью при кори, скарлатине, с потницей и лекарственной сыпью.
Краснуха протекает как сравнительно легкое вирусное заболевание. Болеют краснухой в основном дети до 15 лет. Однако в последние годы отмечается сдвиг заболеваемости на более старший возраст (20–29 лет). Группой риска являются женщины детородного возраста.
При заболевании краснухой беременных женщин вирус проходит через плаценту и проникает в ткани плода, приводя к его гибели или тяжелым уродствам. Поэтому при заболевании женщин в первые 16 недель беременности во многих странах рекомендуется прерывание беременности.
Распознавание типичных случаев краснухи во время эпидемической вспышки не представляет трудностей. Но довольно сложно установить диагноз в спорадических случаях, особенно при атипичном течении. В этом случае можно использовать вирусологические методы диагностики. С этой целью иссле дуют кровь в РТГА или ИФА, которые ставятся с парными сыворотками, взятыми с интервалом 10–14 дней. Диагностическим является нарастание титра антител в 4 раза и более.
Корь
При кори период высыпания начинается после катарального периода, характеризующегося симптомами общей интоксикации (подъемом температуры тела до 38–39 °C, головной болью, вялостью, общим недомоганием), насморком, кашлем, конъюнктивитом. Продолжительность катарального периода чаще всего 2–3 дня, но может колебаться от 1–2 до 5–6 дней. Перед появлением сыпи нередко температура снижается, иногда до нормальных цифр.
Появление сыпи сопровождается новым подъемом температуры и усилением других симптомов общей интоксикации.
Для кори характерна этапность высыпания. Первые элементы сыпи появляются за ушами, на переносице, затем в течение первых суток сыпь распространяется на лицо, шею, верхнюю часть груди. В течение 2 дней она распространяется на туловище и верхние конечности, на 3 день — на нижние конечности. Сыпь обычно обильная, местами сливающаяся, особенно много ее на лице, несколько меньше на туловище и еще меньше на ногах. При появлении она имеет вид розовых розеол или мелких папул, затем становится яркой, укрупняется и местами сливается, что создает полиморфизм в величине розеол, еще через сутки они теряют папулезность, меняют цвет — становятся бурыми, не исчезают при давлении и превращаются в пигментные пятна в том же порядке, в каком появилась сыпь, — сначала на лице, постепенно на туловище и наконец на ногах. Поэтому можно видеть одновременно на лице пигментацию, а на ногах еще яркую сыпь.
Сыпь при кори почти всегда типичная, разновидности встречаются редко. К ним относятся геморрагические изменения, когда сыпь приобретает фиолетово-вишневый оттенок. При растягивании кожи она не исчезает, а при переходе в пигментацию приобретает вначале зеленоватый, а затем коричневый цвет. Нередко на фоне обычной сыпи в местах, подвергающихся давлению, появляются кровоизлияния. Первые симптомы кори появляются между 9-м и 16-м днем после контакта с больным. Корь заразна с момента появления признаков простуды. Сыпь держится 4 дня при высокой температуре, потом начинает исчезать; падает и температура, появляется шелушение (как мелкие отруби). Если температура не снижается или повышается вновь, следует думать об осложнениях после кори — это воспаление легких и воспаление среднего уха.
Энтеровирусная инфекция
Очень похожи на корь заболевания энтеровирусной природы. При энтеровирусной инфекции яркая пятнистая сыпь может появляться так же, как и при кори, после 2–3-дневного катарального периода. В выраженных случаях сыпь захватывает туловище, конечности, лицо, стопы. Этапности высыпания нет. Сыпь исчезает через 3–4 дня, не оставляя следа в виде пигментации и шелушения.
Своеобразный вариант энтеровирусной экзантемы (высыпания) — заболевание, протекающее с поражением кистей, стоп, полости рта. При этой форме на фоне умеренной интоксикации и небольшого повышения температуры тела на пальцах кистей и стоп появляется сыпь в виде небольших везикул диаметром 1–3 мм, слегка выступающих над уровнем кожи и окруженных венчиком гиперемии. Одновременно на языке и слизистой оболочке щек обнаруживают единичные небольшие афтозные элементы. Могут появляться герпетические высыпания.
Клиническая диагностика энтеровирусных инфекций до настоящего времени несовершенна. Даже при выраженных формах диагноз устанавливают лишь предположительно.
Серьезную помощь в диагностике может оказать выявление вирусов Коксаки с помощью серовирусологического исследования (повышение титра антител в парных сыворотках).
Скарлатина
При скарлатине сыпь появляется через 1–2 дня после катаральных симптомов и интоксикации (повышения температуры, ухудшения самочувствия, рвоты, боли при глотании). Наблюдаются яркая гиперемия зева, увеличение миндалин и лимфоузлов. Сыпь появляется сначала на теплых влажных участках кожи: в паху, в подмышечных впадинах, на спине. С некоторого расстояния сыпь выглядит как однородное покраснение, но если приглядеться, то можно увидеть, что она состоит из красных пятен на воспаленной коже. Основным элементом сыпи является точечная розеола размером 1–2 мм, розового цвета, в тяжелых случаях — с синюшным оттенком. Центр розеол обычно окрашен более интенсивно. Выстояние точек над уровнем кожи лучше заметно при боковом освещении и определяется на ощупь («шагреневая кожа»). Розеолы расположены очень густо, их периферические зоны сливаются и создают общую гиперемию кожи.
Локализация скарлатинозной сыпи весьма типична. Она всегда гуще и ярче в подмышечных впадинах, локтевых, паховых и подколенных сгибах, внизу живота и на внутренних поверхностях бедер (в паховом треугольнике). На лице сыпи как таковой не видно, она представляется в виде покраснения щек. Носогубный треугольник остается бледным, на его фоне бросается в глаза яркая окраска губ.
В складках кожи шеи, локтевых, паховых и коленных сгибов появляются темные полоски, не исчезающие при надавливании, они обусловлены образованием мелких петехий, появляющихся вследствие повышенной ломкости сосудов.
Для скарлатины характерны сухость кожи и часто зуд. Типичным считается белый дермографизм — белые полосы на гиперемированной коже после проведения по ней тупым предметом.
При скарлатине могут встречаться и другие разновидности сыпи:
1) милиарная в виде мелких, величиной в 1 мм, пузырьков, наполненных желтоватой, иногда мутной жидкостью;
2) розеолезно-папулезная сыпь на разгибательных поверхностях суставов;
3) геморрагическая сыпь в виде мелких кровоизлияний, чаще на шее, в подмышечных впадинах, на внутренней поверхности бедер.
Следует учитывать, что при наличии указанных разновидностей одновременно имеется и типичная точечная сыпь.
Сыпь остается яркой 1–3 дня, затем начинает бледнеть и к 8–10-му дню болезни исчезает. Температура снижается и к 5–10-му дню болезни нормализуется. Одновременно изменяются язык и зев. Язык вначале густо обложен, со 2–3-го дня начинает очищаться и к 4-му дню принимает характерный вид: ярко-красная окраска, резко выступающие увеличенные сосочки («малиновый язык»). «Малиновый язык» остается до 10–12-го дня болезни. Изменения зева исчезают медленнее.
После побледнения сыпи начинается шелушение. Чем ярче была сыпь, тем оно отчетливее. На лице и шее шелушение обычно отрубевидное, на туловище и конечностях — пластинчатое. Крупнопластинчатое шелушение появляется позднее и начинается от свободного края ногтя, затем распространяется на концы пальцев и дальше — на ладонь и подошву.
Скарлатина — одна из возможных форм заболеваний, вызываемых обыкновенными стрептококками. Обычно ею болеют дети от 2 до 8 лет. Носителями инфекции служат не только больные скарлатиной, но и больные ангиной, а также носители стрептококков.
В настоящее время большинство больных скарлатиной лечатся дома. Госпитализацию проводят по эпидемиологическим показаниям (когда необходимо изолировать больного из закрытого коллектива), а также при тяжелых формах.
Псевдотуберкулез
Псевдотуберкулез — острая инфекционная болезнь, характеризующаяся общей интоксикацией, лихорадкой, скарлатиноподобной сыпью, поражением тонкой кишки, печени и суставов. Источником инфекции являются мыши. После употребления в пищу зараженных продуктов (сырых овощей) и воды через 8–10 дней повышается температура тела, которая сопровождается повторными ознобами, тошнотой, рвотой. Характерны гиперемия лица, конъюнктив, ладоней и подошвенной поверхности стоп. Язык покрыт серо-белым налетом, после очищения от налета напоминает скарлатинозный «малиновый язык».
Сыпь на коже появляется на 1–6-й день болезни, чаще между 2-м и 4-м днем. Сыпь мелкоточечная, обильная, располагается преимущественно на сгибательной поверхности рук, боковых частях туловища и на животе в области паховых складок. Наряду с мелкоточечной сыпью иногда наблюдаются мелкопятнистые элементы, в основном вокруг крупных суставов (лучезапястных, локтевых, голеностопных), или геморрагии в виде отдельных точек или полос в естественных складках кожи и на боковых поверхностях грудной клетки. Сыпь исчезает чаще к 5–7-му дню болезни, реже остается до 8–10 дня. После ее исчезновения нередко появляется пластинчатое шелушение.
Одновременно с побледнением сыпи улучшается состояние больных, температура снижается довольно быстро.
Основными отличиями от скарлатины являются отсутствие или меньшая выраженность типичной для скарлатины ангины и лимфаденита. Сыпь при псевдотуберкулезе тоже отличается от мелкоточечной однородной скарлатинозной частым полиморфизмом: наряду с точечной имеется мелкопятнистая и папулезная. Для псевдотуберкулеза характерен симптом «перчаток» и «носков» (ограниченная гиперемия кистей и стоп), это отличие от скарлатины. Частые для псевдотуберкулеза изменения органов пищеварения тоже не свойственны скарлатине.
Клинически диагноз устанавливается редко. Обычно он подтверждается результатами лабораторных исследований (бактериальный посев и обнаружение антител в РПГА).
Ветряная оспа
Высыпания при ветряной оспе представлены пятнами и пузырьками (везикулами). Начало болезни острое. У более старших детей и у взрослых могут быть головная боль и общее недомогание за день до появления сыпи. Но маленький ребенок не замечает таких симптомов. Без нарушения общего состояния при повышении температуры тела (или даже при нормальной температуре) на коже различных участков появляется сыпь. Первые пузырьки появляются обычно на волосистой части головы, лице, но могут быть и на туловище, конечностях. Какой-либо определенной локализации нет. На ладонях и подошвах сыпь, как правило, отсутствует. Развитие ветряночных пузырьков очень динамично. Сначала возникают красные пятнышки; в ближайшие часы на их основании образуются пузырьки диаметром 3–5 мм, наполненные прозрачной жидкостью (их часто сравнивают с каплей росы). Они однокамерные и при проколе спадаются.
Пузырьки располагаются на неинфильтрированном основании, иногда окружены красным ободком. На 2-й день поверхность пузырька становится вялой, морщинистой, центр ее начинает западать.
В последующие дни образуются корочки, которые постепенно (в течение 7–8 дней) подсыхают и отпадают, не оставляя следа на коже.
Характерен полиморфизм сыпи: на ограниченном участке кожи можно одновременно видеть пятна, папулы, пузырьки и корочки. В последние дни высыпания элементы сыпи становятся более мелкими и часто не доходят до стадии пузырьков.
У детей, преимущественно в раннем возрасте, одновременно или за несколько часов до появления первых пузырьков на коже нередко возникает продромальная сыпь. Она обычно сопутствует массовому высыпанию типичных пузырьков. Иногда это просто общая гиперемия кожи, иногда очень нежная эфемерная сыпь, иногда густая, яркая, похожая на скарлатинозную. Она держится 1–2 дня и полностью исчезает.
На слизистых оболочках одновременно с сыпью на коже появляются пузырьки, которые быстро размягчаются, превращаясь в язвочку с желтовато-серым дном, окруженную красным ободком. Чаще это 1–3 элемента. Заживление происходит быстро.
Ветряная оспа может протекать при нормальной или субфебрильной температуре, но чаще наблюдается температура в пределах 38–38,5 °C.
Температура достигает максимума во время наиболее интенсивного высыпания пузырьков: с прекращением появления новых элементов она снижается до нормы. Общее состояние больных в большинстве случаев нарушается нерезко. Продолжительность болезни — 1,5–2 недели.
Источником ветряной оспы являются больные ветряной оспой или опоясывающим лишаем. Больной опасен с начала высыпания пузырьков и до 5 дней после появления последних элементов сыпи. После этого, несмотря на наличие подсыхающих корочек, больной не заразен.
От момента заражения ветряная оспа проявляется между 11-м и 21-м днем. Больного изолируют дома до 5-го дня, считая от конца высыпания.
Туберкулез легких
Нельзя забывать и о таком заболевании, как туберкулез. Он в состоянии поражать практически любой орган или систему органов. Одной из форм туберкулеза является туберкулез кожи. Различают несколько форм этого заболевания.
Папуло-некротические туберкулиды часто сопутствуют генерализации туберкулеза. Образуются узелки величиной до горошины бледно-розового, а затем коричневого цвета с центральным вдавлением, которое после некротизации заживает с образованием беловатого рубчика. Излюбленная локализация — ягодицы, наружные поверхности верхних и нижних конечностей; затем — туловище, лицо. Высыпание исчезает в течение 6–8 недель. Следует дифференцировать туберкулиды с ветряной оспой (см. выше).
Лихеноидный туберкулез (лишай золотушный) обычно встречается у детей. На коже туловища возникают множественные, величиной с булавочную головку бледно-желтые или бледно-красные узелки с небольшим шелушением. Излюбленная локализация — кожа спины, груди, живота; элементы располагаются большими группами. Исчезают бесследно.
Заболевание часто сопутствует другим формам туберкулеза, вне этого диагноз труден, так как высыпания похожи на таковые при красном плоском лишае и других заболеваниях.
Опоясывающий лишай
Вирус ветряной оспы может вызывать также опоясывающий лишай. Опоясывающим лишаем чаще болеют взрослые в возрасте 40–70 лет, преимущественно перенесшие ранее (чаще в детстве) ветряную оспу. Заболеваемость повышается в холодное время года.
Болезнь начинается остро, с подъема температуры, симптомов общей интоксикации и резко выраженных жгучих болей в месте будущих высыпаний. Через 3–4 дня (иногда через 10–12 дней) появляется характерная сыпь. Локализация болей и сыпи соответствует пораженным нервам (чаще межреберным) и имеет опоясывающий характер. Вначале возникают инфильтрация и гиперемия кожи, на которой затем сгруппированно появляются пузырьки, заполненные прозрачным, а затем и мутным содержимым. Пузырьки засыхают и превращаются в корочки. При появлении высыпаний боли становятся обычно менее интенсивными.
Больного опоясывающим лишаем во избежание распространения ветряной оспы изолируют.
В отличие от ветряной оспы при опоясывающем лишае сыпь мономорфная (можно одновременно видеть только пятна либо только пузырьки) и отмечаются резко выраженные боли в области межреберных нервов.
Риккетсиоз
Оспоподобная сыпь встречается и при таком заболевании, как везикулярный риккетсиоз. Инфекция передается через укус клещом, возможно внесение возбудителя с остатками раздавленных клещей самим человеком в кожу или слизистую оболочку глаз и полости рта. Больные люди опасности не представляют.
Сначала на месте укуса отмечается язва величиной от 2–3 мм до 1 см, расположенная на плотном основании. Дно язвы покрыто черно-коричневым струпом, вокруг — венчик ярко-красной гиперемии.
Появляются головная боль, озноб, слабость, боли в мышцах. Лихорадка длится обычно 5–7 дней. Сыпь появляется на 2–4-й день лихорадки, имеет вначале пятнисто-папулезный характер, через 1–2 дня в центре большинства сыпных элементов возникает пузырек, затем превращающийся в пустулу с образованием корочки (характерный полиморфизм сыпи). Сыпь в виде отдельных элементов наблюдается на туловище, конечностях, распространяется на волосистую часть головы. При заражении через слизистые оболочки могут наблюдаться конъюнктивит и афтозный стоматит.
Чесотка
Везикулярные и папуло-везикулярные элементы на коже бывают при чесотке. Диагноз обычно не вызывает трудностей. Заболевание сопровождается сильным зудом, особенно по ночам. Зуд вызывает расчесы, обычно осложняющиеся вторичной инфекцией. Чесотка вызывается чесоточным клещом. Повышенная потливость, загрязнение кожи могут способствовать внедрению клеща при контакте с больным или его вещами.
В той точке, где клещ вошел под кожу, виден пузырек. Чаще сыпь имеет вид мелких красных папул (как мак) или пузырьков. Наиболее частая локализация высыпания — подошвы и ладони, ягодицы, сгибательные поверхности предплечий, живот, внутренняя поверхность бедер. При недостаточном гигиеническом уходе чесотка осложняется пиодермией и распространяется по всему кожному покрову. На теле больного чесоткой видны чесоточные ходы, которые имеют вид серых и изогнутых линий.
Сифилис
Иногда туберкулез кожи приходится дифференцировать с сифилисом. При отсутствии лечения первичного сифилиса наступает вторичный период, для которого характерны высыпания на коже и слизистых оболочках. Высыпные элементы в этом периоде характеризуются значительным полиморфизмом: могут быть розеолы, папулы, пустулы, лейкодерма.
Важно знать, что даже без лечения указанные высыпания рано или поздно полностью и обычно без следа исчезают. Однако исчезновение сыпи ни в коем случае не означает выздоровления, ибо заболевание обязательно вскоре проявится новой вспышкой высыпаний (вторичный рецидивный сифилис).
Таким образом, весь вторичный период сифилиса протекает циклически, т. е. старые высыпания сменяются латентными. На протяжении всего срока вторичного периода (до 5–6 лет) у одного и того же больного может быть несколько подобных рецидивов. Если больной и в этой стадии не будет лечиться или будет лечиться неаккуратно, то сифилис перейдет в свой третичный период.
Характер сыпи несколько отличается в свежий вторичный период от рецидивного. Так, при свежем периоде розеолезная сыпь обильна, разбросана на больших участках тела и не сливается, а при рецидивах — более крупная, но чаще скудная, с тенденцией к слиянию и группировке с образованием дуг, полуколец, колец и др. При поздних рецидивах и более злокачественном течении сифилиса появляются гнойничковая (пустулезная) сыпь и лейкодерма (белесоватые пятна, образующие как бы кружевной воротник на шее — «ожерелье Венеры» — и в меньшем количестве отличающиеся на верхней трети туловища).
Диагностика сифилиса складывается из учета анамнеза, данных клинического обследования и лабораторного исследования (РМП, РСК, РПГА, ИФА, РИФ).
Клиническая характеристика высыпаний на коже аллергической природы
Различные высыпания на коже имеют место не только при инфекционных заболеваниях, но также и при аллергических состояниях. Различные по клинической картине аллергические поражения кожи развиваются в результате врожденной повышенной чувствительности организма к аллергенам (медикаментам, пищевым продуктам, растениям и др.). Чаще всего симптомокомплекс аллергозов укладывается в рамки дерматита, крапивницы, экземы.
Крапивница
Это заболевание из группы аллергодерматозов, возникающих как реакция в ответ на самые разнообразные раздражители (аллергены). Появляется от укусов насекомых, соприкосновения с крапивой, медузой, некоторыми гусеницами, а также при развитии индивидуальной сверхчувствительности к ряду медикаментов (антибиотикам, сульфаниламидам, амидопирину и др.), пищевых продуктов (шоколаду, землянике, клубнике, яйцам, грибам, рыбным консервам и др.), при воздействии низких и высоких температур, солнечной радиации, механических факторов (сдавление, трение), при желудочно-кишечных интоксикациях и т. д.
Выражается крапивница внезапным появлением на коже множественных, сильно зудящих волдырей розовато-лилового оттенка, напоминающих волдыри от ожога крапивой. Появление их — результат остро возникающего ограниченного отека кожи, обусловленного повышением проницаемости кожных капилляров. Волдыри имеют различную величину, после слияния могут приобретать вид довольно крупных с фестончатыми краями бляшек.
При обширных высыпаниях на слизистой оболочке, особенно в области носоглотки (отек Квинке), возможны приступы удушья, что вынуждает применять трахеотомию. Поэтому в подобной ситуации необходимо ребенка срочно госпитализировать.
Экзема
Появление экземы, так же как крапивницы, связано с аллергией.
Экзема имеет вид шершавых, загрубевших красных шелушащихся пятен. Если экзема только начинается или протекает в легкой форме, пятна бывают бледновато-розового или розовато-бежевого цвета. При тяжелой форме экземы пятна становятся темно-красными, зудят. Экзема мокнет.
По мере стихания воспалительных явлений количество пузырьков уменьшается, часть из них подсыхает с образованием корочек, а на пораженных участках появляется мелкое отрубевидное шелушение. Вследствие того что экзема развивается приступообразно, все элементы (пузырьки, мокнутие, корочки и шелушение) наблюдаются одновременно, что является наиболее характерным симптомом экземы (эволюционный полиморфизм). Заболевание сопровождается сильным зудом. В результате расчесов экзема осложняется вторичной инфекцией.
Наиболее частая локализация экземы — тыл кистей и лицо. Но экзематозный процесс имеет тенденцию к распространению, у отдельных больных он поражает значительные участки кожного покрова.
Существует профессиональная экзема, которая возникает в результате сенсибилизации кожи различными раздражителями: химическими, механическими, физическими. Преимущественная локализация — на тыле кистей, предплечье, лице и шее. От истинной экземы отличается менее выраженным полиморфизмом, отсутствием обострений и быстрым излечиванием при устранении соответствующего раздражителя.
Дерматит
К аллергозам относится и дерматит, который нередко симулирует экзему. Но в отличие от экземы дерматит после устранения причины заболевания обычно довольно быстро регрессирует и затем полностью исчезает, а экзема носит хронический характер, причем рецидивы возникают вне связи с первоначальной причиной заболеваний.
Дерматит возникает под влиянием различных факторов (химических, физических, термических, растительных, медикаментозных и других). Особенно часто вызывают дерматит щелочи, кислоты, лаки, краски, органические растворители, клей, масла, скипидар, эпоксидные смолы. Нередко причинами дерматита являются антибиотики, сульфаниламиды, йод, мышьяк, некоторые растения (примула, лютик, герань, морской плющ и др.).
Процесс сопровождается краснотой, отечностью, зудом, жжением, иногда даже болью. В тяжелых случаях в результате выраженной экссудации возможно появление пузырей, иногда довольно крупных, а при присоединении инфекции — пиодермий.
Красный плоский лишай
Лишаи — заболевания кожи, проявляющиеся пятнистыми или узелковыми высыпаниями. В зависимости от характера элементов возникло соответствующее название лишая.
Красный плоский лишай — хронический аллергический дерматоз. Клиника характеризуется плоскими малиново-красными узелками неправильной формы с центральным западением и восковидным блеском на поверхности. Расположение элементов рассеянное, но может быть и линейным с преимущественным появлением на сгибательных поверхностях верхних конечностей. У детей нередко возникают экссудативные формы с образованием пузырьков и пузырей. Наряду с папулами возможно формирование и других атипичных форм: кольцевидной, пигментной, атрофической. Одновременно с высыпаниями на коже поражаются слизистые рта и гениталий, где формируются серовато-опаловые точечные папулы. Диагноз обычно не вызывает затруднений из-за своеобразного внешнего вида папул и характерной локализации. Но иногда приходится дифференцировать красный плоский лишай с лишаем золотушным (см. туберкулез кожи). Лишай золотушный представлен сгруппированными узелками цвета нормальной кожи, располагающимися преимущественно на боковых поверхностях туловища у больных с положительной реакцией Манту.
Нейродермит
К хроническим рецидивирующим аллергическим заболеваниям с высыпаниями относится также нейродермит. Причинами нейродермита часто являются глистные инвазии, наличие очагов хронической инфекции, желудочно-кишечные нарушения, гиперчувствительность к лекарствам.
Нейродермит может быть очаговым и диффузным.
Очаговый нейродермит характеризуется интенсивным зудом и появлением узелков, расчесов и инфильтраций, сгруппированных в округлые очаги и бляшки с нечеткими границами розовато-застойного или красно-бурого цвета с мелкопластинчатыми чешуйками и пигментацией по периферии. Излюбленными местами локализаций являются нижняя часть затылка, шея, аногенитальная область, внутренняя поверхность бедер.
Диффузный нейродермит локализуется на лице, боковых участках шеи, в локтевых сгибах, в подколенных впадинах и на коже туловища. Начинаясь с сильного зуда кожи, процесс манифестирует проявлением узелков, расчесов и инфильтраций, покрытых геморрагическими корочками. Очаговый и диффузный нейродермит развиваются у лиц с вегетососудистой дистонией и выраженным спазмом сосудов кожи, проявляющимся белым дермографизмом, сухостью кожи, шероховатостью из-за выступающих фолликулов, своеобразным сероватым цветом. Течение нейродермита сезонное. Летом наблюдается значительное улучшение, в осенне-зимний и зимне-весенний периоды — рецидивы.
Нередко нейродермит сочетается с другими аллергическими проявлениями (астматическим бронхитом, вазомоторным ринитом, сенной лихорадкой и др.).
У детей, особенно грудного возраста, из-за гидрофильности (повышенного содержания воды) кожи нейродермит в периоды обострения может протекать с появлением экссудативных папул и везикулезных элементов, напоминая экзему.
Лишай розовый
Лишай розовый возникает как аллергическая реакция на стрептококковый антиген. Сопровождается недомоганием и лихорадкой.
После предшествующего продромального периода с субфебрилитетом, болями в костях, суставах, недомоганием на коже туловища, лица и конечностей образуются пятнистые высыпания овальной формы, напоминающие медальоны по характеру эритематозной поверхности с желтоватым центром в виде гофрированной папиросной бумаги. При внимательном осмотре можно обнаружить более крупный очаг, так называемую материнскую бляшку, которая появляется первой. Пятна четко очерчены, иногда с периферическим отечным валиком, и располагаются на боковых поверхностях туловища. Субъективно отмечается чувство жжения и зуда. У детей особенностью розового лишая является наличие значительной отечности, полиморфизма, проявляющегося не только пятнами, но и папулезными и пузырьковыми элементами. Течение заболевания сезонное, чаще в осенне-зимний и весенне-зимний периоды. Длительность существования — 6–8 недель с развитием пигментации, легкого шелушения и стойким иммунитетом.
Лечение высыпаний на коже
Лечение различных высыпаний на коже традиционными и нетрадиционными методами
Потертости и пузыри
Когда отмечаются лишь покраснение и более или менее выраженная отечность кожи, рекомендуются теплые ванночки с перманганатом калия с последующим смазыванием фукорцином.
Специалисты-дерматовенерологи придерживаются мнения, что большие пузыри должны быть вскрыты. Удаление (срезание) покрышки проводится после предварительной ее обработки спиртом или настойкой йода. Используются стерильные ножницы, которые для этого лучше прокипятить. Обнаженные после срезания покрышки поверхности смазывают 1 %-ным водным раствором одного из анилиновых красителей или фукорцином, а затем накладывают дезинфицирующие и эпителизирующие мази.
Вскрыть большой пузырь, особенно располагающийся на местах трения или испытывающих нагрузку, необходимо по ряду причин. Во-первых, они могут увеличиваться дальше, раздуться, как шары, если травматизация прилегающих тканей продолжается. Естественно, что заживление образовавшегося дефекта тканей будет более продолжительным. Во-вторых, нарастающее по мере увеличения пузыря давление в его полости будет способствовать проникновению находящихся на коже микроорганизмов в регионарные лимфатические узлы. В этом случае возникают лимфангоит и регионарный лимфаденит (воспаление лимфатических сосудов и узлов). Кожный покров над лимфатическим узлом краснеет, становится отечным и болезненным, может повышаться температура.
Если стрептококк проникает в собственно кожу (дерму), развивается рожистое воспаление. Заболевание чрезвычайно серьезное, в этом случае требуется срочное участие врача. У больного рожистым воспалением температура повышается до 40 °C и выше. На месте проникновения стрептококка возникают резкий отек и яркая эритема, на фоне которой образуются пузыри. В случае рецидива рожистое воспаление может привести к стойкому нарушению лимфообращения, затруднению трофического обеспечения тканей.
Небольшие пузыри можно не вскрывать. В этом случае их следует проколоть стерильной иглой, также предварительно очистив поверхность спиртом или настойкой йода. Через образовавшееся отверстие жидкость необходимо удалить. При этом покрышка пузыря (слои эпидермиса) будет естественной повязкой, которая защитит поврежденную кожу от инфекции.
Кстати, под собственным эпидермисом заживление образовавшегося дефекта тканей будет проходить значительно быстрее.
После вскрытия (или прокола) пузыря его перевязывают, используя матерчатый лейкопластырь или марлевые салфетки, закрепляемые липкой лентой. Предварительно поврежденную поверхность кожи покрывают анилиновыми красителями (например, бриллиантовой зеленью), мазью с антибиотиками (эритромициновой, полимиксиновой, гентамициновой, тетрациклиновой) или фитопрепаратами (мазь с календулой, арникой, эвкалиптом, каланхоэ, бессмертником). Промокшую повязку следует заменить, так как она раздражает кожу и наверняка инфицирована. Сухую повязку можно не менять в течение 2 дней.
Мелкие и мельчайшие разрывы кожи (трещины, ссадины), которые нередко образуются в области губ, углов рта, на пальцах и сосках груди, быстро затягиваются, если их смазать мазью с календулой. Можно использовать и другие лекарственные средства с антисептическими свойствами: настойки эвкалипта, софоры, ромашки (ротокан) и мяты. Этими препаратами обрабатывают кожу вокруг высыпаний 2–3 раза в день.
Избежать появления пузырей в области трущихся частей тела (в пределах крупных складок, на пятках) можно, используя присыпки, крахмал или вазелин. Рекомендуется наносить специальные кремы для стоп. Это необходимо помнить, отправляясь в поход, длительную прогулку или перед спортивными соревнованиями.
Волдыри
При острой крапивнице с появлением зудящих волдырей, когда кожа как бы обожжена крапивой, необходимо в первую очередь очистить желудок и кишечник. Для этого необходимо принимать слабительные (например, 25 %-ный раствор магния сульфата по 10–15 мл 3–5 раз в сутки до получения слабительного эффекта), а также энтеросорбенты. Для снятия зуда рекомендуется прием антигистаминных препаратов, таких как димедрол, супрастин, пипольфен, диазолин, фенкарол, тавегил.
Из диеты исключают предполагаемые пищевые аллергены, острые, пряные блюда и тонизирующие напитки. Ограничивают потребление поваренной соли. Предпочтение отдают молочно-растительным продуктам (лучше использовать ацидофильное молоко, творог, йогурт). Наружно применяются противозудные вещества — 1–2 %-ная мазь с ментолом, столовый уксус, разведенный в воде (1: 3), 1–4 %-ный раствор лимонной кислоты.
Мозоли
Свежие мозоли размягчают ежедневными теплыми ваннами с добавлением к воде мыльного порошка, питьевой соды и буры. После ванны размягченную кожу мозоли соскабливают тупым лезвием ножа или пемзой. Оставшуюся часть мозоли смазывают коллодием, содержащим салициловую и молочную кислоты. Смесь наносится на мозоль три вечера подряд, затем после горячей ванны роговые наслоения легко снимаются полностью. Для стойкости эффекта данные процедуры повторяют несколько раз.
Показано применение свинцового пластыря пополам с салициловой кислотой.
Эффективным является применение мозольного пластыря. Коллодием или мозольным пластырем следует смазывать только мозоль, а окружающую кожу нужно защищать цинковой мазью или вазелином.
С успехом применяют мазь Ариевича, которая накладывается на 48 ч под компрессную бумагу (здоровую кожу предохраняют наложением индифферентной пасты). Затем после ванны с марганцовокислым калием счищают отслоившийся эпидермис. При необходимости процедуру повторяют. Компрессная повязка дает более глубокий и сильный кератолитический эффект.
Имеются сообщения о положительных результатах введения подкожно 1 %-ного раствора новокаина с адреналином (2–3 капли адреналина 1: 1000 на 20 мл раствора новокаина).
Часто рекомендуются кератолитические средства, способствующие размягчению и отторжению рогового слоя. Используются 10–20 %-ные кислоты — салициловая в составе мазей, лаков, пластырей (салициловый мозольный пластырь «Салипод»), мозольной жидкости. Для усиления кератолитического действия в мази с салициловой кислотой добавляют молочную (5–20 %-ную) или бензойную (5–15 %-ную) кислоты. Кератолитическое действие оказывают мазь «Уреапласт» (содержит 30 % мочевины), 5–10 %-ная мазь с резорцином.
Во избежание рецидива обнажившееся основание мозоли целесообразно смазать карболовой кислотой или посыпать азотнокислым серебром.
При длительно существующих мозолях, которые обычно не поддаются воздействию кератолитических средств, целесообразнее использовать криотерапию жидким азотом. Криотерапию проводят в косметологической лечебнице. Вначале тщательно удаляют ороговевшие наслоения. В зависимости от размера, характера и расположения мозоли время аппликации жидким азотом составляет от 30–40 с до 1–2 мин. Как правило, за этот период вокруг мозоли образуется белый венчик шириной от 0,5 до 1 см.
В упорных случаях прибегают к диатермокоагуляции или удалению мозоли бормашиной.
При множественных мозолях эффективны лучи Букки, проводится рентгенотерапия.
Одновременно с местным лечением назначаются витамины А и Е, а также богатые ими лекарственные растения (например, облепиха рекомендуется в виде сока, настоя плодов и листьев 20: 200, по 0,5 стакана 3 раза в день). Исходные продукты витамина А содержатся в достаточно большом количестве в моркови, тыкве, капусте, помидорах, зеленом горошке, гречневой крупе, вишне, ежевике, крыжовнике, смородине, абрикосах, листьях петрушки, шпината, салата, щавеля.
Если мозоль инфицирована, рекомендуются горячие компрессы из насыщенного раствора борной кислоты, а также ихтиоловая мазь.
При болезненных трещинах на омозолевших участках назначают винилин, солкосерил, мази с добавлением ретинола и 2 %-ной салициловой кислоты.
В период проведения терапии рекомендуется пользоваться мозольными кольцами или мягкими прокладками. Ограничивают ходьбу, избегают давления на мозоли. Показано ношение специально изготовленной для каждого больного ортопедической обуви.
В отдельных случаях решается вопрос о рациональном трудоустройстве.
Для предупреждения мозолей необходимо избегать ношения тесной или неудобной обуви, периодически делать педикюр и лечить потливость ног.
Лечение высыпаний на коже при инфекционных заболеваниях традиционными и нетрадиционными методами
Краснуха
Лечения при краснухе обычно не требуется, по показаниям применяют жаропонижающие, десенсибилизирующие средства, витамины. Больному нужны постельный режим, обильное питье. Элементы сыпи ничем не нужно обрабатывать.
Больных краснухой необходимо изолировать до 5-го дня с момента высыпания.
Корь
Корь можно предотвратить или облегчить, если вовремя ввести гамма-глобулин. Особенно это необходимо ребенку до 3–4 лет, потому что в этом возрасте осложнения наиболее часты и серьезны. Гамма-глобулин вводят и более старшему ребенку, если требуется.
Действие гамма-глобулина длится около 2 недель, иногда несколько больше.
Больных корью лечат дома. Госпитализировать нужно больных с осложненной корью. Во время лихорадочного периода рекомендуется постельный режим. Койку ставят головным концом к окну, чтобы свет не попадал в глаза.
Медикаментозное лечение неосложненной кори или не применяется, или же очень ограничено.
Глаза надо промывать раствором борной кислоты, а также закапывать 20 %-ный раствор сульфацил натрия 3–4 раза в день, лицо лучше не мочить, пока держится сыпь. Горло полезно полоскать отваром шалфея или ромашки.
Когда начинается шелушение, хорошо делать теплые ванны (35 °C), и в ванну добавлять отвар из отрубей, что очень способствует облегчению шелушения.
При сильном кашле дают настой алтейного корня и другие отхаркивающие средства.
Больному дают большое количество жидкости, фруктовых соков, витамины.
Выздоровление при кори происходит медленно. В течение нескольких недель могут оставаться слабость, утомляемость, раздражительность.
Больной перестает быть заразным через неделю после появления сыпи.
Энтеровирусная инфекция
Специфического лечения нет. Очень важны постельный режим, покой, тепло, особенно в первые дни болезни. При повышенной температуре тела дают прохладное питье, прикладывают холод на голову.
Больного изолируют на 14 дней. За контактировавшими с заболевшим устанавливают наблюдение на 14 дней после прекращения контакта.
Скарлатина
В основе лечения больных скарлатиной лежит антибиотикотерапия. Длительность курса — 5–7 дней. Наиболее эффективен пенициллин.
При непереносимости данного лекарства можно давать эритромицин, тетрациклин в возрастных дозах.
Первые 5–6 дней больные должны соблюдать постельный режим. Назначают витамины.
Больных скарлатиной изолируют дома или в стационаре на 10 дней от начала болезни. Для облегчения состояния больного ему дают обильное прохладное питье при гипертермии, делают спиртовые компрессы на область шеи, при болях в ушах закапывают 3 %-ный раствор борной кислоты, а также делают компресс на ухо с теплым камфорным маслом.
Сыпь обрабатывать не нужно. Во время шелушения больному делают теплые ванны 3–4 раза в неделю, прибавляя в ванну отвар из отрубей для облегчения шелушения.
Скарлатина имеет сходные клинические черты с корью, краснухой, а также с псевдотуберкулезом (дальневосточной скарлатиноподобной лихорадкой).
Псевдотуберкулез
Чаще всего лечение больных проводят в стационаре.
При псевдотуберкулезе наиболее эффективен левомицетин. Его назначают в обычных терапевтических дозах в течение 2 недель.
Ветряная оспа
Специфического и этиотропного лечения нет; рекомендуется постельный режим. Необходимо следить за чистотой постельного и нательного белья, за чистотой рук. Элементы сыпи смазывают 5 %-ным раствором бриллиантового зеленого.
Пузырьки обычно зудят. Зуд можно частично устранить теплой ванной, в которой растворяют соду или крахмал (1 стакан на маленькую ванну и 2 стакана — на большую). Пользоваться нужно только растворимым крахмалом. Ребенка помещают в ванну на 10 мин 2–3 раза в день.
Нельзя срывать корочки с засохших пузырьков, так как можно занести в них инфекцию, из-за чего возникают гнойные осложнения. При тяжелых формах ветряной оспы показана госпитализация.
Опоясывающий лишай
Так как заболевание протекает на фоне сниженного иммунитета, необходимо в первые дни болезни внутримышечно ввести нормальный человеческий иммуноглобулин в дозе 5–10 мл. Достаточно однократного введения. Препараты, угнетающие иммуногенез (гормоны, цитостатики), должны быть отменены. Антибиотики назначают лишь при возникновении вторичных бактериальных осложнений. Назначают жаропонижающие средства, витамины. Герпетические высыпания обрабатывают 1 %-ным раствором метиленового синего или бриллиантового зеленого.
Чесотка
Для лечения кожу обрабатывают 20 %-ной эмульсией бензилбензоата (2 последовательных втирания по 10 мин с 10– минутным перерывом со сменой белья) 2 дня подряд. На 5-й день — душ, смена белья.
При отсутствии бензилбензоата лечение можно проводить 33 %-ной серной мазью, которую ежедневно в течение 5 дней втирают суконкой в кожу туловища, рук и ног. На 7-й день лечения — мытье и смена белья.
Эффективно также лечение по методу Демьяновича: в кожу втирают 60 %-ный раствор тиосульфата натрия 3–4 раза подряд через несколько минут, после чего ее обрабатывают 6 %-ным раствором соляной кислоты (2–3 раза). Следует учитывать, что эти средства могут вызвать дерматиты. По окончании лечения необходимо провести заключительную дезинфекцию в квартире, обработать постельные принадлежности в дезкамерах, белье прокипятить и прогладить горячим утюгом.
Риккетсиоз
Для лечения назначают антибиотики (тетрациклин, левомицетин) в возрастных дозировках, витамины, антигистаминные средства, обильное питье.
Туберкулез кожи
Лечение основано на применении противотуберкулезных средств. Одновременно назначают поливитамины, антигистаминные препараты (димедрол, тавегил и др.), кальция пантотенат и витамин D в течение нескольких месяцев. Большое значение имеют условия труда и отдыха, санаторно-курортное лечение. Местное лечение, как правило, не проводится.
Сифилис
Больных с активными проявлениями сифилиса лечат, как правило, в условиях специализированного венерологического диспансера, а больные латентным сифилисом могут лечиться амбулаторно у венеролога. Самолечение недопустимо и даже опасно.
Лечение высыпаний на коже аллергической природы традиционными и нетрадиционными методами
Крапивница
Крапивница часто имеет рецидивирующий характер.
При подозрении на пищевое происхождение крапивницы нужно сделать очистительную клизму, принять слабительное (сульфат магния и др.), принимать антигистаминные препараты (димедрол, супрастин, тавегил, диазолин и др.). Больных переводят на молочно-растительную диету с ограничением соли, если на эти продукты нет аллергии. Следует попытаться установить аллерген и в дальнейшем исключить контакт с ним.
Местно применяют холодные примочки, цинковое масло, водно-цинковую пасту, мази и кремы с кортикостероидными гормонами типа преднизолоновой, гидрокортизоновой, флуцинара. Домашнее средство против зудящей крапивницы — горячая ванна, в которую добавляют питьевую соду. Для этого нужно растворить 1 стакан питьевой соды в тазе воды. Хорошо помогают компрессы с листьями лопуха, свежими или высушенными. Для снятия и уменьшения зуда применяют также настой и отвары череды трехраздельной, березы повислой, крапивы двудомной, хвоща полевого.
Экзема
Лечение экземы этапное, с учетом стадии процесса, местонахождения и характера сыпи, возраста больного, причины заболевания.
В остром периоде при выраженном мокнутии назначают:
1) холодные примочки из свинцовой воды;
2) 2 %-ный раствор борной кислоты;
3) 1–2 %-ный раствор резорцина;
4) влажно-высыхающие повязки с раствором фурацилина;
5) этакридина-лактата (риванол), нитрата серебра;
6) эффективны масляные взвеси (болтушки), особенно на открытых участках кожи;
7) по устранении мокнутия используют пасты, мази и кремы, содержащие деготь, серу, нафталан, дерматон, нитрат висмута и др.
При отсутствии мокнутия применяют взбалтываемые взвеси, лучше всего так называемое цинковое масло (окись цинка — 30 г, борная кислота — 1 г, подсолнечное масло — 70 г).
Наряду с медикаментозным лечением назначают физиотерапевтические процедуры:
1) ультрафиолетовые облучения;
2) индуктотермию паравертебральных и поясничных парасимпатических ганглиев;
3) нередко применяют ванны с морской солью, кислородные, сульфидные, радоновые и др. Правильное физиотерапевтическое лечение назначить может только врач-физиотерапевт.
Для лечения экземы можно применять фитотерапию (лечение травами).
Для снятия или уменьшения зуда применяют настой и отвары череды трехраздельной, крапивы. Экссудативные явления в острой стадии болезни уменьшаются или исчезают при назначении примочек с отваром коры дуба, травы зверобоя, мяты перечной и др.
Эффективны лечебные ванны, особенно при хронических формах болезни. Для ванн готовят сбор массой 100–300 г на 4–5 л воды. Сбор включает череду, ромашку аптечную, валериану лекарственную, шалфей, чистотел, зверобой. Эту смесь лекарственных растений заливают кипятком, настаивают в течение 30–40 мин, процеживают и выливают в ванну. Температура воды в ванне должна быть в пределах 36–38 °C, длительность процедуры — 10–20 мин в зависимости от состояния больного, формы и стадии заболевания.
Среди мазевых форм, содержащих растительные препараты, определенный эффект дают карофиленовая мазь, сангвиритриновый линимент, деготь (особенно березовый) в различных концентрациях (5–15 %) и др.
Для вторичной профилактики экземы больным рекомендуется противорецидивное лечение (осенью, весной). Профилактический курс терапии должен включать и фитотерапевтические методы лечения (отвары или настои сборов лекарственных растений для внутреннего применения, для ванн), общеукрепляющие и стимулирующие средства.
Учитывая нередкую взаимосвязь экзематозного процесса с функциональными нарушениями пищеварительного тракта и заболеваниями печени, назначают внутрь настой или отвары сборов трав, включающих листья шалфея лекарственного, подорожника, крапивы, корня солодки, травы полыни, зверобоя.
Красный плоский лишай
Лечение красного плоского лишая начинается с санации очагов хронической инфекции. Одновременно применяются антигистаминные вещества (диазолин, пипольфен, димедрол и т. д.), витамины группы В, особенно В 2, В 6, никотиновая, аскорбиновая кислоты, рутин. В случаях острого прогрессирующего течения процесса назначаются антибиотики широкого спектра действия, кортикостероды в возрастных дозах.
Больным с упорным хроническим течением рекомендуются УФО, диатермия шейных симпатических узлов, курортное лечение серными или радоновыми ваннами (Пятигорск, Сочи — Мацеста, Цхалтубо, Серноводск, Белокуриха).
Розовый лишай
Лечение проводится антибиотиками широкого спектра в комплексе с антигистаминными препаратами типа димедрола, супрастина, кальциевыми соединениями. Наружно применяют кортикостероидные мази с антибиотиками (гиоксизон, оксикорт, лоринден С, локакортен).
Дерматит
При проявлении дерматита необходимо устранить непосредственную причину дерматита. Больному дают обильное питье, слабительные (сульфат магния и др.), а также десенсибилизирующие и антигистаминные препараты (димедрол, пипольфен, диазолин, тавегил, супрастин и т. д.). Одновременно на пораженную кожу наносят цинковое масло, охлаждающие примочки, глюкокортикостероидные кремы, мази. Диета во время лечения в основном молочно-растительная.
Нейродермит
Лечение нейродермита должно быть направлено на причину или сопутствующие заболевания, ухудшающие течение нейродермита. Показаны антигистаминные препараты, транквилизаторы (элениум, седуксен, бром, валериана), кортикостероиды в невысоких дозах, переливание плазмы. Нужно соблюдать диету с ограничением углеводов, соли, разгрузочные дни. Местно применяют глюкокортикостероидные мази (преднизолоновая, синалар, флуцинар), противозудные средства, содержащие ментол, анестезин, димедрол. Назначают внутрь витамины А, Е, В 12, В 2, В 6.
Из физиотерапевтических средств рекомендуются сероводородные, радоновые ванны, УФО, фотохимиотерапия, санаторно-курортное лечение, морские купания.
В профилактике нейродермита следует уделять также постоянное внимание рациональному питанию, исключению пищевых аллергенов, санации очагов инфекции, исключению бытовых аллергенов (домашней пыли, шерсти животных, предметов бытовой химии).
Глава 3. Головокружение
Общее понятие о головокружении
Головокружение — ощущение кругового движения. Головокружение почти всегда предполагает нарушения вестибулярного аппарата, т. е. патологию лабиринта внутреннего уха. Состояние дурноты обычно предполагает невестибулярную патологию неврологического, метаболического или офтальмологического характера.
У больного необходимо прицельно искать связь головокружения с патологией внутреннего уха. Нормальное вертикальное положение тела и равновесие при движении обеспечивается взаимодействием симметричных импульсов вестибулярных органов, стабильной зрительной функции и рефлексов центральной нервной системы. Обычно патология одного из этих компонентов приводит к нарушению равновесия.
Клиническая характеристика головокружений периферического и центрального генеза
У больного с нарушением чувства равновесия необходимо с самого начала определить, носит его заболевание периферический или центральный характер. Головокружение периферического характера вызывается патологическим процессом вестибулярных органов. Заболевание центрального происхождения вызывается патологией вышележащих нервных путей, центральной нервной системы или другими, не неврогенными состояниями, например метаболическими, зрительными, циркуляторными или функциональными расстройствами.
Головокружение — это ложное ощущение кругового движения. Безразлично, ощущает больной вращение окружающего пространства или же вращение своего тела. В некоторых случаях периферическое головокружение может привести к нарушению равновесия и походки. На самом деле это ощущение ложное, его не надо путать с реальными нарушениями походки, например атаксией мозжечкового происхождения.
Основной жалобой при головокружениях обычно бывает дурнота. Дурноту больной может описывать как слабость, легкость в голове, обморок, «выключение», нарушения зрения, тошноту, потемнение в глазах. Ключевым моментом является отсутствие ощущения вращения.
Сочетание жалоб на снижение слуха и звон в ушах с головокружением может быть признаком заболевания внутреннего уха. Вследствие тесной взаимосвязи органов слуха и равновесия во внутреннем ухе их поражения часто влияют друг на друга. Если симптомы обнаруживаются с одной стороны, это указывает на то, что источником заболевания является одно ухо. Хотя периферические нарушения равновесия могут быть двусторонними.
Для уточнения диагноза у больных с вестибулярными расстройствами необходимо подробное клиническое исследование. Необходимо провести отоскопию, чтобы не пропустить перфорацию барабанной перепонки, опухоль среднего уха или закупорку ушного прохода серой, оказывающей давление на барабанную перепонку, которые могут вызывать головокружение.
Необходимо полное отоларингологическое обследование, включая осмотр ушей, полости носа, глотки, носоглотки, гортани и пальпацию шеи. Обязательны осмотр глазного дна, аускультация зоны сонных и височных артерий для выявления шумов, пальпация височно-нижнечелюстного сустава. Проводят неврологическое обследование, включая анализ функций черепных нервов, пробы функций мозжечка, пробу Ромберга. Чтобы оценить тип и выраженность нарушения равновесия, больного достаточно попросить обойти несколько раз вокруг какой-либо точки.
Для выяснения нарушений слуха, которые могут сопутствовать головокружению, необходимо исследование слуха с по мощью камертонов или даже просто с помощью голоса. Диагноз патологии лабиринта подтверждается наличием спонтанного нистагма.
Для обследования больных с головокружением разработано много сложных специальных методов. Аудиометрия достигла высокого уровня развития. С помощью аудиограммы, пробы различения слоев, импедансной аудиограммы, пробы локализации повреждения, пробы слуховой реакции ствола мозга удается установить уровень нарушения слухового пути. Аудиометрия важна для выяснения вопроса, существует ли патология внутреннего уха.
Электронистагмография (ЭНГ) является основным лабораторным методом обследования больного с жалобами на нарушения равновесия. При этом методе поверхностные кожные электроды накладывают вокруг глаз и записывают потенциалы действия глазодвигательных мышц. Этот метод гораздо более чувствителен, чем визуальное наблюдение нистагма, даже с помощью увеличительных стекол или лупы. Метод полезен для уточнения локализации отдельных типов повреждений.
Электронистагмография состоит из трех самостоятельных проб. Первая проба регистрирует движения глазных яблок при слежении за движущимся объектом, нистагм при взгляде вверх, движения глазных яблок при перемещении головы, спонтанный нистагм. Получение патологического результата при этой пробе электронистагмографии свидетельствует о центральном, или нелабиринтном, происхождении заболевания. При второй пробе выявляют позиционный нистагм. Для диагноза позиционного головокружения существуют строгие электронистагмографические критерии. Третья проба — температурная оценка функций внутреннего уха. Для регистрации лабиринтной реакции используют воду или воздух (несколько теплее или холоднее температуры тела). Одинаковая реакция с двух сторон свидетельствует о сохранной функции лабиринтов и наблюдается в норме. Если температурный тест выявляет гипоактивность одного из лабиринтов, в этом случае с одноименной стороны обычно имеется патология внутреннего уха.
Существуют другие сложные методы определения функции органов равновесия и полукружных каналов. Пробы могут проводиться с помощью центрифуги, качалки и других специальных устройств. Необходимость в проведении этих проб возникает только в трудных диагностических случаях.
Исследование внутреннего уха заканчивается рентгенографией пирамиды височной кости. С помощью обычных рентгенологических методик можно визуализировать внутренний слуховой канал, полукружные каналы, улитку. Использование политомографии височной кости увеличивает разрешающую способность метода по отношению к этим структурам. Особенно важна при диагностике неврологических заболеваний компьютерная томография. Ее можно использовать вместе с контрастной миелографией, воздушной цистернографией и с методами высокого разрешения. С развитием компьютерной томографии необходимость многих рентгенологических процедур исчезнет. Помощь в уточнении диагноза также могут оказать артериография и венография.
У больных с головокружением, приступами судорог или аритмией используют электрокардиографию и электроэнцефалографию. Чтобы исключить метаболические или системные заболевания, необходимо провести исследования крови. К ним относятся анализ крови, проба с сахарной нагрузкой, исследование функции щитовидной железы, липидный профиль, серологические анализы, а также анализ мочи.
Головокружение может наблюдаться при поражении различных отделов центральной нервной системы (вестибулярные ядра, сетевидная субстанция, мозжечок и кора больших полушарий). Очень часто головокружение обусловлено нарушением мозгового кровообращения (рис. 7).

Рис. 7. Кровоснабжение головы
Преходящие нарушения мозгового кровообращения
Остро возникающие расстройства кровообращения в мозге, при которых очаговые и общемозговые симптомы держатся не более 24 ч, называют преходящими нарушениями мозгового кровообращения. Их причиной служат либо патология магистральных сосудов шеи, либо микроэмболия скоплениями кристаллов холестерина, фрагментами атероматозных бляшек или конгломератами тромбоцитов.
Микроэмболы, заносимые током крови в мелкие сосуды мозга, застревают в них, вызывая регионарный спазм, а вслед за ним — отек мозговой ткани, что приводит к внезапному появлению очаговых симптомов. Обычно микроэмболы быстро подвергаются лизису и распаду, кровоток восстанавливается, ликвидируется отек и исчезает неврологическая симптоматика. Ишемические пароксизмы возникают на фоне атеросклероза. Дисциркуляция в бассейне сонных артерий проявляется онемением половины лица, или гемипарестезиями. Недостаточность кровообращения в вертебробазилярной системе проявляется головокружением и неустойчивостью при ходьбе.
Преходящие нарушения мозгового кровообращения наблюдаются при гипертонических кризах, центральных ангиоспазмах, резком снижении мозгового кровотока, при ослаблении сердечной деятельности, аритмии, коллапсе и проявляются общемозговыми или очаговыми симптомами либо теми и другими вместе.
Симптомы. Из общемозговых симптомов наблюдаются головная боль, несистемное головокружение, тошнота, рвота, оглушенность, дезориентированность, может быть кратковременная потеря сознания.
При очаговых нарушениях — преходящие парестезии, парезы, афазические расстройства, зрительное нарушение, парезы отдельных черепных нервов, неустойчивость, нарушения координации движений. Симптомы преходящих сосудистых церебральных нарушений наблюдаются в течение нескольких минут, часов или регрессируют в течение суток. Иногда долго остаются некоторые микросимптомы: асимметрия сухожильных рефлексов, патологические рефлексы, нарушения чувствительности.
Обследуя больного с преходящими симптомами головокружения, необходимо принять во внимание факторы, которые предрасполагают к развитию патологии мозга. С помощью артериографии удается окончательно установить место стеноза сосуда. Если диагноз стеноза не вызывает сомнений, артериографию проводят с диагностической целью для определения операбельности выявленного стеноза.
Рассеянный склероз
Головокружение является ведущим симптомом рассеянного склероза приблизительно у 10 % больных; почти в 1/3 случаев этот симптом возникает на протяжении заболевания. Рассеянный склероз — ремиттирующее заболевание нервной системы, обусловленное возникновением рассеянных по головному и спинному мозгу очагов демиелинизации, которые со временем либо исчезают, либо замещаются глиозными рубцами («бляшками»). Причина заболевания недостаточна ясна; вероятно соучастие аутоиммунных механизмов. У многих больных началу болезни и ее обострениям непосредственно предшествуют лихорадочные заболевания, вакцинация, травмы, операции, беременность. Заболевание обычно начинается между 20 и 40 годами.
Первые симптомы болезни — обычно преходящие моторные, сенсорные (чаще парестезии) или зрительные нарушения. С годами вновь возникающие очаги поражения уже не подвергаются обратному развитию. Чаще других поражаются пирамидная и мозжечковая системы и зрительные нервы. В развитой стадии болезни почти всегда имеется нижний спастический пара— или тетрапарез. Наряду с этим выражены мозжечковые расстройства: атаксия, дисметрия, дизартрия, нистагм. Обычно наблюдается грубый тремор конечностей и головы; дрожание выявляется при активных движениях и напряжении, но может быть и статическим. Триада Шарко (нистагм, скандированная речь, интенционное дрожание) — частый признак рассеянного склероза. Обычны нарушения мочеиспускания. У многих больных имеется своеобразная эйфория, в далеко зашедших стадиях болезни нередко наблюдается деменция. У больных с рассеянным склерозом чаще наблюдаются жалобы на нарушение равновесия или головокружение при изменении положения тела. При рассеянном склерозе у больных чаще встречается горизонтальный нистагм, но у значительного числа больных обнаруживается также вертикальный (или вращательный) нистагм, который указывает на патологический процесс в стволе мозга. Практически патогномичным признаком рассеянного склероза является двусторонняя офтальмоплегия. Диагноз ее ставится в случаях, когда отводящий нерв глаза (III пара) не функционирует или функционирует недостаточно, в то время как приводящий нерв глаза (VI пара) функционирует нормально. При ЭНГ можно обнаружить грубый нистагм, вероятно, вследствие патологии вестибулярных ядер. Асинхронные движения глазных яблок, особенно при максимальном отведении взгляда вбок, также могут указывать на рассеянный склероз.
Лабораторных методов подтверждения диагноза рассеянного склероза не существует, он ставится исключительно на основании клинической картины. При лабораторном исследовании обнаруживается лишь повышение уровня гамма-глобулина в спинномозговой жидкости или повышение в средней зоне кривой накопления коллоидного золота.
Мигрень
При мигрени также может возникать головокружение. Мигрень (гемикрания) — пароксизмальные боли в одной половине головы, часто сопровождающиеся тошнотой и рвотой. Боли мигрени генетически обусловлены нарушениями в сосудистой, нервной и эндокринной системах организма. К предрасполагающим факторам относятся: нервно-психическое напряжение, метеофакторы, недостаток кислорода, нарушение режима сна, труда, отдыха, шум, яркий свет, сильное чувство голода, умственное переутомление, волнение и др. Более чем у половины больных мигренью в семейном анамнезе имеются указания на это заболевание.
Чаще встречается простая мигрень. Приступу предшествует фаза продромы продолжительностью от нескольких минут до суток, характеризующаяся изменением настроения, раздражительностью, беспокойством, апатией, снижением работоспособности, сонливостью. Приступ головной боли может возникать в любое время суток, но чаще в утренние часы. Болевой приступ длится несколько часов, иногда до 1–2 суток.
Другая частая форма заболевания — офтальмическая (классическая) мигрень. Для нее характерна аура в виде преходящих зрительных расстройств: мелькающих перед глазами зигзагов, радужных колец, кругов, спиралей, возникающих в одной половине поля зрения. Вслед за аурой, длящейся в течение нескольких минут, быстро нарастает головная боль. Средняя продолжительность приступа — около 6 ч.
Реже встречается ассоциированная мигрень. При ней приступы головной боли сочетаются с различными очаговыми неврологическими симптомами. К ней относится офтальмоплегическая(сопровождается парезами глазодвигательных нервов), гемиплегическая(сопровождается преходящими парезами конечностей), вестибулярная, базилярная, дисфреническаямигрень.
Головокружению при мигрени могут сопутствовать дизартрия (расстройство артикуляции речи), атаксия (нарушение движений, проявляющееся расстройством их координации), парестезия, диплопия (двоение в глазах) или нарушение полей зрения.
Если головокружение сопровождается резкими сверлящими болями в затылке и рвотой, диагноз мигрени не подлежит сомнению. Заснув, больной обычно просыпается здоровым, безо всяких признаков остаточной неврологической или отологической патологии.
Параклинические исследования при мигрени не несут какой-либо существенной информации. Однако их выполнение (краниограмма, исследование глазного дна, ЭЭГ) обязательно для исключения симптоматического характера мигрени.
Во всех сомнительных случаях, особенно при ассоциированной мигрени, показана ангиография с целью исключения прежде всего аневризмы или артериовенозной мальформации.
Эпилепсия
Головокружение может быть начальным признаком эпилепсии с локализацией эпилептогенного очага в височных долях. Поражения височной доли включают опухоли, артериовенозные аневризмы, микроинфаркты мозга и посттравматические размягчения. Головокружение при подобного рода припадках височной эпилепсии часто сочетается со слуховыми и зрительными галлюцинациями, сопровождается тошнотой и рвотой. Раздражение вестибулярного аппарата в этих случаях играет роль одного из стимуляторов патологической активности головного мозга. Обычно таким припадкам сопутствует аура, и у многих больных в дальнейшем развиваются большие припадки. В большинстве случаев на электроэнцефалограмме обнаруживается патология, хотя нормальная ЭЭГ не может исключить диагноз вестибулярной эпилепсии. Для диагностики эпилепсии как болезни существенны анамнестические данные. Часто встречаются наследственная предрасположенность, отягощенный акушерский анамнез, перенесенные нейроинфекции и черепно-мозговые травмы.
Головокружение, обусловленное приемом лекарств
Головокружение может быть обусловлено применением ототоксических лекарственных препаратов. Ряд антибиотиков, диуретиков и химиотерапевтических средств обладает вестибулотоксическими свойствами. Обычно они сопровождаются и ототоксичностью, т. е. вестибулярным нарушениям сопутствует потеря слуха.
Чувствительные клетки вестибулярного аппарата и улитки особенно подвержены влиянию препаратов аминогликозидной природы. Токсичность прямо зависит от концентрации препарата в плазме. Чаще всего патология вызывается приемом стрептомицина, гентамицина и неомицина. Тяжелое головокружение наблюдается при использовании фуросемида. Из химических веществ ототоксичностью обладают окись углерода, ртуть, хеноподиевое масло, табак, золото, свинец, мышьяк, анилиновые красители, алкоголь.
Болезнь Меньера
Болезнь Меньера обычно проявляется эпизодическими головокружениями, которые могут продолжаться от нескольких часов до нескольких дней и часто бывают настолько сильными, что принуждают больного оставаться в постели. Болезнь Меньера относится к невоспалительным заболеваниям внутреннего уха (лабиринта). При острых приступах болезни Меньера нередко назначают постельный режим. После острого приступа может наблюдаться период нарушения равновесия или нарушений походки, которые на протяжении нескольких дней постепенно исчезают. Головокружение может сопровождаться другими вегетативными симптомами, например потливостью, сердцебиением, тошнотой, рвотой, нарушениями зрения, одышкой.
Характерной чертой этого заболевания являются периодические нарушения слуха. В период острого приступа наступает ухудшение слуха; как только приступ проходит, слух может восстанавливаться. Существует редкий вариант этого заболевания (синдром Лермуайе), при котором все происходит наоборот: у больного постоянно ослаблен слух, но в период приступа слух улучшается. Потеря слуха обычно затрагивает низкочастотные компоненты. Снижению слуха может сопутствовать чувство давления или закладывания в ушах.
Третьим характерным симптомом является звон в ушах. Обычно он гулкий и довольно выраженный. Звон в ушах усиливается во время приступов головокружения, а между приступами может исчезать.
Заболевание обычно встречается у людей среднего возраста, однако описаны его приступы у детей и стариков. Симптомы заболевания появляются внезапно, продолжаются несколько часов или дней, а затем наступает период ремиссии. Заболевание обычно одностороннее, но иногда наблюдаются случаи двусторонней патологии.
Течение болезни Меньера характеризуется чередованием острых приступов с периодами ремиссии. По мере прогрессирования заболевания приступы становятся более частыми и тяжелыми, резче сказываются на трудоспособности. За многие годы болезни постепенно утрачивается функция внутреннего уха. Происходит естественная «лабиринтэктомия», головокружение исчезает, но вместе с ним исчезает слух.
При клиническом исследовании больного редко удается найти какие-либо симптомы, имеющие диагностическую ценность. Может обнаруживаться, особенно во время приступа, нистагм (непроизвольные ритмические движения глазных яблок). Спонтанный нистагм горизонтально-ротаторный, резко выраженный, чаще направленный в сторону здорового уха (при угнетении вестибулярной функции), а иногда в сторону пораженного уха — как симптом раздражения. Промахивание, отклонение тела и другие статокинетические проявления направлены в сторону медленного компонента спонтанного нистагма. Патологии барабанной перепонки обычно не находят. Состояние полости носа, глотки, ушей обычно нормальное. При аудио метрии обнаруживается снижение слуха в низкочастотной зоне различной степени выраженности. ЭНГ обычно выявляет сниженную активность на стороне поражения. Рентгенологические данные не дают новой информации. Диагноз болезни Меньера должен быть поставлен после исключения других причин подобных нарушений вестибулярной и кохлеарной функций (например, отогенных лабиринтов, органических сосудистых поражений, арахноидита, опухолей, сифилиса и др.).
Существует два варианта болезни Меньера:
1) при отеке улитки наблюдаются эпизодические колебания слуха, подтвержденные аудиометрически, но им не сопутствует головокружение;
2) при эндолимфатическом отеке наблюдается эпизодическое головокружение, обычно подтвержденное снижением функции лабиринта, но нет потери слуха.
Существование этих двух вариантов приводит к распространению диагностических ошибок в отношении болезни Меньера. Поэтому диагноз болезни Меньера следует ставить только в случаях, когда имеется классическая триада признаков:
1) эпизодическое головокружение;
2) колебание состояния слуха;
3) звон в ушах.
Сифилис
Сифилис, наряду с множеством других симптомов, может вызывать и головокружение. Доминирующим поражением при сифилисе уха является поражение внутреннего уха. Поражение слуха и вестибулярной функции, помимо инфекционно-токсического воздействия на нейроэпителий внутреннего уха и специфического эндартериита, может быть обязано воздействием на спинальный ганглий и на ликвор. Характерным и ранним признаком для сифилиса является выраженное укорочение костной проводимости.
Головокружение при сифилисе сопровождается потерей слуха со звоном в ушах, напоминая болезнь Меньера. Тем не менее при болезни Меньера нарушения походки и равновесия возникают лишь эпизодически, а при сифилитических поражениях они носят более постоянный характер.
Это состояние вызывается двусторонним сифилитическим поражением концевых рецепторных органов вестибулярного аппарата. На ЭНГ могут обнаруживаться необратимые аномалии.
Диагноз ставят на основании других проявлений сифилиса, анамнеза, течения болезни в сочетании с серологическими пробами на сифилис. В некоторых случаях требуется анализ спинномозговой жидкости с коллоидным золотом. Внезапная глухота с резким укорочением или потерей костной проводимости предполагает наличие сифилиса. С практической точки зрения поставить этот диагноз важно, поскольку именно сифилитические поражения слухового нерва могут излечиваться при правильном подборе терапии.
Нарушение функции лабиринтной системы
Длительные инфекции среднего уха и сосцевидного отростка могут вызывать нарушение функции лабиринтной системы. Обычная перфорация барабанной перепонки может вызывать асимметрию давления в среднем ухе и за счет этого головокружения. Наличие жидкости в полости среднего уха, особенно с одной стороны, также может нарушать давление в среднем ухе и вызывать головокружение. Возможно развитие свища бокового полукружного канала за счет эрозии кости над латеральной стенкой, вызванной хроническим мастоидитом или образованием холестеатомы; этот свищ возникает в ухе на фоне явлений хронической инфекции и является причиной очень тяжелого головокружения. Обычно этот тип головокружения сопровождается отореей и требует тщательного исследования области среднего уха.
Невринома слухового нерва
Головокружение может беспокоить больного с невриномой слухового нерва. Эта по структуре доброкачественная опухоль, но с клинически неблагоприятным течением, располагающаяся в мосто-мозжечковом пространстве, может исходить из шванновской оболочки нерва на всем протяжении от дна внутреннего слухового прохода до входа его в продолговатый мозг.
Ведущие симптомы заболевания иногда точно соответствуют клинической картине болезни Меньера. Однако патология V или VII пары черепных нервов на пораженной стороне должна сразу же вызвать подозрение на невриному. Мозжечковая симптоматика и отек диска зрительного нерва являются поздними симптомами и указывают на существование крупной опухоли.
Если у больного с головокружением имеются выраженная или полная односторонняя глухота, крайне низкая дискриминативная способность при аудиометрии, одностороннее угнетение термической реакции на ЭНГ, патология слуховой реакции ствола мозга или же асимметрия в зоне внутреннего слухового прохода, обнаруженная при рентгенологическом исследовании, больного необходимо немедленно дополнительно обследовать. Слуховая реакция ствола мозга может оказаться наиболее чувствительной ранней реакцией, указывающей на развитие невриномы, необходимо выполнить компьютерную томографию черепа, возможно, с применением воздушной цистернографии.
Невриноме слухового нерва часто сопутствует звон только в одном ухе. Если у больного с головокружением наблюдается симптом одностороннего звона в ушах, ему необходимо провести полное обследование на предмет выявления невриномы слухового нерва.
При невриноме очень важно по возможности рано поставить диагноз, поскольку лечить эту опухоль трудно и в запущенных случаях прогноз плохой.
Перелом височной кости
Тяжелое головокружение наблюдается у больных с переломами височной кости. Приблизительно 80 % переломов височной кости продольные, они возникают при боковом ударе. При этом часто возникают разрыв барабанной перепонки, кровоизлияние в среднее ухо и оторея (истечение спинномозговой жидкости из ушей). Обычно наблюдается кровотечение из наружного слухового прохода, а также потеря слуха по проводниковому типу. Возможно развитие травмы лицевого нерва, однако симптомы ее возникают позже и быстро проходят. Обычно ни головокружения, ни нистагма не возникает.
Приблизительно 20 % переломов височной кости поперечные. Обычно наблюдается нейрогенное снижение слуха; кровотечение из слухового прохода, разрыв барабанной перепонки или истечение спинномозговой жидкости встречаются редко. Как правило, наблюдается кровоизлияние в среднее ухо и часто отмечается немедленное и необратимое повреждение лицевого нерва. Головокружение в этом случае тяжелое и может исчезнуть только спустя несколько месяцев за счет нормальных механизмов компенсации. Иногда остаются постоянными нарушения слуха и равновесия. Рентгенологический диагноз поперечного перелома височной кости поставить трудно, для этого может потребоваться томография. Для оценки степени нарушения функции лабиринта или улитки можно применить аудиометрию с проверкой вестибулярной функции.
Травматическая перфорация барабанной перепонки
Перфорация барабанной перепонки, вызванная острыми предметами, другими инородными телами или наружной травмой уха, может быть причиной головокружения. Обычно это сопровождается снижением слуха, выраженность которого зависит от сопутствующей травмы среднего и внутреннего уха. Диагноз ставится на основании визуального исследования барабанной перепонки.
Клиническая характеристика головокружений сердечного и сосудистого генеза
Гипотония
Головокружение часто беспокоит больных с артериальной гипотензией (гипотонией). Гипотония характеризуется понижением систолического давления ниже 100 мм рт. ст., диастолического давления — до 60 мм рт. ст. Артериальная гипотензия может быть первичной и вторичной. Первичная (эссенциальная) гипотензияпроявляется в двух вариантах — как конституционально-наследственная установка регуляции сосудистого тонуса и артериального давления, не выходящая за физиологические пределы («физиологическая гипотензия»), и как хроническое заболевание с типичной симптоматикой. Больного беспокоят головокружение, слабость, головная боль, повышенная утомляемость, сонливость, вялость, склонность к ортостатическим реакциям, обморокам, укачиванию, повышенная термо— и барочувствительность (нейроциркуляторная астения). Вторичная артериальная гипотензиянаблюдается при некоторых инфекционных заболеваниях, болезни Аддисона, язвенной болезни, микседеме, анемии, гипогликемии, остром и хроническом гепатитах, циррозах печени, при действии лекарственных препаратов и т. д.
Заболевания сердца
Головокружение может беспокоить больных при аритмиях и нарушениях проводимости (блокадах) сердца. Нарушения проводимости (блокады) могут локализовываться в синоаурикулярном и атриовентрикулярном соединениях, предсердиях, ножках пучка Гиса и их разветвлениях, в миокарде желудочков и иметь разную степень выраженности. При I степени блокады отмечается замедление проведения импульса; при II степени часть импульсов не проходит в нижележащие отделы проводящей системы (неполная блокада); при III степени импульсы не проходят в нижележащие отделы проводящей системы (полная блокада), сердечная деятельность поддерживается эктопическим ритмом.
Синоаурикулярная блокада
Синоаурикулярная блокада устанавливается, если импульсы из синусового узла не проводятся в предсердия. Может наблюдаться при выраженной ваготонии, органических поражениях сердца (ИБС, миокардитах, кардиомиопатии, интоксикациях гликозидами, хинидином, при гипокалиемии). При физикальном исследовании обнаруживается выпадение тонов сердца, во время которого больной испытывает головокружение, могут возникать приступы Адамса — Морганьи — Стокса. Блокады I степени по ЭКГ не распознаются.
При синоаурикулярной блокаде II степени постепенно нарастает ухудшение проводимости и наступают периоды Самойлова — Венкебаха (выпадают отдельные комплексы PQRST с соответствующим удлинением — чаще в 2 раза — паузы между комплексами ЭКГ).
Атриовентрикулярная блокада
Головокружение может появиться у больных с атриовентрикулярной блокадой III степени (полной поперечной блокадой). Полная поперечная блокада характеризуется полным отсутствием проведения импульсов через атриовентрикулярное соединение от предсердий к желудочкам. Предсердия возбуждаются из синусового узла, желудочки — под влиянием импульсов из атриовентрикулярного соединения ниже места блокады или из центров автоматизма III порядка. В связи с этим предсердия и желудочки возбуждаются и сокращаются независимо друг от друга. При этом ритм сокращений предсердий правильный и выше, чем число сокращений желудочков. Число сокращений желудочков зависит от места расположения водителя ритма.
Полная поперечная блокада
Полная поперечная блокада может быть преходящей и постоянной. При урежении сердечного ритма до 20 и меньше в минуту возникают периоды потери сознания с судорогами, обусловленные ишемией мозга (приступы Адамса — Морганьи — Стокса). При несвоевременном оказании экстренной помощи может наступить летальный исход.
При желудочковом ритме более 40 ударов в минуту, отсутствии патологических симптомов, связанных с блокадой, больные должны находиться на диспансерном наблюдении с частым ЭКГ-контролем.
Дисфункция синусового узла
Дисфункция синусового узла тоже может вызывать у больного головокружение. Дисфункция синусового узла, или синдром слабости синусового узла, сводится к ослаблению или прекращению функции автоматизма синусового узла. Синдром слабости синусового узла возникает в любом возрасте, при различных поражениях миокарда (ИБС, миокардитах), интоксикациях препаратами наперстянки, хинидином, блокаторами бета-адренергических рецепторов и др. Может развиться при инфаркте миокарда, недостаточности кровообращения любого генеза. Признаками синдрома слабости синусового узла являются:
1) упорная выраженная синусовая брадикардия, сохраняющаяся и после введения атропина;
2) периодическое появление синоаурикулярной блокады;
3) внезапное исчезновение синусового ритма и замена его эктопическими ритмами на короткое время;
4) чередование периодов тахикардии и брадикардии (синдром «тахикардия — брадикардия»).
У некоторых больных дисфункция синусового узла протекает бессимптомно и существенно не отражается на работоспособности. В части случаев заметны признаки недостаточного кровоснабжения мозга (головокружения, нарушения памяти, обмороки, судороги, иногда типичные приступы Морганьи — Адамса — Стокса), сердца (коронарная недостаточность, сердечная недостаточность), почек (олигурия).
Нарушения зрения
Катаракта может вызвать головокружение из-за снижения остроты зрения. Диабетическая нейропатия, в частности ретинопатия, вызывающая снижение остроты зрения, может приводить к нарушениям походки и равновесия. Больные подлежат наблюдению и лечению у окулиста, эндокринолога.
Лечение головокружения
Лечение головокружения периферического и центрального генеза традиционными и нетрадиционными методами
Преходящие нарушения мозгового кровообращения
Лечение преходящих нарушений мозгового кровообращения заключается в купировании гипертонического криза, аритмии, если они явились причиной вторичного ишемического состояния головного мозга. Применяются препараты, улучшающие мозговое кровообращение (никотиновая кислота, пирацетам, ноотропил, кавинтон, инстенон и др.). При оказании экстренной помощи лекарства вводят внутривенно в течение 5 мин.
Основные средства:
1) 2,4 %-ный раствор эуфиллина — 5–10 мл или 10 %-ный раствор дипрофиллина — 5 мл (вводят вместе с 15 мл воды для инъекций);
2) 5–10 мл церебролизина в 250 мл физиологического раствора внутривенно капельно в течение 90 мин, курс лечения 10–25 дней;
3) 2 %-ный раствор пентоксифиллина, или трентала — 5 мл (в 250–500 мл изотонического раствора хлорида натрия внутривенно капельно);
4) 0,5 %-ный раствор курантила 2 мл (внутримышечно). Госпитализация больного осуществляется в терапевтическое или неврологическое отделение.
Очистка сосудов народными средствами
Известная целительница Л. Б. Ким, используя опыт народной медицины, советует всем, кому за 40, для очистки сосудов, для профилактики атеросклероза, инсультов, инфарктов принимать софору японскуюи омелу белую. Софора японская убирает органические отложения солей на внутренних стенках кровеносных сосудов, омела белая — неорганические отложения солей. Софора очищает кровь, с ее помощью лечат многие болезни, в том числе и псориаз, и красную волчанку. Софору принимают так: 50 г плодов или цветов настаивают в течение месяца на 0,5 л водки. Пьют по 1 ч. л. 3 раза в день. Омела белая обладает успокаивающим действием, регулирует давление, особенно сердечное. Омелу надо размолоть до муки, 1 ч. л. (с верхом) залить стаканом кипятка на ночь в термос. Принимать по 2 ст. л. маленькими глотками за 15–20 мин до еды. Оба настоя надо пить в течение 3–4 месяцев. Их сочетание приведет к значительному очищению сосудов, сделает их мягкими, эластичными.
Для очистки сосудовесть три старинных способа. Первый— «чесночный». 350 г чеснока растолочь в деревянной ступке деревянным пестиком. Взять 250 г массы снизу, где больше сока, и залить 200 г 96 %-ного спирта. 10 дней настаивать в темном месте. Процедить через плотную ткань и принимать до еды (по каплям) с 50 г молока по схеме (табл. 9).
Таблица 9
Схема приема капель

Принимать, пока не кончится лекарство.
Второйспособ — «травный». Взять по 100 г измельченных сушеных цветков ромашки, зверобоя, бессмертника и березовых почек, 1 ст. л. сбора залить 0,5 л крутого кипятка на 3–4 ч. Потом отфильтровать половину настоя, растворить в ней 1 ст. л. меда и выпить вместо ужина. Утром оставшуюся жидкость подогреть, добавить 1 ст. л. меда и выпить вместо завтрака. Процедуру повторять, пока не кончится травный сбор. Оба способа рассчитаны на терпеливых людей. Ими можно пользоваться лишь раз в 5 лет.
Третий, более простой способ очистки сосудов, который, помимо всего, обладает успокаивающим действием. Нужно смешать 1 стакан укропного семени с 2 ст. л. измельченного валерианового корня с 2 стаканами натурального меда. Смесь заварить в термосе 2 л кипятка, сутки настаивать и принимать по 1 ст. л. 3 раза в день за полчаса до еды.
Хорошо очищает сосуды сок киви.
При атеросклерозе народная медицина советует:
1) 200 г коры рябины кипятить на слабом огне в течение 2 ч в 0,5 л воды. Принимать за полчаса до еды по 1 ст. л. 3 раза в день;
2) полезно принимать 0,25 стакана сока красной смородины за 30 мин до еды;
3) 1 кг ягод черноплодной рябины смешать с 1 кг сахара. Принимать по 1 ч. л. 3 раза в день;
4) 300 г сухого корня девясила настоять в 0,5 л водки и принимать по 25 г настойки 3 раза в день перед едой. На курс лечения полагается до полутора литров настойки.
Рассеянный склероз
При дебюте и обострениях болезни назначают глюкокортикостероидные гормоны или кортикотропин (АКТГ). Суточные дозы и длительность цикла определяются конкретной ситуацией. В хронической стадии болезни решающую роль играют массаж, лечебная физкультура, профилактика интеркуррентных инфекций.
Мигрень
Лечение мигрени строится по двум направлениям: лечение приступа и самого заболевания. В лечении мигренозного приступа нет единой схемы, так как разным больным помогают различные средства: одним нужна грелка к голове, другим — пузырь со льдом. Одним помогут сосудосуживающие, другим — сосудорасширяющие средства, третьим — обезболивающие. Одним больным необходим горячий чай или кофе, другие же во время приступа ничего не могут принимать.
Наиболее эффективными средствами купирования приступа являются препараты спорыньи:
1) эрготамина гидротартрат по 0,001 принимают под язык по 1 таблетке (через 20 мин можно повторить, но не более 3 таблеток в сутки);
2) дигидроэрготамин (15–20 капель внутрь);
3) гидроэрготоксин (15–20 капель внутрь);
4) комплексные препараты, содержащие эрготамин и кофеин (кофетамин, кофергот, ригетамин).
В более легких случаях достаточно эффективны нестероидные противовоспалительные средства, анальгетики (ацетилсалициловая кислота, парацетамол, индометацин). Рекомендуются средства рефлекторного воздействия: стягивание головы холодным или горячим полотенцем, горчичники на заднюю поверхность шеи, горячие ножные ванны.
В случае тяжелого приступа мигрени или мигреневого статуса в связи с отеком мозга и повышением внутричерепного давления проводится дегидратационная терапия: 20 мл 40 %-ного раствора глюкозы внутривенно, фуросемид (лазикс), растворы декстранов (400 мл полиглюкина). При упорной рвоте показано назначение антигистаминных препаратов, инъекций 1–2 мл 0,5 %-ного раствора галоперидола; метоклопрамида (реглана) в таблетках (10 мг).
В межприступном периоде проводят курсы лечения от 3 до 6 месяцев препаратами, обладающими антисеротониновым действием.
Среди них:
1) метисергид (дезерил);
2) пизотифен (сандомигран);
3) ципрогептадин — по 1 таблетке (4 мг) 3 раза в сутки;
4) диваскан — по 1 таблетке (2,5 мг) 3 раза в сутки.
Для предотвращения спазма сосудов применяют длительные курсы церебральных вазодилататоров (компламина, нигексина, винкапана). С хорошим эффектом применяют курсы стугерона (циннаризина), антагонистов кальция — нимодипина, верапамила, ницерголина (сермиона).
В случаях депрессивного фона эффективны антидепрессанты: амитриптилин (50–75 мг в сутки), мелипрамин (50–75 мл в сутки), азафен (50–75 мг в сутки), пиразидол (50–75 мг в сутки).
Можно использовать при мигрени следующий рецепт народной медицины.
Листья мелиссы — 20 г, листья мяты перечной — 20 г, плоды кишнеца толченые — 20 г. Все это сырье настоять в смеси из 100 г 95 %-ного спирта и 20 г воды. Процедить через 24 ч и отжать сырье. Смоченный настойкой платок накладывать на виски и затылок при головной боли и мигрени.
Эпилепсия
Лечение эпилепсии проводится непрерывно и длительно. Барбитураты назначают при всех видах припадков: фенобарбитал по 0,15–0,4 г в сутки, бензонал по 0,2–0,6 г в сутки, гексамидин по 0,5–1,5 г в сутки. Максимальное влияние барбитураты оказывают на судорожные формы припадков. На судорожные припадки также влияют дифенин по 0,2–0,8 г в сутки, а также бензодиазепины, в частности диазепам по 0,015–0,03 г в сутки и карбамазепин (тегретол, финлепсин, стазепин по 0,2–0,8 г в сутки). При абсансах (бессудорожный генерализованный припадок, малый припадок) применяют триметин по 0,2–0,8 г в сутки, суксилеп или пикнолепсин по 0,5–1,5 г в сутки, клоназепам (ривотрил) по 2–6 мг в сутки. При парциальных бессудорожных припадках (психомоторных, психосенсорных) наиболее эффективны производные бензодиазепина (диазепам, карбамазепин, нитрозепам) в сочетании с барбитуратами. Дипропилацетат, или вальпроат натрия (конвулекс, депакин в таблетках по 0,3 г в сутки), действует при всех видах припадков. Применяют комбинации различных препаратов, например смесь Серейского, пилюли Андреева и др. При эпилепсии с дневными припадками показано введение утром и днем средств активирующего действия, например кофеина, а при эпилепсии с ночными припадками — альфа-триптофана (таблетки по 0,5 г), стимулирующего фазу быстрого сна, которая подавляет эпилептическую активность. Препараты не назначают при болезнях печени, почек, крови. Наряду с медикаментозной терапией эпилептических припадков в зависимости от лежащих в основе заболевания изменений проводят курсовое лечение средствами рассасывающего, дегидратационного, сосудистого действия.
Безуспешность консервативного лечения является показанием к направлению больного в специализированное нейрохирургическое отделение для решения вопроса о хирургическом лечении эпилепсии.
В качестве дополнительного лечения при эпилепсии в справочниках по фитотерапии приводятся следующие рецепты:
1) шишки хмеля — 20 г, листья мяты перечной — 20 г, трава ячменника пахучего — 20 г, листья мелиссы — 20 г, корень девясила высокого — 20 г, трава донника лекарственного — 20 г. 1 ст. л. смеси заварить стаканом кипятка, настоять 30 мин, процедить. Пить по 2 стакана настоя в день;
2) корень первоцвета — 20 г, цветки лаванды — 20 г, листья мяты перечной — 20 г, листья розмарина — 20 г, корень валерианы — 20 г. 1 ст. л. смеси заварить стаканом кипятка, настоять 30 мин, процедить. Пить по 2 стакана настоя в день.
Болезнь Меньера
Во время приступа болезни Меньера и в первые дни после него необходим постельный режим. Показана бессолевая диета с ограничением жидкости и углеводов. Применяются пиявки на область сосцевидного отростка, ножные ванны (особенно горчичные). Для купирования острого приступа лабиринтной атаки можно рекомендовать внутрь порошки Сябро: платифиллина гидротартрат (0,003–0,005 г), кофеин — бензоат натрия (0,1 г), натрия бромид (0,15 г). Так как при лабиринтной атаке бывает рвота, эффективно внутримышечно введение 1 мл 2,5 %-ного раствора аминазина, 1 мл 1%-ного раствора димедрола и 0,5 мл 5%-ного раствора эфедрина. В острой стадии хорошее действие оказывает также введение гистамин-фосфата (1–2 мл в 500 мл 5%-ного раствора глюкозы). Помещение в барокамеру дает немедленное восстановление слуха. Учитывая внутрилабиринтную гипертензию, полезно внутривенное введение 40 %-ного раствора глюкозы с хлоридом кальция, применяют также 25 %-ный раствор магния сульфата внутримышечно.
Хорошее действие оказывают препараты атропина (0,003 г) с папаверином (0,2 г) в 20 мл дистиллированной воды (по 15 капель 2 раза в день после еды), а также аэрон, дедалон по 1–2 таблетки 2–3 раза в день, беллоид, белласпон внутрь по 3–6 таблеток в день, никотиновая кислота (по 1–2 мл 1%-ного раствора внутривенно). Рекомендуется аскорбиновая кис лота. Применяют также бромиды, дифенин (0,1 г) по 1 таблетке 2–3 раза в день. Наблюдался положительный эффект от внутривенного введения новокаина (0,5 мл 2%-ного раствора 1 раз в сутки в течение 12–27 дней).
Целесообразны препараты, влияющие на диурез (гипертонические растворы, содержащие 20–50 % глюкозы, маниита, сорбита, левулезы), применение диуретиков (фуросемида, этакриновой кислоты).
Показаны спазмолитические препараты, особенно влияющие на вестибулярную функцию (производные фенотиазина, циннаризин и др.), транквилизаторы (карбаматы, препараты диазепина).
Иногда очень эффективна внутриносовая новокаиновая блокада, купирующая в ряде случаев приступ.
В межприступный период назначают электрофорез 5 %-ного раствора хлорида кальция (нашейный воротник по Щербаку).
Для понижения возбудимости вестибулярного аппарата в межприступный период рекомендуют специальные лечебные физические упражнения по Циммерману — Машкову (комплексы упражнений с поворотами головы в различных плоскостях). Больным запрещаются алкогольные напитки и курение, пребывание на солнце, купание в море и в глубоководных реках.
Хирургическое лечение применяется лишь при безуспешном консервативном лечении. К хирургическим методам лечения относятся аппликация кристаллов хлорида натрия к круглому окну, вскрытие эндолимфатического мешка, субарахноидальное эндолимфатическое шунтирование, саккулотомия, декомпрессия лабиринта путем перфорации подножной пластинки стремени.
Для выключения функции вестибулярного рецептора при болезни Меньера применяют ультразвук. Используется криотерапия в виде:
1) замораживания наружного полукружного канала;
2) дренирования эндолимфатического пространства без нарушения целостности перепончатого лабиринта.
В поздней стадии часто с успехом применяют перерезку вестибулярного нерва с чрезвисочным подходом, особенно в сочетании с иссечением вестибулярного ганглия.
В тяжелых случаях со стойким, резко выраженным головокружением и практической глухотой показано разрушение лабиринта химическим (инъекции спирта), механическим (лабиринтэктомия) или термическим (ультразвук, криовоздействие) путем.
Сифилис
Лечение сифилиса независимо от стадии заболевания или локализации проявлений должно быть общим. Применяют пенициллин (лучше водорастворимые и дюрантные препараты), висмутовые препараты, а также йодистые щелочи (йодид калия, йодид натрия).
Переломы костей черепа
Лечение переломов костей черепа сугубо индивидуальное. На всех этапах лечения необходимо тщательное наблюдение за больным для своевременного распознавания интракраниальных гематом.
Если головокружение возникло после травмы головы, сопровождающейся потерей сознания, но при этом не обнаружен перелом основания черепа, то очень высока вероятность состояния, которое называют сотрясением лабиринта.
Если травма вызвала разрушение рецепторного органа или нерва, возможно развитие постоянного головокружения и нарушения равновесия.
При умеренном сотрясении, которое, возможно, вызывает обычный отек или травму концевого рецепторного органа, возникают симптомы, которые самостоятельно проходят с течением времени.
Разрыв перепонки
При разрыве перепонки следует осторожно вдуть сульфаниламидный порошок или антибиотики и наложить стерильную повязку на ухо.
Лечение головокружений сердечного и сосудистого генеза традиционными и нетрадиционными методами
Гипотония
Лечение гипотензивных состояний либо направлено на устранение причины и основного патогенетического фактора, либо ограничивается применением общетонизирующих средств (экстракт элеутерококка жидкий, по 20–30 капель за 30 мин до еды 2–3 раза в день, настойка корня женьшеня, настойки аралии, заманихи, пантокрин), вазопрессорных препаратов, добавлением в пищу поваренной соли, употреблением кофе, крепкого чая. Полезны физические упражнения, теплый душ, полноценный сон и питание с достаточным количеством белков и витаминов.
Синоаурикулярная (синоатриальная) блокада. Дисфункция синусового узла
Лечение синоаурикулярной (синоатриальной) блокады направлено на основное заболевание. При выраженных гемодинамических нарушениях применяются атропин и атропиноподобные препараты. В тяжелых случаях имплантируют искусственный водитель ритма.
Полная поперечная блокада
При полной поперечной блокаде показаны изадрин, изопреналин — 40–160 мг в сутки, т. е. по 5–20 мг 4–8 раз в сутки, сублингвально; алупент — по 20 мг 4–6 раз в сутки.
При полной блокаде, вызванной передозировкой сердечных гликозидов, их следует немедленно отменить, назначить вышеперечисленные медикаменты, при необходимости провести временную наружную или эндокардиальную стимуляцию.
Приступы Адамса — Морганьи — Стокса купируют непрямым (наружным) массажем сердца, искусственным дыханием, внутривенным введением струйно 0,1 %-ного раствора адреналина (0,3–0,5 мл). В ряде случаев при полной атриовентрикулярной блокаде имплантируют искусственный водитель ритма.
Глава 4. Гнойнички (пиодермии)
Общее понятие о пиодермиях
Общая характеристика пиодермий
Пиодермии — заболевания кожи, основным симптомом которых является нагноение. Среди кожных заболеваний около трети приходится на пиодермии.
Развитию пиодермий способствуют:
1) поверхностные травмы кожи, потертости, загрязнения кожи;
2) несоблюдение гигиенических правил;
3) переохлаждение и перегревание.
Среди эндогенных факторов важную роль играют:
1) нарушения углеводного обмена (гипергликемия);
2) эндокринные расстройства (гипотиреоз);
3) функциональные нарушения нервной системы (вегетоневрозы);
4) нарушения питания (гипопротеинемия, гиповитаминозы А и С);
5) острые и хронические заболевания, желудочно-кишечные расстройства;
6) некоторые наследственные факторы.
В последнее время стали чаще отмечаться случаи рецидивирующих форм пиодермий с непродолжительными ремиссиями, в патогенезе которых важную роль играет не только характер возбудителя, но и повышение его устойчивости к лекарственным воздействиям в связи с широким применением антибиотиков. Установлена зависимость рецидивирующего характера пиодермий от состояния бактерицидных свойств кожи и некоторых показателей ее защитной водно-липидной мантии, а также наличия сопутствующих заболеваний желудочно-кишечного тракта, печени, очагов хронической инфекции и частых простудных заболеваний.
В зависимости от этиологического фактора пиодермии подразделяют на:
1) стафилококковые;
2) стрептококковые;
3) смешанные.
По глубине расположения процесса они делятся на:
1) поверхностные;
2) глубокие.
По характеру течения выделяются пиодермии:
1) острые;
2) хронические.
К стафилодермиям относятся остиофолликулит, сикоз, глубокий фолликулит, фурункул, карбункул, гидраденит, эпидемиологическая пузырчатка новорожденных. Стрептококки приводят к развитию импетиго, пеленочного дерматита. К стрептостафилококковым пиодермиям относятся вульгарное импетиго, хроническая язвенная пиодермия.
Наибольшую эпидемиологическую значимость, особенно у детей и подростков, имеют стрептодермии, тогда как стафилодермии обусловливают нередко тяжесть и распространенность поражения.
Симптомы и течение пиодермий различны и зависят от характера патологического процесса, патогенности возбудителя, распространенности поражений кожи и ряда эндогенных факторов (состояния иммунной системы и т. д.). Стрептодермии обычно продолжаются 5–10 дней, тогда как течение стафилодермии достигает 15–20 дней, а в некоторых случаях имеет хронический рецидивирующий характер на протяжении нескольких месяцев. Наиболее длительно продолжаются смешанные пиодермии, которые могут существовать несколько месяцев или лет, обостряясь обычно осенью и зимой.
Клиническая картина пиодермий многообразна. При стрептодермии патологический процесс чаще имеет ограниченный характер и нередко не оставляет каких-либо существенных изменений после своего разрешения. Стафилодермии, напротив, поражают волосяные фолликулы и окружающие их ткани (рис. 8); кроме того, начинаясь с остиофолликулита, они могут трансформироваться в более глубокий гнойно-воспалительный процесс. Иногда встречаются хронические смешанные пиодермии с появлением мигрирующих гнойных процессов с последующим рубцеванием.
Клинические формы пиодермий
Импетиго
Импетиго — поверхностное гнойничковое поражение кожи. Возникает чаще у детей. Инфицированию благоприятствуют рыхлость и нежность детской кожи, искусственное вскармливание, избыточное углеводное питание, нерациональный уход, травмирование кожи.
У взрослых обычно заражаются мужчины при бритье; нередко импетиго возникает как осложнение других заболеваний (характерен кожный зуд и т. д.).
Различают несколько форм импетиго: стрептококковое, стафилококковое, вульгарное (смешанное).
Стрептококковое импетиго
Характеризуется появлением на открытых участках тела небольших пузырей, наполненных светлым, постепенно мутнеющим содержимым; они быстро вскрываются, содержимое ссыхается, превращаясь в янтарного цвета корочки (рис. 8а).
При удалении последних обнажается ярко-красная эрозивная поверхность, окруженная ободком отделившегося рогового слоя.

Рис. 8. Элементы сыпи: а — стрептодермия; б — стафилодермия; в — фурункул; г — карбункул
Стафилококковое импетиго
При стафилококковом импетиго в устьях сально-волосяных фолликулов появляются пустулы, достигающие величины горошины. Содержимое подсыхает и превращается в конусообразную корочку (рис. 8б).
Стафилококковое импетиго располагается изолированно, не склонно к слиянию.
Вульгарное импетиго
Чаще всего возникает на коже лица, реже — туловища и конечностей. Регионарные лимфатические узлы становятся болезненными при пальпации и несколько припухшими. Высыпания обладают периферическим ростом, сливаются, сопровождаются зудом, жжением. Вульгарное импетиго возникает при осложнении стрептококкового импетиго и присоединении стафилококковой инфекции.
Фолликулиты
Множественные гнойнички, расположенные в устье сально-волосяных фолликулов. Пронизанные в центре волосом, они окружены узким воспалительным ободком красного цвета.
Фурункул
Фурункул — острое гнойное воспаление волосяного мешочка и сальной железы (рис. 8в). Возбудителем чаще всего являются стафилококки. Предрасполагающими факторами служат несоблюдение правил личной гигиены, нарушения обмена, особенно углеводного (диабет), общее истощение, неполноценное питание.
Вначале появляется довольно острая, пульсирующая боль на ограниченном участке тела. Затем на этом месте возникает конусообразный, красный, очень болезненный при пальпации узелок, который быстро увеличивается. Через некоторое время на вершине его образуется бледно-желтое пятнышко (размягчение), которое распадается, после чего выделяется желто-серого цвета стержень. Рана после отторжения стержня через несколько дней заживает.
Фурункулы могут сопровождаться, особенно у детей, недомоганием, субфебрилитетом, могут осложняться лимфангоитами и лимфаденитами. Особенно велика опасность осложнения при локализации фурункула в верхней части лица.
Часто повторяющееся появление фурункулов в различных местах тела приводит к фурункулезу. Наблюдается у ослабленных, истощенных больных, плохо питающихся и живущих в плохих гигиенических условиях. Предрасполагающими факторами служат нарушения обмена веществ.
Сикоз
Это заболевание, относящееся к группе пиодермий. Чаще всего вызывается стафилококком и поражает устье волосяных фолликулов в области бороды, усов, волосистой части головы, лобка.
Для сикоза характерно появление на воспаленной коже множества фолликулитов, которые могут сливаться в крупные очаги. Постепенно фолликулиты вскрываются и образуют гнойные корки, пронизанные волосами. Волосы, удаленные из пораженных волосяных фолликулов, нередко оказываются покрытыми стекловидной муфтой. Заболевание часто рецидивирует и трудно поддается лечению.
Карбункул
Это гнойно-некротическое воспаление группы сальных желез и волосяных мешочков (рис. 8 г). Карбункул чаще бывает одиночным. Его развитию способствуют:
1) истощение;
2) тяжелые общие заболевания;
3) болезни обмена веществ (диабет, ожирение).
Возбудителями являются стафилококк, реже стрептококк или смешанная инфекция. Под воздействием возбудителя в толще кожи и в подкожно-жировой клетчатке развивается воспалительный инфильтрат. Вследствие отека и расстройства кровообращения образуются участки некроза, сливающиеся в один участок омертвления, который в дальнейшем подвергается расплавлению и отторжению.
Чаще карбункул бывает на задней поверхности шеи, в межлопаточной и лопаточной областях, в области поясницы, ягодиц, реже — на лице. Появляется покраснение кожи с поверхностной пустулой, быстро увеличивающееся в размерах. При пальпации ощущается резкое напряжение тканей, болезненность. Кожа затем приобретает багровый цвет. Истонченный эпидермис над очагом некроза в некоторых местах прорывается, образуется несколько отверстий, из которых выделяется густой зеленый гной. Через отверстия видны некротизированные ткани.
Температура тела повышается до 40 °C, отмечаются значительная интоксикация, тошнота, рвота, головная боль, потеря аппетита. Эти явления особенно резко выражены при карбункуле лица. Из осложнений отмечаются лимфангит, лимфаденит, тромбофлебит, гнойный менингит, сепсис.
Гидраденит
Гидраденит — это воспаление потовых желез («сучье вымя»). Развивается вследствие попадания в потовые железы патогенных штаммов стафилококков (реже стрептококков). Проникают микробы или через небольшие дефекты эпидермиса, или через выводные протоки потовых желез. Возникновению гидраденита способствуют:
1) загрязнение кожи;
2) расчесы;
3) мелкие трещины и ссадины;
4) потливость.
Чаще всего воспаляются потовые железы подмышечной впадины, реже — железы паховой области. Имеют также значение нерациональный режим питания, ухода, простудные заболевания.
Вначале появляются небольшие, поверхностно расположенные, плотные, болезненные на ощупь узелки. Постепенно они размягчаются — и образуются мелкие гнойнички. Одни из них самостоятельно вскрываются, а другие появляются по соседству. Сливаясь вместе, эти воспалительные инфильтраты и отдельные гнойнички образуют один большой, плотный, очень болезненный инфильтрат или гнойник с вишню величиной. От фурункула и карбункула гидраденит отличается тем, что у него нет гнойно-некротического стержня. Протекает это заболевание медленно, иногда в течение нескольких недель и даже месяцев. Общее состояние больного остается удовлетворительным, температура тела субфебрильная и лишь в отдельных случаях поднимается до 38–39 °C.
Псевдофурункулез
Абсцессы множественные, или псевдофурункулез, — гнойное воспаление потовых желез у детей грудного и раннего детского возраста. Вызываются патогенными стафилококками различных штаммов.
Предрасполагающими факторами являются иммунодефицитные состояния, парентеральная диспепсия, нерациональный режим питания, недостаточный гигиенический уход, рахит, повышенная потливость.
Клиника заболевания характеризуется появлением на коже спины, ягодиц, затылка, задней поверхности бедер воспалительных уплотнений размером с горошину застойно-красного цвета, постепенно увеличивающихся в размере, нагноением и образованием абсцессов.
Гнойнички увеличиваются, вскрываются с выделением сливкообразного желто-зеленого гноя. Заболевание протекает приступообразно с распространением высыпаний по всему кожному покрову. Псевдофурункулез сопровождается повышением температуры, общей слабостью; при отсутствии лечения может привести к летальному исходу.
Заболевание во многом сходно с фурункулами, глубокими фолликулитами, но отличается от них отсутствием некротического стержня, расположением в устьях выводных протоков потовых желез (а не в устье фолликул), и тем, что формируется у детей до 1 года.
Везикулопустулез
Это гнойное воспаление устья потовых желез у детей грудного и раннего детского возраста, вызванное патогенным стафилококком. К заболеванию приводят:
1) перегревание или переохлаждение;
2) перекармливание углеводными продуктами питания;
3) дистрофическое состояние;
4) недостаточный гигиенический уход.
Чаще всего поражается кожа в области затылка, шеи, на спине, ягодицах и в складках кожи.
Заболевание характеризуется появлением поверхностно расположенных пузырьков и пустул величиной с просяное зерно или немного больше, с прозрачным или мутным беловато-желтым содержимым, окаймленных отечным гиперемированным валиком.
Потница
Потница — высыпания на невоспаленной коже большого количества сгруппированных или рассеянных пузырьков величиной с просяное зерно, наполненных прозрачным содержимым. Развивается потница при острых лихорадочных заболеваниях, сильном перегревании (укутывании ребенка), повышении температуры воздуха. Причиной заболевания может быть задержка пота в выводных протоках потовых желез в результате набухания рогового слоя.
Сыпь локализуется на закрытых участках кожного покрова, туловище, в частности на спине, сгибательной поверхности конечностей. Через 3–4 дня пузырьки подсыхают, появляется незначительное шелушение. Зуд отсутствует. Одной из разновидностей потницы является красная потница, которая характеризуется высыпанием узелков красного цвета величиной с булавочную головку и пузырьков, окруженных геморрагическим ободком. Элементы сыпи могут сливаться, образуя мокнущие очаги.
Эпидемическая пузырчатка новорожденных
Это поверхностное гнойное воспаление кожи, обусловленное стафилококковой инфекцией у детей первых дней жизни. Заболевание очень контагиозно, что нужно учитывать при уходе за больным ребенком.
Клиника характеризуется множественными буллезными элементами (пузыри с мутным серозно-гнойным содержимым) на фоне эритематозно-отечной кожи. Пузыри быстро вскрываются с образованием обширных, вяло эпителизирующихся эрозий. Общее состояние детей тяжелое, с диспепсическими расстройствами, повышением температуры тела до 38 °C и выше.
Пеленочный дерматит
Второе название — эритема ягодиц папулолентикулярная — острое воспалительное заболевание кожи новорожденных, вызванное патогенными штаммами стрептококка. Возникновению заболевания способствуют нерациональный уход, перегревание, мацерация, чувствительность к химическим моющим средствам, энтериты.
Клиника характеризуется появлением на ягодицах и задней поверхности бедер, в области гениталий отечно-гиперемированных пятен с папуло-везикулами. Папуло-везикулы и везикулы быстро вскрываются, эрозируются с мокнутием и образованием серозно-гнойных корок.
Лечение пиодермий
Лечение различных клинических форм пиодермий
Импетиго
При ограниченных импетиго любой этиологии достаточно применения для лечения анилиновых красок и мазей с антибиотиками. Пузырьки вскрывают, обрабатывают спиртовыми растворами красителей (бриллиантовый зеленый), накладывают противовоспалительные мази (синтомициновая эмульсия и т. п.). Здоровую кожу вокруг обрабатывают 5–10 %-ным камфорным спиртом, 70 %-ным этиловым спиртом.
При распространенных формах импетиго одновременно с местной терапией назначают антибиотики широкого спектра действия, антигистаминные средства, витамины А, Е, С. Соблюдают диету с ограничением углеводов.
Фолликулы
Лечение местное. Пузырьки обрабатывают 1 %-ным спиртовым раствором генцианвиолета, 1 %-ным спиртовым раствором бриллиантового зеленого, оксикортом, локакортеном.
Фурункулы
Лечение зависит от стадии заболевания. В самом начале, когда имеются только боль и незначительный инфильтрат, применяют холод (пузырь со льдом). Если под влиянием холода и покоя не наступает быстрой ликвидации процесса, то переходят к тепловым процедурам: тепловым грелкам, повязкам с размягчающими кожу мазями. В это время назначают внутримышечно пенициллин, УФО.
Когда фурункул созреет, он лопается, и из него выходит гной с кусочком омертвевшей ткани, которая составляет гнойно-некротический стержень. Его необходимо удалить.
Если стержень выйдет целиком, рану обмывают раствором марганцовокислого калия и временно завязывают. Ранка быстро затягивается и заживает. Но если стержень целиком не вышел, то рядом могут появиться новые фурункулы. Никогда не надо давить фурункул, а нужно помогать ему лишь созревать и ждать, пока он сам вскроется. Для этого кладут согревающий компресс из соды, меняя его 2 раза в сутки, или делать компрессы с ихтиоловой мазью.
Домашние средства при фурункулезе:
1) пить 3 раза в день сухие пивные дрожжи по 1 ч. л. натощак;
2) прикладывать тертую сырую красную свеклу со сметаной;
3) прикладывать тертый свежий картофель;
4) сварить в молоке льняное семя и цветки ромашки и прикладывать.
Следует всегда помнить, что при локализации фурункула на лице легко может возникнуть тромбофлебит, который, перейдя с вен на венозные синусы твердой мозговой оболочки, может вызвать менингит. В таких случаях больной подлежит срочной госпитализации и лечению антибиотиками.
Определенную роль в лечении фурункулов могут играть препараты растительного происхождения. Они реже вызывают резистентность к проводимому лечению, аллергические реакции, легче усваиваются организмом, редко приводят к осложнениям. Благодаря этому препараты растительного происхождения пригодны для длительного применения и противорецидивной терапии.
При фурункулезе, вызванном стафилококками, устойчивыми к антибиотикам, назначают наружно 1 %-ный спиртовой раствор эвкалипта или 2 %-ный масляный раствор эвкалипта.
Наиболее выражены при местном лечении фурункулеза антибиотические свойства цитраля — одного из альдегидов кориандрового масла. При наружном применении 1 %-ного спиртового раствора цитраля получены хорошие результаты даже у больных с упорными формами фурункулеза и различной продолжительностью болезни (от 1 месяца до нескольких лет).
Для наружной терапии применяют также настойку софоры толстоплодной, настойку и настой арники, новоиманин, сок каланхоэ, хлорофиллипт, которые обладают высокой активностью в отношении антибиотикоустойчивых штаммов стафилококков.
Внутрь также назначают препараты растительного происхождения, например сок алоэ и подорожника, облепиховое масло, галеновые препараты березы, череды, зверобоя, календулы, ромашки аптечной. Курс лечения составляет 20–25 дней.
Лечение пиодермий традиционными методами
Сикоз
В остром периоде назначают примочки из 2 %-ного раствора борной кислоты, раствора риванола 1: 1000. По мере стихания процесса применяют спиртовые растворы красителей, чаще краску Кастеллани без фуксина. Кроме того, применяют мази, содержащие синтомицин, глюкокортикостероидные гормоны, антибиотики. В ряде случаев используют седативные средства (валериану, пустырник и т. д.), половые гормоны (метилтестостерон и др.). Применяют иммунотерапию (аутовакцину, иммунал, дибазол). Показана физиотерапия (УФО). Больным рекомендуется бритье электробритвой после предварительного припудривания кожи. Хорошим современным средством для наружного применения при сикозе является мазь «Виосепт», оказывающая противовоспалительное, противозудное, антимикробное действие. Мазь втирают 1–2 раза в сутки в пораженные участки кожи. Не рекомендуется применять людям с повышенной чувствительностью к йоду.
Карбункул
Лечение карбункула очень сложное и требует обязательной срочной госпитализации в хирургическое отделение. В начале развития карбункула применяют обкалывание очага раствором пенициллина по 200–500 тыс. ЕД ежедневно в течение 2–3 дней. Показаны токи УВЧ. На поверхность карбункула накладывают асептическую повязку. Наружно применяют мазь гепатромбин под марлевый компресс, можно наносить тонким слоем на пораженные участки кожи 2–3 раза в сутки оксикорт.
Назначают строгий постельный режим (нельзя даже разговаривать), жидкую молочно-растительную диету, обильное питье, внутримышечно антибиотики широкого спектра действия (амоксициллин, вампицин и др.).
При безуспешном консервативном лечении и нарастающей интоксикации показано оперативное лечение. Операция заключается в широком вскрытии и удалении нежизнеспособных тканей. Рану тампонируют. Через 2–3 дня производят смену тампонов.
После вскрытия гнойного очага рекомендуется ежедневно применять повязки с маслом зверобоя, в фазе стихания воспалительных явлений и появления грануляций используют мазь каланхоэ. Сроки лечения при использовании этого метода сокращаются в 1,5–2 раза. Лечение этими растительными препаратами оказывает выраженное противовоспалительное действие, ускоряет очищение раны.
При карбункуле лица лечение консервативное.
Для повышения естественных защитных сил организма показаны экстракт или таблетки алоэ, биосед, экстракт элеутерококка, настойка женьшеня, сапарал и др. Курс — 20–25 дней.
Большое значение имеет хороший уход за больным.
Гидраденит
В начальной стадии лечения местно применяют сухое тепло, УФО (эритемная доза), стимулирующие средства внутрь (пивные дрожжи, усиленное питание, витамины). Назначают антибиотики с учетом чувствительности микрофлоры, а также сульфаниламидные препараты.
Местно обрабатывают кожу в месте воспаления камфорным спиртом, на область инфильтрата накладывают компрессы с раствором димексида (100 мл 20 %-ного димексида с 2 мл 4%-ного гентамицина сульфата), мазь редактив (2–4 раза в день).
При образовании абсцесса показано его вскрытие или иссечение целиком с последующим открытым лечением и применением мазевых антисептических повязок — эритромициновая мазь 1 %-ная, синтомициновая или стрептомициновая эмульсия, бальзам Шостаковского.
При хроническом рецидивирующем течении показана иммунотерапия, внутримышечно — гамма-глобулин, аутовакцина. Противорецидивное лечение обычно проводят через 3–4 месяца после выписки из стационара, чаще осенью. При этом больному рекомендуют 15–20 сеансов УФО, настой сбора лекарственных трав (травы зверобоя, череды, крапивы, почек березы, цветков календулы и ромашки аптечной), экстракт элеутерококка.
Одновременно проводят санацию очагов местной инфекции (заболевания зубов, лор-органов и т. д.), лечение желудочно-кишечного тракта, болезней печени и поджелудочной железы.
Псевдофурункулез
Лечение должно быть комплексным, здоровую кожу систематически нужно обрабатывать 5 %-ным раствором камфорного спирта. На пораженные участки накладывают дерматоловую пасту, мази и пасты с антибиотиками (окситетрациклиновую, эритромициновую, линкомициновую и др.), кремы и мази с кортикостероидными гормонами: оксикорт, дермазолон, лоринден С, накладывают салфетки, смоченные диоксидином. При наличии глубоких инфильтратов хороший эффект бывает при применении чистого ихтиола.
Мазевая наружная терапия сочетается с УФО. Местное применение новоиманина (антибактериального препарата, получаемого из зверобоя продырявленного) способствует прекращению гнойно-воспалительных явлений, уменьшению количества экссудата, очищению гнойной полости от некротических масс, появлению грануляций и эпителизации краев патологического процесса.
Везикулопустулез
Лечение везикулопустулеза аналогично лечению псевдофурункулеза, фурункулеза. Везикулопустулез может быть гнойным осложнением потницы при присоединении стафилококковой инфекции.
Потница
При потнице используют ванны с перманганатом калия и последующим припудриванием порошком (окиси цинка и талька по 10 г), водные взбалтываемые смеси (окись цинка, тальк, крахмал — по 10 г, глицерин — 15 г, вода — 100 мл). Внутрь принимают хлорид или глюконат кальция, димедрол или другие антигистаминные препараты.
Профилактика потницы заключается в гигиеническом уходе за кожей, устранении причин, вызывающих обильное и быстрое потоотделение.
Не нужно кутать ребенка. Одевать нужно по погоде. В жаркое время года, в теплом помещении одежда должна быть легкой. Ребенка нужно раздевать для воздушных ванн.
Эпидемическая пузырчатка новорожденных
Больных новорожденных детей не лечат на дому, а только в стационаре. Назначают антибиотики или сульфаниламиды (с учетом чувствительности микрофлоры и переносимости детей) в комплексе с витаминами — аскорбиновой кислотой, рутином, кальциевыми препаратами.
Пузыри необходимо вскрывать, не дожидаясь самопроизвольного вскрытия; раневую поверхность обрабатывают 2 %-ным раствором нитрата серебра, 1 %-ным спиртовым раствором бриллиантового зеленого, 0,01 %-ным раствором фурацилина, 0,25 %-ным раствором сернокислого цинка с последующим смазыванием 4 %-ной гелиомициновой мазью, 2 %-ной борно-нафталановой, 1 %-ной окситетрациклиновой, 5 %-или 10 %-ной эритромициновой мазями.
Используют только стерильные пеленки.
В тяжелых случаях назначают переливание плазмы, гамма-глобулин.
Для профилактики стафилококковой инфекции в родильных домах систематически проводят дезинфекцию родильных отделений, стерилизацию белья, влажную уборку и кварцевание палат для новорожденных.
Пеленочный дерматит
Лечение местное. Пораженную кожу обрабатывают мазью деситин (оксид цинка). Мазь наносят на кожу 3–5 раз в сутки (обычно при любой смене пеленок). Если «пеленочная» сыпь не исчезает в течение 2–3 суток, необходимо обратиться к врачу. Используют также крем драполен. Эффект снижается при соприкосновении с мылом, поэтому перед нанесением крема кожу необходимо промыть, удалить все следы мыла и хорошо высушить. Применяют при каждой смене пеленок. Можно использовать мази с глюкокортикоидами (оксикорт, кутерид Г).
Большое значение имеют тщательный уход, исключение аллергизирующего влияния предметов ухода.
Лечение пиодермий нетрадиционными методами
Листья шалфея — 1 часть; листья мяты — 1 часть; цветки ромашки — 1 часть. 3 ст. л. смеси залить 4 стаканами кипящей воды, настаивать 30 мин, процедить, траву отжать. Использовать для обработки при угревой сыпи и остеофолликулитах.
Трава хвоща полевого — 1 часть; цветки липы обыкновенной — 1 часть. 1 ст. л. смеси залить 1 стаканом кипящей воды, настаивать 30 мин. Процедить, траву отжать. Ватным тампоном протирать лицо при жирной коже и угревой сыпи.
Корень лопуха большого — 3 части; корень девясила высокого — 3 части; трава зверобоя продырявленного — 4 части. 1 ст. л. смеси залить 1 стаканом кипящей воды, кипятить 30 мин, настаивать 1 ч. Принимать по 0,5 стакана 2–3 раза в день при обыкновенных угрях.
Цветки календулы лекарственной — 3 части; лист подорожника большого — 3 части; цветки ромашки аптечной — 2 части; трава шалфея лекарственного — 3 части; трава зверобоя продырявленного — 4 части; корень девясила высокого — 3 части; корень хвоща полевого — 2 части. 1 ст. л. смеси залить 1 стаканом кипящей воды, настаивать 30 мин. Процедить. Принимать по 0,5 стакана настоя или отвара 3 раза в день до еды при пиодермиях.
Глава 5. Жажда
Общее понятие о жажде
Механизм возникновения жажды
Жажда — совокупность ощущений, выражающихся в непреодолимом стремлении пить воду и вызывающих специфические поведенческие реакции. Жажда относится к основным биологическим мотивациям, которая наряду с потребностью в пище и инстинктом размножения обеспечивает сохранение жизни индивидуума и всего вида в целом.
Возникновение жажды связано с уменьшением водных запасов организма, что может быть при потере воды из внеклеточных и внутриклеточных пространств, сопровождающейся повышением осмотической концентрации соответствующих жидкостей, либо при нарушении нормального соотношения между водой и солями, преимущественно хлоридом натрия. Конечной реакцией является потребление воды. Иными словами, жажда способствует поддержанию физиологического равновесия между водой и минеральными солями (электролитами).
Проявлением жажды является возникновение сухости во рту и глотке, вызванной уменьшением секреции слюны в результате дефицита воды в организме (истинная жажда), или в результате длительного разговора, ротового дыхания, чрезмерного курения или употребления слишком сухой пищи (ложная жажда). Увлажнение полости рта устраняет ложную жажду. При истинной жажде такое увлажнение способно лишь смягчить ее, но не устранить.
Механизмы возникновения жажды сложны и недостаточно изучены. В соответствии с наиболее распространенным мнением во многих внутренних органах и в головном мозге имеются специализированные внутриклеточные рецепторы, реагирующие на изменение осмотического давления крови (осморецепторы). Возбуждение этих рецепторов приводит к активации тех отделов мозга, которые ответственны за формирование ощущения жажды и соответствующих специфических поведенческих реакций. Одновременно происходит возбуждение тех отделов гипофиза и гипоталамуса, которые вырабатывают вазопрессин, способствующий сохранению водных ресурсов организма.
Жажда является проявлением естественной человеческой потребности в воде и возникает в результате дефицита солей в организме. Гормональная регуляция водно-солевого баланса в организме может включаться, например, при задержке по разным причинам ионов натрия. Ионы натрия обладают выраженной осмотической активностью, т. е. способностью поддерживать осмотическое давление.
В норме осмотическая активность ионов натрия позволяет сохранять и поддерживать равновесие между составом внеклеточной жидкости (плазмы крови) и внутриклеточной жидкости. Ионы натрия «притягивают» и удерживают в сосудистом русле или внутри клетки ионы воды. Если осмотическое давление плазмы повышено, внутриклеточная жидкость выходит во внеклеточное пространство, происходит плазмолиз — клетка сморщивается и погибает. Чтобы этого не случилось, возникает компенсаторная реакция — жажда, организм получает добавочное количество воды, и осмотическое давление в плазме и внутриклеточной жидкости выравнивается.
Всем известно, что после соленой пищи хочется пить. В этом случае имеет место избыточное поступление хлорида натрия (пищевой или поваренной соли) через желудочно-кишечный тракт. Соответственно, если при различных заболеваниях или патологических состояниях натрий не выводится с мочой, то требуется повышенное количество воды, чтобы компенсировать его избыток.
Жажда может также возникать при уменьшении объема внеклеточной жидкости без заметного изменения осмотического состояния крови и тканей. В этих случаях решающее значение в возникновении жажды принадлежит волюморецепторам — рецепторам, реагирующим на изменение объема, расположенным в правом предсердии и полых венах. Информация от этих рецепторов поступает в те же отделы мозга, отвечающие за поддержание водно-солевого равновесия.
Наблюдения подтверждают, что в процессе употребления воды жажда проходит задолго до истинной компенсации водного дефицита. На этом основании можно сделать вывод, что утоление жажды происходит не только при всасывании воды, но и сразу при поступлении воды в желудок. Важную роль при этом играют рецепторы желудочно-кишечного тракта, а именно рецепторы ротовой полости и желудка, реагирующие на растяжение выпитой жидкости. Резко выраженная жажда отмечается у тех людей, которые работают в условиях повышенной температуры (в жарком климате, горячих цехах). У них возникает повышенное потоотделение, которое приводит к избыточной потере и воды, и солей (хлорида натрия). В результате снижается способность организма удерживать воду, потоотделение становится изнуряющим, а жажда — неукротимой. Значительно снизить эти явления позволяет специальный питьевой режим. Применяются напитки, обогащенные физиологическим содержанием поваренной соли. При некоторых заболеваниях, связанных с повреждением структур продолговатого и среднего мозга, а также психических болезнях возможно полное отсутствие жажды (адипсия), которое в свою очередь может быть причиной многих функциональных нарушений (головных болей, запоров и пр.).
Регуляция осмотического равновесия осуществляется при помощи сложного нейрогуморального процесса. В нем участвуют гормоны коры надпочечников (главный из них — альдостерон), а также гипоталамо-гипофизарная система (вазопрессин). Любые нарушения в этом механизме приводят к изменениям концентрации ионов натрия и осмотического давления плазмы крови. Основные заболевания, связанные с патологией секреции этих гормонов, проявляются значительной жаждой.
Клиническая характеристика эндокринных заболеваний, сопровождающихся жаждой
Первичный альдостеронизм
Так называемый первичный альдостеронизм, или синдром Конна, возникает вследствие развития доброкачественной опухоли (аденомы) коры надпочечников, в которой секретируется гормон альдостерон (рис. 9). Женщины этим заболеванием страдают в 3 раза чаще, чем мужчины. Наиболее часто синдром Конна поражает их в возрасте 30–40 лет.
В норме альдостерон воздействует на почки, регулируя количество выделяемых с мочой ионов натрия путем их повторного всасывания (реабсорбции).
Этот процесс играет большую роль и в поддержании нормального артериального давления. При возникновении альдостеронпродуцирующей опухоли из мочи всасывается повышенное количество натрия, что и обусловливает основные симптомы заболевания.

Рис. 9. Места расположения эндокринных желез: 1 — эпифиз; 2 — гипофиз; 3 — щитовидная железа; 4 — вилочковая железа; 5 — поджелудочная железа; 6 — надпочечники; 7 — яичники; 8 — яички
Симптомы. Главным и постоянным признаком является стойкое повышение артериального давления, сопровождающееся сильными головными болями. Увеличивается содержание ионов натрия и падает содержание их антагонистов — ионов калия в крови.
Помимо жажды, возникают мышечная слабость, учащенное мочеиспускание в ночное время, количество мочи нарастает до 4 л в сутки. В результате изменения ионного равновесия могут появляться нарушения сердечного ритма, судороги в икроножных мышцах.
Диагностика заболевания основывается на типичных жалобах, наличии постоянно высокого давления, исследовании уровня калия и натрия в крови и моче, уровня альдостерона в сыворотке крови. Для выявления опухоли применяются методы рентгеновского исследования, компьютерная томография, сканирование надпочечников.
Вторичный альдостеронизм
Явление, подобное описанному выше, встречается при различных заболеваниях почек — острых нефритах, опухолях, сосудистой патологии и врожденных аномалиях развития этого органа. Типичным примером является острый пиелонефрит.
Симптомы. Заболевание начинается остро, обычно после переохлаждения, причиной его является инфекция. Повышается температура, возникают озноб, потливость, боль в поясничной области, жажда, болезненное и учащенное мочеиспускание. Поколачивание по пояснице нередко бывает болезненным. В тяжелых случаях возможны небольшие отеки. В крови повышается содержание лейкоцитов, в моче — значительное количество лейкоцитов, белок, эритроциты.
Диагностика в типичных случаях не представляет затруднений, она основывается на клинических данных и результатах УЗИ.
Несахарный диабет
Другим основным гормоном, регулирующим осмотическое давление, т. е. определенную концентрацию солей и воды в плазме крови, является вазопрессин, называемый также антидиуретическим гормоном. Заболевание, связанное с нарушением синтеза, накопления и высвобождения вазопрессина, называется несахарным диабетом. При недостатке вазопрессина организм теряет много воды, так как почки почти не концентрируют мочу.
Несахарным диабетом страдают мужчины и женщины молодого возраста. Причина заболевания не установлена. Однако известно, что оно нередко развивается после травмы черепа, нейроинфекции, аневризмы сосудов мозга, саркоидоза, туберкулеза.
Симптомы. Больные предъявляют жалобы на сильную жажду и выделение большого количества мочи светлой, как вода. Моча имеет крайне низкую относительную плотность вследствие низкой концентрации ионов натрия.
Прием большого количества воды является защитной реакцией и предупреждает дегидратацию, так как почки не концентрируют мочу и ее выделение увеличивается до 5–20 л в сутки. Ограничение потребления жидкости вызывает резкое ухудшение состояния и может привести к гибели больного.
Симптомы заболевания — жажда и мочеизнурение (полиурия) — очень характерны, и диагностика обычно не вызывает затруднений. Подтверждением диагноза служат проба с ограничением жидкости и исследование удельного веса мочи.
Сахарный диабет
При сахарном диабете, в отличие от несахарного, причина жажды и мочеизнурения иная. Сахарный диабет — заболевание, характеризующееся повышением уровня сахара в крови, появлением сахара в моче, нарушением всех видов обмена веществ в результате недостаточности в организме гормона поджелудочной железы — инсулина.
Инсулин регулирует углеводный обмен, под его воздействием происходит утилизация глюкозы из расщепленных пищевых углеводов. Благодаря инсулину происходит синтез гликогена, который является энергетическим запасом человека на черный день.
Все эти эффекты приводят к снижению количества сахара в крови. Кроме того, инсулин обладает выраженным анаболическим действием — под его влиянием происходит синтез белков и липидов (жиров).
При абсолютной или относительной недостаточности инсулина резко растет уровень глюкозы крови. Она начинает выделяться с мочой, а поскольку глюкоза также обладает осмотической активностью, вслед за ней поступает значительное количество воды. Возникает полиурия (мочеизнурение). В качестве компенсаторной реакции человек начинает употреблять большее, чем обычно, количество жидкости. Однако субъективно ему кажется, что первично возникает жажда, а не повышенное мочевыделение.
Диабет широко распространен во всем мире, однако больше в странах с развитой экономикой и высоким уровнем жизни. Заболеваемость диабетом растет среди всех групп населения. Ученые считают это расплатой современного человека за несбалансированное питание и неправильный образ жизни.
Симптомы. Выделяют два типа сахарного диабета.
I тип — юношеский диабет, или инсулинозависимый. При этой форме большая часть (90 %) клеток поджелудочной железы погибает в результате вирусного или аутоиммунного поражения, и инсулин не вырабатывается (абсолютная инсулиновая недостаточность). Болеют им дети и люди молодого возраста.
II тип — инсулинонезависимый. В этом случае инсулин в организме присутствует и может вырабатываться в повышенных количествах, но не оказывает своего физиологического воздействия из-за нарушения чувствительности к нему клеток в тканях организма (относительная инсулиновая недостаточность). Диабет II типа имеет наследственно обусловленный характер (семейный диабет), им болеют обычно после 40 лет. Фактором риска развития этого заболевания является избыточный вес.
Основными симптомами сахарного диабета являются:
1) сильная жажда;
2) учащенное мочеиспускание;
3) полиурия (количество мочи увеличивается до 8–9 л в сутки).
При I типе больные теряют в весе до 10–15 кг за месяц, развивается резкая слабость, появляется запах ацетона изо рта. При отсутствии специфической инсулинотерапии развивается диабетическая кома, которая может привести к летальному исходу.
У больных II типом диабета характерные симптомы заболевания развиваются более длительно. Для них типичнее возникновение кожного зуда, гнойничковых поражений кожи, сухости во рту, жажды, но диабетическая кома бывает крайне редко. Диабет II типа протекает несколько благоприятнее, чем юношеский.
Осложнения сахарного диабета. Однако осложнения возникают и при I, и при II типе заболевания. Высокий уровень глюкозы крови вызывает различные изменения в стенках микрососудов — капилляров — в различных органах. Развивающаяся микроангиопатия приводит к нарушениям их кровоснабжения и питания. Особенно часто повреждаются сосуды глаз с развитием катаракты, кровоизлияний в сетчатку глаз и слепоты; поражаются сосуды почек, что приводит к хронической почечной недостаточности и уремии (отравление организма шлаками). Нередко мишенью становятся сосуды нижних конечностей с возникновением трофических язв и гангрены пальцев стопы.
Помимо микроангиопатий, высокий уровень глюкозы крови вредно действует и на периферические нервные стволы — развивается нейропатия. Первоначально она возникает также на нижних конечностях и проявляется болями в ногах, а затем потерей кожной чувствительности. У мужчин страдает половая функция — отмечается импотенция.
У больных сахарным диабетом резко снижены иммунитет и общая неспецифическая сопротивляемость организма, поэтому к основному заболеванию присоединяются различные инфекции, например стафилококковые дерматиты и воспаления мочеполовых путей, туберкулез. Значительные изменения отмечаются в печени, где вместо гликогена накапливается жир, что приводит обычно к жировой дистрофии.
Диагностика заболевания требует динамического исследования уровня сахара в крови.
Гиперпаратиреоз
Однако список эндокринных заболеваний, которые проявляются жаждой и полиурией, на этом не заканчивается. Ведь, помимо ионов натрия, осмотической активностью обладают, например, ионы кальция. В регуляции кальциевого обмена принимают участие два основных гормона — кальцитонин и паратгормон. Основное депо кальция в нашем организме — это кости. По своему воздействию на костную ткань кальцитонин и паратгормон являются антагонистами. Кальцитонин обеспечивает иммобилизацию кальция в депо, а от влияния паратгормона зависит постоянство содержания кальция в плазме крови (за счет вымывания его из костей).
В норме за счет динамического равновесия между этими двумя гормонами осуществляется оптимальное соотношение свободного кальция плазмы и кальция в депо. Однако при некоторых заболеваниях это равновесие может нарушаться. Паратгормон вырабатывают околощитовидные железы. При возникновении опухоли или патологической гиперстимуляции этих желез уровень паратгормона резко возрастает. Такое состояние носит название гиперпаратиреоза.
Симптомы. При гиперпаратиреозе происходит рассасывание костной ткани и в результате высвобождение кальция из депо. Поэтому иначе заболевание называется фиброзно-кистозной остеодистрофией (болезнью Реклингхаузена). Результатом чрезмерно высокого содержания кальция в плазме крови становится выделение его с мочой. Поэтому наиболее ранними симптомами гиперпаратиреоза являются жажда и полиурия с выделением большого количества мочи низкого удельного веса.
Помимо повреждающего действия избытка ионов кальция на эпителий почечных канальцев, при гиперпаратиреозе снижается чувствительность к вазопрессину — антидиуретическому гормону, что приводит к дополнительной потере воды организмом.
Несколько позже появляются изменения костей. Они становятся мягкими из-за потери кальция и под влиянием нагрузки легко искривляются, а также подвергаются патологическим переломам. В почках развивается процесс камнеобразования. Большая часть рецидивирующих форм почечнокаменной болезни, а также образование множественных коралловидных камней связаны с гиперпаратиреозом. Помимо нефролитиаза (почечнокаменной болезни), в почках возникают явления пропитывания почечной ткани солями кальция — нефрокальциноз. Еще одним типичным признаком гиперпаратиреоза является развитие язвенной болезни двенадцатиперстной кишки (реже — желудка) со всеми ее симптомами (тошнотой, иногда рвотой, запорами), болевым синдромом.
Диагностика гиперпаратиреоза, особенно на ранних стадиях, затруднена. Его нередко путают с проявлениями несахарного диабета, однако специфическое лечение (адиурекрин) не приносит эффекта. Помощь может оказать изучение биохимических показателей плазмы крови (кальций и фосфор), рентгенологическое исследование костной системы, компьютерная томография загрудинного пространства.
Клиническая характеристика инфекционных и соматических заболеваний, сопровождающихся жаждой
Дегидратация
Однако не следует думать, что жажда является симптомом только эндокринных расстройств. Жажда — ведущий симптом дегидратации, который возникает и при инфекционных заболеваниях, и при соматических. При истинном дефиците воды, помимо жажды, наблюдаются также сухость языка и слизистых, уменьшение слюноотделения, олигурия (малое количество выделяемой мочи), повышение температуры (при нехватке воды механизмы терморегуляции, связанные с потоотделением, перестают работать), снижение артериального давления.
Холерный алгид
Симптомы. Классическим и наиболее ярко выраженным примером можно считать холерный алгид — терминальную стадию холеры. При этой особо опасной инфекции происходит потеря воды со стулом и рвотными массами. При выраженной дегидратации признаки поражения пищеварительной системы уходят на второй план. Главную роль приобретают нарушения деятельности сердечно-сосудистой и нервной систем, тяжесть которых зависит от степени обезвоженности.
При 1-й степени дегидратация выражена незначительно, больные жалуются на умеренную жажду, сердечная деятельность не нарушена, потерь массы тела не отмечается.
При 2-й степени присутствует снижение массы тела на 4–6 %, уменьшение числа эритроцитов и падение уровня гемоглобина, ускорение СОЭ. Больные жалуются на резкую слабость, головокружение, сухость во рту, выраженную жажду. Губы и пальцы рук синеют, появляется осиплость голоса, возможны судорожные подергивания икроножных мышц, пальцев, жевательных мышц.
При 3-й степени отмечается потеря массы тела на 7–9 %, при этом все перечисленные симптомы обезвоживания усиливаются. У больных наблюдается резкое падение артериального давления (коллапс), температура тела снижается до 35,5–36 °C, может полностью прекратиться выделение мочи. Кровь от обезвоживания сгущается, понижается концентрация в ней калия и хлора.
4-я степень — холерный алгид — наступает, если потеря жидкости составляет более 10 % массы тела. Заостряются черты лица — «лицо Гиппократа», появляются «темные очки» вокруг глаз. Кожа холодная, липкая на ощупь, синюшная, собирается в складки и не расправляется, часты продолжительные тонические судороги. Больные в состоянии прострации, развивается шок. Тоны сердца приглушены, артериальное давление резко падает. Температура снижается до 34,5 °C. Если вовремя не восполнить дефицит жидкости, нередки летальные исходы.
Кишечная инфекция
При многих кишечных инфекциях происходит дегидратация по типу холерной из-за потери воды со стулом и рвотой.
Мочекаменная болезнь
Встречается жажда и при почечнокаменной болезни, в частности при ее типичном проявлении — почечной колике. Почечнокаменная болезнь является одной из наиболее частых болезней почек. При этом состоянии в разных отделах почки образуются конгломераты солей — камни, которые могут быть разных размеров. Камни, занимающие всю почечную лоханку, называются коралловидными. Состав камней также может быть различным. В 65–75 % случаев встречаются кальциевые камни, в 15–18 % — смешанные, содержащие фосфат магния, аммония и кальция, в 5–15 % — уратные. Причиной камнеобразования могут служить разнообразные нарушения обмена солей в организме, а также инфекция и изменение мочевыделительной функции почек и мочевыводящих путей.
Симптомы. Затрудненный отток мочи из почечной лоханки при закупорке камнем мочеточника вызывает острую боль в пояснице — почечную колику. Ее классическими признаками являются боль, нарушения мочеиспускания, кровь в моче, отхождение камней, повышение температуры.
Возможно длительное бессимптомное течение болезни. Почечные колики могут быть первым ее проявлением, встречаются у 2/3 больных, чаще всего при подвижных камнях небольших размеров, особенно в мочеточниках.
Боль в пояснице появляется внезапно, бывает очень интенсивной, отдает по ходу мочеточников в мошонку у мужчин и большие половые губы у женщин. При почечной колике больные жалуются на жажду, сухость во рту, слабость, сердцебиение, повышение температуры, озноб.
На высоте приступа могут возникнуть тошнота, рвота, задержка стула, ложные позывы к мочеиспусканию. В моче обычно выявляются лейкоциты, эритроциты, белок, в крови повышается количество лейкоцитов.
Диагностика почечнокаменной болезни обычно основывается на типичной клинике почечной колики и обнаружении камней при ультразвуковом исследовании. Лечение включает консервативную терапию (диета, медикаменты, дробление камней ультразвуком) и хирургическую тактику (извлечение камней).
Помимо почечной патологии, повышенную выработку альдостерона вызывает любое снижение объема циркулирующей плазмы (например, при кровопотере это является приспособительной реакцией). Кроме того, возможно избыточное накопление альдостерона в организме в результате неполной его инактивации клетками печени. Это происходит при хроническом прогрессирующем гепатите, циррозах.
Сердечно-сосудистые заболевания
Особое внимание нужно обратить на жажду, если на нее жалуется больной с сердечной недостаточностью. Это состояние, обусловленное недостаточностью сердца как насоса, обеспечивающего необходимое кровообращение. Причиной развития сердечной недостаточности являются заболевания, повреждающие сердечную мышцу или затрудняющие ее работу: ишемическая болезнь сердца и его пороки, артериальная гипертония, диффузные заболевания легких, миокардиты, кардиомиопатии.
Различают острую и хроническую сердечную недостаточность в зависимости от темпов ее развития. Острая сердечная недостаточность требует принятия немедленных мер по спасению жизни больного. Жажда, как важный диагностический признак, играет большую роль при хронической сердечной недостаточности. Проявления заболевания значительно различаются при преимущественном поражении правых или левых отделов сердца.
Левожелудочковая недостаточность
Левожелудочковая недостаточность возникает при поражении и перегрузке левых отделов сердца.
Симптомы. В первую очередь отмечаются застойные явления в легких — одышка, приступы сердечной астмы и отека легких и их признаки на рентгенограмме, учащение пульса. Они типичны для митральных пороков сердца, тяжелых форм ишемической болезни сердца, миокардитов, кардиомиопатий.
Левожелудочковая недостаточность выброса проявляется снижением мозгового кровообращения (головокружением, потемнением в глазах, обмороками) и коронарного кровообращения (стенокардия), она характерна для аортальных пороков, ишемической болезни сердца, артериальной гипертонии. Застойные явления в легких и недостаточность сердечного выброса при этих заболеваниях могут сочетаться друг с другом.
Правожелудочковая недостаточность
Правожелудочковая недостаточность возникает при перегрузке или поражении правых отделов сердца.
Симптомы. Застойная правожелудочковая недостаточность (набухание шейных вен, высокое венозное давление, синюшность пальцев, кончика носа, ушей, подбородка, увеличение печени, появление небольшой желтушности, отеки разной степени выраженности) обычно присоединяется к застойной левожелудочковой недостаточности и типична для пороков митрального и трехстворчатого клапана, слипчивого перикардита, миокардитов, застойной кардиомиопатии, тяжелой ишемической болезни сердца.
Все эти признаки сердечной недостаточности развиваются постепенно, и нередко их трудно выявить своевременно без соответствующей аппаратуры. Поэтому возникновение жажды может служить ценным подспорьем в диагностике развивающейся тотальной недостаточности сердца. Жажда свидетельствует об уменьшении количества внутриклеточной жидкости, которое может происходить не только при дефиците воды во внеклеточном пространстве, но и при повышенном количестве жидкости в этом пространстве, если там же определяется высокая концентрация солей (электролитов). В этом случае и происходит выход внутриклеточной жидкости во внеклеточное пространство. При сердечной недостаточности такое состояние возникает с появлением отеков, т. е. при ухудшении состояния больного.
Если своевременно не принять соответствующих мер, наступает конечная стадия правожелудочковой недостаточности, при которой развиваются кахексия (истощение всего организма), дистрофические изменения кожи (истончение, блеск, сглаженность рисунка, дряблость), отеки распространяются вплоть до анасарки (тотальные отеки кожи и полостей тела), снижается уровень белков крови (альбуминов), нарушается водно-солевой баланс организма.
Психосоматические заболевания
Однако появление жажды не всегда свидетельствует о наличии обычного заболевания. Нередко жажда сопровождает и патологию психики. При различных психосоматических заболеваниях, в том числе и психоэндокринных болезнях, возникновение жажды, как и других патологически усиленных естественных влечений, может быть одним из первых симптомов.
Симптомы. При развитии психоэндокринного синдрома характерно не только изменение естественных влечений, но и настроения, активности. В зависимости от характера заболевания настроение может быть подавленным, приподнятым, злобным, апатичным, тревожным. Влечения либо повышаются (жажда, усиление аппетита, полового влечения, стремление к бродяжничеству, страсть к поджогам, воровству), либо снижаются.
Это важный признак, потому что, с одной стороны, возникновение эндокринных заболеваний часто провоцируется воздействием психогенных факторов (диабет, тиреотоксикоз). С другой стороны, любая эндокринная патология сопровождается отклонениями в психической сфере. Поэтому жажда может быть и предвестником заболевания, и его первым симптомом, на нее всегда следует обращать внимание.
Похмельный синдром
Симптомы. Возникновение жажды после алкогольного опьянения обычно является признаком тяжелой интоксикации. А наличие, кроме того, и тяжести в голове, головной боли, слабости, разбитости, сниженного настроения с апатией или раздражительностью свидетельствует о развитии похмельного синдрома. К сожалению, это говорит о переходе бытового пьянства в хронический алкоголизм. Таким людям необходимо специфическое лечение.
Лечение жажды
Лечение эндокринных заболеваний, сопровождающихся жаждой, традиционными и нетрадиционными методами
Первичный альдостероизм
Лечат аденому надпочечников оперативным путем, однако не всякая опухоль подлежит удалению. Существует особая форма заболевания, при которой показано консервативное лечение, поскольку она поддается терапии дексаметазоном. В предоперационном периоде обычно используют препарат верошпирон, являющийся антагонистом альдостерона.
Несахарный диабет
Лечение заболевания проводится препаратом, замещающим естественный гормон вазопрессин. Используют порошок высушенной задней доли гипофиза крупного рогатого скота адиурекрин, который больной вдыхает через нос. При плохой переносимости препарата применяют хлорпропамид, тегретол, которые уменьшают потери воды.
Для нормального самочувствия и трудоспособности эти лекарства больные принимают пожизненно. Кроме того, им следует избегать работы, связанной с возможными затруднениями водоснабжения (условия степей, пустынь).
Сахарный диабет
В лечении сахарного диабета необходимо участие самого больного.
Этиотропное лечение сахарного диабета I типа
Обязательной является инсулинотерапия при диабете I типа. Инъекции инсулина являются жизненно важными для больного. Оптимальным считается применение одному пациенту двух видов препарата — короткого и средней продолжительности действия. Инсулин получают либо из желез крупного рогатого скота и свиней, либо синтетическим путем. Лучшими препаратами правомерно считают очищенные человеческие синтетические инсулины.
Этиотропное лечение сахарного диабета II типа
При диабете II типа использование инсулина не всегда оправдано, поскольку он присутствует в организме в достаточном количестве. Обычно применяют таблетированные сахароснижающие препараты — производные сульфомочевины букарбан, манинил, диабетон, глюранорм, минидиаб и др. Максимальная доза — 3 таблетки в сутки. Эта группа препаратов восстанавливает чувствительность клеток к собственному инсулину.
Диетотерапия
При любом типе заболевания непременным условием успешного лечения является диета. Из рациона исключают все легкоусвояемые рафинированные углеводы — сахар, кондитерские изделия, варенье, сладкое печенье, высококалорийные хлебобулочные изделия, спиртные напитки, сиропы, виноград, финики.
В процентном отношении белки должны составлять 16 % от общей калорийности пищи, жиры — 24 %, углеводы — 60 %, причем они должны быть представлены большей частью овощами и фруктами. Режим питания больные должны соблюдать очень строго, количество приемов пищи у них — не менее 5–6 раз в сутки (завтрак, второй завтрак, обед, полдник, ужин, второй ужин). Широко рекомендуются свежая зелень, ягоды (кроме винограда), мясо, рыба, птица. Диета составляется врачом с учетом вкуса и привычек больного, имеющихся осложнений и сопутствующих заболеваний.
Гиперпаратиреоз
Лечение оперативное — удаление аденомы околощитовидной железы (или обеих желез). Однако нередко такие проявления, как почечнокаменная болезнь, после операции не проходят. В таком случае, как и перед операцией, лечение направлено на снижение поступления кальция извне и возможно большее выведение его из организма. Назначают диету с ограничением продуктов, богатых кальцием, и повышенным содержанием фосфора, мочегонные средства (кроме тиазидовых диуретиков, которые, напротив, не выводят, а накапливают кальций).
После операции для скорейшего восстановления костной ткани показаны препараты кальция, витамин D 3, лечебная гимнастика, массаж в местах, наиболее поврежденных рассасыванием костей. Прогноз при рано начатом лечении благоприятный. Кости восстанавливаются за 1–2 года, функции внутренних органов — в течение нескольких недель.
Холера
В наше время механизм лечения известен, поэтому смертность от холеры сведена к минимуму. С первых часов заболевания больному следует вводить жидкость в виде глюкозо-солевых растворов. При отсутствии рвоты пациент пьет самостоятельно, в тяжелых случаях жидкость вводят внутривенно.
Кишечные инфекции
Не нужно в таких случаях дожидаться жажды, лучше сразу начинать введение жидкости. В наших аптеках имеются специальные порошки, из которых при добавлении воды получают наиболее физиологичные для человека глюкозо-солевые растворы, например регидрон. Их следует всегда иметь в домашней аптечке. Однако если в аптеку идти некогда, можно приготовить такой раствор и в домашних условиях. На 1 л воды берут 1 ч. л. соли, 0,5 ч. л. пищевой соды, 4 ч. л. сахара, все растворяют и пьют по 1 ч. л. каждые 5 мин. Этим достигается подобие капельного введения жидкости через систему.
Пиелонефрит
Больные острым пиелонефритом нуждаются в срочной госпитализации и строгом постельном режиме. В диете должно преобладать большое количество легкоусвояемых белков, жиров и углеводов, витаминов и минеральных солей. Обильное питье (клюквенный, брусничный морс, отвар шиповника, некрепкий чай, минеральные воды и т. д.) — не менее 3 л в сутки. Необходима массированная антибиотикотерапия, поскольку при недостаточном лечении возможно развитие апостематозного нефрита и карбункула почки.
Мочекаменная болезнь
При неосложненной мочекаменной болезни важно соблюдение диеты с достаточным содержанием белков, жиров и углеводов, с суточным количеством жидкости 1,8–2 л. При мочекислом диатезе (склонности к образованию уратов) рекомендуется молочно-растительная пища с ограничением мясных продуктов. Противопоказаны жареное мясо, мясные и рыбные консервы, печень, перец, горчица, алкоголь. При оксалатном диатезе (склонности к образованию камней с высоким содержанием солей щавелевой кислоты) исключают кофе, какао, крепкий чай, шпинат. При фосфатном и кальциевом диатезах противопоказаны молочные продукты, яйца, следует ограничивать картофель, бобовые. При уратном диатезе необходимо ощелачивание мочи — употребление щелочных минеральных вод, медикаментов (уролит-У, магурлит, блемарен и другие). При фосфатных камнях необходимо подкисление мочи (аскорбиновая кислота, метионин, хлорид аммония, соляная кислота, марена красильная, молотое семя дикой моркови). Применяют отвары полевого хвоща, кукурузных рыльцев, листьев березы и эвкалипта, спорыша, зверобоя, плодов можжевельника, корней петрушки, почечного чая, клюквенный и брусничный морс. Из медикаментов хорошо действуют цистенал, ависан. Во время приступа почечной колики назначают тепловые процедуры (грелка, ванна), применяют спазмолитики, анальгетики. В случае неэффективности используют хирургический метод. В период ремиссии возможно санаторно-курортное лечение.
Сердечная недостаточность
Лечение сердечной недостаточности должно включать в себя терапию основного заболевания, ее вызвавшего. Помимо этого, необходимы ограничение физических нагрузок, диета, богатая белками и витаминами, калием с ограничением солей натрия (поваренной соли). Лекарственное лечение включает в себя прием периферических вазодилататоров (нитратов, апрессина, коринфара, празозина, капотена), мочегонных (фуросемида, гипотиазида, триампура, урегита), верошпирона, сердечных гликозидов (строфантина, дигоксина, дигитоксина, целанида и др.).
Глава 6. Запоры
Общее понятие о запорах
Механизмы возникновения запоров
Запоры — это длительная задержка стула более чем на 48 ч, а также затрудненное или систематически недостаточное опорожнение кишечника. У здорового человека опорожнение кишечника происходит регулярно, обычно в определенное время, частота стула и его объем зависят от характера питания: при обилии растительной пищи обычно 2 раза в сутки, при смешанной — 1 раз, при легкой мясной и яичной — через 2–3 дня. Запоры широко распространены среди людей всего мира, однако наиболее часто они встречаются у жителей экономически развитых стран (по данным статистики, до 10 % населения страдают от запоров). Особо следует выделить лиц пожилого и старческого возраста, среди них эта цифра значительно больше.
Запоры являются следствием нарушения формирования и продвижения каловых масс по кишечнику на разных стадиях этого процесса. Однако чаще всего эти нарушения имеют место в толстой кишке (так называемый колоностаз, или копростаз). Иногда такие явления возникают и у вполне здорового человека на фоне резкой смены жизненной обстановки. Наверное, большинство из нас сталкивались с подобной ситуацией во время длительной поездки, переходе на новый, совершенно отличный от прежнего режим. Таким образом проявляют себя реакции адаптации, и, когда организм приспосабливается к необычным для себя условиям либо возвращается к привычным условиям, запоры быстро проходят. Никакого специального лечения при этом не требуется.
У части больных с запорами причина этого состояния — систематическое подавление позывов к дефекации. Иногда это бывает связано с особенностями их трудовой деятельности, например при работе на конвейере, вождении всех видов транспорта, либо с психологическими особенностями личности (излишняя стыдливость и неумение совершать дефекацию в плохо изолированном туалете, спешка и т. д.).
Нередко подавляют у себя позывы к дефекации больные геморроем, опасающиеся боли и неприятных ощущений в заднем проходе, а также кровотечения после опорожнения кишечника. Так же поступают и люди с трещиной анального отверстия, поскольку дефекация для них чрезвычайно болезненна.
Однако наиболее частой причиной запоров у здоровых в прочих отношениях людей является элементарная, т. е. пищевая. Сочетание нерационального питания с преобладанием рафинированной пищи и малоподвижного образа жизни, что чаще всего и происходит в зрелом возрасте, приводит к нарушениям моторной функции кишечника и, как следствие, к запорам.
На столе у городского жителя среднего достатка преобладают обычно рафинированные продукты, т. е. такие, которые не содержат достаточного количества растительной клетчатки. Люди едят мало овощей и фруктов, много мясной пищи, сладостей, хлеб из муки высшего сорта. Более того, нередко пожилые люди питаются измельченными и протертыми блюдами, которые вообще не способны стимулировать перистальтику кишечника.
Кроме того, у лиц пожилого и старческого возраста предрасполагающими факторами являются атрофия слизистой и мышечной оболочек кишечника, повышенная заселенность его микрофлорой, слабость мускулатуры брюшного пресса и тазового дна. Помимо неправильного питания и гиподинамии, наиболее частыми причинами запоров в этом возрасте являются поражения центральной нервной системы, патологические процессы в заднепроходной области. Кроме того, запоры могут быть результатом воздействия токсических веществ и лекарственных средств.
При запорах в течение продолжительного времени пациенты могут не ощущать никакого дискомфорта. Поэтому они не обращают на них свое внимание. Однако при наличии запоров происходит самоотравление организма отходами его жизнедеятельности — шлаками. Кроме того, усиливаются процессы гниения и формируются каловые камни, развивается дисбактериоз кишечника, что не может благоприятно сказываться на самочувствии.
Нередко запоры могут проявлять себя в повседневной жизни необъяснимыми головными болями, землисто-серым цветом лица, одышкой, не связанной с заболеваниями сердечно-сосудистой системы, слабостью, сонливостью, немотивированной усталостью, потерей интереса к ранее любимым блюдам. Изменения в периодичности стула, его консистенции, цвете, появление особо неприятного, резкого запаха уже свидетельствуют о функциональных и органических изменениях в работе кишечника. А поскольку он является одной из самых больших систем в организме, то патологические изменения, возникающие на каждом отдельном участке, дают знать о себе на той стадии заболевания, когда с ними уже тяжело бороться.
Клиническая характеристика запоров
Исходя из особенностей моторики кишечника запоры делятся на:
1) спастические;
2) атонические.
Спастические запоры
Более чем у половины страдающих запорами отмечается усиление моторной функции кишечника, что позволяет говорить о спастических, или гиперкинетических, запорах. Задержка стула в этих случаях обусловлена нарушением в соотношении между перистальтическими, антиперистальтическими и маятникообразными движениями кишечника с усилением непропульсивных сокращений и возрастанием числа ретроградных сокращений толстой кишки.
Атонические (гипокинетические) запоры
Наблюдаются примерно в 1/4 случаев, вызваны ослаблением сократительной функции кишки вплоть до ее атонии. Они отмечаются при врожденном удлинении какого-либо участка толстой кишки (например, сигмовидной кишки), хронических колитах, спайках брюшной полости, закрытии просвета толстой кишки (например, при опухоли толстого кишечника).
Дискинетические запоры
3апоры могут быть симптомом различных заболеваний. Они зачастую сопровождают дискинезии кишечника. В этом случае наиболее типичным примером является синдром раздраженной кишки. На фоне общей невротизации личности отмечаются жалобы на боли в животе, чаще в нижней его части или в левой половине, приступообразные или постоянные, различной интенсивности, иногда после еды они усиливаются и ослабевают после выделения газов, дефекации. Беспокоят метеоризм, запоры, в кале может быть небольшая примесь слизи. Преобладают пациенты в возрасте до 40 лет.
При ректоромано— и колоноскопии слизистая толстой кишки не изменена, отмечается спазм отдельных участков кишечной стенки. Ирригоскопия выявляет множественные сокращения циркулярных мышц, пассаж контрастного вещества по кишечнику ускорен, не упорядочен. Опорожнение сигмовидной кишки неполное.
Вторичные запоры
Болезни желудка, особенно при повышенной кислотности желудочного сока, желчных путей, женских половых органов, эндокринные расстройства (гипотиреоз, гиперпаратиреоз, акромегалия, феохромоцитома и др.) также часто сопровождаются запорами.
В этом смысле определенный интерес представляет собой гипотиреоз. Это угнетение функции щитовидной железы и снижение уровня ее гормонов в крови. Нередко запоры являются одним из первых симптомов заболевания. Причиной его развития является в 95 % случаев поражение щитовидной железы в результате воспалительного процесса или оперативного вмешательства по поводу диффузного токсического зоба, а также при недостатке поступления йода с пищей, врожденном недоразвитии железы.
Нередко после операции удаления зоба развиваются слабость, утомляемость, выраженная сонливость — человек буквально спит на ходу. Изменяется внешность, лицо становится одутловатым, бледным. Кожа сухая, шелушится, холодная, приобретает желтоватый оттенок. Отекают веки, разбухает язык, грубеет голос. Затем присоединяются заторможенность, тупость, равнодушие к окружающему. Беспокоят зябкость, боли в мышцах, запоры длятся неделями. Такое состояние требует назначения заместительной терапии гормонами щитовидной железы.
Неврогенные запоры
Часто на запоры жалуются беременные женщины. В определенной мере это связано с повышением внутрибрюшного давления из-за растущей матки, сдавливающей кишечник, однако нельзя исключить и неврогенного характера запоров из-за своеобразной реакции дезадаптации женского организма. Необходимо стремиться к нормализации стула, поскольку запоры плохо сказываются не только на самочувствии будущей матери, но и на сократительной функции мускулатуры матки. Сильное натуживание при акте дефекации может вызвать преждевременное повышение тонуса матки и привести к угрозе прерывания беременности.
Симптомы. Частота стула при запорах может варьироваться от 2–3 раз до 1 раза в неделю и реже. У некоторых пациентов стул ежедневный, но акт дефекации затруднен, или опорожнение кишечника неполное. Кал обычно плотный, фрагментированный, часто напоминает овечий (в виде сухих темных шариков). При менее выраженных запорах каловые массы только вначале уплотнены, в дальнейшем они имеют обычную кашицеобразную консистенцию.
Нередко кал бывает покрыт беловатой слизью. При упорных запорах может наблюдаться так называемый запорный понос — выделение жидкого кала в связи с разжижением его слизью, образующейся в прямой кишке в результате ее длительного раздражения.
Чаще всего запоры сопровождаются метеоризмом, болями в животе, которые ослабевают после дефекации. У больных могут отмечаться изменения психики ипохондрического характера. У лиц пожилого и старческого возраста при запорах могут возникать недержание кала, задержка мочи, прямокишечные кровотечения.
Осложнения. Запоры могут осложниться вторичным колитом (воспалением толстой кишки), аноректальными заболеваниями, энтеритом (воспалением тонкой кишки). Последний обусловлен обратным забросом (рефлюксом) содержимого толстого кишечника вместе с большим количеством разнообразных бактерий в просвет тонкой кишки.
Практически всегда имеет место образование каловых камней. Восточная медицина утверждает, что на стенках кишечника, как и на коже, стопе и поверхности ушной раковины, имеются проекции всех жизненно важных органов. Допустим, что человек в течение долгого времени не может избавиться от гайморита ни народными, ни традиционными методами, а на самом деле на проекции носоглотки в кишечнике находится каловый камень. Кроме того, они могут стать причиной кишечной непроходимости.
Чтобы лечение было максимально эффективным, сначала нужно определить причины запоров. В первую очередь исключают органическую природу заболевания — опухоли толстой кишки, врожденные пороки развития. Затем следует выяснить характер моторных нарушений, что имеет большое значение для рационального лечения. Основную роль при этом играют результаты ирригоскопии, ректороманоскопии и колоноскопии.
Диагностика запоров
Ирригоскопия
Рентгенологическое исследование толстой кишки с контрастной клизмой подразумевает серию последовательных рентгенограмм на разных этапах продвижения контрастного вещества по кишечнику: сразу после клизмы, после опорожнения кишечника от контрастного вещества и через некоторое время после опорожнения с дополнительным контрастированием воздухом.
Ректороманоскопия и колоноскопия
Это эндоскопические методы исследования слизистой оболочки толстой кишки. Ректороманоскопия позволяет обследовать слизистую прямой и сигмовидной кишок, а колоноскопия — вышележащие отделы толстого кишечника.
При спастических (гиперкинетических) запорах определяются изменения окраски слизистой оболочки кишечника (покраснения сменяются бледностью), спазмы и значительный объем перистальтики. При ирригоскопии видны глубокие гаустры, просвет толстой кишки сужен.
При атонических запорах слизистая оболочка толстого кишечника сухая, бледная, просвет ее расширен, циркулярные складки сглажены, толстая кишка растянута. Перистальтика не определяется. При пальцевом исследовании прямой кишки она может быть расширенной или спавшейся.
Лечение запоров
Общие принципы традиционной и нетрадиционной терапии запоров
Диетотерапия
Ведущую роль в лечении запоров играет питание. Если нет противопоказаний по поводу других сопутствующих или основного заболеваний, назначают пищу, стимулирующую опорожнение кишечника.
В диету включаются:
1) продукты, содержащие большое количество растительной клетчатки (черный хлеб, хлеб с отрубями, овощи и фрукты в сыром или вареном виде, гречневая, пшенная крупы и др.);
2) кисломолочные продукты;
3) фруктовые соки;
4) жиры (преимущественно растительные масла);
5) вяленые продукты;
6) копчености;
7) отварное мясо.
Опорожнению кишечника способствует пища в холодном виде. Рекомендуются настой из чернослива, пюре из вареных сухофруктов. Высокой эффективностью обладают пшеничные отруби, которые обдают кипятком и употребляют в чистом виде или добавляют в жидкие блюда (в первые две недели по 1 ч. л. 3 раза в день, далее по 1–2 ст. л. 3 раза в день с последующим снижением дозы до 1,5–2 ч. л. 3 раза в день). Принимать их следует не менее 6 недель.
При спастических (гиперкинетических) запорах пища, стимулирующая кишечную моторику, может оказывать раздражающее действие и усиливать боли в животе. В подобных случаях назначают относительно щадящую диету с повышенным содержанием жиров.
Из рациона следует исключить продукты, вызывающие повышенное газообразование (бобовые, яблочный и виноградный соки, репу, редьку, лук, чеснок, редис), хлеб из муки высшего сорта, сдобное тесто, жирные сорта мяса, острые блюда, шоколад, крепкие кофе и чай; ограничивают каши из манной крупы, блюда из риса, картофеля.
При отсутствии эффекта от одного диетического питания для восстановления рефлекса на дефекацию рекомендуют утром натощак выпивать стакан холодной воды или фруктового сока, в которые при необходимости добавляют 0,5–1 ч. л. карловарской соли.
Через 30 мин после приема пищи с помощью определенных приемов — глубокого массажа живота, движений ногами, имитирующих езду на велосипеде, надавливаний на область между копчиком и задним проходом — пытаются добиться дефекации; при слабой эффективности этих средств целесообразно ввести в задний проход свечу со слабительным.
Для беременных диетотерапия должна являться основным методом лечения, поскольку большинство растительных слабительных повышают тонус мускулатуры матки, что при беременности недопустимо.
Можно рекомендовать регулярно использовать в своем рационе следующие блюда. В обед ежедневно съедать салат из натертой на крупной терке сырой (при непереносимости — вареной) свеклы, заправленный растительным маслом. На ночь перед сном выпивать стакан кефира или молочного продукта, обогащенного бифидобактериями.
Вечером следует, кроме того, заливать кипятком полстакана чернослива без косточек или кураги. Оставлять сухофрукты на ночь, утром до завтрака воду сливать, а чернослив (курагу) съедать.
Обычно для максимального эффекта их чередуют между собой. Такая регулярная диета быстро избавляет беременную женщину от запоров и предотвращает их появление в будущем безо всяких слабительных.
Лечение запоров сезонными диетами
Чтобы предотвратить запоры и наладить работу кишечника, следует выполнять некоторые несложные правила. Для щадящего режима работы кишечника необходимо не загружать его ненужным количеством пищи; принимать пищу небольшими порциями каждые 2 ч или хотя бы ежедневно в одно и то же время.
Можно применять сезонные (по времени года) диеты, которые позволяют надолго забыть о существовании запоров.
Во время диеты следует пить по 1/3 стакана за 30 мин до еды отвар следующих семи трав: мяты, ромашки, зверобоя, листа сенны, тысячелистника, коры крушины, семени укропа. Все компоненты нужно брать в равном соотношении. 1 ст. л. смеси запаривают с вечера в термосе с 0,5 л кипятка. Пить отвар следует утром натощак и на ночь, а если не помогает, дополнительно 0,5 стакана отвара принимать днем.
1-й день диеты
Салат из свежей капусты, к которой добавить свежую морковь, яблоки, зелень, 50–60 г свежей свеклы, растительное масло.
2-й день диеты
Овсяные хлопья сварить из расчета 1 стакан крупы на 3 стакана воды, в кашу добавить свежие или размоченные сухие яблоки. Осенью и зимой желательно добавить ягоды калины.
3-й день диеты
500 г нежирного творога, 1–2 свежих яблока, 15–20 штук чернослива. Другой вариант: к творогу добавить 1 ст. л. растительного масла, зелень укропа, петрушки, сельдерея, 1 зубчик чеснока, 1 болгарский перец.
4-й день диеты
Яблоки в количестве 1–1,5 кг. Желательно большую часть яблок испечь, сделать мусс, желе. Для этого яблоки почистить, нарезать, добавить 3 ст. л. манной крупы, любое варенье или немного сахара, воды, чтобы покрыть яблоки, и поставить на 15 мин в духовку на слабый огонь.
5-й день диеты
Кашу из гречневой крупы приготовить из расчета 1 стакан крупы на 3 стакана воды. Во время варки добавить 2 ст. л. растительного масла и мелко нарезанную маленькую луковицу. Летом — зелень укропа, петрушки.
6-й день диеты
Фасоль или зеленый горошек (1–1,5 стакана) отварить. Добавить побольше зелени укропа, петрушки. Можно сделать запеканку, добавив 2 яйца и листья хрена.
7-й день диеты
Голубцы с овощным фаршем. Для фарша можно взять лук, морковь, зелень и рис, пшенную или гречневую крупу. Подливку приготовить по своему вкусу. Возможен вариант — ленивые голубцы. Из капусты можно сделать котлеты или шницели.
8-й день диеты
Вермишель с добавками мяса (по-флотски), но предпочтительнее — с творогом или брынзой, а также зеленью (укроп, петрушка, сельдерей).
9-й день диеты
Красный диетический борщ с фасолью или холодный свекольник. Готовить по привычной и любимой рецептуре.
10-й день диеты
Каша из пшеничной крупы или пшена. Приготовить из расчета 2/3 стакана крупы на 2,5 стакана воды. Компот из свежих ягод и фруктов или узвар, приготовленный за 3 дня до употребления.
Как вариант для разгрузочного дня — 1–2 кг абрикосов, персиков (летом). Зимой и осенью это может быть 1 л березового, сливового, абрикосового, алычевого, кизилового сока, к которому добавляют 1/3 стакана свекольного или морковного сока.
Кишечные промывания
Существует еще один чрезвычайно эффективный и в то же время весьма доступный всем способ нормализации стула. Это промывания водой всего желудочно-кишечного тракта, разработанные в системе индийской национальной медицины, а в последние годы взятые на вооружение также врачами Америки и Западной Европы. Он носит название шанк-пракшалана. Шанк-пракшалана является не только прекрасным стимулятором дефекации, но и идеальным методом очистки всего желудочно-кишечного тракта. Во время этой процедуры, помимо полного очищения толстых кишок, выводятся осадки из всего пищеварительного канала, от желудка до заднего прохода. Вода поглощается ртом и проходит через желудок и кишечник. Процедура продолжается до тех пор, пока выходящая вода не станет прозрачной. Этот способ несложен, не представляет никакой опасности, рекомендуется всем при условии, что его техника в точности выполняется.
Противопоказания к выполнению шанк-пракшаланы немногочисленны. Больные с обострением язвенной болезни желудка и двенадцатиперстной кишки не должны использовать эту процедуру до полного рубцевания язвенного дефекта. Не следует проводить шанк-пракшалану лицам, которые страдают острыми поражениями пищеварительного тракта: дизентерией, поносом, острым колитом, острым аппендицитом, а также туберкулезом кишечника и раком.
Подготовка
Подогреть 1,5 л подсоленной воды из расчета 5–6 г соли (1 дес. л.) на 1 л воды. Соленая вода не проникает через слизистую оболочку и может быть удалена через задний проход. Если вода кажется слишком соленой на вкус, можно уменьшить концентрацию соли. Лучше накануне вечером подсолить воду, а утром подогреть. Если трудно преодолеть отвращение к соленой воде, можно приготовить слабый бульон на луке или других овощах. Проводить процедуру следует утром, натощак, не реже 1 раза в неделю. Вся процедура занимает около получаса. Воскресное утро для нее подходит лучше всего.
Однако сначала следует выучить упражнения, которые выполняются в процессе проведения шанк-пракшаланы. Каждое упражнение следует повторить 4 раза в довольно быстром темпе: вся серия упражнений не должна длиться более 1 мин. Прежде чем выполнять всю серию, следует выполнить все упраж нения по одному. Сложности могут возникнуть только при первом выполнении. Повторять упражнения в последующем не составит проблемы.
Упражнения
Первое упражнение. Исходное положение: встать, ступни расставить примерно на 30 см, пальцы рук переплести, ладони обращены вверх. Хорошо выпрямить спину, дышать нормально. Не поворачивая верхнюю часть туловища, наклониться влево, затем выпрямиться и немедленно наклониться вправо. Повторить 4 раза, т. е. совершить 8 наклонов, что займет в общей сложности около 10 с. Эти движения открывают привратник желудка. При каждом наклоне часть воды покидает желудок, направляясь в двенадцатиперстную кишку. Итак, первое движение выпрямляет желудок, открывает привратник.
Второе упражнениезаставляет продвигаться воду по тонкому кишечнику. Исходное положение то же, что и при первом движении. Вытянуть правую руку вперед перед собой горизонтально и согнуть левую руку так, чтобы указательный и большой пальцы касались правой ключицы. Затем выполнить вращения туловища вправо и назад, направляя вытянутую руку назад как можно дальше, смотреть на концы пальцев вытянутой руки. Не останавливаясь в конце поворота, немедленно вернуться в исходное положение, поменять положение рук и затем совершить поворот в другую сторону. Это движение надо повторить 4 раза, общая продолжительность — 10 с. В результате второго упражнения вода проходит через двенадцатиперстную кишку.
Третье упражнениеспособствует дальнейшему продвижению воды по тонкому кишечнику. Исходное положение — лежа на животе. Необходимо поднять туловище над полом, опираясь на него большими пальцами ног и ладонями, бедра также остаются над полом. Ступни раздвинуты на 30 см (это важно). Затем следует поворачивать голову в сторону до тех пор, пока не удастся увидеть противоположную пятку (т. е. при повороте направо смотреть на левую пятку). Повторить поворот головы в другую сторону, всего 4 раза, время — 10–15 с.
Четвертое упражнение. Помогает провести воду, достигшую конца тонких кишок, через толстый кишечник. Исходное положение: сесть на корточки, расставить ступни примерно на 30 см, поместить пятки у внешних сторон бедер, а не под седалищем, кисти положить на колени, которые расставлены приблизительно на 30 см; повернуть туловище и поместить левое колено на пол перед противоположной ступней, сильно прижав живот к правому бедру. Толкать ладонями попеременно правое бедро к левому боку и левое бедро к правому боку, прижимая половину живота, при этом осуществляется давление на толстый кишечник. Смотреть позади себя, чтобы усилить перекручивание туловища и осуществить давление на живот. Следует сдавить сначала правую сторону живота, чтобы нажать в первую очередь на восходящую толстую кишку. Как все предыдущие движения, это движение должно выполняться 4 раза. Продолжительность — 15 с.
Проведение шанк-пракшаланы
Сама процедура заключается в следующем. Сначала нужно выпить 1 стакан теплой соленой воды, затем немедленно выполнить упражнения. Выпить еще половину или весь стакан соленой воды и выполнить серию движений. Продолжать чередовать прием воды и упражнения, пока не появятся позывы на дефекацию. В этот момент надо идти в туалет. Обычно первая эвакуация происходит спустя 20–30 мин после начала процедуры, но при хронических запорах первое очищение протекает дольше. Затем после имеющих обычную форму испражнений должны последовать другие, более мягкие, а потом жидкие (желтоватые).
Если эвакуации не происходит, надо повторить движения, а затем вернуться в туалет. При отсутствии результата следует поставить небольшую клизму (0,5 л). После каждого посещения туалета и использования обычной туалетной бумаги желательно обмыть задний проход теплой водой, обсушить и смазать оливковым (или другим растительным) маслом, чтобы предотвратить раздражение, вызываемое солью.
После первого испражнения надо снова выпить стакан соленой теплой воды, сделать упражнения и вернуться в туалет. Продолжать чередовать питье воды, упражнения и посещения туалета до тех пор, пока не закончится вода (достаточно 6 стаканов). Это не вызовет дополнительного перерастяжения кишечника, однако послужит достаточным стимулом к дефекации и очистке организма. В последующем после нормализации стула можно будет сократить число процедур до 1 раза в 2 недели, однако тогда шанк-пракшалану уже можно выполнять с 10–15 стаканами воды и продолжать до тех пор, пока вода не станет выходить достаточно чистой.
После прекращения процедуры в течение последующего часа может быть несколько дефекаций. Затем следует выпить 1 л теплой воды (несоленой) и сделать самопромывание желудка. Это «выключит сифон» и полностью опорожнит желудок.
Если содержимое желудка не проходит нормальным образом в кишечник и возникает ощущение переполнения, доходящее до тошноты, то это означает, что горлышко привратника не открылось. Надо повторить 2 или 3 раза серию упражнений, не выпивая больше воды. Исчезновение тошноты покажет, что проход открыт. Как только «сифон» приведен в действие, то уже не будет затруднений. Однако у некоторых лиц газовая пробка или процесс брожения препятствуют приведению в действие «сифона». В этом случае следует нажать на живот руками и проделать четыре других упражнения. В самом неблагоприятном случае, когда вода остается в желудке, нужно опорожнить желудок, нажав на основание языка тремя пальцами правой руки, вызывая рвотный рефлекс (облегчение наступит немедленно) или ничего не делать. Вода эвакуируется в форме мочи. После процедуры следует отдохнуть и обязательно через 1 ч принять пищу.
Первая еда
После шанк-пракшаланы следует есть не раньше чем через полчаса и не позже чем через 1 ч после конца упражнений. Абсолютно запрещается оставлять пищеварительный тракт пустым больше часа после упражнений. Первая еда состоит из отварного овса (или овсяных хлопьев). Вместе с овсом надо съесть 40 г сливочного масла, можно растопить его в каше. Овес можно заменить вареной пшеницей или мучными изделиями (макаронами, спагетти), приправленными тертым сыром.
Важным является следующее обстоятельство: кашу нельзя варить в молоке. В течение 24 ч, которые следуют за процедурой, молоко и все молочное (кефир, творог) пить и есть запрещается. Кроме того, в течение тех же 24 ч запрещаются кислая пища или напитки, фрукты или сырые овощи. Хлеб разрешается во время второй еды после упражнений. Можно есть твердые и полутвердые сыры. Через 24 ч можно вернуться к обычному режиму, избегая, однако, всякого излишества в мясе.
Питье
Поглощение соленой воды привлечет посредством обмена часть жидкости организма к пищеварительному каналу. Это является элементом очистки. До первой еды нельзя принимать никакой жидкости, даже чистой воды, потому что это будет продолжать «кормить сифон» и вновь возникнут позывы на дефекацию.
Напротив, во время первой еды и после нее можно пить воду и легкие настои: липово-мятный, минеральную воду, слегка газированную или без газа. В течение 24 ч после упражнений абсолютно запрещается алкоголь.
Помимо благотворного влияния на моторику кишечника, данные упражнения являются тонизирующими. Они стимулируют печень — это заметно по цвету первых испражнений — и другие железы, соединенные с пищеварительным каналом, в особенности поджелудочную железу. Очищение пищеварительного канала обусловливает правильное усвоение пищи и заставляет поправляться худых и худеть полных.
Описание полного процесса
1. Выпить 2–3 стакана теплой подсоленной воды (1 дес. л. на 1 л).
2. Выполнить полный цикл движений.
3. Выпить еще 0,5–1 стакан теплой воды и выполнить полный цикл движений.
4. Продолжать так чередовать питье воды и выполнение движений, пока не возникнет позыв на дефекацию.
5. Пойти в туалет. Если в течение 5 мин не произойдет эвакуация, то повторить цикл упражнений, не выпивая больше воды. Если результата не будет, сделать небольшую клизму, чтобы усилить перистальтику.
6. Снова выпить воды, выполнив цикл упражнений, пойти в туалет. Так делать до тех пор, пока вода не закончится (первоначально — 6 стаканов) или в последующем не станет выходить такой же чистой, какой она вошла в организм.
7. Не принимать пищу по меньшей мере в течение 30 мин, но не оставлять пищеварительный канал пустым более 1 ч.
8. В завершение необходимо удалить воду, содержащуюся в желудке. Надо выпить 1 л теплой несоленой воды и опорожнить желудок. Если не сделать этого, то позывы будут продолжаться в течение 30 мин до приема пищи.
9. Не пить до окончания первого приема пищи.
Медикаментозная терапия
Существенную роль в лечении запоров играют подвижный образ жизни, занятия физкультурой и спортом. Показаны минеральные воды (Ессентуки № 17, Баталинская, Славяновская, Джермук и др.). При развившемся дисбактериозе назначают препараты, нормализующие микрофлору кишечника. К ним относятся настои ромашки, мяты, тысячелистника, кукурузных рылец, бессмертника, производные нитрофурана (фуразолидон, фурагин), бактерийные препараты (бифидумбактерин, колибактерин, лактобактерин, бификол и др.).
При хронических запорах следует избегать применения слабительных и клизм. Если без слабительных средств обойтись невозможно (главным образом в пожилом возрасте), рекомендуются слабительные растительного происхождения (александрийский лист, кора крушины, плод жостера, корень ревеня, морская капуста, трава укропа, листья стальника и др.). Эффек тивны также масла (например вазелиновое, оливковое). Однако все слабительные средства следует применять с большой осторожностью. Во избежание привыкания слабительные средства назначают короткими курсами. При запорах неврогенного характера показана психотерапия.
Фитотерапия
Существует множество народных средств, позволяющих избавиться от запоров. Ниже приведены некоторые из них.
Ботва свеклы и редисаспособна усилить работу кишечника. Нужно заварить 1–1,5 ст. л. сухой или свежей ботвы 1 стаканом кипятка и пить вместо чая 5–6 раз в день по 0,25 стакана.
Ромашка аптечная. Хорошо регулирует работу желудочно-кишечного тракта настой, приготовленный в пропорции 1 ст. л. на 3 стакана кипятка. Настаивать следует не более 1 ч, процедить, пить без ограничения как чай.
Сушеный корень ревеняиспользуется как натуральное слабительное. Его толкут и принимают за 20 мин до еды на кончике чайной ложки до тех пор, пока работа кишечника не нормализуется.
Чай из морковной ботвы. Для приготовления летом используют свежую ботву, а зимой заваривают высушенную. Делают чай из расчета 1 ч. л. ботвы на 1 стакан кипятка.
Льняное семя. При хронических запорах ежедневно пьют настой, приготовленный из расчета 1 ч. л. семени на 1 стакан кипятка. Настаивают, укутав, в течение 4–5 ч. Выпить этот настой вместе с семенами нужно вечером перед отходом ко сну. Порошок из льняного семени. Принимать 2 раза в день за 20–30 мин до еды по 1 ст. л. либо запивая водой, либо размешав в 1/3 стакана воды. Курс лечения — 1–2 месяца. Кисель из льняного семени. Сварить 1 стакан киселя, отстоять. Слить слизь, чтобы не попали семена, добавить любой сок или мед для вкуса. Варить кисель 10 мин. Пить по 0,5 стакана натощак и перед сном.
Стимулирующий сбор № 1. Семена тмина — 10 г, кожура апельсина — 10 г, кора крушины — 80 г. 1 ст. л. смеси залить 1 стаканом кипятка и томить 10 мин на слабом огне. Пить утром и вечером по 1 стакану. Курс лечения — 2–4 месяца.
Стимулирующий сбор № 2. Кора крушины — 60 г, семена аниса — 10 г, семена фенхеля (аптечного укропа) — 10 г, корень солодки — 20 г. 2 ст. л. смеси залить 2 стаканами кипятка, закутать в газеты на 3–5 ч. Пить по 1 стакану утром и вечером в течение двух недель с недельным перерывом. Курс лечения настоем повторить 3–5 раз.
Не используют для лечения свежесобранную кору крушины. Она раздражает слизистую оболочку желудка, вызывает тошноту, боль в кишечнике. Кора становится пригодной только после хранения не менее одного года. После этого активные вещества гликозиды в крушине под влиянием пищеварительных ферментов разрушаются с освобождением действующих веществ — эмодина и хризофеновой кислоты, которые способствуют усилению перистальтики толстой кишки, не раздражая при этом слизистую остальных отделов пищеварительного канала. Кора крушины — мягкодействующее слабительное средство, близкое по своим свойствам к александрийскому листу и ревеню.
Стимулирующий сбор № 3. Кора крушины, плоды кориандра, корень алтея — в пропорции 4: 1: 1. Настоять 1 ст. л. смеси в холодной воде в течение 1 ч, затем довести до кипения и варить на слабом огне 5 мин, процедить, пить в горячем виде.
Стимулирующий сбор № 4. Корень стальника — 30 г, льняное семя — 30 г, цвет ромашки аптечной — 40 г на 0,5 л кипятка. Настой принимать по 0,5 стакана утром и на ночь. Курс лечения — 3–4 недели.
Настой листьев подорожника: 3 ст. л. листьев залить 2 стаканами кипятка и настаивать 30 мин. Процедить. Принимать по 0,5 стакана 3 раза в день за 30 мин до еды. Курс лечения — 1–1,5 месяца.
Настой семян подорожника готовят из расчета 1 ст. л. семян на 0,5 стакана кипятка и настаивают до охлаждения. Настой принять вместе с семенами утром до завтрака. Действие наступает через 5–12 ч. Противопоказаний нет.
Рябина красная. Когда созреют ягоды (до мороза), их нужно сорвать, перебрать, промыть. Насыпать в любую большую бутыль слой ягод, затем слой сахарного песка до верха. Обвязать тканью, поставить на солнце или в теплое место. Через некоторое время сахар растворится и образуется сироп. Настаивать от 3 недель до 1 месяца. Затем, пока сироп не начал бродить, процедить и отжать ягоды. В полученный сироп добавить спирт (25 мл на 500 мл сиропа). Принимать сироп по 0,5–1 рюмке утром натощак, можно залить холодной водой. Послабляет скоро и мягко. Как только наладится стул, сделать перерыв. Затем курс можно снова повторить.
Можно использовать другой рецепт из красной рябины, снятой после первых заморозков: 10–12 ягод размять, залить 1 стаканом кипятка. Настаивать до остывания. Принимать по 0,25 стакана 4–5 раз в течение дня.
Лечение фруктами, овощами и соками
Салат «Стимул». Крупно натереть сырые морковь, свеклу, яблоко. Добавить мелко нарезанный размоченный чернослив. Заправить растительным маслом или сметаной и есть 2–3 раза в день по 70–100 г. Салат обязательно съесть утром натощак и на ночь за 2–3 ч до отхода ко сну.
В сезон дыниследует съедать ее как можно больше. Но надо помнить, что дыня несовместима ни с какой другой пищей. Она не переносит в кишечнике присутствия других продуктов. Организм отблагодарит за это лечение — отдаст все или почти все каловые завалы в кишечнике.
Чеснокуспокаивает и снимает боли в животе, убивает ненужную и восстанавливает необходимую для кишечника бактериальную флору. Если организм хорошо переносит чеснок, то в течение дня нужно съедать один зубчик. Можно натереть им корочку черного (серого) хлеба, можно съесть с маленьким кусочком сала (8–10 г). В таком количестве сало обладает желчегонным эффектом, что также способствует нормальным сокращениям кишечной стенки.
Средство от спастического запора: 500 г тыквы, 0,5 стакана воды, 60 г крупы, 50 г сливочного масла. Очистить тыкву от семян и кожицы, нарезать маленькими кусочками и слегка припустить в сливочном масле. Добавить соль по вкусу, а также манную крупу или пшено, которые предварительно прокалить в духовке и распарить, многократно обдав кипятком. До вести блюдо до готовности. Готовить и есть 2–4 раза в неделю на протяжении месяца.
При атонических запорах и хроническом колитеочень эффективен чай из веточек вишни. Лечебным свойством обладают те веточки, которые самостоятельно падают на землю после цветения. Веточки нужно собрать, хорошо помыть, стараясь сохранить цвет. Высушить. Хранить в бумажных пакетах. Заваривать, как чай: 1 cт. л. мелко наломанных веточек на 2/3 стакана кипятка. Пить только свежезаваренный чай в течение дня.
Дубовые желуди. После сбора их нужно очистить от шелухи, разрезать на 3–5 частей, высушить в духовке, смолоть в порошок в кофемолке. Заваривают желуди как обычный кофе и пьют с молоком. В результате регулярного применения исчезает тяжесть в животе, опорожнение кишечника становится систематическим.
Немецкие аптекари еще во времена Петра I предлагали для лечения запоров настой натурального молотого кофе, который прекрасно стимулирует перистальтику кишечника. Настой готовят исходя из пропорции 1 ч. л. кофе на 0,5 стакана кипятка. Заваривать как чай (не кипятить). Пить только теплым. Настой кофе полезно пить утром и 1–2 раза в течение дня.
Апитерапия
Столетник на меду. Мед — 300 г, сок столетника — 150 г. Столетник перед срезанием не поливать 2 недели. Отжать сок из его листьев, слегка растопить мед, если он засахаренный, и смешать с соком столетника. Хранить в холодильнике. Принимать по 1 ст. л. 2 раза в день, утром до еды и на ночь, запивая водой.
При хронических запорах полезно пить тыквенный сок3 раза в день по 1/3 стакана. Курс лечения — не менее 1–1,5 месяца.
Лечение запоров у пожилых людей
Зверобойпродырявленный используют в свежем или сушеном виде: 1 ст. л. травы заливают 1 стаканом кипятка. Заваривают как чай, и пьют по 0,25 стакана за 30 мин до еды 3 раза в день.
Цветки терна. Их применяли земские врачи и рекомендовали щепоть сухих или свежих цветов заливать стаканом кипятка и настаивать до охлаждения. Пить по 0,5 стакана 3–4 раза в день через 20–30 мин после еды. Результат наступает после 2–4 дней лечения.
Бузина черная. В качестве слабительного средства можно использовать плоды, цветы и листья из расчета 1 ст. л. сырья на 0,5 стакана кипятка. Настаивать до охлаждения, пить в течение дня.
Рецепт немецких врачевателей: 1 ст. л. цветов черной бузины, 1 лист алоэ, 1 ч. л. плодов или зелени фенхеля вечером залить 2 стаканами кипятка. Настаивать 10–12 ч. Процедить, пить 2 дня подряд по 1 стакану. Опорожнение кишечника наступает через 12–30 ч. Оно, как правило, обильное и безболезненное.
Цветки маргариткитакже являются эффективным лечебным средством. 1 ст. л. сухих или 2 ст. л. свежих цветов залить 1 стаканом кипятка. Настаивать до остывания. Процедить, пить по 1/4 или 1/5 стакана через 30 мин после еды.
Листья ревеня. Это один из наиболее приятных способов лечения запоров. Весной и осенью ревень добавляют в овощные и фруктовые салаты, варят из него кисели и варенье, готовят запеканки, начинки для пирогов и вареников, заготавливают сок.
При повышенной кислотности желудка с запорами применяется такой рецепт: сушеницы болотной — 15,0 г, цветов тысячелистника — 20,0 г, травы зверобоя — 30,0 г, перечной мяты — 20,0 г, цветов ромашки — 10,0 г, травы спорыша — 15,0 г, семян укропа — 10,0 г, семян тмина — 10,0 г, шишек хмеля — 5,0 г, коры крушины — 20,0 г, корня валерианы — 10,0 г. 4 ст. л. этой смеси (каждая ложка с верхом) заливают 1 л кипятка и ставят в теплое место на целую ночь, чтобы настоялась. Утром натощак выпивают 1 стакан настоя, а остальное — в 4 приема в течение дня, каждый раз через 1 ч после еды. В зависимости от степени запоров дозу коры крушины уменьшают или увеличивают по своему усмотрению.
Чай из свежих листьев черной смородины. Заваривают из расчета: пригоршня листьев на 2 стакана кипятка. В течение дня нужно все выпивать.
Натереть 1–2 яблока, добавить 1/3 стакана молока, 0,5 ч. л. меда. Рекомендуется съедать на первый завтрак в течение нескольких месяцев.
Красная смородина, ягоды. Еще земские врачи советовали есть ее по 100–200 г через 20–30 мин после еды. Лечение запоров продолжается, пока есть ягода.
Ягоды крыжовникатакже хорошо помогают при хронических запорах. На протяжении 3–4 недель (в период созревания) ежедневно съедать 300–500 г свежих ягод или варить из них компот.
Репа белая. Натереть 100 г репы, отжать сок, добавить в него 50 г меда. Выпить за один раз, лучше всего натощак, до 6.30–6.40 утра. Через 15–20 мин произойдет полное освобождение кишечника. Чтобы добиться ежедневной работы кишечника, необходимо провести лечебный курс продолжительностью в неделю.
Сладкий болгарский перецс растительным маслом также используют от запоров. С этой целью принимают 3–4 раза в день по 1 ст. л. мелко нарезанного перца утром натощак, днем и на ночь.
Сок картофеляявляется одним из старейших средств лечения запоров. Из тщательно помытых неочищенных клубней готовят сок. Его используют только в свежем виде. Пить нужно по 1/3 стакана 3 раза в день — утром натощак, днем и на ночь перед сном.
Можно поступить иначе: 1 кг картофеля хорошо помыть, пропустить через мясорубку и отжать сок. Прокипятить его, пока он не станет клейким, добавить 50 г меда и еще раз прокипятить до загустения массы. Дать остыть. Хранить в холодильнике. Принимать по 1 ч. л. 2 раза в день: утром перед едой и вечером перед сном.
С. М. Аренский предложил вкусный и доступный рецепт лечения запора. Это салат из свежих яблок, квашеной капусты и мелко нарезанного черствого белого хлеба, заправленный 1 ст. л. растительного масла. Съесть салат нужно утром натощак. Помогает и при наличии геморроя.
Семена облепихи, оставшиеся после заготовок варенья, нужно помыть и высушить. Хранить в бумажном пакете. Для лечения смолоть их на кофемолке и съесть 1 ст. л. полученной муки в течение дня (понемногу перед каждым приемом пищи). Семена облепихи можно заваривать как чай (1 ст. л. на 1 стакан кипятка), принимать в теплом виде.
Отруби пшеничные. 1-й цикл — 10–12 дней. 1 ч. л. отрубей заварить 1/3 стакана кипятка. После охлаждения процедить. Оставшийся мякиш съесть за три раза (во время завтрака, обеда и ужина). 2-й цикл — 2 недели. 2 ст. л. отрубей залить 0,5 стакана кипятка. После охлаждения процедить и съесть мякиш также в 3 приема. 3-й цикл — 2 месяца. 2 ч. л. сухих отрубей принимать во время еды 2–3 раза в день. Противопоказанием к такому способу лечения является воспалительный процесс в любом участке пищеварительного канала.
Лечебные микроклизмы с настоем семени льна. 1 ст. л. льняного семени залить 1 стаканом кипятка. Настаивать 2–3 ч. На 1 клизму брать 50 мл слегка подогретого настоя. При резком раздражении прямой кишки объем настоя уменьшить до 20–30 мл и вводить не 1, а 3–4 раза в день. Дает хороший результат и при геморрое.
В 0,5 стакана кефира добавить 1 ст. л. растительного масла. Перемешать. Выпить и запить еще 0,5 стакана кефира. Принимать ежедневно перед сном. Курс лечения — 2–3 месяца.
Можно пить по 1–3 стакана морковного сока в день. Лечение проводить в сентябре — ноябре.
Микроклизмы с соком мелиссытакже облегчают состояние при запорах. 1 ч. л. свежевыжатого сока мелиссы добавляется в 1 стакан теплой кипяченой воды. Объем микроклизмы — 50 мл.
1 ч. л. свежеприготовленного сока репчатого лукапринимают 3–4 раза в день перед едой. Курс лечения — 3 недели, затем 3 недели перерыва, после которого лечение повторить.
Особенности терапии атонических запоров традиционными и нетрадиционными методами
Лечение эпизодического атонического запора
В тех случаях, когда запор носит эпизодический характер и стул недостаточно обилен, а в животе после стула не чувствуется должного облегчения, можно прибегнуть к следующим средствам:
1) питьевая сода. Выпить утром натощак 2 стакана воды с 1 ч. л. питьевой соды;
2) яблоко. Съесть натощак 2 неочищенных яблока;
3) пшеничные отруби. Утром за 2 ч до завтрака развести в 2 стаканах кипятка 2 ч. л. с верхом пшеничных отрубей, дать им хорошо разбухнуть и съесть как кашу;
4) лук репчатый. Принимать перед обедом по 10 капель настойки лука репчатого: 2/3 бутылки наполнить мелко нарезанным луком, залить доверху спиртом или водкой, подержать в тепле или на солнце 10 дней;
5) настой плодов шиповника. Пить перед сном по чашке настоя плодов шиповника. Или съесть 2 апельсина;
6) настой александрийского листа. Это единственное слабительное, которое укрепляет кишечник и способствует перистальтике кишок. Для настоя взять 1 ст. л. листьев на стакан воды или 8–10 стручков на 0,5 стакана воды. Залить их с вечера холодной водой, а утром натощак выпить.
Лечение постоянных атонических запоров
Рекомендации для налаживания работы кишечника при постоянных атонических запорах.
Массаж
Утром лежа в постели проводить самомассаж. Обернуть мокрой, хорошо выжатой тканью кисть правой руки и двигать ею, не надавливая сильно, по правой стороне живота снизу вверх до ребра, раз 5–10. Затем так же массировать левой рукой левую сторону живота сверху вниз, чтобы протолкнуть каловые массы в прямую кишку.
Повторить такие манипуляции примерно 3–4 раза. После массажа одеться и немного погулять или просто походить дома, а затем сесть на унитаз или спокойно посидеть без потуг, пока не появятся позывы; так изо дня в день.
Первое время кишечник обычно бездействует, следует оставить его в покое до следующего дня, ни в коем случае не принимая слабительного.
На другой день массаж повторить. Постепенно кишечник сам начнет хорошо работать.
Гимнастика
Делать по утрам гимнастику, еще не вставая с постели, из положения лежа поднимать и опускать верхнюю часть туловища, не опираясь на руки. Выполнять 20–30 раз, не спеша. Затем встать на пол, положить руки на бедра и опускаться на корточки и подниматься раз 30, не спеша.
Клизма
Очистительная клизма
Вместо слабительного поставить вечером (через 2 ч после еды) клизму. А утром натощак выпить 1–2 стакана холодной, но не ледяной воды со щепоткой обыкновенной соли. Через 1 ч позавтракать. Так каждый день, и постепенно кишечник начнет работать сам. Тогда клизмы ставить реже и наконец сократить их количество до одной в 2 недели.
Клизма с настоем ромашки
После очистительной клизмы из 4–6 стаканов воды с настоем ромашки или с солью поставить вторую клизму — из чистой воды объемом не больше чашки. Воду оставить на всю ночь. За ночь вода всасывается и способствует нормальной работе кишечника. Так делать 10–15 дней, пока запоры не прекратятся.
Промывание толстой кишки
При застарелых запорах, когда уже никакие усиленные слабительные не дают результата, нужно делать 1 или 2 раза в месяц основательное промывание толстой кишки. Делается это так: в первый день поставить клизму из 0,5 л воды, на другой день — из 1 л воды; затем пропустить сутки и поставить клизму из 1 л воды. В воду каждый раз следует добавлять немного соли или соды.
Такое промывание дает хорошие результаты. После 3-й клизмы выходят иной раз целые куски давнего, зеленоватого кала с ужасным зловонием, кишечник начинает действовать активно. Такое промывание в течение полугода излечивает самые упорные запоры.
Необходимые советы
Прежде чем выбрать и применять средства для лечения запора, рекомендуется принять к сведению несколько полезных советов:
1) слабительные средства не следует употреблять длительно во избежание нарушения водно-солевого обмена, особенно у детей;
2) при длительном использовании слабительных средств их нужно периодически менять во избежание привыкания к ним и снижения их эффективности;
3) некоторые травы и пищевые продукты, обладающие слабительным действием, могут не давать ожидаемого эффекта из-за неправильного употребления: при приготовлении их нужно заливать крутым кипятком, но ни в коем случае не кипятить и не подслащивать.
Питание
Показана пища, усиливающая перистальтику кишечника и тем самым предотвращающая запоры:
1) холодные напитки (квас, морс, фруктовый компот и т. д.), мороженое, но не жирное;
2) соль и соленые продукты (квашеные капуста, огурцы, морковь, свекла и т. д.);
3) мед, патока, молочный сахар, вообще сахаристые вещества, но только не мучные;
4) грубая растительная пища: ржаной хлеб, фрукты в кожуре, овощи с твердой клетчаткой (свекла, репа, редька), гречневая крупа;
5) простокваша, кефир, кумыс, сливы, вишни, абрикосы, смородина, щавель, помидоры, капуста, белое вино — все это содержит органические кислоты.
Противопоказана пища, которая ослабляет перистальтику и тем самым ведет к запорам:
1) всякое горячее питье — чай, кофе, вода и т. д.;
2) вяжущие вещества, содержащие танин, какао, красное вино;
3) обволакивающие рисовые и ячменные отвары, кисели с картофельной мукой, свежий белый хлеб, всякие пироги, мучные блюда, особенно в горячем виде;
4) жилистые сорта мяса.
Народные средства терапии
Народные средства для предупреждения и лечения постоянных атонических запоров, усиливающие перистальтику кишечника и обладающие послабляющим действием:
1) настой льняного семени. 1 ч. л. семян на 1 стакан кипятка. Пить ежедневно на ночь с семенами при хронических запорах. Противопоказаниями являются холецистит и кератит. Длительно применять не рекомендуется;
2) 1 стакан кефира тщательно размешать с растительным маслом (10 г) и медленно выпить перед сном;
3) подсолнечное масло. Рекомендуется пить как слабительное при хронических запорах;
4) 1 ст. л. меда растворить в воде комнатной температуры и выпить утром натощак. При колите и холецистите это средство не рекомендуется;
5) сок моркови. Вкусное мягкое слабительное, особенно для детей;
6) страдающим постоянными запорами полезно пить компот из сушеных вишни и яблок (по 3–4 раза в день), рассол квашеной капусты (пить теплым по 0,5 стакана), воду, в которой долго варились овес или слива, сок редьки (пить в теплом виде). При сидячем образе жизни надо как можно больше пить кислого молока;
7) сок свежего картофеля. Применять при спастическом запоре по 0,25–0,5 стакана;
8) слабительным действием обладают соки шпината и свеклы. Их рекомендуется смешивать с морковным и сельдерейным соками и пить по несколько раз в течение дня;
9) свекла столовая (красная). Вареные корнеплоды и клизмы из отвара свеклы применяют при длительных запорах;
10) отвар ягод крыжовника. 1 ст. л. крыжовника кипятить 10 мин в стакане воды. Пить по 0,25 стакана в день, добавив сахар;
11) настой семян укропа. 1 ст. л. измельченных семян настаивать в 1,5 стакана кипятка (суточная норма);
12) семя укропа — 5 г, корень солодки (суточная норма). Семя укропа и корень солодки измельчить (можно на кофемолке). 1 ст. л. смеси заварить кипятком и долго настаивать, укутав. Пить по 0,5 стакана через 1 ч после еды. Применять как мягкое слабительное;
13) настой семян тмина. 1 ст. л. семян на 1 стакан кипятка настаивать 30 мин. Принимать по 1 ст. л. 3–4 раза в день. Применять как слабительное средство при хронических атонических запорах;
14) настой семян аниса. 1 ч. л. плодов заварить как чай в стакане кипятка, настаивать 20 мин, процедить. Пить по 0,25 стакана 3–4 раза в день за 30 мин до еды;
15) корень ревеня волнистого. Можно применять порошок, отвар, сироп. В малых дозах ревень действует закрепляюще. Замечено, что как слабительное (не менее 1 ст. л.) ревень полезен в детском и молодом возрасте; пожилым людям с наклонностью к запорам, геморрою с кровотечениями он не рекомендуется;
16) сок алоэ с медом. 1-й способ: срезать листья алоэ, положить их на 2 недели в холодильник (биостимуляция). Затем отжать сок и смешать его с медом 1: 1. Если мед засахарился, разогреть его немного. Хранить эту смесь в холодильнике. Принимать утром по полчашки натощак. Через 2 дня дозу можно снизить до 2 ст. л.; 2-й способ: мед — 30 г, сок столетника — 150 мл. Столетник перед срезанием листьев не поливать 2 недели. Отжать сок листьев, слегка растопить мед, если он засахарился, и смешать с соком. Хранить в холоде. Принимать по 1 ст. л. 2 раза день, утром натощак и на ночь, заливая водой;
17) сок алоэ. Принимать по 1 ч. л. 2–3 раза в день за 20–30 мин до еды 15–30 дней;
18) пшеничные отруби. 2 ст. л. залить 1 стаканом горячего молока, настаивать, укутав, 30–40 мин. Можно поварить в молоке 15 мин. Есть утром и вечером натощак по 0,5 стакана отрубей в течение месяца. При этом раз в неделю желательно делать очистительную клизму.
Курс лечения препаратами растительного происхождения составляет 25–35 дней. Повторные курсы назначают после 10–12-дневного перерыва, но не более 2 курсов после основного курса лечения.
Срок годности настоя или отвара — не более 2 суток при хранении их в холодильнике.
Важно при проведении фитотерапии правильно выбрать дозу приготовленного лекарства. Разовая доза для взрослого составляет в основном 1–2 ст. л. (10 г). Детям до 2 лет назначают 1/6 дозы взрослого, от 3 до 4 лет — 1/5; от 4 до 7 лет — 1/3; от 7 до 12 лет — 0,5.
Средства для лечения запора, основанные на слабительном действии дикорастущих растений
Сироп из плодов рябины. Пересыпанные сахаром плоды рябины поставить на солнце, чтобы образовался сироп, на 3–4 недели. Следить, чтобы сироп не забродил. Процедить, сильно отжав напитанные сиропом плоды, и вылить в бутыль. Добавить в бутыль спирт, чтобы сироп не бродил (25 мл на 500 мл сиропа). Принимать сироп по 0,5–1 рюмке утром натощак, можно запить холодной водой. Послабляет скоро и мягко. Как только наладится стул, сделать перерыв. Одно из лучших слабительных средств.
Сок пустырника пятилопастного. Траву пустырника пропустить через мясорубку, отжать сок через 4 слоя марли и принимать по 30–40 капель на 1 стакан воды 3 раза в день за 30 мин до еды в течение 3 недель. Принимать при хронической атонии кишечника. На зиму свежий сок пустырника обычно консервируют: сок (2 части) соединяют со спиртом (3 части), принимают по 20–30 капель. При хронических запорах рекомендуется применять настои и отвары. Настойготовят следующим способом: 10 г (1–2 ст. л.) сырья помещают в эмалированную посуду, заливают 200 мл (1 стаканом) горячей кипяченой воды, закрывают крышкой и нагревают в кипящей воде (на водяной бане) 15 мин, охлаждают 45 мин при комнатной температуре, процеживают и отжимают. Объем полученного настоя кипяченой водой доводят до 200 мл. Отварготовят следующим образом: 10 г (1–2 ст. л.) растительного сырья помещают в эмалированную посуду, заливают 200 мл горячей кипяченой воды, закрывают крышкой и нагревают в кипящей воде (на водяной бане) 30 мин, охлаждают при комнатной температуре 10 мин, процеживают, отжимают оставшееся сырье. Объем полученного отвара доводят кипяченой водой до 200 мл.
Плоды шиповника коричного. Кожура плодов и семена шиповника коричного рекомендуют как нежное слабительное (но листья и корни применяют как вяжущее средство при поносах).
Плоды черешни. Употреблять в свежем виде при хрониче ских запорах.
Настой листьев александрийского листа(холодный способ). 1 ст. л. измельченных листьев (5–10 г) положить в стакан воды, оставить стоять на ночь, утром процедить. Принимать по 1 ст. л. 1–3 раза в день как слабительное. В отличие от других слабительных, например ревеня, сенна не вызывает болевых ощущений в животе.
Отвар листьев сенны(александрийского листа). Приготовить отвар из 10 г листьев, принимать по 1 ст. л. 1–3 раза в день. Действие наступает через 6–10 ч.
Настой репьев лопуха войлочного. Это старинное слабительное средство. Взять зрелых репьев (4–5) и залить стаканом кипятка. Парить 2 ч и выпить за 1 раз (после сцеживания репьев настоя будет около 0,5 стакана).
Настой цветкови листьев терновника(слива колючая, терн). 2 ст. л. смеси заварить стаканом кипятка. Пить как чай, можно с медом.
Настой семян подорожника. Приготовить настой из 10 г растительных семян. Выпить в один прием.
Настой корня одуванчика(холодный способ). 2 ч. л. измельченного корня залить стаканом холодной кипяченой воды, настаивать 8 ч. Пить по 0,25 стакана 4 раза в день перед едой. Корень одуванчика можно применять также и в виде отвара. Из 1 ч. л. измельченных корней приготовить отвар. Пить по 0,25 стакана 3–4 раза в день перед едой. Применять при атонии кишечника.
Настой плодов жостераслабительного (крушины слабительной). Приготовить настой из 1 ст. л. плодов. Пить на ночь по 0,5 стакана. Можно также использовать отвар плодов жостера (20 г измельченных плодов на стакан воды). Принимать по 1 ст. л. от 2 до 4 раз в день.
Плоды жостера — 2 части, соцветия ромашки — 1 часть. Смешать жостер с ромашкой, приготовить настой. Выпить за 1 раз, лучше на ночь.
Плоды жостера — 1 часть, цветки бузины — 1 часть. Из 1 ст. л. смеси приготовить настой, принимать утром и вечером по 1 стакану.
Отвар коры крушины ломкой. Из 1 ст. л. крушины приготовить отвар. Пить по 0,5 стакана утром и вечером.
Отвар семян облепихи. Применять как легкое слабительное.
Отвар семян подорожника большого. Из 1–2 ст. л. семян приготовить отвар. Принимать по 1 ст. л. 1 раз в день натощак как слабительное.
Отвар подорожника ланцетовидного. Подорожник в мае выкопать с корнем, тщательно обмыть и приготовить отвар в 2 стаканах воды. Отвар выпить порциями в течение дня. Курс лечения — 1 месяц, через 1 год в мае лечение повторить.
Отвар травы зверобоя продырявленного. Из 1 ст. л. травы приготовить отвар. Пить по 1/3 стакана 3 раза в день за 30 мин до еды. Применять при хронической атонии кишечника.
Отвар листьев бузины черной. Отвар молодых листьев с медом — хорошее послабляющее средство. В приготовленный отвар добавить 1 ст. л. меда. Пить по 0,25 стакана после еды.
Отвар корня верблюжьей колючки. Из 4 ст. л. и 1 стакана воды приготовить отвар, выпить всю порцию перед сном.
Отвар корня щавеля конского. В малых дозах оказывает вяжущее действие, а в больших — слабительное, действующее через 10–12 ч после приема. Из 2 ст. л. корня и 2 стаканов воды приготовить отвар. Принимать по 1 стакану отвара на ночь. Меньшая доза не подействует.
Порошок корня девясила высокого с медом. Порошок корня девясила, смешанный с медом, принимать по 5 г в день при вялом пищеварении и метеоризме. Отвар из корневищ (20–30 г на 1 л воды) считают хорошим средством при вздутии живота.
Порошок ламинарии(морской капусты). Принимать по 0,5–1 ч. л. сухого порошка, запивая водой, 2 раза в день. Эффективен при хронических запорах. Применять как легкое слабительное. В связи с высоким содержанием в ламинарии йода она рекомендуется для лиц, страдающим гипотиреозом, атеросклерозом, но противопоказана при заболеваниях почек.
Цветки бузины, корень солодки, трава фиалки трехцветной, плоды фенхеля, листья березы, кора крушиныслабительной (всего поровну). Приготовить отвар из 1 ст. л. смеси и 1 стакана воды. Отвар выпить небольшими глотками за день при кожных сыпях, вызванных хроническими запорами.
При болях в животе сделать клизму с добавлением сливочного масла.
Полезно пить чай из мяты перечнойи тмина.
Глава 7. Затруднение дыхания
Общее понятие о нарушениях дыхания
Причины нарушений дыхания
Основными причинами нарушений дыхания являются:
1) уменьшение концентрации О 2в воздухе и увеличение СО 2;
2) поражение дыхательного центра головного мозга;
3) паралич дыхательной мускулатуры;
4) сужение или закупорка дыхательных путей (рис. 10);
5) уменьшение дыхательной поверхности альвеол легких;
6) быстрое уменьшение количества гемоглобина из-за обильной кровопотери или распада эритроцитов;
7) изменения в самом гемоглобине;
8) сердечно-сосудистая недостаточность;
9) состояние тяжелого ацидоза.
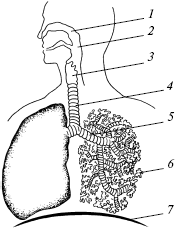
Рис. 10. Дыхательная система: 1 — носовая полость; 2 — носоглотка; 3 — гортань; 4 — трахея; 5 — бронхи; 6 — бронхиолы с альвеолами; 7 — диафрагма
Клиническая характеристика нарушений дыхания
Нарушения нормальной дыхательной деятельности охватывают ритм, частоту, глубину и свободу дыхательных движений. В соответствии с этим выделяются:
1) апноэ (остановка дыхания);
2) нарушение ритма дыхания;
3) брадипноэ (редкие дыхательные движения);
4) тахипноэ (учащенное дыхание);
5) диспноэ (одышка).
Диспноэ (одышка)
Одышка может быть инспираторной, экспираторной, смешанной.
Смешанная одышка обычно сочетается с тахипноэ, так что одышка с тахипноэ являются основным показателем острой дыхательной недостаточности. Все эти отклонения от нормы имеют важное дифференциальное значение.
Обычно они сочетаются с другими симптомами, например «ноздревым дыханием», инспираторным втягиванием межреберной и яремной ямки, ортопноическим положением с участием мощной дыхательной мускулатуры, киванием головой синхронно с дыхательными движениями и пр. Все эти симптомы врач может заметить еще при осмотре на расстоянии.
Важно выяснить, есть ли у больного одышка или ее нет. Правильную оценку можно сделать, принимая во внимание физиологические особенности у грудных и маленьких детей (табл. 10).
Таблица 10
Частота дыхания и пульс у детей

Каждое значительное учащение дыхания, которое соответствует частоте пульса, дает основание предположить заболевание дыхательной системы (см. подробнее в соответствующем отделе).
Врожденный стридор
Шумное с рождения дыхание может наблюдаться при врожденном стридоре. Обычно речь идет о врожденных аномалиях. В одних случаях это недоразвитие хрящей гортани, в других — врожденные мукозные мембраны либо недоразвитие и аномалии надгортанника.
Врожденный стридор начинается в любое время, но слабеет в положении стоя, усиливается во время сна и в положении лежа. Стридор, который затягивается на весь грудной период и более, обычно является следствием опухолевого процесса. Гортань может сдавливаться загрудинно расположенным зобом, опухолями вилочковой железы, опухолевым туберкулезным лимфаденитом.
Острая инспираторная одышка
Когда острая инспираторная одышка сопровождается повышением температуры, затруднением глотания, изменением голоса, можно заподозрить заглоточный абсцесс. Диагноз ставится при осмотре ротоглотки.
При запоздалой диагностике и позднем хирургическом лечении может развиться гнойный медиастенит с летальным исходом. Больной госпитализируется в лор-отделение.
В младшем дошкольном возрасте наиболее часто встречается одышка, связанная с развитием ложного крупа, реже — истинного крупа (дифтерии гортани). Когда дифтерия гортани сочетается с поражением миндалин, диагноз ставится быстро, соответственно, благоприятнее прогноз. Необходимо помнить, что при дифтерии гортани голос, сначала сиплый, постепенно становится «беззвучным», тогда как при ложном крупе таких изменений не наблюдается. Лечение крупа в домашних условиях недопустимо.
При гипертрофии миндалин одышка нередко наблюдается и днем, но усиливается в ночные часы, сопровождаясь значительным втяжением межреберий, грудины. Состояние ухудшается при обострении хронического гайморита. Может быть приступ апноэ.
Острый трахеобронхит при ОРВЗ, гриппе. Больной жалуется на болезненный сухой или влажный кашель, чувство жжения за грудиной, затруднение дыхания. Кашель становится приступообразным, приводит к головной боли, иногда к коллапсу. В легких выслушиваются рассеянные хрипы.
Тяжелое течение гриппа может осложняться бронхопневмонией. В клинике преобладают лихорадка, слабость, общие интоксикационные симптомы. Сухой кашель с присоединением пневмонии меняет свой характер. Прогностически неблагоприятным признаком является кровохарканье. К крайне серьезным осложнениям гриппа относится геморрагическая пневмония.
Приобретенный стридор
Опухоли трахеи и бронхов. При опухолях трахеи и бронхов, закупоривающих просвет воздухоносных путей, развивается стридорозное дыхание, в некоторых случаях — клокочущее дыхание.
Влажные булькающие хрипы выслушиваются у рта больного. При перемене положения тела больной отмечает затрудненное дыхание. В ряде случаев свободное дыхание может быть достигнуто вынужденным положением тела. При развитии асфиксии показаны ИВЛ, трахеотомия и т. д.
Инородные тела трахеи и бронхов. При попадании инородных тел в трахею или бронхи нарушения дыхания возникают внезапно — появляется стридорозное дыхание, а при очень больших размерах инородного тела может развиться асфиксия. Аспирация инородных тел наступает чаще при рвоте, особенно на фоне алкогольного опьянения. Инородные тела часто аспирируются детьми (пуговицы, наперстки, орехи и т. д.).
Одышка при бронхиальной астме. Самая тяжелая респираторная недостаточность наблюдается при бронхиальной астме. Она может развиться типично как у взрослых лишь в школьном возрасте с характерными приступами одышки, которая заставляет больного принимать вынужденное положение. В начале приступа выслушиваются свистящие хрипы, сопровождающиеся мучительным кашлем, через несколько часов приступ проходит, остается влажный кашель с явлением бронхита.
Апноэ
Апноэ (остановка дыхания) является критическим состоянием.
Причины, приводящие к остановке дыхания, многообразны:
1) инородные тела, попавшие в дыхательные пути;
2) опухолевые поражения гортани, трахеи, бронхов;
3) воспалительные заболевания трахеи и бронхов;
4) бронхиальная астма;
5) тромбы легочной артерии;
6) передозировка средств, угнетающих дыхательный центр.
При остановке дыхания прекращается активность дыхательной мускулатуры, появляется синюшность кожи и слизистых, катастрофически падает давление, наступает потеря сознания, иногда возможны судороги.
Приступы апноэ у новорожденных
У грудных и новорожденных детей причинами апноэ могут быть врожденные аномалии дыхательных путей, трахеопищеводные свищи, аспирационные пневмонии и т. д. Такая патология выявляется уже в роддоме.
Другая причина, приводящая к остановке дыхания, — ринит у новорожденных, когда отек слизистой и выделяющийся секрет полностью закупоривают узкие носовые ходы.
Для ринита более характерна тяжелая инспираторная одышка. В первые месяцы жизни коклюш встречается редко, но протекает очень тяжело.
Приступы конвульсивного кашля часто сменяются общими судорогами или остановкой дыхания. Приступ длится от нескольких секунд до минуты, после чего наступает расслабление и дыхание восстанавливается.
Но в некоторых случаях приступ может закончиться летально. Для старших детей остановка дыхания — явление очень редкое и наступает всегда после приступов типичного спастического кашля.
Приступы апноэ у детей раннего возраста
У детей от грудного возраста до трех лет, особенно весной, особенно рахитичных, приступ апноэ может быть симптомом самой редкой формы спазмофилии — ларингоспазма. Вследствие внезапного закрытия голосовой щели ребенок вдруг перестает дышать, синеет, цианоз постепенно сменяется бледностью, появляются капли пота на лице.
Приступ оканчивается расслаблением ребенка, после чего наступает глубокий вдох с характерным «и». Дыхание постепенно восстанавливается. Приступ может повториться, но очень редко заканчивается летально. Из других причин можно назвать попадание в дыхательные пути инородных тел. Отравления особенно часто возникают вследствие небрежности родителей.
Наиболее опасны в этом отношении препараты опия, фенотиазин, угнетающий страх.
Нарушения ритма дыхания
Во время сна в детском возрасте может встречаться дыхание типа Чейн — Стокса с постепенным угнетением глубины дыхательных движений, за которым следует период апноэ, а затем все более глубокое дыхание. У новорожденных и недоношенных такое дыхание может наблюдаться и в часы бодрствования из-за незрелости центральной нервной системы.
Патологические расстройства ритма дыхания могут развиться при менингитах, энцефалитах, абсцессах или водянке мозга.
Диагноз этих заболеваний очень сложен, прогноз серьезный. Лечение показано в стационарных условиях.
Лечение затруднений дыхания
Общие принципы лечения нарушений дыхания традиционными методами
Апноэ
Первое, что необходимо сделать в этом случае, — освободить дыхательные пути от слизи, инородных тел. Если больной лежит на спине (особенно строго горизонтально), у него обязательно западает язык и как бы тампонирует глотку. Появляется звучное дыхание (храп, хрип и т. п.), затем присоединяется нарушение дыхательного ритма вплоть до полной остановки дыхания.
Чтобы предупредить и устранить западение языка, следует вывести вперед нижнюю челюсть и произвести переразгибание головы в затылочно-шейном сочленении. Для этого давлением больших пальцев на подбородок сдвигают нижнюю челюсть больного книзу, а затем пальцами, помещенными на углах челюсти, выдвигают ее вперед, дополняя этот прием переразгибанием головы кзади. При правильном и своевременном проведении таких манипуляций проходимость дыхательных путей на уровне глотки быстро восстанавливается.
Очень простым приемом, не требующим никаких приспособлений и обеспечивающим свободную проходимость дыхательных путей у больных, находящихся без сознания, является придача больному так называемого устойчивого бокового положения (левая рука фиксируется).
Нарушения ритма дыхания
При попадании инородных тел в дыхательные пути необходима срочная госпитализация для их удаления. По показаниям — искусственная вентиляция легких, кислородные палаты и т. д.
Опухолевые процессы требуют хирургического лечения.
Нуждаются в госпитализации больные с некупирующимся приступом бронхиальной астмы, с бронхиальной обструкцией.
Проводится комплексное лечение основного заболевания. Так, при пневмониях и бронхитах назначают антибактериальную терапию с учетом наиболее вероятной флоры, ее вызвавшей. Наиболее широко применяются антибиотики пенициллинового ряда, макролиды, отхаркивающие (амбробене по 1 таблетке 3 раза в сутки, амброгексам, бромгексин 12 мг 3 раза в день, АЦЦ-200 по 1 таблетке 3 раза в день), витаминотерапия, физиотерапия и т. д. Важно подчеркнуть, что диагностика и лечение заболеваний, протекающих с нарушением дыхания, крайне сложны и многообразны. Правильно поставить диагноз и подобрать препараты в данных ситуациях может только врач. Тяжелые нарушения дыхания, такие как ложный и дифтерийный круп, требуют неотложной госпитализации в стационар. Однако стационарное лечение не охватывает все необходимые аспекты.
Лечебная реабилитация
Одним из основных принципов терапии должна быть стимуляция сил самовыздоровления. Индивидуально ориентированное лечение должно быть направлено на полное излечение, насколько это возможно. В тех случаях, когда уже невозможно достигнуть полного выздоровления, следует направлять свои усилия, воздействуя на патологические процессы для облегчения состояния, а в случае прогрессирующего расстройства, угрожающего жизни, следует стремиться хотя бы зафиксировать существующее состояние. Должно быть обеспечено взаимодействие мотивации и системы самооздоровления пациента, полноценного питания и диеты, физиотерапии, рефлексотерапии, акупунктуры или психотерапии, гомеопатии, заместительной фармакотерапии, а в случае необходимости — коррективной хирургии. Такая терапия может быть особенно эффективна, стимулируя и поддерживая жизненные процессы при минимуме побочных эффектов.
Массаж, физиотерапия — в восстановительный период.
Лечебно-реабилитационные мероприятия начинаются с первых дней и продолжаются в период выздоровления больных, главным образом вне стационара. Так, основные компоненты реабилитации больных пневмонией включают:
1) тренировку дыхательной мускулатуры (создание сопротивления на выдохе);
2) дыхательную гимнастику, ручной массаж;
3) рефлексотерапию (иглорефлексотерапию, электропунктуру, лазерную пунктуру, чрескожную электростимуляцию);
4) воздействие искусственного микроклимата (гипоксически, кислородные смеси, аэроионизацию, гемотерапию);
5) вибрационно-импульсный массаж;
6) электромагнитное излучение миллиметрового диапазона в сочетании с лазерным излучением;
7) курортологию.
Лечение нарушений дыхания нетрадиционными методами
Гомеопатия
Таким требованиям отвечают, например, препараты, используемые гомеопатической медициной.
Пневмония:
1) брианоиль (таблетки);
2) аконитум-гомаккорд (капли, ампулы);
3) тропафен (капли).
Коклюш:
1) дрозера (гоминакорд — таблетки, ампулы);
2) дропертель (таблетки);
3) атропин — композитум.
Из гомеопатических препаратов широко доступны:
1) аконитум 6, 12 — при сухом отрывистом кашле, чаще ночью. Одновременно с белладонной по 5 капель на 1 ст. л. воды каждые 10 мин до улучшения;
2) арсеникум альбум 6, 12 — изменения в верхних дыхательных путях, приступы после полуночи со страхом и тревогой;
3) кукс валина 3, 6 — чаще при приступах утром, в сухую, холодную погоду с чувством полноты и давления в желудке;
4) симицил 3, 6, 12 — при сенной астме с сильным щекотанием и сухостью в горле;
5) игнацем 6, 12; гельзеним 6, 12 — при эмоциональном возбуждении, тоске, когда эти факторы вызывают напряжение дыхательной системы;
6) другие средства — страмопиуль, амбра 3, 6, могиус 3, купрум 6.
Глава 8. Изжога
Общее понятие об изжоге
Изжога — неприятное чувство жжения с локализацией преимущественно в нижнем отделе пищевода. Оно известно большинству людей и нередко является признаком заболеваний желудочно-кишечного тракта.
Клиническая характеристика симптома изжоги при заболеваниях желудочно-кишечного тракта
Изжога зависит от желудочно-пищеводного рефлюкса, т. е. обратного заброса кислого содержимого желудка в пищевод. Как известно, в желудочном соке содержатся соляная кислота и фермент пепсин, функцией которого является переваривание белков. Это достаточно агрессивная среда, однако сама слизистая желудка обладает защитными свойствами, предохраняющими ее от самопереваривания. Однако слизистая пищевода такими свойствами не обладает, поэтому при забросе содержимого желудка в нижнюю треть пищевода человек ощущает жжение и дискомфорт.
Рефлюкс-эзофагит
При сильно выраженном рефлюксе развивается хроническое воспаление пищевода, так называемый рефлюкс-эзофагит. Играют роль повышенная чувствительность слизистой оболочки пищевода, нарушения функции кардиального (прилежащего к пищеводу) отдела желудка, нарушения моторики всего верхнего отдела желудочно-кишечного тракта.
Основными признаками хронического рефлюкс-эзофагита являются нарушения прохождения пищи по пищеводу, изжога, жжение и саднение, редко — боли за грудиной. Изжога и иногда срыгивание особенно часто возникают при горизонтальном положении и наклоне туловища вперед. Однако чаще больные не предъявляют таких выраженных жалоб, поскольку заболевание протекает стерто.
Хронический эзофагит
Хронические эзофагиты сопровождают хронические заболевания желудка (гастриты, язвенную болезнь), причем изжога может наблюдаться на любом секреторном фоне слизистой оболочки желудка.
Однако чаще всего она встречается при нормальной и повышенной секреции (кислотности).
Функциональная недостаточность кардиального отдела желудка
Однако, помимо заболеваний желудочно-кишечного тракта, изжога может являться проявлением функциональной недостаточности кардиального отдела желудка, которая также приводит к забросу в пищевод желудочного сока и рефлюксэзофагиту. Наиболее ярким примером такой функциональной недостаточности является грыжа пищеводного отверстия диафрагмы.
Грыжа пищеводного отверстия диафрагмы
Грыжа пищеводного отверстия диафрагмы является результатом смещения через пищеводное отверстие диафрагмы в грудную полость какого-либо органа брюшной полости, чаще желудка. Встречается почти у 50 % пожилых людей, сопровождает течение язвенной болезни, хронического холецистита.
К образованию грыжи пищеводного отверстия приводит развитие с возрастом слабости мышечной и соединительной тканей диафрагмы. Вследствие этого происходит расширение отверстия, через которое пищевод проходит из грудной полости в брюшную. Помимо слабости диафрагмальной мышцы, к возникновению грыж пищеводного отверстия ведет частое повышение давления в брюшной полости, обусловленное тяжелой физической нагрузкой, кашлем, запорами, перееданием.
Синдром рефлюкс-эзофагита типичен для больных с диафрагмальной грыжей. Он проявляется спонтанными или при наклоне вперед болями у нижней трети грудины или за ней, которые отдают вверх или в спину; интенсивность варьируется у каждого пациента индивидуально. Изжога при этом заболевании имеет ряд особенностей. Прежде всего она постоянно беспокоит больного в положении лежа, но проходит, если он сядет или встанет. Отмечаются также жалобы на икоту, отрыжку воздухом.
Встречаются врожденные и приобретенные грыжи, выделяют также скользящие и параэзофагальные грыжи. При скользящей грыже кардиальный отдел желудка свободно перемещается в грудную полость через расширенное пищеводное отверстие диафрагмы. Такой вариант не дает осложнений (ущемления).
Параэзофагальные грыжи встречаются гораздо реже, в этом случае кардиальный отдел желудка фиксирован, а в грудную полость попадают его свод или антральный отдел, иногда другие органы брюшной полости. В этом случае возможно ущемление смещенного органа, что вызывает резкую боль за грудиной, рвоту с примесью крови и симптомы кишечной непроходимости. Состояние требует экстренного хирургического вмешательства.
Гастриты
Гастрит с нормальной и повышенной секрецией обычно встречается в молодом возрасте, болеют преимущественно мужчины. Помимо изжоги, отмечаются болевой синдром (иногда боли носят язвенноподобный характер), отрыжка кислым, склонность к запорам, язык обложен обильным белым налетом.
Язвенная болезнь желудка и двенадцатиперстной кишки
При язвенной болезни желудка изжога также встречается очень часто, особенно при локализации язв в области угла и тела желудка, а также антрального отдела. Помимо изжоги больных беспокоят интенсивные боли, возникающие через 10–30 мин после еды в подложечной области. Иногда отмечается иррадиация (боль отдает) в спину, левую половину грудной клетки, за грудину, в левое подреберье. Нередко возникают отрыжка, тошнота, подчас больные сами вызывают у себя рвоту для облегчения самочувствия. При расположении язвы в антральном отделе желудка, которое чаще встречается в молодом возрасте, боли могут носить «голодный» характер, т. е. возникать через 2–3 ч после еды, а кроме изжоги иногда отмечается рвота кислым желудочным содержимым.
Хронический дуоденит
Изжога является частым симптомом и при хроническом воспалении слизистой оболочки двенадцатиперстной кишки (хроническом дуодените), который нередко сопровождает заболевания желудка. При дуодените кроме изжоги встречаются как жалобы на постоянную тяжесть и распирание под ложечкой, так и ночные, «голодные» боли. Отмечаются также отрыжка воздухом, тошнота, склонность к запорам. Заболевание протекает длительно, на протяжении многих лет. Кислотность желудочного сока нормальная или повышенная, пониженная кислотность может быть при сопутствующем гастрите с атрофией слизистой.
Клиническая характеристика симптома изжоги при других заболеваниях
Красная волчанка
Кроме гастритов, язвенной болезни и дуоденитов, изжога может быть симптомом любых других заболеваний, если они каким-либо образом затрагивают желудочно-кишечный тракт. Нередко изжога отмечается при системных заболеваниях соединительной ткани, например при красной волчанке. Она возникает на фоне снижения аппетита, похудения, слабости, лихорадки.
Изжога у беременных
Практически всегда изжога беспокоит беременных женщин. Причина изжоги при беременности — та же функциональная недостаточность кардиального отдела желудка. Дело в том, что растущая матка приводит к повышению внутрибрюшного давления. В результате кардиальный жом — сфинктер — перестает справляться со своей функцией, и содержимое желудка забрасывается обратно в пищевод.
Впервые изжога начинает беспокоить беременную примерно с 20–22-й недели, однако она возникает периодически и может быть проявлением повышенной чувствительности организма будущей матери к различным пищевым веществам. С момента ухода в декретный отпуск — 30 недель — на частую изжогу жалуются около 1/3 всех беременных, а к 38-й неделе их количество возрастает. Иногда это ощущение настолько мучительно, что женщина не задумываясь принимает любой препарат, если реклама убеждает в его эффективности. Такое безответственное поведение для будущей мамы недопустимо, поскольку с момента зачатия она отвечает и за здоровье своего ребенка.
Перед приемом любого лекарства она должна посоветоваться с лечащим врачом, потому что многие средства беременным противопоказаны.
Прием лекарственных средств
Нередко изжога появляется при приеме определенных лекарственных средств, обладающих агрессивным воздействием на слизистую оболочку желудка. Это группа нестероидных противовоспалительных препаратов — аспирин, индометацин, вольтарен, бруфен и др. При частом и длительном приеме внутрь, например аспирина, помимо изжоги возникают явления гастрита (тошнота, боли под ложечкой, рвота). Кроме того, салицилаты вызывают некоторое уменьшение содержания в крови протромбина, что может способствовать развитию кровотечения.
Алиментарная изжога
Однако не всегда изжога является симптомом заболевания. Она зачастую возникает при неправильном, несбалансированном питании как следствие вызванной таким питанием дисфункции пищеварительной системы.
Изжога очень часто беспокоит тех людей, которые привыкли питаться одними углеводами, причем рафинированными углеводами. К рафинированной углеводной пище относятся макароны, сосиски, пирожки, печенье, булочки, конфеты, варенье. Кроме того, большое значение имеет и то, с чем эти продукты сочетаются. Например, сладкое плохо сочетается с белковой и крахмалистой пищей, потому что сахар не требует переваривания в желудке, а сразу усваивается в кишечнике.
Напротив, употребление сахара с белковой или углеводной пищей ведет к брожению и задержке ее в желудке, и в результате возникают кислая отрыжка, изжога.
Лечение изжоги
Общие принципы терапии изжоги традиционными методами
Режим питания
Избавиться от изжоги можно, если выработать у себя привычку к семиразовому приему пищи. Это чрезвычайно полезно со всех точек зрения. С биохимической точки зрения такая привычка оправдана тем, что на каждый прием пищи выбрасывается своя порция желчи, происходит ее обновление в желчном пузыре, а также с оптимальной периодичностью вырабатывается желудочный сок нормальной кислотности, и все его составляющие пропорционально сбалансированы.
При таком режиме питания за каждый прием употребляется небольшое количество пищи, и человек не успевает сильно проголодаться в течение последующих 2 ч, а еще уменьшается объем желудка, и для возникновения чувства насыщения требуется меньше еды. Это не позволяет полнеть, а, наоборот, избавляет от избыточной массы тела.
Человек не испытывает ощущения тяжести после еды, потому что объем выделяемого желудком пищеварительного сока позволяет переработать съеденное. Но главный эффект употребления пищи 7–8 раз в день небольшими порциями — в полном избавлении не только от изжоги, но и таких неприятных явлений, как отрыжка, горечь, металлический привкус во рту.
Кроме того, нормализуется и моторная функция кишечника — двигательная способность, дающая человеку возможность регулярно оформлять каловые массы в течение 24 ч и своевременно выводить их из организма.
Медикаментозная терапия
Медикаментозные средства, позволяющие избавиться от изжоги, обычно являются и средствами для лечения основного заболевания — гастрита, эзофагита, язвы.
Наиболее часто для этой цели используются обволакивающие и вяжущие препараты, которые способны снизить кислотность (антациды) и переваривающую (протеолитическую) активность желудочного сока. Совершенно безвредны даже для беременных женщин соли алюминия, магния и висмута, потому что они не всасываются в желудочно-кишечном тракте, оказывая свое лечебное действие только на поверхности слизистой оболочки.
Антациды
Гидроокись алюминия (Аluminii hydroxydum) — рыхлый белый порошок, практически нерастворимый в воде, способен образовывать гель; растворим при нагревании в разбавленных кислотах и растворах едких щелочей. Обладает антацидными, адсорбирующими и обволакивающими свойствами. Препарат нейтрализует соляную (хлористоводородную) кислоту с образованием алюминия хлорида и воды; рН желудочного сока постепенно повышается до 3,5–4,5 и остается на этом уровне в течение нескольких часов. При этом значении рН не только уменьшается кислотность желудочного сока, но и сильно угнетается его переваривающая (протеолитическая) активность. В щелочной среде кишечника алюминия хлорид образует нерастворимые (и невсасывающиеся) соединения алюминия (фосфаты и др.) и ионы хлора. Фосфаты алюминия выводятся с каловыми массами, а хлор всасывается и вновь идет на образование соляной кислоты в желудке.
При изжоге назначают алюминия гидроокись внутрь в виде суспензий (4 %) в воде, обычно по 1–2 ч. л. 4–6 раз в день. Ее применяют при повышенной кислотности желудочного сока, язвенной болезни желудка и двенадцатиперстной кишки, острых и хронических гастритах с повышенной секрецией.
В настоящее время стали более широко применять другие препараты, содержащие алюминий, в том числе комбинированные лекарственные формы — алмагель, гастал и др. При применении гидроокиси алюминия возможно развитие за пора. В сочетании с окисью магния антацидный эффект усиливается, и возможность запора уменьшается.
Окись магния (Мagnesii oxydum), или жженая магнезия, представляет собой мелкий легкий белый порошок. Он практически нерастворим в воде, но растворим в разведенной хлористоводородной (соляной) кислоте. Окись магния является одним из наиболее распространенных препаратов, применяемых для снижения повышенной кислотности желудочного сока. Помимо лечения изжоги, его используют при гастритах с повышенной секрецией, язвенной болезни желудка и двенадцатиперстной кишки.
При введении в желудок жженая магнезия не всасывается. Она связывает соляную кислоту желудочного содержимого и нейтрализует последнюю с образованием магния хлорида. Выделения углекислоты не происходит, поэтому антацидное действие магния окиси не сопровождается вторичным повышением секреции. Переходя в кишечник, магния хлорид оказывает послабляющее действие.
Назначают внутрь по 0,25–1 г при повышенной кислотности желудочного сока, а в качестве легкого слабительного — по 3–5 г на прием. Обычно антацидные препараты принимают за 30 мин до еды. Однако следует учитывать, что при приеме натощак антацидный эффект непродолжителен (около 30 мин). Его можно значительно усилить и продлить до 3–4 ч при приеме антацидов после еды. Для наибольшего антацидного эффекта целесообразно принимать их через 1 ч и через 3 ч после еды. Перед употреблением таблетки необходимо тщательно измельчить.
Комбинированным препаратом, содержащим и гидроокись алюминия, и окись магния, является алмагель. Каждые 5 мл этого препарата содержат 4,75 мл приготовленного специальным образам геля алюминия гидроокиси и 0,1 г магния окиси с добавлением D-сорбита. Это густая жидкость белого цвета, сладкого, слегка вяжущего вкуса.
Препарат превосходно снимает изжогу, его используют при язвенной болезни желудка и двенадцатиперстной кишки, острых и хронических гастритах с повышенной секрецией, эзофагите и других желудочно-кишечных заболеваниях, при которых показано уменьшение кислотности и переваривающей (протеолитической) активности желудочного сока.
Эффективность алмагеля связана с антацидными, адсорбирующими, обволакивающими свойствами его компонентов (см. выше). Наличие D-сорбита способствует усилению желчеотделения и послабляющему действию. Лекарственная форма (гель) создает условия для равномерного распределения по слизистой оболочке желудка и более продолжительного действия.
Алмагель-А содержит дополнительно на каждые 5 мл геля 0,1 г анестезина. Применяют в том случае, если помимо изжоги больного беспокоят тошнота, рвота, болевой синдром.
Алмагель и алмагель-А назначают внутрь: взрослым по 1–2 мерные (чайные) ложки 4 раза в день (утром, днем и вечером за 30 мин до еды и на ночь перед сном); детям до 10 лет — 1/3 дозы взрослого, 10–15 лет — 0,5 дозы взрослого. Во избежание разбавления препарата не следует принимать жидкость в течение первых 30 мин после его приема. Для улучшения распределения препарата на слизистой оболочке желудка рекомендуется после приема алмагеля прилечь и через каждые 1–2 мин несколько раз перевернуться с боку на бок. Курс лечения — обычно 3–4 недели.
Алмагель хорошо переносится. В редких отдельных случаях возможны запоры, быстро проходящие при уменьшении дозировки. Большие дозы могут вызвать состояние легкой сонливости. При длительном применении препарата следует принимать пищу, богатую фосфором, чтобы компенсировать его потери с выводимым фосфатом алюминия.
Этого недостатка лишен фосфалюгель, содержащий фосфат алюминия (около 23 % фосфата алюминия безводного). В состав препарата входят гель алюминия, пектин и агар-агар.
Препарат также хорошо снимает изжогу и обладает обволакивающим действием, а также антацидной активностью, способствующими защите слизистой оболочки пищевода и желудка. Применяют при язвенной болезни желудка и двенадцатиперстной кишки, гастрите, диспепсии, пищевых интоксикациях. Фосфалюгель выпускается в расфасованном виде в пластмассовых пакетиках по 16 г. Его принимают внутрь в неразбавленном виде, запивая небольшим количеством воды или разбавляя в 0,5 стакана воды (можно с добавлением сахара). Дозировка: по 1–2 пакета 2–3 раза в день за 30 мин до еды.
Комбинированным препаратом является также гастал (Gastal). Это таблетки, содержащие 0,45 г алюминия гидроокиси в сочетании с магния карбонатом и магния окисью (0,3 г). Сочетание действующих веществ обеспечивает высокий антацидный эффект и уменьшает возможность запора. Принимают по 1–2 таблетки 4–6 раз в день (через 1 ч после еды). Таблетки следует проглатывать не разжевывая.
Препараты висмута
Препараты висмута широко используют при снятии изжоги. Висмута нитрат основной (Вismuthi subnitras) — это смесь BiNO 3(ОH), ВiОNО и ВiOOН, представляет собой белый аморфный или мелкокристаллический порошок. Практически нерастворим в воде и спирте, легко растворим в соляной кислоте. Он оказывает местное вяжущее и противовоспалительное действие. Внутрь принимают в качестве вяжущего и антацидного средства при желудочно-кишечных заболеваниях (язвенной болезни желудка и двенадцатиперстной кишки, энтеритах, колитах).
Взрослым назначают препарат по 0,25–0,5 г, детям — по 0,1–0,3–0,5 г на прием 3–4 раза в день (за 15–30 мин до еды). Висмута нитрат основной является одним из основных компонентов комбинированных антацидных препаратов. Он входит в состав таблеток викалин, викаир и других, широко применяемых при язвенной болезни желудка и двенадцатиперстной кишки. Можно использовать его наружно при воспалительных заболеваниях кожи (в виде мази, присыпок).
Викалин — таблетки, содержащие висмута нитрат, — противокислотное, умеренно слабительное действие. Викаир (ротер) применяют так же, как и викалин: 1–2 таблетки после еды с 0,5 стакана теплой воды 3 раза в день, курс лечения — 1–3 месяца.
Природный препарат белой глины — каолин — представляет собой силикат алюминия с небольшой примесью силикатов кальция и магния. Белый порошок, который в больших количествах воды замешивается в пластическую массу. Он обладает обволакивающим и адсорбирующим действием.
Помимо изжоги каолин назначают наружно при кожных заболеваниях в виде паст, присыпок, мазей. Внутрь его принимают взрослые по 20–100 г, дети по 5–10 г при различных желудочно-кишечных заболеваниях (колитах, энтеритах и т. д.) и при интоксикациях.
На особом месте находится натрия гидрокарбонат (пищевая сода). Раньше он применялся очень широко (как и другие щелочи) в качестве антацидного средства при повышенной кислотности желудочного сока, язвенной болезни желудка и двенадцатиперстной кишки. При приеме внутрь препарат быстро нейтрализует соляную кислоту желудочного сока и оказывает выраженный антацидный эффект. Однако при нейтрализации соляной кислоты гидрокарбонатом натрия выделяется углекислота, которая оказывает возбуждающее действие на рецепторы слизистой оболочки желудка, усиливает выделение гастрина и может вызвать вторичное усиление секреции. Кроме того, при применении больших доз избыток антацида может всасываться в кровь и вызывать нарушения кислотно-щелочного равновесия. Поэтому в настоящее время, когда есть другие эффективные и безвредные препараты, свой выбор следует останавливать на них.
Лечение рефлюкс-эзофагита при грыжах пищеводного отверстия диафрагмы должно быть комплексным, причем ведущая роль в нем отводится диетотерапии (сливки, ряженка, взбитый яичный белок, прием перед едой растительных масел, в том числе облепихового или масла шиповника). Назначают обволакивающие и вяжущие средства (препараты висмута, алмагель). При болях — папаверин, платифиллин, атропин.
Лечение изжоги нетрадиционными средствами
Кроме того, существуют и широко применяются народные средства для лечения изжоги.
Картофельный сок отжимают из клубней. Содержит минеральные соли (преобладают калий и фосфор), железо, кальций, магний, марганец, кобальт, йод. Применяется при лечении язвенной болезни желудка и двенадцатиперстной кишки. При систематическом приеме сока исчезают не только изжога, но и боли, отрыжка, тошнота, снижается кислотность желудочного сока. Принимается по 1 стакану сока с 1 ст. л. меда 2 раза в день — натощак и на ночь.
Прием внутрь по 0,2 г мумие с молоком или медом (либо растворить его в 1 ст. л. чая или кипяченой воды) 2 раза в день утром и вечером перед сном в течение 24–25 дней также позволяет избавиться от изжоги. Излечение наступает на 10–15-й день.
Даже самая упорная изжога проходит, если перед обедом ежедневно выпивать рюмку вина, в котором в течение 21 дня настаивались мелко нарезанные корни с корневищем горечавки.
Если изжога мучит не постоянно, можно пожевать 5 зерен овса, глотая слюну, и так долго жевать, пока во рту не останется от овса мякина, которую нужно выплюнуть. При этом изжога проходит.
Глава 9. Истончение и ломкость волос
Изменение структуры волос как косметический дефект и как проявление заболеваний
Возрастное физиологическое изменение волос
Волосы на голове и лице связаны с отождествлением личности и половой принадлежности. Они являются важными органами чувств, в особенности это касается ресниц и бровей. Предполагается также, что в подмышечных впадинах и паховой области волосы удерживают запах для привлечения потенциального полового партнера. Хорошие волосы являются украшением человека, плохие — косметическим недостатком.
В среднем на голове человека насчитывается 100–150 тыс. волос (плотность которых составляет до 250–350 на 1 см 2). На протяжении жизни из каждого фолликула может вырасти 20–30 волос. Каждый новый волос может расти в течение 2–7 лет по 1 см в месяц (фаза анагена, или роста) и достичь более 1 м в длину до того, как он вступит в стадию «отдыха» (фазу телогена, или выпадения). Волос выпадает в тот момент, когда под ним начинается рост нового волоса. Зимой волосы растут быстрее, чем летом. Возможно, это является остаточным явлением эволюционного развития. С возрастом у человека наблюдается тенденция к снижению активности роста волос, а сами волосы становятся короче. Каждый волос, находящийся в стадии отдыха, в конце концов выпадает, и его заменяет новый. Как правило, 90 % волос скальпа находятся в стадии роста и 10 % — в фазе отдыха.
В процессе старения рост волос на голове может быть стабильным, однако фаза анагена сокращается. Одновременно волосы становятся более тонкими и короткими, в особенности на теменной части головы.
Стержень волоса состоит в основном из ороговевших клеток и связующего материала (в состав которого входят вода — 10–13 %, жиры, пигмент, следовые количества металлов и витаминов).
У здорового человека волосы отличаются мягкостью, эластичностью и блеском.
Патологические изменения волос
Причины изменения цвета, прочности и структуры волос принято делить на:
1) внешние:
а) грубое расчесывание, особенно металлическими щетками мокрых волос;
б) частое обезжиривание моющими средствами и пересушивание феном;
в) завивка волос горячим и химическим способами;
г) отбеливание;
2) внутренние:
а) нервно-психические перенапряжения;
б) эндокринопатии;
в) авитаминоз;
г) анемия;
д) хронические инфекционные заболевания;
е) себорея.
Лишение коркового слоя волоса способности удерживать нормальное количество воды приводит к клиническому состоянию под названием «сухие и ломкие волосы». Более подвержены химическим и механическим повреждениям волосы, бедные серой. Фрагментарная потеря клеток оболочкой волоса в результате механического повреждения (расчесывания щеткой, расчесывания от конца волоса к корню, переплетения волос, тугих кос, воздействий тепла и ультрафиолетового излучения) ведет к развитию узелковой трихоклазии. При ней узелки образуются на концах волос, т. е. на той части, которая старше и, соответственно, более изношена. Такие волосы тусклые, неоднородные и сухие. Они также могут быть тонкими и ломкими. Поврежденные волосы часто становятся матовыми.
Горячая сушка, при которой температура воздуха достигает 120–180 °C, иногда является причиной появления цепочек пузырьков воздуха внутри волоса («пузырьковые волосы»). Такие волосы легко подвергаются изломам, хотя при этом дефекта самой оболочки и не наблюдается.
Хрупкость повышается, а прочность и эластичность волос существенно уменьшаются после горячей завивки. В современных лосьонах для холодной завивки используются восстанавливающие вещества, разрушающие цистиновые дисульфидные связи с образованием цистеиновых групп. При химической завивке лосьон вступает в реакцию с цистиновыми S — S связями и разрушает их. После того как восстановленные и размягченные волосы подверглись завивке, это состояние волос может быть зафиксировано окислением с помощью перекиси водорода, восстанавливающего дисульфидные связи и сохраняющего новую форму волос. При повторных химических завивках изначальные дисульфидные связи многократно разрушаются и восстанавливаются, что приводит практически к полному разрушению этих соединений.
Спутывание волос происходит достаточно часто, в особенности если они длинные, мокрые и вымыты шампунем с детергентом. Длинные волосы подвержены сравнительно редкому, но необратимому физическому явлению — сваливанию. Оно происходит из-за спутывания большого количества волос при мытье головы. Это может произойти, если волосы при мытье собирают на затылке, а не моют в распущенном виде. Такое состояние необратимо, и волосы приходится отстригать.
У детей иногда встречается так называемый синдром нерасчесываемых волос, выявляемый с 3-летнего возраста. В этом случае характерным признаком является форма поперечного сечения стержня волоса, напоминающая треугольник или гантель. Вдоль стержня волоса обычно по всей его длине тянется канавка. Цвет волоса светло-серебряный или соломенный. Они с трудом укладываются в прическу и, как правило, беспорядочно торчат.
У невропатических детей (чаще у девочек в период полового созревания) появляется скрываемая от окружающих привычка ломать, крутить и выдергивать волосы (так называемая трихотилломания).
Неблагоприятное влияние на состояние волос иногда оказывает ношение головного убора в теплое время года, так как при этом нарушается вентиляция волосяного покрова и затрудняется возможность испарения пота.
Истончение, поредение и расщепление конечной части волос, преимущественно в височно-теменной области, наблюдается при себорее. Заболевание обусловлено нарушением (повышением или снижением) активности сальных желез (рис. 11), изменением состава их секрета. Развитию себореи способствуют:
1) патологическое состояние надпочечников, щитовидной и половых желез (главным образом, изменение нормального соотношения между андрогенами и эстрогенами), нерв ной системы;
2) патология иммунного статуса;
3) патология желудочно-кишечного тракта;
4) несбалансированное питание (избыток углеводов, поваренной соли, недостаток витаминов).

Рис. 11. Строение кожи: 1 — потовая железа; 2 — мышечное волокно; 3 — волос; 4 — сальная железа; 5 — эпидермис; 6 — дерма; 7 — рецепторы кожи; 8 — артерия; 9 — вена; 10 — жировая ткань; 11 — подкожная клетчатка
При пониженном салоотделении кожи волосы, лишенные необходимой естественной смазки, теряют нормальный блеск, становятся тусклыми, сухими и ломкими. При длительном понижении функции сальных желез, кроме выпадения волос, наблюдается узловатая атрофия волос (трихорексис). На стержнях волос появляются утолщения, волосы легко ломаются, и концы их расщепляются. Сухость кожи с выпадением волос нередко наблюдается у женщин в период климакса вследствие понижения функции щитовидной железы. Этот симптом одновременно сопровождается и другими признаками климактерического периода (головными болями, беспричинной раздражительностью, запорами). Понижение функции сальных желез с нарушением процессов ороговения (сухость и шелушение кожи) наблюдается при недостатке в организме витамина А.
Лечение волос и гигиенический уход за ними
Общие гигиенические принципы ухода за волосами
Для сохранения и восстановления хорошего состояния волос необходим повседневный гигиенический уход за кожей волосистой части головы. В него входят:
1) расчесывание волос гребнем или щеткой;
2) регулярное мытье головы;
3) самомассаж волосистой части головы, способствующий лучшему кровообращению, а следовательно, обмену веществ в тканях и нормальной работе сальных желез.
Расчесывание волос
Густые и длинные волосы расчесываются гребнем с редкими и тупыми зубцами. Начинать расчесывание следует с конца волос, постепенно переходя к их основанию (в направлении к коже головы).
Причесывание длинных волос должно проводиться по прядям не менее 2 раз в день (вначале гребнем с редкими зубьями, а затем — с частыми). Для расчесывания коротких и редких волос лучше пользоваться щеткой.
Вредны прически, при которых волосы направляются в неестественную для них сторону.
Особо следует остановиться на средствах для укладки волос. В косметике для этого широко используются спреи, муссы и гели на основе синтетических полимеров в растворе. Современные полимеры акрилата с силиконовыми боковыми цепями образуют точечную склейку волос, что сводит к минимуму повреждения волос при расчесывании и сохраняет их укладку.
Мытье волос
Существенным в гигиене волос является мытье волос и волосистой части головы, так как на нее постоянно попадают пыль, микробы, выделения желез кожи и слущивающийся эпителий. Поэтому периодическое мытье водой с мылом головы и волос (во всяком случае не реже 1 раза в неделю или даже чаще) является необходимым не только в косметическом, но и гигиеническом отношении. Лучше пользоваться туалетным мылом и мыть голову мыльной пеной. Вода должна быть горячей (не ниже 50 °C), чтобы лучше удалялся секрет сальных желез. К тому же горячая вода расширяет кровеносные сосуды, улучшает кровообращение и способствует повышению обмена веществ в тканях. Рекомендуется пользоваться мягкой водой (кипяченой, дождевой, снеговой), содержащей минимальное количество солей магния и кальция.
После мытья показаны кондиционеры. В этом случае исключаются спутывание и повреждение волос от трения, улучшается их гидратация. Особенно полезны силиконовые кондиционеры, предотвращающие разрушение оболочки. Они откладываются на гранях оболочки и предотвращают сцепление волос друг с другом. Последнее особенно важно в тех случаях, когда природный водоотталкивающий слой жирных кислот нарушается при химическом воздействии на волосы.
Следует помнить, что наиболее безопасны для волос растительные краски: хна и басма, ревень, настой ромашки. Хна и басма придают волосам рыжеватый оттенок, настой ромашки — желтовато-золотистый, ревень — светло-русый.
Светлые волосы рекомендуется споласкивать отваром ромашки (4 ст. л. сухих цветов растения кипятят 5 мин в 1,5 л воды). Отвар придает волосам золотистый оттенок.
Массаж кожи головы
В любом случае полезен систематический самомассаж кожи головы. Последний проводится примерно в течение 10 мин. При этом могут быть использованы специальные металлические щетки. Массажные движения в области волосистой части головы делаются в направлении роста волос, что соответствует ходу выводных протоков сальных желез кожи. При нормальном состоянии кожи волосистой части головы процедуры проводятся ежедневно или через день.
Последствия физического и химического повреждения волос можно преодолеть при правильном использовании моющих, кондиционирующих веществ и продуктов для укладки волос.
Лечение измененных волос традиционными методами
Местное лечение измененных волос
Концы расщепляющихся волос следует вначале подстричь. Для мытья в этом случае можно воспользоваться ржаным хлебом (200 г измельченного ржаного хлеба заливают кипятком, образовавшуюся кашицу после охлаждения до 50–55 °C наносят на волосы на 30 мин). Одновременно рекомендуется втирать в кожу волосистой части головы касторовое масло.
При повышенной сальности волосы моют с горчицей (1 ч. л. порошка на 1 стакан воды). Мыть волосы лучше дегтярным или серным мылом. Кожу головы рекомендуется протирать спиртовым раствором салициловой кислоты или резорцина с добавлением 5 %-ного глицерина.
При жирной себорее (проявляющейся повышенным салоотделением) кожу волосистой части головы смазывают спиртовыми растворами, содержащими 3–5 % серы, 1–2 % резорцина, 1–2 % салициловой кислоты, настойкой календулы (разведенной водой 1: 5), лосьонами с добавлением настойки боярышника, ландыша, мазью персалан. Хороший терапевтический эффект при жирной себорее волосистой части головы дает облучение кожи головы ультрафиолетовыми лучами.
При сухой коже волосистой части головы используют наружно мази, в состав которых в качестве постоянных компонентов включаются касторовое масло и осажденная сера. Для усиления раздражающего действия и усиления местного кровообращения в состав мази дополнительно вводят можжевеловый или березовый деготь, а для усиления шелушения рогового слоя эпидермиса добавляют салициловую кислоту или резорцин.
У больных сухой себореей применяют мази медис, персалан, кремы с витаминами F и А («Особый», «Тюльпан», «Восторг», «Люкс», «Идеал», «Трембита», «Янтарь»), а также с отварами лечебных трав («Аленушка», «Камелия»). Голову моют с использованием спермацетового, детского, яичного мыла, а также специальных шампуней («Ромашка», «Солнышко», «Масляный», «Яичный»). Сухость уменьшается, если за несколько часов до мытья кожу головы смазать слегка подогретым касторовым или репейным маслом, а также кашицей из ржаного хлеба и яичного желтка. При очень большой сухости волос мыло следует иногда заменять яичным желтком (3 желтка на стакан воды).
В настоящее время для мытья головы выпускаются шампуни с системой мягких поверхностно-активных веществ, подобранных для конкретного больного. При наличии перхоти, зуда и признаков раздражения кожи волосистой части головы (себорейного дерматита) показаны следующие шампуни: «Биокрин», «Деркос текник», «ЗНП БАР», «Керанов», «Кризан», «Лондакэр», «Нетралия», «Нивея», «Низорал», «Пантин прови», «Сансилк», «Себорин интенсивный», «Себорин регулирующий», «Ультра ду», «Уош энд гоу», «Фа», «Фридерм цинк», «Хэд энд шоулдерз», «Шаума», «Шведские травы». В случае появления признаков дистрофии волос предпочтение отдается шампуням: «Шведские травы», «Уош энд гоу» и «Сансилк».
Витаминотерапия
Лечение повышенной ломкости волос предусматривает назначение витамина А (ретинола) по 100 тыс. ЕД в сутки в течение 1–1,5 месяцев, пантотената кальция по 0,1–0,2 г 2–4 раза в день или парентерально (внутримышечно или подкожно) по 1–2 мл 20 %-ного раствора ежедневно (на курс 25–30 инъекций). Имеются данные, что росту волос способствует парааминобензойная кислота (витаминоподобное соединение, участвующее в синтезе фолиевой кислоты). Показан пищевой желатин и препараты железа.
Раздражающие воздействия на кожу головы
Стимулирующее влияние на рост волос оказывают средства раздражающего действия, улучшающие кровенаполнение и трофическое обеспечение кожи. Рекомендуется втирание в кожу волосистой части головы кашицы бодяги с раствором перекиси водорода, настойки перца. Показаны криомассаж жидким азотом, орошение хлорэтилом, массаж воротниковой зоны, токи д’Арсонваля, электрофорез кальция по Щербаку.
Психотерапия
Больным трихотилломанией показано лечение нервно-психических расстройств с использованием внушения и гипноза. Для устранения патологического влияния вегетативной нервной системы применяют растительные лекарственные препараты, обладающие седативным действием, в частности настой, настойка и экстракт валерианы, настойка пиона и пассифлоры, настой душицы и пустырника. Детям иногда коротко стригут волосы или рекомендуют носить головной убор.
Лечение измененных волос нетрадиционными методами
При себорейном истончении волос можно рекомендовать следующий растительный сбор: трава душицы и шишки хмеля (по 10 г), корень лопуха, трава зверобоя, трава шалфея, цветы календулы (по 15 г), листья крапивы (20 г). 1 ст. л. сбора трав залить стаканом воды, кипятить 5 мин, настаивать 2 ч, процедить и принимать теплым по 0,5 стакана 2 раза в день до еды 2–3 месяца. Народная медицина в этих случаях рекомендует мыть голову 3 раза в неделю отваром смеси трав крапивы и мать-и-мачехи, взятых поровну. Можно использовать смесь корней лопуха (20 г) и цветков календулы (10 г) на 1 л воды (кипятить 5 мин и мыть голову 2 раза в неделю). Споласкивают волосы после мытья настоем молодых листьев черной смородины, отваром стеблей жимолости.
Для придания волосам блеска можно рекомендовать применение репейного масла, протирать волосы кислым молоком (способ принят у восточных народов) или споласкивать волосы раствором уксуса в кипяченой воде.
При повышенной ломкости волос особенно необходимо избегать пересушивания волос, механической, химической и термической травматизации их. Следует ограничить такие операции, как: химическая завивка и распрямление, окрашивание, тепловое воздействие (включая горячее расчесывание, горячие бигуди и щипцы для завивки). Мыть не чаще 1 раза в 5–7 дней, добавляя в воду отвары травы крапивы, хвоща полевого и цветков ромашки аптечной. Волосы и волосистую часть головы периодически смазывают репейным маслом.
Не следует делать тугие «хвосты» и заплетать тугие косы.
Для усиления роста волос голову моют отваром корневищ кубышки желтой на пиве, крепким отваром равных частей коры ивы и корней лопуха. В кожу волосистой части головы втирают спиртовую настойку почек березы (10 г на 200 мл водки), почек черного тополя (10 г почек на 100 мл водки, настаивают 10 дней), настой травы полыни метельчатой (2 ст. л. на стакан кипятка), травы шалфея (10 г на 200 мл воды) или хвоща полевого (15 г на 200 мл воды, сгущенной выпариванием на водяной бане до половины), корневищ аира (10 г на стакан кипятка), цветочных корзинок пижмы или ромашки на уксусе и воде (2 ст. л. сырья на 200 мл воды и 200 мл яблочного уксуса), цветков василька (1 ст. л. цветков на стакан кипятка), отвар почек березы и цветков черной бузины (взятых в равных количествах). Волосы рекомендуется смачивать крепким отваром корней аира и цветков календулы, настойкой корней чемерицы. Одновременно пьют чай из травы вероники лекарственной или крапивы, фиалки трехцветной, череды и листьев земляники. Отвар корня лопуха (10 г на стакан воды) принимают внутрь (суточная доза).
Для укрепления волос и улучшения их роста могут быть использованы также следующие народные рецепты:
1) травы шалфея — 50 г на 1 л кипятка, настаивать 2 ч. Процедить, сполоснуть волосы и оставить их влажными на 30 мин;
2) приготовить крепкий отвар из смеси травы крапивы и мать-и-мачехи (взятых в равных количествах) и через день мыть им голову;
3) в 1 л воды кипятить 5 мин 20 г лопуха и 10 г цветков календулы. Отваром мыть голову 2 раза в неделю;
4) по 20 г корня аира, корня лопуха, цветков календулы и шишек хмеля настоять в 1 л кипятка. Этим настоем смачивать голову на ночь 2–3 раза в неделю.
Глава 10. Кашель
Общее понятие о кашле
Причины и механизм возникновения кашля
Кашель и мокрота — основные симптомы, сопровождающие большинство заболеваний дыхательной системы.
В нормальных условиях пылевые частицы, бактерии, слизь в небольшом количестве, попадая в дыхательные пути, выводятся из них благодаря активной деятельности мерцательного эпителия слизистой оболочки трахеи и бронхов. При попадании в дыхательные пути инородного тела или накопления в них при заболеваниях органов дыхания слизи, гноя или крови они выводятся при помощи кашля, являющегося рефлекторно-защитным актом. В качестве рефлекторного акта кашель может быть вызван раздражением окончаний блуждающего и языкоглоточного нервов, расположенных в слизистой дыхательных путей — глотки, гортани, трахеи и больших бронхов. В самых маленьких бронхах и альвеолах таких окончаний нет, поэтому кашлевой рефлекс и не возникает. Чаще всего и легче всего вызывается кашель при раздражении так называемых кашлевых зон задней глоточной стенки, голосовой щели и трахеи, плевры.
Однако рефлекторные раздражения могут идти и из других мест — полости носа и даже внутренних органов. Кашель может быть и центрального происхождения, т. е. в таких случаях раздражение идет из коры головного мозга и представляет собой нервный тик. Механизм кашлевого толчка сводится к глубокому вдоху с последующим внезапным и усиленным выдохом, причем кашлевой толчок начинается при закрытой голосовой щели, а затем происходит как бы воздушный «выстрел» через суженную голосовую щель.
При воспалительных процессах дыхательных путей нервные окончания раздражаются отеками слизистой или скопившимся патологическим секретом (мокротой). Отек и скопление секрета могут быть аллергического происхождения или являться результатом циркуляторного застоя. В детском возрасте нередко механическими раздражителями могут быть инородные тела в дыхательных путях, а в других случаях — сдавление трахеи или блуждающего нерва увеличенными лимфоузлами и опухолями в средостении.
Клиническая характеристика кашля
При оценке кашля нужно обращать внимание на его ритм, тембр и характер, время его появления и положение тела.
По ритму можно выделить три формы кашля:
1) кашель в виде отдельных кашлевых толчков, так называемое покашливание, наблюдается при ларингитах, трахеобронхитах, часто у курильщиков, при начальных формах туберкулеза, иногда у нервных людей;
2) кашель в виде ряда следующих друг за другом кашлевых толчков, повторяющихся с некоторыми промежутками, легочно-бронхиальный кашель;
3) приступообразный кашель наблюдается при попадании в дыхательные пути инородного тела, при коклюше, при бронхиальной астме, при легочных кавернах (полостных образованиях), при поражении бронхиальных лимфатических узлов.
По тембру кашля можно также выделить несколько форм:
1) короткий и осторожный кашель, обычно сопровождающийся болезненной гримасой, наблюдается при сухих плевритах и в начале крупозной пневмонии;
2) лающий кашель — при набухании ложных голосовых связок;
3) сиплый кашель — при воспалении голосовых связок;
4) беззвучный кашель — при изъязвлении голосовых связок, их отеке, при резкой общей слабости.
По своему характеру кашель разделяется на:
1) сухой (кашель без мокроты);
2) влажный (кашель с мокротой).
Сухой кашель наблюдается часто при сухих бронхитах, раздражении гортани, плевры, при милиарном туберкулезе, при поражении внутригрудных лимфатических узлов; влажный — при бронхитах и пневмониях. Маленькие дети обычно заглатывают мокроту, и только некоторые заболевания заканчиваются выделением мокроты. В таком случае необходимо обратить внимание на характер мокроты: слизистая ли она, слизисто-гнойная, гнойная, с возможной примесью крови. Хорошо, если родители уточнили сведения и относительно цвета и запаха мокроты.
Мокрота — явление всегда патологическое, так как в норме из дыхательных путей никаких выделений не наблюдается.
По характеру мокрота делится на:
1) слизистую;
2) серозную;
3) гнойную;
4) слизисто-гнойную;
5) кровянистую.
Слизистая — вязкая мокрота, беловатая или бесцветная. Характерна для бронхита, воспаления легких, бронхиальной астмы.
Серозная мокрота — жидкая, легко пенится, характерна для отека легкого.
Гнойная мокрота — зеленоватая или коричневая, сливкообразной консистенции, встречается при прорыве в бронх гнойника того или иного происхождения (при абсцессе легкого, эмпиеме плевры, эхинококке и др.).
Слизисто-гнойная мокрота встречается при большинстве воспалительных процессов в бронхах и легких.
Серозно-гнойная — при бронхоэктазах, кавернах легких и особенно гангрене легких (отличается при этом отвратительным гнилостным запахом).
По времени появления кашля можно отметить следующие типы его:
1) утренний кашель — при хроническом воспалении верхних дыхательных путей (носа, носоглотки, придаточных носовых полостей, зева, гортани, трахеи), особенно у алкоголиков и курильщиков. Этот кашель называется «кашлем при умывании», но он может появляться и раньше — в 5–7 ч утра с накоплением мокроты за ночь и с трудным ее отхаркиванием;
2) вечерний кашель — при бронхитах, пневмониях;
3) ночной кашель — в связи с ночным усилением тонуса блуждающего нерва и повышением его возбудимости — при увеличении внутригрудных лимфоузлов, при туберкулезе легких и др.
С точки зрения условий, при которых кашель возникает, или явлений, которыми сопровождается, надо иметь в виду следующие его формы:
1) кашель, возникающий в связи с переменой положения тела, наблюдается при наличии полостей в легких (бронхоэктазы, туберкулезные каверны, абсцесс, гангрена легких), если из них при известном положении содержимое выделяется в бронхи. Обращая внимание на то, при каком именно положении появляется кашель, можно иногда установить локализацию полости;
2) кашель, заканчивающийся рвотой, наблюдается при коклюше у детей (рвота в конце кашлевого приступа), при некоторых формах туберкулеза легких, при хроническом фарингите (вследствие раздражения чувствительной слизистой зева вязкой мокротой);
3) кашель, возникающий в связи с приемом пищи, особенно если в мокроте появляются частицы только что принятой пищи, наблюдается при сообщении пищевода с трахеей или с бронхом (свищ пищевода, соединяющийся с дыхательными путями);
4) кашель, сопровождающийся выделением больших количеств мокроты (выделение мокроты «полным ртом»), характерен для опорожнения полостей, особенно бронхоэктазов, а также для прорыва в бронх абсцесса легкого или эмпиемы плевры. Кашель, как уже сказано выше, один из наиболее частых кардиореспираторных симптомов. Он вызывается не только воспалительными реакциями, но и воздействием химических, механических и термических факторов. Кашель наблюдается при медиастинальном синдроме, аневризме аорты, мезаортите, митральном стенозе, истерии. Причинами приступообразного кашля с выделением мокроты бывают острые бронхиты, пневмонии, бронхиальная астма, а также хронические неспецифические пневмонии, хронические бронхиты, прорыв гнойного содержимого из полости абсцесса легкого, каверны или бронхоэктаза, рак бронхов, туберкулез, инфаркт легкого, начинающийся отек легкого. Приступообразный кашель встречается при трахеите, бронхите, пневмонии, сдавлении трахеи и бронхов. Приступообразный кашель может при вести к ряду осложнений — разрыву эмфизематозной буллы и другим, он сопровождается нарушением ритма сердца, кровохарканьем и т. д. Порой приступообразный кашель бывает столь интенсивным, что сопровождается головной болью и даже кратковременной потерей сознания (что обусловлено повышением внутригрудного давления и уменьшением притока крови к сердцу).
Клиническая характеристика кашля при различных заболеваниях
ОРЗ
Кашель различной интенсивности, обычно вначале сухой, затем влажный. Может начинаться не с первого дня заболевания. В зеве — катаральные явления.
Острый бронхит
Острый бронхит может быть как при вирусных (гриппе, кори и т. д.), так и при бактериальных инфекциях (в том числе при коклюше). Через 2–3 дня после начала заболевания появляется, как правило, наибольшее количество мокроты. В легких сухие, затем рассеянные влажные хрипы. Если у больного в течение нескольких дней продолжается приступообразный кашель с учащением пульса и дыхания, с отделением слизисто-гнойной мокроты, следует исключить начинающуюся бронхопневмонию. В таких случаях требуется рентгенография грудной клетки.
Крупозная пневмония
В первые дни — сухой болезненный кашель, а со 2–3-го дня заболевания появляется мокрота ржавого цвета, характерны внезапное повышение температуры и озноб, боль в грудной клетке при дыхании, учащение дыхания и пульса. В легких — крепитирующие хрипы в начальной стадии и в стадии разрешения, жесткое дыхание и изменение перкуторного звука.
Гриппозная пневмония
Гриппозная пневмония обычно присоединяется на 4–7-й день заболевания (но у маленьких детей может быть и раньше). Характерны повторный подъем температуры и выраженная интоксикация, сильная боль в груди, адинамия. В легких — изменение перкуторного звука, сухие и влажные мелкопузырчатые хрипы.
При анализе крови возможно повышение содержания лейкоцитов и сдвиг формулы влево, описаны варианты с понижением количества лейкоцитов.
Туберкулез легких
Характер кашля может быть различным, от небольшого утреннего кашля с незначительным количеством мокроты до мучительного приступообразного.
Приступообразный кашель — частое проявление экссудативного туберкулезного плеврита, стихающего по мере накопления жидкости.
Плеврит сухой
В начале заболевания может быть приступообразный кашель, но преобладает колющая боль в грудной клетке, усиливающаяся при кашле и глубоком дыхании. Больной стремится сдерживать кашель. Характерно отставание при дыхании пораженной половины грудной клетки.
Отек легких
При развитии отека легких на фоне одышки может быть кашель.
Отхождение мокроты приносит облегчение больному с патологией легких, чего не наблюдается у больных с застойной сердечной недостаточностью.
Бронхиальная астма
Кашель возникает после контакта с аллергеном, а также в момент приступа удушья. Кашель купируется бронхолитическими средствами.
В конце приступа — выделение необильной стекловидной мокроты.
Острый ларинготрахеит
Заболевание ларинготрахеит характеризуется сиплым, даже лающим кашлем, при котором больные жалуются на чувство постоянного раздражения в области гортани. Голос становится сиплым, грубым.
Болезнь может развиться самостоятельно или вслед за воспалением носоглотки, слизистая которой при осмотре оказывается покрасневшей.
Кашель у новорожденных и грудных детей
У новорожденных кашель — довольно редкое явление. Кроме того, у детей этого возраста кашлевой рефлекс довольно слаб, а у недоношенных и совсем не развит.
В грудном возрасте кашель встречается чаще вследствие учащения воспалительных заболеваний дыхательных путей и легких, также количества респираторных инфекций, при которых кашель является почти регулярным симптомом.
Появление кашля во время кормления говорит об аспирации (попадание в дыхательные пути) пищи. Это может случиться не только при насильственном кормлении, но из-за попадания различных предметов (крупинок, монет, пуговиц, булавок, игрушек и др.).
Клинические проявления наблюдаются в различные сроки после попадания инородного тела в трахею и бронхи, что зависит от его величины, конфигурации и уровня закупорки. Характерны внезапный приступообразный кашель, затрудненное дыхание, боль в грудной клетке. При перемещении инородного тела в дистальные отделы приступы кашля становятся все реже и прекращаются. Такое состояние крайне опасно для больного — показана немедленная госпитализация в отделение отоларингологии.
Острый ларингит у детей в возрасте от 1 года до 3 лет
У маленьких детей в возрасте от 1 года до 3 лет воспалительный процесс распространяется преимущественно на ложные голосовые связки. При этом, в особенности у невротических детей, присоединяется и спазм. Развивается картина стеноза гортани (ложный круп).
В этих случаях к сиплому кашлю присоединяется и тяжелая одышка с удлиненным вдохом. Обычно ребенок просыпается внезапно от сиплого кашля и одышки. Ребенок очень испуган, возбужден, отмечается бледность кожи с синевой вокруг рта и глаз, кончиков пальцев.
Утром состояние обычно улучшается, но хриплый кашель остается, и нередко картина повторяется и в следующую ночь.
Очень часто явления ложного крупа могут повторяться 2–3 и более раз у одного и того же ребенка. Это заболевание необходимо отграничивать от истинного крупа, который встречается при дифтерии.
Лечение кашля
Лечение кашля традиционными методами
Из средств для улучшения дренажа дыхательных путей наиболее широко применяются следующие:
1) корень алтея (сироп, настой), детям от 6 месяцев до 1 года — 1 дес. л. — 1 ст. л. до 4–5 раз в день;
2) мукалтин, детям от 3 месяцев до 1 года — 3–4 раза в день;
3) трава термопсиса (настой) — от 6 месяцев до 1 года — 1 дес. л. — 1 ст. л. 3 раза в день;
4) грудной эликсир — 3–4 раза в день, столько капель, сколько лет ребенку;
5) пертуссин — 0,5 ч. л. — 1 дес. л. 3 раза в день;
6) терпингидрат назначают из расчета 25 мг на год жизни 3 раза в день;
7) бромгексин — от 1 до 8 мг 3 раза в день;
8) АЦЦ (при вязкой мокроте) — от 50 до 200 г 3 раза в день;
9) стоптуссин (особенно при сухом болезненном кашле) — детям старше 5 лет (от 10 до 20 капель).
Однако следует помнить, что конечной целью является не подавление кашлевого толчка, являющегося защитной реакцией организма, а устранение причины кашля. Правильный выбор поможет сделать ваш лечащий врач.
Самостоятельное же применение сильнодействующих препаратов чревато непредсказуемыми последствиями.
Ложный круп
При любом крупе показана госпитализация в стационар, в тяжелых случаях — в отделение реанимации.
В легких случаях (при развитии стеноза) до прибытия врача можно помочь ребенку.
Используйте:
1) общие горячие ванны, ванны ножные с горчицей;
2) теплое питье — обязательно обильное (молоко с боржоми, 2 %-ным раствором соды);
3) горчичники;
4) прием успокаивающих средств (трав или настойки валерианы, пустырника);
5) вдыхание теплого пара, приток свежего воздуха;
6) назначение антигистаминных препаратов (тавегила, супрастина, пипольфена и т. д.).
В стационаре применяют гормональные препараты, инфузионную терапию, препараты для улучшения дренажа бронхов (сухой экстракт термопсиса, бромгексин-8, щелочные ингаляции).
При мучительном сухом кашле назначают противокашлевые средства — кодеин, дионин (при гнойных процессах в легких применять их нельзя). При симптомах бронхоспазма показаны эуфиллин, эфедрин внутривенно, сальбутамол.
При нагноительных заболеваниях легких показаны противовоспалительные препараты (аспирин и т. д.), антибиотики.
Аспирационный кашель у новорожденного и грудных детей
Из неотложных мероприятий до приезда бригады «скорой помощи» можно применить следующие приемы:
1) незамедлительно энергично поколачивать ладонью между лопатками пострадавшего;
2) прием Хайммеха: пострадавшего охватывают сзади руками так, чтобы правая кисть, сжатая в кулак, находилась на уровне между пупком и мечевидным отростком грудины, а левая кисть — поверх нее. В этом положении делают четыре резких толчка по направлению внутрь и вверх, вызывая искусственный кашель;
3) попытаться (осторожно) удалить инородное тело пальцами или пинцетом.
Реабилитационные мероприятия
Для реабилитации больных с заболеваниями легких используют физиотерапию, рефлексотерапию, а также воздействия искусственного микроклимата (гипоксические, гелий-кислородные смеси, аэроионизация, гелиотерапия).
Лечение кашля нетрадиционными методами
Гомеопатическая терапия
Гомеопатия представляет собой метод лечения особенным образом приготовленными безвредными гомеопатическими лекарствами. В современных условиях в противовес так называемой официальной аллопатической медицине гомеопатия может предложить эффективные методы лечения с индивидуальным подходом к больному. Гомеопатия лечит больного, а не болезнь. Фактически всякое заболевание проявляется таким разнообразием симптомов, что нет одного лекарства, которое можно было бы прописать от него.
Лечение больных с применением гомеопатических лекарств может осуществляться только врачом высокой квалификации, имеющим соответствующую подготовку. Однако прием гомеопатических лекарств часто можно начать до посещения врача. Это относится к случаям, когда само заболевание не является опасным для жизни, а показания к приему препаратов вполне ясны.
Таким образом, болезнь можно остановить в начальной стадии и избежать осложнений. При этом у гомеопатических лекарств отсутствуют какие-либо побочные вредные эффекты.
Что касается кашля — это не болезнь, а симптом, встречающийся при многих заболеваниях.
Чаще используют следующие гомеопатические препараты:
1) аконит 6 — остро возникший сухой короткий кашель с ознобом, сухой и горячей кожей, ухудшением к полуночи. Кашель усиливается ночью и при лежании на спине (принимают по 7 гранул или 6 капель каждые 2 ч);
2) бриопил 3х, 3 — сухой кашель с болью в груди, каждое движение усиливает колющую боль, затрудненное отхаркивание;
3) белладонна 3, 6 — сухой спастический кашель с сотрясением всего тела. Внезапное начало общего инфекционного заболевания. При судорожном шумном вдохе во время приступа кашля у детей. Лицо во время кашля становится красным;
4) ипекакуана (на основе травы мышатника) 6, 12 — судорожный кашель с одышкой, ощущением удушья и хрипами, забитостью бронхов вязкой слизью, которую невозможно откашлять;
5) гепар сульфур 6, 12 — при сухом или влажном кашле, связанном с заболеваниями бронхов, кожи;
6) фосфор 3, 6 — сухой кашель с ощущением саднения в горле и грудной клетке, усиливающимся при разговоре;
7) кроме того, хорошо помогают капсулы йодотум 3, 6; гоциамус 3х, 3; дулькамара 3х, 6, 12; румекс 3х, 3; станнум 6, 12 и др.
Фитотерапия
Лекарственные растения по сравнению с другими лечебными средствами имеют свои положительные стороны и недостатки.
Положительными сторонами являются их широкая распространенность, доступность и высокая лечебная эффективность, особенно при использовании в свежем виде; многостороннее действие на организм человека.
Особенностью лечения лекарственными растениями является довольно длительный срок их употребления; только тогда и обнаруживается их положительное лечебное действие. На эффективность воздействия влияют условия произрастания, сбора, обработки, хранения и приготовления препаратов.
При кашле можно использовать большое количество трав. Наиболее безопасны и широко распространены: абрикос, аир, алтей, вахта, вишня, девясил высокий, донник лекарственный, душица, инжир, калина, клюква, крапива, лен, лиственница, малина, мальта, мать-и-мачеха, медуница, миндаль, можжевельник, морковь, мята полевая, одуванчик, паслен черный, подорожник, пшеница, пырей ползучий, редька, ромашка непахучая, смородина черная, солодка голая, сосна, термопсис, тмин песчаный, укроп, фиалка трехцветная, хрен, чабрец, череда, чеснок, шафран, шиповник, ятрышник, ячмень.
Приведем рецепты сборов для лечения заболеваний дыхательных органов (берутся части сырья):
1) листья мать-и-мачехи — 4, листья подорожника — 3, корни солодки — 3, корни алтея — 2, корни солодки — 2, семена фенхеля — 1; листья лесной земляники — 2, трава чабреца — 1, листья шалфея — 1. Применяют так: 1 ст. л. смеси на стакан кипятка. Настаивать несколько часов, затем процедить. Принимать по 2 ст. л. через 2–3 ч. Облегчает отхаркивание;
2) листья мать-и-мачехи — 1, корень алтея — 1, корень солодки — 1, цветы коровяка — 1, листья подорожника — 1. 1 ст. л. смеси на стакан кипятка, на слабом огне варить 10 мин. Принимать по 0,25 стакана теплым 3–4 раза в день;
3) цветы коровяка — 2, корни алтея — 8, корень солодки — 3, корень фиалки — 1, семена аниса — 1, листья мать-и-мачехи — 4. 1 ст. л. заварить в 2 стаканах кипятка, настаивать 20 мин, процедить. Принимать по 0,25 стакана через 3–4 ч;
4) девясил высокий (корни) — 1, анис обыкновенный (плоды) — 1, сосновые почки — 1, шалфей лекарственный (листья) — 1, мята перечная (трава) — 1, календула (цветы) — 1, мать-и-мачеха (лист) — 1, зверобой продырявленный (трава) — 1, подорожник большой (листья) — 1, эвкалипт прутьевидный (листья) — 1. 1–2 ст. л. смеси заливают 200 мл кипятка и ставят на водяную баню на 15 мин. 45 мин настоять, отцедить и долить кипяченой водой до 200 мл. Принимать по 1/4–1/3 стакана настоя 3 раза в день после еды при хронической пневмонии, бронхоэктатической болезни.
Сырье, используемое для приготовления смеси при ларингитах, трахеитах: эвкалипт (лист), шалфей лекарственный, ромашка аптечная (цветы), мята перечная (трава), девясил высокий (корни), тимоген обыкновенный (трава), сосна обыкновенная (почки).
Средства от кашля из народных лечебников
В своих рецептах потомственный знахарь П. М. Куренков, автор «Русского народного лечебника», предлагает несколько действенных средств от кашля.
Черную редьку в количестве 6–8 шт. нарезать очень тоненькими ломтиками. Посыпать каждый ломтик обильно сахаром. Появившийся сок пить по 1 ст. л. каждый час. Знахари утверждают, что описанное средство излечивает самый тяжелый кашель в сравнительно короткие сроки.
Бразильский способ: 2 спелых банана протереть через сито и добавить 1 чашку воды, подогреть и пить эту смесь.
При продолжительном сухом кашле натереть грудь сухой суконной тряпкой, затем втереть досуха внутреннее свиное сало (хуже — топленое масло), прибавив к нему немножко соснового масла.
Изрезать на мелкие кусочки и кипятить 10 луковиц и 1 головку чеснока в непастеризованном молоке до тех пор, пока лук и чеснок не станут мягкими. Прибавить немного сока будры (другое название — собачья мята). Добавить меда. Доза — по 1 ст. л. каждый час в течение всего дня.
Взять ржи, ячменя, цикория, добавить 120 г очищенного горького миндаля и пить как обыкновенный кофе. Можно пить с горячим топленым молоком.
Весной от кашля полезно пить березовый сок или сок кленового дерева с молоком.
Смешать 2 ст. л. свежего деревенского сливочного масла, 2 желтка свежих яиц, 1 ч. л. пшена.
В стакане молока вскипятить 1 ст. л. мелко накрошенного исландского мха. Кипятить, накрыв блюдцем, процедить. Пить лекарство как можно более горячим, только на ночь перед сном. После этого не ходить.
Настой исландского мха, 1 ч. л. на стакан, пить как чай, добавив немного меда. Это средство от повторных простуд, бронхитов, пневмоний. Эффект — через 1–3 месяца до полного выздоровления.
В домашнем врачебнике О. А. Морозовой предлагаются такие испытанные средства от кашля.
Принимать несколько раз в день по 1 дес. л. такую смесь: 2 ч. л. сливочного масла, 2 сырых желтка, 1 дес. л. муки или крахмала, 2 дес. л. меда. Все хорошо перемешать.
Лицам, которые часто простужаются и кашляют, полезно пить весной березовый сок с молоком и небольшим количеством муки или крахмала, а также использовать вместо чая настой из земляники или клубники.
А теперь несколько рецептов, неоднократно проверенных при сильном кашле.
Взять 500 г очищенного измельченного лука (можно натереть на терке), 50 г меда, 400 г сахара. Всю эту смесь варить в 1 л воды в течение 3 ч на слабом огне. Жидкость нужно остудить, слить в бутылки и плотно закупорить. Принимать при сильном кашле по 1 ст. л. 4–5 раз в день.
Старинный рецепт от легочных болезней. По 1 фунту (примерно 454 г) масла, меда, сахара, 0,25 фунта — какао, 8 желтков, 3 стакана сливок.
Желтки, сливки и какао слить в 1 сосуд. Масло и фунт внутреннего свиного сала разогреть вместе. Смешать. Затем все кипятить до тех пор, пока не получится жидкое тесто (как для блинов). Остудить. Пить 3 раза в день по 1 ст. л.
Апитерапия
Наверно, нет человека в нашей стране, который бы ни разу не слышал о чудодейственном бальзаме — мумие. Его находят в труднодоступных для человека скалах, пещерах в виде натеков, сосулек, скоплений в расщелинах.
Мумие в своем составе содержит около 28 химических элементов, 30 макро— и микроэлементов, а также 10 различных окисей металлов, 6 аминокислот, ряд витаминов групп В, С, А, эфирные масла, пчелиный яд, смолоподобные вещества. Механизм действия на организм является достаточно сложным и многосторонним: как противовоспалительное, антисептическое, общеукрепляющее средство, препарат восстанавливает структуру нервных стволов, головного мозга.
Проверка на подлинность такая: 0,1 г очищенного мумие полностью без остатка растворяется в 5 мл воды и фильтруется. Раствор мумие не изменяется при добавлении разбавленных щелочей, светлеет и образует бурый осадок при добавлении разбавленных кислот. Противопоказаний для применения мумие в умеренных дозах практически нет.
Необходимое количество мумие для единовременного употребления — 0,2–0,5 г в зависимости от веса человека: до 70 кг — 0,2 г, до 80 кг — 0,25–0,3, до 90 кг — 0,3–0,4, более 90 кг — 0,4–0,5 г; дети от 3 месяцев до 1 года — 0,01–0,02 г, до 9 лет — 0,05 г, от 9 до 14 лет — 0,1 г в день.
При применении мумие необходимо полноценное, богатое витаминами и белками питание. Приготовленное мумие следует запивать молоком, соком, медом. Если 5 г мумие растворить в 20 ст. л. воды, тогда в 1 ст. л. — 0,25 г мумие, 1 дес. л. — 0,2 г мумие, 1 ч. л. — 0,1 г мумие.
Раствор хранить в холодильнике не более 10 суток.
При воспалительных и аллергических заболеваниях, насморке, катаре верхних дыхательных путей, чихании, кашле — прием мумие по 0,2–0,5 г в смеси с медом и молоком утром и вечером. Курс — 10–25 г мумие. В течение 25–28 дней с 5– дневным перерывом. Бронхиальная астма — прием мумие по 0,2–0,5 г 2 раза в день (утром натощак и вечером перед сном). Курс лечения — 25–28 дней. В зависимости от тяжести заболевания необходимо 1–3 курса с перерывом в 5 дней между курсами.
Массаж
В комплексном лечении кашля при бронхитах, пневмониях показано выполнение массажа. Противопоказаний к массажу немало, поэтому сначала следует проконсультироваться у специалиста. Практически все процедуры выполнимы в домашних условиях.
Массаж мышц спины начинается с плоскостного поглаживания трапециевидных мышц, а также нижней и средней части спины. В нижней части поглаживания делаются снизу вверх к подмышечным лимфатическим узлам (область подмышек не массировать). В верхней части — от затылка к надключичным лимфоузлам. Эта группа мышц располагается по всей средней части спины, а ее наружный край лежит на линии, проходящей от середины подмышки до копчика. Вдоль всего наружного края мышц (линия «подмышка — копчик») нужно провести, используя опорную часть ладони или ее ребро, разминание — продольное и поперечное. При продольном разминании массирующая рука движется в горизонтальном направлении, а при поперечном — вдоль края мышц. Сдвигание с использованием всей ладони необходимо также проводить в двух направлениях. Далее следует щипцеобразное продольное и поперечное разминание верхненаружных краев трапециевидных мышц. Край мышцы захватывается пальцами и разминается сначала с одновременным продвижением вдоль него, а затем с поперечным перегибанием края мышцы между пальцами. Перейдя непосредственно на трапециевидную мышцу, разотрите кончиками пальцев ее поверхность. Так же массируйте широчайшую мышцу спины. Разотрите затем обе мышцы ладонью.
После этого сделайте вибрационное поглаживание и непрерывную вибрацию мышцы спины, с помощью которых в тканях создаются колебательные движения различной скорости и амплитуды. Выполняя это, рука массажиста надавливает на ткани, не отрываясь от кожи массируемого участка. Продолжительность серии непрерывных вибраций в среднем 5–15 с, затем на 3–5 с — пауза, во время которой проводят поглаживание. Серии колебательных движений проводят с постепенно нарастающей скоростью. В начале массажа частота вибраций равна 100–200 колебаниям в минуту, в середине — 200–300, затем постепенно уменьшается. Тот же прием, производимый с постоянным движением по коже, называется вибрационным поглаживанием.
Каждый массажный прием повторяется 3–5 раз. Продолжительность — 7–15 мин. Курс лечения — 7–10 процедур. По окончании курса — перерыв в несколько дней.
Массаж грудной клетки при бронхитах, пневмониях следует проводить в дренажном положении, т. е. голова находится ниже грудной клетки. Для этого просто можно подложить подушку.
Кроме того, очень полезна всем страдающим заболеваниями дыхательной системы процедура растирания подошв. Стопу растирают ладонями, подушечками пальцев, краем ладони, пальцами, сложенными в кулак, до хорошего согревания.
На массаж каждой стопы затрачивается 1–1,5 мин.
Дыхательная гимнастика
Важное место в выздоровлении людей, страдающих заболеванием органов дыхания, занимают специальные дыхательные упражнения. Они обеспечивают полноценный дренаж бронхов, очищают слизистую дыхательных путей, укрепляют дыхательную мускулатуру.
Выполняя дыхательные упражнения, нужно дышать ртом, чтобы не занести патологическое содержимое носоглотки в бронхи.
Исходное положение (и. п.) — стоя, ноги на ширине плеч, руки в стороны на уровне плеч, отведены назад. Кисти повернуты вперед ладонями. На счет 1 молниеносно скрестить руки и ладонями хлопнуть по лопаткам, затем на счет 2 вернуться в и. п., со вдохом выпятив живот. Необходимо следить, чтобы кисти каждый раз были отведены далеко назад, только тогда удар по важной рефлексогенной зоне будет нужной силы.
И. п. стоя на носках, прогнувшись. Ноги на ширине плеч. Пальцы скрестить, будто держите над головой топор. На счет 1 (резкий мощный выдох) опуститься на стопы и одновременно быстро наклониться вперед, «опустив топор». На счет 2 вернуться в исходное положение, диафрагмальным вдохом надув живот.
И. п. стоя на носках, прогнувшись. Ноги на ширине плеч, руки в стороны вверх. На счет 1 опуститься на стопы. Наклониться вперед, округлив спину, а руки через стороны махом скрестить перед грудью, больно хлестнуть кистями по лопаткам (выдох). На счет 2–3 развести руки в стороны и затем снова хлестнуть по лопаткам. Затем на счет 4, выпятив живот, вернуться в исходное положение.
Полезным упражнением для детей будет такая тренировка дыхательной мускулатуры, как создание сопротивления на выдохе (надувание шаров).
Глава 11. Кровотечения, кровоизлияния и болезни крови
Общее понятие о кровотечении
Общая характеристика кровотечений
Классификация
Кровотечение — истечение крови из кровеносных сосудов из-за нарушения их целостности.
Классификация кровотечений:
1) по происхождению:
а) травматические;
б) нетравматические;
2) по механизму возникновения:
а) от разрыва (haemorrhagia per rhexin);
б) от разъединения (haemorrhagia per diabrogin);
в) аррозивные кровотечения, от просачивания (haemorrhagia);
3) по виду кровоточащего сосуда:
а) артериальные;
б) артериовенозные (смешанные);
в) венозные;
г) капиллярные (из паренхиматозного органа — паренхиматозные);
4) по месту излития крови:
а) наружные (на поверхность тела);
б) внутренние (в замкнутую полость тела или в просвет полого органа);
в) внутритканевые или интерстициальные (в межтканевые промежутки).
Понятие о кровотечении, кровоточивости и кровоизлиянии
Кровотечение может возникать остро, внезапно в результате травмы или других причин или проявляться постепенно, сопутствуя предшествующим заболеваниям.
Среди понятий, отражающих истечение крови из сосудистого русла, необходимо выделять понятия кровоточивости (характерно для геморрагического диатеза) и кровоизлияний (скопление крови в тканях или полостях организма из-за повышения проницаемости или нарушения целостности кровеносных сосудов).
Общая характеристика острой кровопотери
Острая кровопотеря вызывает в организме глубокую перестройку кровообращения и вводит в действие сложнейшие механизмы компенсации нарушенного гомеостаза. Клинические и патологические изменения независимо от локализации источника кровотечения характеризуются общими проявлениями. Пусковым звеном в развитии этих нарушений является нарастающее снижение ОЦК (объема циркулирующей крови). Острая кровопотеря опасна прежде всего развитием циркуляторных и гемодинамических расстройств, представляющих непосредственную угрозу для жизни. Иными словами, при острой, особенно массивной, кровопотере человеческий организм страдает не столько от уменьшения количества эритроцитов и гемоглобина, сколько от снижения ОЦК и гиповолемии.
Каждый человек реагирует на потерю одного и того же объема крови по-разному. Если кровопотеря у здорового взрослого человека достигает 10 % ОЦК, что составляет в среднем 500 мл, она не приводит к выраженным изменениям гемодинамики. При хронических воспалительных процессах, нарушениях водно-электролитного баланса, интоксикации, гипопротеинемии такую же кровопотерю следует восполнить плазмозаменителями и кровью.
Характер и динамика клинических проявлений острой кровопотери зависят от различных факторов: объема и скорости кровопотери, возраста, исходного состояния организма, наличия хронического заболевания, времени года (в жаркое время года кровопотеря переносится хуже) и др. Тяжелее переносят острую кровопотерю дети и лица пожилого возраста, а также беременные, страдающие токсикозами. Реакция организма на острую кровопотерю определяется в каждом отдельном случае степенью саморегуляции функциональных систем на основе сформулированного академиком Л. К. Анохиным золотого правила нормы, по которому всякое отклонение какого-либо фактора от жизненно важного уровня служит толчком к немедленной мобилизации многочисленных аппаратов соответствующей функциональной системы, вновь восстанавливающих этот важный приспособительный результат.
Любая значительная кровопотеря ведет к гиповолемическому шоку.
Различают две формы гиповолемического шока:
1) компенсированный (острая кровопотеря до 15–25 % ОЦК компенсируется здоровым организмом в результате включения механизмов саморегуляции: гемодилюции, перераспределения крови и других факторов, АД в норме, индекс Альговера — 1);
2) декомпенсированный:
а) 1-й степени — потеря ОЦК — 15 % и более;
б) 2-й степени — потеря ОЦК — 20–25 %, ортостатическая гипотензия;
в) 3-й степени — потеря ОЦК — 30–40 %, артериальная гипотензия, олигурия;
г) 4-й степени — потеря ОЦК более 40 %, нарушение сознания, коллапс.
Состояние больных с острой кровопотерей может быть различным. Большинство больных с механической травмой при наличии сочетанных повреждений поступают в тяжелом состоянии и нуждаются в неотложном лечении.
Оценивая общее состояние больных с острой кровопотерей, следует принять во внимание анатомическую локализацию повреждения. Степень и характер клинических проявлений зависят от того, какие именно ткани и органы повреждены. Тяжелые закрытые повреждения конечностей, грудной стенки, спины и поясничной области могут сопровождаться обширными кровоизлияниями в подкожную клетчатку. Повреждения внутренних органов сопряжены с кровотечениями в серозные полости и просвет полых органов.
Следствием травм груди может быть гемоторакс, нередко достигающий объема 1–2 л. При переломах длинных трубчатых костей, при ушибах спины и переломах костей таза в мышцах, в подкожной жировой клетчатке, в забрюшинном пространстве образуются гематомы. Закрытые повреждения печени, селезенки, как правило, сопровождаются массивной внутренней кровопотерей.
Исходное состояние в значительной мере может определить устойчивость к кровопотере. Утверждение, что потеря крови, не превышающая 10–15 % ОЦК, безопасна, справедливо только для лиц с нормальным исходным состоянием. Если к моменту кровопотери уже имела место гиповолемия, то даже небольшое кровотечение может вызвать серьезные последствия.
Кахексия, гнойная интоксикация, длительный постельный режим, предшествующие небольшие кровотечения — все это создает опасный фон, на котором новое кровотечение влечет за собой более тяжелые последствия, чем обычно. Для лиц пожилого возраста характерна хроническая гиповолемия в сочетании с плохой адаптационной способностью сосудистого русла, обусловленной морфологическими изменениями стенок сосудов. Это повышает опасность даже небольшой по объему кровопотери из-за нарушений в работе функциональных систем саморегуляции, в частности так называемого внутреннего звена саморегуляции.
Хорошо известные симптомы триады острой массивной кровопотери — низкое артериальное давление, частый нитевидный пульс и холодная влажная кожа — являются главными, но не окончательными признаками критического состояния. Нередко наблюдаются спутанность сознания, сухость во рту и жажда, расширение зрачков, учащение дыхания. Однако следует учитывать, что при оценке тяжести состояния больного с массивной кровопотерей клинические признаки ее могут проявляться в разной степени, а некоторые даже отсутствовать. Определение клинической картины при острой кровопотере должно быть комплексным и включать оценку состояния центральной нервной системы, кожи и слизистых, определение артериального давления, частоты пульса, объема кровопотери, величины гематокрита, содержания гемоглобина, количества эритроцитов, тромбоцитов, фибриногена, свертываемости крови, часового (минутного) диуреза.
Изменения центральной нервной системы (ЦНС) зависят от исходного состояния больного и величины кровопотери. При умеренной кровопотере (не более 25 % ОЦК) у практически здорового человека, не страдающего хроническим соматическим заболеванием, сознание может быть ясным. В ряде случаев больные возбуждены.
При большой кровопотере (30–40 % ОЦК) сознание сохранено, у ряда больных наблюдаются сонливость и безразличие к окружающей обстановке. Наиболее часто больные жалуются на жажду.
Массивная кровопотеря (свыше 40 % ОЦК) сопровождается значительной депрессией ЦНС: адинамией, апатией, возможно развитие гипоксической комы. Если у больных сознание сохранено, то они сонливы и постоянно просят пить.
Цвет, влажность и температура кожи — это простые, но важные показатели состояния больного, и в частности характера периферического кровотока. Теплая розовая кожа свидетельствует о нормальном периферическом кровообращении, даже если артериальное давление низкое. Холодная бледная кожа, бледные ногти позволяют говорить о выраженном периферическом артериальном и венозном спазме. Такое нарушение или частичное прекращение кровоснабжения кожи, подкожной жировой клетчатки в ответ на снижение ОЦК является следствием перестройки кровообращения с целью поддержания кровотока в жизненно важных органах — «централизация» кровообращения. Кожа на ощупь холодная, может быть влажной или сухой. Периферические вены на руках и ногах сужены. После надавливания на ноготь капилляры ногтевого ложа медленно наполняются кровью, что свидетельствует о нарушении микроциркуляции.
При глубоких расстройствах кровообращения — геморрагическом шоке и «децентрализации» кровообращения — кожа приобретает мраморный оттенок или серовато-синюшную окрас ку. Температура ее снижается. После надавливания на ноготь капилляры ногтевого ложа заполняются очень медленно.
Число сердечных сокращений. Снижение ОЦК и уменьшение венозного возврата крови к сердцу приводят к возбуждению симпатико-адреналовой системы и одновременно к торможению вагусного центра, что сопровождается тахикардией.
Стимуляция альфа-рецепторов симпатической нервной системы приводит к артериальной вазоконстрикции сосудов кожи и почек. Благодаря вазоконстрикции обеспечивается кровоток в жизненно важных органах («централизация» кровообращения), таких как сердце и мозг, которые не переносят неадекватный кровоток более нескольких минут. Если периферическая вазоконстрикция избыточна или продолжительна, то нарушение тканевой перфузии приводит к освобождению лизосомных ферментов и вазоактивных веществ, которые сами значительно усугубляют расстройства кровообращения.
При массивной кровопотере частота пульса обычно возрастает до 120–130 ударов в минуту, а иногда и до больших величин вследствие стимуляции симпатической нервной системы. Это обеспечивает поддержание сердечного выброса при сниженном объеме крови. Однако если частота сердечных сокращений превышает 150 в минуту, то сердечный выброс снижается, уменьшается длительность диастолы, снижаются коронарный кровоток и наполнение желудочков.
Тахикардия — неэкономичный режим работы сердца. Учащение сердечных сокращений до 120–130 в минуту и более при острой кровопотере является основанием для опасений и свидетельствует о некомпенсированном дефиците ОЦК, о продолжающемся сосудистом спазме и о недостаточности инфузионной терапии. Учитывая артериальное и центральное венозное давление, окраску и температуру кожи, часовой диурез, необходимо установить, не является ли тахикардия следствием гиповолемии и недостаточно восполненного ОЦК. Если это так, то следует искать источник кровотечения, устранить его и интенсифицировать инфузионно-трансфузионную терапию.
Следовательно, изменение частоты сердечных сокращений при острой кровопотере является важным клиническим признаком. Наибольшая его ценность проявляется при динамическом наблюдении, тогда этот показатель отражает клинику и результат лечения.
При острой кровопотере компенсаторное уменьшение емкости сосудистого русла обеспечивается вазоконстрикцией артериол и сужением больших вен. Венозная вазоконстрикция является одним из наиболее важных компенсаторных механизмов, который позволяет больным переносить дефицит ОЦК до 25 % без развития артериальной гипотензии.
У больных с острой кровопотерей или тяжелой травмой, если для устранения болевого синдрома вводят наркотические анальгетики, особенно морфин, артериальное давление внезапно снижается. Чаще всего это наблюдается у больных с неустойчивой гиповолемией, когда артериальное давление поддерживается на относительно нормальном уровне вазоконстрикцией, которая уменьшается или снимается наркотическими анальгетиками и вазодилататорами. Они не только влияют на вазоконстрикцию артериол, но и способствуют венозной дилатации и могут увеличивать сосудистую емкость до 1–2 л и более, вызывая относительную гиповолемию. Следовательно, прежде чем вводить наркотические анальгетики, больному с травмой и кровопотерей необходимо восстановить ОЦК и нормализовать гемодинамику. Снижение артериального давления в ответ на введение наркотических анальгетиков свидетельствует о сохраняющейся гиповолемии.
Функциональное состояние механизмов саморегуляции может взаимно влиять на способность компенсации гиповолемии.
Реакция на острую кровопотерю наступает очень быстро — через несколько минут после начала кровотечения развиваются признаки симпатико-адреналовой активации. Содержание катехоламинов, гормонов гипофиза и надпочечников повышается, и многие клинические симптомы геморрагического шока являются признаками повышенной активации симпатико-адреналовой системы в ответ на кровопотерю.
Артериальное давление — интегральный показатель системного кровотока. Его уровень зависит от ОЦК, периферического сосудистого сопротивления и работы сердца. При централизации кровообращения спазм периферических сосудов и увеличение сердечного выброса могут компенсировать уменьшение ОЦК, артериальное давление может быть нормальным или даже повышенным, т. е. нормальная величина артериального давления поддерживается сердечным выбросом и сосудистым сопротивлением. При снижении сердечного выброса вследствие уменьшения сосудистого объема артериальное давление остается нормальным до тех пор, пока сохраняется высокое периферическое сосудистое сопротивление, которое компенсирует снижение сердечного выброса. Умеренная гиповолемия (15–20 % ОЦК), особенно в положении лежа, может и не сопровождаться снижением артериального давления.
Артериальное давление может оставаться нормальным до тех пор, пока снижение сердечного выброса или потеря объема крови не будут столь велики, что адаптационные механизмы гомеостаза не смогут больше компенсировать сниженный объем. По мере того как дефицит ОЦК нарастает, развивается прогрессирующая артериальная гипотензия. Правильнее считать уровень артериального давления при острой кровопотере показателем компенсаторных возможностей организма. Артериальное давление отражает состояние кровотока в крупных сосудах, но не гемодинамики в целом. Кроме того, низкое артериальное давление не обязательно свидетельствует о недостаточности тканевого кровотока.
Клиническая характеристика состояний при различной локализации источника кровотечения
Носовое кровотечение
Истечение крови из передних носовых отверстий или носоглотки может возникать без видимой внешней причины — так называемое спонтанное носовое кровотечение. Кроме того, оно может быть травматическим и послеоперационным.
Спонтанное носовое кровотечение вызывают общие и местные причины. Среди общих наиболее частыми являются заболевания, сопровождающиеся повышением артериального давления (гипертоническая болезнь, почечная гипертония), изменениями сосудистой стенки (атеросклероз, геморрагические диатезы, болезни Ослера — Рандю), болезни системы крови, почек, печени, инфекционные заболевания (чаще других — грипп). К спонтанным носовым кровотечениям, обусловленным общими причинами, относят также викарные носовые кровотечения при дисменорее, кровотечения, возникающие при резком понижении атмосферного давления, при гипертонии.
Местные причины носового кровотечения: разрыв артериальной веточки, артериолы либо капилляров в области кровоточивой зоны перегородки носа, гемангиома полости носа, ангиофиброма основания черепа, злокачественные опухоли носа.
Симптомы. Основными симптомами являются истечение алой, не пенящейся крови из передних носовых отверстий, стекание крови по задней стенке глотки. Кровь может выделяться из носа по каплям или струей. В результате заглатывания крови возникает кровавая рвота. При длительном, особенно скрытом, носовом кровотечении развивается предобморочное и обморочное состояние — бледность кожи, холодный пот, слабый и частый пульс, падение артериального давления.
Нужно дифференцировать носовое кровотечение с кровотечением из нижних дыхательных путей (трахеи, бронхов, легких); в последнем случае кровь пенистая, кровотечение сопровождается кашлем.
Кровохарканье
Кровохарканье (haemoptysis) — выделение крови из бронхиальных путей или из легких. Собственно, кровохарканьем принято называть небольшую примесь крови в мокроте, прожилки крови, плевки с кровью, а термин «haemaptoe» относят обычно к легочным кровотечениям.
Кровохарканье может наблюдаться при многих болезнях, особенно при заболеваниях легких и верхних дыхательных путей. Наиболее часто отмечается при легочных нагноениях, туберкулезе, раке, инфаркте легкого, грибковых и паразитарных заболеваниях легких, возможно при митральном стенозе, левожелудочковой недостаточности, гипертензии малого круга кровообращения и гипертонической болезни во время криза. Может быть проявлением геморрагического диатеза, авитаминоза С, передозировки антикоагулянтов, нарушения свертывающей системы крови. Кровохарканье из трахеи и гортани обычно обусловлено опухолью, туберкулезом, реже острым ларингитом и трахеитом. Кровохарканье является чаще всего результатом дианедеза форменных элементов крови через неповрежденные стенки кровеносных сосудов, реже — следствием разрыва или аррозии сосудистой стенки, распада опухоли.
Симптомы. Выделение мокроты с примесью крови сопровождается кашлем и солоноватым привкусом во рту. Примесь ярко-красной крови в мокроте может быть в виде прожилок или густо окрашенных плевков мокроты. Отличительные особенности кровохарканья имеются лишь при некоторых заболеваниях.
Ржавая мокрота бывает при крупозной пневмонии и излиянии крови в полостные образования легких (каверну, кисту, полость абсцесса). Мокрота, напоминающая малиновое желе, традиционно приписывается поздней стадии рака легких.
От истинного кровохарканья следует отличать псевдо харканье, возникающее при патологии ротовой полости и носоглотки.
Легочное кровотечение
При упорных кровохарканьях существует опасность легочного кровотечения. Легочное кровотечение — выделение из дыхательных путей значительного количества или чистой крови, или в виде обильной ее примеси к мокроте. Легочное кровотечение является серьезным осложнением различных, чаще всего воспалительных заболеваний органов дыхания неспецифического или специфического происхождения, а также злокачественных опухолей и повреждений легких. При быстром прогрессировании острого воспалительного процесса сосуды легких не успевают тромбироваться, и при распаде легочной ткани может наступить легочное кровотечение. При хронических воспалительных заболеваниях органов дыхания в сосудах развиваются дегенеративные изменения, вследствие чего могут образоваться деформации сосудов в виде аневризматических расширений. Легочное кровотечение возникает при разрыве или аррозии их стенок. При опухолях кровотечение может быть обусловлено распадом ткани или аррозией кровеносных сосудов злокачественной опухоли.
Травмы груди с ушибом или разрывом легочной ткани, при которых повреждаются сосуды, могут сопровождаться обильными легочными кровотечениями. Причиной легочных кровотечений могут быть инородные тела трахеи, бронхов и легких, вызывающие ранения сосудов или аррозию их стенки вследствие пролежня. После операций на легких причиной легочных кровотечений могут быть бронхиальный свищ и эмпиема плевры, аррозия кровеносного сосуда. Легочные кровотечения во время бронхоскопии могут возникнуть при биопсии сильно васкулизированных опухолей или в момент экстракции вклиненного инородного тела трахеи и бронхов.
Легочным кровотечением могут осложняться болезни органов кровообращения и крови. При митральном стенозе и некоторых врожденных пороках сердца (комплекс Эйзен менгера) оно обусловлено затруднением оттока крови из малого круга кровообращения и разрывом расширенных бронхиальных вен. Профузные легочные кровотечения наблюдаются при вскрытии аневризмы аорты в трахею или бронхи, разрыве артериовенозных аневризм легких, варикозно-расширенных вен слизистой оболочки воздухоносных путей. При болезнях крови легочное кровотечение чаще связано с геморрагическим диатезом. При синдроме Гудпасчера развивается некротический альвеолит с кровоизлиянием в полость альвеол и пролиферативный, или нефротический, гломерулонефрит. Таким образом, в основе кровохарканья и легочного кровотечения лежат такие процессы, как аррозия сосуда, разрыв сосудистой стенки, излияние крови в альвеолы из бронхиальных артерий, диапедезное пропитывание и др.
Несмотря на то что происхождение кровохарканья и легочного кровотечения в основном связано с повреждением сосудов легкого, имеет значение общее и местное нарушение процессов свертывания крови (гипокоагуляции крови за счет уменьшения содержания прокоагулянтов, повышения содержания физиологических антикоагулянтов, нарушения адгезивно-агрегационной способности тромбоцитов) и фибринолиза (активация фибринолитического процесса за счет тканевых фибринокиназ).
Классификацию легочных кровотечений осуществляют по количеству выделенной наружу крови за один раз.
Кровотечение характеризуется как:
1) малое, если количество выделенной крови не превышает 100 мл;
2) умеренное, если потеряно крови от 100 до 500 мл;
3) профузное, если выделено более 500 мл крови.
Поскольку при этом оценка степени интенсивности кровотечения затруднена вследствие субъективности больного и врача, многие склонны классифицировать легочные кровотечения по отношению кровопотери к должному объему циркулирующей крови (ОЦК).
Кровотечение считается:
1) малым — при потере до 5 % ОЦК;
2) умеренным — от 5 до 15 % ОЦК;
3) профузным — больше 15 % ОЦК;
Легочные кровотечения начинаются внезапно или после кратковременного продромального периода: кровохарканье, ощущение боли, «теплой струи» или «кипения» в груди. Клинические проявления в значительной степени определяются интенсивностью кровотечения и массивностью кровопотери. Малое кровотечение сопровождается кашлем и отделением кровянистой мокроты или чистой крови изо рта, умеренное — выделением крови струйкой или синхронно с кашлевым толчком изо рта и носа. Кровотечения при злокачественных новообразованиях часто бывают профузными и молниеносными. Выделяющаяся кровь розово-красного цвета, пенистая, не свертывается, имеет щелочную реакцию.
При длительной задержке крови во внутрилегочных полостях (абсцесс, киста, каверна) цвет откашливаемой крови становится темно-коричневым или ржавым, могут быть сгустки, напоминающие ноздреватую мягкую массу, включающую и алую пенистую кровь.
Во время легочного кровотечения больные возбуждены, испуганы, бледны. Вскоре появляются одышка, тахикардия, падает артериальное давление. В легких выслушиваются обильные разнокалиберные влажные хрипы, причем на ранних стадиях кровотечения они преобладают на стороне источника кровотечения.
Потеря крови менее опасна, чем последствие легочного кровотечения. Массивная аспирация приводит к смерти от асфиксии. Вслед за кровотечением могут возникнуть аспирационная пневмония и обтурационные ателектазы, которые протекают тяжело и часто осложняются абсцессами легких.
В каждом случае легочного кровотечения следует выяснить, выделяется ли кровь из бронхиальной системы или из полости рта, носоглотки, пищевода. При заболеваниях десен, миндалин или носоглотки кровь из полости рта и носоглотки выделяется по утрам, кашля и рвоты при этом не бывает.
Кровь из пищевода выделяется при отрыжке или рвоте, при отсутствии кашля. Она чаще типа кофейной гущи, содержит много сгустков, может быть перемешана с остатками пищи и имеет кислую реакцию.
Язвенный анамнез, плотная печень и увеличенная селезенка позволяют предположить кровотечение из желудка или расширенных вен пищевода.
Желудочно-кишечные кровотечения
Известны десятки причин желудочно-кишечных кровотечений. Частота их обусловлена широким кругом патологии верхнего отдела пищеварительного тракта, большой ранимостью слизистой оболочки желудка.
Развитию желудочно-кишечных кровотечений способствуют:
1) заболевания организма или повреждение органа, осложняющиеся язвой и разрывом кровеносного сосуда;
2) первичное поражение сосудистой стенки — нарушения, изменения, повышенная ломкость, варикозное расширение, аневризмы;
3) нарушение коагулирующих свойств крови и ее фибринолитической активности. Определенную роль играют гипертония в артериальной и венозной системе, артериовенозные шунты в стенке органа, пептический фактор.
Заболевания, при которых могут возникнуть желудочно-кишечные кровотечения, можно разделить на:
1) болезни пищевода: злокачественные и доброкачественные опухоли (рак, саркома, лейомиомы, гемангиомы), дивертикулы, язвенный эзофагит, инородные тела, околопищеводные грыжи, специфические и неспецифические заболевания;
2) болезни желудка и двенадцатиперстной кишки: язвенная болезнь желудка и двенадцатиперстной кишки; пептические язвы желудочно-кишечных соустий, злокачественные новообразования, гетеротопическая поджелудочная железа, доброкачественные неэпителиальные опухоли (лейомиомы, миомы, фибромы, нейрофибромы), полипы, дивертикулы, эрозивный гастрит, дуоденит, синдром Маллори — Вейсса, туберкулез, сифилис, актиномикоз;
3) болезни печени и желчных путей, селезенки и воротной вены: цирроз печени, тромбоз воротной вены и ее ветвей, опухоли печени, желчнокаменная болезнь, травма печени (гемобилия);
4) болезни сердца и сосудов: атеросклероз и гипертоническая болезнь с разрывом склерозированных сосудов желудка и двенадцатиперстной кишки, разрывы аневризмы аорты, селезеночной артерии в просвет желудка или пищевода, болезнь Рандю — Ослера, узелковый периартериит;
5) болезни органов, прилежащих к желудку и двенадцатиперстной кишке: грыжа пищеводного отверстия диафрагмы, абсцессы, проникающие в желудок и двенадцатиперстную кишку, кисты поджелудочной железы, калькулезный панкреатит, синдром Золингера — Эллисона, опухоли брюшной полости, прорастающие в желудок или двенадцатиперстную кишку;
6) общие заболевания организма, сопровождающиеся изъязвлениями желудка и двенадцатиперстной кишки: ожоговая болезнь, инфекционные заболевания, послеоперационные острые язвы, острые язвы при поражении нервной системы, при заболеваниях сердечно-сосудистой системы и нарушениях кровообращения, при осложнениях лекарственной, гормональной терапии и отравлениях;
7) геморрагические диатезы и болезни крови: гемофилия, лейкозы, болезнь Верльгофа, лимфогрануломатоз;
8) при поражении кишечника: неспецифическом язвенном колите, инфекционных заболеваниях (дизентерии, брюшном тифе), инвазии паразитов (анкилостоматоз и стронгилоидоз), сифилисе, различных интоксикациях (ртутью, свинцом, мышьяком и т. п.), геморроидальном расширении вен, печеночной недостаточности, уремии, колитах и опухолях кишок.
Около 60–75 % желудочно-кишечных кровотечений являются следствием язвенной болезни желудка и двенадцатиперстной кишки, 20–40 % составляют неязвенные кровотечения.
Желудочно-кишечное кровотечение возникает из артерии, капилляров или вены, редко — из двух или трех сосудистых элементов одновременно. Только при травматическом повреждении стенки, как это имеет место при синдроме Маллори — Вейсса, кровоточат артерии, капилляры и вены.
При злокачественной опухоли также бывает смешанное кровотечение, так как сосуды разрушаются опухолевым процессом беспорядочно, но при этом редко возникает профузное кровотечение.
При язвенной болезни источником кровотечения чаще всего является артерия, реже кровотечение носит артериовенозный характер. При эзофагитах, гастритах, дуоденитах кровотечение всегда капиллярное из диффузных поверхностных воспалительных или дегенеративных участков.
Желудочно-кишечное кровотечение может возникнуть остро, внезапно, среди полного здоровья или проявляться постепенно, сопутствуя предшествующим заболеваниям.
Симптомы. Клиническая картина желудочно-кишечных кровотечений выражается симптомами, характерными для всякой острой кровопотери, и зависит от причины, степени, быстроты кровопотери, а также от компенсаторных реакций организма. Постоянные патогномоничные признаки желудочно-кишечного кровотечения: кровавая рвота, дегтеобразный стул или сочетание их, симптомы кровопотери.
Кровавая рвота (гематемезис) может быть однократной, обильной, незначительной, многократной, свежей алой кровью с примесью сгустков или без них, типа кофейной гущи. Кровавая рвота типа кофейной гущи, как правило, свидетельствует о кровотечении из верхних отделов пищеварительного тракта. Почти у половины больных кровавая рвота не является первым признаком кровотечения и может вообще отсутствовать. Повторная кровавая рвота чаще наблюдается при кровотечениях средней тяжести и тяжелых.
Быстрота появления кровавой рвоты зависит от интенсивности и массивности кровотечения, степени наполнения желудка пищевыми массами, индивидуальных особенностей организма. При умеренном желудочном кровотечении кровавой рвоты может не быть. Изливающаяся кровь успевает попасть в кишечник. Однако при профузном кровотечении дуоденальной локализации не исключается забрасывание крови в желудок и появление кровавой рвоты.
Кровавый дегтеобразный стул (мелена) редко совпадает с началом желудочно-кишечного кровотечения и порой может быть первым его проявлением. Характер мелены зависит от интенсивности кровотечения, локализации его источника. При остро возникшем профузном кровотечении кровь, раздражая кишечник и усиливая его перистальтику, быстро достигает ампулы прямой кишки, вызывая частый акт дефекации непосредственно кровью или калом с примесью крови.
Наличие в кале алой неизмененной крови свидетельствует о том, что источник кровотечения локализуется в дистальном отделе толстой кишки.
Гематемезис необходимо дифференцировать с легочным кровотечением, особенно если в анамнезе имеется указание на заболевание легких. Отличительным признаком легочного кровотечения является то, что кровь при нем изливается наружу не в результате рвотного рефлекса, а посредством кашлевых толчков и алых пенистых плевков.
Желудочно-кишечное кровотечение быстро сказывается на общем состоянии больных. Более чувствительны к кровопотере люди преклонного возраста, физически ослабленные, с сопутствующими заболеваниями.
Небольшие кровотечения проявляются головокружением, кратковременной общей слабостью, дегтеобразным стулом. При более массивных острых кровотечениях отмечаются резкая слабость, головокружение, холодный пот, цианоз губ, акроцианоз, выраженная бледность кожных покровов. Может быстро развиться геморрагический коллапс с потерей или нарушением сознания.
В результате острой анемии могут возникать тяжелые нарушения зрения (мелькание «мушек» перед глазами), слуха и психические расстройства вследствие прогрессирующей гипоксии мозга. Могут быть боли в области сердца, обусловленные гипоксией миокарда.
Кровоточащая язва желудка и двенадцатиперстной кишки
Кровоточащая язва желудка и двенадцатиперстной кишки — наиболее часто встречающаяся патология из всех желудочно-кишечных кровотечений.
Острые воспалительно-некротические процессы язвенного поражения стенки желудка или двенадцатиперстной кишки приводят к аррозии сосудов на дне язвы с возникновением кровотечения.
При локализации язвы в желудке кровотечение возникает из ветвей левой или правой желудочной артерии; при расположении язвы в двенадцатиперстной кишке — из ветвей поджелудочно-двенадцатиперстной артерии.
Наиболее тяжелые кровотечения бывают при хронической каллезной язве.
Боли и диспепсические явления, изжоги, кислые отрыжки, усиливающиеся за несколько дней до кровотечения и исчезающие при его возникновении, свидетельствуют о язвенной болезни.
Кровотечения из варикозных вен пищевода и желудка
Кровотечения из варикозных вен пищевода и желудка на почве нормальной гипертензии встречаются более чем в 30 % случаев всех желудочно-кишечных кровотечений. Они занимают второе место по частоте, уступая лишь язвенным кровотечениям.
Кровотечения при портальной гипертензии
При циррозе печени, тромбозе печеночных вен, тромбозе, стенозе или сдавлении воротной вены либо ее ветвей давление в портальной системе повышается. В связи с возникновением застоя в портальной системе возникают варикозное расширение вен желудка и пищевода, вен передней брюшной стенки, спленомегалия, асцит.
Различают внутрипеченочную, внепеченочную и смешанную формы портальной гипертензии.
Внутрипеченочная портальная гипертензия развивается вследствие цирроза печени (алкогольная), после болезни Боткина, малярии, сифилиса, синдрома Бадда — Киари, опухолей печени и др.
Внепеченочная форма отмечается после различных инфекций и воспалительных процессов брюшной полости, перенесенного пупочного сепсиса, вызывающих флебит или пилефлебит портальной вены или ветвей с последующим их тромбозом, рубцовым стенозом. Определенное значение в ее возникновении имеют опухоли, рубцы, воспалительные инфильтраты, хронический панкреатит, приводящие к сдавлению воротной вены и ее ветвей.
Более тяжелым течением отличаются внутрипеченочные формы портальной гипертензии, при которых нарушен приток не только портальной, но и артериальной крови. При внепеченочной форме изменяется портальное кровообращение, а артериальное кровоснабжение может компенсаторно повышаться. Портальная гипертензия может сопровождаться асцитом и рецидивирующим кровотечением из вен пищевода и желудка. Расширенные вены желудка и пищевода соединяют воротную и верхнюю полую вены.
Расширению вен способствуют высокое портальное давление и анатомическая взаимосвязь портальной и кавальной систем. Расширенные вены простираются на нижнюю и среднюю треть пищевода, а также захватывают кардиальную часть желудка, что и объясняется как тонкостенностью вен пищевода и кардиального отдела желудка, так и рыхлостью соединительной ткани, в которой они залегают, нарушениями их иннервации. При варикозном расширении вен пищевода развиваются трофические изменения в стенке вен и прилегающей слизистой оболочке.
Пусковым механизмом кровотечений при портальной гипертензии являются портальные кризы в портальной системе, вызывающие нарушения целостности декомпенсированных вен, пептический фактор и изменения в свертывающей системе крови. Кровотечения нередко возникают после обильного приема пищи или во время сна, когда приток крови увеличивается. Больные часто отмечают боли в эпигастральной области, сопровождающиеся изжогой, приступообразные боли в области печени, сочетающиеся с кровавой рвотой и желтухой.
При осмотре таких больных обнаруживаются увеличенные печень и селезенка или уменьшенная печень, похудение, расширение вен передней брюшной стенки, иктеричность склер и кожных покровов. Но эти признаки непостоянны, поэтому диагностика портального кровотечения не может быть полной без комплексного обследования с применением специальных методик.
Геморрагический эрозивный гастрит
Геморрагический эрозивный гастрит является довольно частой причиной желудочно-кишечных кровотечений. Существует мнение, что эрозии слизистой оболочки желудка возникают в результате системных заболеваний или под воздействием локальных факторов: при эндокринных, инфекционных, токсических, сердечно-сосудистых заболеваниях, нарушениях кровообращения, иногда при ожоговой болезни, длительном применении лекарственных препаратов (аспирина, бутадиона, гормонов коры надпочечников и др.), в послеоперационном периоде и при поражении нервной системы.
Большую роль в развитии нервной системы при геморрагическом гастрите играют биохимические сдвиги в свертывающей системе крови и нарушение обменных процессов, обусловливающие повышенную проницаемость капилляров слизистой оболочки желудка.
Клиника геморрагического гастрита не имеет патогномоничных симптомов и складывается из тупых болей в подложечной области, возникающих после погрешностей в диете, приема алкоголя, при неустойчивости стула и др. Кровотечения обычно непрофузные и не сопровождаются коллапсом.
Кровотечения при раке пищевода
Кровотечения при раке пищевода являются поздним клиническим проявлением заболевания, указывающим на запущенность и неоперабельность. Кровотечение возникает на III–IV стадии заболевания, когда диагноз уже не вызывает сомнений (исхудание, дисфагии, боли по ходу пищевода).
Кровотечения при раке желудка
Кровотечения при раке желудка редко носят профузный характер; обычно они возникают в поздних стадиях заболевания вследствие распада опухоли, часто после зондирования желудка для исследования желудочного сока.
В результате больные постепенно теряют умеренное количество крови. На фоне одно— или двукратной рвоты типа кофейной гущи длительно отмечается дегтеобразный стул, что объясняется паренхиматозным кровотечением из мелких сосудов распадающейся опухоли. После исчезновения дегтеобразного стула следы скрытого кровотечения можно обнаружить реакцией Грегерсена.
Значительно реже встречаются профузные кровотечения в начальных стадиях рака при аррозии крупного сосуда опухолевидным процессом. Для данной патологии характерны местные и общие симптомы рака желудка: прогрессирующая слабость, легкая утомляемость, потеря аппетита, исхудание, желудочный дискомфорт, диспепсические явления, боли в животе, мало зависящие от приема пищи, отрыжка тухлым, пальпируемая опухоль в животе.
Кровотечения при дивертикулах пищеварительного тракта
Кровотечения при дивертикулах пищеварительного тракта появляются вследствие изъязвления и перфорации, которые возникают в результате застоя в дивертикуле секрета, пищевых масс, инородных тел и возникновения воспаления его стенки. Кровотечение из дивертикулов, как правило, умеренное, сопровождающееся кровавой рвотой и меленой.
Типичных симптомов заболевания нет, диагноз базируется исключительно на данных рентгенологического исследования.
Кровотечения при доброкачественных неэпителиальных опухолях пищеварительного тракта
Кровотечения при доброкачественных неэпителиальных опухолях пищеварительного тракта составляют около 2 % кровотечений неясного генеза. Доброкачественные опухоли, являющиеся причиной кровотечения, могут локализоваться в пищеводе, желудке, двенадцатиперстной, тонкой или толстой кишке. Чаще всего наблюдаются кровотечения из опухолей желудка. В большинстве случаев причинами кровотечения являются лейомиома желудка, реже — фибромы, невриномы, нейрофибромы. Типичных симптомов заболевания также нет, диагноз ставится на основании рентгенологических и эндоскопических исследований.
Кровотечения при синдроме Маллори — Вейсса
Кровотечения при синдроме Маллори — Вейсса характеризуются образованием трещин на слизистой оболочке кардиально-пищеводной зоны. При этом повреждаются и сосуды, что сопровождается кровотечением разной интенсивности. Причиной этого синдрома является прием больших количеств алкоголя, пищи с возникающей при этом рвотой. Предрасполагающими факторами являются истончение желудка при атрофическом гастрите, а также пожилой возраст. Рвота ведет к повышению внутрижелудочного давления, изменению кровообращения в растянутом желудке вследствие ишемизации слизистого слоя при адекватной циркуляции крови в мышечном слое и возникновении разрывов слизистой оболочки. Порой развитию синдрома предшествуют икота, приступы кашля при бронхиальной астме, физическое перенапряжение после еды или хронические заболевания желудка. Боли в эпигастрии слабые или отсутствуют. Основным и решающим методом является эндоскопическое исследование.
Гемобилия
Гемобилия (травматическая, послеоперационная и обусловленная заболеваниями печени и желчевыводящих путей) — кровотечение из желчных путей в результате нарушения целостности кровеносных сосудов печени и желчевыводящих путей. Гемобилия проявляется приступообразными болями, желтухой и цикличными кровотечениями (через 6–8 дней).
Кровотечение при синдроме Золлингера — Эллисона
Кровотечение при синдроме Золлингера — Эллисона происходит из язв верхних отделов желудочно-кишечного тракта, образующихся под действием ульцерогенных аденом поджелудочной железы, которые выделяют гастрин, способный активизировать секрецию желудка.
Для синдрома Золлингера — Эллисона характерны выраженная гиперсекреция и упорный рецидивирующий характер язвенной болезни. Она протекает с жестокими болями, отличаются склонностью к кровотечениям и перфорациям. В связи с гиперсекрецией желудка нарушается функция поджелудочной железы, что сопровождается стеатореей.
Кровотечение при ангиоматозе Рандю — Ослера
Причиной профузных желудочно-кишечных кровотечений может быть геморрагический ангиоматоз Рандю — Ослера, характеризующийся периодическими кровотечениями из множественных телеангиэктазий и ангиом кожи, слизистых оболочек. Заболевание семейно-наследственное, передающееся по доминантному типу, но может возникать и спорадически. Чаще всего телеангиэктазии и ангиомы располагаются на слизистых оболочках носа и полости рта, на губах, языке, крыльях носа и ушных мочках, под ногтевыми пластинками пальцев рук. Реже поражаются слизистая оболочка трахеи, бронхов, желудочно-кишечного тракта, мочевого пузыря и печени.
Заболевание характеризуется частыми носовыми кровотечениями, появляющимися в раннем детском возрасте, телеангиэктазиями и ангиомами с определенной локализацией. Желудочно-кишечные кровотечения могут быть профузными и даже приводить к летальному исходу.
Кровотечение при лейкозе
При лейкозе в процесс патологической гиперплазии вовлекаются клетки сосудистой стенки и сосуды из кровеносных превращаются в кроветворные, что ведет к нарушению проницаемости стенки сосуда. В развитии геморрагического диатеза большая роль отводится изменению тромбоцитопоэза и снижению роста тучных клеток, продуцирующих гепарин, что проявляется обширными кровоизлияниями, в том числе и в пищеварительный тракт.
Кровотечения могут быть как незначительными, так и угрожающими жизни больного. При падении уровня антигемофильного глобулина в крови ниже 30 % при гемофилии возникают кровотечения. Желудочно-кишечные кровотечения при этом заболевании возникают в 10–20 % случаев.
Кровотечение при болезни Верльгофа
Нередко кровавая рвота и черный кал при болезни Верльгофа обусловлены заглатыванием крови из носа и десен, а не непосредственно из желудочно-кишечного тракта. Заболевание проявляется и кровоизлияниями в подслизистые оболочки. Наиболее патогномоничный признак болезни Верльгофа — тромбоцитопения, достигающая весьма низких цифр. Характерно резкое увеличение продолжительности кровотечения, особенно в период острых геморрагий.
Дисфункциональные маточные кровотечения
Дисфункциональные маточные кровотечения возникают в связи с нарушениями в системе «гипоталамус — гипофиз — яичники — матка» и в зависимости от нарушения развития фолликула, овуляции и состояния желтого тела делятся на овуляторные и ановуляторные.
При овуляторных (двухфазных) кровотечениях овуляция происходит, однако ритмическая секреция гормонов яичников нарушена.
Выделяют три основные формы этой патологии:
1) укорачивание фолликулярной фазы цикла (длительность ее достигает 7–8 дней, а весь цикл укорачивается до 14–21 дня);
2) укорачивание лютеиновой фазы (связанное с атрезией желтого тела), при котором цикл укорачивается, а интенсивность кровопотери возрастает;
3) удлинение лютеиновой фазы цикла (возникает вследствие длительного выделения гормонов желтого тела, характеризуется удлинением цикла и гиперполименореей);
4) овуляторные межменструальные кровотечения.
Ановуляторные (однофазные) маточные кровотечения характеризуются отсутствием овуляции и развитием фолликула без образования желтого тела. Различают гипер— и гипоэстрогенные ановуляторные циклы. При гиперэстрогенном цикле фолликул достигает полной зрелости, но разрыв его не происходит (персистенция фолликула). При гипоэстрогенном ановуляторном цикле в яичниках созревает одновременно несколько фолликулов, но они не достигают стадии зрелости — атрезия фолликула.
Симптомы. Клинически для ановуляторных маточных кровотечений характерна задержка менструаций с последующим длительным кровотечением.
Кровотечения при ранениях и травмах
Важно определить характер кровотечения из раны: артериальное, венозное или смешанное, так как в случае артериального кровотечения на конечность следует накладывать кровоостанавливающий жгут; в случае венозного — давящую повязку, так как жгут в этом случае только усилит венозное кровотечение. К сожалению, не только фельдшеры, но и многие врачи действуют по схеме «кровотечение — жгут», не затрудняя себя дифференциальной диагностикой артериального и венозного кровотечения.
Симптомы. Кровь при артериальном кровотечении — алого цвета, выбрасывается довольно сильной, часто пульсирующей струей. При ранениях крупных сосудов слышен звук, напоминающий жужжание. Здесь, разумеется, необходим жгут выше раны. При венозном кровотечении кровь темная, не пульсирует, хотя тоже может изливаться струей, но гораздо меньшей интенсивности. Слабо наложенный жгут усилит венозное кровотечение; очень тугой жгут прекратит приток артериальной крови, сдавит нервные стволы, и кровотечение, остановленное таким образом, будет угрожать омертвением конечности. Если рана глубокая, судить о характере кровотечения можно следующим образом: осторожно осушить рану тампоном, прижать его на несколько секунд и убрать. Если рана мгновенно наполнилась алой кровью, кровотечение артериальное, если наполняется медленно и кровь темная, — венозное.
Шок — это общая реакция организма на чрезвычайное воздействие (травма, аллергия). Клинически — острая сердечнососудистая недостаточность и обязательно полиорганическая недостаточность.
Основным звеном патогенеза травматического шока являются нарушения, обусловленные травмой тканевого кровотока. Травма ведет к нарушению целостности сосудов, кровопотере, что является пусковым механизмом шока. Возникает дефицит объема циркулирующей крови (ОЦК), обескровливание (ишемия) органов.
При этом включаются компенсаторные механизмы, чтобы поддержать на нужном уровне кровообращение в жизненно важных органах (в мозге, сердце, легких, почках, печени) за счет других (кожа, кишечник и др.), т. е. происходит перераспределение кровотока. Это называется централизацией кровообращения, за счет этого некоторое время поддерживается работа жизненно важных органов.
Следующий механизм компенсации — тахикардия, что увеличивает прохождение крови через органы. Но спустя некоторое время компенсаторные реакции принимают характер патологических. На уровне микроциркуляции (артериол, венул, капилляров) снижается тонус капилляров, венул, кровь собирается (патологически депонируется) в венулах, что равнозначно повторной кровопотере, так как площадь венул огромна.
Далее теряют тонус и капилляры, они недорастягиваются, заполняются кровью, происходит ее застой, отчего возникают массовые микротромбы в капиллярах — это основа нарушения гемокоагуляции. Происходит нарушение проходимости стенки капилляра, утечка плазмы из него, на место этой плазмы опять поступает кровь. Это уже необратимая, терминальная фаза шока, тонус капилляров не восстанавливается, прогрессирует сердечно-сосудистая недостаточность.
Шок сопровождается нарушением дыхания, так как имеется гипоперфузия кровью легких. Возникают тахипноэ, гиперпноэ как результат гипоксии. Страдают так называемые недыхательные функции легких (фильтрующая, детоксикационная, кроветворная), в альвеолах нарушается кровообращение и возникает шоковое легкое — интерстициальный отек. В почках — вначале снижение диуреза, затем возникает острая почечная недостаточность, шоковая почка, так как почка очень чувствительна к гипоксии. Таким образом быстро формируется полиорганическая недостаточность, и без принятия срочных противошоковых мер наступает смерть.
Симптомы. Клиника шока. В начальном периоде часто наблюдается возбуждение, больной эйфоричен, не понимает тяжести своего состояния. Это эректильная фаза, она обычно короткая. Затем наступает торпидная фаза: пострадавший становится заторможен, вял, апатичен. Сознание сохранено вплоть до терминальной стадии. Кожа бледная, покрыта холодным потом.
Для фельдшера скорой помощи наиболее удобен следующий способ примерного определения кровопотери по величине систолического артериального давления.
Если систолическое артериальное давление 100 мм рт. ст., кровопотеря не более 500 мл.
Если артериальное давление 90–100 мм рт. ст. — до 1 л.
Если артериальное давление 70–80 мм рт. ст. — до 2 л.
Если артериальное давление менее 70 мм рт. ст. — более 2 л.
Выделяют 4 степени шока.
Шок I степени — явных нарушений гемодинамики может не быть, артериальное давление не снижено, пульс не учащен.
Шок II степени — систолическое давление снижается до 90–100 мм рт. ст., пульс учащен, усиливается бледность кожных покровов, периферические вены спавшиеся.
Шок III степени — состояние тяжелое. Систолическое артериальное давление 60–70 мм рт. ст., пульс учащен до 120 ударов в минуту, слабого наполнения. Резкая бледность кожных покровов, холодный пот.
Шок IV степени — состояние крайне тяжелое. Сознание становится спутанным, затем угасает. На фоне бледности кожных покровов появляется цианоз, пятнистый рисунок. Систолическое артериальное давление — 60 мм рт. ст. Тахикардия — 140–160 ударов в минуту, пульс определяется только на крупных сосудах.
Лечение кровотечений
Лечение кровотечений традиционными методами
Неотложная помощь при ранениях и травмах
При поверхностных ранах производится обработка 30 %-ной перекисью водорода или раствором фурацилина (1: 5000); можно использовать 5 %-ный раствор хлорамина, слабо-розовый раствор марганцовокислого калия. Края раны обрабатывают 2–5 %-ным раствором йода, накладывают стерильную повязку, больной направляется в травмпункт.
При глубоких ранах с кровотечением, если оно артериальное, выше раны накладывается резиновый жгут, в сопроводительном листе указывается время его наложения. Жгут накладывают либо на одежду, либо подкладывают салфетку не более чем на 1,5 ч. При правильном его наложении кровотечение прекращается. Если имеется задержка в госпитализации, то через 1,5–2 ч жгут ослабляют, предварительно осуществив пальцевое прижатие сосуда на протяжении. Ослабляется жгут обычно на 3–5 мин. В зимнее время жгут следует держать не более 1 ч, ослаблять через 30–40 мин.
Рана обрабатывается антисептиками. Края раны обрабатывают 5 %-ным раствором йода, затем накладывается стерильная повязка. Обязательна иммобилизация конечности шиной. При венозном кровотечении — давящая повязка на обработанную рану, холод, возвышенное положение конечности.
При ранах туловища накладывается марлевая салфетка (не менее 8 слоев марли), которая фиксируется к коже либо клеолом, либо полосками лейкопластыря. В зависимости от общего состояния пострадавшего (коллапс, шок) проводятся соответствующие мероприятия (см. раздел «Шок»). Обезболивание — раствор анальгина 50 %-ный — 2,0 внутримышечно либо баралгин, кеторол, наркотик. Госпитализация на носилках в травматологическое, хирургическое либо сосудистое отделение (в зависимости от характера повреждения подлежащих органов и тканей). При обильной кровопотере, шоке, коме больной должен быть госпитализирован в реанимационное отделение.
Общие принципы лечения шока
1. Раннее лечение, так как шок длится 12–24 ч.
2. Этиопатогенетическое лечение, так как зависит от причины, тяжести, течения шока.
3. Комплексное лечение.
4. Дифференцированное лечение.
Мероприятия при различных степенях шока
1. Инфузионно-трансфузионная терапия, приведение в соответствие с дефицитом ОЦК.
2. Анальгезия.
3. Коррекция нарушений дыхания.
4. Коррекция нарушений внутренней среды и поддерживающая терапия.
При травматическом шоке в первую очередь необходимо остановить кровотечение (если это возможно) наложением жгутов, тугих повязок, тампонады, наложением зажимов на кровоточащий сосуд и т. д.
При шоке I–II степени показана внутривенная инфузия 400–800 мл полиглюкина, что особенно целесообразно для профилактики углубления шока при необходимости транспортировки пострадавшего на большие расстояния.
При шоке II–III степени после переливания 400 мл полиглюкина следует перелить 500 мл раствора Рингера или 5 %-ного раствора глюкозы, а затем возобновить инфузию полиглюкина. В растворы добавляется от 60 до 120 мл преднизолона или 125–250 мл гидрокортизона. При тяжелой травме целесообразна инфузия в 2 вены. Наряду с инфузиями следует проводить обезболивание в виде местной анестезии 0,25–0,5 %-ным раствором новокаина в область переломов; если нет повреждения внутренних органов, травмы черепа, внутривенно вводят растворы промедола (2 %-ный — 1,0–2,0), омнопона 2 %-ного — 1–2 мл или морфина 1 %-ного — 1–2 мл.
При шоке III–IV степени обезболивание следует производить только после переливания 400–800 мл полиглюкина или реополиглюкина. Вводятся также гормоны: преднизолона 90–180 мл, дексаметазона 6–8 мл, гидрокортизона 250 мл.
Не следует стремиться быстро поднимать артериальное давление как можно выше.
Противопоказано введение прессорных аминов (мезатона, норадреналина и т. д.). При всех видах шока производится ингаляция кислорода. Транспортировка осуществляется без прекращения инфузии.
Если же состояние больного крайне тяжелое и предстоит транспортировка на большое расстояние, особенно в сельской местности, спешить не следует. Желательно на месте хотя бы частично восполнить кровопотерю (ОЦК), провести надежную иммобилизацию, стабилизировать по возможности гемодинамику.
Носовое кровотечение
При носовом кровотечении необходимо придать возвышенное положение голове пациента. Самая частая локализация носовых кровотечений — передненижняя часть носовой перегородки. Поэтому при небольшом кровотечении наиболее простым способом остановки кровотечения является прижатие пальцем крыла носа к носовой перегородке. Если такой прием оказывается недостаточным, в передний отдел носовой полости вводят шарик стерильной ваты или марли, смоченный в растворе перекиси водорода. Этот шарик необходимо прижимать через крыло носа к носовой перегородке в течение 10–15 мин. Небольшие кровотечения таким образом легко останавливаются.
В случаях, когда такие меры не обеспечивают остановки кровотечения, прибегают к передней тампонаде полости носа. Передняя тампонада полости носа производится при помощи коленчатого пинцета, носового корнцанга или щипцов Гартмана.
При кровотечениях из передних отделов носа можно ограничиться введением тампона только в передние отделы. При кровотечениях из средних и задних отделов носа, а также когда первый вид тампонады не дает эффекта, следует проводить тампонаду всей полости носа.
Длинными марлевыми тампонами шириной 1–1,5 см последовательно выполняют все углубления носовой полости: задние отделы полости носа, нижний и средний носовые ходы и общий носовой ход.
Этот способ остановки кровотечения имеет некоторые недостатки, так как удаление тампона даже с максимальной осторожностью может вызвать отхождение образовавшихся тромбов, повреждение слизистой оболочки. Чтобы избежать этих неприятных последствий, рекомендуется смачивать тампоны раствором перекиси водорода, раствором тромбина или стерильным вазелиновым маслом.
Перед прижатием крыла носа к перегородке в преддверие носа можно ввести ватный шарик (сухой или смоченный 3 %-ным раствором перекиси водорода, 10 %-ным раствором антипирина, 0,1 %-ным раствором адреналина), далее положить на затылок и переносицу холод на 30 мин.
Внутрь или парентерально ввести викасол (по 0,015 г 2 раза в день внутрь или 2 мл 1%-ного раствора внутривенно), аскорбиновую кислоту по 0,5 г 2 раза внутрь или 5–10 мл 5%-ного раствора внутривенно; дицинон по 2–4 мл 12,5 %-ного раствора внутривенно или внутримышечно однократно, затем через каждые 4–6 ч еще по 2 мл или по 0,5 г внутрь; медицинский желатин в 10 %-ном растворе — 10 мл внутривенно.
Местно необходимо произвести прижигание кровоточащего участка нитратом серебра, в полость носа ввести фибринную пленку, гемостатическую губку, сухой тромбин, пропитанный антибиотиками.
При неэффективности передней тампонады, при значительной кровопотере необходима госпитализация.
Кровохарканье и легочное кровотечение
Больному нужно обеспечить полный покой. Для уменьшения кровенаполнения малого круга кровообращения головной конец кровати приподнимают.
Лечение легочного кровотечения должно быть дифференцированным в зависимости от причин его возникновения. Наиболее радикальным методом остановки массивного кровотечения, обусловленного деструктивным процессом в легких или артериовенозной аневризмой, является экстренное хирургическое вмешательство на фоне специфической гемостатической терапии.
Кроме того, наиболее эффективны трансфузии изогруппной и резус-совместимой свежей донорской крови (или прямое переливание крови). Применяют также гемостатические препараты крови (тромбоцитарную массу, антигемофильную плазму или антигемофильный глобулин и особенно фибриноген в средней дозе 3–4 г).
Для восполнения кровопотери, кроме вливания крови, можно использовать растворы одногруппной плазмы, плазмозаменителей (полиглюкина, желатиноля) и гидролизатов белков (раствора гидролизина, гидролизата казеина, аминопептида, аминокровина, фибриносола).
Целесообразны также внутривенные вливания кальция хлорида или кальция глюконата (10 мл 10 %-ного раствора), натрия хлорида (10–20 мл 10 %-ного раствора), викасола (2–4 мл 1%-ного раствора), аскорбиновой кислоты (4–8 мл 5%-ного раствора), подкожные введения желатина медицинского (10–20 мл 10 %-ного раствора), гемофобина (5 мл 1,5 %-ного раствора).
Рекомендуются кодеин (внутрь по 0,015–0,02 г), гидрокодона фосфат (внутрь по 0,005 г), этилморфина гидрохлорид, или дионин (внутрь по 0,01 г), или текодин (внутрь по 0,005 г либо подкожно по 1 мл 1%-ного раствора) — препараты противокашлевого действия. Неспокойным больным можно ввести 1 мл 2,5 %-ного раствора аминазина.
Определенный эффект дает также внутривенное капельное введение 10 ЕД питуитрина в 200 мл изотонического раствора натрия хлорида.
Можно делать инъекции атропина гидрохлорида (подкожно по 1 мл 0,1 %-ного раствора) и аналогов (контрикала, тразилола, амбена, пантрипина), обладающих ингибирующим фибринолиз действием.
При инфаркте легких, напротив, используют гепарин, урокиназу и стрептокиназу (даже при сильном кровохарканье и кровотечении).
Для снижения давления в сосудах легких допустимо вводить ганглиоблокаторы — бензогексоний (подкожно по 1 мл 2,5 %-ного раствора) и пентамин (внутримышечно по 1 мл 5%-ного раствора). Если же причиной кровохарканья или кровотечения является гипертензия малого круга кровообращения, то вводить ганглиоблокаторы нередко обязательно. Одновременно можно сделать кровопускание (300–400 мл), ввести сердечные гликозиды, препараты калия, диуретические средства (фуросемид).
Полезны седативные средства (валериана, корвалол, валокордин) и транквилизаторы (мепротан, триоксазин, хлордиазепоксид, или элениум, диазепам, или седуксен).
При упорном кровохарканье или легочном кровотечении в связи с митральным стенозом показана комиссуротомия.
В каждом конкретном случае индивидуально назначают комплексное лечение основного заболевания и устраняют причины, которые привели к кровохарканью и легочному кровотечению.
Гемостатическую терапию при острых воспалительных заболеваниях и свежих формах туберкулеза легких проводят одновременно с интенсивной противовоспалительной терапией. Купирование острого воспалительного процесса способствует остановке легочного кровотечения, а нередко и ликвидации патологического состояния, вызвавшего его. Для остановки кровотечения при свежих формах туберкулеза целесообразно наложить лечебный пневмоторакс или пневмоперитонеум.
При хронических заболеваниях, травматических повреждениях органов дыхания и кровообращения, а также при оперативных формах злокачественных опухолей легких, сопровождающихся легочным кровотечением, не следует медлить с операцией, характер которой зависит от патологического процесса, вызвавшего кровотечение.
Прогноз зависит от своевременности окончательной остановки кровотечения и немедленного восполнения кровопотери, а также от основного заболевания. При появлении кровохарканья, особенно упорного, прогноз относительно серьезный, так как существует опасность развития (у 1–2 % больных) профузного легочного кровотечения. Довольно часто прогноз неблагоприятный, так как легочные кровотечения обычно возникают на почве тяжелых, часто необратимых поражений легких, и даже в случае остановки кровотечения они могут рецидивировать.
Профилактика кровохарканья и легочного кровотечения заключается в активном и своевременном лечении основного заболевания, в борьбе с осложнениями, которые могут привести к нарушению целостности сосуда, повышению сосудистой проницаемости.
Дисфункциональное маточное кровотечение
Лечение дисфункциональных маточных кровотечений предусматривает оперативный и консервативный методы. Оперативное лечение — раздельное выскабливание матки с целью гемостаза, удаления источника кровотечения (патологически измененного эндометрия), стимуляции мускулатуры матки за счет механического фактора, установки диагноза.
Консервативные методы лечения включают в себя гормональную терапию, воздействие на ЦНС, симптоматическое лечение, антианемическую терапию.
Гормональная терапия назначается с целью гемостаза, регуляции менструального цикла, стимуляции овуляции. Гормональный гемостаз возможен эстрогенами, гестагенами, андрогенами, синтетическими прогестинами, а также комбинациями гормональных препаратов. При гемостазе эстрогенами показаны: микрофоллин по 0,1–0,2 мг каждые 2–3 — 4 ч внутрь; фолликулин по 10 тыс. ЕД внутримышечно каждые 2–4 ч; синэстрол — по 1 мл 0,1 %-ного раствора внутримышечно каждые 2–4 ч. Применяют также постепенно возрастающие дозы эстрогенов. Вначале вводят 500 ЕД фолликулина внутримышечно, при отсутствии гемостаза на следующий день вводят 1 тыс. ЕД внутримышечно, затем 1500 ЕД внутримышечно до наступления гемостаза.
При остановке кровотечения дозу эстрогенов уменьшают на 500 ЕД в день.
При ановуляторном гиперэстрогенном кровотечении вводят эстрогены: в 1-е сутки по 100 тыс. ЕД 3 раза (синэстрол 1 %-ный раствор — 1 мл); 2-е — 100 тыс. ЕД 2 раза в день; на 3-и — по 50 тыс. ЕД 2 раза в день; на 4-е — по 25 тыс. ЕД 2 раза в день; и на 5-е — по 10 тыс. ЕД 2 раза в день. Затем — по 1 мл внутримышечно в течение 2–3 недель с постепенным сокращением дозы на 50 %; затем назначают прогестерон — 10 мг в сутки внутримышечно 6–8 дней или однократно 125 мг 17-ОПК внутримышечно.
Гемостаз гестагенами проводят следующим образом: прогестерон по 10 мл в сутки 6–8 дней подряд; прогестерона 1 %-ный раствор 3–5 мл 3 дня подряд или 100 мг 1 раз в день; прегнин — по 2 таблетки (0,02 г) под язык 3 раза в день; 12,5 %-ный раствор 17-ОПК по 2 мл внутримышечно.
Гемостаз андрогенами проводится следующим образом: тестостерона пропионат — по 1 мл 1%-ного раствора внутримышечно 2–3 раза в день в течение 2–3 дней, затем прогестерон — по 10 мг в сутки внутримышечно в течение 6 дней.
Тестостерона пропионат для гемостаза — по 1 мл 5%-ного раствора внутримышечно 2 раза в день в течение 2–3 дней, затем дозу снижают до 2 раз в неделю в течение 6–8 недель.
Далее назначают метилтестостерон — по 15 мг в сутки в течение 2–3 месяцев; метилтестостерон для гемостаза — не менее 250–300 мг (по 50 мг в день в течение 5–8 дней). При уменьшении кровотечения дозу уменьшают до 25 мг ежедневно или через день, затем до 10 мг в сутки через 1–2 дня, или заменяют 1 мл сустанона — 250. Срок лечения андрогенами должен быть не менее 1 месяца, поддерживающие дозы должны составлять 50–150 мг в месяц.
Гемостаз синтетическими прогестинами может осуществляться следующими способами:
1) один из монофазных синтетических прогестинов (бисекурин, нон-Овлон, овидон, ригевидон и т. д.) назначают в убывающих дозах, начиная с 4–6 таблеток в сутки до гемостаза. Затем постепенно в течение 10 дней дозу уменьшают на 0,5 таблетки, доводят до 2 таблеток в день и переходят на поддерживающую дозу (1 таблетка в день). Длительность курса — 21 день, начиная от приема первой таблетки. После отмены препарата наступает менструальноподобная реакция. Схема: в 1-й день используют 6 таблеток (через 4 ч); 2-й — 5 таблеток (через 6 ч); 3-й — 4 таблетки (через 6 ч); 4-й — 3 таблетки (через 8 ч) и с 5-го по 21-й день — 1–2 таблетки в день;
2) синтетические прогестины назначают по 1 таблетке внутрь 3 раза в день через равные промежутки времени в течение 2–3 дней. Затем дозу снижают до 2 таблеток в течение 2 дней и переходят на поддерживающую (1 таблетка) в течение 7–14 дней. Гемостаз комбинацией эстрогенов, геста генов, андрогенов. Применяют: синэстрол — по 1,0 мл 2%-ного раствора в сочетании с 1,0 мл 0,5 %-ного раствора прогестерона и 1,0 мл 5%-но-го раствора тестостерона пропионата внутримышечно в одном шприце; эстрогены — 3 мг в сочетании с 20 мг прогестерона и 25 мг тестостерона; фолликулин — по 3 тыс. ЕД в сочетании с 30 мг прогестерона и 50 мг тестостерона пропионата внутримышечно в одном шприце; эстрон (эстрадиола бензоат) — по 1,6 мг в сочетании с 25 мг прогестерона и 25 мг тестостерона пропионата внутримышечно в течение 5 дней. Препараты вводят внутримышечно в одном шприце.
Одним из компонентов консервативной терапии является общеукрепляющая терапия с целью воздействия на ЦНС. Применяют витаминотерапию, предпочтительнее комбинированными препаратами (декамевит, олиговит, центрум, юникамм, биовиталь и т. д.) по 1–2 драже 2–3 раза в день непрерывным курсом в течение 40 дней с повторением его через 3–4 месяца. Одновременно проводят лечение сопутствующих заболеваний печени, желудочно-кишечного тракта, регуляцию функции кишечника.
Симптоматическая терапия включает в себя применение препаратов, повышающих тонус и сократительную активность миометрия в небольших дозах: эрготал — по 0,001 г 3 раза в день; эргометрина малеат — по 0,02 мг (1 таблетка) 3 раза в день или 0,02 %-ный раствор по 1,0 мл внутримышечно 1 раз в день; метилэргометрин — 0,02 %-ный раствор по 1,0 мл внутримышечно; котарнина хлорид — по 0,05 г 3 раза в день; окситоцин, питуитрин — по 0,3–1,0 мл внутримышечно через 6 ч. Гемостатическими и укрепляющими сосудистую стенку препаратами являются: глюконат кальция — по 0,5 г 3 раза в день или хлорид кальция — по 1 ст. л. 1 %-ного раствора внутрь 3 раза в день (по 10,0 мл 10 %-ного раствора внутривенно); дицинон — по 1–2,0 мл 12 %-ного раствора внутримышечно, внутривенно; рутин, аскорутин — по 1–2 таблетки 2–3 раза в сутки.
Местный гемостаз можно проводить гемостатической губкой, тампонами, смоченными в 1 %-ном растворе адреналина, эпсилонаминокапроновой кислоте (тампон вводят к шейке матки на 8 ч), методом Грамматикати (5 %-ную настойку йода вводят в полость матки шприцем Брауна в дозировке, соответствующей схеме).
Антианемическая терапия заключается в применении препаратов, содержащих различные микроэлементы. Препараты железа (гемостимулин, лактат железа, ферроцерон, ферроплекс, ферковен и т. д.) — в среднесуточных дозах; феррумлек — внутримышечно или внутривенно (по схеме: 1-й день — 2,5 мл внутривенно; 2-й — 5 мл внутривенно; 3-й — 10 мл внутривенно медленно, затем по 10 мл 2 раза в неделю). Вводятся также препараты кобальта — 1 %-ный раствор коамида по 1,0 мл подкожно, курс лечения 3–4 недели; препарат меди — 1 %-ный раствор сульфата меди по 5–15 капель на молоке 2–3 раза в день; аналоги витаминов — витогепат — по 1–2 мл внутримышечно 1 раз в день, курс 15–20 инъекций, повтор — через 1,5–2 месяца; антианемин — по 2–4 мл внутримышечно (легкие формы) и 6–8 мл (при тяжелых формах); сирепар внутримышечно, внутривенно — по 2–3 мл 1 раз в сутки (50–60 инъекций); камполон — по 2–4 мл внутримышечно 1 раз в день, 25–40 дней.
При тяжелой форме заболевания и при большом объеме кровопотери проводится переливание эритромассы, эритровзвеси, свежецитратной крови, декстранов.
После купирования острого периода дисфункционального маточного кровотечения необходимо продолжить лечение, направленное на коррекцию гормональных нарушений, восстановление ритма менструаций, предупреждение рецидивов нарушения (терапию возможно проводить в условиях женской консультации). Лечение должно быть комплексным и включать в себя гормонотерапию и немедикаментозные методы.
Лечение нарушений продолжительности фаз при овуляторном цикле:
1) укорочение фолликулиновой фазы: терапия назначается с целью временного торможения овуляции; применяют эстрогены внутрь — до 5–10 мг в сутки через день со 2-го по 6-й день цикла, или по 25–30 тыс. ЕД внутримышечно на 6, 8, 10-й день цикла, или по 2–3 тыс. ЕД ежедневно в течение всего менструального цикла. Синтетические про гестины назначают в циклическом режиме. Одновременно на протяжении всей фазы назначают фолиевую кислоту — по 5–10 мг в сутки. Из немедикаментозного лечения наиболее часто применяют электрофорез с 2 %-ным раствором сульфата меди (10 сеансов с 5-го дня цикла);
2) укорочение лютеиновой фазы: цель терапии — восполнение дефицита гестагенов. Назначают: прогестерон — по 1,0 мл 1%-ного раствора внутримышечно с 18-го по 25-й день цикла или по 3,0 мл 1%-ного раствора на 21, 22, 23-й день цикла; 17-ОПК — по 1,0 мл 12,5 %-ного раствора внутримышечно на 18-й день цикла; прегнин — по 30 мг в сутки под язык ежедневно в течение 6–7 дней с 18-го по 24-й, 25-й день цикла. Можно сочетать 20 мг прогестерона с 2 мг эстрадиола дипропионата (эстрон 10 тыс. ЕД), 2–3 инъекции через день, спустя неделю после овуляции (по тестам функциональной диагностики). Хориогонин назначают по 1500 ЕД внутримышечно с 14-го дня в течение 3 дней, затем с 18-го по 25-й день — по 500 ЕД через день; кломифен — по 4 таблетки в день с 19-го по 25-й день или по 1 ампуле внутримышечно на 21, 23, 25-й дни; ригевидон, нон-Овлон — по 1 таблетке в день с 15-го по 25-й день цикла. Витамин Е назначается по 50–60 мг в сутки, аскорбиновая кислота — по 0,5 г ежедневно. Немедикаментозное лечение — электрофорез с 2 %-ным раствором сульфата цинка во вторую фазу цикла; различные виды рефлексотерапии;
3) удлинение лютеиновой фазы: терапию начинают с выскабливания матки. Гормонотерапия включает в себя назначение эстрогенов — с 1-го по 25-й день цикла в постоянно убывающей дозе; эстрогены и прогестерон в соотношении 1: 10 — с 5-го по 25-й день цикла; андрогены (женщинам старше 45 лет) — по 5 мг метилтестостерона под язык 2 раза в день с 14-го по 28-й день цикла.
Коррекция менструального цикла при ановуляторных маточных кровотечениях, регуляция менструального цикла при атрезии фолликула (гиперэстрогении).
Циклическую терапию эстрогенами и гестагенами возможно проводить в нескольких вариантах:
1) эстрон (фолликулин) — по 5–10 тыс. ЕД внутримышечно с 6–8-го дня цикла через день в течение 10–12 дней. Для воспроизведения второй фазы вводят 1,0 мл 1%-ного раствора прогестерона ежедневно в течение 7 дней;
2) фолликулин — по 5 тыс. ЕД внутримышечно на 6–8 — 10–12-й дни цикла; по 10 тыс. ЕД фолликулина и 5 мг прогестерона (в одном шприце) на 14–16–18-й дни и по 5–10 мг прогестерона на 20–27-й дни цикла;
3) эстрадиола дипропионат — по 1,0 мл 0,1 %-ного раствора через день (6 инъекций) или синэстрол — по 1,0 мл 0,1 %-ного раствора ежедневно (10–12 инъекций). Вместо прогестерона применяют 17-ОПК — по 2,0 мл 12,5 %-ного раствора на 20-й день цикла. Синтетические прогестины чаще применяют монофазные (овидон, нон-Овлон, ановлар) в циклическом режиме прерывистыми курсами в течение 2–3 месяцев.
Из немедикаментозного лечения применяют в первую фазу цикла эндоназальную гальванизацию или непрямую стимуляцию диэнцефальной области гальваническим током (5–6 сеансов); во вторую фазу — шейно-лицевую гальванизацию с цинком через день (5–6 сеансов). Всего проводят 3–4 курса лечения.
Коррекция менструального цикла при персистенции фолликула. Гестагены назначают за 8–9 дней до предполагаемого срока менструации — прогестерон по 25 мг в сутки внутримышечно в течение 5–7 дней, или прегнин — по 30 мг в сутки 5–7 дней, или норколут — по 5 мг в сутки до 20-го дня условного цикла; 17-ОПК — по 1,0 мл 12,5 %-ного раствора внутримышечно на 20-й день цикла.
Прогестерон можно применять в ударных дозах (по 30 мг на 21, 22, 23-й дни цикла) 3 месяца и в поддерживающих дозах (10 мг в сутки с 18-го по 26-й день цикла через день) — 6 месяцев.
Из синтетических прогестинов показаны ригевидон, микрогинон, гравистат, демулен и т. д. Их назначают в циклическом режиме — 4–6 циклов.
Немедикаментозное лечение проводится в виде шейно-лицевой гальванизации с бромом, цинком, сульфатом магния (на курс 10–12 процедур); показана продольная диатермия головы в сочетании с гальваническим воротником.
При ановуляторных циклах проводят стимуляцию овуляции нестероидными антиэстрогенами. К этим препаратам относятся кломифен, кломид, клостилбегит, тамоксифен.
Лечение проводят курсовое, по схеме: 1-й курс — по 50 мг (1 таблетка) с 5-го по 9-й день цикла или менструальноподобной реакции, вызванной прогестероном; 2-й курс — по 100 мг (2 таблетки) — в те же дни; 3-й курс — по 150 мг (3 таблетки) в день — в те же дни.
Тамоксифен назначают по 10 мг в течение 5 дней (с 5-го по 9-й день цикла), затем по 10 мг 2 раза в день в течение 4 дней, начиная со 2-го дня цикла.
В последующем дозу можно повысить до 20 мг в сутки, а затем до 40 мг в сутки.
Кломифен часто комбинируют с эстрогенами (микрофоллин — 0,05; овестин — 1,25 мг — по 1 таблетке в день, с 5-го по 14-й день цикла), с гонадотропинами (кломифен — по 50 мг с 5-го по 9-й день цикла; на 11, 13, 15, 17-й дни — хориогонин 1,5 тыс. МЕ).
В качестве немедикаментозной терапии применяют шейно-лицевую гальванизацию (по Г. А. Келлату) через 1 %-ный раствор хлорида цинка, 2–3 %-ный раствор бромида натрия или 2–3 %-ный раствор сернокислой магнезии (на курс — 12–15 процедур); эндоназальную гальванизацию с витамином В 1, с 0,25–0,5 %-ным раствором новокаина (на курс — 12–15 процедур); непрямую электростимуляцию гипоталамо-гипофизарной области (по С. Н. Давыдову); гальванический воротник через 1 %-ный раствор бромида натрия (курс — 6 процедур в течение 2 недель); электрофорез с 1 %-ным раствором новокаина на супрацервикальную область, экспозиция — 15 мин, курс — 8–10 сеансов.
Также проводят процедуры, воздействующие на органы малого таза: электростимуляцию матки диадинамическими токами (курс — 2–5 дней); электростимуляцию шейки матки (по С. Н. Давыдову) — с 14-го дня цикла в течение 3 дней (курс — 15–20 сеансов через день); ультратон с 5-го дня цикла (ежедневно, всего 20 сеансов); ультразвук, лазеротерапию, гинекологический массаж (сеанс от 3 до 10 мин, курс лечения — 30–40 дней).
Лечение кровотечений нетрадиционными методами
Носовое кровотечение
На стакан холодной воды — сок 0,5 лимона, или 1 ч. л. уксуса (не эссенции), или 1/3 ч. л. квасцов. Втянуть полученную жидкость в нос и задержать там на 3–5 мин, зажав ноздри пальцами. Спокойно посидеть или постоять, но не ложиться. На лоб и нос положить мокрое холодное полотенце или лед.
Известно старинное средство для остановки кровотечения из носа. Если кровь идет из правой ноздри, то правую руку поднять вверх над головой, а левой зажать ноздрю, и наоборот.
Больной поднимает обе руки на голову, а второй человек зажимает ему обе ноздри или одну на 3–5 мин. Кровь скоро остановится. Капать в нос свежевыжатый сок тысячелистника.
Желудочно-кишечное кровотечение
Калина обыкновенная. В практической медицине кору калины применяют в виде отвара и жидкого кровоостанавливающего экстракта, главным образом маточного средства в послеродовом периоде, при маточных кровотечениях и при болезненных и обильных менструациях. Настойка приготавливается следующим образом: 4 ст. ложки коры калины залить 200 мл 70 %-ного спирта и дать настояться в темном месте 10 дней. Принимать по 1 ст. л. 2 раза в день. Такое действие коры калины обусловлено гликозидом вибуриином, который усиливает тонус мускулатуры матки и оказывает сосудосуживающее действие. Отвар коры рекомендуют при маточных, носовых, зубных и геморроидальных кровотечениях (4 ч. л. измельченной коры залить стаканом воды, кипятить 30 мин, процедить горячим, долить воду до первоначального объема и принимать по 1 ст. л. 3 раза в день до еды).
Крапива двудомная.1 ст. л. сухих листьев крапивы залить стаканом кипятка, кипятить 10 мин на слабом огне, остудить, процедить. Пить отвар по 1 ст. л. 4–5 раз в день. Другой рецепт: 2 ст. л. сухих листьев крапивы заварить стаканом кипятка, настоять 1 ч, процедить. Пить настой по 0,5 стакана 2 раза в день.
Пастушья сумка.1 г пастушьей сумки на 200 мл кипятка. Отвар принимать по 1 ст. л. 4–5 раз в день.
Кровохлебка лекарственная. Отвар корней пьют при различных кровотечениях (1 ст. л. измельченных корней залить стаканом воды, кипятить 30 мин на слабом огне, настоять 2 ч, процедить; принимать по 1 ст. л. 5 раз в день до еды). Другой рецепт: 2 ст. л. дробленых корней кровохлебки залить стаканом кипятка, варить 5 мин и принимать по 2 ст. л. каждый час. Кровохлебка очень вяжет, поэтому лучше принимать ее с вареньем. Используется при желудочно-кишечных, почечных и маточных кровотечениях.
Ива козья.2 ст. л. коры ивы заварить стаканом кипятка и варить 5 мин на водяной бане. Принимать по 50 мл 3 раза в день с вареньем. Это доступное средство, обладающее сильной бактерицидностью.
Горец.2 ст. л. любого горца заварить 200 мл кипятка. Принимать по 1 ст. л. отвара 4 раза в день.
Тысячелистник. Настой травы принимают при желудочно-кишечных, маточных, легочных, геморроидальных, носовых и раневых кровотечениях (2 ч. л. сухой травы заварить стаканом кипятка, настоять 1 ч, процедить, пить по 0,25 стакана 4 раза в день до еды).
Подорожник большой. Свежие истолченные листья применяют для остановки кровотечения из ран.
Прежде чем принимать кровоостанавливающие препараты, нужно определить протромбиновое время (протромбиновый индекс) крови. При повышенном протромбиновом индексе их использование может привести к инсульту.
Дисфункциональные и маточные кровотечения
Фитотерапия
Большое место в нетрадиционных методах лечения занимает траволечение.
Бессмертник песчаный— в качестве лечебного сырья используют цветки растений, собранные в самом начале цветения. В гинекологии применяют настой цветков: 10–20 г бессмертника залить 2 стаканами кипятка. Настаивать до остывания. Процедить. Пить по 1/3 стакана при маточных кровотечениях. Если к этому составу добавить еще 20 г хвоща полевого и настаивать 30 мин, то его можно пить по 0,25 стакана 3 раза в день при болезненных менструациях.
Омела белая(птичий клей) применяется в виде настоек и отваров как кровоостанавливающее средство при маточных и других кровотечениях. Настойка — 25 г на 100 г водки. Настаивать 5 дней. Процедить. Пить по 30 капель 3 раза в день в промежутках между приемами пищи. Отвар — 15 г омелы залить 1 стаканом кипятка. Настаивать до остывания. Процедить. Пить по 1 ст. л. 3 раза в день через 30–40 мин после приема пищи.
Пихтаиздавна применялась при лечении кровотечений любой этиологии, в том числе и маточных. Настой из иголочек пихты делают по своему вкусу, чтобы он не горчил, можно в него добавлять по 1 ч. л. сока (ягоды) брусники, клюквы.
Чертополох. Для лечебных целей используют цветочные корзиночки или всю надземную часть растения. Народные целители используют чертополох для лечения ряда заболеваний, в том числе и маточных кровотечений. Применение чертополоха: 2 ст. л. измельченной травы варить 10 мин в 0,5 л воды. Охладить. Процедить и полученный настой выпить за день равными порциями. Можно измельчить цветы и настаивать 1 ч в 2 стаканах кипятка. Процедить и пить по 0,5 стакана 4 раза в день до еды. Сок из свежего листа употреблять по 1 ч. л. 3 раза в день независимо от приема пищи.
Настои из цветов и плодов гранатаиспользовались как одно из лучших, испытанных кровоостанавливающих средств.
Дубприменяется как кровоостанавливающее средство при кровотечениях любой этиологии, особенно необходим женщинам, которые страдают от обильных менструаций. Средство готовят на красном вине: 0,5 ч. л. измельченной коры настаивать в 2 стаканах холодной воды 8 ч. Разбавить 1 стакан красного вина 1 стаканом настоя, это суточная норма. Пить в течение дня.
При всех гинекологических заболеваниях, кровотечениях помогает отвар коры ивы: 1 ст. л. истолченной коры залить 1 стаканом кипятка, настаивать лучше в термосе 5–6 ч. Пить 3 раза по 1 ст. л. через 20 мин после еды, при обильных маточных кровотечениях — 6–7 раз в день по 1 ст. л.
Собирают стебель, листья, цветы лилии (кувшинки) — все только во время цветения. Гомеопаты используют эти растения для лечения нерегулярных и болезненных месячных и маточных кровотечений.
Листья мятыиспользуют для остановки обильных менструаций, сопровождающихся болями, раздражительностью, депрессией, подавленным состоянием. Листья мяты собирают несколько раз за период цветения вручную. Настой готовят следующим образом. 5 г (0,5 ст. л.) сырья помещают в эмалированную посуду, заливают 200 мл (1 стаканом) горячей кипяченой воды, закрывают крышкой и нагревают в кипящей воде (на водяной бане) при частом помешивании 15 мин, охлаждают в течение 45 мин, процеживают, оставшееся сырье отжимают. Объем полученного настоя доводят до 200 мл кипяченой водой. Приготовленный настой хранят в прохладном месте не более 2 суток. Принимают в теплом виде по 1/3–1/2 стакана 2–3 раза в день за 15 мин до еды.
Липа— одно из немногих растений, которое содержит фитогормоны — вещества, близкие к женским половым гормонам. При нарушении менструального цикла применяется в виде чая (заваривать 1 ст. л. цветов липы на 1 стакан кипятка).
Березовые листьяи почкинормализуют гормональные и обменные процессы в организме. Для нормализации менструального цикла можно применять настойку листьев и почек березы: сырье заливают спиртом в соотношении 1: 4, настаивают в течение 2 месяцев, процеживают, принимают по 1–2 ч. л. на 0,5 стакана воды 2–3 раза в день за 30 мин до еды.
Плоды рябиныиспользуются при многих заболеваниях, нарушениях обмена веществ, в качестве кровоостанавливающего средства. За счет высокого содержания витаминов и микроэлементов свежие и сухие ягоды рекомендуют принимать женщинам с обильными длительными менструациями, которые приводят к снижению гемоглобина: 2 ст. л. ягод берут на 0,5 л кипятка, настаивают до остывания. Пить в течение дня.
Плоды черноплодной рябинысодержат большое количество витаминов и микроэлементов, в том числе витамина К и витамина Р, способствующих нормализации свертывания крови. Это свойство рябины используется при лечении кровотечений различной этиологии. Можно употреблять сок и варенье из плодов черноплодной рябины.
Пасленоказывает регулирующее действие при нарушениях менструального цикла и одинаково хорошо помогает как при скудных и нерегулярных, так и при обильных менструальных кровотечениях. Настой: 1 ч. л. цветов или измельченных листьев залить 1 стаканом кипятка, настаивать в течение 2 ч, процедить. Пить по 1 ст. л. 4 раза в день через 20 мин после еды, можно добавить мед.
Для лечебных целей используют траву пастушьей сумки, собираемую во время цветения. В основном это растение применяют при заболеваниях матки как кровоостанавливающее средство. Применяют отвар: 1 ч. л. травы залить 1 стаканом кипятка. Настаивать 30 мин. Пить по 1 ст. л. 3 раза в день независимо от приема пищи. Рекомендуется применение тампонов и спринцевание при маточных кровотечениях. Экстракт: приготовленный отвар выпаривают до половины. Пьют по 1 ч. л. 3 раза в день через 30 мин после еды. Можно свежий сок развести холодной кипяченой водой в соотношении 1: 1. Пить по 1 ст. л. или 40–50 капель на 1 ст. л. воды 3 раза в день.
С гемостатической целью применяют отвар травы зверобоя: 1 ст. л. травы с цветами на 1 стакан кипятка. Пить по 1/3 стакана 3–4 раза в день через 30 мин после еды.
Колокольчик— эффективное средство при обильных менструациях, маточных кровотечениях. Применяют настой травы: 2 ч. л. травы залить 1 стаканом крутого кипятка, настаивать 2 ч, процедить. Пить по 1 ст. л. 3 раза в день после еды.
Листья ясеняприменяют в народной медицине при маточных кровотечениях, при обильных менструациях. Настой из листьев ясеня готовят так: 2 ч. л. нарезанных листьев залить 2 стаканами кипятка. Поставить на слабый огонь на 12–15 мин, настоять до охлаждения, процедить. Пить по 0,25 стакана 4–5 раз в день.
Отвар, настой цветков василькапомогает нормализовать менструальный цикл как у молодых девушек, так и во время климакса у женщин. Настой из цветков василька: 1 ч. л. свежих или 1 ст. л. сухих цветов залить 1 стаканом кипятка. Настаивать 30 мин. Пить по 0,25 стакана 3 раза в день через 20–30 мин после еды.
Настой из листьев и плодоножек вишнив народной медицине используют как эффективное кровоостанавливающее средство при маточных кровотечениях. Листья вишни можно заваривать как чай и пить в течение дня.
Отварами и настоями из корня ежевикиможно успешно лечить маточные кровотечения: 1 ст. л. мелко нарубленного корня залить 1 стаканом кипятка и настаивать 2 ч. Процедить. Пить по 1 ст. л. на протяжении дня, но не более 2 стаканов.
Отвар семян подорожникаприменяют как гемостатическое средство при нарушениях менструальной функции: 1 ст. л. семян залить стаканом кипятка и на водяной бане выдержать не более 5 мин. Остудить, процедить. Пить по 2 ст. л. 4 раза в день.
Отвар и настой листьев брусникиможно применять для лечения маточных кровотечений: 2–3 ч. л. измельченных листьев отварить в 2 стаканах воды в течение 10 мин. Отвар пить глотками в течение 2–3 дней.
Тысячелистникобладает гемостатическим эффектом благодаря способности повышать свертываемость крови. Настой травы тысячелистника: 2 ст. л. травы заливают 1 стаканом горячей кипяченой воды, нагревают на водяной бане 15 мин, охлаждают, процеживают. Пить по 1/3–1/2 стакана 2–3 раза в день.
Крапива двудомная, как и кровохлебка лекарственная, водяной перец(горец перечный) и хвощ полевой, обладает гемостатическими, сосудосуживающими свойствами, способна повышать сократительную способность гладкой мускулатуры матки. Перечисленные лекарственные растения широко применяются при лечении дисфункциональных маточных кровотечений. Настой листа крапивы: 2 ст. л. листа заливают 1 стаканом горячей кипяченой воды, нагревают на водяной бане 15 мин, охлаждают 45 мин, процеживают. Пить по 0,25–0,5 стакана до еды 3–5 раз в день.
Отвар корневищ и корней кровохлебки: 2 ст. л. корней заливают 1 стаканом горячей кипяченой воды, нагревают на водяной бане 30 мин, охлаждают, процеживают. Принимают по 1 ст. л. 5–6 раз в день после еды.
Настой травы водяного перца(горца перечного): 2 ст. л. травы заливают 1 стаканом кипяченой воды и нагревают на водяной бане 15 мин, охлаждают 45 мин, процеживают. Объем полученного настоя доводят до 200 мл кипяченой водой. Пить по 1/3 стакана 3–4 раза в день до еды.
Отвар травы хвощаполевого: 4 ст. л. травы заливают 1 стаканом кипяченой воды, нагревают на водяной бане 30 мин, охлаждают 10 мин, процеживают, полученный отвар доливают кипяченой водой до 200 мл. Пить по 1/3–1/2 стакана 2–3 раза в день через 1 ч после еды.
При обильных менструациях, кроме общепринятых лекарственных растений, можно применять экстракт из корневищ бадана толстолистного. Экстракт готовят следующим образом: 3 ст. л. измельченных корневищ заливают 1 стаканом кипятка и кипятят на слабом огне до выпаривания половины объема. Принимают по 30 капель 2–3 раза в день.
Сборы лекарственных растений, применяемых как гемостатические средства:
1) пастушья сумка (трава) — 25 г; тысячелистник (трава) — 25 г; дуб (кора) — 10 г. Отвар готовят из расчета: 5 г смеси на 200 мл воды, принимают по 1 ст. л. 2 раза в день;
2) пастушья сумка (трава) — 30 г; горец птичий (трава) — 30 г; омела белая (трава) — 30 г. Отвар готовят из расчета: 6 г смеси на 200 мл воды, принимают по 1 ст. л. 2 раза в день;
3) лапчатка гусиная (трава) — 20 г; дуб (кора) — 20 г; земляника лесная (лист) — 20 г; малина (лист) — 20 г; тысячелистник (трава) — 20 г. Отвар готовят из расчета: 6 г смеси трав на 200 мл воды, принимают по 1/3 стакана 3 раза в день в течение 5–8 дней;
4) пустырник (трава) — 40 г; тимьян (трава) — 20 г; ромашка аптечная (цветы) — 20 г; донник лекарственный (трава) — 20 г. Отвар готовят из расчета: 6 г смеси трав на 200 мл воды, принимают по 1/3 стакана 3 раза в день в течение 5–8 дней.
Минерало— и металлотерапия
Часто в лечении нарушений менструального цикла народные целители используют различные нетрадиционные средства (например, маточные кровотечения можно лечить квасцами).
Квасцы встречаются в природе в виде минералов, однако обычно их получают синтетическим путем. Квасцы представляют собой кристаллогидраты двойных солей серной кислоты, из которых наибольшее значение имеют алюмокалиевые квасцы (называемые иногда просто алюминиевыми). Алюмокалиевые квасцы — бесцветные, прозрачные, выветривающиеся на воздухе кристаллы, легко растворяющиеся в воде. При маточных кровотечениях пережигают квасцы на раскаленном кирпиче и дают больной на кончике ножа в вине утром и вечером.
Другим способом лечения маточных кровотечений является металло— и минералотерапия. Применяют чистое золото — 0,18 г на прием; янтарь — 2,2 г на прием; гематит (кровавик) — 2,2 г на прием.
Кровоизлияния в головной мозг
Кровоизлияния в вещество головного мозга или под паутинную оболочку мозга называют геморрагическим инсультом. Они могут носить также и смешанный характер (субарахноидально-паренхиматозный).
Кровоизлияния в вещество головного мозга чаще всего наблюдаются у лиц с гипертонической болезнью и возникают в больших полушариях, реже — в мозжечке и мозговом стволе. Различают кровоизлияния вследствие разрыва мозгового сосуда (по типу гематомы) и по типу геморрагического пропитывания (диапедезные). Диапедезные кровоизлияния встречаются главным образом в глубинных структурах мозга (в области зрительного бугра).
Симптомы. Кровоизлияния в большие полушария различаются по глубине расположения очага, т. е. наружные — латеральные и глубинные — медиальные. Очаг кровоизлияния может распространяться не только в подкорковые узлы, но и в белое вещество мозга. Во многих случаях кровоизлияние в мозг может сопровождаться прорывом крови в желудочки мозга, что приводит к нарушению дыхания, сердечной деятельности, работы сосудов.
При паренхиматозных кровоизлияниях отмечается разрушение ткани мозга, а также сдавление и раздвигание окружающих тканей, нарушается венозный отток, отток мозговой жидкости, что приводит к отеку мозга, повышая внутричерепное давление, утяжеляет клиническую картину. Могут появляться (и чаще всего появляются) грозные признаки расстройств жизненно важных функций, часто несовместимых с жизнью.
Кровоизлияние в мозг развивается обычно внезапно в момент физического и эмоционального напряжения. Больной падает и теряет сознание или сознание его становится спутанным. В начальном периоде геморрагического инсульта может наблюдаться психомоторное возбуждение и автоматизированная жестикуляция в здоровых конечностях, рвота. Возникает сильная головная боль, могут быть менингеальные симптомы, но степень их выраженности умеренная. Очень характерно для кровоизлияния в мозг раннее появление выраженных вегетативных нарушений — покраснение или бледность лица, потливость, повышение температуры тела. Артериальное давление чаще всего повышено, пульс напряжен, дыхание нарушено (может быть хриплым, периодическим, учащенным, редким, разноамплитудным). Наряду с общемозговыми и вегетативными нарушениями при кровоизлиянии в мозг отмечается грубая очаговая симптоматика, особенности которой обусловлены локализацией очага.
При полушарных кровоизлияниях имеют место гемипарез или гемиплегия, гемианестезия (снижение болевой чувствительности), парез взора в сторону парализованных конечностей.
Если нет массивного кровоизлияния в желудочки мозга и нет резко выраженных нарушений сознания, то можно обнаружить типичные полушарные синдромы, такие как нарушение речи (афазия), нарушение зрения (гемианопсия — выпадение половин полей зрения) и анозогнозия — больной не осознает своего жизненного дефекта.
Массивные полушарные геморрагии осложняются вторичными стволовыми синдромами. Появляются глазодвигательные расстройства (расширение зрачка, косоглазие, снижение реакции зрачка на свет, «плавающие» или маятникообразные движения глазных яблок). Могут также появиться расстройства мышечного тонуса (напряжение мышц или судороги), нарушение жизненно важных функций. Эти симптомы могут появиться сразу или некоторое время спустя.
Для кровоизлияния в ствол мозга характерны симптомы поражения ядер черепно-мозговых нервов, появляются альтерирующие синдромы (перекрестные — поражение черепно-мозговых нервов на одной стороне и паралич конечностей на другой стороне), а также нистагм (подергивание глазного яблока при взгляде в сторону или кнутри, вверх или вниз), разность зрачков, нарушение глотания, нарушение походки, слабость в мышцах.
При кровоизлиянии в ствол мозга часто бывает нарушение жизненно важных функций.
Если произошло кровоизлияние в мозжечок, то появляется головокружение с ощущением вращения окружающих предметов, сопровождающееся сильной головной болью в области затылка, болью в шее, спине. Возникают рвота, мышечная слабость, нарушается речь, глазные яблоки встают по «вертикали» т. е. регистрируется их «косое» положение. Выраженных парезов конечностей нет.
Если кровоизлияние в мозг сопровождается прорывом крови в желудочки мозга, то возникает угроза летального исхода, что и происходит в 70 % случаев, так как нарушаются жизненно важные функции. Больной без сознания, мышцы напряжены, температура тела повышена, характерны холодный пот, дрожание. При такой симптоматике прогноз неутешителен: больные умирают в первые двое суток после инсульта.
В более молодом возрасте могут наблюдаться субарахноидальные кровоизлияния в результате разрыва аневризмы сосудов основания мозга. Реже это наблюдается при гипертонической болезни и других сосудистых поражениях.
Клиническая картина различна в зависимости от локализации пораженного сосуда. В любом случае все инсульты желательно лечить в стационарных условиях.
Чтобы отличить кровоизлияние в мозг от инфаркта мозга, проводят дифференциальную диагностику с учетом характерных признаков:
1) молодой или средний возраст, багровое лицо, напряженный пульс, повышенное артериальное давление более характерны для кровоизлияния. Пожилой возраст, бледное лицо, нормальное или пониженное артериальное давление, признаки сердечно-сосудистой недостаточности говорят в пользу инфаркта мозга;
2) быстрое развитие заболевания, рвота, головные боли и так далее чаще наблюдаются при кровоизлиянии в мозг.
Постепенное развитие очаговых симптомов при отсутствии общемозговых (головной боли, тошноты, рвоты), парез одной из конечностей, нарушение речи говорят больше о мозговом инфаркте, т. е. ишемии мозга. Сопоставление ряда приведенных признаков обычно помогает поставить правильный диагноз. И все же нередко самый тщательный сбор анамнеза, анализ клинической картины не позволяют доказательно отдифференцировать геморрагический и ишемический инсульты.
Больного с мозговым инсультом необходимо уложить, снять одежду. Если сомнений в характере инсульта нет, то назначают терапию, необходимую при данном инсульте. Но если есть сомнения и вы не можете определить, какой это инсульт, то требуется наблюдение за развитием процесса.
Лечение кровоизлияний в головной мозг
Лечение кровоизлияний в головной мозг традиционными методами
Лечение острых сердечно-сосудистых расстройств включает в себя мероприятия по нормализации артериального давления, сердечной деятельности и ритма сердца.
При резком понижении артериального давления вводят кардиотонические смеси в 5 %-ном растворе глюкозы, или в растворе Рингера, или в 4 %-ном растворе гидрокарбоната натрия внутривенно капельно по 20–40 капель в минуту.
Примерный состав смеси: раствор мезатона 1 %-ный — 1,0 мл; раствор норадреналина 0,1 %-ный — 1,0 мл; раствор коргликона 0,006 %-ный — 0,5–1 мл в 250 мл одного из перечисленных выше растворителей.
Можно также применять гидрокортизон, допамин, подкожно ввести раствор кофеина. Мезатон также можно ввести подкожно или внутримышечно — 1–2 мл 1%-ного раствора.
При повышенном артериальном давлении назначают раствор дибазола 0,5 %-ный от 5 до 10 мл или 1 %-ный — от 2 до 5 мл внутривенно или внутримышечно. Гипотензивная терапия должна быть осторожной: артериальное давление следует снижать до цифр, свойственных больному до инсульта.
При ослаблении сердечной деятельности вводят раствор коргликона 0,06 %-ный — 0,25–1 мл или раствор строфантина 0,05 %-ный — 0,25–1 мл с глюкозой (больным диабетом — с изотоническим раствором натрия хлорида).
У больных инсультом часто возникает дыхательная недостаточность, особенно при тяжелых инсультах и инсультах средней тяжести.
Появление учащенного поверхностного дыхания уже является поводом для проведения профилактических и лечебных мероприятий, заключающихся в следующем:
1) голова больного должна находиться в состоянии легкого разгибания;
2) обеспечить свободный доступ воздуха и предотвратить западение языка;
3) необходимо отсасывать слизь из полости рта и ротоглотки при тяжелом состоянии больного.
Все остальные мероприятия, такие как введение зондов, проводят в условиях клиники.
Для поддержания водно-электролитного баланса организма и кислотно-щелочного равновесия у больных, которые находятся в бессознательном состоянии, необходимо регистрировать потерю жидкости (в виде рвоты, поноса, мочеиспускания, чрезмерного потоотделения). В среднем такому больному вводят парентерально около 2 л жидкости в сутки в 3–4 приема.
Необходимо восполнять дефицит калия, чтобы избежать осложнений со стороны сердца.
Одним из грозных спутников инсульта является отек мозга.
Для уменьшения отека мозга применяются салуретики. Препараты этого типа усиливают диурез. Одним из этих препаратов является лазикс. Назначают внутривенно, а также внутримышечно 40–60 или 80 мл или урегит 50 мг в 20 мл 40 %-ного раствора глюкозы внутривенно. Необходимо восполнять дефицит калия при этом.
Для борьбы с отеком мозга могут также применяться кортикостероидные гормоны. Чаще всего назначают дексаметазон в дозе от 16 до 30 мг в сутки внутривенно (противопоказан при высоком артериальном давлении, сахарном диабете, язвенной болезни).
Отек мозга можно также снимать, вводя осмотический диуретик — маннитол. Его назначают из расчета 1–1,5 г на 1 кг веса в сутки в виде 15–20 %-ного раствора на дистиллированной воде или на изотоническом растворе хлорида натрия внутривенно капельно по 80 капель в минуту. Суточную дозу целесообразно вводить в 3 приема.
Применяют также глицерин (глицерол) — трехатомный спирт. Его можно вводить внутрь из расчета 1–2 г на 1 кг веса в смеси с водой или фруктовым соком в пропорции 1: 2 или 1: 3. Если больной не глотает, то вводят через зонд.
Можно вводить внутривенно в виде 10 %-ного раствора на изотоническом растворе хлорида натрия из расчета 1 г на 1 кг веса больного.
Лечение кровоизлияний в головной мозг нетрадиционными методами
Фитотерапия
Кроме вышесказанного, можно использовать и нетрадиционные методы лечения (травы, акупунктуру).
Антигипертонические сборы из боярышника, полевого хвоща, астрагала снижают артериальное давление. Благотворно действует настой петрушки как мочегонное и общеукрепляющее средство, так как в петрушке содержится большое количество аскорбиновой кислоты (витамина С).
Хорошо действуют на артериальное давление и сосудистую стенку ягоды малины. Их можно употреблять как в сыром виде, так и в чае, варенье.
Чай с мятой, мелиссой успокаивает нервную систему, что благотворно действует на сосуды. Великолепно действует настой или отвар корня валерианы, улучшая сон и вызывая легкую релаксацию как сосудистой стенки, так и мышц.
Акупунктура
В первые дни заболевания применяют акупунктуру с целью снижения артериального давления, прекращения кровотечения и выведения больного из бессознательного состояния.
Сочетание точек и надавливание на них:
1) хэ-гу Q14 — одна из точек широкого спектра действия, расположенная в первом межпальцевом промежутке на вершине возвышения межкостной мышцы при прижатом большом пальце;
2) жень-чжун Т26 — расположена под носом по средней линии, в месте перехода вертикальной бороздки верхней губы в носовую перегородку;
3) бай-хуэй Т20 — находится на средней линии между вершинами ушных раковин, на пересечении этих линий;
4) цзу-сан-ли Е36 — точка широкого спектра действия, или «точка от ста болезней». I и II пальцами обхватить с обеих сторон гребень большеберцовой кости на голени и продвигаться снизу вверх — точка Е36 окажется у нижнего полюса бугристости кости. Или положить ладонь на надколенник и прижать пальцы к голени, кончик среднего пальца укажет на Е36. Вначале производят надавливание или укалывание в эту точку на здоровой ноге, затем на больной. Раздражение производят в течение 30–50 мин;
5) ши-сюань. Раздражение наносят быстрое и сильное в точки IV и V пальцев с выпусканием крови из точек ши-сюань. При повышенном артериальном давлении больному делают укол или надавливание в обе точки цзу-сан-ли Е36 методом длительного раздражения, а затем в точки ши-сюань (II–III пальцев руки или ноги на здоровой стороне) тонизирующим методом (резкое и короткое надавливание или укол 2–3 с с интервалом 1–2 с).
Одним из нетрадиционных методов лечения после инсультов и при гипертонической болезни можно назвать массаж Делля.
Массаж
Владимир Делль разработал этот массаж для себя, когда перенес инсульт. Это помогло ему выйти победителем в этой борьбе. Благодаря системному массажу восстанавливается кровообращение в сосудах головного мозга.
Массаж рук
Снимите с себя все металлические предметы, вымойте руки теплой водой. Хорошо разотрите и разомните пальцы, ладони, запястья, предплечья. Потрясите кистями. Можно смазать руки яблочным уксусом, нутряным свиным жиром, оливковым или топленым маслом и растирать до тех пор, пока в них не появится ощущение тепла и тяжести. Затем переходите ко второму упражнению.
Массаж ушей
Легкими движениями разотрите пальцами края ушных раковин, медленно продвигаясь сверху к мочке уха, так же медленно обратно и снова к мочке. Края уха должны потеплеть. После этого разотрите срединную часть ушной раковины, потом потяните мочки ушей вниз несколько раз, пока они не станут теплыми и красными. Сделайте «вилки» указательным и средним пальцами обеих рук и разотрите ими кожу за ушами и углубления под ними. Вставьте указательные пальцы в слуховой проход (в оба уха) и помассируйте его. Затем с силой надавите изнутри на козелок — бугорок перед ушной раковиной. Движения при этом делайте вверх и вперед одновременно. Отпустите и снова с усилием нажмите на козелок вверх и вперед. Нажали на 1 с — отпустили, опять нажали — отпустили, и так 5 мин. Это очень полезно всем гипертоникам, так как снижает артериальное давление, а у здоровых — предупреждает гипертонию.
Отдохнув, разотрите уши, потяните их в стороны, вверх, вниз, потеребите и снова разотрите. Если они стали горячими, растирание прекратите.
Массаж шеи
Сжимая средние и большие пальцы, хорошо разомните мышцы, расположенные по обеим сторонам шейного отдела позвоночника. Помассируйте вверх и вниз по задней поверхности шеи до ощущения тепла. Затем помните шею ребрами обеих ладоней, повторите несколько раз. Затем делайте массаж передней и боковых поверхностей шеи. Вилкой из большого и указательного пальцев поглаживайте шею спереди сверху вниз, захватывая справа и слева обе сонные артерии, в течение 2–3 мин поочередно то правой, то левой рукой только в одном направлении — сверху вниз. Осторожно гладьте щитовидную железу.
Теперь поднимитесь со стула, пальцы рук сомкните. Ребрами ладоней со стороны больших пальцев сильными движениями сверху вниз то правой, то левой ладонью массируйте основание шеи с двух сторон. После этого сделайте массаж шеи сзади попеременно то одной, то другой ладонью, как будто стряхивая с нее что-то.
Массаж головы
Сядьте, закройте глаза, отрешитесь от всех забот и тревог. Расслабьтесь! Голову свободно свесьте на грудь. Не спеша легонько погладьте ладонями лицо, потом голову и шею. Постепенно усиливайте давление подушечками пальцев на кожу головы. Прижимайте их к ней. Пальцы при этом полусогнуты, раздвинуты. Затем круговыми движениями по часовой стрелке легко разотрите лоб, виски, затылок.
Еще раз погладьте лицо. Пальцы обеих рук прижимайте ко лбу справа и слева там, где проходит граница волосяного по крова, и очень медленно продвигайте их к темечку, к тому месту, где у детей находится родничок. При этом активно массируйте кожу, разминайте и двигайте ее во все стороны. Когда пальцы встретятся на родничке, сильно прижмите все подушечки к коже и активно двигайте ее вперед-назад минуты 3–4, затем опустите руки, отдохните. Повторите прием. Завершите его поглаживанием лба.
Затем указательный, средний и большой пальцы соедините в щепоть, прижмите к вискам и подушечками массируйте их по часовой стрелке. Присоедините к щепоти остальные пальцы и с двух сторон продвигайтесь от висков к макушке. Кожу разминайте и двигайте, чтобы усилить кровообращение подкожных сосудов. Продвигайтесь медленно, как бы ощупывая каждый сантиметр кожи. Когда встретятся на макушке, хорошенько ее помассируйте. Опустите руки, отдохните. Прислушайтесь к своим ощущениям. Опустите голову на грудь, подушечки чуть раздвинутых и полусогнутых пальцев прижмите к бокам затылочного бугра и начинайте массировать и двигаться снизу вверх, разминая кожу.
Если попадутся какие-то неровности на коже, ввинчивающими движениями подушечек указательных или средних пальцев разомните их получше и переходите к массажу затылка. В том месте, где к голове прикрепляются мышцы шеи, есть две боковые симметричные впадины. А в центре под затылочной костью — впадина побольше. Ее нужно хорошо промассировать средними пальцами, а боковые — большими и указательными. Делайте это одновременно обеими руками с двух сторон. Затем легкими прикосновениями погладьте всю голову и лицо. Опустите руки, отдохните, погладьте их от кончиков пальцев до предплечий. Положите руки на колени, посидите тихо, расслабьтесь.
Массаж позвоночника
Приступать к массажу позвоночника необходимо стоя. Руки сзади в замке. Косточками пальцев вначале круговыми движениями разотрите крестец до появления тепла. Затем, продвигая замок выше, продольными и поперечными движениями разотрите спину.
Теперь можно расслабиться, потянуться, глубоко вдохнуть, выдохнуть.
Сядьте на стул, погладьте ладонями лицо, лоб, шею, голову, плечи, помассируйте руки. Примите позу кучера: ноги согнуты в коленях, спина расслаблена, тело наклонено вперед с опорой на согнутые в локтях руки, лежащие на коленях. Расслабленные кисти свисают между коленями. Голова свисает на грудь. Вдохните глубоко через нос и мысленно скажите: «Я верю в защитные силы своего организма». Затем сложите губы трубочкой, медленно выдохните и скажите себе: «Я успокаиваюсь, я успокаиваюсь, я успокаиваюсь». Теперь можно прилечь и отдохнуть. Массаж необходимо делать два раза в день — утром и вечером.
Общее понятие об анемии
Общая характеристика анемий. Классификация
Анемией, или малокровием, называют состояние, характеризующееся уменьшением количества эритроцитов и (или) снижением содержания гемоглобина в единице объема крови.
При оценке анемического состояния следует учитывать как массу крови, так и соотношение эритроцитов и плазмы. Учет этих факторов имеет практическое значение в тех случаях, когда разжижение (или сгущение) крови значительно выражено.
Анемия может быть как самостоятельным заболеванием, так и проявлением или осложнением других болезней (синдромов). Причины возникновения и механизмы развития анемий различны, выявление их имеет значение для выбора тактики лечения.
Классификация анемий во многом условна и относительна. Так, хроническая постгеморрагическая анемия по существу является железодефицитной.
В основе большинства классификаций лежит распределение анемий на три большие группы.
1. Анемии, обусловленные кровопотерей (постгеморрагические анемии):
1) острые;
2) хронические.
2. Анемии, обусловленные нарушением процесса гемоглобинообразования или процессов эритропоэза:
1) гипохромные железодефицитные анемии;
2) мегалобластные анемии;
3) сидероахрестические;
4) гипопластические (апластические);
5) метапластические.
3. Анемии, обусловленные усиленным распадом эритроцитов в организме (гемолитические анемии):
1) эритроцитопатии;
2) ферментопатии;
3) гемоглобинопатии;
4) анемии при воздействии антител, гемолизинов, химических веществ и других факторов.
Клиническая характеристика различных видов анемий
Постгеморрагические анемии
Анемии при кровопотерях обусловлены потерей значительного количества крови либо при внешних травмах с повреждением кровеносных сосудов, либо при желудочно-кишечных, маточных, легочных, почечных кровотечениях, вызванных геморрагическими диатезами.
Острая постгеморрагическая анемия
Симптомы. Патогенез острой постгеморрагической анемии связан с резким сокращением общего объема крови в сосудах. Для каждого человека интенсивность кровопотери различна (300, 500 мл, 1 л и т. д.), средней цифрой считается 500 мл. Вследствие уменьшения количества эритроцитов возникает гипоксия, которая выражается резкой слабостью, шумом в ушах, головокружением, одышкой, потемнением в глазах, сердцебиением, сухостью во рту, рвотой. Характерны сильная бледность, холодный липкий пот, снижение артериального давления. Переход в вертикальное положение сопровождается потерей сознания. Другими словами, налицо все признаки острой кровопотери. И если быстро не восполнить ее, наступают коллапс, снижение диуреза, развивается почечная недостаточность.
При анемии в организме нарушаются окислительные процессы и развивается гипоксия, т. е. кислородное голодание тканей. Нередко поражает несоответствие между тяжестью анемии и активным поведением больного. Длительное время клиническая картина может оставаться невыраженной из-за компенсаторных механизмов, стимулирующих в первую очередь кровеносную и кроветворную системы.
При оценке показателей крови непосредственно после кровопотери следует учитывать факт компенсаторного поступления в циркуляцию крови, депонированной в подкожной клетчатке, мышцах, селезенке, печени. В зависимости от величины кровопотери капилляры рефлекторно суживаются, в результате чего объем общего сосудистого русла уменьшается, возни кает рефлекторная сосудистая фаза компенсации. Это приводит к тому, что, несмотря на абсолютное уменьшение эритроцитарной массы, цифровые показатели гемоглобина и эритроцитов после кровопотери приближаются к исходным, бывшим до кровопотери, и, таким образом, не отражают истинной степени анемизации. Более достоверным показателем в первые часы является уменьшение времени свертывания крови.
Важно знать, что анемия, связанная с кровопотерей, выявляется не сразу, а спустя день-два, когда возникает гидремическая фаза компенсации кровопотери, выражающаяся в обильном поступлении в кровеносную систему тканевой жидкости (лимфы), в результате чего сосудистое русло приобретает свой первоначальный объем. Эта фаза длится несколько дней в зависимости от величины кровопотери, и наблюдается прогрессирующее равномерное снижение показателей красной крови — гемоглобина и эритроцитов — без снижения цветного показателя. Анемия носит нормохромный характер. Спустя 4–5 дней после кровопотери в крови появляются в большом количестве образованные в костном мозгу эритроциты-ретикулоциты. Это костномозговая фаза компенсации анемии.
Прогноз острой постгеморрагической анемии зависит не только от объема кровопотери, но и от скорости истечения крови. Обильная кровопотеря (3/4 всей циркулирующей крови) не приводит к смерти, если протекает медленно, несколько дней. При быстрой потере даже 1/4 объема крови возникает состояние шока, а внезапная потеря 1/2 объема крови несовместима с жизнью. Падение артериального давления ниже 70–80 мм рт. ст. (систолического давления) может привести к коллапсу и гипоксии.
Сроки восстановления нормальной картины крови после однократной кровопотери различны, зависят от величины кровопотери и от индивидуальных особенностей организма (от регенераторной способности костного мозга и от содержания железа в организме).
Хроническая постгеморрагическая анемия
Хроническая постгеморрагическая анемия идентична железодефицитной анемии. Анемии при нарушенном кровообразовании обусловлены недостатком ряда факторов кроветворения или нарушением их утилизации костным мозгом.
Хроническая постгеморрагическая анемия развивается в результате либо однократной, но обильной кровопотери, либо незначительных, но длительных кровопотерь (язва желудка, рак, геморрой, обильные и длительные менструации у женщин и т. д.).
Длительные незначительные кровопотери с течением времени приводят к значительному истощению запасов железа в организме и нарушению усвоения его пищевой формы, в результате чего развивается анемия.
Симптомы. Жалобы больных сходны с другими формами железодефицитных анемий: резкая общая слабость, частые головокружения, сердцебиение, боли в области сердца, повышенная утомляемость, мелькание мушек перед глазами. Отмечается резкая бледность кожных покровов с восковидным оттенком, бледность видимых слизистых, одутловатость лица, пастозность нижних конечностей. Выслушивается систолический шум на верхушке сердца, тахикардия. Трофические расстройства языка, волос, ногтей.
Гематологическая картина характеризуется железодефицитной анемией с резким снижением цветного показателя (0,6–0,4), отмечается уменьшение числа эритроцитов при выраженном снижении уровня гемоглобина. Наблюдаются микроцитоз, пойкилоцитоз, небольшой ретикулоцитоз (2–4 %), лейкопения с относительным лимфоцитозом; количество тромбоцитов в норме или несколько понижено. Сыворотка крови больных хронической постгеморрагической анемией отличается бледной окраской вследствие уменьшенного содержания билирубина (пониженный распад крови). Отмечается резкое снижение общего железа, повышение железосвязывающей способности сыворотки, снижение коэффициента насыщения сыворотки железом.
Железодефицитная анемия
Собственно железодефицитные анемии — наиболее часто встречающиеся из всех форм анемий. Это анемии, связанные с дефицитом железа в организме, вследствие чего нарушается процесс гемоглобинообразования. Причинами развития анемий могут быть экзогенные и эндогенные факторы. Чаще встречаются случаи эндогенной недостаточности железа. Основной причиной являются повышенные потери железа при патологических и физиологических кровопотерях (менструациях) у женщин. К экзогенным факторам относится общее недостаточное питание или длительное соблюдение диеты (особенно молочной) с ограниченным содержанием железа.
Повышенное потребление железа в период роста, а у женщин в периоды беременности и лактации также может быть следствием недостаточного усвоения железа организмом. Железодефицитными анемиями в основном страдают женщины и дети. Чаще всего железодефицитные анемии развиваются при сочетании нескольких неблагоприятных факторов. В организме взрослого человека содержится в среднем 4 г железа. 70 % из них (280 мг) уходит на построение молекул гемоглобина, 4 % — на построение миоглобина (мышечного гемоглобина), 25 % находится в депо в виде гемосидерина и ферритина, 1 % расходуется на построение железосодержащих ферментов.
Суточная потеря железа организмом невелика — около 1 мг (с мочой, потом, желчью, слущенным эпителием кишечника и т. д.). Женщины в период менструации теряют от 45 до 90 мг железа. Суточная потребность взрослого человека в железе составляет 15–30 мг. Основным источником железа является пища. Особенно богаты железом мясо и печень; много железа в хлебе, бобовых, фруктах и ягодах. Лучше усваивается железо, входящее в состав гема (т. е. в животных продуктах). Может быть так, что железо поступает в достаточном количестве (в суточном рационе содержится 10–20 мг железа), но по каким-то причинам оно плохо всасывается, и лишь 2–5 мг железа адсорбируется в желудочно-кишечном тракте.
Поступившее железо подвергается воздействию желудочного сока, происходит его ионизация. Всасывание железа происходит главным образом в двенадцатиперстной кишке и в верхних отделах тонкого кишечника. Как только железо попадает в кровоток, оно связывается с белком (трансферрином) и транспортируется туда, где оно необходимо (в костный мозг, печень и т. д.). Процесс передачи железа от трансферрина клеткам костного мозга сложен и осуществляется в два этапа: 1) пассивный этап (без затрат энергии) — происходит адсорбция молекулы трансферрина на клетки красной крови (костного мозга), где происходит синтез гемоглобина на уровне эритробластов, нормобластов;
2) активный этап (с затратой энергии) — происходит передача железа от молекулы трансферрина клеточным структурам — митохондриям.
По стадиям различают латентную (дефицит железа без анемии) и явную железодефицитную анемию. По степени тяжести выделяют легкую (гемоглобин 90–110 г/л), среднюю (гемоглобин 70–90 г/л) и тяжелую (гемоглобин ниже 70 г/л).
Симптомы. Клиника железодефицитной анемии складывается из нескольких симптомокомплексов, — тканевого дефицита железа и анемического состояния.
Общий симптом — состояние дискомфорта. Тканевый дефицит проявляется в основном в эпителиальных тканях в виде процесса атрофии. Кожа становится бледной, сухой, особенно на лице и кистях, шелушащейся, плотной, тускловатой. Появляется симптом ломкости волос, они тускнеют, обламываются на разных уровнях, растут медленно, часто выпадают. Ногти мягкие, ломкие, расслаиваются, имеют бахромчатый край, тусклые.
Отмечается кариес зубов и их крошение, потеря блеска, шероховатость эмали. У таких людей часто бывают атрофический гастрит, ахилия, ахлоргидрия, которые в свою очередь усиливают дефицит железа, ухудшают процесс его всасывания. Могут быть изменения в органах малого таза, нарушение работы толстого кишечника, сфинктеров мочевого пузыря и мочеиспускательного канала.
Иногда у больных наблюдается субфебрильная температура тела и высокая предрасположенность к инфекциям. Характерно извращение вкуса, обоняния, может быть пристрастие к употреблению мела, зубного порошка, глины, песка и т. д.
Нередко отмечается пристрастие к запахам бензина, ацетона, керосина, обувного крема, лака для ногтей. Повышенная утомляемость, слабость, головокружение, головные боли, сонливость, отсутствие аппетита, сердцебиение, «мушки» перед глазами.
Основными гематологическими показателями являются значительное уменьшение количества гемоглобина и эритроцитов, резкое снижение цветового показателя (гипохромия, связанная с недостатком гемоглобина в эритроцитах), гематокрита. Эритроциты по своим размерам становятся меньше (микроциты), имеют разный диаметр (анизоцитоз). Очень характерным для железодефицитной анемии является полное исчезновение из периферической крови сидероцитов. Осмотическая резистентность эритроцитов остается в пределах нормы.
Самым характерным является падение количества железа в сыворотке крови и нарастание железосвязывающей способности трансферрина. В период обострения заболевания ретикулоцитоза может и не быть или он может быть незначительным, но по мере лечения (правильного), количество ретикулоцитов восстанавливается.
Стадии развития болезни основаны на лабораторных исследованиях.
Регенераторная стадия: снижается количество гемоглобина, а количество эритроцитов — в пределах нормы. Цветной показатель низкий. Содержание лейкоцитов, тромбоцитов — в пределах нормы. Отмечается анизоцитоз (микроцитоз), гипохромия эритроцитов, незначительный ретикулоцитоз. Выявляется эритробластоз (раздражение красного ростка).
Гипорегенераторная стадия: снижено количество гемоглобина и эритроцитов. Цветной показатель в пределах нормы (0,8–0,9). Содержание лейкоцитов, тромбоцитов несколько уменьшено, ретикулоцитоза нет. Микро— и макроцитоз (анизоцитоз) эритроцитов, анизохромия (гипо— и гиперхромия). Костный мозг клеточный, но не активный, снижено количество эритробластов, они различной формы (пойкилоцитоз) и различного размера (анизоцитоз).
Гипо— и апластические анемии
Гипо— и апластические анемии объединяют группу заболеваний, основным признаком которых является функциональная недостаточность костного мозга. В генезе патологического процесса лежит нарушение пролиферации и дифференциации клеток костного мозга.
Характерными признаками этого заболевания системы крови являются полное истощение (аплазия) костного мозга и глубокое нарушение его функции, что сопровождается резко выраженной анемией, лейкопенией и тромбоцитопенией.
Между гипопластическими и апластическими анемиями имеются как количественные, так и качественные различия. При апластической анемии отмечается более глубокое угнетение кроветворения. Гипопластическая анемия характеризуется умеренно выраженным нарушением процессов пролиферации и дифференциации кроветворных элементов.
Основными этиологическими факторами гипопластических анемий являются: ионизирующая радиация; химические вещества (бензол, тринитротолуол, тетраэтилсвинец, инсектициды); цитостатические препараты (алкилирующие антиметаболиты, противоопухолевые антибиотики); другие лекарственные средства (сульфаниламиды, метилтиоурацил, пирамидон, левомицетин и пр.); антитела против клеток костного мозга; вирусные инфекции (вирусный гепатит); наследственные факторы; бывают идиопатические, гипо— и апластические анемии.
Выяснение этиологии гипопластической анемии имеет важное значение в связи с возможностью устранения миелотоксического фактора и предупреждения дальнейшего прогрессирования заболевания. Основные этиологические факторы (радиация, химические вещества, вирусы) способны оказывать повреждающее действие на хромосомный аппарат клеток костного мозга и тем самым нарушать синтез ДНК.
Эти нарушения приводят к угнетению пролиферации костномозговых клеток. Вследствие этого костный мозг не может обеспечить необходимую продукцию эритроцитов, гранулоцитов, тромбоцитов, что отражается на составе периферической крови и ведет к панцитопении.
Недостаточная продукция костным мозгом клеток обусловливает основные механизмы развития заболеваний (как то: анемический синдром, инфекционные осложнения в связи с гранулоцитопенией и геморрагический синдром).
Клиническая картина заболевания зависит от степени угнетения костномозгового кровообращения. Выделяют несколько клинико-гематологических вариантов, отличающихся течением, выраженностью нарушения кроветворения, особенностью клинической картины:
1) острая апластическая анемия;
2) подострая апластическая анемия;
3) подострая гипопластическая анемия;
4) хроническая гипопластическая анемия;
5) хроническая гипопластическая анемия с гемолитическим компонентом;
6) парциальная гипопластическая анемия.
Гипопластические анемии характеризуются хроническим рецидивирующим течением с периодами обострений, ремиссии возникают чаще под влиянием терапии. Основными жалобами больных являются слабость, повышенная утомляемость, одышка, сердцебиение.
При острых и подострых вариантах наблюдаются значительные носовые кровотечения, кровоточивость десен, длительные и обильные менструации, повышение температуры. Объективно обращает на себя внимание выраженная бледность и лимонный оттенок кожи. У больных гипопластической анемией с гемолитическим компонентом может отмечаться желтушность кожи.
Гемодинамические нарушения анемической природы — гипотония, тахикардия, систолический шум во всех точках. При острых и подострых вариантах на фоне глубокой гранулоцитопении наблюдаются инфекционные осложнения — пневмония, инфекции мочевыводящих путей, абсцессы на месте инъекций, ангины, чаще лакунарные.
Инфекционный процесс может развиваться по типу септицемии без формирования инфекционного очага в связи с резким снижением количества гранулоцитов, которые обычно «локализуют» возбудителя инфекции.
При гипопластических анемиях картина периферической крови характеризуется различной степенью анемии, лейкопенией, лимфопенией, тромбоцитопенией. Костномозговое кровообращение характеризуется угнетением без выраженной аплазии, умеренным уменьшением костномозговых элементов с задержкой их созревания. Среди элементов красного ряда преобладают полихроматофильные и базофильные нормобласты. Задержка созревания миелоидных форм происходит на стадии промиелоцитов и миелоцитов. Мегакариоцитарный росток несколько сужен, выявляются дегенеративные формы.
При апластической анемии более резко выражены клинические симптомы (лицо одутловатое, яркие геморрагические явления, частые носовые, десневые и маточные кровотечения; положительны все геморрагические тесты, повышена температура, больные адинамичны).
При исследовании периферической крови отмечается панцитопения, резчайшая анемия с низким ретикулоцитозом, отсутствием нормобластов. Содержание гемоглобина падает до 15–20 г/л, число эритроцитов — до 1,5–1,10 г/л с выраженным анизо— и пойкилоцитозом. Лейкопения, главным образом — за счет зернистых форм с относительным лимфоцитозом. Тромбоцитопения разной степени. Резкое ускорение СОЭ до 60–80 мл/ч. Исследование костномозгового кроветворения при апластической анемии обнаруживает картину почти полного опустошения костного мозга.
Лечение анемий
Лечение анемий традиционными методами
Острая постгеморрагическая анемия
Лечение должно быть направлено прежде всего на установление источника кровотечения и немедленную его ликвидацию. При необходимости прибегают к хирургическому вмешательству (ушиванию язв, перевязке кровоточащего сосуда и т. д.).
При кровотечениях, протекающих с явлениями болевого шока, в первую очередь необходимо вывести организм из шокового состояния. С этой целью вводятся морфин, сердечно-сосудистые средства (строфантин, кофеин). Применяется трансфузионная заместительная терапия путем введения полиглюкина, реополиглюкина, сочетания эритроцитарной массы с плазмозаменителями. Полиглюкин удерживается в сосудистом русле несколько суток, обеспечивая устойчивость объема циркулирующей крови, обладает противошоковым действием. Реополиглюкин — средство для предупреждения и лечения нарушений микроциркуляции — снижает вязкость крови, препятствуя тромбообразованию (см. соответствующую терапию в каждом разделе).
Наилучшим патогенетическим методом лечения постгеморрагической анемии, возникшей в результате острой кровопотери, является переливание цельной крови или эритроцитарной массы. Эффективность гемотрансфузий определяется повышением артериального давления, а в дальнейшем — гематологическими сдвигами.
Кровопотеря сопровождается надпочечниковой недостаточностью, поэтому вводятся кортикостероидные гормоны. После выведения больного из тяжелого состояния назначают антианемические средства (препараты железа, диету, богатую белками, витаминами, микроэлементами).
Хроническая постгеморрагическая анемия
Наилучшим методом лечения является удаление источника кровопотери (иссечение геморроидальных узлов, резекция желудка при кровоточащей язве и т. д.). Однако радикальное излечение основного заболевания не всегда возможно (например, при иноперабельном раке желудка). В качестве заместительной терапии и стимуляции эритропоэза необходимо производить повторные гемотрансфузии в виде переливания эритроцитарной массы. Рекомендуется переливание средних доз (200–250 мл цельной крови или 125–150 мл эритроцитарной массы с интервалом в 5–6 дней).
Очень важно назначение препаратов железа. Препараты железа назначаются внутрь и парентерально. В период лечения следует ограничить прием жиров, молока, мучных изделий, так как они уменьшают усвоение железа. Для достижения терапевтического эффекта необходимы достаточная дозировка препарата (3–5 г в сутки), длительность лечения, повторность курсов лечения, прием железа сразу после еды или во время нее, назначение аскорбиновой кислоты, которая является стабилизатором двухвалентного (усвояемого) железа в желудке. Основными критериями эффективности терапии являются повышение уровня общего железа, повышение концентрации гемоглобина, количества ретикулоцитов и эритроцитов. Назначаются следующие препараты железа: железо восстановленное в сочетании с аскорбиновой кислотой, железа лактат, железа глицерофосфат, феррумлек, ферамид, ферроплекс и т. д. Целесообразно использование в терапии препаратов, содержащих микроэлементы (медь, кобальт, марганец). Микроэлементы способствуют утилизации железа в организме, ускоряют биосинтез гемоглобина и стимулируют эритропоэз.
Железодефицитная анемия
Основным в лечении железодефицитной анемии является назначение препаратов железа, но минуя желудочно-кишечный тракт. Для достижения терапевтического эффекта необходимы достаточная дозировка препарата (3–5 г в сутки), длительность лечения, повторность курсовой терапии, назначение аскорбиновой кислоты. Следует ограничить прием жиров, молока, мучных изделий.
Важнейшие препараты железа, используемые для лечения, — феррокаль, ферроплекс, гемостимулин, конферон, феррамид, фербитол, феррумек, ферковен, имферон и т. д. Целесообразно назначение и микроэлементов (2–5 г в сутки) — меди, кобальта, марганца. Они способствуют утилизации железа в организме, ускоряют биосинтез гемоглобина и стимулируют эритропоэз.
В некоторых случаях назначаются кортикостероидные и анаболические гормоны, которые способствуют более интенсивной утилизации железа эритробластами костного мозга.
Основными критериями эффективности терапии являются повышение уровня железа в сыворотке крови, повышение концентрации гемоглобина, количества ретикулоцитов и эритроцитов. Нормализация гемоглобина еще не является основанием для отмены лечения, так как для пополнения запасов железа в органах и тканях необходима продолжительная поддерживающая терапия небольшими дозами того же препарата, с помощью которого был достигнут лечебный эффект.
При железодефицитной анемии можно рекомендовать больным некоторые лекарственные травы. В растениях биологически активные вещества находятся в оптимальном соотношении. Целесообразно использование крапивы двудомной, череды трехраздельной. Настой плодов шиповника и земляники лесной (плодов и листьев) по 0,25–0,5 стакана 3 раза в день. Отвар листьев земляники лесной принимают по 1 стакану в день. Они богаты железом, медью, марганцем, кобальтом, аскорбиновой кислотой, рибофлавином, органическими кислотами, что обеспечивает их гемостимулирующее действие. Для приготовления настоя 1 ст. л. сбора из указанных трав и плодов (предварительно измельченных) заливают стаканом кипятка, настаивают в течение 2–3 ч, процеживают.
Плоды абрикоса следует употреблять по несколько штук в день, сок — 3 раза в день. Хорошо применять настой листьев медуницы лекарственной, шпината огородного, одуванчика. Лекарственные растения широко используются для остановки кровотечений. При мено— и метроррагиях назначают настои крапивы двудомной по 0,5 стакана 2 раза в день; настой пастушьей сумки по 0,5 стакана 3 раза в день; отвар корневищ кровохлебки по 1 ст. л. 3–4 раза в день.
При атонических маточных кровотечениях применяют настойку из листьев барбариса амурского по 25–30 капель 3 раза в день в течение 2–3 недель.
Настой водяного перца назначают при маточных и геморроидальных кровотечениях по 1 ст. л. 2–4 раза в день. С кровоостанавливающей целью рекомендуется также хвощ полевой. Отвар принимают по 1 ст. л. 3–4 раза в день. Стальник пашенный в виде настойки из корней или отвара у больных геморроем облегчает стул, останавливает кровотечение и уменьшает отек. Настойку стальника назначают внутрь по 40–50 капель на прием 3 раза в день в течение 2–3 недель. Отвар стальника принимают по 2–3 ст. л. 3 раза в день перед едой в течение 2–4 недель.
Железо и его соли содержат картофель, тыква, брюква, лук, чеснок, салат, укроп, крыжовник, земляника, виноград.
В качестве вспомогательных средств и для проведения поддерживающей терапии при анемиях рекомендуют богатые аскорбиновой кислотой ягоды черной смородины, рябины обыкновенной, шиповника, земляники. Из ягод и листьев этих растений готовят витаминный чай.
Чай витаминный: плоды рябины — 25 г; плоды шиповника — 25 г. Принимают по 1 стакану в день.
Настой: плоды шиповника — 25 г; ягоды черной смородины — 25 г. Принимают по 0,5 стакана 3–4 раза в день.
Наряду с лекарственной терапией рекомендуется диета, стимулирующая гемопоэз, богатая белками, железом, витаминами. Главным источником, содержащим белки и необходимые аминокислоты, является мясо. К продуктам, содержащим микроэлементы, относятся свекла, помидоры, кукуруза, морковь, бобовые, клубника (земляника), овсяная каша, печень, рыба, пекарские и пивные дрожжи.
Рационально для закрепления антианемического лечения занятие больных физкультурой, прогулки в лесу (хвойном), пребывание в горах. Рекомендуется употребление минеральной воды железноводских, ужгородских, карельских источников. Это источники с типом слабоминерализованных железосульфатно-гидрокарбонатномагниевых вод, в которых железо находится в хорошо ионизированной форме и легко всасывается в кишечнике.
Учитывая рецидивирующий характер этих анемий, необходимы профилактические мероприятия, особенно весной и осенью.
В последние годы внедряется обогащение пищевых продуктов железом (хлеба, детского питания, кондитерских изделий и т. д.). Рецидивирующее течение железодефицитной анемии требует постоянного клинико-гематологического контроля и поддерживающего лечения с помощью препаратов железа и фитосборов.
Лечение заключается в систематических переливаниях крови по 250–300 мл через каждые 5–10 дней; вместо крови можно проводить капельное переливание свежей эритроцитарной массы по 150–200 мл с промежутками в 3–5 дней. Лучший эффект дают прямые переливания крови от доноров.
При выраженном геморрагическом синдроме показано переливание плазмы с кровяными пластинками, а также тромбоцитарной массы. Одним из основных условий повышения регенераторных возможностей костного мозга при панцитопении является применение витаминов группы В. Назначаются длительными курсами по 6–8 недель: В 1— по 1 мл подкожно ежедневно; В 2— по 5 мг 3 раза в день внутрь; В 6— по 50 мг ежедневно; В 12— по 100 мкг внутримышечно через день; фолиевая и пантотеновая кислоты — по 30 мг 3 раза в день внутрь. Аскорбиновая кислота назначается вместе с рутином. Назначаются глюконат или хлорид кальция, серотонин.
При упорных геморрагиях назначаются викасол, эпсилон-аминокапроновая кислота, капромол, фибриноген.
В качестве лейкостимуляторов используются пентоксил — 0,2 мг; 4-метилурацил — 0,5 мг; лейкоген — 0,2 мг и батиол — 0,02 мг внутрь 2 раза в день (лучше со сливочным маслом), 5 %-ный раствор нуклеиново-кислого натрия — 2 мл внутримышечно.
При гипоплазии костного мозга применяют кортикостероидные гормоны (преднизолон, триамсинолон, дексаметазон, дельтакортолон), которые уменьшают тромбоцитопеническое кровотечение, удлиняют срок жизни перелитых клеток крови, снижают нежелательные реакции после трансфузии. Лечение кортикостероидами проводится под контролем систематического измерения артериального давления, диуреза и исследованием содержания калия и натрия в крови, а также сахара в моче и крови. Больным назначается диета с ограничением поваренной соли.
Большое значение при лечении больных приобретает создание асептических условий для предотвращения инфекционных осложнений. Присоединение вторичной инфекции является показанием для назначения антибиотиков — пенициллина, тетрациклина и т. д.
В последние годы предлагается использовать спленэктомию в комплексной терапии при гипоплазии костного мозга любой этиологии.
Благодаря удалению селезенки устраняется депрессивное ее влияние на костный мозг, сокращается распад эритроцитов, уменьшается аутоантителообразование, более действенной оказывается кортикостероидная терапия.
Показаниями для спленэктомии являются отсутствие терапевтического эффекта от применявшейся комплексной терапии, непрекращающийся гемолиз.
Не последнее место в лечении больных гипопластической анемией занимает трансплантация (переливание) аллогенного костного мозга. Для достижения приживления немаловажное значение имеет тщательность иммунологического подбора донора.
Прогноз неблагоприятен при острых и подострых вариантах течения заболевания.
Использование современных методов лечения позволило снизить летальность, улучшить прогноз при хронических формах заболевания.
Лечение анемий нетрадиционными методами
Набить 3-литровую бутыль горькой полыньюмайского сбора. Залить водкой или разведенным аптекарским спиртом. Настаивать 21 день в теплом месте. Доза: 1 капля настойки на 1 ч. л. воды. Пить утром натощак 1 раз в день в течение 3 недель. Если малокровие в острой форме, сделать перерыв на 14 дней, потом курс повторить.
Очистить и вымыть 300 г чеснока. Залить литром чистого спирта и настаивать 3 недели. Принимать по 20 капель настойки на 0,5 стакана воды 3 раза в день. Можно принимать настойку с молоком.
Молоко свиньипринимать по 0,5 стакана 3 раза в день перед едой.
Натереть на терке отдельно морковь, свеклу, редьку. Отжать сок этих корнеплодов, слить в темную бутыль в равных количествах. Бутыль обмазать тестом так, чтобы она не была плотно закупорена и жидкость могла испаряться из нее. Принимать по 1 ст. л. 3 раза в день до еды. Курс лечения 3 месяца. Это радикальное средство от анемии.
Взять 400 г свиного нутряного несоленого жира, 6 больших антоновских зеленых яблок. Яблоки мелко нарезать и положить в сало. Хорошо перемешать и поставить в духовку для топления на небольшой огонь. Пока сало топится, сделать следующее. Взять 12 яичных желткови растереть их добела со стаканом сахарного песка. Туда натереть на мелкой терке 400 г шоколада(4 плитки высших сортов). Когда сало с яблоками перетопится, вынуть его из духовки, процедить через сито или марлю и добавить туда состав из желтков с сахаром и шоколадом. Все хорошо перемешать. Дать смеси остыть. Полученный продукт намазывать на хлеб. Принимать 3–4 раза в день вместе с едой и обязательно запивать теплым, почти горячим молоком. Действие хорошее. Человек избавляется от малокровия, заметно прибавляет в весе, улучшается самочувствие, укрепляются легкие, проходит истощение.
Взять в равных долях по 200 г какао, нутряного топленого свиного сала, медаи сливочного масла. Все это положить в кастрюлю на слабый огонь и держать, все время помешивая, до тех пор, пока состав не растопится и не станет кипеть. Снять с огня, дать остыть. Хранить в темном прохладном месте. Применять по 1 ч. л. смеси, растворенной в стакане горячего молока. Пить 3–4 раза в день по 1 ст. л.
1 ст. л. сбора(лист крапивы, корень одуванчика, цветки тысячелистника — все по 1 части) заварить 1 стаканом кипятка, настоять 3 ч, процедить. Выпить за сутки в 3–4 приема за 20 мин до еды. Курс лечения — 8 недель.
Взять поровну лист крапивыи лист березы. 2 ст. л. смеси заварить 1,5 стакана кипятка, настоять 1 ч, процедить, добавить 0,5 стакана свекольного сока. Выпить за сутки в 3–4 приема за 20 мин до еды. Курс лечения — 8 недель.
Взять лист крапивы, цветущие верхушки гречихи, лист кипрея(все поровну). 3 ст. л. смеси заварить 2 стаканами кипятка, настоять 3 ч, процедить. Выпить за сутки в 3–4 приема за 20 мин до еды.
1 ст. л. смеси(трава тысячелистника — 1 часть, трава полыни — 3 части) залить 1 стаканом кипятка, настоять 30 мин, процедить. Пить по 1 ст. л. за 20 мин до еды.
1 ст. л. смеси(плоды тмина, корневища аира — все по 1 части) залить стаканом кипятка, настоять 20 мин, процедить. Пить по 1 ст. л. за 20 мин до еды.
Приготовить настойку: корневища аира болотного — 1 часть и 10 частей 40 %-ного спирта. Настаивать 8 дней в темном месте. Принимать по 30 капель 3 раза в день до еды.
Для улучшения состава крови:
1) приготовить отвар из корня одуванчикалекарственного: 5 г на 200 мл кипятка. Настаивать 20 мин, процедить. Принимать по 50 мл за 30 мин до еды;
2) принимать по 50–100 мл ежедневно сок листьев одуванчика(сбор в начале цветения);
3) в течение всего года употреблять в пищу зелень петрушки.
Глава 12. Нарушения аппетита, двигательных функций, настроения, поведения, потоотделения и сна
Общее понятие о нарушении аппетита
Клиническая характеристика нарушений аппетита при инфекционных заболеваниях
Аппетит возникает благодаря желанию попробовать кушанье или напиток ради вкусового ощущения. Здоровый человек всегда имеет аппетит, даже тогда, когда не ощущает голода. Но он не должен есть, пока не почувствует голода.
Есть такие болезненные состояния, при которых отсутствует аппетит (инфекционные заболевания).
Большая часть инфекционных болезней имеет одно общее характерное свойство: они проявляются эпидемически. Тифозные лихорадки, сыпные болезни, как, например, тиф, оспа, корь, скарлатина, дифтерит, краснуха, крапивная лихорадка, рожа и так далее, передаются от одного лица к другому, т. е. распространяются через непосредственное заражение. Все эти болезни подчинены местным и временным условиям, как и холера, чума, желтая лихорадка, перемежающаяся лихорадка, дизентерия и так далее, заразное начало которых обусловливается теллурическими или атмосферными условиями и которые, смотря по индивидуальной противоустойчивости заболевших, проявляются с большей или меньшей силой. Исключение составляют сифилис, шанкр, гонорея, туберкулез и так далее, которыми люди заражаются от других людей. По отношению к этим болезням временные и местные условия не играют никакой роли.
Любое инфекционное заболевание начинается с подъема температуры тела, в результате чего снижается аппетит. При повышении температуры до 40 °C и выше раскрывают больного, кладут холодный компресс на голову, делают влажное обтирание всего тела, обдувают вентилятором, внутрь дают 0,5 г ацетилсалициловой кислоты. Больной подлежит лечению в стационаре.
При ознобе больного тепло укутывают, дают обильное питье. При гипертонии кладут холод на голову, дают жаропонижающие средства (0,5 г ацетилсалициловой кислоты внутрь, парацетамол), вводят сердечно-сосудистые средства.
Дизентерия
Дизентерия означает расстройство кишечника. При всех кишечных инфекциях заражение происходит только через рот, человек заглатывает бактерии.
Из организма заболевшего дизентерийные микробы попадают во внешнюю среду с испражнениями, заражая почву, воду открытых водоемов. Неряшливый человек может перенести дизентерийные бактерии руками на пищевые продукты и предметы домашнего обихода. Во внешней среде, особенно в затемненных влажных местах, болезнетворные микробы сохраняют жизнеспособность в течение многих дней и недель, а попав в пищевые продукты, быстро размножаются.
Источником инфекции являются люди с явными или стертыми проявлениями дизентерии, или так называемые бактерионосители, т. е. практически здоровые лица, которые выделяют бактерии. Инфекция передается водным, пищевым и бытовым (контактным) путями. Велика роль «мушиного фактора», поскольку мухи местом выплода избирают уборные и помойные ямы, а живут и питаются в кухнях и столовых вместе с нами, обильно обсеменяя мельчайшими частицами фекалий, «нафаршированных» болезнетворными микробами, нашу пищу, посуду, воду. Возбудители дизентерии, попав в организм человека, находят наиболее благоприятные условия в концевом отделе толстого кишечника. Там формируются очаги дизентерийной инфекции, определяющие развитие нарушений функции кишечника и общих проявлений болезни.
Ранняя диагностика дизентерии и своевременное начало рационального лечения, как правило, обеспечивают быстрое выздоровление.
Симптомы. Болезнь начинается не сразу, с момента заражения проходит от 2 до 7 дней. Сначала нарушается общее состояние, повышается температура, снижается аппетит, появляется головная боль, расстраивается сон. Одновременно появляются признаки поражения кишечника. Характерны боли в животе, нередко схваткообразные, и послабление стула. Типичны частые, жидкие, скудные выделения с примесью слизи и крови. Следует отметить, что при современной дизентерии может и не быть высокой температуры, резкого нарушения самочувствия. Человек сохраняет трудоспособность. Стул жидкий, но не частый, не содержит примеси крови. При обычном течении дизентерии симптомы болезни сглаживаются через 2–3 дня, при затяжном течении нарушается обмен веществ, человек худеет, бледнеет, находится в состоянии постоянного или периодического нездоровья.
Брюшной тиф
Раньше был одним из наиболее грозных инфекционных заболеваний с эпидемическим распространением. Сейчас встречается лишь у отдельных больных или в виде ограниченных вспышек. Само название болезни соответствует поражению кишечника и развитию состояния оглушенности (от греч. typhos— «оцепенение», «помрачение»). Источником инфекции являются больные (на всем протяжении болезни), переболевшие, а также носители, т. е. практически здоровые лица, которые, однако, выделяют возбудителей с калом, а иногда и с мочой. Заражение происходит контактным путем, а также через пищу (в частности, через молоко и молочные продукты или воду).
Большая часть заболеваний брюшным тифом регистрируется в летние и первые осенние месяцы. Заражаются брюшным тифом всегда через рот. Попадая в желудочно-кишечный тракт, возбудители находят наиболее благоприятные условия в концевом отделе тонкого кишечника.
Заболевание возникает через 1–2 недели, чаще через 12–14 дней после заражения.
Симптомы. Появляются недомогание, головные боли, исчезает аппетит, нарушается сон, температура повышается до 38–39 °C. В последующие дни состояние больного не улучшается, температура остается высокой, лишь незначительно снижаясь по утрам. Ознобы, пот не характерны. Понос не развивается, наоборот, нередко отмечается задержка стула. Стойкое повышение температуры всегда должно служить основанием для вызова врача.
Клиническая характеристика нарушений аппетита при соматических заболеваниях
Нарушения аппетита встречаются и при катаральных расстройствах органов дыхания и пищеварения.
Горячая пища и горячие напитки приносят желудку такой же вред, как и ледяная вода, холодное пиво и так далее, в особенности при глотании большими глотками; при этом безразлично, разгорячено тело или нет. В результате развиваются катаральное состояние желудка, желудочные спазмы и даже обмороки, нередко наблюдаются кровотечения из слизистой оболочки желудка и образование желудочной язвы.
Замороженные кушанья и в особенности напитки крайне вредны, когда их потребляют при разгоряченном, но остающемся в покое, не находящемся в движении теле. Не говоря уже об ощущении ледяного холода в полости рта, на зубах, в пищеводе и в желудке, они производят вредное раздражение в слизистой оболочке желудка, которое может повлечь за собой спазм желудка, катар желудка и кишок, потерю аппетита и расстройство общего состояния.
Острый гастрит
Частое заболевание желудка, связанное с перееданием или попаданием в желудок недоброкачественной пищи, зараженной болезнетворными микроорганизмами.
Симптомы. Заболевание развивается уже через несколько часов после приема раздражающей, недоброкачественной пищи. Появляются чувство тяжести в подложечной области, ощущение переполненного желудка, тошнота, позывы к рвоте, которая может быть неоднократной и приносит облегчение. Постепенно уменьшается чувство тяжести в желудке, проходит тошнота, и через 1–2 дня больной поправляется.
Пневмония
Непрерывное лихорадочное состояние, как, например, при воспалении легких, быстро уменьшает вес тела; это является следствием сильного разложения белков, сгорания жира, уменьшения введения пищи, обусловленного отсутствием аппетита и ослабления пищеварительной способности желудка и кишок.
Воспаление легких (пневмония) может протекать остро и хронически. Среди острых пневмоний выделяют крупозную, при которой воспаление захватывает одну или две доли легкого, и очаговую, когда воспалительные очаги разной величины могут располагаться в одном или обоих легких.
Острые пневмонии
Вызываемые различными инфекционными агентами, не относятся к группе инфекционных заболеваний. Развитие острой пневмонии провоцируют различные факторы, как то: переохлаждение, хронические и острые заболевания верхних дыхательных путей, состояние реактивности организма, проходимость бронхиальных путей, в нарушении которых большая роль принадлежит курению и злоупотреблению алкоголем.
Крупозное воспаление легких
Острое воспаление, при котором вовлекается в процесс целая доля легкого или большая ее часть. Заболевание вызывается пневмококками. Начинается оно обычно остро, с резкого подъема температуры до 39–40 °C, озноба, боли в грудной клетке. Затем появляется кашель, сначала с небольшим количеством «ржавой» мокроты, болезненный; затем присоединяется одышка. В последующем с развитием воспалительного процесса количество мокроты немного увеличивается, она становится светлой. Повышенная температура держится несколько дней, а затем критически падает, сопровождаясь слабостью, потливостью. Особенно тяжело крупозная пневмония протекает у детей и пожилых людей.
Очаговые бронхопневмонии
При очаговой бронхопневмонии в воспалительный процесс вовлекаются отдельные участки легкого. В отличие от крупозной, которой страдают в основном люди молодого возраста, очаговая пневмония встречается во всех возрастных группах и нередко является осложнением других заболеваний. Возникновение ее связано с разнообразной микробной флорой. Очаговая пневмония может начинаться различно, но, как правило, при этом повышается температура, хотя и не так высоко, как при крупозной; появляются разбитость, слабость, боль в грудной клетке, кашель (сухой или с выделением слизисто-гнойной мокроты).
Клиническая характеристика нарушений аппетита при нейроэндокринных заболеваниях
В организме человека имеются железы внешней и внутренней секреции. Железы внешней секреции выделяют свой секрет наружу. Железы внутренней секреции, или эндокринные железы, вырабатывают очень активные вещества, которые называются гормонами. Они не выводятся наружу, а поступают непосредственно в кровь. Каждая железа внутренней секреции выделяет свой гормон, который оказывает на организм свое, свойственное этому гормону действие.
Все железы внутренней секреции связаны между собой. Нарушение функций одной из них вызывает функциональные изменения в других железах. Между регуляцией гормонов желез внутренней секреции и обменом веществ имеется тесная взаимосвязь.
Для нормального синтеза гормонов необходимо полноценное питание с достаточным содержанием всех основных ингредиентов пищи, особенно белков, витаминов и микроэлементов. Постоянство внутренней среды организма (гомеостаз) поддерживается слаженной, взаимосвязанной работой между отдельными эндокринными железами и центральной нервной системой. Она не только сама регулирует функцию эндокринных желез, но и эндокринные железы по принципу обратной связи влияют на центральную нервную систему. Выход из строя одного звена в этой цепи может привести к заболеванию.
Щитовидная железа расположена на передней поверхности шеи в виде щита, прикрывающего пищевод и трахею. В щитовидной железе вырабатываются два гормона, содержащих йод, и один, не содержащий йода (участвует в регуляции кальциевого обмена в организме). Для нормального образования йодсодержащих гормонов в щитовидной железе необходимо, чтобы в организм человека с пищевыми продуктами поступало не менее 120–220 гамм йода (1 гамма — миллионная часть грамма). Главным источником поступления йода является растительная пища и пища животного происхождения; незначительное количество йода поступает с водой и воздухом. Роль гормонов щитовидной железы велика: они действуют на многие органы, стимулируют основной обмен веществ, ускоряют биохимические реакции и рост организма, действуют на другие эндокринные железы, в первую очередь — на гипофиз и половые железы, поддерживая нормальный тонус центральной нервной системы.
Тиреотоксикоз (диффузный токсический зоб, базедова болезнь)
Тиреотоксический зоб встречается в любой местности, и причиной его являются в основном всевозможные стрессы, как кратковременные (острые нервно-психические напряжения, страх, испуг), так и длительные, постоянные психотравмы. Реже причиной тиреотоксикоза могут быть инфекции (грипп, ангина, хронический тонзиллит, ревматизм и др.). Иногда причиной заболевания являются перегревание на солнце, травмы черепа. Предрасполагающей причиной может быть наследственность. Женщины страдают тиреотоксикозом в 8–10 раз чаще мужчин. Заболевание возникает в любом возрасте, но особенно часто отмечается в климактерическом периоде.
В 1840 г. офтальмолог Базедов описал это заболевание и выделил три основных симптома: зоб, сердцебиение и пучеглазие. В нашей стране это заболевание принято называть диффузным токсическим зобом, или тиретоксикозом, что указывает на сущность заболевания, т. е. на отравление организма избыточным количеством гормонов щитовидной железы. При тиреотоксикозе повышается функция щитовидной железы. Это сопровождается возбудимостью, раздражительностью, бессонницей, постоянным сердцебиением, одышкой и чувством нехватки воздуха, особенно в жарком помещении, мышечной слабостью в ногах при подъеме по лестнице, потливостью, дрожанием рук, суетливостью, похудением, несмотря на повышенный аппетит, пучеглазием с гневным выражением лица. Щитовидная железа увеличивается в размерах. Тиреотоксикоз — это тяжелое заболевание, при котором в процесс вовлекаются многие органы. Чаще болезнь развивается исподволь, иногда и остро. По тяжести течения различают легкий, средней тяжести и тяжелый тиреотоксикоз.
Сахарный диабет
Сахарный диабет относится к группе заболеваний, о происхождении, проявлениях и возможных осложнениях которых больной должен хорошо знать, так как правильная оценка своего состояния может предотвратить многие тяжелые по следствия этого страдания. Кроме того, длительное течение заболевания фактически обязывает больного самого контролировать свою диету, а нередко и медикаментозное лечение.
Поджелудочная железа расположена позади нижней поверхности желудка и является железой смешанной секреции. Внутрисекреторную функцию поджелудочной железы выполняют определенные скопления клеток в виде островков, выделяющих гормон инсулин. Инсулин — единственный гормон в организме, снижающий уровень сахара в крови: все другие гормоны, наоборот, его повышают.
Немалую роль в поддержании нормального уровня сахара в крови играет печень, в которой содержится фермент инсулиназа, разрушающий избыток инсулина. Под влиянием инсулина глюкоза попадает в клетку и окисляется, при этом выделяется энергия. Если углеводов поступило много, а в процессе жизнедеятельности в данный момент такого количества энергии не нужно, то часть глюкозы под влиянием инсулина откладывается про запас в виде гликогена в печени и мышцах, а другая часть под влиянием инсулина превращается в жир. Инсулин также влияет на проникновение в клетку аминокислот (структурных «кирпичиков» белков), жирных кислот, калия, фосфора, натрия и воды.
При сахарном диабете отмечается абсолютная или относительная недостаточность инсулина, вследствие чего в клетку не попадает глюкоза. При этом повышается содержание сахара в крови, а клетка испытывает энергетический голод. Организм больного сахарным диабетом старается выйти из этого «энергетического кризиса» и для пополнения энергии обращается к жировым запасам, но без инсулина жиры не могут окисляться до конечных продуктов жирового обмена. Поэтому в крови накапливаются недоокисленные «шлаковые» токсические продукты — кетоновые тела. И наконец для выхода из кризиса организм обращается к следующему источнику энергии — белкам. Но в отсутствие инсулина и белки не могут окисляться полностью, при этом в крови накапливаются токсические продукты неполного сгорания белков. Таким образом, при сахарном диабете нарушается не только углеводный, но и жировой, белковый, минеральный и водный обмен. Поэтому сахарный диабет — заболевание всего организма.
Симптомы. При развившемся заболевании (явном диабете) появляются жажда, частое обильное мочеиспускание (мочеизнурение), слабость, похудение, боли в конечностях, ухудшается зрение, беспокоит постоянный зуд кожи и половых органов. В это время в крови резко увеличивается содержание сахара, появляется сахар и в моче. При запущенном заболевании и несвоевременном введении инсулина все признаки усиливаются и возникают спутанность сознания, рвота, потеря аппетита — так называемая диабетическая кома, при которой у больных изо рта ощущается запах ацетона. Это тяжелое осложнение требует немедленной госпитализации больного и неоднократного введения простого инсулина подкожно и внутривенно.
Ожирение
При повышенном аппетите может развиться ожирение. Это распространенное заболевание, которое встречается у 20–40 % населения экономически развитых стран. Ожирение приводит к раннему атеросклерозу, сахарному диабету, гипертонической болезни, сердечно-сосудистым заболеваниям и ранней потере трудоспособности.
Это заболевание связано с избыточным употреблением в пищу легкоусвояемых углеводов, жиров, алкогольных напитков, особенно пива, при недостаточной физической нагрузке. Неправильное питание, избыточное по вечерам, праздникам и выходным дням, малая физическая активность становятся плохой привычкой. Некоторые сластены по вечерам, сидя у телевизоров, продолжают жевать что-то сладкое даже после плотного ужина, забывая при этом о том, что с возрастом понижается обмен веществ и, следовательно, потребность в калориях уменьшается. Такой уклад жизни передается как дурная привычка детям и внукам. Некоторые родители, не считая ожирение болезнью, с первых лет жизни перекармливают детей, поэтому постоянно раздражается центр аппетита, находящийся в гипоталамической области, растут жировые клетки, что способствует предрасположенности к ожирению в течение всей жизни.
Для развития ожирения имеет значение и ритм питания. Редкое и нерегулярное питание большими порциями увеличивает объем желудка и кишечника, усиливает всасывание углеводов и жиров. При трехразовом приеме пищи ожирение отмечается в 57,2 %, при пяти-шестиразовом — в 28,9 %. Ожирение может передаваться по наследству. Если оба родителя полные, то ожирение у детей отмечается в 70–80 % случаев.
Автоматизация и механизация производства, развитие различных видов транспорта в наши дни резко снизили энергетические затраты человека, привели к малой подвижности — гипокинезии. Поэтому необходимо ежедневно проводить утреннюю гимнастику, стараться больше ходить пешком и соответственно состоянию здоровья увеличивать физическую нагрузку.
Симптомы. При ожирении жир откладывается не только в коже, подкожной клетчатке, но и в сальнике, мышце сердца, печени, поджелудочной железе и других органах, что изменяет их функцию и нарушает все виды обмена: жирового, углеводного, белкового, водного и минерального. Нарушение углеводного обмена приводит к сахарному диабету, который встречается у людей с избыточной массой тела в 3 раза чаще, чем у нормостеников. При нарушении жирового обмена повышается содержание холестерина в крови, откладывается жир в печени, повышается свертываемость крови. Повышение уровня холестерина в крови и повышение свертываемости крови приводят к тромбоэмболическим осложнениям, инфарктам миокарда, кровоизлияниям в мозг. Кроме того, у людей с избыточным весом чаще отмечается гипертоническая болезнь. Ослабевает сердечная деятельность, появляются одышка при ходьбе, затем в покое, сердцебиения и отеки.
Нарушается водно-солевой обмен. Отложение жира в печени, поджелудочной железе, кишечнике приводит к жировому перерождению печени, холециститам, желчнокаменной болезни, панкреатитам, хроническим гастритам с пониженной кислотностью, вздутию кишечника, запорам.
Лечение нарушений аппетита
Лечение нарушений аппетита при различных заболеваниях традиционными методами
Дизентерия
От бессимптомного и бесконтрольного применения антибиотиков и химиопрепаратов нередко развивается кишечный дисбактериоз, т. е. резко сокращается количество полезных кишечных микробов, появляются гнилостные и другие вредные бактерии.
При остром кишечном расстройстве следует немедленно обратиться за медицинской помощью. Только врач может определить характер болезни и назначить необходимое лечение. До прихода врача больного нужно по возможности изолировать, выделить отдельную посуду, полотенце. Посуду больного, его белье, предметы домашнего обихода обязательно обеззараживают кипячением или дезинфицирующими растворами (хлорамином, жавель-солидом и др.). Выделения больного следует засыпать хлорной известью (1: 5) и только после этого сливать в канализационную сеть.
По окончании лечения лица, перенесшие дизентерию, должны наблюдаться в поликлиниках по месту жительства.
Брюшной тиф
Лечение независимо от тяжести течения всегда проводится в инфекционных больницах. Основная мера предупреждения тяжелых осложнений — кишечного кровотечения и прободения брюшнотифозных язв — безотлагательная госпитализация.
Нужно мыть руки перед едой, не пить сырую воду и некипяченое молоко, есть только мытые овощи и фрукты. Эти правила необходимо выполнять неукоснительно. Санитарную культуру следует рассматривать как неотъемлемый компонент общей культуры человека. Первостепенное значение имеет санитарное благоустройство населенных пунктов, постоянное совершенствование коммунального хозяйства городов и сел. Возбудители кишечных инфекций попадают в воду и пищевые продукты с лапок и брюшка мух, перелетающих из уборных в жилые помещения. Лучший способ борьбы с мухами — чисто та, защита от них пищевых продуктов. Первостепенное значение в профилактике кишечных инфекций имеет строгое соблюдение санитарных правил работниками торгово-продовольственной сети и общественного питания.
Острый гастрит
В легких случаях острого гастрита достаточно поголодать 1–2 дня, принимая в больших количествах жидкость — слабый чай с небольшим количеством сахара, настой шиповника. В тяжелых случаях одновременно с местными проявлениями в желудке отмечаются и общие симптомы интоксикации: слабость, потеря аппетита, сухость во рту, неприятный запах изо рта, может повышаться температура, беспокоят боли в области желудка и по всему животу. В этих случаях необходимо проводить лечение, которое следует начать с промывания желудка через зонд теплой водой, 0,5 %-ным раствором соды или физиологическом раствором. Рекомендуется обильное питье. В лечении большое внимание уделяется диете: после 1–2 дней голодания с приемом большого количества несладкого чая, настоя шиповника в диету включают протертый слизистый овсяный или рисовый суп. Затем диету постепенно расширяют, добавляя жидкие каши, кисели, яйцо всмятку, протертое мясо, яблочное пюре.
Пневмония
В настоящее время широкое и своевременное применение антибиотиков существенно изменило прогноз при острой пневмонии, уносившей в «допенициллиновую эру» многие сотни молодых жизней.
Лечение пневмонии следует начинать как можно раньше, предпочтительно в условиях стационара. Если больной остается дома, то лекарственная терапия начинается только после осмотра врачом. Большое значение имеет уход за больным. Его по возможности следует поместить в отдельную комнату, которую периодически следует хорошо проветривать. При высокой лихорадке требуется обильное питье — фруктовые соки, боржоми, чай с молоком; необходим туалет кожи — ее надо протирать водой пополам с 40 %-ным спиртом или туалетной водой.
Больному не следует долго лежать в одном положении, например на спине: это ведет к застою крови и задерживает рассасывание воспалительного очага в легочной ткани.
Тщательный уход за больным в сочетании с медикаментозным лечением вывели острую пневмонию из разряда болезней, представляющих угрозу для жизни.
Но возможна другая опасность: самодеятельность больных в лечении острых пневмоний, связанная в первую очередь с тем, что очаговые пневмонии могут иногда протекать стерто, с невысокой температурой и небольшими субъективными проявлениями в виде недомогания, умеренного кашля. Чаще всего это состояние расценивается заболевшим как простое простудное заболевание, что приводит нередко к несвоевременному лечению воспаления легких и переходу острого воспаления в хроническое.
Тиреотоксикоз
Лечение любой формы тиреотоксикоза требует спокойной доброжелательной обстановки в семье, на работе и в больничных условиях. Диагностика и последующее лечение должно проводиться только специалистом — эндокринологом. При тяжелом течении обязательно стационарное лечение, так как могут возникнуть различные виды аритмии, требующие специального лечения.
Лечение тяжелого тиреотоксикоза не всегда ограничивается лекарственной терапией. Иногда больным требуется оперативное лечение или лечение радиоактивным йодом. Хирургическое лечение — самый эффективный и распространенный метод лечения тяжелых форм заболевания. Лечение радиоактивным йодом проводится в возрасте старше 40 лет при противопоказаниях к операции, при рецидиве зоба.
Для профилактики тиреотоксикоза необходимы благоприятная, дружественная обстановка в семье и на работе, правильное чередование труда и отдыха, закаливание организма и своевременное лечение хронических очагов инфекции.
Сахарный диабет
Большое значение в лечении и профилактике сахарного диабета имеют диета, лечебная гимнастика, которые улучшают обмен веществ, повышают усвоение глюкозы тканями. Поэтому утренняя гимнастика, умеренный физический труд очень полезны. Нельзя участвовать в спортивных соревнованиях, выполнять тяжелый физический труд.
Чем раньше выявлен латентный диабет, тем легче приостановить дальнейшее развитие заболевания и переход скрытого диабета в явный. При этом достаточно соблюдать только одну диету. Более тяжелые формы сахарного диабета требуют назначения сахаропонижающих препаратов в составе комплексного лечения, часто необходимо получение инсулина ввиду недостаточности собственного инсулярного аппарата. Подбором соответствующей терапии занимается только специалист — врач-эндокринолог. При таком подходе к лечению предупреждается истощение клеток поджелудочной железы, развитие тяжелых сосудистых осложнений, комы и сохраняется трудоспособность и жизнеспособность больных.
Ожирение
Основное лечение экзогенно-конституциального ожирения — ограничения в питании, снижение калорийности за счет углеводов и жиров и достаточная физическая нагрузка, причем это должно проводиться не эпизодически, а постоянно, в течение всей жизни. Даже разовое нарушение режима в течение одного дня может дать прибавку в весе до 1–2 кг. Питание должно быть дробным, не менее 5–6 раз в день.
Чтобы подавить чувство голода, в рацион включают объемную пищу, содержащую клетчатку (капусту, свежие огурцы, помидоры, брюкву, репу, тыкву, кабачки, салаты, баклажаны и несладкие сорта фруктов и ягод). Вместо сахара лучше применять ксилит или сорбит до 20 г в сутки. Употребление поваренной соли ограничивают до 5 г в сутки, воды — до 1–1,5 л, включая суп.
Необходимо следить за регулярным опорожнением кишечника; длительный прием слабительных противопоказан, так как может развиться атонический колит. При большой степени ожирения по рекомендации врача принимаются мочегонные в первые 3–4 дня лечения.
При повышенном аппетите после консультации с врачом назначаются средства, понижающие аппетит, за 1–2 ч до завтрака и обеда. Применяют эти препараты временно, не более 3–4 недель. При многих заболеваниях эти препараты противопоказаны.
Профилактика ожирения сводится к умеренному употреблению пищи, «приход» должен быть равен «расходу». После 25 лет на каждое десятилетие количество калорий должно уменьшаться на 7–8 %. Питание должно быть равномерным, без больших перерывов. При смене работы на физически менее активную следует уменьшить калорийность пищи и увеличить физическую нагрузку. Необходимо ежедневно заниматься утренней гимнастикой, в праздничные и воскресные дни больше быть на воздухе, совершать пешие прогулки, заниматься плаванием, греблей, кататься на лыжах и коньках. На работу и с работы рекомендуется ходить пешком, как можно активнее проводить свой отпуск.
При лечении ожирения не следует стремиться к быстрому снижению массы тела, так как оно нестабильно. Постепенное снижение массы тела обеспечивает более устойчивое сохранение величины сниженной массы тела, так как к этому приспосабливаются все системы организма. Достаточной потерей массы тела считается снижение ее у пожилых людей на 2–3 кг, а у больных молодого и зрелого возраста — на 4–5 кг в месяц. Ожирение III степени требует стационарного лечения. У этой категории больных длительное время применяют только утреннюю и лечебную гимнастику. При снижении массы тела и повышении устойчивости к физическим нагрузкам назначают дозированную ходьбу и другие физические упражнения.
Питание лихорадящего больного
Пища для лихорадящего больного должна подлежать особенно тщательному выбору, так как его органы пищеварения не в полном порядке и не имеют уже способности растворять и усваивать всякого рода пищу. Ослабленные и утратившие энергию органы пищеварения легче всего переносят и превращают в усваиваемые вещества жидкие кушанья. Можно давать больному жидкую пищу в небольших количествах 5–6 раз в день. Мясо во всяком виде и мясной бульон непригодны для питания лихорадящих больных.
Главнейшее правило питания гласит: «Никогда не заставляй больного есть, если у него нет аппетита, а больной обыкновенно не имеет аппетита или же имеет лишь небольшой аппетит». При некоторых болезнях запрещается мясное питание, в других случаях допускается смешанная, но преимущественно растительная пища. Вся жизненная сила больного направлена на борьбу с болезнетворным началом. В связи с изменением внутреннего гомеостаза организма больного человека наступает сбой и ухудшение работы всех функциональных систем и органов, вследствие чего происходит угнетение многих естественных влечений и функций, в том числе и аппетита.
Нередко больной ощущает аппетит к определенной еде или даже извращенный аппетит. Это обусловлено болезненным состоянием нервно-психической сферы; как правило, в период реконвалесценции подобная симптоматика исчезает.
При всяком лихорадочном или воспалительном состоянии надо есть как можно меньше, так как в этом случае выделение желудочного сока или совершенно прекращается, или значительно уменьшается, а потому пищеварение становится несовершенным или невозможным. С другой стороны, больные испытывают сильную жажду. Им дают чистую воду. Можно рекомендовать кисловатые напитки, особенно воду с лимонным соком и небольшим количеством сахара.
Когда прекращается жар или ослабляется лихорадка и появляется желание поесть, надо сначала давать водяной суп из разваренного хлеба. При лихорадке уменьшается и количество выделяемой слюны, поэтому следует избегать в это время пищи, состоящей преимущественно из крахмала, так как известно, что именно слюна переваривает крахмал. В это время можно посоветовать простоквашу и освежающие супы из плодов, охлаждающие и очищающие кровь, и соки (из яблок, груш, слив, вишен, черешни, малины, шиповника и бузины). Время от времени можно давать компоты из свежих и сушеных фруктов, но эти компоты не должны быть слишком сладкими. После этого больной может начать есть каши из риса, манной крупы, ячменя, овса и так далее, сваренные на молоке или с плодами.
Если больной идет на поправку, то можно перейти к легкоперевариваемым, но не вызывающим метеоризм сортам овощей, которые приготовляют только с маслом и небольшим количеством соли. Наряду с этим дают картофель «в мундире» или немного нежирной телятины, баранины или говядины. Затем можно перейти к плодам бобовых растений, но есть их можно лишь в протертом состоянии, т. е. без шелухи. Время от времени можно давать дичь, нежирную птицу, одно-два яйца всмятку и т. д.
Лечение нарушений аппетита нетрадиционными методами
Средства, улучшающие аппетит, не должны применяться в острый период заболевания, так как многие из них обладают раздражающим и стимулирующим свойствами и тем самым создают дополнительную нежелательную нагрузку на функциональные системы организма больного человека.
Народные средства при диарее
При обычной диарее хорошо помогает отвар ягод черники. Надо его пить как чай.
В совершенстве изучившие русскую народную медицину доктора Бенедиктов и князь Енгалычев всегда рекомендовали больным дизентерией очень строгую диету, особенно во время эпидемии. Они советовали пить в этот период настойку черешни. Взять 100 г свежих ягод и 750 г старого крепкого красного виноградного вина. Настаивать на солнце или в теплом месте не менее 2 дней, затем процедить настойку, не выбрасывая ягод. Доза для взрослых: одна рюмка настойки на прием, а для детей — один наперсток 3 раза в день.
Народные средства, улучшающие аппетит
Для улучшения аппетита применяют народные средства.
Для возобновления аппетита принимать по утрам по 20 капель настойки полыни. Лучшее лекарство — движение на свежем воздухе. Перед обедом съесть немного соленого. Употреблять в пищу пряности.
Сок ягод красной смородины.
Спиртовая настойка лимонной коркиили цедры.
2 ч. л. поваренной соли развести в 1 стакане сыворотки или капустного рассолаи выпить натощак.
Следует есть тертую редькумного раз в день и в течение нескольких дней подряд, а после каждого приема редьки пить по 1 ст. л. воды.
Употреблять ежедневно хренс хлебом или сахаром (медом) — 1 ч. л. тертого хрена до еды или в виде сока с сахаром.
2 ст. л. кожуры мандаринанастаивать 7 дней в 250 г спирта или водки. Принимать по 20 капель с водой 3 раза в день за 30 мин до еды.
1 ст. л. свежих корней и листьев сельдереянастаивать в 2 стаканах остуженной кипяченой воды, процедить. Принимать по 1 ст. л. 3–4 раза в день за 30 мин до еды.
2 ст. л. травы чередынастаивать 12 ч в 0,5 л кипятка в теплой духовке, процедить. Принимать по 0,5 стакана 3 раза в день.
1 ч. л. корней и травы одуванчиканастаивать 1 ч в 1 стакане кипятка, процедить. Принимать по 0,25 стакана 4 раза в день до еды.
Аппетитные сборы (чаи)
Сбор 1: трава полыни горькой (1 часть), листья вахты (1 часть).
Сбор 2: трава полыни горькой (1 часть), листья тысячелистника (1 часть).
Сбор 3: трава полыни горькой (2 части), трава тысячелистника (2 части), трава одуванчика (1 часть).
Сбор 4: листья вахты (1 часть), трава золототысячника (1 часть), трава полыни горькой (1 часть).
Способ приготовления сборов: 1 ст. л. смеси заварить в стакане кипятка, настаивать 20 мин, процедить. Принимать по 1 ст. л. 2–3 раза в день за 15 мин до еды.
Отвар окопникалекарственного улучшает аппетит, усиливает сокращение мускулатуры кишечника. Готовят его так: 40 г корней кладут в молоко (1 л) и выдерживают в духовке 6–7 ч, не допуская кипения.
Корень пастернака: его водный настой возбуждает аппетит, восстанавливает силы у выздоравливающих больных. Для приготовления водного настоя 2 ст. л. измельченного корня заливают стаканом кипятка, настаивают 30 мин, процеживают и принимают по 1/3 стакана 3 раза в день до еды.
Душицауспокаивает, улучшает сон, возбуждает аппетит, стимулирует деятельность кишечника, снимает спазмы желудка и кишечника.
Настой: 2 ст. л. травы заливают 1 стаканом горячей кипяченой воды, нагревают на водяной бане 15 мин, затем охлаж дают в течение 45 мин, процеживают. Принимают по 0,5 стакана 2 раза в день за 15 мин до еды.
Общее понятие о нарушении двигательных функций
Общая характеристика повреждений и заболеваний опорно-двигательного аппарата
Травмы и заболевания опорно-двигательного аппарата характеризуются нарушением анатомической целостности тканей, извращением или утратой их отдельных функций, местной и общей реакциями организма.
Комплексное лечение травм и заболеваний опорно-двигательного аппарата часто включает длительный покой частей тела, вынужденное положение тела, которые могут вызывать неблагоприятные общие (нарушение вегетативных функций и др.) и местные (атрофию мышц, контрактуру) изменения.
Клиническая характеристика травматических повреждений опорно-двигательного аппарата
Травмы мышц и сухожилий
У бегунов по асфальту или грунту нередко нарушается рецепторный аппарат мышц ног, травмируется надкостница в области голеней. У некоторых любителей бега наблюдается травматический периостит.
Симптомы. Больные жалуются на боли при попытке напрячь мышцы, отеки вдоль передней и задней поверхности голени.
Нередки частичные или полные травмы сухожилий. В более легких случаях сила повреждающего фактора не нарушает анатомическую непрерывность тканей, тогда наступает растяжение. При достаточно мощном травматическом воздействии наступает повреждение сухожильной ткани, характеризующееся частичным или полным разрывом сухожильных волокон, вплоть до разобщения анатомического образования.
Сухожилия обычно повреждаются в месте перехода их в мышечное брюшко или прикрепления к кости. Иногда сухожилие отрывается вместе с частью кости, к которой оно прикрепляется (например, отрыв ахиллова сухожилия вместе с бугром пяточной кости).
При частичном разрыве мышечных волокон можно не ощутить травмы, она проявится в форме локального воспалительного процесса (инфильтрата в виде болезненного уплотнения, боли при движении, отека, изменения цвета кожи). Необходимо наложить иммобилизирующую, но не нарушающую кровоток повязку.
В таких случаях всегда рекомендуют покой или снижение нагрузок, а также мягкое, слабое тепло.
При воспалительном процессе сухожилий отмечается боль при напряжении или после него, «скрип» в сухожилии, напоминающий звук при сжатии снежка в руке. Это характерно для острой стадии травмы.
Травмы связочного аппарата суставов
Причиной травмы связочного аппарата сустава чаще всего могут быть быстрые движения в суставе, переходящие его физиологические границы (сгибание с поворотом при фиксированной стопе, при повороте голени, подгибание, подвертывание голеностопного сустава и т. д.). Наиболее часто повреждаются плечевой, голеностопный, лучезапястный, коленный суставы.
При вывихе смещаются суставные поверхности по отношению друг к другу. Вывих называется полным, если суставные поверхности полностью теряют соприкосновение друг с другом, и неполным, подвывихом, когда между ними соприкосновение сохраняется. Условно принято считать вывихнутой периферическую кость.
Нередко при падении на вытянутые руки вперед и разворачивании их кнаружи происходит вывих плеча.
Симптомы. При такой травме возникает резкая боль, потеря подвижности в травмированном суставе, в подмышечной впадине прощупывается головка плеча. Нужны фиксация руки и срочная врачебная помощь.
Частая травма при игре в волейбол и баскетбол — вывих пальца. В 80 % случаев травмируются мизинец или большой палец. Не вправляйте сустав тут же, во время игры! Это может сделать только врач.
Гемартроз
Гемартроз является следствием повреждения элементов сустава, в результате чего в полость его происходит кровоизлияние. Гемартроз сопровождается резкими болями в суставе, как при движениях, так и в покое, припухлостью.
Переломы костей
Переломы костей наступают в результате быстродействующего травматического фактора. Перелом может быть от сгибания кости с превышением предела ее эластичности, сдавления, разрыва, скручивания и раздробления. Особое место занимают патологические переломы, наступающие из-за болезненного процесса кости (врожденной ломкости, гнойного воспаления, рахита, сифилиса, туберкулеза).
Симптомы. Основными признаками перелома являются внезапная резкая боль, ограничение или несостоятельность функциональной способности поврежденной конечности, отек мягких тканей, иногда видимая на глаз деформация — нарушение оси конечности. Ощупывание поврежденной кости иногда позволяет определить место перелома. Боль не является основным признаком перелома, так как она может наблюдаться и при ушибах, растяжениях, трещинах и надломах. Нетипично и нарушение функции, так как это наблюдается и при других повреждениях.
Деформация на месте перелома проявляется укорочением, искривлением конечности. Иногда деформация бывает настолько маловыраженной, что перелом выявляется только при рентгенологическом исследовании. При смещении отломков могут быть повреждены мягкие ткани, появляются воспалительный экссудат, кровоизлияние.
Ненормальная подвижность на месте перелома свидетельствует о смещении отломков.
Диагностика перелома основывается на опросе больного, перечисленных выше признаках, оценке общего состояния. При всех подозрениях на перелом следует произвести рентгеновское исследование.
Клиническая характеристика заболеваний опорно-двигательного аппарата. Коллагеновые болезни
Артриты, артрозы, артропатии
В структуре общей заболеваемости в последние годы все больший удельный вес приобретает патология опорно-двигательного аппарата, в первую очередь суставов. Заболевания суставов можно разделить на две большие группы: воспалительные заболевания — артриты и дегенеративно-дистрофические поражения суставов — артрозы.
Артриты (воспаления суставов) могут быть одним из симптомов инфекционного заболевания (бруцеллеза, дизентерии, гонореи, туберкулеза и некоторых других). К группе воспалительных изменений суставов относится и ревматоидный полиартрит (инфекционный неспецифический полиартрит).
В основе дегенеративных поражений суставов (артрозов) лежит раннее изнашивание хряща, что может быть связано с большой нагрузкой на суставы у людей определенных профессий, нарушением обмена веществ, малоподвижным образом жизни, так как сустав питается только при движении, с выключением или уменьшением ряда гормонов (например, половые гормоны замедляют дистрофическое поражение хряща). Нарушение обмена мочевой кислоты — увеличение ее образования и уменьшения выделения — лежит в основе тяжелого заболевания суставов — подагры.
Как при воспалительных заболеваниях суставов, так и дегенеративном их поражении суставной синдром является ведущим и, нередко определяя причину заболевания, в то же время отражает лишь одну сторону патологии. Одновременно патологический процесс захватывает и некоторые внутренние органы. Поэтому чрезвычайно важно своевременно выявить характер поражения суставов для проведения правильной терапевтической тактики и активных профилактических мероприятий.
Артриты характеризуются выраженными болями, экссудативными явлениями с выпотом в полость сустава и отеком околосуставных тканей, в дальнейшем — пролиферацией, склерозом и сморщиванием суставных тканей, что приводит к стойкой деформации сустава и прогрессирующему ухудшению его функции вплоть до полной неподвижности (анкилоза). Эти явления сопровождаются общей слабостью, лихорадкой.
Боли при артрозах менее интенсивны, воспалительные явления отсутствуют или (при наличии вторичного синовиита) слабо выражены. Течение более доброкачественное, без пролиферативных явлений и без значительного ограничения функции сустава. Лихорадка отсутствует.
Кроме артрозов и артритов, существует термин артропатия, употребляемый обычно по отношению к поражениям суставов нервного или эндокринного происхождения.
Ревматоидный полиартрит
Ревматоидный полиартрит, инфекционный неспецифический полиартрит, инфектартрит — все эти названия отражают основной клинический признак болезни — множественное воспалительное поражение суставов, не связанное с какой-либо специфической инфекцией, изредка в начале развития напоминающее ревматизм.
В основе ревматоидного артрита лежит патология соединительной ткани главным образом суставов, но нередко в процесс вовлекаются внутренние органы, чаще других — сердце, сосуды, почки, что дало основание назвать это страдание «ревматоидная болезнь». При различных заболеваниях внутренних органов нередко наблюдаются многообразные суставные синдромы. Поэтому важно знать о ранних признаках ревматоидного полиартрита, особенностях его течения, так как исход болезни часто определяется своевременностью начала лечения, осведомленностью больных о характере физической активности при этом хроническом, часто прогрессирующем заболевании.
Начальные неспецифические признаки ревматоидного полиартрита могут наблюдаться неделями, месяцами, годами и выражаться несильной и непостоянной болью в суставах, связанной с погодой, быстро проходящей утренней скованностью, утомляемостью, похудением, понижением аппетита, потливостью, незначительным повышением температуры. Если при этом присоединяется небольшое малокровие и другие изменения со стороны крови, то такие больные должны немедленно обратиться к врачу-ревматологу и тщательно обследоваться.
Своеобразие течения ревматоидного полиартрита может проявляться и в медленном нарастании или обратном развитии его симптомов, в слабой выраженности или отсутствии летучести, в преимущественном воспалении мелких суставов. Нередко отсутствует симметричность поражения. Изредка в течение всей болезни поражается лишь один сустав, т. е. речь идет о ревматоидном моноартрите.
Симптомы. Клинические формы ревматоидного полиартрита чрезвычайно разнообразны: от доброкачественного варианта с поражением одного-двух крупных суставов без существенного нарушения их функций до так называемой септической формы, сопровождающейся изнуряющей лихорадкой и внесуставными поражениями. При этом отмечается снижение аппетита, похудение, плохое общее самочувствие. Такой вариант ревматоидного полиартрита чаще наблюдается у детей и подростков и носит название ювенильного.
Суставной синдром при ревматоидном артрите имеет своеобразные черты: ощущение скованности в пораженном суставе, главным образом после сна или длительной неподвижности, определенный ритм болей в суставах, которые наиболее выражены утром, несколько уменьшаются после начала движений и ночью, во время сна. Довольно рано наблюдается атрофия близлежащих мышц.
В результате медленного, но прогрессирующего течения болезни суставы деформируются, развиваются контрактуры, анкилозы и подвывихи. Изменения суставов кистей при ревматоидном артрите настолько типичны, что являются «визитной карточкой» заболевания.
Длительные наблюдения показали, что нарушение функции сустава при ревматоидном полиартрите происходит довольно медленно, и больные долго сохраняют трудоспособность. Последнее зависит от своевременности диагностики, лечения этого серьезного заболевания суставов.
Первичный деформирующий остеоартроз
Это заболевание относится к группе обменно-дистрофических поражений суставов. В его основе лежит дегенерация и деструкция суставного хряща, функция которого в определенной мере зависит от состояния желез внутренней секреции. Поэтому нередко деформирующим остеоартрозом заболевают женщины в период климакса. В происхождении заболевания играют роль наследственные факторы, нарушение питания и обмена веществ в тканях сустава, повседневная микротравматизация суставов. Под влиянием этих факторов отмечается усиление вазоконстрикторной импульсации симпатической нервной системы.
Это ведет к сужению сосудов, в результате чего нарушаются микроциркуляция и метаболизм в синовиальной оболочке сустава и в эпифизах (концевых частях костей, образующих сустав). Одновременно изменяется электролитный состав плазмы крови, что также вызывает повышение периферического сопротивления в сосудах за счет спазма капилляров.
Это приводит к гипоксии тканей, нарушается их питание, в первую очередь страдают окислительно-восстановительные процессы в них. Вслед за этим развивается вторичный асептический воспалительный процесс синовиальной оболочки, появляются боли, в результате чего постепенно наступает ограничение объема движений в пораженных суставах.
Поскольку хрящевые образования суставов питаются за счет осмотического компонента синовиальной жидкости, то нарушения метаболизма в синовиальной оболочке вызывают нарушение питания и суставного хряща. Снижается эластичность хрящевой ткани, покрывающей костные образования. В хряще появляются трещины, через которые прорастают костные клетки. Так образуются остеофиты (костные разрастания), которые ясно выявляются на рентгенограмме. Избыточные костные разрастания дополнительно травмируют отечную синовиальную оболочку, еще больше затрудняют тканевой обмен и ухудшают течение дистрофического процесса в суставе, также вызывая болевые ощущения.
Симптомы. Таким образом, клиническая картина деформирующего артроза сустава складывается из множества компонентов (боли и хруст при движениях, изменение формы сустава и постепенное ограничение объема движений в нем).
Наиболее выраженные изменения наступают в тазобедренных суставах. За счет венозного застоя и нередкого развития склеротических бляшек в артерии, питающей шейку бедренной кости, наступает ухудшение кровоснабжения головки бедра. При этом развиваются гипоксия тканей, недостаток витаминов, микроэлементов, пластического материала. Нарушаются окислительно-восстановительные процессы и развиваются выраженные дистрофические изменения в головке, шейке бедренной кости и в костях таза, составляющих вертлужную впадину.
На рентгенограмме это выявляется в виде деформирующего коксартроза (сужения суставной щели за счет истончения суставного хряща), появляются краевые костные разрастания в области суставной впадины. Эти изменения особенно быстро прогрессируют при неподвижном образе жизни у тучных людей или после травматических повреждений костей и суставов данной конечности, иногда при выраженных длительных перегрузках того или иного сустава.
Боль при движениях заставляет больных щадить сустав, меньше двигаться, а это еще больше ухудшает состояние. К этому присоединяются нарушения функций внутренних органов, в частности сердечно-сосудистой, дыхательной, пищеварительной систем и т. п. Так образуется замкнутый круг.
К вторичному воспалению сустава ведет ряд внешних причин: переутомление, перегрузка сустава, переохлаждение, инфекционные и токсические воздействия. В их предупреждении заключается вторичная профилактика остеоартроза.
Необходимо устранить внешние причины, ведущие к прогрессированию болезни, принять меры, влияющие на изменение обменных процессов в организме и суставном хряще, уменьшение болевого синдрома и восстановление функции пораженного сустава.
Подагра
Заболевание суставов, имеющее долгую, уходящую в глубь веков историю, происхождение которого было выражено в древнем врачебном афоризме: «Вино — отец, еда — мать, а Венера — акушерка подагры».
Издавна известна роль злоупотребления продуктами, содержащими много пуриновых веществ (мозги, печень, почки, крепкие мясные бульоны), злоупотребления алкогольными напитками, нарушений пищевого режима, малой физической активности, половых излишеств в происхождении подагры. Эти обстоятельства в сочетании с врожденным нарушением обмена пуринов лежат в основе подагры — болезни, характеризующейся увеличением содержания мочевой кислоты в крови и отложением ее в различных тканях внутренних органов, чаще почках и сосудах.
Симптомы. Основное клиническое выражение подагры — острое воспаление плюснефалангового сустава большого пальца (острый артрит). Чаще ночью, как правило, внезапно, среди полного здоровья, у мужчин старше 30 лет появляется резкая боль в суставе, его покраснение, повышается температура. Воспаление и боль могут распространяться на всю стопу, на пятку. Острый первый приступ подагры длится от 3 до 10 дней с последующим полным исчезновением всех симптомов заболевания и восстановлением функции сустава. В дальнейшем подагра течет циклически: постепенно укорачиваются межприступные периоды, а продолжительность артритических явлений возрастает до 1–2 месяцев. В процесс могут вовлекаться другие суставы. Появляются типичные для подагры узелки (тофусы), представляющие собой отложения уратов (в основном мочекислого натрия), окруженные соединительной тканью. Располагаются эти узелки в области суставов, на ушных раковинах, реже — на пальцах кистей, стоп. Тофусы (узелки) могут размягчаться, самопроизвольно вскрываться (при этом они никогда не нагнаиваются), образуются свищи, через которые выделяется беловатая масса — кристаллы мочекислого натрия.
С прогрессированием болезни суставы обезображиваются, деформируются, в них при движении появляется хруст. Больной становится малоподвижным, ограничивается его трудоспособность. Провоцируют обострение подагры легкая травма, длительная ходьба или, наоборот, длительный покой, переохлаждение и простудные заболевания, злоупотребления алкоголем или обильной мясной жирной пищей, эмоциональные перегрузки. Внешние факторы, способствующие возникновению подагры, предрасполагают к одновременно раннему развитию атеросклероза, ожирению, поражению сердечнососудистой системы. Подагра нередко сочетается с сахарным диабетом.
Большое значение факторов внешней среды в возникновении подагры определяет и активные профилактические мероприятия, которые прежде всего относятся к людям с наследственной предрасположенностью к подагре в семьях с обменными заболеваниями (как то: диабет, ожирение, мочекаменная болезнь).
Лечение нарушений двигательных функций
Лечение повреждений и заболеваний опорно-двигательного аппарата традиционными методами
Травматические повреждения
При первых признаках периостита рекомендуется снизить до минимума физическую нагрузку на поврежденную конечность, начать лечение, которое проводится, как правило, местно в виде компрессов, в том числе и с противовоспалительными средствами — медицинской желчью (крупного рогатого скота), димексидом и другими, пройти курс УВЧ, электрофореза, фонофореза. Если не обеспечить правильного и своевременного лечения, в поврежденной ткани возникает воспалительный процесс, который трудно устранить.
При лечении вывихов необходимо восстановить нормальные анатомические взаимоотношения, т. е. вправить вывих. Вправлять вывих должен только врач, причем лучше в первые же часы после повреждения. До оказания врачебной помощи необходимо обеспечить покой поврежденной ноге или руке (косынкой, шиной и т. д.). При застарелых вывихах (давностью 3–4 недели) развиваются рубцовые изменения вокруг вывихнутой головки, сморщивается суставная капсула, что препятствует бескровному направлению и требует оперативного вмешательства.
Гемартроз
Лечить гемартроз следует под наблюдением врача в лечебном учреждении. До врачебной помощи следует наложить давящую повязку, обеспечить покой (шиной), приподнятое положение ноги в постели. В последующем (через 2–3 дня) можно применять тепло (грелки, физиотерапевтические процедуры, массаж, лечебную физкультуру).
Все это будет содействовать рассасыванию кровоизлияния в суставе.
Болезни опорно-двигательного аппарата начинают занимать существенное место в патологии человека. Их предупреждение заключается в активном образе жизни с дозированной физической нагрузкой, рациональным питанием, правильно подобранной позе на работе, повышении защитных сил человека.
Переломы
Первая помощь пострадавшему при закрытых переломах должна быть направлена прежде всего на создание покоя поврежденной нижней конечности.
Необходимо наложить шину (специальные шину, подручный материал — доску, лубок, лыжи, зонтик и др.). Шину можно наложить прямо на одежду и обмотать полотенцем, мягкой материей. Если нет материала для шины, можно прибинтовать поврежденную конечность к здоровой — при переломе крупной трубчатой кости (бедренной).
При переломах костей верхней конечности можно прибинтовать руку к туловищу или согнутую в локте руку подвесить на косынке, переброшенной через плечо. Еще лучше наложить шину, неподвижную повязку. При подозрении на перелом позвонков и костей таза не следует пытаться переносить пострадавшего на руках. Нужно уложить его на щит или фиксировать к широкой доске.
Пострадавшего следует по возможности быстрее доставить в лечебное учреждение.
При наличии смещения отломков производится репозиция — совмещение их. Репозиция может быть ручной, быстрой или длительной, постепенной, с помощью скелетного вытяжения или аппарата Илизарова (или других видов аппаратов) и даже осуществляться оперативным путем.
Следующий момент в лечении перелома заключается в хорошей иммобилизации, для чего применяется чаще всего гипсовая повязка или тот же аппарат Илизарова на период, пока консолидируются отломки сломанной кости. Когда наступила консолидация в месте перелома и образовалась достаточно компетентная костная мозоль, что подтверждено клинически (отсутствием боли) и на рентгенограмме (наличием костной мозоли), может обнаружиться, что многие суставы, которые не действовали, будучи в гипсовой повязке, имеют теперь значительные ограничения объема движений. Поэтому больным назначают занятия в кабинете лечебной физкультуры для восстановления функции поврежденной конечности.
Лечебная гимнастика назначается в ранние сроки, когда конечность находится еще в гипсовой повязке, но этого оказывается недостаточно для суставов. Поэтому еще длительное время производится разработка движений в суставах после снятия иммобилизации, вначале осторожная, потом более интенсивная. Здесь используются и физиотерапевтические процедуры, и занятия в ванне или в бассейне. Но все же иногда сохраняются ограничения движения, контрактуры, которые требуют настойчивого продолжения лечения и, главное, активности самого больного.
Несмотря на интенсивное восстановительное лечение, у ряда больных после перелома костей конечности или позвоночника сохраняются слабость мышц, боли в суставах, иногда нарушение координации движений. Эти явления наблюдаются и в отдаленные сроки, когда уже кость на месте перелома срослась и на рентгенограмме едва видны следы его, а больных все еще продолжают беспокоить боли в суставах, к вечеру появляется отечность мягких тканей, сказывается слабость мышц, неточная координация движений.
При вышеописанной патологии начинать занятия физическими упражнениями нужно как можно раньше. Если затянуть начало занятий физкультурой, то из-за потери активности могут произойти необратимые изменения. Более подробную консультацию можно получить у специалиста по лечебной физкультуре. Заниматься следует регулярно. Это ускорит заживление и поможет вам избежать осложнений.
При переломе руки (ноги) упражнения для другой, здоровой, конечности будут способствовать более быстрому сращению перелома. Поэтому в период наложения гипса необходимо применять упражнения для симметричной конечности, а также в свободных от него суставах: они способствуют кровоснабжению в пораженной конечности. Хорошо применять мысленные (так называемые идеомоторные) упражнения для пораженной конечности.
Когда же сформировалась костная мозоль, расширяется набор и увеличивается дозировка общеразвивающих упражнений, возрастает число повторений, включаются упражнения с сопротивлением и отягощением. Активные упражнения следует чередовать с расслаблением, с упражнениями, выполняемыми в воде (это уменьшает защитное напряжение мышц).
При выполнении пассивных упражнений следует категорически избегать резких болезненных ощущений, но легкая боль может присутствовать.
Последний период лечения — тренировка функции. В это время нужно особенно качественно выполнять упражнения, чтобы получить полное восстановление двигательных навыков.
Общие принципы применения лечебной физкультуры при лечении переломов основаны на учете особенностей локализации повреждения и функции поврежденного сегмента.
При лечении контрактур, часто развивающихся при повреждении мягких тканей, методику лечебной физкультуры дифференцируют в зависимости от их происхождения. При анталгических (болевых) контрактурах предпочтение отдают упражнениям на расслабление, при иммобилизационных — активным движениям на расстягивание тканей и позднее добавляют пассивные (без боли) упражнения. Иногда при болевых, рубцовых и артрогенных контрактурах рекомендуется перед занятием временно уменьшить или исключить боли различными методами (физиотерапией, инфильтрацией тканей раствором новокаина и т. д.). Если во время занятий контрактура усиливается, их следует прекратить и возобновить после устранения причин (удаления инородных тел, ликвидации болезненных очагов, выступающих в сустав костных отломков и др.). При рубцовых контрактурах, обусловленных грубыми рубцовыми изменениями тканей, систематические упражнения помогают увеличить объем движений в суставе. Особое внимание уделяется тренировке более растянутых мышц. Лечебную физкультуру можно дополнить действием грузов или эластической тяги (скелетным вытяжением, тягой с использованием муфт, манжет, закруток и др.). Лечебную физкультуру на протяжении дня проводят многократно и с большим числом повторений. Перед началом занятий полезно принимать тепловые и обезболивающие процедуры, проводить упражнения в теплой (36–38 °C) воде (гидрокинезотерапия), использовать активно-пассивную механотерапию.
Артриты
Главным методом лечения остаются физические средства терапии — лечебная физкультура, физиотерапия, массаж. При ревматоидном полиартрите, его суставной форме, кроме медикаментозных средств, применяют и хирургическое лечение, методы и объем которого индивидуальны.
Как при любом хронически текущем заболевании, различают первичную и вторичную профилактику ревматоидного полиартрита. Первичная профилактика касается прежде всего больных, в семьях которых имеются родственники с патологией соединительной ткани, так как в происхождении ревматоидного полиартрита генетический фактор играет определенную роль.
Необходимо тщательно санировать очаги хронической инфекции — кариозные зубы, воспалительные процессы в придаточных полостях носа, хронический тонзиллит, холецистит, гинекологические заболевания и др. Следует с ранних детских лет проводить физическое закаливание организма с использованием физкультуры, спорта, гигиенических мероприятий, полноценного питания.
Вторичная профилактика направлена на предупреждение обострений заболевания и включает все те же методы воздействия на организм, которые используются для лечения. Они в каждом конкретном случае также индивидуальны и определяются только врачом.
В острый период болезни суставы нуждаются в покое, активность в этот период только продлит воспалительный процесс. При стихании острых явлений оздоровительные упражнения с постепенно возрастающей интенсивностью будут наилучшим лечением. Специальная лечебная гимнастика и массаж помогают стихнуть боли, объем активных движений в суставах становится значительно больше.
Это достигается сначала использованием тепла, а затем медленным и настойчивым растягиванием мышц и связок, что способствует увеличению их эластичности.
Особое внимание нужно обратить на то, чтобы мышцы-сгибатели растягивались полностью, так как они обычно сильнее мышц-разгибателей. Это предупредит тугоподвижность и так называемую контрактуру, которые часто развиваются при этом заболевании. По истечении острой фазы следует регулярными упражнениями поддерживать не только гибкость, но и развивать силу и выносливость. Хорошо выполнять упражнения с уменьшенным сопротивлением, т. е. с погруженными в воду конечностями. Начинать нужно с пяти повторений любого упражнения, выполняя движения медленно, с максимально возможной амплитудой и отдыхая после каждого повторения. Заниматься необходимо несколько раз в день, постепенно увеличивая число повторений.
Такие упражнения помогают поддерживать определенный уровень мышечной силы, приостановить чрезмерный износ отдельных участков поверхности сустава и улучшить состояние суставной сумки. Вот примерный комплекс физических упражнений при этом заболевании.
Исходное положение (и. п.) — стоя, ноги вместе, руки вытянуты вперед ладонями вниз. Сгибание и разгибание кистей в лучезапястных суставах, совместное и попеременное.
И. п. — то же. Энергичное сжимание кистей в кулак с последующим резким разжиманием.
И. п. — то же, руки опущены, кисти сцеплены в замок. Поднимание сцепленных рук вверх с выворачиванием кистей вперед ладонями — вдох. И. п. — выдох.
И. п. — то же, руки опущены, кисти сжаты в кулак. Сгибание рук в локтях, кисти в кулак к плечам, затем, разгибая локти, вытянуть руки вперед, одновременно поворачивая кулаки друг к другу до касания их тыльными сторонами.
И. п. — то же. Руки согнуты в локтях, кисти к плечам. Вращательные движения локтями, вначале вперед, затем назад.
И. п. — то же, руки вытянуты вперед. Круговые движения выпрямленными руками с максимальным размахом, вначале друг к другу, затем наоборот.
И. п. — то же, руки опущены, в руках гантели. Свободные маховые движения выпрямленными руками одновременно: правая рука вперед, левая — назад, и наоборот.
И. п. — то же, руки согнуты в локтях, в руках гантели. Поочередное выбрасывание одной руки вверх с максимальным ее разгибанием.
И. п. — то же, руки вытянуты вперед, в руках гантели. Поочередное сгибание и разгибание в лучезапястных суставах, затем круговые вращения кистей вначале друг к другу, затем наоборот.
И. п. — лежа на спине, ноги вместе, руки вдоль туловища. Сгибание и разгибание ног в голеностопных суставах вначале вместе, затем попеременно.
И. п. — то же. Поочередное сгибание ног в коленях с упором стоп о пол.
И. п. — то же. Поочередное сгибание бедер с обхватом колена руками и прижиманием его к животу.
И. п. — то же, ноги согнуты в коленях, кистями обхватить коленные суставы. Поочередное разгибание ног в коленях с имитацией езды на велосипеде при помощи рук.
И. п. — то же, ноги вместе. Сгибание правой ноги в тазобедренном суставе, обхватив руками голень, притянув колено к груди, с одновременным разгибанием левой ноги в коленном суставе. То же — левой ногой.
И. п. — стоя у спинки стула, ноги вместе. Приседания с последующим вставанием с опорой о спинку стула.
И. п. — сидя на стуле, правая рука положена на левое колено. Круговые движения стопой правой ноги вправо, затем влево, то же — левой.
И. п. — то же. Приседания на одной ноге с выпрямленной вперед другой ногой.
И. п. — основная стойка. Ходьба по кругу обычным шагом.
В предлагаемом комплексе физических упражнений первые девять рекомендуют лицам с преимущественным поражением суставов верхних конечностей, остальные — нижних конечностей. Можно использовать гантели. Вес гантели должен быть от 500 до 2000 г.
Среди методов терапии следует обратить внимание на снижение веса тела, уменьшение нагрузки на суставы. Медикаментозное лечение располагает рядом препаратов, активно регулирующих процессы обмена веществ, но их применение должно проводиться только по рекомендации врача. Большую пользу приносят правильно подобранное физиолечение и курортная терапия. В далеко зашедших случаях приходится прибегать к корригирующему хирургическому вмешательству.
Подагра
Профилактика подагры сводится к рациональному режиму жизни и питания: при малоподвижном образе жизни необходимы занятия физкультурой и спортом, следует ограничить переедание, снизить общую калорийность пищевого рациона, включить в диету молочно-растительные продукты при ограничении бобовых, щавеля, редиса и исключить из рациона печень, почки, мозги, крепкие мясные бульоны, запрещаются алкогольные напитки, особенно пиво, крепленые вина, коньяк. Показан физический труд.
Методы лечебных мероприятий определяются врачом. Среди них большую роль играет правильно построенная диета, обильное щелочное питье, препараты с уринозурическим действием (усиленным выделением мочевой кислоты), противовоспалительные средства; вне обострения — курортное лечение.
Внедрение в практику лечения подагры новейших эффективных средств улучшило прогноз этого заболевания, и при своевременно начатом и правильно проводимом лечении в большинстве случаев можно добиться практического выздоровления.
Артрозы
Важный и необходимый элемент в комплексном лечении артрозов составляет лечебная физкультура, так как она способствует замедлению развития контрактур, гипотрофии мышц, поддержанию устойчивости пораженных суставов к нагрузкам, развитию компенсаторных навыков за счет подключения других, непораженных, отделов аппарата движения.
Лечение артрозов зависит от этиологии, локализации, стадии заболевания, общего состояния больного. Оно может быть консервативным и хирургическим, но всегда комплексным и всегда включает лечебную физкультуру. Примером использования лечебной физкультуры в лечении артрозов может служить ее применение при артрозе тазобедренного сустава. В случае хирургического лечения в дооперационном периоде лечебная физкультура улучшает трофику тканей и укрепляет мышцы, окружающие сустав, что увеличивает объем движений в них; в то же время обучают больного упражнениям, которые он должен выполнить после операции. В послеоперационном периоде назначают общеукрепляющие упражнения для неповрежденных суставов.
При консервативном лечении специальные задачи лечебной физкультуры состоят в усилении мышц вокруг пораженного сустава и улучшении его функций. Назначают комплекс общеукрепляющих упражнений, преимущественно из облегченного исходного положения, но достаточной продолжительности. Упражнения для пораженного тазобедренного сустава аналогичны таковым, применяемым при оперативном лечении, но при консервативном лечении больше внимания уделяют упражнениям на расслабление для мышечных групп с повышенным тонусом и тонизирующим — для гипотрофированных мышц. Все процедуры не должны причинять или усиливать боль. Лечебная физкультура должна применяться систематически и упорно как часть ежедневного режима.
По аналогичным принципам строится применение лечебной физкультуры у больных с артрозами других суставов с учетом их локализации и функционального предназначения суставов. При артрозах нижних конечностей и позвоночника полезны дозированные пешеходные прогулки, при артрозах верхних конечностей — легкие виды труда.
Лечение повреждений и заболеваний опорно-двигательного аппарата нетрадиционными методами
Массаж
При заболеваниях опорно-двигательного аппарата применяют массаж. Массаж улучшает функции суставов, связок, мышц, ускоряет регенерацию после травм, предупреждает развитие рубцовой ткани, контрактур, мышечных атрофий, оказывает обезболивающее, рассасывающее действие.
При деформирующем артрозе коленного суставамассаж начинают с бедра больной ноги. Применяют поглаживание, растирание, разминание, вибрацию — как прерывистую, так и непрерывистую, направление движений — вверх и вниз. Цель его — улучшить тканевой обмен, создать гиперемию, предотвратить атрофию мышечных групп. Далее массируют непосредственно коленный сустав, промассировав перед этим область голени. Массировать сустав начинают с круговых поглаживаний, плоскостных, щипцеобразных растираний различных разновидностей, но в месте припухлости, болезненности движения проводят нежно, осторожно.
При артрозе локтевого суставасам сустав не массировать! Массаж начинают с шейного и грудного отделов позвоночника, области надплечий, плеча, предплечий, применяя поглаживание, растирание, разминание, вибрацию, завершают массаж пассивными и активными движениями.
При артритеприменяют поглаживание, растирание, разминание, вибрацию. При массаже пораженного сустава следует обращать особое внимание на сухожилия, сухожильные влагалища, суставные сумки. Завершают массаж пассивными и активными движениями в зависимости от амплитуды движений.
Массаж при бурситах. Бурсит — это заболевание синовиальных сумок, расположенных между выступами костей и мышц, сухожилий, фасций, между кожей и другими тканями, которые подвергаются воздействию при движении, трению между ними. Для хронических форм бурситов характерны ограниченная припухлость на передней поверхности, болезненность при пальпации, надавливании.
При локализации бурсита в области локтевого сустава массаж начинают с области спины (шейного и грудного отделов позвоночника). Применяют поглаживание, растирание, разминание, вибрацию. Особое внимание обращают на мышцы плеча, затем проводят массаж локтевого сустава, включающий круговые поглаживания, прямолинейные, круговые растирания, разминание, щипцеобразное надавливание. В заключение процедуры применяют пассивные движения.
При бурсите в области коленного сустава массаж начинают с мышц бедра, области надколенника, производят поглаживание, растирание, разминание, надавливание, сдвигание, растяжение, вибрацию непрерывистую. Далее массируют область голени (применяют все приемы), а завершают процедуру массажем области коленного сустава с пассивными и активными движениями в нем.
Фитотерапия
Арбуз съедобный(плод). Мякоть арбуза весьма полезна для больных артритами, подагрой и т. д.
Арника горная(цветочные корзинки). Наружно водочный настой цветочных корзинок употребляют в виде компрессов и припарок при ревматизме, подагре и люмбаго (простреле).
Багульник болотный(трава). 1 ч. л. травы на 2 стакана остуженной кипяченой воды. Настоять в закрытом сосуде 8 ч, процедить. Принимать по 1/3–1/2 стакана в день при ревматизме (мышечном и суставном), подагре, болях в ногах, простудных заболеваниях, артритах. 2 ст. л. измельченной травы багульника с 5 ст. л. подсолнечного масла настоять 12 ч в закрытом сосуде на горячей плите (изредка помешивая), процедить. Употреблять как наружное втирание при ревматизме, подагре, эндартериите.
Барбарис обыкновенный(корни). 1 ч. л. сухих измельченных корней на 2 стакана кипятка. Настоять, укутав, 4 ч, процедить. Принимать по 0,5 стакана 3 раза в день при ревматизме. Водочную настойку принимать по 30 капель 2 раза в день на воде. Беременным не принимать!
Бодяга(речная губка). Аптечный препарат. Порошок разводят водой до густоты сметаны и накладывают на больные места при ревматических болях. По мере высыхания смачивают. Можно натирать больные места, но пользоваться крайне редко, так как кожа приобретает синюшный вид, с частой сеточкой мелких жилок, подвергается различным кожным заболеваниям. Можно бодягу разводить подсолнечным маслом.
Белокопытник лекарственный(листья). Свежие или сухие листья обварить кипятком, завернуть в марлю и в виде горячей подушечки прикладывать к местам ревматических и подагрических болей.
Береза белая, повислая(почки, листья, сок). Спиртовая настойка. Принимать по 15–20 капель 3 раза в день с водой. Отвар: 5 г березовых почек на 1 стакан воды. Кипятить 15 мин на слабом огне. Настоять, укутав, 1 ч, процедить. Принимать по 0,25 стакана 4 раза в день через 1 ч после еды. Или 1 ст. л. сухих листьев на 1 стакан кипятка. Настоять, укутав, 6 ч, процедить. Принимать по 0,5 стакана 2–3 раза в день. Препараты из березы применяются при ревматизме, подагре и при различных поражениях суставов. При острых воспалениях почек не применять наружно; спиртовой настойкой из почек березы делают растирания и компрессы на больные суставы. Сок березовый. Весной сок принимают по 0,5–1 стакану 3 раза в день как хорошее кровоочистительное средство, а также при подагре, ревматизме, артритах.
Борщевик сибирский(листья). Свежие листья облить кипятком, измельчить, завернуть в марлю. Применять в виде обезболивающих и противовоспалительных припарок при воспалении суставов и ревматических процессах.
Бузина черная(цветы, корни, ветки). 1 ст. л. цветов на 1 стакан кипятка. Настоять, укутав, 40 мин. Принимать за 15 мин до еды при ревматизме, подагре, артритах, невралгиях, простуде. Ванны из отвара корней и веток употребляют при ревматизме.
Вахта трехлистная(листья). 6 г листьев на 1 стакан кипятка. Настоять, укутав, 1 ч, процедить. Принимать по 0,25 стакана 4 раза в день до еды. Или 0,5 ч. л. листьев на 2 стакана холодной кипяченой воды. Настоять 8 ч, процедить. Принимать по 0,5 стакана 2–4 раза в день до еды. Применяется при подагре и ревматических заболеваниях.
Вереск обыкновенный(трава). 3 ч. л. измельченной травы на 500 г остуженной кипяченой воды. Настоять 4 ч, процедить. Принимать по 0,5 стакана 4 раза в день при ревматизме и подагре.
Вероника лекарственная(трава). 2 ч. л. травы на 2 стакана кипятка, настоять, укутав, 2 ч, процедить. Принимать по 0,5 стакана 4 раза в день через 1 ч после еды при ревматизме, подагре.
Виноград(плоды). Применяется при подагре. Настои виноградных листьев способствуют выделению из организма щавелевой кислоты.
Вишня обыкновенная(плоды). В народной медицине плоды вишни с молоком употребляются при воспалениях суставов — артритах.
Волчье лыко(кора, ягоды). Спиртовую настойку коры и спиртовую настойку ягод применяют как наружное раздражающее средство при ревматизме, подагре, параличах, невралгии.
Вяз гладкий, вяз равнинный(кора). 2 ч. л. на 1 стакан кипятка. Настоять, укутав, 2 ч, процедить. Принимать по 1 ст. л. 3–4 раза в день при хроническом ревматизме, подагре, упорной ломоте суставов, простуде.
Гармала обыкновенная(трава). Отвар травы употребляют для ванн при ревматизме. Считается хорошим средством.
Гвоздика травяная(трава с цветами). 1 ст. л. травы на 1 стакан кипятка настоять, укутав, 2 ч, процедить. Принимать по 1 ст. л. 2 раза в день при ревматических и простудных болях в суставах. Наружно настой используют в виде обезболивающих припарок.
Гераньлуговая, кроваво-красная, лесная, болотная (трава). 2 ч. л. сухой травы на 2 стакана холодной кипяченой воды. Настоять 8 ч, процедить. Принимать глотками в течение дня весь настой при ревматизме, подагре.
Горец земновидный(корневища). 1 ч. л. свежих корневищ варить 10 мин в 1,5 стаканах воды, настоять 2 ч, процедить. Принимать по 0,5 стакана 3 раза в день до еды. Применяется при подагре, ревматизме, невралгиях и как мочегонное средство.
Грыжник душистый(свежая трава). 3 ч. л. свежей травы на 500 г кипятка. Настоять, укутав, 1 ч, процедить. Принимать по 1/3 стакана 3–4 раза в день холодным или теплым при ревматизме, подагре, артритах.
Девясил высокий(корневища с корнями). 10 г корневищ с корнями девясила и 10 г корней лопуха отварить 20 мин на слабом огне в 1 стакане воды. Настоять, укутав, 4 ч, процедить. Принимать по 1 ст. л. 3–4 раза в день до еды при ревматизме. Припарки из свежих корней девясила прикладывают на больные места при ревматизме.
Донник лекарственный желтый(трава с цветущими верхушками). Распаренная трава или настой из травы применяется наружно в виде ванн, компрессов, припарок, при ревматических опухолях, подагрических поражениях суставов, простуде ног, воспалении и затвердении молочных желез.
Душица обыкновенная(трава). Наружно душицу применяют для ванн, сухих и влажных компрессов при ревматизме и других болях.
Дягиль лекарственный(корневище и корни). Спиртовую настойку (1: 5) корневищ употребляют при ревматизме, подагре, мышечных болях.
Ель обыкновенная(хвоя). Настои хвои употребляют для натирания при ревматизме, подагре, мышечных болях.
Желтофиоль садовая(цветки). Подсолнечное масло, настоянное на свежих цветках желтофиоли, употребляют для натираний при ревматических и подагрических болях.
Заячья капуста(трава). Припарки из свежих и сухих распаренных листьев уменьшают боли в суставах при ревматизме и простудных заболеваниях.
Звездчатка средняя, мокрица(трава). 1 ст. л. травы на 1 стакан кипятка. Настоять, укутав, 4 ч, процедить. Принимать по 0,25 стакана 4 раза в день до еды при артритах, подагре.
Зверобой продырявленный(трава). 10 г сухой травы на 1 стакан кипятка. Настоять, укутав, 1 ч, процедить. Принимать по 1 ст. л. 2–4 раза в день после еды. Спиртовую или водочную настойку травы зверобоя принимать по 30 капель с водой 3 раза в день после еды при ревматических заболеваниях.
Земляника лесная(ягода). Свежие ягоды применяют в больших количествах как хорошее средство при подагре.
Ива белая, русская(кора). 1 ч. л. сухой коры на 2 стакана остуженной кипяченой воды. Настоять 4 ч, процедить. Принимать по 0,5 стакана 2–4 раза в день до еды. Применяется при суставном ревматизме, подагре.
Капуста огородная. Капусту употребляют при подагре в виде салатов. Сырые листья, приложенные к больным местам, уменьшают подагрическую боль и колющие боли в боку.
Каштан конский.20 г цветов настаивать 2 недели в 0,5 л спирта или водки. Настойку применяют как растирание при ревматических, подагрических и артритных болях.
Клевер луговойлилово-красный (цветы, цветочные головки и листья). 3 ч. л. цветочных головок с трилистниками на 1 стакан кипятка. Настоять, укутав, 1 ч, процедить. Принимать по 0,25 стакана 4 раза в день за 20 мин до еды при простудных и ревматических болях. Наружно настой и отвар применяют как болеутоляющее средство в виде припарок при ревматических болях. То же самое действие оказывают остальные виды клевера при приеме внутрь.
Коровяк(цветы). 50 г цветов настаивать 2 недели в 0,5 л водки или 70 %-ного спирта. Спиртовую или водочную настойку используют для втираний как обезболивающее средство при ревматических, артритных и особенно нервных болях.
Крапива двудомная(листья). 1 ст. л. сухих листьев на 1 стакан кипятка. Настоять, укутав, 1 ч, процедить. Принимать по 1 ст. л. 3–4 раза в день за 30 мин до еды. Применяется при остром суставном ревматизме, мышечном ревматизме, подагре. В народе часто для лечения ревматизма и радикулита и при других болях крапиву используют в свежем виде наружно, нанося свежесорванными побегами легкие удары по болезненным участкам, или, перемешивая их с ветками березы, парятся этими вениками в бане.
Лавр благородный(лист). Измельченную в порошок смесь лаврового листа (6 частей) и игл можжевельника (1 часть) растереть со свежим сливочным маслом (12 частей). Полученную лаврово-можжевеловую мазь употреблять для втирания как обезболивающее средство при ревматических и простудных болях.
Лапчатка прямостоячая(корневище). 1 ст. л. корневищ на 1 стакан воды. Кипятить 15–20 мин. После закипания настоять, укутав, 2 ч, процедить. Принимать по 1 ст. л. 3–4 раза в день за 30 мин до еды при подагре и ревматизме.
Лен посевной(семена). 2 ч. л. семян отварить 15 мин в полутора стаканах воды. Настоять 10 мин, взбалтывать 5 мин в бутылке, процедить через марлю. Принимать по 1 ст. л. 4–5 раз в день при подагре и ревматизме.
Лимон(плоды, сок). Лимоны применяют в народной медицине многих стран при самых различных заболеваниях, в частности при остром ревматизме, люмбаго, подагре, ломоте.
Липа мелколистная сердцевидная(цветы). 1 ч. л. цветов на 1 стакан, кипятить. Настоять, укутав, 30 мин, процедить. Принимать 2–3 раза (0,5 стакана) в день. Цветы липы заваривают и пьют при подагре, суставном ревматизме. 2–3 ст. л. цветов и листьев обварить кипятком, завернуть в марлю. Употреблять в качестве болеутоляющих и противовоспалительных припарок при ревматизме и подагре.
Лиственница сибирская(скипидар). Как наружное раздражающее средство скипидар в мазях употребляют для втирания при ревматизме, подагре, невралгии, миозите.
Лопух большой(корень). 1 ст. л. сухих корней на 2 стакана кипятка. Настоять, укутав, 2 ч, процедить, принимать по 0,5 стакана горячим 3–4 раза в день при ревматизме, подагре. Рекомендуется (А. П. Попов) для лечения ревматизма применять корень лопуха поровну с корнем девясила (20 г корней на 1 стакан кипятка). Настоять 2 ч, процедить. Принимать по 1 ст. л. 3 раза в день. Наружно рекомендуется отвар из корней лопуха в виде согревающего компресса не только на ревматически больные места, но и на все туловище, особенно при упорном хроническом ревматизме. Рекомендуется при подагре (М. А. Носаль и И. М. Носаль) чай: корней лопуха — 25 г, корневищ пырея — 20 г, травы череды — 20 г, травы трехцветной фиалки — 30 г, травы вероники лекарственной — 20 г. Берут 40 г смеси на 1 л воды и кипятят на малом огне 15 мин (после закипания). Принимают по 1 стакану 3 раза в день за 30 мин до еды.
Лук репчатый. Кашица свежего тертого лука употребляется наружно при ревматизме (В. П. Махалюк).
Лютик многоцветный(свежая трава). Ядовитое растение. Наружно свежую траву употребляют (прикладывают) при ревматизме, подагре, невралгических болях. Лютик ползучий употребляют также при мышечном ревматизме. Очень ядовиты, прикладывать к телу на короткое время.
Мята полевая(трава). Наружно крепкий водный настой мяты употребляют для обмываний и примочек при судорогах, ревматических и артритных болях.
Овес посевной(солома). Отвар овсяной соломы используется для ванн при ревматизме. Иногда в этих же случаях используют отвар зеленой соломы. Из распаренной теплой соломы делают обклады на больные места. Из крепкого отвара овсяной соломы делают припарки при болезнях костей.
Огуречная трава, бурачник лекарственный (трава). 3 г сухих цветков или 10 г сухих листьев на 1 стакан кипятка. Настоять в закрытой посуде 5 ч, процедить, добавить сахара по вкусу. Принимать по 1 ст. л. 5–6 раз в день при ревматических, подагрических и других болях в суставах и мышцах.
Одуванчик лекарственный(корень). 1 ч. л. корней и травы на 1 стакан кипятка. Настоять, укутав, 1 ч, процедить. Принимать по 0,25 стакана 4 раза в день за 30 мин до еды при ревматических и подагрических заболеваниях.
Паслен сладко-горький(молодые стебли с листьями). 1 ч. л. цветков с молодыми стеблями и листьями на 2 стакана кипятка, настоять, укутав, 4 ч, процедить. Принимать по 1 ч. л. 3–4 раза в день до еды при ревматических заболеваниях, невралгиях. Растение ядовито, необходимо точно соблюдать дозировку.
Пижма обыкновенная(цветы). 1 ст. л. цветочных корзинок на 1 стакан кипятка. Настоять, укутав, 2 ч, процедить. Принимать по 1 ст. л. 3–4 раза в день за 20 мин до еды при ревматизме. Наружно настой цветочных корзинок и настой листьев в виде теплых ванн и компрессов применяют как обезболивающее средство при ревматизме, подагре, болях в суставах.
Пион уклоняющийся(корни). 1 ч. л. сухих корней на 3 стакана кипятка. Настоять, укутав, 1 ч, процедить. Принимать по 1 ст. л. 3 раза в день за 15 мин до еды. Применяется при ревматизме, подагре, параличах.
Полынь горькая(листья). Получаемый из травы полыни препарат хамазулен применяется при ревматизме. В народной медицине Карачаево-Черкесской АО настой травы пьют при ревматизме. 1 ч. л. полыни на 2 стакана кипятка. Настоять 1 ч, процедить. Принимать по 1–2 ст. л. 3 раза в день за 30 мин до еды. Длительное время не пить. Курс — 1 неделя. Длительное применение может вызвать судороги, галлюцинации и даже явления психических расстройств.
Полынь цитварная(цветочные корзинки). Эфирное масло полыни — дарминал (народное названи — цитварное семя). Настой полыни и дарминал применяют при мышечном и суставном ревматизме, невралгиях и люмбаго.
Рододендрон золотистый(листья 2-го и 3-го года жизни). 1 ч. л. измельченных листьев на 1 стакан кипятка, настоять, укутав, 1 ч, процедить. Применяется при ревматических и подагрических страданиях, при воспалении надкожицы желез. Растение ядовитое, нужно соблюдать дозировку.
Ромашка аптечная(цветочные корзинки). Наружно крепкий водный настой цветочных корзинок используют для ванн при ревматических и подагрических поражениях суставов. В этих целях применяется и ромашка безъязычковая. Рекомендован (А. П. Попов) рецепт: 50 г цветов и травы ромашки на ведро кипятка с добавлением соли (250 г на 10 л воды). Иногда делают распаренные подушечки из цветков черной бузины и ромашки и прикладывают к больным местам при ревматических болях и подагрических опухолях, делают горячие обклады из ромашки и цветков черной бузины, политых кипятком.
Сирень обыкновенная, рай-дерево (цветы, почки). Весьма интересно применение цветков сирени в народной медицине Восточной Сибири при отложении солей в суставах и особенно при шпоре. В этом случае рекомендуют высушенные цветки насыпать рыхло в поллитровую бутыль и принимать внутрь по 30–40 капель 2–3 раза в день и одновременно делать компрессы из той же настойки или натирать болезненные участки. Рекомендовано (А. П. Попов) при ревматизме делать настойку на водке из цветков и почек сирени. Принимать как указано выше.
Лечение народными средствами
При лечении суставов также применяют и народные средства. Мы представляем несколько рецептов.
От воспаления суставов и отложения солей (монастырский рецепт отца Георгия). 1 кг сельдерея (не корни, а зелень), 4 штуки средних лимонов и 0,5 кг меда. Сельдерей и лимоны пропустить через мясорубку и смешать с медом. Принимать по 1 ст. л. 3 раза в день.
«Живой рис» — нормализует давление и обмен веществ, снимает отеки, излечивает полиартрит, выводит камни из мочевого пузыря. В литровую банку положить 6 ст. л. риса (без верха), 12 изюминок без косточек, 4 ст. л. сахара. Все это залить прохладной водой (родниковой или специальной очищенной питьевой) и прикрыть крышкой (для закатывания банок, но без резинки). Настаивать трое суток, потом процедить через марлю в другую банку (оставшийся рис не выбрасывать!). Настой держать в холодильнике и пить перед едой 3 раза в день по 100 г. Для следующей порции (ее надо делать сразу же после первой) не надо брать новый рис. Взять оставшийся рис, отмерить те же 6 ст. л. (риса будет больше, потому что он «живой» и размножается) и промыть хорошенько. Все остальное — как в первый раз.
Общее понятие о нарушении настроения и поведения
Определение психического здоровья и болезни
В последние десятилетия во всем мире наблюдается повышенный интерес к проблемам психического здоровья, обусловленный не только ростом психической заболеваемости. Дело в том, что развитие человечества, научно-техническая революция, изменение условий жизни населения, ускорение ее темпа, массивное воздействие информации — все эти факторы предъявляют высокие требования к человеку и в первую очередь к его личности, психической деятельности, психической адаптации, к его возможности быть счастливым, получать удовлетворение и быть здоровым.
Отношение к психическому здоровью и психическим болезням всегда определялось уровнем культуры той или иной страны, тех или иных групп населения. Развитию науки о психическом здоровье в значительной мере мешали те предубеждения и предрассудки, которые существовали относительно «сумасшествия». Страх посещения психиатра, стремление спрятать от всех свое недомогание, скрыть в кругу семьи психическое неблагополучие нередко завершается самыми драматическими последствиями. Очень часто к психиатрам приводят больных в той стадии болезни, когда лечение уже оказывается весьма сложным, трудным, а подчас запоздалым. Ранние же признаки болезни, которые доступны излечению, обычно просматриваются или скрываются.
Для профилактики психических заболеваний большое значение имеет информированность населения по самым разным вопросам психического здоровья, в том числе и знание проявлений его расстройств. Тогда само это знание уже позволит каждому человеку при необходимости применить или предположить у себя или у других людей проявление нарушений здоровья и обратиться за советом к специалисту.
Клиническая характеристика нарушений настроения и поведения при различных заболеваниях
Психические расстройства
Различают несколько основных групп психических расстройств.
Психозы — выраженная психическая патология, проявляющаяся такими расстройствами, как бред, галлюцинации, существенные нарушения поведения, психической деятельности, повреждение критического отношения, депрессия, отказ от еды, попытки самоубийства, а иной раз даже спутанность сознания. В этих случаях выраженное психическое заболевание, бесспорно, нуждается в лечении в психиатрической больнице, и очень важно своевременно распознать болезнь.
Невроз — это такое заболевание, где нет выраженного повреждения психической деятельности. Нервно-психическое расстройство представлено весьма умеренно и позволяет таким людям нередко продолжать работу, терпеть свое страдание, что, кстати, тоже не приносит добра — застарелые неврозы лечатся с большим трудом.
Умственное недоразвитие. Здесь речь идет не о развивающейся болезни, а о стабильном болезненном состоянии, которое выявляется в первые годы жизни ребенка.
Слабоумие (приобретенное), являющееся следствием повреждения мозга при травме, интоксикации, отравлении алкоголем, инфекционном заболевании и так далее, а также старческое слабоумие.
Дисгармония личности, достигающая степени патологии личности. В этих случаях умственная деятельность не повреждена, и такие люди могут учиться в школе, достигать значительных успехов в труде и творчестве, однако характер их оказывается весьма трудным, что выявляется в первую очередь в отношениях с окружающими людьми, с обществом.
Психический инфантилизм, полный или частичный, характеризуется недоразвитием, детскостью психической деятельности, личности, характера. Можно сказать, что черты личности не достигли полной степени взрослости.
Психические изменения (чаще в виде изменений характера) у страдающих различными заболеваниями внутренних органов, эндокринных желез, инфекционными. В некоторых случаях эти изменения оказываются достаточно заметными.
Алкогольные изменения личности
Алкоголизм — это болезнь, которая развивается медленно, постепенно, неуклонно прогрессируя, долгое время незаметна для окружающих и самого больного. На определенной стадии болезнь становится заметной в первую очередь для близких, затем — для других окружающих. Отсутствие критического восприятия своей болезни оказывается особенно выраженным именно при алкоголизме. Такая болезнь имеет скрытое развитие на протяжении ряда лет.
Алкоголизм как болезнь в своем развитии проходит ряд стадий: стадию начальную, стадию выраженную и стадию конечную. Человек может пройти все стадии за несколько месяцев и тогда попадает в стадию тяжелой болезни с явлениями нарушения мыслительных способностей личности уже спустя 5–6 месяцев от начала употребления алкоголя.
В других случаях человек на протяжении нескольких лет, даже десятков лет, идет к этой третьей стадии, а иногда и не доходит до нее.
Первая стадия алкоголизма, начальная, нередко просматривается. Ее относят на счет «бытового пьянства», «злоупотребления», «неумеренных выпивок». Изменяется отношение к алкоголю, к опьянению, к пьяному поведению. Появляется чувство удовольствия от опьянения, которое начинает преобладать над чувством переживания неблагополучного поведения в пьяном виде, над чувством дискомфорта после опьянения. В этом периоде постепенно повышается доза потребления спиртного. Устанавливается привычка, когда к алкоголю начинают прибегать все чаще по различным психологическим поводам: в зависимости от настроения, от событий, успехов и неурядиц. В этом начальном периоде появляется также постепенно формирующееся астеническое состояние. Чувство слабости, разбитости, повышенной утомляемости, раздражительности здесь относится на счет трудной и сложной работы, перегрузки, большой занятости, чем нередко оправдывается очередная порция алкоголя, очередное участие в застолье.
Вторая стадия алкоголизма — психозависимость (по типу наркотической). Появляется потребность в спиртном, особенно после начавшегося употребления. Развивается синдром похмелья, который характеризуется тем, что на следующий день после опьянения появляется состояние дискомфорта, дурного самочувствия, измененного настроения, раздражительности, подавленности, иногда с чувством неуверенности и даже тревоги. Такое состояние снимается приемом алкоголя. В состоянии опьянения все более усиливаются черты личности, свойственные ей прежде, появляется тревожность или агрессивность, раздражительность, ревность. Впервые появляются состояния запамятования (палимпсесты), когда на следующий день после застолья человек либо полностью забывает то, что с ним было, либо вспоминает лишь отдельные периоды, эпизоды. В этой стадии влечение к алкоголю достигает степени импульсивного влечения, когда появляется желание срочно, немедленно удовлетворить возникшую потребность.
Наблюдается астеничное, истерическое состояние, эксплозивный тип изменений, апатический. При астеническом типе постепенно повышаются раздражительность, слабость, утомляемость, обидчивость. При истерическом типе на первый план выступает требование к себе повышенного внимания, лживость, преувеличение своих реальных заслуг или же выдумывание несуществующих, стремление любым путем обратить на себя внимание, требование признать свою особенность, свои прошлые заслуги или несчастья. При эксплозивном типе на первый план выступают повышенная возбудимость, раздражительность, грубость, склонность к агрессии, ссорам. Эти черты становятся все более стойкими и выявляются вне опьянения.
Третья стадия алкоголизма, энцефалопатическая, характеризуется еще большим снижением личности, алкогольным слабоумием, деградацией личности, выраженными соматическими полиорганными расстройствами и поражениями. Здесь уже представлены нередко тяжелые формы болезни печени, сердечно-сосудистой системы, желудка и желудочно-кишечного тракта. В этой стадии нередка и смерть больных.
Истерия
Приступы генерализованных тонических судорог могут возникать при истерии. Как правило, истерический припадок развивается в ответ на психическую травму, эмоциональное потрясение. Припадок протекает без ауры и не сопровождается выключением сознания. Больной падает, но при этом не ушибается. Возникающие тонические судороги носят вычурный характер, отличаются большим разнообразием, как в проявлениях, так и в длительности, чем в значительной степени отличаются от относительно стереотипных судорог эпилептического генеза. Типична так называемая истерическая дуга, когда больной опирается о постель только головой и пятками, а туловище изогнуто дугой. Больные могут кусать кончики пальцев, кончик языка, губы. Глаза во время припадка плотно сжаты, и больные активно сопротивляются попытке их открыть. Если это удается, то можно отметить, что зрачки (в отличие от эпилепсии) хорошо реагирует на свет. Изредка наблюдается недержание мочи, но никогда не развивается дефекация. Вслед за тонической формой припадка могут развиваться клонические судороги, но в отличие от эпилептических они носят беспорядочный характер и напоминают целенаправленные движения: больные рвут на себе одежду, бьются головой о пол и пр. После окончания приступа сон обычно не наступает.
Депрессии
Рассмотрение группы состояний, называемых депрессиями, важно по следующим соображениям. Депрессии нередко имеют стертый характер (так называемые «зашторенные» депрессии), когда на первый план выступают проявления, свойственные другим, не психическим болезням, поэтому распознавание депрессий оказывается затрудненным. Просмотренная депрессия может привести к трагедии, поскольку при значительной ее выраженности она может послужить причиной для самоубийства.
Депрессивный синдром характеризуется рядом признаков. Первый признак — пониженное настроение, проявляющееся печалью, тоской, тяжестью на душе. Второй — замедленная умственная активность, нередки жалобы на то, что мало мыслей в голове, трудно сосредоточить внимание. Третий — сниженная активность поведения: повышенная утомляемость, апатия, стремление не менять позы, замедленность действий. Иной раз подобное состояние достигает выраженной заторможенности. Одновременно снижается аппетит, нарушается сон. Особо плохое самочувствие больные испытывают ранним утром, в первую половину дня. К вечеру состояние несколько облегчается. Такие люди нередко испытывают чувство вины, казнят себя за мнимые прегрешения, считают свои способности слабыми, недостаточными. Болезнь может сопровождаться понижением веса, похудением. У женщин может нарушаться менструальный цикл. При некоторых формах депрессий, помимо пониженного настроения, отмечаются тревога, страхи, раздражительность, брюзжание, недовольство.
Неврозы
Неврозы — это нервно-психические заболевания, характеризующиеся умеренной степенью нервно-психического расстройства.
При этих заболеваниях нарушается сон, появляются чувство бодрости, активности, а также симптомы неврологических и мнимых внутренних заболеваний. Выступает психическая дискоординация, неуравновешенность.
Главной причиной неврозов является психический фактор, поэтому неврозы называют психогенными заболеваниями. К таким факторам можно отнести острую душевную травму (неожиданное горестное известие, крушение надежд, неудачу, ожидаемое несчастье) или длительные неудачи, когда возникает фон длительного внутреннего напряжения.
В некоторых случаях на фоне эмоционального напряжения могут развиваться и заболевания, в развитии которых психическое напряжение, фактор стресса имеют большое значение (например, язвенная болезнь желудка, бронхиальная астма, гипертоническая болезнь, нейродермиты и некоторые другие).
Для профилактики неврозов весьма важно знать периоды повышенного риска возникновения невротического состояния. Невроз — заболевание серьезное, к его лечению следует отнестись внимательно, и чем раньше, тем лучше. Невротическое состояние может принимать хроническое развитие, переходя в патологическое изменение личности. Нужно помнить о том, что невроз может оказаться лишь ширмой, прикрытием для другого медленно крадущегося психического заболевания.
Невротические реакции — кратковременные состояния — встречаются гораздо чаще, чем неврозы, нередко обходятся без вмешательства врача, когда силы организма, силы личности справляются самостоятельно.
При неблагоприятных условиях они могут достигнуть степени болезни, невроза. При этом невротические симптомы фиксируются и становятся постоянными, затем распространяются на всю личность, и тогда появляется весь невротический симптомокомплекс.
Основные формы неврозов следующие: неврастения, истерический невроз, невроз навязчивых состояний, невроз ожидания, психогенные соматические расстройства и невротические срывы в деятельности операторов сложных технических систем и механизмов.
Психопатии
Выраженные дисгармонии личности называются психопатиями. Это болезненное состояние, но не болезнь, так как не имеет прогрессирующего характера.
Люди с отдельными чертами психопатической личности не являются больными и не нуждаются в каком-то лечении, в госпитализации. Однако они нередко сами страдают от своего характера.
Умственные способности, интеллектуальная деятельность таких людей могут быть достаточно высокими. Они по своему характеру трудны в общении.
Одним из существенных свойств психопатической личности является отсутствие качества, которое называют способностью выйти из самого себя и взглянуть на себя со стороны.
Поэтому они не способны критически отнестись к своим поступкам, оценить и увидеть их с позиций человеческих норм поведения, координировать свое поведение в соответствии с социальными нормами, целями общества, в соответствии с целями своей жизни, законами самосохранения. Психопатические личности не являются душевнобольными, и поэтому при совершении преступления такие люди несут ответственность по имеющимся законам. Существует несколько выраженных форм психопатий. К ним относятся психопатии с колебаниями настроения, параноический тип, истерическая личность, психастеническая личность.
Психопатии формируются в течение всей жизни человека. Большое значение имеет воспитание в детстве, в школе. Помощь психотерапевта часто оказывается полезной и в плане медицинской педагогики, и в плане психотерапии с тем, чтобы обучиться формам защиты, выхода из себя и осознания себя, построения своего истинного образа.
Важно для психопата обучиться хотя бы некоторым формам критического отношения к самому себе. Все это может оказать существенную помощь в профилактике более выраженной патологии.
Лечение нарушений настроения и поведения
Лечение нарушений настроения и поведения при различных заболеваниях традиционными методами
Психические расстройства
Таким образом, между состояниями выраженной психической болезни, с одной стороны, и высокой степени психического здоровья — с другой, существует много промежуточных состояний, в которых человеку весьма важно выполнять психогигиенические и профилактические рекомендации.
Ранняя профилактика, или первичная профилактика, особенно близка к психогигиене и заключается в защите внутреннего постоянства, внутренней гармонии человеческой личности. Такая защита может быть достигнута в процессе обучения и воспитания.
К большому сожалению, способам психической самозащиты не обучают ни в школе, ни в семье. Каждый человек формирует свою психическую защиту сам, неосознанно и случайно, надежную или дефектную в зависимости от свойств личности и отношений в воспитывающей семье. А между тем, как это хорошо известно, психоэмоциональное перенапряжение, стресс могут быть успешно ослаблены и нивелированы приемами аутогенной тренировки. Здесь следует оговориться, что мобилизация умственных и нервно-эмоциональных способностей необходима человеку для различных видов труда, деятельности. Лишь у некоторых людей это психическое напряжение принимает недифференцированный, длительный необратимый характер, и тогда оно может стать вредоносным.
Вся наша жизнедеятельность заключается в чередующихся сменах повышенной и пониженной активности, бодрствования и сна, повышенного настроения и настроения умеренного, иногда пониженного. В этих чередованиях выделяют совершенно определенные ритмы, и очень важно для психического здоровья обучиться в соответствии с этими ритмами своевременно восстанавливать его оптимальное состояние.
Алкоголизм
Профилактика алкоголизма должна быть комплексной, носить многоуровневый характер, быть приоритетным направлением национальной политики. Необходимо разрушать те алкогольные группы, которые являются источником постоянного «заражения» окружающих. Нужно помнить, что основной пример алкогольного потребления ребенок берет в своей семье, в компании сверстников, вне дома, далее он уже использует полученные знания на практике, подражает на свой манер, пытаясь поскорее оказаться «самостоятельным».
Истерия
Во время приступа необходимо удалить из помещения посторонних людей, создать спокойную обстановку. Врач и присутствующие должны вести себя так, чтобы больной понял, что ничего страшного с ним не случилось. Назначают транквилизаторы (седуксен, элениум).
Депрессии
Профилактика депрессий чаще оказывается эффективной при раннем распознавании болезни и, как правило, ведет к более эффективному и быстрому излечению. Иногда достаточно провести курс амбулаторного лечения. Однако во всех слу чаях решать вопрос о том, какое назначить лечение, где проводить его, обязательно должен специалист — врач-психиатр. У тех лиц, у которых имеется наклонность к депрессиям, колебаниям настроения, определенными профилактическими мероприятиями, средствами закаливания, средствами ритмизации жизни, способами аутогенной тренировки можно выработать защиту против таких колебаний настроения.
Независимо от характера депрессий больного необходимо успокоить, мягко объяснить ситуацию, ободрить и незамедлительно начать неотложную терапию. Наиболее эффективны мелипрамин или амитриптилин. Мелипрамин, кроме антидепрессивного, оказывает стимулирующее действие, его лучше назначать при депрессиях, сопровождающихся выраженной заторможенностью. Амитриптилин благодаря своему затормаживающему эффекту более показан при тревожных и ажитированных депрессиях.
При выраженном беспокойстве, тревоге, ажитации, а также во избежание нежелательной стимуляции эти антидепрессанты целесообразно комбинировать с нейролептиками седативного действия (тизерцином или хлорпротиксеном).
Указанные средства эффективны при всех видах депрессий, однако при психогенных депрессиях, особенно нерезко выраженных, можно применять более низкие дозы названных антидепрессантов, а также азафен в сочетании с транквилизаторами — седуксеном (реланиумом), нозепамом (тазепамом), рудотелем, феназепамом. При упорной бессоннице — нитразепам (радедорм, эуноктин) по 5–20 мг на ночь.
Для лечения соматогенных депрессий на фоне тяжелых соматических заболеваний наиболее показаны пиразидол или азафен, практически не имеющие противопоказаний.
Указанные средства применяют более длительно в виде курсового лечения и при необходимости в больших дозах.
Несмотря на то что лечение депрессий при обеспечении непрерывного надзора может осуществляться врачами всех специальностей, целесообразна квалифицированная психиатрическая помощь, поскольку позволяет дифференцировать разные виды депрессий, определить объем и характер лекарственной терапии и, главное, решить вопрос о необходимости госпитализации.
Неврозы
Главным в профилактике неврозов является ослабление, снятие эмоционального напряжения, для чего могут быть использованы различные способы: отдых, ритмизация жизни, когда человек строго соблюдает раз принятый распорядок, в определенное время отключается от своего труда, меняет занятие, отдыхает. Иногда при развивающемся неврозе может оказать помощь использование очередного отпуска с полной сменой ситуации. В некоторых случаях необходимо коренным образом изменить обстановку, например поменять работу, но нередко бывает так, что ни один из перечисленных способов не помогает, и тогда очень важно не откладывая обратиться к психотерапевту. Обучение аутогенной тренировке, методам психического расслабления, психического самоконтроля оказывает профилактическое и лечебное действие. Лекарственные препараты следует применять по назначению врача, чтобы облегчить состояние, а затем использовать природные силы личности, ее направленность к выздоровлению, к здоровью. Излечить невроз только одними лекарствами нельзя.
Лечение нарушений настроения и поведения при различных заболеваниях нетрадиционными методами
Алкоголизм
Пить чай из трав: полыни, зверобоя и тысячелистника по 1 части, ягод можжевельника и аирного корня — по 0,5 части. Все это режут, перемешивают и заваривают по большой щепотке кипятком.
Берут кору бузины или крушины 2 г, вина 0,5 л. Настаивают 3–4 дня, дают по 20–50 г 3–4 раза в сутки.
Берут богородской травы 350 г, полыни — 4 г, вина 0,5–1 л. Настаивают, сливают, дают больному как только он начинает пить, но не давая ему другого вина. По окончании пьянства поят его чаем из богородской травы. Надо скрывать от больного, что его лечат.
На горсть изрезанной богородской травы (чабреца) берут 4 стакана кипяченой воды, настаивают, процеживают, дают через каждые 3 ч по 1 ч. л. У одних бывает от этого усиленная дефекация, у других — тошнота и рвота. По истечении 1–2 недель последует лечение. При слабом кишечнике полезно присоединить к этому чаю горькие травы: полынь, вахту, золототысячник. На 350 г богородской травы можно брать 30–90 г горьких трав.
Средства для отрезвления:
1) выпить стакан холодной воды с 5–6 каплями нашатырного спирта. Повторить через 5–10 мин;
2) выпить капустный сок, сваренный с сахаром;
3) ладонями быстро и сильно тереть оба уха, чтобы прилив крови к голове привел пьяного в полное сознание.
Неврозы
При «нервной слабости» (тонизирующие, возбуждающие средства)
Плоды шиповника (1 ст. л.) облить 2 стаканами кипятка. Кипятить 10 мин в закрытом сосуде, настаивать сутки, процедить, отжать, добавить сахар. Принимать по 0,5 стакана 2–3 раза в день перед едой.
1 ч. л. корней и травы одуванчика настаивать 1 ч в 1 стакане кипятка, процедить. Принимать по 0,25 стакана 4 раза в день до еды.
1 ч. л. семян сельдерея настаивать в 2 стаканах остуженной кипяченой воды, процедить. Принимать по 1 ст. л. 3–4 раза в день.
Водный настой молодых листьев клена: 1 ст. л. свежих или сухих листьев заварить в стакане кипятка, настаивать на горячей плите 30 мин, не доводя до кипячения, процедить, остудить. Принимать 0,5 стакана 3–4 раза в день.
Настой корней элеутерококка.
При «нервном возбуждении» (успокаивающие средства)
1 ст. л. цветков или плодов боярышника настаивать 7 суток в 1 стакане водки в закрытом сосуде, процедить. Принимать по 20–25 капель с водой 3–4 раза в день.
Водный настой корневищ и корней валерианы настаивать 12 ч в закрытой посуде в 1 стакане остуженной кипяченой воды, процедить. Принимать по 1 ст. л. 3–4 раза в день до еды.
10 г сухой травы зверобоя заварить в 1 стакане кипятка, настоять. Принимать по 1 ст. л. 2–4 раза в день после еды.
Отвар коры калины: 10 г коры отварить в 1 стакане воды, настаивать 2 ч, процедить. Принимать по 1 ст. л. 3 раза в день.
2 ч. л. травы пустырника настаивать 6–8 ч в 2 стаканах остуженной кипяченой воды, процедить. Принимать по 0,25 стакана 3–4 раза в день за 30 мин до еды.
Спиртовая настойка пустырника — по 20–30 капель 2–3 раза в день за 30 мин до еды.
Лекарственные сборы, применяемые при повышенной нервной возбудимости и бессоннице
Сбор 1: трава пустырника (3 части), трава сушеницы (3 части), корневища и корни валерианы (1 часть), трава вереска (1 часть). 4 ст. л. смеси настаивать в 1 л кипятка в духовке 12 ч, процедить. Принимать по 1 ст. л. 4 раза в день.
Сбор 2: листья толокнянки (1 часть), трава пустырника (1 часть). 2 ст. л. смеси залить 3 стаканами воды, варить, пока не останется 2/3 жидкости, процедить. Принимать по полстакана 3–4 раза в день через 1 ч после еды.
Сбор 3: трава пустырника (1 часть), корневища и корни валерианы (1 часть), семена тмина (1 часть), семена фенхеля (1 часть). 1 ст. л. смеси заварить в стакане кипятка, настаивать 1 ч, процедить. Принимать теплым по 0,5 стакана 3 раза в день, последний прием на ночь.
Сбор 4: трава пустырника (3 части), трава сушеницы (3 части), цветки боярышника (3 части), цветочные корзинки ромашки аптечной (1 часть). 1 ст. л. смеси настаивать 8 ч в 1 стакане кипятка, процедить. Принимать по 0,5 стакана 3 раза в день через 1 ч после еды.
В любую траву добавляйте крапиву— получите большой эффект при лечении. В любой дозировке она очень полезна.
Упражнения для устранения психической напряженности и нервного раздражения
Восточная медицина объясняет, что психической деятельностью управляет не голова, а внутренние органы: энергия — в легких, ум — в сердце, дух — в печени, воля — в селезенке, стремления — в почках.
Считается, что между пальцами и психикой существует тесная связь. Для снятия нервного напряжения рекомендуются упражнения с орехами.
Возьмите по два ореха в каждую ладонь и выполняйте круговые движения: в правой ладони — по часовой стрелке, в левой ладони — против часовой.
Положите орех на левую ладонь, ладонью правой руки слегка прижмите его и делайте круговые движения орехом по всей ладони, начиная со стороны мизинца (против часовой стрелки 2–3 мин). То же проделайте на правой ладони, вращая орех левой ладонью по часовой стрелке 2–3 мин.
Помассируйте слегка кончики мизинцев.
Психотренинг для снятия стресса
На полу расстилаете коврик или одеяло, надеваете хлопчатобумажную одежду и принимаете «позу мумии».
С закрытыми глазами, лежа на спине, мысленно расслабляете пальцы ног, подошвы, икры, колени, бедра. Затем таким же образом — поясницу, живот, спину, грудь. Потом — шею, затылок, лоб, глаза, лицо. Глаза и лицо при этом мягкие, расслабленные, прохладные. Женщины представляют, что они молоды, прекрасны и беззаботны. Мужчинам, выполняя «мумию», следует полностью расслабиться, не ощущать своего тела, оно легко и невесомо. Вы как бы летите… «Поза мумии» снимает нервные состояния, мышечные спазмы, восстанавливает равновесие в организме, его работоспособность. По действию это упражнение эквивалентно 6 ч ночного сна.
При очень сильном стрессе выполняется упражнение для дыхания — «ха» — стоя. Исходное положение: ноги чуть шире плеч, руки вытянуты вперед, ладонями вверх. Приподнимаетесь на носках, одновременно поднимая руки вверх, прогибаясь в позвоночнике. Представляете мысленно, что внутри у вас «полый цилиндр». В него собираете все отрицательные эмоции: конфликтные ситуации, оскорбительные замечания. Все это выдыхаете через широко открытый рот. Проделывая это упражнение регулярно, почувствуете его эффективность.
Для укрепления нервов выполняем другое упражнение. Исходное положение: ноги на ширине плеч, руки вытянуты вперед. Вдох. Пальцы сжимаем в кулаки и медленно, с усилием перемещаем к груди. Затем быстро выбрасываем вперед. Снова медленно, с усилием перемещаем к груди. И так несколько раз. Выполняем упражнение на вдохе. Резко выдыхаем через широко открытый рот. Для начала сделать 2–3 раза.
При этом восстанавливается нервная система, накапливается жизненная энергия, равновесие инь и ян.
Для снятия стресса. Исходное положение: упор на руках или на 2-й и 3-й фалангах пальцев. Сделать вдох и медленно отжаться от пола. На вдохе задержка. Для женщин рекомендуется 5–10 отжиманий, для мужчин — 20–40.
Это увеличивает физическую силу, восстанавливает нервную систему, снимает стрессовые ситуации, накапливает биоэнергию.
Общее понятие о нарушении потоотделения
Понятие о потоотделении. Нормальное и патологическое потоотделение
Влага, вырабатываемая потовыми железами, непрерывно испаряется с поверхности кожи и таким образом доставляет нам необходимое охлаждение. Когда вследствие ускоренного обращения крови происходит усиленное разогревание нашего тела, у выводных отверстий каналов потовых желез, лежащих глубоко в коже, появляются мельчайшие капельки пота, по степенно сливающиеся друг с другом. Испарение пота ведет к охлаждению поверхности кожи.
В особых железах вырабатывается так называемое кожное сало, выделяющееся через канальцы, открывающиеся на поверхности кожи. Эти сальные железы находятся на частях нашего тела, покрытых волосами, их выводные протоки направляются к волосяным мешочкам, которые плотно охватывают корни волос. Сальные железы и волосы имеют одно общее выводное отверстие в эпидермисе. Если выводные протоки потовых или сальных желез закупорены собственными выделениями и внешними загрязняющими факторами, то их функции нарушаются.
Такое накопление продуктов выделения и вызванное ими закупоривание пор, обусловливающее прекращение отправлений кожи, может вести не только к опасным внутренним заболеваниям, но и к самостоятельным заболеваниям кожи. Сыпи, угри, прыщи, просянка, лишаи и тому подобное обыкновенно возникают именно таким образом, если только они не вызваны другими причинами, например нерациональным выбором пищи и т. п. Однако обе эти причины, т. е. недостаток ухода за кожей и неподходящее питание, могут действовать и одновременно, содействуя развитию болезни.
В древних трактатах и наставлениях присутствовали такие поучения: «У чистоплотного человека испарение пота с кожи совершается энергично, остальные выделительные органы функционируют правильно, обмен веществ происходит быстро и энергично, кровообращение не испытывает препятствий, кровь и соки чисты, мышцы плотны и крепки, кожа розовая и блестящая. Такой человек бодр, жизнерадостен и энергичен.
У нечистоплотного человека, наоборот, движения вялы и безжизненны; испарение влаги с кожи влечет за собой нарушения в работе органов пищеварения и чувство постоянного общего познабливания. Затрудненный обмен веществ, недостаточное наполнение кровью кожных сосудов, закрытие и недеятельность пор отнимают всякую возможность чувствовать себя мало-мальски сносно как в телесном, так и в душевном отношении. В силу подавленной дыхательной деятельности кожи легкие вынуждены, помимо своей функции, взять на себя еще непосильные для них обязанности последней, и, конечно, такая чрезмерная работа легких должна повлечь за собой их заболевание. Нарушение же выделительной деятельности органов, специально для того предназначенных, вызовет в высшей степени тягостные, болезненные и зловонные выделения и истечения из различных отверстий тела. Эти выделения могут быть различного рода, так, например, кожные выделения могут усилиться до степени сильного потения, часто сопровождаемого высыпаниями».
Клиническая характеристика заболеваний, сопровождающихся повышенным потоотделением
Повышенная потливость тела является предвестником гипогликемической комы при сахарном диабете. Также увеличивается потливость при тиреотоксикозе.
Диффузный токсический зоб — это заболевание, при котором имеется равномерное диффузное увеличение щитовидной железы, избыточная продукция тиреоидных гормонов и изменения в органах и тканях, вызванные большим количеством этих гормонов.
При токсическом зобе повышено поглощение йода щитовидной железой, усилены синтез и секреция тироксина и особенно трийодтиронина.
Симптомы. Заболевание начинается чаще незаметно, постепенно, в течение месяцев и даже лет, реже — быстро, внезапно. Больные предъявляют много жалоб: утомляемость, общая слабость, рассеянность, повышенная раздражительность, сердцебиение, дрожание, потливость, похудение. Наиболее характерными из них являются сердцебиение, уменьшение массы тела при сохраненном или повышенном аппетите и мышечная слабость.
Женщины заболевают токсическим зобом в 3–4 раза чаще, чем мужчины.
Лечение нарушений потоотделения
Лечение нарушений потоотделения традиционными методами
В настоящее время применяют три основных метода лечения диффузного токсического зоба: лечение тиреостатиками (мерказолилом, метилтиоурацилом), оперативное и лечение радиоактивным йодом. Выбор терапии для каждого больного индивидуален в зависимости от тяжести заболевания, размеров щитовидной железы, возраста больного, сопутствующих заболеваний, выраженности экзофтальма. Независимо от вида терапии больной должен получать полноценное питание с большим количеством белка и витаминов, лекарственные средства, уменьшающие возбудимость нервной системы.
Для профилактики тиреотоксикоза необходимы благоприятная обстановка в семье и на работе, правильное чередование труда и отдыха, закаливание организма и своевременное лечение хронических очагов инфекции.
Народное средство при тиреотоксикозе — рябина черноплодная: 500 г промытых и слегка просушенных плодов растирают с 350 г сахарного песка. В день принимать по 2–3 ст. л. Больным диабетом или ожирением не следует смешивать рябину с сахаром. Лучше приготовить водный настой: 1–2 ложки измельченных сухих плодов рябины заливают 1 стаканом кипятка, через 30 мин процеживают. Пьют по 2–3 ст. л. настоя 2–3 раза в день.
Потливость происходит от широких пор. Надо принимать все меры, чтобы сузить поры, а затем нейтрализовать неприятный запах пота. Сузить поры можно при помощи ментоловой воды, которую можно приготовить самому: надо взять 3 части (по весу) квасцов, 0,5 части ментола, 30 частей одеколона, 30 частей дистиллированной воды. Сначала квасцы растереть в воде, затем растворить ментол в одеколоне и смешать все вместе. Этой водой смачивать места, где особенно много широких пор.
Лечение нарушений потоотделения нетрадиционными методами
Общая потливость
Поменьше пить горячих и горячительных напитков.
Прибавлять в ванну 2 ст. л. соли, лежать в ванне 10 мин.
Прибавлять в ванну немного такой смеси: тинктура камфоры, тинктура бензоя, одеколон. После такой ванны тело надо протереть грубым полотенцем, чтобы горело.
Каждый день 3–4 раза протирать тело небольшим количеством следующего состава: одеколона 90 частей, формалин 10–15 частей.
Потливость лица
Открытые широкие поры на лице протирать утром и вечером сырым молоком.
Умывать лицо холодным чаем, оставляя его высохнуть на лице, не вытирая, чтобы кожа впитала в себя чай.
Натирать лицо на ночь свежим помидором или зрелым (желтым) огурцом и так спать, не обтирая лицо.
Потливость под мышками
Обмывать каждый день два раза прохладной водой, затем вытереть и присыпать тальком с окисью цинка или с квасцами.
Обмыть с медицинским мылом (т. е. ихтиоловым, бензойным, тимоловым и пр.), хорошо вытереть и припудрить такой смесью, как сказано выше, или следующей: салициловая кислота — 1; тальк — 30.
Можно после обмывания и просушки смазывать подмышки специальной жидкостью «Одороль».
Потливость рук
Руки надо всегда мыть сначала в горячей воде с мылом, потом в очень холодной.
Хорошо раз в неделю протирать руки формалиновым спиртом (5–10 %-ным).
3 раза в день втирать в кожу рук такую смесь: бура — 10, салициловая кислота — 15, борная кислота — 5, глицерин — 60, спирт — 60.
Каждый день применять такое лечение: в теплую воду прибавить буры из расчета чайная ложка на 3 стакана воды, положить туда кусок туалетного мыла, немного помешать и в этой воде держать руки 5 мин. Затем руки вынуть, стряхнуть воду (но не вытирать), намазать глицерином. Затем вытереть руки мягким полотенцем.
Потливость ног
Из всех потливостей потливость ног самая неприятная, так как этот пот почти всегда связывается со зловонием.
При потении ног чулки или носки надо обязательно менять каждый день, а ботинки, туфли и другую закрытую обувь почаще сменять на другие, снятую — чаще проветривать и сушить.
Если ноги потеют не сильно и не имеют неприятного запаха, то достаточно лишь ежедневно менять носки или чулки и мыть ноги в холодной соленой воде или же прибавлять в таз чайную ложку танина, формалина или дубовой коры. Затем, досуха вытерев, присыпать тальком с салициловой кислотой. В чулки можно насыпать такую присыпку: салол — 1, окись цинка, тальк — 45. Раз в неделю смазывать подошву и между пальцами следующим раствором: хромовая кислота — 3, алкоголь, дистиллированная вода — 50.
Если на потеющих ногах образовались пузыри, подержать ступню в холодном насыщенном растворе квасцов.
При сильно выраженной потливости ноги надо мыть 2 раза в день в горячей воде с медицинским мылом, т. е. ихтиоловым, карболовым, тимоловым, затем протирать таким составом: салициловая кислота — 2, спирт — 100.
Когда обсохнут, присыпать следующей смесью: салициловая кислота — 3, крахмал — 10, тальк — 87.
Народные средства от потливости
Налить в деревянный ушат кипяток, бросить туда 2–3 горячих камня, положить через ушат доску, сесть на высокий стул, поставить ноги на доску и закрыть себя до пояса одеялом, чтобы пар не уходил. Держать ноги на пару 15–20 мин, потом обсушить их холодным полотенцем и обсыпать тальком.
Каждое утро обильно посыпать борным порошком ноги, особенно между пальцами и подошвы ног. Каждый вечер смывать порошок теплой водой. В течение первой недели следует каждое утро надевать чистые чулки (носки).
Ежедневно посыпать чулки с внутренней стороны порошком дубовой коры до тех пор, пока потение не сократится наполовину. Если потение ног будет снижаться чрезмерно быстро, то появятся сильные головные боли. Можно применять ванны с отваром молодой коры дуба: 200 г отварить в 2 л воды, настаивать 3 ч, добавить 2 л воды.
Мыть ноги каждый день холодной водой. Насыпать внутрь чулок порошок квасцов.
Хорошо помогает обтирание отваром корня цикория 1–2 раза в день, после чего кожу не вытирайте, а дайте ей обсохнуть (10 г на 200 мл воды). Также готовят следующую смесь: в стакан приготовленного отвара коры добавляют 2 ч. л. алюмокалиевых квасцов и 5 г глицерина. Этой жидкостью протирают кожу 2–3 раза в день и, не вытирая, дают обсохнуть.
Общее понятие о нарушении сна
Понятие о сне
Сон — это состояние, при котором замедляется большинство физиологических процессов и создаются лучшие условия для восстановления работоспособности организма (большинство мышц расслаблено, дыхание становится реже, сердце бьется медленнее и т. д.). Сон — не только отдых, но и важнейшее сред ство для включения механизма саморегуляции. Он приходит независимо от усталости. «Сон является самым лучшим регулятором нашего организма» (Платон, «Новый способ лечения»). Ребенок в первые недели после рождения спит большую часть суток. Всю заботу о его развитии и росте природа берет на себя.
Во сне заторможена область сознания, но активно включается в работу часть подкорковых отделов центральной нервной системы. Для здорового организма даже очень короткий сон в течение суток оказывается достаточным.
Клиническая характеристика нарушений сна (бессонница)
Бессонница — такое состояние, когда возникают препятствия для осуществления саморегуляции. Это сигнал тревоги о крайнем неблагополучии, возникшем в организме. Усилия должны быть направлены не на борьбу с бессонницей, а на устранение этих препятствий. Страдания причиняет не сама бессонница, а страх перед ней.
За исключением случайных причин (сильного душевного волнения, просмотра возбуждающего фильма, обильного и слишком позднего ужина, болезни с высокой температурой и т. п.) бессонница почти во всех случаях является следствием чрезмерного нервного возбуждения. Последнее в свою очередь возникает или от неправильности кровообращения (постоянные приливы крови к голове, например от чрезмерной умственной работы, перевозбуждают головной мозг, а руки и ноги становятся холодными) или от отравления соков организма (крови, лимфы прежде всего) алкоголем, таблетками. Тогда мозг тоже приходит в возбужденное состояние.
Нарушения сна заключаются в трудности засыпания, неглубоком сне с частыми пробуждениями, раннем пробуждении. Они чаще встречаются при функциональных заболеваниях нервной системы. Неправильный режим труда и отдыха, конфликтные ситуации, работа в ночные часы могут быть причиной нарушения сна. Неоднократные пробуждения, сопровождаемые страхом (кошмарными сновидениями), приводят в состояние общей вялости, разбитости после сна. Больные жалуются на головную боль, чувство дискомфорта, эмоциональную неуравновешенность, склонность к невротическим реакциям.
Нарушение сна может быть одним из ранних симптомов возникновения или обострения психических заболеваний (депрессии, шизофрении, эпилепсии). Чаще нарушения сна сопровождают эндогенную депрессию, для которой характерно раннее пробуждение на фоне сниженного настроения.
Такие органические заболевания мозга, как энцефалиты, опухоли, менингиты, черепно-мозговые травмы, нарушения мозгового кровообращения, могут сопровождаться нарушением сна.
При этих заболеваниях отмечается снижение уровня бодрствования, повышенная сонливость. При атеросклерозе сосудов головного мозга развивается сонливость днем и бессонница ночью.
Расстройство сна наблюдается при патологии эндокринных желез, болезнях обмена веществ. Декомпенсация сахарного диабета сопровождается нарушением сна, что может быть предвестником диабетической комы. Затрудненное засыпание и характерный поверхностный сон наблюдаются при гипертиреозе; это же отмечается и в климактерическом периоде.
Лечение нарушений сна
Лечение нарушений сна традиционными методами
Больным назначают радедорм (эуноктин) или барбитураты (фенобарбитал, барбитол, этаминал-натрий). Барбитураты не назначают больным старческого возраста. Детям назна чают седативные средства — валериану, пустырник. При назначении снотворных средств необходимо учитывать профессию больных, так как возможно влияние этих препаратов на быстроту реакций, что имеет существенное значение для водителей транспорта, операторов, диспетчеров.
Лечение нарушений сна нетрадиционными методами
2 ст. л. мятызалить 2 стаканами кипятка. Принимать 2 раза в день по 0,5 стакана. Попробуйте также сделать подушку из хмеля, и тогда бессонница и головная боль вам не страшны.
Корень пастернакашироко применяют в народной медицине. Водные настои его обладают успокаивающим действием при неврозах, улучшают сон, возбуждают аппетит, восстанавливают силы у выздоравливающих больных. Берут 2 ст. л. измельченного корня, заливают стаканом кипятка, настаивают 30 мин, процеживают и принимают по 1/3 стакана 3 раза в день до еды.
Улучшает сон, снимает нервную напряженность настой семян укропа. Для приготовления настоя берут 10 г (2 ст. л.) семян или травы, помещают в эмалированную посуду, заливают стаканом горячей кипяченой воды, закрывают крышкой и нагревают на водяной бане 15 мин, охлаждают при комнатной температуре 45 мин, процеживают. Принимают по 0,5 стакана 3 раза в день за 30 мин до еды.
Настойка семян лимонникапомогает при бессоннице, снижает напряжение. Принимают ее также с водой по 20–30 капель перед едой или через 4 ч после приема пищи, 2–3 раза в день в течение 3 недель. Однако при нарушениях сердечной деятельности принимать лимонник не стоит.
Трава пустырника, сушеницы и чабреца— по 3 части, корень и корневище валерианы— 1 часть. Столовую ложку смеси заливают стаканом кипятка, кипятят на водяной бане 15 мин, охлаждают 45 мин, процеживают, остаток отжимают, доливают кипяченой водой до объема 1 стакана. Принимают по половине стакана перед сном.
Весьма продолжительная бессонница может измотать больного вконец и полностью расстроить здоровье. Знахари и деревенский люд знают хоть и примитивные, но натуральные средства от этой болезни.
Однако лучше всего помогает диета из сырых овощей, фруктов и соков(диета доктора Вокера и апологетов сырой вегетарианской пищи).
Лук, потребляемый в довольно значительном количестве перед сном, дает хороший, крепкий и здоровый сон.
Выпить на ночь стакан горячей сладкой водыили горячего молока, но не чая. Или же стакан горячего настоя валерианового корня (для настоя взять чайную ложку корня на стакан кипятка, дать настояться в стеклянной или каменной посуде 20 мин и пить).
Лекари с Кавказа советуют страдающим бессонницей пить 2 стакана свежего (конечно, не пастеризованного) козьего молокаперед сном.
Сидячая ванна из холодной водыв продолжение 3–4 мин вечером, по уверениям знахарей, способствует спокойному сну.
Привязать на лоб в салфетке чистой глины, размешанной в кислой простокваше.
Перед сном походить на свежем воздухе с полчаса.
Утром, в обед и перед сном накладывать на лоб смесь из пшеничногоили ржаного хлеба, мелко накрошенных свежих или соленых огурцов, кислого молока и глины.
При бессоннице, повышенной раздражительности и возбудимости: 1 ст. л. медарастворить в стакане воды комнатной температуры, употреблять перед сном.
Прикладывать пиявкик задней части шеи и затылку. Лечение пиявками особенно благотворно для людей полного тело сложения. При этом способе лечения полезно перед сном стоять в тепловатой воде (по колено) не более 5 мин.
Если бессонница вызывается приливом крови к голове, то весьма полезно прикладывать горчичникиили натертый хренк икрам ног. Одновременно рекомендуется пить огуречный рассол с медом, который хорошо слабит: 1 ст. л. меда на 1 стакан огуречного рассола.
Обычно люди, начинающие страдать бессонницей, вместо того чтобы обратиться к врачу за советом, начинают лечить себя различными снотворными: достают «целебные» таблетки и принимают их, сами устанавливая дозы. Ведь даже врачи назначают препараты лишь на короткое время, и, когда эффект достигнут, тут же их отменяют и завершают лечение другими, безвредными средствами.
Некоторые препараты обычно рекомендуется принимать не более 3–4 дней подряд. В противном случае они вызывают головные боли, слабость. Со временем влияние обычных доз слабеет, и человек начинает повышать их. Так нередко возникает патологическое влечение к снотворному — один из видов наркомании.
Чтобы восстановить нормальный сон, необходимо научиться ложиться и вставать в одни и те же часы. Иначе нарушается биологический ритм, и, как следствие, развивается бессонница. Лучше всего рано ложиться и рано вставать.
Особенно часто страдают бессонницей люди, занимающиеся постоянно умственным трудом. Многие из них нерационально перенапрягают силы, работают, будучи утомленными и даже переутомленными. При этом имеется немало любителей искусственно взбадривать себя крепким чаем и кофе. Но это избавляет от усталости лишь на время, тогда как фактически утомление не снимается.
Полезно перед сном принять теплую ваннуна полчаса или хотя бы горячую ванну для ног. Также помогает общий массаж перед сном.
Глава 13. Насморк (ринит)
Общее понятие о насморке (рините)
Клиническая характеристика острых ринитов при различных заболеваниях
Заболевание встречается у 100 % населения. Протекает более тяжело у детей, чем у взрослых. Симптомокомплекс ринита (насморка) характеризуется заложенностью носа вплоть до полной блокады носового дыхания. При неочевидности признаков заложенность носа легко установить путем попеременного зажатия то левой, то правой ноздри при плотно сомкнутых губах. Риниту соответствует насморк с различной характеристикой выделений (серозные, слизистые, слизисто-гнойные, кровянистые) и различным объемом.
Острый ринит у взрослых и детей старшего возраста
Причиной заболевания может быть кокковая флора или вирусы. Предрасполагающими факторами, снижающими защитные функции слизистой оболочки носа, являются охлаждение, резкие температурные колебания, загрязненный воздух городов, плохо вентилируемые помещения. Дают большое снижение иммунного статуса аденоидные вегетации, скрыто протекающие синуситы.
Симптомы. Легкий озноб, недомогание, отсутствие аппетита, обложенный язык, ощущения зуда в носу сопровождаются чиханием, появляются водянистые выделения, закладывание носа, пониженное обоняние, гнусавый голос, возможны ночной храп и кашель. Отмечается реакция со стороны лимфоидной ткани глотки, иногда — червеобразного отростка (аппендикса), что может обусловливать боли в правой половине живота.
Слизистая оболочка носа резко гиперемирована, блестящая, покрыта прозрачной слизью. Через 2–3 дня выделения из носа становятся слизисто-гнойными, однако общие проявления постепенно стихают. Выделения прекращаются на 7–10-й день одновременно с восстановлением носового дыхания.
Осложнения — воспаление среднего уха, синуситы, ларинготрахеиты, бронхиты, этмоидиты. Крайне редко — заглоточный абсцесс.
Острый ринит у грудных детей
Следует знать, что у грудных детей процесс захватывает одновременно слизистую оболочку носа и носоглотки, любой насморк здесь является проявлением как минимум ринофарингита.
Острый ринит при аденовирусной инфекции
Наиболее часто насморк у детей раннего возраста имеет вирусную и вирусно-бактериальную природу. Тяжелые формы ОРВИ, одним из симптомов которых является насморк, также регистрируются у детей первого года жизни, особенно при возникновении у них ассоциации двух и более респираторных вирусных инфекций, или вирусно-микоплазменной, или вирусно-бактериальной. Одной из часто встречающихся вирусных инфекций у детей, протекающих с насморком, является аденовирусная. Выделения из носа сначала прозрачны, а затем становятся слизисто-тягучими и гнойными. Местная воспалительная реакция слизистой носа может быть незначительной, однако в связи с узостью носовых ходов в этом возрасте она крайне затрудняет носовое дыхание.
Типично для данной инфекции поражение конъюнктивы глаз. Лицо становится одутловатым, ребенок плохо спит, температура — 39–40 °C, могут быть судороги.
Характерными для данного возраста являются выраженная реакция всего организма и высокая частота осложнений.
Чем меньше ребенок, тем острый ринит протекает тяжелее, а признаки генерализации процесса выражены больше. Вследствие затрудненного носового дыхания ребенок не может сосать грудь.
Осложнения: бронхопневмонии, воспаление среднего уха, заглоточный абсцесс, шейный аденит, абсцесс глазницы.
Острый ринит при гриппе
Из других широко известных вирусных инфекций развитие насморка может быть при гриппе. Инфекция встречается исключительно в зимний период. Начало болезни всегда острое, внезапное, без всякой продромы (от фр. grippe— «схватывать»). Лихорадка, интоксикация, головные боли, преимущественно в лобно-височных областях, боли в глазных яблоках, мышечные боли в спине и конечностях, резкая слабость. Большинству из нас такое состояние знакомо не понаслышке, ведь в период эпидемий заболевает от 60 до 80 % всего населения.
Обычно катаральные явления развиваются несколько позже, чем лихорадка и другие симптомы. Насморк с обильным слизистым отделяемым появляется со 2–3-го дня. В первый день отмечается только быстроразвивающаяся блокада носового дыхания со скудным отделяемым. При гриппе встречаются носовые кровотечения, что свидетельствует о тяжести заболевания.
Острый ринит при риновирусной инфекции
Очень часто встречается риновирусная инфекция (болезнь называли в народе «заразный насморк»). Встречается в основном в осенне-зимний период. Течение обычно нетяжелое: легкое недомогание, температура нормальная или немного повышенная. Тяжесть заболевания определяется по количеству израсходованных носовых платков.
Острый гонококковый ринит у новорожденных
Острый ринит гонококковой этиологии у новорожденных встречается через 24–48 ч после рождения (если больна мать). Появляются затруднение носового дыхания, густые желтовато-зеленые выделения из носа, реакция кожи верхней губы. Состояние ребенка очень тяжелое, повышенная температура. Лечат антибиотиками.
Клиническая характеристика хронического ринита
Другая причина насморка у детей — хронический ринит. Возникает он вследствие частых ОРВИ, кори, скарлатины, дифтерии. Развитию хронического ринита способствуют длительные нарушения кровообращения вследствие избыточного разрастания аденоидов, заболевания сердца, желудочно-кишечного тракта, протекающие с запорами, постоянные выделения из придаточных пазух носа вследствие синуситов. К экзогенным факторам относятся пыль, пары и газы, метеорологические факторы. Характер травматизации зависит от физических и химических свойств вдыхаемой пыли, газов, их токсичности. Различают катаральный, гипертрофический и атрофический типы.
Заложенность носа носит более или менее постоянный характер, выделения могут затекать в носоглотку и вызывать рвоту, головную боль. Кроме того, воспаление в носовых раковинах может вызвать нарушения вентиляции слуховой трубы с последующей тугоухостью или закупорку слезно-носового канала с последующим слезотечением. Постоянная заложенность носа является причиной гнусавости.
У детей, страдающих хроническими ринитами, может отмечаться постоянная сухость в носу с образованием корок. Из-за зуда в носу дети пытаются удалять их пальцем, что может травмировать носовую перегородку и вызывать обильные носовые кровотечения.
Клиническая характеристика аллергического насморка
Аллергический насморк встречается довольно широко и обычно развивается с вовлечением придаточных пазух носа, глотки, гортани. У больных с аллергическими ринитами после встречи с аллергеном, которым могут быть пищевые вещества, медикаменты, пыльца растений, домашняя пыль, появляется чихание, сопровождающееся обильным прозрачным водянистым отделяемым из носа и затрудненным носовым дыханием. Выделениям предшествует зуд в области носа. Из-за зуда маленькие дети постоянно морщат нос (аллергический тип), а дети старшего возраста постоянно его почесывают. Некоторые для уменьшения зуда попеременно прижимают и отпускают кончик носа («аллергический салют»).
Приступы чихания чередуются с периодами спокойного состояния. У маленьких детей аллергический ринит нередко протекает с выраженным отеком слизистой оболочки носа преимущественно без приступов чихания, сопровождается водянистыми обильными выделениями. В момент приступа у старших детей и взрослых появляются покраснение лица, конъюнктивы глаз, слезотечение, потливость.
Малоэффективны в этом случае сосудосуживающие капли, например нафтизин. Приступы могут повторяться в определенное время каждый год (сенной насморк). Страдает обоняние, может нарушаться слух.
Лечение ринитов
Лечение насморка при различных заболеваниях традиционными методами
Острый ринит
При лечении острых ринитов рекомендуется постельный режим, тепло к ногам (горячие ножные ванны), обильное теплое питье (чай с лимоном, молоком, медом).
Для улучшения носового дыхания назначают сосудосуживающие капли в нос — 0,05 %-ный галазолин по одной капле 1 раз в день. Голова ребенка должна быть лишь слегка запрокинута во избежание попадания капель через слуховую трубу в барабанную полость.
После применения сосудосуживающих средств нужно закапывать 2 раза в день 2 %-ный протаргол, обладающий вяжущими и дезинфицирующими свойствами.
Для защиты кожи вокруг носовых ходов смазывают смягчающими мазями (мазью оксикорт и др.). При лечении грудных детей усилия должны быть направлены на ликвидацию как местных, так и общих проявлений болезни. Проходимость носа обязательно восстанавливают перед кормлением закапыванием адреналина 1: 10 тыс. вместе с 2 %-ным раствором борной кислоты — по 1–2 капли в каждую половину носа.
При обильных слизистых выделениях из носа целесообразно их отсосать при помощи маленького резинового баллончика. После кормления 2 раза в день можно закапывать 1 %-ный протаргол.
Хронический ринит
Лечение хронического ринита должно быть последовательным. Прежде всего при наличии аденоидных разрастаний следует их удалить. Пораженные придаточные пазухи также следует санировать (гаймориты, эмоидиты).
После очистки и удаления вторичной флоры капать в нос 1 %-ный раствор протаргола в течение 10 дней. Длительно применять сосудосуживающие препараты нельзя, так как частое чередование сужения и расширения сосудов слизистой ведет к форсированию хронического ринита. Как рассасывающая терапия показан 0,5 %-ный раствор йодглицерина.
Любое местное лечение обречено на неудачу, если одновременно врач не стремится воздействовать на общее состояние ребенка (климатотерапией, ЛФК, массажем).
Аллергический ринит
Проблема лечения аллергического ринита крайне сложна. Она должна проводиться в двух направлениях:
1) предупреждение и лечение аллергического состояния;
2) уменьшение проявлений симптомов аллергии.
Применяются витамины, десенсибилизирующая терапия с микродозами аллергенов.
Гормональная терапия назначается в тяжелых запущенных случаях.
В качестве профилактики осложнений со стороны ушей и придаточных пазух носа следует научить ребенка правильно сморкаться: без усилий, поочередно закрывая прижатием крыла носа к носовой перегородке то одну, то другую ноздрю.
Очень важно вовремя санировать дыхательные пути, устранить аденоидные разрастания, явления скрыто протекающего синусита.
Огромное значение имеют закаливание, физкультура, водные процедуры.
Лечение насморка нетрадиционными методами
Массаж лица при остром рините
Массаж лица взрослым можно делать самостоятельно. Ребенку, конечно, понадобится помощь.
1. Больной стоит или сидит на стуле, в крайнем случае лежит на спинке кровати с высоким изголовьем. Массирующий сидит на стуле лицом к ребенку. Массаж выполняется передней и боковой поверхностью средних фаланг согнутых указательных пальцев колебательными движениями в лучезапястных суставах.
Легко нажимая (частота колебаний до 240 в минуту), воздействуют на мягкие ткани — крылья носа и кожу верхней челюсти. Массируемый вдыхает ртом, выдыхает достаточно шумно, максимально долго (говорите ребенку: «выдыхай животом», «как будто арбуз проглотил»).
Если вы правильно будете выполнять все необходимые движения, отек слизистой носа очень скоро уменьшится, дыхание улучшится.
Когда делаете массаж ребенку, особенно малышу, ни в коем случае не заставляйте его терпеть ваши манипуляции, а постарайтесь превратить все в игру.
Если же ребенок закапризничал, перейдите к выполнению другого приема массажа.
Если выполняется самомассаж, упражнение удобнее делать верхней и боковой поверхностью основных фаланг больших пальцев.
2. Второй прием массажа дети любят называть морзянкой. Ребенок и массирующий остаются в том же положении. Воздействуют на мягкие ткани носа, так же как в приеме 1, но необходимо плотно зажимать ноздри боковыми поверхностями ногтевых фаланг больших пальцев. Вдох делается ртом, выдох — звучно носом. Надо сыграть морзянку в ходе одного выдоха и таким образом промассировать высоким давлением воздуха придаточные пазухи носа и сам нос. Повторить 3–5 раз.
Массировать можно и сразу обе стороны (обе ноздри одновременно), и выполнять массаж только на одной стороне. Если заложены уши, то следует сделать несколько дыхательных движений.
Полезно и просто необходимо после массажа лица проделать следующие водные процедуры:
1) умойтесь пригоршнями холодной воды, хорошенько разотрите водой лицо;
2) стоя наклонитесь лицом вперед и втяните носом воду из пригоршни. Оставаясь в этом же положении, хорошо высморкайтесь;
3) набрать в рот довольно много холодной воды и, запрокинув голову, долго полоскать горло, затем выплюнуть воду. Повторить 6 раз;
4) выпить 2 глотка холодной воды.
Даже если вы еще недостаточно закалены, все эти водные процедуры, кроме второй, можно смело выполнять.
Поскольку львиная доля возникающих у человека насморочных расстройств связана с простудными факторами, нелишне будет освоить систему точечного массажа по А. Уманскому.
Эта система направлена на предупреждение простудных заболеваний. Времени она занимает немного — всего 3 мин, и ваша иммунная система мобилизуется.
Массировать активные точки кончиком указательного или среднего пальца вращательными движениями сначала по часовой стрелке, затем против нее.
Начинать лучше с мягкого нажима, постепенно повышая его интенсивность. И еще одно условие: только регулярно повторяемые упражнения обеспечат надежную сопротивляемость организма. Прекращение же занятий ведет к быстрой детренировке.
Точка 1. На середине грудины, на уровне прикрепления к ней 5-го ребра. Связана со слизистой оболочкой трахеи, бронхов, костным мозгом. Массаж этой зоны уменьшает кашель, улучшает кровоснабжение.
Точка 2. В центре яремной впадинки грудины. Регулирует иммунные функции организма, за счет ее массажа повышается сопротивляемость к ОРВИ.
Точка 3. На уровне верхнего края щитовидного хряща, у переднего края грудинно-ключично-сосцевидной мышцы. Контролирует химический состав крови и одновременно слизистую оболочку гортани.
Народные средства от насморка
Вдыхать нюхательный табакпоглубже, чтобы он через носоглотку проходил в рот. Через несколько понюшек насморк прекращается. Хорошо помогает от насморка также промывание носа чистой водой. Воду комнатной температуры влить в ладонь и поочередно втягивать то одной, то другой ноздрей, чтобы вода проходила в рот.
Немедленно после начала насморка сделать горчичникииз горчицы в порошке, приложить их к пяткам (снизу) и забинтовать фланелью. Затем следует надеть теплые шерстяные носки и держать горчичники так долго, сколько возможно (от 1 до 2 ч). Затем снять горчичники и быстро ходить некоторое время. Лучше всего процедуру проводить перед сном. Насморк прекратится до рассвета.
Положить пшеничный или ржаной сухарьна горячую плиту, а когда он начнет гореть, вдыхать его запах в течение 2–3 мин.
Так же, но вдыхать запах горящих шерстяных ниток. Эти два средства не слишком эффективны.
При слизисто-гнойных выделениях из носа можно использовать масло из цветов зверобояв нос. Готовится оно так: цветы зверобоя продырявленного заливают растительным маслом 1: 2 и на 2 недели ставят в теплое место, периодически взбалтывая. Выдержать 20 дней, затем процедить. Масло должно иметь красивый оранжевый цвет.
Очень эффективен следующий способ. Нарезать мелко головку чеснокаи положить в стакан. Прижав плотно нос, пространство вокруг прикрыть ваткой или марлей. Дышать испарениями чеснока до 20–30 мин. Если вытерпите, насморк быстро проходит (только не аллергический).
Нюхать каждые полчаса нашатырный спиртпоочередно обеими ноздрями.
Намазать пятки, надеть теплые чулкии лечь спать. Можно прилепить к подошве черный пластырь.
Сделать вечером для ног очень горячую ванну с содой, сольюили горчицей.
Знахари советуют капать в нос свежий сок лимона. Мы же рекомендуем его разбавлять как минимум пополам.
Лицам, страдающим насморком, часто помогает сок отварной красной свеклыв нос.
Для предотвращения насморка промывать нос соленой водой(1 ч. л. на 1 стакан воды).
Попарить больного в ванне с сосновым экстрактом.
Лукомлечат насморк при гриппе. Натереть на терке лук, отжать сок, смочить этим соком фитилек и заложить в ноздрю на 20 мин. Насморк проходит через 2–3 дня.
Ароматерапия
Как нельзя лучше для лечения насморка подходит ароматерапия.
Масло мяты. Мощным противовоспалительным и противомикробным средством обладает масло мяты. Масло обладает спазмолитическими свойствами: расширяет сосуды, снимает спазм мускулатуры. Запах мяты освежает и стимулирует работу мозга. Используется при ангине, ларингите, фарингите, рините, снимает зубную боль. Большие дозы могут спровоцировать бронхоспазм, расстройство дыхания и даже боли в области сердца.
Масло шалфея— сильное бактерицидное средство. Применяется при ангине, стоматите, флюсах, потере голоса, насморке со слизисто-гнойным отделяемым.
Масло пихты, сосны— бактерицидное средство, усиливает секрецию бронхов, способствует разжижению и выделению мокроты.
Масло эвкалипта— мощный антисептик, подавляет проникновение вирусов в слизистую оболочку верхних дыхательных путей. Входит в состав многих лекарственных и ингаляционных смесей.
Масло лавандыприменяется при воспалении верхних дыхательных путей, бронхите, тонзиллите, гайморите, осиплости голоса и т. д. Обладает сильными антисептическими и противомикробными свойствами. Снижает заболеваемость гриппом.
Масло розыэффективно при гриппе, ангине, угнетает гемофильную, синегнойную палочку.
Масло чайного дерева— новый препарат на нашем рынке. Мощнейший антисептик, в 30 раз сильнее спирта. Обладает противовоспалительным, отхаркивающим, эпителизирующим действием. Чрезвычайно активно в отношении вирусов гриппа, герпеса, аденовирусов, стрепто— и стафилококковой флоры, дифтерийной палочки и т. д.
Масла можно смешивать, при этом получаются более приятные и сильные запахи. Для ингаляций можно применять различные ароматогенные масла, спиртовые настойки лекарственных растений, жидкие медикаменты, ингаляционные смеси и т. д. Желательно предварительно посоветоваться с врачом.
Для внутреннего применения готовят ароматическую воду — 10 капель масла на стакан воды, для втираний — спиртовые растворы масел — 1 г масла на 3–4 части спирта или водки. Для принятия внутрь можно капнуть 2–3 капли масла на кусочек сахара.
Для лечения насморка в нос капать масляные растворы ароматических масел. В качестве «основы» лучше всего взять, например, 20 г масла абрикосовых косточек или персикового масла и добавить 3–5 капель масла чайного дерева.
Физиотерапия
Физиотерапевтические методы для лечения насморка в острый период применять нежелательно (в первые 3–4 дня).
Однако в последующие дни можно применять КУФ в носовые ходы, 5–7 сеансов, УВЧ на область носа по 1 мин 7 сеансов.
Витафонмногие имеют дома. Кроме лечения радикулитов, бронхитов и т. д., витафон с успехом лечит насморк. Лечение можно проводить в начальной фазе заболевания.
Виброфонустанавливается на область гайморовых пазух. Эффект — через 3–7 дней.
Гомеопатия
Новое — это хорошо забытое старое. Эта известная истина как нельзя более точно характеризует историю гомеопатического метода, которым, к сожалению, современные эскулапы практически не владеют. А ведь достаточно отметить, что Парижский гомеопатический госпиталь основан в знак признания заслуг врачей-гомеопатов в деле спасения тысяч парижан во время эпидемии холеры в XIX в. В России гомеопатический метод активно развивался и был доступен даже самым неимущим слоям населения.
В современную эру антибиотиков гомеопатия широко применяется не только для лечения кишечных инфекций в слаборазвитых странах, но и в развитых странах в комплексном лечении тяжелых инфекционных заболеваний — вирусных гепатитов, хронических энтеритов, дисбактериозов и т. д.
Итак, что же можно порекомендовать из этих средств для лечения насморка в домашних условиях?
Аконит— средство для начальной стадии — после охлаждения, сухого холода. Применение — 3 деления по 8 крупинок или 5 капель каждые 15–30 мин.
Гельземин 3, 6— насморк с обильным водянистым отделяемым, озноб, дрожь, покраснение лица.
Нукс валикса 3х; 3— нераздражающий насморк, но очень сильный. Типично — из носа течет днем, на холоде утром. Ночью и в тепле — ощущение сухости и заложенности. По 7 гранул каждые 6 ч.
Камфора 1, 3х. Принимать по 3 капли на кусок сахара ежечасно.
Пульсатилла 3х; 3— густые умеренные выделения, особенно у детей.
Антониум карбоникум— обильный водянистый секрет, постоянное щекотание в носу, чихание и слезотечение. Применять 3 деления по 8 крупинок или 5 капель через 2 ч.
Ампиум цета 3х; 3; 6— насморк раздражающий с водянистым секретом, сильным чиханием, слезотечением. По 7 гранул через 0,5–1 ч.
Арсенин 3— при едкой слизи, разъедающей кожу, ухудшение ночью, от 1 до 3 ч ночи.
Насморк у маленьких детей
Пульсатилла— острый ринит, густые выделения. По 3 деления или 5 капель 3 раза в день.
При насморке у грудных детейсредством выбора являются самбукус 3, дулькамара 3, хамомилла 3 по 5 капель 3 раза в день.
При хроническом рините— дулькамара, фосфорус, туя, рус токимбодендрон.
При аллергическом насморке— йодум 6, 12; арсеникум; йодум 3, 6; карбо вегетабилис 3, 6; силиция 3, 6.
При хроническом рините— дулькамара, фосфорус, туя, рус токимбодендрон.
Если вы живете вдали от крупных городов и не имеете возможности приобретать гомеопатические препараты, можете использовать гомеопатические комплексы.
Астикс— в комплексной терапии гайморита, фронтита, хронического ринита (Вittner), 10–20 капель 3 раза в день.
Умкалор(ДНИ, Германия) — при острых и хронических инфекциях дыхательных путей и носоглотки. От 10 до 30 капель 3 раза в день.
Грипп-хиль.
Назо-хиль.
Эуфорбиум композитум, Назентропфен Си др.
Глава 14. Одышка
Общее понятие об одышке
Клиническая характеристика синдрома одышки при заболеваниях сердечно-сосудистой системы
Острая левожелудочковая недостаточность
Одышка чаще наблюдается при болезнях сердечно-сосудистой и бронхолегочной систем, реже — при других заболеваниях. Приступами удушья осложняются многие болезни сердечно-сосудистой системы, сопровождающиеся нагрузкой на левый желудочек сердца, например гипертоническая болезнь, атеросклеротический кардиосклероз, аортальные пороки сердца и др. При этих заболеваниях может возникнуть острая левожелудочковая недостаточность. Она провоцируется нагрузкой, ухудшением коронарного кровообращения, повышением артериального давления, внутривенным введением больших количеств жидкости, тахикардией, инфекцией и др.
Острая левожелудочковая недостаточность нередко возникает ночью и проявляется сердечной астмой, отеком легких.
Сердечная астма
Сердечна астма — пароксизм инспираторного (с затрудненным вдохом) удушья.
Симптомы. У больного появляется чувство острой нехватки воздуха, сопровождающееся страхом смерти, кашель, холодный пот. Лицо имеет страдальческое выражение, бледное, губы синюшны. Шейные вены набухают. Одышка инспираторная, дыхание учащенное (до 30 и больше в минуту). При кашле выделяется обильная жидкая пенистая мокрота. Если приступу предшествовала нагрузка, то больной вынужден прекратить ее. Если астма возникает ночью, больной, проснувшись, садится, опираясь руками на что-либо, стремится подойти к открытому окну. Грудная клетка расширена, надключичные ямки сглажены. Перкуторный звук над легкими коробочного оттенка. При аускультации над нижними долями легких выслушиваются мелко-среднепузырчатые хрипы на фоне ослабленного дыхания. Отмечается тахикардия (до 120–150 ударов в минуту), нередко — аритмия. Повышенное в начале приступа артериальное давление при нарастании сосудистой недостаточности может резко снижаться. Тоны сердца прослушиваются с трудом из-за обилия хрипов и шумного дыхания. Переход в положение сидя со спущенными ногами (ортопноэ) у некоторых больных существенно улучшает состояние и иногда прекращает приступ. Но в большинстве случаев этого недостаточно и требуется интенсивная терапия, чтобы предотвратить переход сердечной астмы в отек легких.
Отек легких
Симптомы. В более тяжелых случаях острая левожелудочковая недостаточность, начавшись как сердечная астма, затем быстро прогрессирует и переходит в отек легких: удушье нарастает, дыхание становится клокочущим, усиливается кашель с выделением серозной или кровянистой пенистой мокроты. Влажные хрипы в легких становятся более крупнокалиберными и звонкими, область их выслушивания распространяется на средние и верхние отделы. Нарастает тахикардия. Отек легких требует неотложного лечения.
Хроническая левожелудочковая недостаточность
Постепенно нарастающая одышка при привычных нагрузках и склонность к тахикардии являются ранними признаками хронической левожелудочковой недостаточности. Хроническая левожелудочковая недостаточность развивается постепенно при хронических заболеваниях, протекающих с преимущественной нагрузкой на левый желудочек, чаще — при гипертонической болезни и гипертонических синдромах, атеросклеротическом кардиосклерозе, заболеваниях миокарда, аортальных пороках сердца и др. Она характеризуется венозным застоем в легких.
Симптомы. Одышка при хронической левожелудочковой недостаточности возникает при незначительных нагрузках (раздевании, еде) или наблюдается даже в покое. Обычно одышка усиливается в положении лежа, поэтому больные предпочитают полусидячее положение со спущенными ногами (ортопноэ).
В легких выслушивается усиленное везикулярное дыхание и незвонкие влажные мелкопузырчатые хрипы в нижних отделах. Возможен кашель с отделением серозной мокроты. При исследовании функции внешнего дыхания выявляются объективные признаки дыхательной недостаточности, в частности уменьшение жизненной емкости легких и скорости вдоха. Эти показатели могут улучшиться после использования мочегонных средств, что имеет некоторое диагностическое значение. Рентгенологическое исследование подтверждает венозный застой в легких.
Вместе с одышкой у больных с хронической левожелудочковой недостаточностью выявляется тахикардия. Она легко возникает (или усиливается) при нагрузке или является стойкой. Задержка дыхания мало влияет или не влияет на частоту ритма.
При выслушивании сердца над верхушкой иногда выявляется трехчленный ритм вследствие усиления IV (предсердного) тона (пресистолический галоп).
У больных с хронической левожелудочковой недостаточностью заметны признаки значительного увеличения левого желудочка сердца — усиление верхушечного толчка и смещение его влево и вниз. Увеличение левого желудочка сердца подтверждается данными рентгенологического исследования и ЭКГ.
Гипертоническая болезнь
Приступы удушья, связанные с острой правожелудочковой недостаточностью, могут возникать при гипертонической болезни. В этом случае приступы удушья отличаются кратковременностью. Обычно они продолжаются 15–30 мин и оканчиваются самопроизвольно. Возникает приступ во время гипертонического криза. В легких быстро нарастает число влажных хрипов. Но классическая картина отека легких с выделением пенистой мокроты в неосложненных инфарктом миокарда случаях не развивается. После приступа удушья у больного может появляться нежный диастолический шум аортальной недостаточности, определяемый при аускультации сердца. Этот шум бесследно исчезает спустя 2–4 суток после гипертонического криза.
Поражение миокарда
Одышка, связанная с левожелудочковой недостаточностью, отмечается у больных с заболеваниями сердечной мышцы (инфарктом миокарда, миокардитом, прогрессирующими миокардиопатиями).
Длительный приступ удушья относится к числу характерных признаков обширного инфаркта миокарда. Астматическое состояние наблюдается при небольших повторных инфарктах. Одышка, ортопноэ и отек легких могут развиться у больного даже без свежего инфаркта при аневризме левого желудочка и обширном постинфарктном кардиосклерозе. Тем не менее каждый приступ удушья у такого больного необходимо расценивать как одно из возможных последствий свежего инфаркта и всегда предпринимать исследования, направленные на его выявление. В первую очередь больному проводится электрокардиографическое исследование для обнаружения изменений, характерных для инфаркта миокарда. Диагноз мелкоочагового поражения миокарда становится более обоснованным, если характерные изменения ЭКГ после приступа удушья сопровождаются повышением активности креатинфосфокиназы (КФК) и увеличением концентрации белково-углеводных комплексов в крови. На повторно снятых ЭКГ в подобных случаях можно зарегистрировать углубление зубца Т. Обнаружить новый очаг некроза в миокарде позволяет радионуклидное исследование с применением технеция пирофосфата. Эхокардиографическое исследование помогает выявить очаги дискинезии в миокарде при свежем инфаркте.
Клапанные поражения сердца
Приступами сердечной астмы нередко осложняются клапанные пороки сердца, особенно аортальный стеноз. Одышка при этом пороке вначале отмечается только при значительном физическом напряжении и сочетается с головокружением или загрудинной болью. Наиболее ранним признаком наступающей левожелудочковой недостаточности часто оказываются приступы мучительного кашля по ночам.
В более тяжелых случаях развиваются типичные ночные приступы пароксизмального удушья, которые могут окончиться отеком легких. Обычно выявляется связь этих приступов с физическим усилием. Они могут возникать непосредственно во время физической нагрузки или через несколько часов после ее окончания. Артериальное давление во время приступа удушья при аортальном стенозе чаще бывает повышенным, но иногда может быть пониженным или нормальным.
Иногда развивается ортопноэ. В зависимости от тяжести состояния оно может продолжаться от нескольких часов до нескольких дней. В большинстве случаев одновременно с ортопноэ появляется боль в области сердца; ее интенсивность и длительность могут заметно варьировать.
Пароксизмальная тахикардия
Одышка с ортопноэ, иногда приводящая к отеку легких, может развиваться у больных с пароксизмом суправентрикулярной тахикардии и тахиаритмии. Возникновение удушья или его отсутствие во время пароксизма тахикардии определяется взаимоотношением трех факторов: исходного функционального состояния сердца, длительности тахикардии и темпа сердечных сокращений. Тахикардия до 180 сердечных сокращений в минуту у пациентов со здоровым сердцем может продолжаться в течение 1 или 2 недель, вызывая только жалобы на сердцебиение. У больных с клапанными пороками сердца и особенно у больных с митральным стенозом одышка возникает при гораздо меньшей частоте сердечных сокращений. Наибольшей тяжестью отличаются пароксизмы суправентрикулярной тахикардии у детей. На 2–3-и сутки после начала тахикардии с часто той сердечных сокращений 180 в минуту у них появляются признаки сердечной недостаточности: цианоз, учащенное дыхание, повышенное кровенаполнение легких, гепатомегалия (увеличение печени), рвота. Сердце увеличивается.
Одышка и ортопноэ при пароксизмах тахикардии у лиц пожилого и старческого возраста часто сочетаются с транзиторными нарушениями мозгового кровообращения в виде головокружений, нарушений зрения, иногда только одного глаза. Одновременно с удушьем у больных пожилого возраста часто возникает боль в области сердца и нередко умеренно повышается активность аминотрансфераз в крови. Такое сочетание перечисленных признаков заставляет прежде всего подумать об инфаркте миокарда как наиболее вероятной их причине. Окончательный диагноз может быть поставлен по результатам наблюдения за эволюцией ЭКГ, активностью сердечной фракции креатинфосфокиназы или лактатдегидрогеназы, содержанием белково-углеводных комплексов в крови. Решающее значение придают данным анализа о повторном появлении описанных изменений после каждого из перенесенных ранее пароксизмов тахикардии.
Легочный васкулит
Тяжелыми приступами удушья проявляется легочный васкулит (воспаление мелких сосудов легких) у больных узелковым периартериитом. Одышка, периодически переходящая в тяжелые астматические приступы, возникает иногда за 0,5–1 год до развития других симптомов узелкового периартериита. В начале болезни приступы удушья наступают на фоне более или менее выраженной лихорадки, в разгар болезни — на фоне других симптомов узелкового периартериита: болей в животе, артериальной гипертензии, полиневрита. Температура тела даже в начале заболевания оказывается повышенной. Узелковый периартериит протекает всегда с лейкоцитозом и увеличением числа палочко-ядерных и юных нейтрофилов, а также с выраженным ускорением оседания эритроцитов. При узелковом периартериите отмечаются значительная потеря массы, мышечно-суставные боли. Наблюдаются симптомы поражения различных внутренних органов. Диагноз узелкового периартериита представляет большие трудности в связи с полиморфизмом клинической картины и отсутствием патогномоничных признаков. Диагностика основывается на учете характерных клинических проявлений (почечного синдрома, артериальной гипертензии, асимметричного полиневрита, абдоминального, сердечного, легочного синдромов, потери массы, лихорадки и др.) и лабораторных данных. Уточнить диагноз помогает кожно-мышечная биопсия, хотя отрицательные результаты морфологического исследования не исключают узелкового периартериита.
Тромбоэмболия легочной артерии
Одышкой при малейшем физическом напряжении проявляется пристеночный тромбоз главных ветвей легочной артерии на ранних стадиях. Позднее развивается ортопноэ. Жестокое удушье, резко усиливающееся при малейшем движении больного и вынуждающее его вскоре перейти в состояние ортопноэ, является главным диагностическим признаком пристеночного тромбоза легочной артерии. Артериальное давление во всех случаях понижается. Спустя 4–5 дней после начала ортопноэ появляются признаки неудержимо нарастающей правожелудочковой недостаточности с гепатомегалией (увеличением печени), отеками подкожной клетчатки нижних конечностей и асцитом. Повторные приступы удушья у больных с сердечной недостаточностью, тромбофлебитом, пристеночным тромбоэндокардитом вызывают обычно тромбоэмболии мелких разветвлений легочной артерии.
Для эмболии легочной артерии характерно развитие цианоза в самом начале приступа удушья, появление признаков острой недостаточности правого желудочка или электрокардиографических признаков его острой перегрузки. При тромбоэмболии легочной артерии приступ удушья, особенно тяжелый, в первые минуты заболевания всегда начинается внезапно и часто среди полного здоровья. Пульс при тромбоэмболии легочной артерии с самого начала резко учащен, артериальное давление понижено.
Периферические признаки шока (похолодание конечностей, обильный холодный липкий пот) резче выражены в самом начале болезни. Болевой синдром никогда не доминирует в клинической картине тромбоэмболии легочной артерии. Боль в груди возникает остро и не имеет типичной локализации. При осмотре больного тромбоэмболией легочной артерии обнаруживаются цианоз, набухание шейных вен и пульсация во втором и третьем межреберьях слева у грудины. При аускультации сердца выявляется усиление и раздвоение II тона на легочной артерии.
При тромбоэмболии легочной артерии эхокардиограмма не изменяется. Большую диагностическую информацию дают результаты электрокардиографического исследования. Изменения ЭКГ при острой перегрузке правого желудочка сердца при тромбоэмболии легочной артерии напоминают сдвиги при инфаркте миокарда задней стенки левого желудочка, но все же имеют ряд характерных признаков, правильный учет которых позволяет отличить эти заболевания друг от друга.
Тромбоэмболия легочной артерии часто встречается у больных пожилого и старческого возраста, находящихся на постельном режиме, у больных любого возраста с признаками начинающейся или выраженной сердечной недостаточности. Источником эмболов часто оказываются флеботромбоз тазовых органов и нижних конечностей и пристеночные тромбы в полостях правого сердца. Тромбоэмболия легочной артерии встречается у женщин детородного возраста, принимающих пероральные контрацептивы.
Клиническая характеристика одышки при заболеваниях бронхолегочной системы
Бронхиальная астма
Одышка часто наблюдается при болезнях системы дыхания. Приступ удушья у прежде здоровых людей молодого и среднего возраста чаще всего оказывается дебютом бронхиальной астмы. В основе болезни лежит нарушение проходимости бронхов, обусловленное бронхоспазмом. В промежутках между приступами больной бронхиальной астмой может чувствовать себя здоровым и не предъявлять никаких жалоб.
Повышенная чувствительность бронхов к раздражителям может быть врожденной или приобретенной формой реагирования больного на внешние или внутренние раздражители. Бронхиальная астма вызывается инфекционными и атопическими аллергенами и в зависимости от этого подразделяется на две формы: инфекционно-аллергическую и неинфекционно-аллергическую (атопическую). К инфекционно-аллергической форме бронхиальной астмы предрасполагают хронический бронхит, хроническая пневмония, хронические назофарингеальные очаги инфекции, ОРВИ, грипп.
Атопическая форма бронхиальной астмы
Атопической бронхиальной астмой болеют люди с наследственной предрасположенностью к развитию иммунных реакций при контакте с белковыми веществами, не вызывающими у большинства здоровых людей иммунных реакций. Самой частой причиной атопической астмы является домашняя пыль, пыльца ветроопыляемых растений, споры плесневых грибов.
В начале болезни приступы удушья или тяжелой одышки почти всегда начинаются ночью. За несколько дней или часов до приступа возникают заложенность носа, чувство напряжения в носоглотке, выделение из носа больших количеств жидкой слизи. Приступ начинается с мучительного кашля без выделения мокроты. Затем появляется одышка экспираторного типа (затруднен выдох), дыхание становится шумным, свистящим. Число дыханий урежается до 10 и менее в минуту. Больной покрывается испариной, вынужден сесть. Приступ заканчивается обычно кашлем с отделением светлой вязкой или густой и гнойной мокроты. Если приступ удушья не удается купировать за 24 ч, то развивается астматическое состояние. Во время приступа бронхиальной астмы в легких во время вдоха и выдоха выслушивается множество сухих свистящих хрипов.
Перкуторный звук по всем легочным полям — с коробочным оттенком. Тоны сердца глухие, тахикардия. Повышается систолическое, иногда и диастолическое артериальное давление. На ЭКГ в момент приступа бронхиальной астмы выявляются признаки перегрузки правых отделов сердца.
«Аспириновая» астма
Одышка с типичными приступами удушья беспокоит больных с «аспириновой» астмой. Приступы одышки при этом заболевании обусловлены нестероидными противовоспалительными средствами. В детстве такие больные страдают вазомоторным ринитом и полипозом носа, по поводу которого им производят обычно повторные операции. В юности периоды обильной ринореи сменяются закладыванием носа, притом настолько полным, что они вынуждены иногда длительное время дышать ртом. Типичные приступы удушья начинаются в молодом или среднем возрасте, иногда вскоре после очередной полипэктомии. В большинстве случаев приступы возни кают после приема ацетилсалициловой кислоты, амидопирина, индометацина, бутадиона, бруфена и других средств, подавляющих синтез простагландинов в организме. Такие больные не переносят также желтый краситель тартразин, применяющийся для окраски пищевых продуктов и лекарственных средств. Ингибиторы синтеза простагландинов содержат баралгин, теофедрин, антастман. Поэтому спустя 0,5–2 ч после приема этих лекарств у больного развивается тяжелая водная ринорея, к которой присоединяются приступ удушья и покраснение верхней половины туловища. Прогноз «аспириновой» астмы зависит от ее профилактики.
Обструктивный бронхит
Приступы удушья, клинически неотличимые от приступов бронхиальной астмы, часто наблюдаются при обструктивном бронхите. Чаще всего его вызывают респираторные вирусные инфекции. Приступы удушья появляются у больного не во время вирусной инфекции, а спустя 1–2 месяца после ее окончания. При обструктивном бронхите ведущим симптомом является постепенно прогрессирующая одышка, тогда как продуктивный кашель и катаральные явления со стороны бронхов крупного и среднего калибра могут быть выражены в различной степени или же отсутствовать вовсе.
В периоды обострений одышка может значительно усиливаться. Для обструктивного бронхита, обусловленного вирусной инфекцией, характерна склонность к затяжному течению с повторными, обычно незначительными повышениями температуры тела и повторными приступами удушья. Больные с выраженной картиной обструктивного бронхита чаще имеют гиперстеническое телосложение, избыток массы тела; у них отмечается цианоз губ и слизистых оболочек, акроцианоз, иногда пальцы имеют форму барабанных палочек, ногти — часовых стекол.
Лабораторные исследования позволяют выявить в крови этих больных умеренный лейкоцитоз, увеличение СОЭ, появление С-реактивного белка, серомукоида и гаптоглобина в сыворотке крови. Иногда в крови обнаруживают повышенное содержание эозинофилов. При рентгенологическом обследовании при обструктивном бронхите выявляются тяжистость и сетчатость легочного рисунка, преимущественно в нижних отделах, обеднение рисунка и повышенная прозрачность в области верхушек, расширение легочных артерий в корнях, увеличение правых отделов сердца.
Гельминтозы
Приступы удушья наблюдаются у больных острым описторхозом или аскаридозом в стадии миграции личинок паразита по кровеносной системе. Аскариды относятся к геогельминтам, распространенным по всему земному шару. Основные очаги описторхоза располагаются в бассейнах Оби — Иртыша, Волги — Камы, Дона, Немана, Северной Двины. Поражение легких отмечается, как правило, у лиц, недавно приехавших в эндемический очаг. Лица, давно проживающие в этом очаге, болеют описторхозом без приступов удушья.
Вскоре после первичного заражения у больного появляются лихорадка и признаки бронхита (кашель, большое число сухих хрипов в легких, повторные приступы удушья). В некоторых случаях болезнь принимают за астматический бронхит или даже бронхиальную астму. Безуспешность терапии заставляет рано или поздно пересмотреть диагноз.
Синдром обструктивного бронхита при описторхозе отличается от бронхиальной астмы по клиническому течению. Больной бронхиальной астмой в промежутках между приступами чувствует себя здоровым. Он не ощущает одышки; при аускультации у него не определяют хрипов в легких. Больной описторхозом чувствует себя больным и по окончании приступа удушья. В промежутках между приступами температура тела у него остается повышенной, в легких выслушивается большое число хрипов. Одышка не оставляет его и в межприступном периоде.
Обследование больного позволяет выявить и другие признаки описторхоза — выраженную эозинофилию, увеличение печени, болевые синдромы, характерные для холецистита, холангита или панкреатита. Диагноз верифицируют легче всего выявлением описторхисов в кале или в дуоденальном содержимом.
Аспергиллез
Приступы одышки беспокоят больных с бронхопульмональным аспергиллезом. Человек постоянно контактирует с плесневыми грибами, в частности с аспергиллами. В зависимости от иммунного состояния человека споры аспергилл, попадая в дыхательные пути, могут находиться в них как сапрофиты или становиться аллергенами, вызывающими сенсибилизацию организма. Аспергиллы повышают продукцию иммуноглобулина Е и нередко вызывают атопическую бронхиальную астму, приступы которой протекают с нормальной температурой тела и не сопровождаются образованием инфильтратов в легочной ткани. Повторное поступление аспергилл в легкие неатопических субъектов вызывает у них аллергические альвеолиты, протекающие с повышением температуры тела и деструкцией легочной ткани.
Диагноз аспергиллеза легких базируется на клинических симптомах заболевания (кровохарканье, откашливание с мокротой серовато-зеленых хлопьев), получении культуры аспергилл из патологического материала. Подкрепляют диагноз аспергиллеза положительные иммунологические реакции с анти генами гриба (связывания комплемента, преципитации, пассивной гемаглютинации и иммуноэлектрофореза), положительные внутрикожные пробы с аллергеном аспергилл.
В неясных случаях прибегают к биопсии.
Приступами экспираторной одышки осложняется доброкачественная аденома бронха у 1/3 больных. Болезнь встречается чаще всего у лиц молодого и среднего возраста. Задолго до приступов удушья у больного аденомой бронха появляется боль в груди и повышение температуры тела. У больных с аденомой бронха как бы среди полного здоровья возникают приступы кровохарканья с выделением алой крови. Возможно возникновение рецидивирующих пневмоний на больной стороне. При аускультации определяются ослабленное дыхание, сухие и влажные хрипы над легкими. У больного с аденомой бронха наблюдается асимметрия стояния куполов диафрагмы. Аденому бронха следует подозревать у каждого больного молодого и среднего возраста с болью в груди, кашлем, повторными кровохарканьями и лихорадкой. Выявлению аденомы помо гают бронхоскопия, томография и бронхография.
Карциноид бронха
Приступы удушья, клинически подобные бронхиальной астме, наблюдаются у больных с карциноидом бронха. Температура тела у больных с карциноидом бронха часто субфебрильная, в мокроте обнаруживаются эритроциты. Мокрота, откашливаемая больным с карциноидом бронха во время приступов удушья, содержит примесь алой крови. Во время приступа удушья или после его окончания у больного с карциноидом бронха сухие хрипы либо совсем не определяются, либо отмечаются только над одним сегментом легкого. Диагноз карциноида бронха становится очевидным только после того, как у больного во время приступа возникают красно-фиолетовые или розовые пятна на лице, шее, верхней половине туловища. В моче таких больных обнаруживают слегка повышенное содержание 5-оксииндолилуксусной кислоты. В каждом подобном случае больной должен быть направлен на тщательное бронхологическое исследование, включающее бронхоскопию и бронхографию.
Врожденная трахеобронхомегалия
Приступы удушья наблюдаются при трахеобронхомегалии — врожденной аномалии развития этих органов. Поперечный диаметр трахеи у этих больных почти равен ширине грудных позвонков или даже превосходит ее. Просвет трахеи может резко суживаться, а иногда и перекрываться на короткий срок ее избыточно развитой мембранозной частью. Вследствие этого возникают приступы удушья, которые иногда принимают за бронхиальную астму. Трахеобронхомегалия как врожденное страдание сопровождает больного в течение всей его жизни и проявляется одышкой, чрезвычайно громким и упорным кашлем, напоминающим блеяние козла. Болезнь почти всегда осложняется хроническим трахеобронхитом, повторными пневмониями, бронхоэктазами. Поставить правильный диагноз позволяют бронхография, томография или бронхоскопия.
Рак легкого
Выраженной одышкой сопровождается распространенное метастазирование злокачественной опухоли по лимфатическим сосудом легких. Начальные стадии болезни протекают незаметно. Одышка начинается внезапно и в течение первой же недели может стать невыносимой. Больной может и лежать в постели, и сидеть. В обоих положениях бросается в глаза поверхностное дыхание с частотой 24–26 вдохов в минуту. Малейшее физическое усилие сопровождается резким учащением дыхания, появлением легкого цианоза и тахикардии. Несмотря на просьбы, больной не может дышать глубоко. Дыхание в легких везикулярное, тоны сердца нормальные, печень не увеличена.
Такая же жестокая, прогрессивно нарастающая одышка наблюдается при раке легкого с метастазированием по подслизистой бронхов вплоть до их мельчайших разветвлений. Диагноз характерного осложнения в последних случаях облегчается наличием первичной опухоли — кашлем и реже — кровохарканьем, предшествующими развитию одышки. В более поздних стадиях болезни на рентгенограммах обнаруживают мелкоочаговые тени, которые могут быть приняты и за раковый лимфангоит, и за мелкоочаговую пневмонию.
Компрессионный синдром
Тяжелая одышка, переходящая в удушье, — обязательный признак компрессионного синдрома при значительном увеличении лимфатических узлов средостения. У этих больных можно увидеть признаки, указывающие на сдавление верхней полой вены и трахеи, — одутловатость лица, цианоз, утолщение шеи, набухание ее подкожных вен. Иногда на фоне удушья у больного появляются приступы коклюшеподобного кашля. Позднее развивается расширение подкожных вен передней поверхности груди и верхней конечности. Компрессионный синдром обусловлен чаще всего растущими лимфатическими узлами средостения при поражении их лимфосаркомой, лимфогранулематозом и метастазами рака или опухоли других органов средостения.
Инородное тело дыхательных путей
Приступы удушья при механической обтурации бронха инородным телом особенно часто наблюдаются у маленьких детей, образование ателектазов в этих случаях приводит к одышке, цианозу, тахикардии. Присоединение инфекции проявляется лихорадкой. При рентгеноскопии обнаруживают мелкоочаговые тени, обычно в нижних долях легкого. Приступы удушья у этих больных резистентны к применению бронхолитических средств, а проходимость бронхов у них нарушена не только во время приступа удушья, но и в межприступном периоде.
Спонтанный пневмоторакс
Приступ удушья возникает внезапно при спонтанном пневмотораксе вслед за болью в пораженной половине грудной клетки. В дальнейшем боль и одышка существуют вместе. К концу первых суток одышка, как правило, уменьшается, состояние больного становится заметно легче. Физические признаки пневмоторакса (тимпанический перкуторный звук, ослабленное дыхание, смещение сердца) иногда выражены недостаточно четко. Окончательный диагноз устанавливается на основании рентгенологического исследования, когда удается ясно увидеть линию висцеральной плевры, уточнить степень спадения легкого.
Спонтанный пневмоторакс чаще встречается у мужчин 20–40 лет. Правое легкое поражается чаще, чем левое.
В типичных случаях заболеванию предшествуют физическое напряжение, кашель, однако иногда спадение легкого происходит без видимых причин и даже во время сна.
Лечение одышки
Лечение одышки при заболеваниях сердечно-сосудистой системы традиционными методами
Острая левожелудочковая недостаточность
Приступы сердечной астмы у больных с аортальной недостаточностью иногда протекают с обильным потоотделением, настолько сильным, что пот струйками стекает по телу.
Сердечная астма и отек легких представляют собой две стадии одного патологического процесса, поэтому их лечение проводится по единому плану с учетом особенностей основного заболевания. Сердечная астма и отек легких требуют неотложной интенсивной терапии. Поэтому при внезапном появлении у больного тяжелого приступа одышки необходимо срочно вызвать врачей скорой помощи.
Больному придают сидячее положение со спущенными ногами. Налаживают введение кислорода, при отеке легких — с пеногасителем (70–96 %-ным этиловым спиртом) или 10 %-ным раствором (спиртовым) антифомсилана. Наиболее эффективно в любом случае введение 0,5–1 мл 1%-ного раствора морфина с небольшим количеством (0,3–0,5 мл 0,1 %-ного раствора) атропина. При выраженной тахикардии вместо атропина вводят 1 мл 1%-ного раствора димедрола. При наличии артериальной гипертонии проводят кровопускание (200–400 мл); в других случаях на конечности накладывают венозные жгуты, которые временно ослабляют через каждые 20–30 мин. При артериальной гипертонии вводят ганглиоблокаторы: 0,3–0,5 мл 5%-ного раствора пентамина внутримышечно или внутривенно или 0,5–1 мл 2%-ного раствора бензогексония в 20 мл 5%-ного раствора глюкозы внутривенно, медленно. При нормальном или повышенном давлении показаны мочегонные (обычно вводят внутривенно 60–80 мл лазикса — 6–8 мл 1%-ного раствора). После указанной терапии осторожно вводят сердечные гликозиды — 1 мл 0,06 %-ного раствора коргликона или 0,25–0,5 мл 0,05 %-ного раствора строфантина.
Для функциональной разгрузки миокарда применяют нитроглицерин по 0,5 мл (1 таблетка) под язык, затем повторно через 10–15 мин до достижения эффекта (при побочных явлениях). При наличии признаков сопутствующего бронхоспазма внутривенно вводят 10 мл 2,4 %-ного раствора эуфиллина. После оказания неотложной помощи больного госпитализируют в блок интенсивного наблюдения кардиологического отделения.
Хроническая левожелудочковая недостаточность
Лечение одышки при хронической сердечной недостаточности проводят амбулаторно под постоянным врачебным наблюдением. Для успешного лечения необходима правильная организация режима дня и диетического питания. Исключают нагрузки, вызывающие длительную одышку и тахикардию. При ухудшении состояния назначается постельный или полупостельный режим (помещают больного в удобное для него кресло). Полезна лечебная физкультура, особенно дыхательная и для ног. По мере улучшения состояния показано постепенное увеличение нагрузок. В диете ограничивают поваренную соль (до 2–5 г в сутки) и прием жидкости (около 1–1,5 л в сутки). Питание должно быть частым (5–6 раз в сутки), малокалорийным.
Лечение сердечными гликозидами
Из лекарственных средств главными являются сердечные гликозиды, которые назначают внутрь (дигоксин, дигитоксин, целанид, настой адониса) или внутривенно (строфантин, коргликон). Из препаратов, назначаемых внутрь, наиболее активен дигоксин, таблетка содержит 0,25 мг. Близок по действию к нему изоланид (целанид). Лечение дигоксином начинают с большей дозы (по 1 таблетке 2–3 раза в день) для быстрого достижения эффекта. В зависимости от эффекта (о чем судят по урежению ритма сердца в покое и улучшению субъективного состояния) переходят в течение 2–7 дней на поддерживающие дозы (0,5 таблетки — 1–2 раза в день).
При лечении дигоксином и другими сердечными гликозидами могут появиться признаки передозировки препарата. Признаками интоксикации являются потеря аппетита, тошнота, рвота, понос, нарушение зрения, расстройства центральной нервной системы.
Более опасны нарушения сердечной деятельности в виде значительного урежения сердечного ритма, неполной или полной предсердно-желудочковой блокады, появления мерцания предсердий, желудочковых экстрасистол. Интоксикация сердечными гликозидами требует отмены препарата. Больному назначают препараты калия, унитиол внутримышечно (5 %-ный по 5 мл несколько раз в сутки), дифенин (по 0,1 г 2–3 раза в день).
После устранения признаков интоксикации гликозиды, если необходимо, назначают вновь, но в меньшей дозе. Больной должен знать, что эффективность лечения сердечными гликозидами обеспечивается только в случае их регулярного, систематического приема в адекватных дозах, длительно или постоянно.
Диуретики
В лечении одышки, связанной с хронической сердечной недостаточностью, большую роль играют диуретики. При хронической сердечной недостаточности диуретики назначают внутрь.
Основные препараты — гипотиазид, фуросемид, этакриновая кислота. Индивидуальные лечебные дозы варьируют в широких пределах (например, доза гипотиазида составляет от 25 мг 1–2 раза в неделю до 200 мл ежедневно). Препараты назначают в 1–2 приема (утром и днем), обычно ежедневно. Тиазидные диуретики (гипотиазид, бринальдикс) назначают в сочетании с верошпироном, оказывающим калийсберегающее действие. Действие верошпирона проявляется на 3–4-е сутки применения, поэтому его следует назначать за несколько дней до начала лечения основным мочегонным средством. Средняя доза гипотиазида — 50–100 мг в сутки, бринальдикса — 20–60 мг в сутки. При значительных отеках применяют фуросемид в таблетках (40 мг на прием, натощак) или урегит (0,05 г) на фоне предварительного приема верошпирона (в таблетках по 25 мг) — 150–250 мг в сутки.
Отчетливый диуретический эффект достигается с помощью комбинированных диуретиков — триампура (сочетание калий-сберегающего препарата триамтерена и гипотиазида), аналогичных по действию бринердину, кристепину. Для получения быстрого диуретического эффекта (при острой левожелудочковой недостаточности) назначают лазикс (фуросемид) внутривенно (20–60 мг).
Все диуретики, а гипотиазид в наибольшей степени, вызывают потерю калия. Это отрицательно сказывается на метаболизме миокарда и способствует нарушению сердечного ритма. Поэтому при лечении мочегонными средствами необходима диета, обогащенная калием (курага, изюм, печеный картофель, картофель, сваренный в кожуре (в мундире), бананы).
Кроме этого, назначают препараты калия (панангин, аспаркам, калия хлорид) после еды.
При недостаточном терапевтическом эффекте диуретических препаратов целесообразно назначать их в различных комбинациях (гипотиазид с фуросемидом, фуросемид с урегитом, фуросемид с фонуритом).
Лечение диуретическими препаратами применяют и в период компенсации, но в малых, поддерживающих дозах под постоянным контролем со стороны участкового врача.
Сосудистые препараты
К уменьшению одышки и цианоза приводят препараты, снижающие венозный тонус. Они снижают венозный возврат крови к сердцу и давление в сосудах малого круга кровообращения.
Более длительным эффектом обладает нитросорбид, который принимают по 2 таблетки каждые 5–6 ч.
Для лечения одышки, связанной с хронической сердечной недостаточностью, в последние годы используют ингибиторы ангиотензинпревращающих ферментов (каптоприл, эналаприл, лизиноприл, рамиприл, периидоприл и др.). Лечебные дозы подбираются индивидуально для каждого больного. Широко применяют капотен (таблетки по 25 мг) 2–3 раза в сутки, эналаприл. При лечении эналаприлом постепенно повышают дозы до 10–20 мг (в 1–2 приема).
При лечении одышки, возникшей в результате хронической сердечной недостаточности, определенную пользу приносят препараты, улучшающие обмен в миокарде, — анаболические стероиды, АТФ, витамины группы В, С.
Пароксизмальная тахикардия
Для лечения одышки, осложнившей пароксизм суправентрикулярной тахикардии и тахиаритмии, необходима соответствующая противоаритмическая терапия. В полном объеме надлежащую помощь может оказать специализированная кардиологическая бригада. До применения антиаритмических лекарств используют купирующий эффект возбуждения блуждающего нерва, т. е. применяют вагусные пробы:
1) массаж каротидного синуса — сначала справа 10–20 с, при отсутствии эффекта — слева; проводят его осторожно, контролируя деятельность сердца (аускультативно или по ЭКГ);
2) умеренное надавливание на глазные яблоки в течение нескольких секунд;
3) искусственное вызывание рвоты;
4) пробу Вальсальвы (глубокий вдох с максимальным выдохом при зажатом носе, закрытом рте). Пробы противопоказаны больным с инфарктом миокарда.
При отсутствии эффекта применяют блокаторы бета-адренергических рецепторов (внутривенно, медленно). Вводят обзидан по 1 мг в течение 1–2 мин в общей дозе 3–10 мг. Обзидан выпускается в ампулах по 1 и 5 мл 0,1 %-ного раствора. Применяют сердечные гликозиды внутривенно, медленно, струйно на 5 %-ном растворе глюкозы или изотоническом растворе натрия хлорида (строфантин 0,25–0,5 мл, коргликон — 0,5–1 мл), айма лин — 2,5 %-ный — 2 мл внутривенно, медленно в течение 5 мин, новокаинамид внутривенно, медленно. Средняя доза — 10 мл 10 %-ного раствора новокаинамида — вводится за 5–10 мин. Применяют кордарон в ампулах по 150 мг (3 мл 5%-ного раствора), вводят по 300–450 мг внутривенно, медленно, на изотоническом растворе; изоптин в ампулах — по 2 мл 2,5 %-ного раствора.
При неэффективности медикаментозной терапии проводится электроимпульсная терапия в условиях специализированного стационара.
Легочный васкулит
Лечение таких больных заключается в длительном, комплексном, непрерывном и адекватном лечении узелкового периартериита. Основу терапии составляют глюкокортикостероиды (преднизолон 60–80 мг в сутки). При улучшении состояния и лабораторных показателей дозу его постепенно снижают до поддерживающей (15–30 мг в сутки). При наличии высокой артериальной гипертензии назначают низкие дозы кортикостероидов, но в сочетании с цитостатиками (азатиоприном, циклофосфамидом, 6-меркаптопурином). В комплексной терапии используют препараты калия, анаболические стероиды, витамины С и группы В.
Тромбоэмболия легочной артерии
Тромбоэмболические осложнения требуют активного лечения антикоагулянтами. При подозрении на тромбоэмболию легочной артерии (ТЭЛА) немедленно внутривенно вводят гепарин (15–20 тыс. ЕД), эуфиллин (2,4 %-ный раствор — 10 мл), строфантин (0,05 %-ный — 0,5 мл), а при показаниях — анальгин (50 %-ный раствор — 2 мл), мезатон (1 %-ный раствор — 1 мл). Врач линейной бригады скорой помощи начинает неспецифическую терапию и вызывает специализированную тромбоэмболическую или кардиологическую бригаду, которая проводит лечение в полном объеме. Перед транспортировкой для купирования боли и уменьшения одышки вводят наркотические анальгетики. Госпитализация в специализированное кардиологическое отделение, где имеются условия для эффективной фибринолитической терапии и экстренного удаления тромбоэмбола из легочной артерии. При уверенности в диагнозе начинают внутривенное капельное вливание фибринолизина в дозе 60–80 тыс. ЕД, разведенного в 500 мл изотонического раствора. Перед введением фибринолизина в капельницу вводят 10 тыс. ЕД гепарина, затем каждые 6 ч вводят внутримышечно или лучше подкожно в область живота 10 тыс. ЕД (под контролем времени свертывания крови).
Лечение гепарином продолжается 5–7 дней с последующим переходом к непрямым антикоагулянтам. Более эффективно введение фибринолизина и гепарина в легочную аретрию, стрептазы — внутривенно.
Лечение одышки при заболеваниях сердечно-сосудистой системы нетрадиционными методами
Для лечения одышки, связанной с болезнями сердечно-сосудистой системы, народная медицина в качестве средства, помогающего основному лечению, часто рекомендует боярышник. Как лекарственное сырье используют плоды и цветки. При применении боярышника улучшается кровообращение в сосудах мозга и сердца, повышается сократительная способность сердечной мышцы (это свойство наиболее выражено у настоя цветков), снижается артериальное давление, замедляется развитие атеросклероза. Для приготовления настоя 5 г цветков боярышника заливают стаканом кипятка, плотно закрывают, выдерживают в водяной бане 15 мин, настаивают 45 мин, принимают по 1/3 стакана 3 раза в день. Можно 10 г свежих цветков боярышника настоять 10 дней в 100 г водки или 40 %-ного спирта, профильтровать. Принимать по 20–25 капель 3 раза в день после еды.
Столовую ложку сухих плодов боярышника заваривают стаканом кипятка, настаивают 2 ч в теплом месте (в духовке, на плите) и процеживают. Принимают по 1–2 ст. л. 3–4 раза в день до еды при удушье, гипертонической болезни, головокружении, вегетоневрозах, климаксе. Или добавляют к 100 г измельченных плодов боярышника 500 мл воды, кипятят на медленном огне 30 мин, охлаждают, процеживают, принимают по 50–100 мг 3 раза в день после еды.
В лечебнике доктора П. М. Куреннова приводятся следующие рецепты народной медицины для лечения одышки.
Взять 1 л меда, выжать 10 лимонов, начистить 10 головок чеснока и смолоть чеснок в мясорубке. Все смешать и оставить на неделю в закрытой банке. Пить по 4 ч. л. в день, но не сразу и не торопясь, медленно, одну за другой.
Средство от одышки и для омоложения крови, особенно у тучных людей с вялым, дряхлым организмом. Размолоть 400 г чеснока. Выжать сок из 24 лимонов. Все смешать и налить в банку с широким горлом. Завязать легкой, прозрачной тряпочкой и поставить на 24 дня. Перед употреблением взбалтывать. Доза: принимать 1 раз в день перед сном; 1 ч. л. этой смеси размешать в 0,5 стакана воды и выпить.
Лечение одышки при заболеваниях бронхолегочной системы традиционными методами
Бронхиальная астма
Легкий приступ удушья может быть купирован приемом внутрь таблеток эуфиллина, теофедрина или антастмана, но-шпы, папаверина или галидора, 30–60 капель солутана. Хороший эффект дают отвлекающие мероприятия (беседа с больным, горячая ножная ванна, горчичники или банки на спину).
Купирование приступа бронхиальной астмы лучше начинать с ингаляции дозированного аэрозоля симпатомиметиков. Существующие в настоящее время ингаляторы действуют в течение ближайших минут.
Салбутамол или вентолин в терапевтических дозах избирательно стимулируют бета-2-адренорецепторы бронхов, это мягкий и достаточно эффективный бронходилататор.
Беротек обладает наиболее мощным бронхорасширяющим действием, достаточно селективен, но у некоторых больных вызывает мышечное дрожание. Алупент и астмопент также дают довольно сильный бронхорасширяющий эффект, но менее селективны и могут вызвать тахикардию. Изадрин, изупрел, новодрил, эуспиран (препараты изопреналина) наряду с умеренным бронхорасширяющим действием обладают положительным инотропным, хронотропным и дромотропным свойствами. Они применяются также при нарушениях предсердно-желудочковой проводимости, брадиаритмиях; применение при бронхиальной астме у больных ишемической болезнью сердца нежелательно.
При неэффективности ингаляционной терапии применяют перечисленные симпатомиметические препараты парентерально. Например, алупент в ампулах по 1 мл 0,05 %-ного раствора (0,5 мг) вводят подкожно в дозе 0,25–0,5 мг или внутривенно в дозе 0,25 мг, разведенным 20 мл изотонического раствора хлорида натрия, в течение 3 мин.
Эффективным средством для лечения астматического приступа является также эуфиллин, который вводят по 10 мл 2,4 %-ного раствора на 10 мл 40 %-ного раствора глюкозы в течение 3–5 мин.
У некоторых больных при отсутствии противопоказаний (пожилой возраст, гипертоническая болезнь, ишемическая болезнь сердца) можно попытаться купировать приступ адреналином, который вводят подкожно в дозе 0,3–0,5 мл 0,1 %-ного раствора.
При отсутствии эффекта от парентеральных бронхоспазмолитиков и продолжающемся удушье целесообразно госпитализировать больных с диагнозом «затянувшийся астматический приступ или астматический статус». Еще до транспортировки начинают глюкокортикоидную терапию: при возможности дают 10 мг преднизолона внутрь и вводят 60–90 мг парентерально. Используют также гидрокортизон, дексаметазон, триаминолон, метилпреднизолон в эквивалентных дозах.
Необходимо отметить, что при бронхиальной астме применяют и глюкокортикостероиды местного действия с помощью ингаляторов (бекотид, будесонит, флунизолид, инкакорт). Применение этих препаратов на фоне постоянного перорального приема глюкокортикостероидов позволяет снизить дозу или вообще уйти от применения глюкокортикостероидов перорально.
Больного с затянувшимся астматическим приступом или астматическим статусом госпитализируют в палату интенсивной терапии пульмонологического отделения или в реанимационное отделение.
Больным бронхиальной астмой лечение определяется клинико-патогенетическим вариантом течения. При инфекционно-аллергической форме бронхиальной астмы прежде всего следует лечить острый процесс в органах дыхания или обострение хронического воспалительного (как то: антибактериальная терапия, санация бронхов, оперативное лечение очагов инфекции), проводить десенсибилизирующую терапию, восстанавливать проходимость бронхов (бронхоспазмолитические, отхаркивающие и муколитические средства), повышать неспецифическую резистентность организма (как то: витаминотерапия, ЛФК, санаторно-курортное лечение, баротерапия и др.) и нормализовать функциональное состояние нервной системы.
Элиминационная терапия
Больным атопической формой бронхиальной астмы необходимы элиминационная терапия (прекращение контакта с аллергеном), специфическая и неспецифическая гипосенсибилизация, повышение резистентности организма, антигистаминные и бронхоспазмолитические препараты.
Элиминационная терапия проводится в сотрудничестве с врачом-аллергологом, специфическая гипосенсибилизация (введение подкожно нарастающих доз аллергенов неинфекционного или инфекционного происхождения) — в аллергологическом кабинете.
Лечение бронхиальной астмы в межприступном периоде
При атопической форме бронхиальной астмы показан интал (динатриевый хромогликат) в виде ингаляций. Доза препарата — 20 мг (1 капсула) 4 раза в день в течение 1–6 месяцев и более в зависимости от формы заболевания и результатов лечения.
Антигистаминные препараты (тавегил, супрастин, фенкарол, пипольфен, диазолин и др.) эффективны при легком и среднетяжелом течении атопической формы бронхиальной астмы, особенно если есть внелегочные проявления аллергии (крапивница, отек Квинке).
Из отхаркивающих и разжижающих средств при бронхиальной астме применяют 3 %-ный раствор калия йодида внутрь (по 1 ст. л. 3 раза в день после еды, запивают молоком, киселем или сладким чаем), 10 %-ный раствор натрия йодида внутривенно по 5–10 мл, бисольвон (бромгексин) в таблетках по 8 мг 3 раза в день по 1–2 таблетки, амбробекс по 1 таблетке 3 раза в день.
При бронхиальной астме применяют иммуномодуляторы (продигиозан, пирогенал) по схемам в нарастающих дозах.
Для лечения бронхиальной астмы в настоящее время широко применяют немедикаментозные методы лечения (физиотерапию, аэроионотерапию, иглорефлексотерапию, лечение в соляных пещерах, экстракорпоральные методы лечения (гемосорбцию, плазмаферез, УФО крови), дыхательную гимнастику по методам, предложенным А. Н. Стрельниковой и К. П. Бутейко).
Обструктивный бронхит
Больным хроническим обструктивным бронхитом категорически запрещается курение, обеспечивается рациональное трудоустройство с исключением влияния вредных производственных факторов.
В периоды обострений показан полупостельный режим в домашних условиях, при выраженной обструкции и декомпенсации легочного сердца необходима госпитализация в пульмонологические, а при тяжелой дыхательной недостаточности — в реанимационные отделения. Медикаментозное лечение в период обострений должно быть направлено на подавление инфекции, стимулирование эвакуации мокроты, восстановление бронхиальной проходимости.
При легком обострении бронхита применяют сульфаниламидные препараты длительного действия (сульфадиметоксин, сульфапиридазин по 0,5–1,0 г 1 раз в сутки, сульфален). Больным с выраженными признаками воспалительного процесса назначают антибиотики — тетрациклин, окситетрациклин, метациклин, доксициклин, рондомицин, полусинтетические пенициллины и др. При сохранении симптомов обострения после проведенного курса антибактериальной терапии назначают фитонциды чеснока и лука (2 раза в день по 1–1,5 мл свежего сока с 0,25 %-ным новокаином в соотношении 1: 3).
Используются традиционные отхаркивающие средства. При выраженных явлениях бронхиальной обструкции используют антигистаминные препараты (супрастин, диазолин), ингаляции бронхоспазмолитиков (как то: алупент, беротек, астмопент, атровент). При устойчивой к описанному лечению обструкции используют кортикостероиды, вначале в виде ингаляций аэрозолей (бекомида, бекламета). У наиболее тяжелых больных применяют кортикостероиды внутрь и парентерально в первоначальной дозе 20–40 мг в сутки (в пересчете на преднизолон), которая в дальнейшем снижается до поддерживающей (5–10 мг), дающейся, как правило, одномоментно — утром, ежедневно или через день.
Гельминтоз и аспергиллез
Специфическую терапию больным острым описторхозом проводят хлоксилом после завершения острой стадии болезни или в подострой стадии при обнаружении яиц описторхисов в дуоденальном содержимом и фекалиях. Хлоксил назначают из расчета 300 мг на 1 кг массы тела на курс. При резком нарастании признаков сенсибилизации, появлении легочного синдрома назначают глюкокортикоиды — преднизолон в дозе 30–40 мг в сутки или триамсинолон в дозе 8–12 мг в сутки до ликвидации обострения. При аспергиллезе проводят этиотропную терапию антифунгальными препаратами. Применяют амфотерицин-В в виде ингаляций и внутривенно. Ингаляции 25–50 тыс. ЕД амфотерицина проводят 2 раза в сутки в течение 10–14 дней и повторяют при необходимости через 5–7 дней. Внутривенно вводят препарат медленно, капельно в дозе 0,1–1 мг на 1 кг массы тела 2 раза в неделю под контролем функции печени и почек. На курс — 16–20 вливаний. При легких формах микоза используют таблетированные препараты — амфоглюкамин и микогептин. Проводят повторные курсы по 10–20 дней в суточной дозе 400–600 тыс. ЕД 4–6 раз в сутки.
Для профилактики описторхоза необходимо исключение из пищи сырой, малосоленой, вяленой и недостаточно термически обработанной рыбы семейства карповых. Профилактика аспергиллеза заключается в соблюдении санитарно-гигиенических мероприятий на производствах по обработке хлопка, лубяных заводах, прядильно-ткацких фабриках.
Онкологические заболевания
Лечение указанных онкологических заболеваний проводится онкологами и хирургами. Лечение хирургическое, объем оперативного вмешательства определяется локализацией, особенностями топографии опухоли, ее размерами, вторичными изменениями легочной ткани, гистологической структурой опухоли.
Инородные тела
Лечение заключается в удалении инородного тела из бронха с помощью бронхоскопии.
Спонтанный пневмоторакс
В случаях закрытого ограниченного пневмоторакса показана плевральная пункция, однако наиболее эффективным методом лечения является дренирование плевральной полости с активной аспирацией. Типичным местом для установления плеврального дренажа является второе межреберье по среднеключичной линии.
Показаниями к оперативному лечению являются отсутствие тенденции к расправлению легкого, рецидивирующее течение заболевания, выявление при торакоскопии крупных булл на поверхности легкого и такие осложнения, как гемопневмоторакс, напряженный пневмоторакс, ригидное легкое, эмпиема плевры. Оперативное вмешательство состоит в устранении бронхоплеврального сообщения путем буллэктомии или краевой резекции легкого. Для предотвращения рецидивов производится костальная плеврэктомия, обеспечивающая плевродез в послеоперационном периоде.
На догоспитальном этапе при спонтанном пневмотораксе для обезболивания вводят внутривенно 2–4 мл 50 %-ного раствора анальгина, или 5 мл баралгина, или 1 мл 2%-ного раствора промедола с 1 мл 1%-ного раствора димедрола. Желательно введение аналептиков: 2 мл кордиамина или 2 мл 10 %-ного раствора сульфокамфокаина.
Если имеются признаки смещения органов средостения с развитием удушья, цианоза, вздутием шейных вен, коллапсом, то по жизненным показаниям проводится пункция плевральной полости с аспирацией воздуха. Транспортировка осуществляется сидя с опорой для спины или лежа с поднятым головным концом носилок. Госпитализация в зависимости от основного заболевания и тяжести состояния — в общее реанимационное отделение, отделение интенсивной терапии, палату интенсивной терапии пульмонологического отделения, хирургическое пульмонологическое отделение.
Лечение одышки при заболеваниях бронхолегочной системы нетрадиционными методами
Для лечения больных с одышкой, обусловленной бронхиальной астмой, народная медицина предлагает применять различные лекарственные растения и сборы из них. Ниже приводятся некоторые рецепты из справочников по фитотерапии. Перед применением их больному следует советоваться с лечащим врачом, так как ему должен быть известен аллерген больного (во избежание осложнений).
Трава чабреца — 20 г, корень алтея — 20 г. 4 ч. л. сбора залить 1 стаканом кипятка, настоять 2 ч, прокипятить 3–5 мин, процедить. Весь настой выпить в течение дня в несколько приемов при бронхиальной астме. Лечение — 10–30 дней.
Подорожник большой — 15 г, почки сосны лесной — 15 г. 4 ч. л. сбора залить 1 стаканом кипятка, настоять 2 ч, варить 2–3 мин, процедить. Принимать 3–4 раза в день при бронхиальной астме.
Плоды аниса — 20 г, плоды фенхеля — 20 г, корень первоцвета — 20 г, корень солодки — 20 г, трава пикульника — 20 г, листья мать-и-мачехи — 20 г, исландский мох — 20 г. Измельчить, смешать, залить 1 ст. л. смеси стаканом холодной воды, настоять 2 ч, сварить, остудить, процедить, выпить в течение дня теплым в несколько приемов при бронхиальной астме.
Листья земляники — 30 г. 2 ст. л. заварить 2 стаканами кипятка, кипятить 2–3 мин на слабом огне, остудить, процедить. Принимать по 1 ст. л. через 2 ч после еды при бронхиальной астме.
Трава коровяка. 2–3 ст. л. заварить 0,5 л кипятка, настоять в термосе 2 ч. Принимать по 150 мл за 20–30 мин до еды при бронхиальной астме.
Крапива двудомная — 15 г, багульник — 25 г. Всю смесь заварить 1 л кипятка, настоять 30 мин. Принимать по 0,5 стакана 4–5 раз в день в течение 15 дней. Следует помнить, что применение багульника как ядовитого растения требует осторожности (высшая однократная доза — 0,5 г).
Цветы коровяка — 20 г, лист шалфея — 30 г, плоды аниса — 40 г, почки сосны — 20 г, корень солодки — 30 г. 1 ст. л. заварить стаканом кипятка, настоять 2 ч, процедить. Принимать по полстакана 3 раза в день после еды при бронхиальной астме.
Глава 15. Опрелости и другие заболевания кожи
Общее понятие о кожных заболеваниях
Клиническая характеристика опрелостей
Опрелость — воспаление кожи, развивающееся в местах трения и соприкосновения кожных покровов.
Симптомы. Развитию опрелости способствуют повышенная потливость и несоблюдение гигиены тела. Наблюдается чаще всего в паховой области, межъягодичных складках, в подмышечных впадинах, под молочными железами, в межпальцевых складках стоп, реже кистей.
У детей опрелость появляется только на тех участках кожи, куда попадает моча. Небольшие опрелости время от времени появляются почти у всех новорожденных.
Опрелость проявляется вначале в виде эритемы (розовых и красных пятен разных размеров), затем появляются поверхностные трещины, роговой слой мацерируется, в результате чего возникают ссадины. Очаги поражения в результате отслойки рогового слоя увеличиваются за пределы складок. Больных беспокоит зуд, реже — жжение и боль.
Детские пеленки желательно кипятить.
Клиническая характеристика экзем
Экзема — воспалительное эритематозно-везикулезное, зудящее поражение кожи. Возникает остро, но затем принимает хроническое течение со склонностью к частым рецидивам. Заболевание обусловлено различными факторами, наиболее вероятна роль неврогенных и аллергических механизмов. Различают истинную, себорейную, микробную и профессиональную экзему. Истинная и профессиональная экзема описаны в разделе «Высыпания на коже».
Себорейная экзема локализуется в области лица, волосистой части головы, груди, межлопаточного треугольника и возникает чаще у лиц, страдающих жирной себореей. Характеризуется высыпанием мелких точечных фолликулярных узелков желтовато-розового цвета, покрытых жирными серовато-желтыми чешуйками. Позднее из узелков образуются бляшки различной величины тоже желтовато-розового цвета, покрытые жирными чешуйками, затем бляшки сливаются, формируя более крупные очаги с фестончатыми очертаниями. Субъективно отмечается незначительный зуд.
Микробная экзема характеризуется резкой ограниченностью, круглыми или крупнофестончатыми очертаниями. По периферии нередко виден воротничок отслаивающегося рогового слоя. Пораженный участок часто покрыт пластинчатыми корками, после удаления которых возникает сплошная мокнущая поверхность, на которой отчетливо выявляются «серозные колодцы». Микробная экзема локализуется на голенях, тыле кистей, реже — на волосистой части головы. Вслед за первичным очагом нередко возникает диссеминация процесса.
Клиническая характеристика псориаза
Псориаз — распространенное хроническое заболевание с поражением кожи, ногтей, суставов. Этиология болезни окончательно не выяснена. В последние годы все большее число сторонников находит наследственная теория, которая предполагает генетическую природу нарушения в обмене веществ.
Симптомы. Заболевание начинается с появления различной формы папул, покрытых серебристыми чешуйками. Локализация высыпаний — разгибательная поверхность верхних и нижних конечностей, волосистая часть головы, туловище. Различают три стадии болезни: прогрессирующую, стационарную, регрессирующую.
В прогрессирующей стадии появляются свежие высыпания и увеличиваются в размерах имеющиеся. На месте царапин также появляются высыпные элементы. В стационарной стадии наступает стабилизация процесса, отсутствуют свежие высыпные элементы. В регрессивной стадии происходит обратное развитие высыпных элементов.
При поскабливании папул можно обнаружить так называемую псориатическую триаду, т. е. три весьма характерных для псориаза симптома: симптом стеаринового пятна, при котором чешуйки, покрывающие высыпной элемент, распадаются на мельчайшие частицы, напоминающие каплю расплавленного стеарина, попавшего на кожу. При дальнейшем поскабливании обнаруживается гладкая поверхность бляшки в форме крупной пленки — так называемый симптом терминальной пленки. По удалении последней возникает симптом точечного кровотечения в виде кровянистой росы.
Ногтевые пластинки при псориазе вследствие множества точечных углублений напоминают наперсток. Рецидивы псориаза чаще возникают в осенне-зимнее время (зимняя форма), реже летом (летняя форма). Перерыв между отдельными рецидивами длится обычно несколько месяцев. Псориатическая эритродермия характеризуется покраснением кожи, отеком и зудом. Расчесы могут способствовать возникновению вторичной инфекции. Одной из наиболее тяжелых форм является артропатический псориаз, когда помимо кожи в процесс вовлекаются суставы, преимущественно кистей и стоп. Сильные боли, деформирующий полиартрит, а в дальнейшем анкилозы могут привести к инвалидности.
Клиническая характеристика себореи
Себорея — заболевание, выражающееся в нарушении жирового обмена в коже. Проявляется повышенным выделением и качественным изменением кожного сала. Возникновению себореи способствуют нервные расстройства, погрешности в питании, несоблюдение правил личной гигиены. Начинается в возрасте полового созревания.
Различают жирную, сухую и смешанную формы себореи. При жирной себорее кожа жирная, блестящая, устья сальных желез расширены, зияют. При сдавливании кожи из протоков сальных желез выделяются белые сальные пробки. Высокая температура окружающего воздуха, физическая работа, умственное перенапряжение усиливают салоотделение. Волосы на голове сально блестят и кажутся как бы склеенными, а к 20–30 годам начинают выпадать. Очень часто при жирной себорее возникают угри, нередко присоединяется вторичная инфекция.
Сухая себорея проявляется в менее выраженном салоотделении. На коже лица, груди, спины появляются комедоны, имеющие вид черных точек, закупоривающие устья волосяных фолликулов. Кожа постепенно утолщается и приобретает серовато-коричневый цвет. На этом фоне образуются различной формы угри, а также кисты сальных желез (так называемые атеромы), напоминающие опухоль. Атеромы могут воспаляться и нагнаиваться. Смешанная себорея характеризуется сочетанием признаков жирной и сухой себореи на одних и тех же участках.
Клиническая характеристика угревой сыпи
Акне (угревая сыпь) — хроническое заболевание кожи, встречающееся у лиц обоего пола, особенно в период наступления половой зрелости. Обычно процесс развивается на фоне себореи, чаще жирной. Способствуют заболеванию нервное переутомление, запоры, гиповитаминозы, несоблюдение гигиены кожи.
В основе формирования угрей лежит закупорка устьев сальных желез. Последующий застой кожного сала в протоке содействует активации находящихся здесь микробов, развитию воспаления и пустулизации. Процесс обычно локализуется на лице (лбу, крыльях носа, подбородке, щеках), а также на затылке, спине, груди; определяются остро и подостро текущие воспалительные высыпания преимущественно узелкового и гнойничкового характера.
Различают несколько разновидностей акне.
Белые угри («просянка») — белесоватого цвета, мелкие, величиной с булавочную головку узелки, располагающиеся на коже главным образом в области скуловых костей и реже — крыльев носа. При выдавливании содержимое их появляется на поверхности кожи в виде извилистого белесовато-сероватого «червячка».
Черные угри — аналогичные белым угрям высыпания, отличающиеся наличием черных пробок на вершине выдавленного «червячка».
Обыкновенные, или юношеские, угри — воспалительные образования узелкового характера в области сально-волосяных фолликулов кожи лица, межлопаточной области, груди, шеи.
В зависимости от выраженности клинической картины различают более упорные формы обыкновенных акне: гнойные, шаровидные, сливные.
Клиническая характеристика бородавок
Бородавки — контагиозные, вирусные заболевания кожи, встречающиеся в любом возрасте. Это доброкачественные, невоспалительные новообразования кожи. Появлению бородавок способствует снижение рН водно-липидной оболочки кожи. Различают обыкновенные (простые), плоские (юношеские) и подошвенные бородавки.
Обыкновенные бородавки — плотные невоспалительные узелки размером от булавочной головки до горошины, имеющие неровную поверхность с сосочковидными выростами. Могут группироваться в довольно крупные сплошные бугристые бляшки. Встречаются чаще всего у детей на тыльных поверхностях кистей, лице, реже — на других участках тела.
Плоские бородавки встречаются у юношей, имеют вид плоских и несколько выступающих над уровнем кожи плотных на ощупь узелков серовато-белесоватого цвета с розоватым оттенком. В отличие от обыкновенных бородавок поверхность их гладкая, реже покрыта отрубевидными чешуйками.
Подошвенные бородавки — плотные, желтовато-сероватого цвета, конусообразно углубленные в дерму, болезненные, возникают на местах постоянных сдавлений (из-за тесной обуви).
Лечение кожных заболеваний
Лечение кожных заболеваний традиционными методами
Опрелости
Если опрелость легкая и быстро проходит, то никакого лечения не требуется. Опрелости смазывают защитными мазями. Минеральные масла, детские масла и глицерин слишком быстро стираются или впитываются в одежду. Поэтому их лучше не использовать, так как они плохо защищают места опрелости от мочи и трения одеждой. Дольше держатся на коже цинковая мазь и паста Лассара. Опрелость протирают также 1 %-ным раствором метиленового синего, 1 %-ным раствором бриллиантового зеленого, краской Кастеллани.
Хороший эффект оказывают мази с глюкокортикоидами (дермазолон, лоринден, оксикорт, полькортолон). Мазь наносят тонким слоем на пораженные участки кожи 2–3 раза в сутки.
Противовоспалительное действие оказывает гомеопатическая мазь с настойкой календулы. Мазь наносят тонким слоем 1–2 раза в день в течение 1–2 недель.
Для уменьшения потливости протирают складки кожи 40 %-ным раствором гексаметилентетрамина (уротропина), применяют присыпки (уротропин, окись цинка, тальк — по 10 г).
Самый надежный способ вылечить опрелость — воздушные ванны. У маленьких детей лучше оставлять места опрелостей открытыми на несколько часов в теплой комнате, накрыв ребенка легким одеялом.
Для профилактики опрелостей нужно соблюдать гигиену кожи и устранить причины повышенного потоотделения.
Белье должно быть чистым, сухим, без следов стирального порошка, выглаженным.
Экзема
Лечение проводят местное и общее. В зависимости от тяжести проявлений симптомов заболевания, причин возникновения и течения болезни в каждом конкретном случае превалирует местное или общее лечение, но оба вида терапии взаимно дополняют друг друга.
Лечебные мероприятия направлены в первую очередь на устранение или ослабление этиологического фактора. Применяют аутогемотерапию, препараты кальция, тиосульфат натрия, седативные препараты (седуксен, элениум, триоксазин), а также антигистаминные средства (димедрол, диазолин, супрастин, фенкарол и др.).
Местное лечение зависит от локализации и распространенности экземы. В остром периоде назначают примочки или влажно-высыхающие повязки с раствором фурацилина, этакридина лактата (риванола), борной кислоты, нитрата серебра и др. Эффективны масляные взвеси (болтушки), особенно на открытых участках кожи.
По устранении мокнутия используют пасты, мази и кремы, содержащие деготь, серу, нафталан, дерматол, нитрат висмута и др. При ограниченных процессах применяют мази с кортикостероидными гормонами — локакортен, флуцинар, лоринден, гиоксизон и др.
Наряду с медикаментозным лечением назначают физиотерапевтические процедуры (УФО, лучи Букки, индуктотермию паравертебральных и поясничных парасимпатических ганглиев). Нередко применяют ванны с морской солью, кислородные, сульфидные, радоновые и др.
Псориаз
В связи с неясностью этиологии, увеличением числа осложненных форм, а также проявлением резистентности к традиционным средствам лечения терапия псориаза представляет определенные трудности.
В прогрессирующей стадии назначают антигистаминные препараты (димедрол, пипольфен, тавегил, супрастин и т. д.), витамин группы В, аскорбиновую и фолиевую кислоты, витамины А и др.
Рекомендуется введение пирогенала или продигиозана. Показана седативная терапия (препараты брома, валерианы). Применяют липотропные препараты (метионин, липамид, продектин и др.). При тяжелых формах и осложнениях псориаза назначают кортикостероиды (преднизолон, полькортолон, дексаметазон и др.) под строгим клинико-лабораторным контролем.
Наружно в этой стадии применяют индифферентные мази (1–2 %-ную салициловую, 1–2 %-ную серно-салициловую).
В стационарной и регрессирующей стадиях для наружного применения используют препараты, содержащие нафталан, серу, салициловую кислоту, кортикостероиды (синапар, флуцинар, 5 %-ную салициловую мазь и др.).
Хорошие результаты достигаются при УФО (при зимней стадии псориаза) в условиях санаторно-курортного лечения.
Положительно влияют природные факторы (климатотерапия, солнечные ванны, морские купания, грязевые аппликации, лечебные ванны, минеральные воды).
Угревая сыпь
Лечение акне заключается в сочетании средств общего и местного воздействия на организм.
Наружное лечение заключается прежде всего в устранении гиперфункции сальных желез, т. е. лечении жирной себореи (см. выше). Очень важен постоянный тщательный уход за кожей: утром — умывание лица холодной водой с мылом, затем в течение дня — 1–2 раза протирание лица антибактериальным лосьоном или тоником, 1 %-ным спиртовым раствором салициловой кислоты, 0,25 %-ным нашатырным спиртом, календулой (2 ст. л. на полстакана воды). Показаны также маски из бодяги, антисептические мази (ретиноевая, скинорен, акне-крем доктора Тайсса и др.), после предварительной обработки кожи жидкостью Кастеллани, сульсеновым мылом, лосьоном доктора Тайсса и т. д.
По показаниям — диатермокоагуляция. При упорных формах акне показаны аутогемотерапия, иммунопрепараты (стафилококковый фаг, анатоксин и др.), сера очищенная внутрь по 0,5 г 3 раза в день (2–3 месяца курса с 10-дневным перерывом между ними), антибиотики (доксициклин по 50 мг в сутки в течение 6–12 недель), витамин А по 25 капель 3 раза в день в течение 20–25 дней, затем после 2-недельного перерыва второй курс; всего 3–4 курса. Можно применять инъекции аевита и витамина В 6ежедневно внутримышечно по 1 мл.
Желательна консультация эндокринолога и по показаниям — прием внутрь этинилэкстрадиола по 0,03–0,06 мг в сутки, детям и подросткам в период полового созревания — 0,01–0,03 мг в сутки.
Назначают УФО (эритемную дозу) пораженных очагов через каждые 3–4 дня (2–3 сеанса).
Большое значение имеет ограничение в пищевом режиме острых, пряных, жирных блюд, сладостей, мучных продуктов. Тучным показаны разгрузочные дни (например, яблочные), сбалансированное питание.
Санаторно-курортное лечение: Сочи-Мацеста (сульфидные ванны), Южный берег Крыма и др.
Бородавки
Единичные бородавки удаляют диатермокоагуляцией или жидким азотом. При множественных бородавках применяют эритемные дозы УФО.
При обыкновенных и плоских бородавках хороший результат дает гипнотерапия.
Местно: смазывание 5-, 10– и 20 %-ным раствором подофиллина, 2– и 3 %-ной оксолиновой, 0,5–1 %-ной теоброфеновой мазями, 0,25–0,5 %-ной мазью бонафтон, 10–20 %-ным раствором пергидроля. При больших бородавках до применения мазей роговые наслоения снимают резорциновой пастой. Пасту наносят под повязку на область бородавки и оставляют на сутки.
Прижигающее действие солкодерма (раствор органических кислот и нитрата меди в азотной кислоте) используют при лечении бородавок. Раствор наносят на пораженное место с помощью стеклянного капилляра — по 0,5–0,1 мл. Одномоментно обрабатывают не более 4–5 см 2. Следует избегать контакта препарата с одеждой, глазами, кожей. При случайном попадании немедленно смывают водой или 1 %-ным раствором соды.
При подошвенных бородавках, кроме указанных выше средств местного лечения, часто прибегают к оперативному их удалению, в тяжелых случаях допустима рентгенотерапия.
Внутрь принимают аевит в капсулах 1–2 раза в день, витамин А 2–3 раза в день. В качестве иммуностимулятора применяют декарис по 150 мг в сутки в течение трех дней с последующими 2-недельными перерывами или по 150 мг в сутки 1 раз в неделю (при регулярном контроле числа лейкоцитов в крови, так как при длительном применении декарис может вызвать агранулоцитоз).
Себорея
При себорее назначают диету с ограничением углеводов, жиров, соли. Показаны седативные средства, витамины А, В 1, В 6.
Местное лечение: правильный уход за кожей в соответствии с ее состоянием. При жирной себорее — кислотосодержащие маски (с кефиром, лимоном), затем мытье кожи с мылом (можно применять питьевую соду, буру). Применяют лосьоны и кремы, содержащие противовоспалительные средства («Огуречный», «Лимонный», «Маска» и т. д.).
При сухой себорее за 30 мин до умывания показано обильное смазывание кожи жирным питательным кремом типа «Бархатный». Умывать лицо водой с мылом можно не чаще 2 раз в неделю. Полезны маски, содержащие яичный желток, растительное масло.
При лечении себореи эффективны также гидротерапия (ванны, души, морские купания), гормонотерапия, иммунотерапия. При вторичной инфекции — применение антибиотиков.
Из лекарственных средств при себорее применяют мазь «Радевит» (наносят тонким слоем утром и на ночь), ретиноевую мазь (наносят 1–2 раза в день на очищенную кожу. Курс — 4–6 недель). Роаккутан (изотретиноин) подавляет функцию сальных желез. Дают его внутрь во время еды в суточной дозе 0,5 мг/кг в несколько приемов. Примерно через 4 недели переходят на поддерживающую дозу 0,1 мг/кг в сутки. Курс — до 16 недель. Следует избегать одновременного применения с витамином А, так как возможно развитие гипервитаминоза А.
При себорее волосистой части головы 1–2 раза в неделю применяют лечебные шампуни: «Фридерм деготь», «Фридерм цинк», «Низорал».
Лечение кожных заболеваний нетрадиционными методами
Экзема
Немаловажную роль играют в лечении лекарственные средства. Для повышения неспецифической сопротивляемости организма в комплекс лечения включают биогенные стимуляторы (экстракт алоэ, биосед, сапарал, настойку аралии манчжурской, левзею сафлоровидную, заманиху высокую, экстракт элеутерококка колючего и др.).
Для снятия или уменьшения зуда применяют настои и отвары череды трехраздельной, березы, крапивы двудомной, хвоща полевого.
Экссудативные явления в острой стадии болезни уменьшаются или исчезают при назначении примочек с отваром коры дуба, травы зверобоя и мяты перечной.
При хронических формах болезни эффективны лечебные ванны. Для ванн готовят сбор массой 100–300 г на 4–5 л воды (в сбор входят череда, ромашка, валериана, чистотел, зверобой, шалфей). Температура воды в ванне должна быть в пределах 36–38 °C.
Противорецидивное лечение экземы проводят осенью и весной. Как общее правило для большинства мокнущих экзем — это избегать мочить их. Но ванны с наваром из дубовой или сосновой коры излечивают многие мокнущие экземы.
Домашние и народные средства
Лимонный сок. В первый день выпить сок из 5 лимонов в несколько приемов; на второй — из 10 и так дойти до 25, каждый день прибавляя по 5 лимонов. Потом пойти в обратном порядке. Пить сок лучше через соломинку, чтобы не портить эмаль зубов.
Собрать свежие листья герани комнатной, кипятить их в воде в течение 1 ч на слабом огне и в этом наваре делать ванны больному месту минут по пять. А если экзема на таком месте, что ванну делать неудобно, то можно просто мочить в этом наваре ткань и прикладывать. Навар должен быть средней температуры. Одновременно дают пить настой из можжевеловых ягод.
От экземы на голове: взять один мускатный орех, немного имбиря и калгана, залить бутылкой спирта и поставить настояться в тепле на 48 ч. Этой настойкой натирать экзему. При этом хорошо внутрь принимать по чашке навара из тысячелистника и цветов бузины, взятых в одинаковой пропорции.
Псориаз
Эффективна фитотерапия. В прогрессирующей стадии показаны препараты в виде настоек, отваров и настоев из валерианы, алтея, левзеи, элеутерококка, заманихи. Одновременно назначают ванны с чередой, чистотелом, зверобоем, шалфеем, хвойным и пихтовым экстрактом и другими растениями ежедневно или через день. После приема лечебных ванн на очаги поражения наносят различные масла (подсолнечное, оливковое).
Высокий терапевтический эффект дают экстракт череды (на 70 %-ном этиловом спирте) и мазь, содержащая экстракт череды.
Экстракт череды дают внутрь по 20 капель до еды 3 раза в день в течение 2–3 недель, одновременно пораженные участки кожи смазывают ежедневно мазью с чередой. Прием экстракта можно прекратить через 15–20 дней и в дальнейшем проводить лечение только мазью в течение 3–4 недель.
В стационарной и регрессирующей стадиях больным назначают мази, содержащие календулу (карофиленовую), хлопчатник (госсипол), маклею (сангвиритрин) и др.
При высыпаниях на волосистой части головы желательно за 2 ч до мытья втирать в кожу головы чемеричную воду (на одну процедуру — 15–20 мл) каждые 2–3 дня. Иногда используют препараты, выделенные из лекарственно-растительного сырья, — подофиллин, колхицин, деготь, бефунгин и др.
В период обострения заболевания (осенью, весной) проводят противорецидивное лечение в течение 1–2 месяцев. Назначают комплекс витаминов группы В, А, сборы лекарственных растений и УФО. Показано диспансерное наблюдение.
Бородавки
Помимо медикаментозных средств, существует много народных рецептов для уничтожения бородавок. Вот несколько из них.
Истолочь чеснок, смешать его со свиным топленым салом, намазать на ткань, привязывать к бородавке, сменяя ежедневно.
Подержать в уксусной эссенции 2 ч сырую луковицу и привязать ее на ночь. Будет сильно дергать. Так сделать несколько раз, пока бородавка не выйдет.
Натереть бородавку чистым мелом (без всяких примесей), сверху насыпать еще мел и завязать. Так сделать несколько раз, мочить нельзя.
Каждый день натирать бородавку соком кислых свежих яблок. Бородавка постепенно станет меньше, потемнеет и дней через 10 исчезнет.
В течение 7–10 дней смазывать бородавки 3 раза в день соком чистотела (свежим).
В народной медицине также применяют для борьбы с бородавками симпатические средства.
Взять сырой картофель, разрезать его вдоль на 12 частей. Потом брать каждую часть в отдельности и тереть ею в течение минуты бородавку. Так поступить со всеми 12 частями. Потом собрать все части в тонкую тряпицу и бросить в навоз. Когда картофель сгниет, сойдут и бородавки.
Глава 16. Ослабление памяти
Общее понятие об ослаблении памяти
Клиническая характеристика психических и органических заболеваний мозга, ведущих к ослаблению памяти
Основные и психоорганные синдромы у детей
Возраст как фактор, отражающий в значительной степени развитие личности, оказывает существенное влияние на психические заболевания детей. Влияние детского и юношеского возраста отражается на динамике и исходе психических заболеваний. Оно может иметь благоприятный и неблагоприятный характер. Неблагоприятное влияние сказывается на протекании и исходе психических и органических заболевания мозга, когда оно начинается в раннем и дошкольном возрасте. Так болезненный процесс нарушает, повреждает одни мозговые структуры и тормозит и даже приостанавливает развитие других, еще не завершивших свое созревание. У детей, заболевших до 4–5-летнего возраста, часто наступают тяжелые и сложные дефективные состояния в виде олигофрении, деменции, инфантилизма.
Благоприятное влияние возраста на протекание указанных заболеваний отмечается в том случае, когда они начинаются и развиваются между 7–11 годами.
Возрастное влияние на формирование синдромов столь существенно и динамично, что дало основание Г. Е. Сухаревой (1974 г.) говорить о «преобладающих» синдромах, характерных для определенного возрастного этапа развития. К ним относятся судорожные синдромы, речевые, фобические и различные вегетативно-соматические расстройства, а также синдромы помрачения сознания, психомоторная возбудимость или заторможенность (в возрасте до 4 лет); у детей позднего дошкольного возраста и школьного — психопатоподобные и неврозоподобные состояния, эпилептоподобные синдромы, страхи, двигательные расстройства; в пубертатном возрасте — психопатоподобные состояния с расстройствами влечений (преимущественно сексуального), колебаниями настроения.
Состояния оглушенностинаблюдаются относительно часто в раннем детском возрасте при инфекционных заболеваниях, интоксикациях, черепно-мозговых травмах и др. В состоянии оглушенности дети вялые, малоподвижные, трудно и с большим запозданием реагируют на внешние раздражители, не ориентированы в своем местонахождении, не понимают, что с ними происходит. При более тяжелых заболеваниях — менингитах, энцефалитах, тяжелых интоксикациях, черепно-мозговых травмах — состояние оглушенности переходит в стопор и кому.
Аментивный синдромнаблюдается при более тяжелых, продолжительных, истощающих заболеваниях инфекционного, интоксикационного и дистрофического характера. Он характеризуется спутанностью сознания, полной дезориентированностью, несвязностью мышления, единичными проявлениями бредовых, галлюцинаторных переживаний, при этом отмечается двигательное угнетение с эпизодическими, внезапными пароксизмами моторного возбуждения, во время которых больные могут нанести серьезные травмы себе и окружающим. Этим определяется необходимость специального обслуживания таких больных.
Онейроидный (сноподобный) синдромвозникает часто при соматических и мозговых заболеваниях на базе глубокого расстройства сознания. Он характеризуется яркими чувственными галлюцинаторными переживаниями, которые отличаются связанным сценическим характером. Больные как бы являются участниками в «наблюдаемых картинах», но при этом остаются неподвижными, дезориентированными, удивленными, иногда в приподнятом настроении и оказывают сопротивление при попытке уложить их в постель.
Сумеречное сознание. Общее для сумеречных состояний сознания то, что они начинаются на фоне ясного сознания, наступают остро, длятся кратко — минуты, часы, редко дни, заканчиваясь внезапно. Во время сумеречного состояния отмечается полная дезориентация, а после выхода из этого состояния — полная амнезия того, что происходило. В этом состоянии больные производят впечатление людей, всецело поглощенных какой-то идеей, не чувствующих и не видящих ничего вокруг себя. Используя приобретенные двигательные стереотипы, они могут совершать сложные действия, например проезжать большие расстояния в общественном транспорте, покупая билеты, меняя транспортные средства и при этом не сознавая того, что они делают, и не помня в дальнейшем о совершенных действиях.
При сумеречных состояниях в дошкольном и раннем школьном возрасте преобладают сложные двигательные автоматизмы — внезапное вставание, пробежки или верчение «волчком», запирание, ненужное перемещение предметов. В препубертатном и пубертатном возрасте в картине сумеречного состояния отмечаются страх, злоба, двигательное возбуждение, агрессивность, а иногда и кратковременные галлюцинаторные бредовые переживания. Чаще всего сумеречные состояния наблюдаются при эпилепсии, но могут появляться и при инфекциях, интоксикациях, органических заболеваниях мозга, психотравмах.
Сомнамбулизм (лунатизм)по характеру возникновения, продолжительности, исходу и последующей амнезии подобен сумеречному состоянию сознания, но отличается тем, что возникает во время сна и обычно завершается сном. Больной во время сна внезапно встает с постели, движется по квартире, перемещает некоторые предметы и снова засыпает — или возвратившись в постель, или где-либо в другом месте. Наутро у него нет никаких воспоминаний о совершенных действиях. Сомнамбулизм чаще всего встречается при эпилепсии, заболеваниях мозга (опухолях, паразитах). Эпилептогенный сомнамбулизм возникает обычно без видимых внешних поводов и характеризуется стереотипностью в клинических проявлениях и периодичностью приступов (2 раза в неделю, 2 раза в месяц, 2 раза в год), появляющихся приблизительно в одни и те же часы в течение ночи и т. д. Учащение и удлинение сомнамбулических действий свидетельствует об ухудшении состояния. При неврозах сомнамбулизм может быть связан с испугом или бурными эмоциональными переживаниями ребенка. В этом состоянии ребенок воспроизводит страх, увлекательную игру, смех, разговор. После устранения причины, вызвавшей это состояние, сомнамбулические действия становятся более кратковременными, уменьшаются и исчезают совсем.
Олигофрения
Олигофренический синдром (олигофрения) как степень психической неполноценности выражается в невозможности отвлеченного мышления. Основное в структуре синдрома — ограниченный запас познаний и бедный жизненный опыт, неумение своевременно и правильно воспользоваться наличными знаниями и опытом для умственной деятельности. Восприятия и представления у страдающих олигофренией неясные, неточные, память слаба, речь бедна и неправильна, мышление конкретно, предметно, внимание неустойчиво, эмоции бедны, движения замедленные, неточные.
Олигофренический синдром в первый год жизни проявляется в замедлении развития двигательной и речевой функций, эмоциональной сферы и познавательной деятельности. Так, например, на первом году жизни у детей, страдающих олигофренией, наблюдается отставание в умении удерживать голову, сидеть, выпрямляться, ходить; они не фиксируют взгляд, не захватывают предметы, не поворачивают голову на звук, отстают в произнесении звуков, не улыбаются, не узнают близких.
На втором году жизни отмечается отсутствие импульсивных стремлений к действиям, ознакомлению и общению со средой, речь слабо развита, отстает общая моторика, отсутствуют навыки опрятности. На третьем году жизни ребенок, страдающий олигофренией, не понимает или понимает с трудом то, что ему говорится, не воспринимает, как и зачем используются отдельные предметы в повседневной жизни, не проявляет свойственной этому возрасту живости и любознательности, не умеет разнообразить свою игру, не стремится к самостоятельности, у него отсутствует умение произносить фразы. В дошкольном возрасте наблюдается подчеркнуто неправильное произношение, бедная фразами речь, преобладают примитивные эмоции — радость, гнев, страх.
С точки зрения выраженности дефекта, существуют три степени олигофрении: тяжелая — идиотия, среднетяжелая — имбецильность и легкая — дебильность.
Идиотияв наиболее тяжелой степени характеризуется полной беспомощностью и безразличием, нарушением безусловно-рефлекторной деятельности и возможными реакциями только на сильные болевые раздражители.
Дети-имбецилыотносительно хорошо ориентируются в окружающей среде, в которой они живут, запоминают, хотя и разорванно, отдельные события, заучивают механически стихотворения, песни, разговаривают, но грамматически неправильно, усваивают некоторые простые трудовые операции; обучаться грамоте не могут.
Дебильные детиобладают зачатками логической памяти и комбинационными способностями, но мышление их преимущественно конкретное, предметное, с очень ограниченными возможностями обобщения, абстрагирования и творческого использования всего заученного и приобретенного. Говорят грамматически правильно или с дефектами, но с бедным речевым запасом, часто пользуясь заученными фразами. Дебильные дети могут научиться писать и читать, даже выполняют некоторые арифметические действия в пределах первого десятка. Они в состоянии усвоить примитивные навыки и знания, могут работать в поле, ухаживать за животными.
Обычно трудно адаптируются в коллективе, часто реагируют неадекватно и бурно в трудных ситуациях и впадают в состояние отчаяния или депрессии.
Кроме познавательной деятельности, у страдающих олигофренией нарушены темперамент, эмоции и воля. С точки зрения этих последних нарушений различают эретичную и торпидную формы.
Олигофрения делится на четыре группы, которые различаются по своей этиологии и патогенезу.
1. Наследственные олигофрении— при них повреждены генеративные клетки родителей страдающих детей. К ним относятся болезнь Дауна, истинная микроцефалия и олигофрения, сочетающиеся с заболеванием костей и кожи.
2. Эмбрио—и фетопатии, т. е. заболевания, при которых причинный фактор действовал во время внутриутробного развития плода. К ним относятся олигофрении, наступившие в результате вирусного, бактериального и паразитарного заболевания матери во время беременности, а также олигофрении, обусловленные гемолитической болезнью новорожденных.
3. Олигофрении, наступившие в связи с различными причинами, действовавшими во время родов или в период раннего детства. К этой группе относятся олигофрении, связанные с родовой травмой, с асфиксией при родах, а также те, которые вызваны перенесенными в раннем детстве энцефалитами, менингоэнцефалитами, менингитами и черепно-мозговыми травмами.
4. Олигофрении, связанные с прогрессирующими гидроцефалиями, локальными дефектами в развитии головного мозга, эндокринными нарушениямии др.
Клиническая характеристика ослаблений памяти при сосудистых заболеваниях мозга
Сосудистые заболевания мозга очень распространены и «соперничают» с заболеваниями сердца. По современной классификации среди различных форм нейрососудистых заболеваний различают начальные проявления недостаточности кровоснабжения мозга, преходящие нарушения мозгового кровообращения, инсульты (кровоизлияние в мозг и инфаркт мозга) и хроническую мозговую сосудистую недостаточность (так называемую дисциркуляторную энцефалопатию). Причинами мозговых сосудистых нарушений чаще всего являются атеросклероз и гипертоническая болезнь.
Специальные исследования позволяют установить и факторы, способствующие развитию сосудистых заболеваний среди населения. Помимо таких факторов риска, как гиподинамия (пониженная физическая активность, малоподвижный образ жизни), избыточное питание, курение, алкоголь, большое значение имеет психоэмоциональный стресс. Неудовлетворенность сложившимися обстоятельствами жизни, неприятности всякого рода, отсутствие терпимости, снисходительности вызывают перенапряжение центральной нервной системы.
Симптомы. При начальных формах сосудистых заболеваний нервной системы работоспособность, как правило, существенно не страдает. Однако при повышенной потребности мозга в притоке крови (при напряженной умственной работе, особенно в душном помещении) усиливается головная боль, возникают тяжесть в голове, чувство дурноты, головокружение, что заставляет прерывать работу. При отдыхе эти жалобы исчезают. Многие из начальных форм выявляются лишь при профилактических осмотрах.
Лечение ослабления памяти
Лечение ослабления памяти традиционными методами
Диспансерное наблюдение, лечение в профилакториях, правильное построение режима работы и отдыха — этих мероприятий чаще всего бывает достаточно для восстановления хорошего самочувствия. На стадии начальных проявлений особенно эффективны все лечебные и профилактические мероприятия.
Пути профилактики сосудистых заболеваний мозга многоплановы. Эмоциональное напряжение можно «разрядить» занятиями физкультурой, спортом, аутогенной тренировкой, позволяющими активно переключать внимание, вырабатывать умение правильно реагировать. Один из важнейших факторов — культура воспитания. Самообладание и управление своими чувствами не приходят сами собой, а требуют специальных усилий. При желании этому можно научиться в любом возрасте, а врач посоветует правильные пути и методы. Укрепление физических сил и соблюдение правил психогигиены — основные пути не только профилактики, но и лечения начальных форм сосудистых заболеваний мозга.
Острые нарушения мозгового кровообращения (инсульты) требуют стационарного лечения, в некоторых случаях организуется «стационар на дому». Существует много средств, позволяющих улучшить или восстановить кровообращение в мозговых сосудах. Тем не менее мозговой инсульт — тяжелое заболевание, нередко приводящее к инвалидности. В постинсультном периоде должны осуществляться так называемые реабилитационные мероприятия, направленные на улучшение двигательной функции, приспособление к дефекту, выработку новых навыков самообслуживания.
Лечение ослабления памяти нетрадиционными методами
Вот что предлагает народная медицина при склерозе мозга.
Натереть на мелкой терке лук репчатый, отжать. Стакан лукового сока смешать со стаканом меда. Хорошо размешать. Если мед засахарился, слегка подогреть на водяной бане. Принимать по 1 ст. л. 3 раза в день за 1 ч до еды или через 2–3 ч после еды. Применяется при атеросклерозе, особенно при склерозе мозга.
Перемешать натертый лимон, стакан клюквы, стакан шиповника и стакан меда. Принимать по 20–40 г до еды. Эффективно также при гипертонии и сердечно-сосудистых заболеваниях.
20 г рябиновой коры кипятить 2 ч в 0,5 л воды. Принимать 3–4 раза в день по столовой ложке.
Пить крепкий отвар петрушки.
В последние годы все большее внимание привлекают нелекарственные методы лечения, среди которых важное место занимают иглоукалывание и точечный массаж. Восточная медицина издавна уделяет этому особое внимание.
Каждый человек может оказаться в такой ситуации, когда нет возможности получить помощь врача. В этом случае умение применить точечный массаж может облегчить состояние больного, а зачастую даже спасти ему жизнь. Особенно необходимо знание элементарных приемов точечного массажа больным, страдающим хроническими заболеваниями, и их родственникам.
Книга Йосиро Цуцуми «Упрощенная методика сохранения здоровья пальцевыми упражнениями» предназначена для начального изучения. Простота выполнения многих упражнений (особенно на пальцах рук) делает их доступными каждому, кто хочет помочь своему организму избавиться от различных недомоганий и болезней. Вот примеры упражнений для укрепления памяти. Сложите кончиками большой и указательный пальцы правой руки и прижмите их друг к другу. Это же проделайте с другими пальцами: большой и средний, большой и безымянный, большой и мизинец. То же — на левой руке, проделайте 20 раз. Согните пальцы правой руки под прямым углом, затем кончиком большого пальца поочередно сильно надавите на основание каждого пальца. То же проделайте на левой руке. По 20 раз.
Глава 17. Отеки
Общее понятие об отеках
Чаще всего отеки у больных связаны с заболеваниями сердца. Реже наблюдаются отеки, в основе которых лежит поражение почек (нефротический синдром) и печени.
Отеки также могут наблюдаться при заболеваниях желудочно-кишечного тракта. Постоянным признаком этих отеков является гипопротеинемия.
Указанные выше отеки являются общими. При заболеваниях вен, лимфатических сосудов, при аллергическом высыпании развиваются местные отеки.
Клиническая характеристика отеков при заболеваниях сердца
Заболеваниями сердца, при которых у больных наблюдаются отеки, являются хроническая сердечная недостаточность, тахисистолическая форма мерцания предсердий, недостаточность трехстворчатого клапана, стеноз трехстворчатого клапана, хронический сдавливающий перикардит, кардиомиопатия, амилоидоз сердца.
Хроническая недостаточность кровообращения
Отеки являются одним из важнейших признаков хронической недостаточности кровообращения. Отеки при хронической недостаточности кровообращения появляются вначале на ногах, а затем распространяются на всю подкожную клетчатку (анасарка).
Этиологическими факторами хронической недостаточности кровообращения (ХНК) являются заболевания миокарда (миокардиты, дистрофии миокарда, кардиомиопатии), ишемическая болезнь сердца, диффузные болезни легких, гипертоническая болезнь, пороки сердца и др.
При хронической левожелудочковой недостаточности уже на ранних этапах появляются одышка при обычных нагрузках и тахикардия, связанные с венозным застоем в легких. При прогрессировании сердечной декомпенсации к одышке присоединяется кашель. Со временем одышка становится постоянной. Характерен «холодный» цианоз (отличающийся от «теплого» при легочной патологии).
При прогрессировании недостаточности кровообращения отечная жидкость появляется в полостях в виде гидроперикардита, асцита. Возникновение отеков свидетельствует о развитии правожелудочковой хронической недостаточности, часто присоединяющейся к левожелудочковой. При этом увеличивается и постепенно уплотняется печень, нарушается ее функция, переполняется венозная система, что проявляется набуханием и пульсацией шейных вен.
В связи с развитием застойных явлений в желудочно-кишечном тракте возникают диспепсические расстройства (тошнота, метеоризм, запоры).
Значительно нарушается функция почек, диурез снижается, преобладает никтурия.
Отеки подкожной клетчатки по мере нарастания правожелудочковой недостаточности становятся более стойкими и значительными и поднимаются выше, распространяясь на бедра, поясницу, брюшную стенку, в редких случаях — на верхние конечности. Отек склонен к смещению вниз, поэтому у лиц, проводящих день со спущенными ногами, больше отекают ноги, а у лежачих больных — область крестца. Скопление жидкости происходит в серозных полостях. Гидроторакс может быть двусторонним или только правосторонним. Асцит наблюдается чаще при длительно существующей правожелудочковой недостаточности.
Диагностика основывается на данных клинико-инструментального исследования, установлении основного заболевания, приведшего к развитию сердечной недостаточности. Информативно электрокардиографическое исследование, которое позволяет установить изменения миокарда и объемы полостей сердца.
Для ранней диагностики латентно протекающей сердечной недостаточности необходимо изучение гемодинамики в условиях дозированной физической нагрузки (проба Мастера, велоэргометрия и др.) с исследованием центральной гемодинамики с помощью реографии.
Фазовый анализ сердечной деятельности с помощью поликардиографии позволяет установить синдром гиподинамии, характерный для нарушения функционального состояния миокарда.
Методом спирографии выявляется дыхательная недостаточность, которая является одним из ранних проявлений хронической недостаточности кровообращения. При проведении пробы с физической нагрузкой устанавливается гипервентиляция, неадекватная выполненной нагрузке. Правожелудочковая недостаточность подтверждается повышением венозного давления, замедлением скорости кровотока.
Тахисистолическая форма мерцательной аритмии
Отеки могут наблюдаться у больных при тахисистолической форме мерцательной аритмии. При мерцательной аритмии происходят возбуждение и сокращение отдельных волокон предсердий при отсутствии их возбуждения и сокращения в целом. В связи с этим часть импульсов не доходит до атриовентрикулярного соединения и желудочков. Лишь небольшая часть импульсов поступает к желудочкам, вызывая их возбуждение и беспорядочные сокращения. В зависимости от частоты сердечного ритма выделяют брадисистолическую (число сердечных сокращений менее 60 в минуту), нормосистоличе скую (от 60 до 90), тахисистолическую (более 90) формы мерцательной аритмии. В зрелом и пожилом возрасте причиной мерцательной аритмии чаще всего служит ИБС в сочетании с гипертонической болезнью или без нее. В молодом возрасте наиболее частой причиной являются ревматизм, пороки сердца (митральный стеноз, аортальные пороки сердца), реже гипертиреоз, врожденные пороки сердца. Мерцание предсердий может развиться при инфаркте миокарда, перикардите, остром легочном сердце, миокардитах, кардиомиопатии, синдроме W-P-W.
Субъективные ощущения при мерцательной аритмии могут отсутствовать (особенно при бради— или нормосистолической формах нарушения сердечного ритма) или ощущается частое сердцебиение. Объективно при мерцании предсердий определяются аритмичный пульс с его дефицитом, поскольку часть сокращений сердца не дает пульсовой волны. При тахисистолической форме мерцательной аритмии возникают признаки сердечной недостаточности, в том числе и отеки.
Диагностика основывается на клинико-электрокардиографических данных. На ЭКГ в связи с отсутствием возбуждения предсердий в целом не определяется зубец Р, а регистрируются лишь предсердные волны F, связанные с возбуждением от дельных мышечных волокон. Эти волны, отличающиеся нерегулярностью, различной формой и амплитудой, придают ЭКГ своеобразный вид — на месте изоэлектрической линии регистрируется волнообразная кривая с колебаниями разной амплитуды.
Хронический сдавливающий перикардит
Отеки наблюдаются у больных с хроническим констриктивным (сдавливающим) перикардитом. Хронический констриктивный перикардит возникает вследствие медленного зарастания перикардиальной полости фиброзной тканью. Измененный перикард препятствует достаточному диастолическому расширению сердца и вызывает нарушение гемодинамических процессов.
Констриктивный перикардит чаще имеет туберкулезное происхождение, реже он связан с гнойной инфекцией, опухолью. Уремический перикардит при лечении гемодиализами может стать хроническим констриктивным.
Симптоматика заболевания развивается очень медленно и постепенно. Поначалу отмечается правожелудочковая недостаточность, могут быть значительный асцит (у некоторых больных это самый ранний признак болезни), увеличение печени, отеки ног, высокое венозное давление. Одышка может быть связана с высоким положением диафрагмы из-за асцита, иногда с сопутствующим выпотным плевритом при туберкулезе. Обычна тахикардия, возможно мерцание предсердий. Верхушечный толчок не определяется, иногда имеется систолическое втяжение в области верхушки сердца.
Уточнению диагноза способствуют рентгенологическое, рентгенокимографическое, электрокардиографическое исследования, зондирование сердца. Рентгенологически обнаруживается сердце нормального размера с уменьшенной пульсацией.
На ЭКГ обнаруживается уменьшение вольтажа зубцов, возможны снижение и инверсия зубца Т в ряде отведений, иногда мерцание предсердий.
Кардиомиопатия
Отеки, появляющиеся в результате прогрессирующей сердечной недостаточности, беспокоят больных кардиомиопатией. Кардиомиопатия — первичные невоспалительные поражения миокарда невыясненной этиологии, не связанные с поражением клапанного аппарата сердца, внутрисердечными шунтами, различными органическими заболеваниями сердечно-сосудистой системы или системными заболеваниями.
На основе характерных структурных и функциональных нарушений выделяют три основных типа кардиомиопатии:
1) гипертрофическую (с градиентом систолического давления и без него);
2) дилатационную (застойную);
3) рестриктивную (облитеративную).
Отеки особенно характерны для дилатационной, или застойной, кардиомиопатии (ЗКМП). ЗКМП характеризуется преобладанием дилатации камер сердца над гипертрофией миокарда, резким снижением сократимости миокарда и прогрессирующей сердечной недостаточностью, резистентной к терапии. Масса сердца у больного может достигать 1 кг и больше. Наблюдается относительная недостаточность митрального и трикуспидального клапанов. В развитии этой формы кардиомиопатии предполагается роль злоупотребления алкоголем, инфекционных факторов. Однако в большинстве случаев причина ее остается невыясненной.
Ранние стадии этого синдрома изучены не полностью. Когда больной вынужден прибегнуть к врачебной помощи, у него уже обнаруживают умеренное или выраженное увеличение сердца и нарушение проводимости, часто в сочетании с нарушениями возбудимости сердца. Боль в области сердца наблюдается у 1/4 больных кардиомиопатией. Эта боль тупая, длительная и чаще не имеет характерной для стенокардии приступообразности.
Сердечная недостаточность при кардиомиопатии неудержимо прогрессирует, и около 2/3 больных умирают приблизительно через 2 года после ее появлении. Остальные больные живут более 5–6 лет, и в течение этого времени они вынуждены лечиться от сердечной недостаточности и ее осложнений, из которых наиболее опасны тромбоэмболии. У больных застойной кардиомиопатией выслушивается над областью сердца систолический шум, резко усиленный III тон сердца, реже — IV тон.
Изменения ЭКГ при кардиомиопатии неспецифичны. Могут быть признаки гипертрофии левого и правого желудочков, рубцовых изменений, нарушение атриовентрикулярной проводимости, возбудимости, блокада левой ножки пучка Гиса.
При эхокардиографическом исследовании обнаруживается характерная для застойной кардиомиопатии тотальная гипокинезия перегородки и задней стенки левого желудочка. Поражение миокарда при кардиомиопатии всегда диффузное, вследствие этого сердечная недостаточность с самого начала носит черты бивентрикулярной. У больного определяется одновременно увеличение и левого, и правого желудочков сердца; наряду с приступами удушья констатируют увеличение печени и пастозность голеней. Признаков застоя в легких при этом обнаружить обычно не удается.
Поражение трикуспидального клапана сердца
Общие отеки имеются у больных с недостаточностью трехстворчатого клапана и стенозом трехстворчатого клапана.
Трикуспидальная недостаточность в большинстве случаев является относительной и связана со значительным расширением правого желудочка различной природы (ревматическим, врожденным порокам, легочным сердцем, атеросклеротическим кардиосклерозом и др.), обычно уже на фоне выраженной правожелудочковой недостаточности. Органическая трикуспидальная недостаточность может быть ревматической природы, обычно в сочетании с трикуспидальным стенозом и другими клапанными пороками. При недостаточности трехстворчатого клапана определяется тяжелая правожелудочковая недостаточность. При осмотре выявляются акроцианоз, набухание и систолическая пульсация шейных вен и систолическая пульсация печени. Больного беспокоят боли в правом подреберье и эпигастрии вследствие значительного увеличения печени, тошнота, снижение аппетита. Присоединение асцита обусловливает тяжесть и распирающие боли по всему животу. Аускультативно определяется систолический шум с эпицентром у основания мечевидного отростка. Систолический шум негромкий, продолжительный, усиливается на высоте вдоха, что отличает его от шума при митральной недостаточности.
Трикуспидальный стеноз является относительно редким пороком. Врожденный трикуспидальный стеноз является чрезвычайно редким пороком, он может быть частью порока — болезни Эбштейна. Приобретенный трикуспидальный стеноз почти всегда имеет в своей основе ревматизм. Реже его причиной может быть затяжной септический эндокардит с полипозными и тромботическими наложениями.
Симптомы. Клиническая картина обычно зависит от других сопутствующих клапанных пороков сердца. Характерны значительное расширение и пульсация шейных вен, застой в большом круге кровообращения, диффузный цианоз с небольшой иктеричностью кожи и склер. Отмечается увеличение живота в результате развивающегося асцита, а также выраженная пульсация в эпигастрии, обусловленная пульсацией печени.
Все симптомы по существу не отличаются от тех, которые наблюдаются при трикуспидальной недостаточности.
У больного выслушивается ослабление II тона, у основания мечевидного отростка можно определить диастолический шум, усиливающийся на вдохе в положении больного на правом боку.
Амилоидоз сердца
Причиной образования отеков у больного может быть и амилоидоз сердца. Амилоидоз сердца возникает как проявление первичного амилоидоза, реже связан с миеломной болезнью. Заболевание связано с нарушением белкового обмена и отложением амилоида в миокарде.
Можно выделить два механизма правожелудочковой недостаточности при амилоидозе. Отложение амилоида вокруг легочных сосудов приводит к образованию легочного сердца с повышением венозного давления в большом круге кровообращения, гепатомегалией, отеками и асцитом, т. е. развитием правожелудочковой недостаточности. Отложение амилоида в самом сердце проявляется картиной левожелудочковой недостаточности, к которой вскоре присоединяется правожелудочковая недостаточность.
Начало болезни при амилоидозе остается неопределенным. В период левожелудочковой недостаточности у больного возникают кашель, приступы удушья, нередко развивается ортопноэ. Часто отмечается боль в области сердца. Ко времени формирования правожелудочковой недостаточности у больного обычно констатируют кардиомегалию, систолический шум и ритм галопа.
Амилоидоз сердца в большинстве случаев представляет собой одно из проявлений общего амилоидоза с характерной для него большой альбуминурией, синдромом недостаточности всасывания пищевых веществ, повышенным содержанием в крови глобулинов и особенно их грубодисперсных фракций, макроглоссией, нефротическим синдромом.
На поражение сердца при амилоидозе указывает увеличение его размеров в сочетании с низким вольтажем ЭКГ, нарушением проводимости и возбудимости миокарда.
Если какой-либо пораженный орган доступен биопсии, то возможно морфологическое подтверждение диагноза.
Эндокардит
У больных бактериальным эндокардитом могут появляться отеки, связанные с вовлечением в патологический процесс почек. Эндокардит подострый бактериальный (затяжной септический эндокардит) — хроническое заболевание, характеризующееся бактериальным воспалением эндокарда, клапанов сердца, эндотелия прилежащих больших сосудов и рядом системных поражений (в том числе почек). Возбудителями являются стафилококки, стрептококки (особенно зеленящий стрептококк), энтерококки, иногда пневмококки, грамотрицательные бактерии и др.
Симптомы. Для заболевания характерны интермиттирующая лихорадка с ознобом и обильным потоотделением, эндокардит с быстрым формированием порока сердца, увеличение селезенки, тромбоэмболические осложнения, очаговые церебральные нарушения (вплоть до гемиплегии). Наблюдаются артралгии, миалгии, поражения кожи (капилляриты, пурпура) и слизистых оболочек (характерны петехии с белым центром на переходной складке конъюнктивы нижнего века — пятна Лукина), изменение концевых фаланг пальцев и ногтей по типу барабанных палочек, часовых стекол. Выявляют анемию, лейкопению (иногда лейкоцитоз до 15 г/л (20 г/л), тромбоцитопению, гипергаммаглобулинемию, резко положительные осадочные пробы (в том числе формоловую), увеличение СОЭ. Бактериальные эндокардиты часто осложняются диффузным гломерулонефритом, склонным к быстрому прогрессированию. Нефротический синдром иногда оказывается первым и наиболее ярким синдромом бактериального эндокардита. В типичных случаях у больного с затянувшимся субфебрилитетом и недомоганием появляются незначительные преходящие отеки. Спустя некоторое время к ним присоединяются истинные нефротические отеки. Они развиваются остро, располагаются на лице, голенях, пояснице. Одновременно наблюдаются большие потери белка с мочой, пониженное содержание белков в крови, нередко умеренная гиперхолестеринемия и увеличенная СОЭ.
Под влиянием гломерулонефрита изменяются общие проявления основной болезни — бактериального эндокардита. Температура тела понижается до субфебрильного уровня, а иногда и остается нормальной. Артериальное давление оказывается нормальным или только умеренно повышенным. В подобного рода случаях диагностируют хронический нефрит, и только развитие клинической картины сформировавшегося порока сердца, увеличение селезенки или характерные эмболии позволяют поставить с запозданием правильный диагноз бактериального эндокардита.
В большинстве случаев нефротический синдром возникает не в начале бактериального эндокардита, а после сформировавшегося порока сердца.
Возникающие при этом отеки нередко принимают за проявления сердечной недостаточности. И только неэффективность длительной терапии сердечными гликозидами и мочегонными средствами, необычайное упорство мочевого синдрома или развитие гипостенурии заставляют подумать о присоединении нефрита.
Диагноз не представляет трудностей, когда поражение почек с выраженной гематурией развивается у больного с типичной картиной подострого бактериального эндокардита (лихорадка, петехии, спленомегалия, анемия, шумы в области сердца). Сложнее поставить диагноз при поражении почек на фоне стертой или нехарактерной картины подострого бактериального эндокардита.
В пользу подострого бактериального эндокардита свидетельствует появление (или изменение характера) сердечных шумов, выявление изменений клапанов и бактериальных вегетаций при эхографии, эффект антибиотикотерапии и положительная динамика при посеве на гемокультуру. Посевы крови следует проводить 3–5 раз (можно несколько раз в течение суток, но лучше с 1–2-дневными интервалами), не на фоне антибактериальной терапии.
Клиническая характеристика отеков при заболеваниях почек
Отеки — важный и частый признак заболевания почек, имеющий разную степень выраженности: от пастозности лица, стоп до анасарки с наличием жидкости в полостях (брюшной, грудной, полости перикарда).
Отеки при заболеваниях почек нередко сочетаются с артериальной гипертонией, развиваются быстро, сопровождаются растяжением кожи с образованием своеобразных белесоватых атрофических участков, что особенно характерно для отеков при нефротическом синдроме, когда возможно истечение жидкости через дефекты кожи.
Отечный синдром обусловливает клиническую картину гломерулонефрита, амилоидоза, поражения почек при системных васкулитах (системной красной волчанке, геморрагиче ском васкулите).
Нефротический синдром
Отеки являются одним из проявлений нефротического синдрома. Нефротический синдром — комплекс признаков, развивающихся вследствие повышенной проницаемости главным образом почечных клубочков для белков кровяной плазмы. Нефротический синдром диагностируют по сочетанию выраженной протеинурии с гипопротеинемией и отеками вплоть до анасарки. Нередко при этом обнаруживают гиперлипидемию и липурию.
Нефротический синдром в настоящее время рассматривают как один из этапов развития многих заболеваний почек. Нефротический синдром развивается при многих заболеваниях иммуновоспалительной, аутоиммунной, метаболической и наследственной природы. Чаще всего нефротический синдром встречается у больных гломерулонефритом. Довольно часто нефротический синдром развивается при амилоидозе, системных заболеваниях соединительной ткани, сахарном диабете, заболеваниях бактериального, паразитарного, вирусного происхождения, опухолях различной локализации, заболеваниях аллергической природы (поллинозы, пищевая идиосинкразия, укусы насекомых), лекарственной болезни с поражением почек, нефропатии беременных, тромбозах вен и артерий почек.
Симптомы. Больные нефротическим синдромом жалуются на сонливость и быструю утомляемость. Некоторые больные обращают внимание на отсутствие аппетита и диарею, что можно связать отчасти с отеком слизистой оболочки желудочно-кишечного тракта; многие отмечают не только отеки, но и онемение конечностей, выделение пенистой мочи.
Отеки при нефротическом синдроме всегда генерализованные. Они становятся очевидными только после увеличения массы тела больного на 10–15 кг. В начале болезни нефротические отеки располагаются преимущественно в областях с низким внутритканевым давлением — в периорбитальной области, на половых органах, на пояснице, передней брюшной стенке, стопах. Распределение отеков в поздних стадиях болезни подчиняется закону тяжести. Отек конъюнктивы и сетчатки часто сопровождается ухудшением зрения, особенно у детей. Отеки иногда развиваются постепенно, иногда быстро — в течение одного дня. На высоте нефротического синдрома возникают асцит, гидроторакс, гидроперикард. При длительном существовании отеков кожа становится бледной, сухой, атрофичной, на ней появляются бледные полосы растяжения. Ускоренный распад белка приводит к выраженной атрофии мышц, особенно заметной после схождения отеков. Артериальное давление у большинства больных остается нормальным или даже имеет тенденцию к понижению. Высокая артериальная гипертензия — плохой прогностический признак. Отечная жидкость при нефротическом синдроме может просачиваться через трещины кожи на ее поверхности.
В диагностике нефротического синдрома большое значение придают лабораторным показателям. Здоровый человек выделяет с мочой около 200 мг белка в сутки. Экскреция белка при нефротическом синдроме с нормальной скоростью клубочковой фильтрации составляет обычно от 5 до 20 г в сутки. Клубочковая протеинурия, представленная белками с низкой молекулярной массой, считается селективной; при преобладании в моче крупномолекулярных белков говорят о неселективной протеинурии. Кортикостероидные средства часто оказываются эффективными при нефротическом синдроме с селективной протеинурией и редко — при неселективной протеинурии.
Постоянным признаком нефротического синдрома является гипопротеинемия. Уровень общего белка в сыворотке крови при нефротическом синдроме может снижаться до 30–25 г/л. Особенно резко падает содержание альбуминов в крови. Концентрация глобулинов остается нормальной или даже слегка повышается. Потери альбумина с мочой и калом считают начальным звеном в нарушениях белкового и водно-электролитного обмена при нефротическом синдроме. Когда содержание альбумина в крови падает до 25 г/л, у больного появляются отеки.
Молочно-белый оттенок кровяной сыворотки при нефротическом синдроме объясняется повышенным содержанием в ней липидов. Особенно характерна гиперхолестеринемия. Содержание холестерина в крови изменяется в обратном отношении к содержанию в ней альбумина. Повышается также содержание триглицеридов, фосфолипидов. Характерна дислипопротеидемия.
Функциональная способность почек может быть нормальной или сниженной. Обычно моча до снижения функции почек имеет высокую относительную плотность (до 1030–1050). В осадке ее содержатся гиалиновые, зернистые, эпителиальные и восковые цилиндры, лейкоциты, двоякопреломляющие липоиды, жироперерожденные клетки канальцевого эпителия. Содержание эритроцитов в осадке определяется характером основного заболевания. Эритроциты часто встречаются в моче больных хроническим нефритом, системной красной волчанкой и реже при амилоидозе, болезни Крона.
Нефротический синдром возникает иногда ятрогенно в результате применения лекарственных средств с так называемым нефротоксическим действием.
К ним относят препараты, содержащие соли ртути, золота, висмута, антибиотики — аминогликозиды и цефалоспорины, некоторые противотуберкулезные средства, нестероидные противовоспалительные препараты. Отеки формируются обычно после длительного применения лекарственных средств, но возможно их развитие после однократного применения, например, препаратов ртути.
Нефротический синдром может быть обусловлен повышенной чувствительностью больного к пыльце трав и растений, пчелиному яду, вакцинам, сывороткам и другим чужеродным белкам. Нефротический синдром возникает при поступлении антигена в сенсибилизированный организм, а исчезает после прекращения контакта с чужеродными белками.
Возможно развитие нефротического синдрома после трансплантации почек. Сразу же после пересадки почки может отмечаться умеренная протеинурия. Она связана с ишемией почки во время операции. Такая протеинурия обычно исчезает через несколько месяцев после оперативного вмешательства. Более серьезный прогноз имеет длительная протеинурия, возникающая спустя некоторый срок после пересадки почки. Она знаменует собой начало развития посттрансплантационного нефротического синдрома. Посттрансплантационный нефротический синдром развивается значительно раньше и чаще у реципиентов, уже имевших признаки этого синдрома в течение их основной (первоначальной) болезни.
Дифференциальный диагноз у больных с нефротическим синдромом имеет несколько задач: выявление самого нефротического синдрома, установление характера нефропатии и основного заболевания. Диагностика нефротического синдрома трудностей не вызывает.
Важно рано установить тенденцию к формированию нефротического синдрома (по увеличению суточной протеинурии, повышению альфа-2-глобулиновой фракции крови, снижению уровня альбумина сыворотки крови).
Дифференциальный диагноз, важный для выбора метода лечения, наиболее достоверно осуществляется с помощью биопсии почки (при необходимости и других органов — костного мозга, кожи, печени, слизистой оболочки прямой кишки, десны и т. д.).
Вялое формирование нефротического синдрома у лиц старше 50 лет и мембранозный вариант нефропатии или амилоидоз требуют проведения детального обследования для исключения опухоли прежде всего почки, легких или желудка, реже — любого другого органа.
Ввиду потенциальной обратимости нефротического синдрома имеют значение ранняя госпитализация, уточнение нозологической формы и характера нефропатии, определение состояния функций почек.
Гломерулонефрит
Отеки являются одним из проявлений гломерулонефрита. Гломерулонефрит — иммуновоспалительное заболевание с преимущественным и инициальным поражением клубочкового аппарата почек. Гломерулонефрит — наиболее частая причина развития хронической почечной недостаточности.
Основные клинические типы гломерулонефрита: острый гломерулонефрит, хронический гломерулонефрит и быстро прогрессирующий гломерулонефрит. Гломерулонефриты являются самостоятельными нозологическими формами, а также наблюдаются при многих системных заболеваниях: при системной красной волчанке, геморрагическом васкулите, подостром бактериальном эндокардите, системной склеродермии, гранулематозе Вегенера, узелковом периартериите и др.
В этиологии гломерулонефрита играют роль инфекции, токсические вещества (алкоголь, органические растворители, ртуть, литий и др.), некоторые экзогенные антигены с вовлечением иммунных механизмов; при системных заболеваниях возможна роль эндогенных антигенов — ДНК, опухолевых и др. Основным этиологическим фактором острого гломерулонефрита являются стрептококк и заболевания, связанные со стрептококковой инфекцией (ангина, хронический тонзиллит, отит, гайморит, скарлатина, фурункулез и др.). Среди неинфекционных факторов причиной гломерулонефрита могут быть повторные введения сывороток и вакцин, воздействие ряда лекарственных препаратов вследствие индивидуальной их непереносимости. Фактор охлаждения, особенно воздействия влажного холода, относится к разрешающим у лиц, сенсибилизированных стрептококковой или другой инфекцией.
Симптомы. В типичных случаях острый гломерулонефрит начинается остро, бурно, четко связан с перенесенной ангиной или другой очаговой стрептококковой инфекцией, предшествовавшей возникновению первых признаков заболевания за 1–2 недели. На первый план выступают головная боль, слабость, общее недомогание, снижение аппетита, одышка, сердцебиение, боли в области сердца, поясницы, в ряде случаев учащенное и болезненное мочеиспускание, малое количество и изменение цвета мочи, появление отеков. Отмечается бледность кожи, одутловатость лица.
В тяжелых случаях больные занимают вынужденное сидячее или полусидячее положение в постели вследствие явлений острой (чаще левожелудочковой) сердечной недостаточности. Наблюдаются цианоз губ, акроцианоз, дыхание учащенное и глубокое, затрудненное.
Отеки часто служат первым проявлением острого гломерулонефрита. Для них характерно быстрое возникновение (иногда в течение нескольких часов, суток) и повсеместность распространения (на лице, туловище, конечностях). В отдельных случаях они сопровождаются развитием асцита, гидроторакса, гидроперикарда. Могут иметь место и так называемые скрытые отеки.
В большинстве случаев при благоприятном течении заболевания отеки исчезают к 10–14-му дню.
К наиболее важным и ранним признакам острого гломерулонефрита относится и гипертензия. Частым признаком острого гломерулонефрита является брадикардия. Сочетание брадикардии, гипертензии и отеков служит важным дифференциально-диагностическим критерием для различения отеков, обусловленных гломерулонефритом и разными заболеваниями сердца, при которых они, как правило, сочетаются с тахикардией. В первые дни заболевания у большинства больных наблюдается олигурия (до 400–500 мл в сутки), которая затем сменяется полиурией.
Протеинурия, за редким исключением, встречается у всех больных острым гломерулонефритом. Степень ее выраженности — от 1 г/л и меньше до 16–30 г/л и больше. Гематурия, или эритроцитурия, появляется в начале заболевания, чаще в виде микрогематурии (от 5–15 до 50–100 в поле зрения), реже — в виде макрогематурии, когда моча приобретает цвет мясных помоев.
Появление отеков у лиц молодого возраста после перенесенной ангины или острого респираторного заболевания должно сразу вызвать подозрение на острый гломерулонефрит. Подозрение усиливается при одновременном появлении головной боли, повышении АД. Установлению диагноза помогает выявление белка, эритроцитов и цилиндров в моче, повышенного артериального давления, повышение титра антистрептолизина-О.
Отеки являются также одним из характерных признаков хронического гломерулонефрита. Хронический гломерулонефрит — хроническое иммуновоспалительное поражение почек. Он может быть следствием неизлеченного либо своевременно не диагностированного острого гломерулонефрита, поэтому причины его возникновения в этих случаях те же, что и при остром гломерулонефрите. Возможен первичный хронический гломерулонефрит, который возникает без предшествующего острого гломерулонефрита. Способствовать переходу острого гломерулонефрита в хронический могут повторные охлаждения, особенно действие влажного холода, наличие и обострение очаговой стрептококковой и другой инфекции, неблагоприятные условия труда и быта, травмы, злоупотребление алкоголем и т. д.
Клиническая картина хронического гломерулонефрита характеризуется большим разнообразием. Выделяют пять основных клинических форм этой патологии.
Латентный гломерулонефрит — самая частая форма хронического гломерулонефрита. Проявляется лишь изменениями мочи: протеинурия чаще не превышает 1 г/л, реже достигает 2 г/л (но не более 3 г/л), гематурия — от 5–10 до 30–50 эритроцитов в поле зрения.
Гематурический вариант — относительно редкий. Проявляется значительной и постоянной гематурией, иногда с эпизодами макрогематурии.
Нефротический гломерулонефрит встречается у 1/5 больных хроническим гломерулонефритом. Наиболее характерные признаки его: массивная протеинурия (выше 3–3,5 г в сутки), гипо— и диспротеинемия, гиперлипидемия (гиперхолестеринемия), снижение диуреза и упорные отеки.
У 1/5 больных хроническим гломерулонефритом встречается гипертонический гломерулонефрит. Изменения в моче обычно минимальны, потеинурия не превышает 1 г в сутки, эритроцитурия незначительная, отеки отсутствуют. Ведущим в клинике является гипертонический синдром с гипертрофией левого желудочка, изменениями глазного дна.
Смешанная форма хронического гломерулонефрита представляет собой сочетание нефротического и гипертонического синдромов. Это наиболее типичный вариант болезни, так как проявляется основными синдромами заболевания — выраженными отеками типа анасарки, олигурией, массивной протеинурией, высокой гипертонией.
Амилоидоз почек
К развитию отечного синдрома приводит продолжительная потеря белка почками при амилоидозе. Амилоидоз почек — одно из наиболее частых проявлений общего амилоидоза, характеризуется отложением во всех структурных элементах почечной ткани амилоида, что приводит к нарушению функции почек и развитию хронической почечной недостаточности.
Различают:
1) генетический амилоидоз почек, в основе которого лежит генетический дефект синтеза белка;
2) первичный амилоидоз, причина которого неизвестна;
3) вторичный амилоидоз, возникновение и прогрессирование которого связывают с рядом хронических заболеваний. Причиной вторичного амилоидоза почек чаще являются хронические заболевания, особенно нагноительные — туберкулез, бронхоэктатическая болезнь, хронические абсцессы легких, остеомиелит, ревматоидный артрит, неспецифический язвенный колит, лимфогранулематоз и др.
Больные амилоидозом долго не предъявляют каких-либо жалоб. Лишь появление отеков, их распространение, усиление общей слабости, резкое снижение активности, развитие почечной недостаточности, артериальной гипертонии, присоединение осложнений заставляют этих больных обратиться к врачу. Иногда отмечается диарея.
Важнейший симптом амилоидоза почек — протеинурия, развивающаяся при всех его формах, но наиболее характерная для вторичного амилоидоза. Продолжительная потеря белка почками, а также ряд других факторов приводят к развитию гипопротеинемии (гипоальбуминемии) и связанного с ней отечного синдрома. При амилоидозе отеки приобретают распространенный характер и сохраняются в терминальном периоде уремии. Диспротеинемия обусловливает значительное повышение СОЭ, изменение осадочных белковых проб. Наблюдается гиперлипидемия за счет повышения содержания в крови холестерина, бета-липопротеидов, триглицеридов.
Сочетание массивной протеинурии, гипопротеинемии, гиперхолестеринемии и отеков, составляющих классический нефротический синдром, — характерный клинический признак амилоидоза с преимущественным поражением почек. При исследовании мочи, помимо белка, обнаруживают цилиндры, эритроциты, лейкоциты. У некоторых больных выявляют белок Бепе — Джонса.
При амилоидозе наблюдается синдром нарушения всасывания, нередко увеличиваются размеры печени и селезенки, обычно без признаков изменения их функций.
Появление и прогрессирование протеинурии, тем более возникновение нефротического синдрома или почечной недостаточности при наличии клинических или анамнестических признаков заболевания, при котором может развиться амилоидоз, имеет первостепенное значение для диагноза. Методом достоверной диагностики амилоидоза в настоящее время является биопсия органа — прежде всего почки, затем слизистой оболочки прямой кишки, реже ткани десны.
Клиническая характеристика отеков при диффузных заболеваниях соединительной ткани
Системная красная волчанка
Отеки, обусловленные развитием нефротического синдрома, часто встречаются при диффузных болезнях соединительной ткани, особенно при системной красной волчанке.
Нефротический синдром при хронической форме системной красной волчанки развивается обычно во время одного из обострений болезни спустя 5–10 лет после ее начала. Внепочечные признаки системной красной волчанки к этому времени оказываются достаточно выраженными, что облегчает выяснение причины синдрома. Заболевают обычно молодые женщины. Отеки развиваются довольно остро и быстро достигают значительных размеров.
Когда внепочечные проявления системной красной волчанки отсутствуют, волчаночную природу нефрита следует подозревать при развитии у страдающей нефритом молодой женщины анемии, лейкопении, резкого ускорения оседания эритроцитов. В более определенные сроки болезни у всех больных люпус-нефритом развивается полисиндромная клиническая картина (артралгии, плеврит, миокардит, гепатомегалия, спленомегалия).
Содержание гамма-глобулинов в крови и моче при люпуснефрите повышено, тогда как при нефротическом синдроме классического типа содержание гамма-глобулинов в крови ниже нормы.
Гиперхолестеринемия характерна для нефротической фазы хронического нефрита; при люпус-нефрите, осложненном нефротическим синдромом, содержание холестерина в крови часто остается нормальным. Во время обострения, а иногда и во время ремиссии в крови удается обнаружить волчаночные клетки. Результаты пункционной биопсии могут оказать существенную помощь в выявлении причины нефротического синдрома.
Ревматизм
У больных ревматизмом появление отеков может быть связано не только с сердечной недостаточностью, но и с развитием нефротического синдрома. Нефротический синдром развивается в случаях тяжелого ревматизма, обычно на высоте одного из обострений болезни. Он характеризуется значительной протеинурией и гипопротеинемией.
Содержание холестерина в крови слегка повышается или остается нормальным. Отеки могут быть значительными. Выраженные отеки, гипоальбуминемия, асцит сохраняются даже после ликвидации гемодинамических признаков сердечной недостаточности.
Ревматоидный артрит
У больных ревматоидным артритом появление отеков может быть связано с развитием гломерулонефрита. Гломерулонефрит наблюдается преимущественно при бурном развитии ревматоидного артрита у лиц молодого возраста, возникает обычно во время одного из обострений болезни и принимает в дальнейшем прогрессирующее течение.
Склеродермия
Отеки, связанные с поражением почек, изредка отмечаются при склеродермии. Гломерулонефрит с нефротическим синдромом появляется не в начале, а только в далеко зашедших случаях склеродермии, дерматомиозита, ревматоидного артрита. Это облегчает выяснение его причины.
Клиническая характеристика отеков при геморрагическом васкулите
Отеки, связанные с поражением почек, могут обнаруживаться у больных, страдающих геморрагическим васкулитом. Геморрагический васкулит (болезнь Шейнлейна — Геноха) — системное заболевание, в основе которого лежит поражение мелких сосудов — капилляров и артериол. Заболевают чаще мальчики и юноши, реже взрослые. Характерно острое начало после пищевой аллергии, охлаждения. Геморрагический васкулит протекает с поражением кожи, суставов, желудочно-кишечного тракта и почек. Поражение почек диагностируют почти у 75 % больных.
Васкулиты кожи проявляются геморрагическими высыпаниями (пурпура) диаметром 1–5 мм, петехиями, экхимозами (часто симметричными) на нижних конечностях, локтях и ягодицах, реже высыпания наблюдаются на лице или распространены по всему телу. Высыпания оставляют после себя длительно сохраняющуюся пигментацию. Суставной синдром характеризуется поражением крупных суставов, отечностью их, летучими болями; деформации не развиваются.
Абдоминальный синдром проявляется схваткообразной болью в животе, повторной рвотой, желудочно-кишечным кровотечением или диареей.
Поражение почек обнаруживают позднее, чем кожные, суставные и желудочно-кишечные проявления болезни, или одновременно с ними. В редких случаях поражение почек развивается уже после ликвидации кожно-суставного и абдоминального синдрома. Вовлечение в процесс почек может проявиться изолированной протеинурией, синдромом острого нефрита с отеками и артериальной гипертонией. Отеки раньше всего появляются на лице. Вскоре к ним присоединяются анасарка и водянка полостей. В крови обнаруживают гипопротеинемию и гиперхолестеринемию. Типичным вариантом поражения почек при геморрагическом васкулите является гематурический нефрит, как правило, протекающий с умеренной протеинурией (менее 1 г в сутки). У некоторых больных наблюдается макрогематурия — в дебюте заболевания или рецидивирующая на фоне обострения кожного или суставного синдрома. Течение типичного гематурического варианта обычно доброкачественное. Острое циклическое течение заканчивается выздоровлением (чаще у детей), в отдельных случаях нефропатия принимает хроническое волнообразное течение с рецидивами, возникающими на высоте других проявлений геморрагического васкулита.
Геморрагический васкулит диагностируют на основании клинических данных. Лабораторные исследования (за исключением эритроцитурии) малоспецифичны, в основном с их помощью исключают другие болезни. При развитии гематурического гломерулонефрита на фоне (или после) острого заболевания, протекающего с характерной триадой (кожные высыпания, суставной и абдоминальный синдром), диагноз не вызывает трудностей.
Клиническая характеристика отеков при заболеваниях желудочно-кишечного тракта
Идиопатическая гипопротеинемия
Отеки могут появляться у больных с заболеваниями желудочно-кишечного тракта. Постоянным признаком этих отеков является гипопротеинемия. Гипопротеинемические отеки развиваются у больных с кишечной лимфангиэктазией, при которой наблюдается изолированное поражение лимфатических сосудов тонкой кишки, сопровождающееся затруднением оттока лимфы от этого органа. Другое название этой болезни — идиопатическая гипопротеинемия. Болезнь начинается в детстве. Без видимой причины появляются отеки подкожной клетчатки, которые постепенно становятся генерализованными. К анасарке присоединяется асцит, а иногда и гидроторакс. Нарастают слабость, утомляемость, апатия. Периодически отмечается диарея. Отмечается выраженная гипопротеинемия за счет пониженного содержания альбуминов, нередко наблюдаются лимфопения и анемия. Несмотря на значительные отеки, больной не чувствует одышки. Идиопатическая гипопротеинемия связана с потерями белков кровяной плазмы в просвет желудочно-кишечного тракта. После внутривенного введения здоровому человеку 25 мкКи радиоактивного альбумина, меченного йодом, радиоактивность его кала не превышает 3 % от введенной дозы. Решающее значение в диагностике заболевания имеют результаты биопсии тонкой кишки.
Гипопротеинемия за счет пониженного содержания в крови альбуминов в сочетании с отеками и водянкой полостей нередко наблюдается при болезнях печени. При заболеваниях печени функции ее нарушены и встречаются признаки портальной гипертензии, чего не наблюдается при кишечной лимфангиэктазии.
Целиакия
Отеки и асцит обнаруживаются у больных с целиакией-спру. Термином «синдром спру» обозначают состояние, возникающее вследствие нарушения всасывания пищевых веществ из тонкой кишки и повышения проницаемости ее капилляров для белков кровяной плазмы. Целиакия-спру начинается обычно на втором году жизни, после добавления в диету прикорма из муки злаковых. У ребенка возникает диарея, которая без лечения может продолжаться в течение всего детства. К диарее присоединяются исхудание, быстрая утомляемость, мышечная слабость. Стул жидкий, бледноокрашенный, пенистый, с резким прогорклым запахом. Суточный объем его достигает 4 л; частота — 10–15 раз в сутки; характерная особенность — способность плавать на воде. У некоторых больных периоды запора чередуются с периодами кашицеобразного стула. Появление клинических признаков недостаточности всасывания электролитов и витаминов указывает на наступление следующего этапа болезни. Его диагностируют по присоединению к диарее анемии, глоссита, пурпуры, кровотечений из носа, десен, желудочно-кишечного тракта, гиперкератоза кожи, ночной полиурии, мышечной слабости. При хроническом течении развивается анемия, обусловленная недостаточностью всасывания железа, витамина В 12, фолиевой кислоты. Отеки и асцит при целиакии-спру нередко сочетаются с увеличением печени, в которой обнаруживается жировая инфильтрация.
Рентгенологический метод исследования позволяет выявить характерные изменения тонкой кишки: дилатацию тонкой кишки, утолщение ее складок, огрубение или исчезновение рельефа ее слизистой, неравномерное распределение бария. Диагноз облегчается данными аспирационной биопсии.
Болезнь Уиппла
Отеки появляются и у больных, страдающих болезнью Уиппла. Болезнь Уиппла — это системное заболевание, при котором в пораженных органах во время обострения обнаруживают грамположительные бациллы, являющееся редкой формой хронического энтероколита, сопровождающееся поражением мезентериальных лимфатических сосудов и синдромом мальабсорбции (нарушением всасывания). Заболевание встречается чаще у мужчин в среднем возрасте. Болезнь обычно начинается с лихорадки, к которой присоединяются артралгии или полиартрит. Больные жалуются на слабость, пониженный аппетит, периодические поносы, метеоризм, чувство тяжести и схваткообразные боли в животе.
Поражения тонкой кишки, серозных оболочек, сердца в большинстве случаев присоединяются к лихорадке и полиартриту, но могут быть и первыми проявлениями болезни. Появление отеков связано с гипопротеинемией, которая развивается в результате нарушения переваривания и всасывания пищевых веществ и повышенных потерь белка с калом. Для болезни характерна диффузная коричневая пигментация кожи. Увеличиваются периферические и мезентериальные лимфатические узлы, могут наблюдаться эндокардит, перикардит, хилезные выпоты в серозных полостях. При поражении центральной нерв ной системы на первый план выступают дезориентация больного во времени и месте, потеря памяти.
В диагностике заболевания учитывается характерное сочетание клинических признаков (кишечных расстройств, синдрома мальабсорбции, полиартрита, увеличения лимфатических узлов, поражения оболочек сердца, выпота в серозных полостях). При рентгенологическом исследовании обнаруживается резко ускоренный пассаж, выраженные изменения рельефа слизистой кишечника. Ценным диагностическим методом является аспирационная биопсия с последующей световой микроскопией полученного материала.
Клиническая характеристика отеков, обусловленных преимущественно местными факторами
Одним из условий, необходимых для образования местных отеков, является повышение капиллярного давления. К добавочным условиям относится нарушение трофической функции симпатической нервной системы. Этими факторами объясняется постоянное образование отеков при полиневритах, у больных, длительно принимающих ганглиоблокирующие или симпатолитические средства, у больных с гемиплегией, появление отеков лодыжек у женщин в жаркую погоду.
Повышение давления в венозном колене капилляра в сочетании с уменьшением давления в окружающих тканях служит причиной образования постуральных отеков нижних конечностей у лифтеров и у рабочих других профессий, сопряженных с длительным стоянием без значительного мышечного напряжения. Этот же фактор играет роль в развитии отеков при варикозном расширении вен, а также на конечностях, венозный отток от которых блокирован опухолью, рубцом, тромбом дренирующей вены.
Асимметричные отеки нижних конечностей у молодых женщин могут быть связаны с поражением лимфатических сосудов.
Различают два вида лимфатического отека: первичный (врожденный), возникающий вследствие врожденного дефекта развития лимфатических сосудов ног, и вторичный (приобретенный), развивающийся при их воспалении.
Первичный невоспалительный лимфатический отек нижних конечностей может появиться в детстве, на втором десятилетии жизни или после 30 лет. Вначале поражается умеренно одна нога. Позднее отмечаются отеки обеих ног. Осмотр и пальпация позволяют обнаружить четко выраженную границу между отечной и неотечной частью конечности.
В начале болезни отек распространяется только до голеностопного сустава, в более поздних стадиях — до коленных суставов и даже до пупартовых связок. Сначала отеки оказываются мягкими, но после повторных лимфангитов и целлюлитов становятся более плотными. После многих лет болезни наблюдается дефигурация конечностей.
Вторичный лимфатический отек верхней конечности у женщин может развиться после перенесенной радикальной операции по поводу опухоли молочной железы. Отеки лодыжек часто наблюдаются в поздние сроки нормальной беременности. Значительными отеками сопровождается токсикоз второй половины беременности.
Отеки подкожной клетчатки у практически здоровых женщин могут быть связаны с предменструальным синдромом. Во второй половине менструального цикла эти женщины становятся раздражительными, неуравновешенными, у них возникают слабость, головная боль, приступы мигрени. Характерно нарушение сна (бессонница или гиперсомния), повышение аппетита, появление пигментации на лице и приступов гипогликемии.
Во время предменструального периода развиваются отеки на лодыжках, набухают молочные железы. Опухание десен может привести к тому, что зубной протез становится неудобным.
Диагноз предменструального синдрома можно считать достаточно обоснованным, если описанные выше симптомы повторяются у женщин регулярно каждый месяц.
Лечение отечного синдрома
Лечение отеков при заболеваниях сердца традиционными методами
Хроническая сердечная недостаточность
Лечение отеков, обусловленных хронической сердечной недостаточностью, заключается в адекватном, систематическом лечении самой хронической сердечной недостаточности. Для успешного лечения необходима правильная организация режима дня и диетического питания. Исключают нагрузки, вызывающие длительную тахикардию и одышку. При значительной недостаточности показан постельный режим или пребывание в удобном кресле. Диета — полноценная, легкоусвояемая, богатая белками, витаминами, калием. Эффективны разгрузочные дни: молочные (по 100 г молока 8 раз в день, на ночь — 20 г глюкозы с 0,5 стакана чая), творожные, яблочные, яблочно-рисовые, арбузные и т. д. Показано умеренное ограничение поваренной соли (до 2–5 г в сутки) и приема жидкости (около 1 л в сутки). Применяют сердечные гликозиды: дигоксин, целанид (изоланид) в таблетках по 0,00025 г 2–3 раза в день в течение 2–3 дней; затем суточную дозу уменьшают в 1,5–2 раза. При ХНК используют препараты, снижающие венозный тонус, так называемые периферические вазодилататоры (нитроглицерин, нитросорбид, сиднофарм (корватон). Препаратами выбора для лечения сердечной недостаточности, даже при монотерапии являются ингибиторы ангиотензинпревращающего фермента (каптоприл, эналаприл, лизиноприл, рамиприл). В настоящее время применяют ингибиторы фосфодиэстеразы (ампринон, феноксимон), симпатомиметические амины (допамин, добутрекс, изадрин).
Большую роль в лечении сердечной недостаточности играют диуретики. Мочегонные средства показаны не только при отеках, увеличении печени, явных застойных измене ниях в легких, но и при скрытой задержке жидкости (критерием последней является увеличение диуреза и уменьшение одышки в ответ на пробную дачу диуретика). Для лечения ХНК применяют диуретики умеренного действия (гипотиазид, гигротон, клопамид (бринальдикс), сильные (фуросемид, урегит, буметамид), калийсберегающие препараты (верошпирон, альдактон, триамтерен, амилорид), осмотические диуретики (мочевина, маннитол). Начинают лечение со слабых калийсберегающих препаратов (триамтерен, амилорид). Если нет эффекта, то применяют тиазидные диуретики с минимальной дозы 25 мг, можно триампур или гипотиазид с амилоридом. Если эффект от лечения этими препаратами недостаточный, то назначают сильные диуретики (фуросемид), начиная с малых доз. Диурез под воздействием мочегонных может превышать на 0,8–1,5 л количество выпитой жидкости. Большего диуреза добиваться не надо.
При более выраженной сердечной недостаточности начинают лечение с сильных диуретиков. Если эффекта от такого лечения нет, то комбинируют сильные диуретики (фуросемид в таблетках по 40 мг) с калийсберегающими препаратами (верошпироном в таблетках по 0,025), а затем еще добавляют гипотиазид (от 25 мг до 100 мг в день). Обычно наиболее эффективным является прием мочегонных препаратов натощак 1–3 раза в 7–10 дней.
При рефрактерном отечном синдроме назначают осмотические диуретики внутривенно капельно.
Значительный гидроторакс и асцит ухудшают функцию внешнего дыхания и могут привести к сдавлению сердца.
Если лечение диуретиками недостаточно эффективно и не вызывает в течение 2–3 дней заметного уменьшения количества транссудата, то показана пункция соответствующей полости и частичное удаление жидкости механическим путем. При этом не рекомендуется удалять одномоментно из плевральной полости более 1 л, а из брюшной — более 2 л.
Тахисистолическая форма мерцательной аритмии
При тахисистолической форме мерцательной аритмии и связанными с ней отеками лечение направлено на урежение сердечного ритма или восстановление синусового ритма. Применяются антиаритмики — новокаинамид, кордарон, изоптин индивидуально по назначению врача-аритмолога. Назначают сердечные гликозиды (дигоксин, изоланид) в индивидуально подобранных дозах (при амбулаторном лечении — по 0,5 таблетки 3 раза в день) под контролем частоты сердечных сокращений, дефицита пульса и показателей ЭКГ.
Прием указанных препаратов обязательно проводится в сочетании с препаратами калия (панангином, оротатом калия и др.). При необходимости дополнительно применяют в небольшой дозе бета-блокатор (трезикор, пропранолол).
В качестве противоаритмического средства можно использовать хинидин. После пробной дозы (0,2 г) препарат назначают по схеме в возрастающей суточной дозе (по 0,2 г каждые 2–2,5 ч) под контролем ЭКГ. При восстановлении синусового ритма в последующем назначается поддерживающая терапия (по 0,2 г каждые 6 ч). Может применяться электроимпульсная терапия (только в условиях кардиологического стационара), чаще при впервые возникшем пароксизме мерцательной аритмии или пароксизмальной форме. В последнее время проводится оперативное лечение, направленное на устранение патологических очагов и путей проводимости в миокарде.
Хронический сдавливающий перикардит
Лечение хирургическое. При подготовке к операции необходимо по возможности уменьшить сердечную недостаточность, главным образом при помощи мочегонных средств, так как эффективность сердечных ограничена. Если радикальное лечение невозможно, то терапия сердечной недостаточности становится главной. Важное значение имеет адекватное лечение основного заболевания (туберкулез, почечная недостаточность и др.).
Застойная кардиомиопатия
Лечение больных с застойной кардиомиопатией аналогично таковому при тяжелой сердечной недостаточности (ограничение физических нагрузок, диета с ограничением соли и жидкости, сердечные гликозиды, мочегонные средства и др.).
При застойной кардиомиопатии для лечения сердечной недостаточности используются преимущественно периферические вазодилататоры. С их помощью удается снизить перегрузку малого круга кровообращения, облегчить сердечный выброс путем уменьшения общего периферического сосудистого сопротивления. Этим больным в связи с плохой переносимостью сердечных гликозидов назначают негликозидные инотропные средства (допамин) в сочетании с диуретиками.
Поражение трикуспидального клапана сердца
Лечение больных с недостаточностью трехстворчатого клапана проводится согласно общим принципам лечения недостаточности кровообращения. Лечение трикуспидального стеноза направлено на ликвидацию застойной сердечной недостаточности при систематическом применении антагонистов альдостерона — верошпирона, альдактона. В редких случаях производят трикуспидальную комиссуротомию.
Амилоидоз сердца
Лечение амилоидоза сердца заключается в лечении сердечной недостаточности. Показаны соответствующее ограничение режима, сердечные гликозиды, диуретики, но в общем это лечение обычно дает лишь кратковременный эффект. Назначение аминохинолинов, витаминов, практикуемое при вторичном амилоидозе, малоэффективно. Прогноз плохой: сердечная недостаточность склонна к медленному, но неуклонному прогрессированию.
Бактериальный эндокардит
Больным бактериальным эндокардитом с поражением почек необходимо как можно раньше назначить антибиотики. Выбор антибиотика определяется выделением возбудителей, а также степенью нарушения функции почек.
При обнаружении в крови зеленящего стрептококка вводят пенициллин по 8–12 млн ЕД в сутки. Препарат вводят каждые 6 ч. Пенициллин целесообразно сочетать со стрептомицином (по 0,5 г 2 раза в сутки) или гентамицином (по 40 мг 2 раза в сутки внутримышечно) с учетом нефротоксичности последнего. Через 2 недели введение аминогликозидов прекращают и лечение продолжают только пенициллином. При непереносимости пенициллина применяют цефалоспорины (цефалоридин или цефалексин по 0,5–1 г каждые 6 ч).
Другие стрептококки, энтерококки (часто являющиеся причиной эндокардита у женщин после аборта и у лиц пожилого возраста) менее чувствительны к пенициллину. В этих случаях обязательно сочетание пенициллина (или ампициллина) с аминогликозидами не менее 4 недель.
При стафилококковой этиологии заболевание применяют полусинтетические пенициллины — оксациллин, метициллин (внутримышечно по 10–12 г в сутки). При отсутствии эффекта через 3–5 суток к терапии присоединяют гентамицин (внутримышечно 120 мг в сутки). При непереносимости пенициллинов используют цефалоспорины. При отсутствии эффекта препараты могут быть заменены ванкомицином (внутривенно по 1 г 2–3 раза в сутки) или линкомицином (внутримышечно 1–1,5 г/сутки).
Если возбудителя не удается выделить, лечение обычно проводят пенициллином по 20 млн ЕД в сутки в сочетании с гентамицином или стрептомицином.
После достижения эффекта (нормализация температуры тела, картины крови, уменьшение почечной недостаточности, мочевого синдрома) антибактериальная терапия продолжается не менее 4–6 недель. Аминогликозиды не должны применяться без перерыва более 10 дней.
Если после достижения эффекта антибактериальной терапии сохраняется высокая активность почечного процесса, следует присоединить преднизолон (30–40 мг в сутки).
При неэффективности консервативной терапии рекомендуется хирургическое лечение — замена пораженных клапанов сердца протезом.
Лечение отеков при заболеваниях почек традиционными методами
Нефротический синдром
Режим больного должен быть дозированно двигательным. Показаны ЛФК, соблюдение гигиены тела, санация полости рта.
Диету рекомендуют бессолевую с физиологической квотой животного белка (1 г на 1 кг массы тела). При больших отеках для питья может быть рекомендована дистиллированная вода.
Больным с выраженной гипоальбуминемией (менее 20 г/л в сыворотке крови) и гиповолемией (55 % и менее от нормы) показаны внутривенные введения белковых растворов и декстранов. При признаках внутрисосудистой коагуляции, при длительной терапии гепарином рекомендуются внутривенные введения свежецитратной плазмы, содержащей антитромбин III.
Медикаментозная терапия нефротического синдрома определяется особенностями нефропатии, нозологической формой, состоянием функций почек, клинической картиной нефротического синдрома. Если источник антигенемии неизвестен и невозможна каузальная радикальная терапия, чаще всего применяют глюкокортикоиды, цитостатики, нестероидные противовоспалительные препараты, антикоагулянты изолированно или сочетанно. Лечение нефротического синдрома, обусловленного амилоидозом, заключается в лечении амилоидоза.
При больших отеках применяют мочегонные препараты и антибиотики. Из мочегонных препаратов назначают салуретики (гипотиазид, фуросемид, триампур, бринальдикс или лазикс парентерально), часто в сочетании с антагонистом альдостерона (верошпироном); в ряде случаев препарат этакриновой кислоты — урегит. Дозу подбирают индивидуально, начиная с 40–80 мг фуросемида, повышая ее при отсутствии эффекта до 400 мг и более в сутки. При развитии гипокалиемии, помимо верошпирона, дополнительно назначают препараты калия.
Потенцирует диуретический эффект салуретиков эуфиллин (диафиллин), который применяют в свечах, внутрь или внутривенно.
Показания к курортному лечению при нефротическом синдроме зависят от основного заболевания и состояния функций почек. Лечение на курортах Байрам-Али, Ситоран-Махи-Хаса (Бухара) проводится больным с нефротическим синдромом на почве Брайтова нефрита без выраженной гипертонии и без признаков почечной недостаточности. В период ремиссии нефротического синдрома возможно климатическое лечение на Южном берегу Крыма.
Острый гломерулонефрит
Все больные острым гломерулонефритом должны госпитализироваться в нефрологическое либо терапевтическое отделение. Строгий постельный режим при выраженных отеках, высоком артериальном давлении, значительных изменениях мочи вплоть до улучшения состояния, усиления диуреза, схождения отеков, снижения артериального давления и улучшения анализов мочи. Назначается диета, основной принцип которой — ограничение поваренной соли (не более 2–3 г в сутки в начале заболевания) с учетом содержания ее в пищевых продуктах, жидкости (в тяжелых случаях до 400–600 мл в сутки) при достаточном калораже и содержании витаминов. Количество принятой жидкости должно соответствовать количеству выделенной. Целесообразна любая безнатриевая диета, например рисовая, фруктово-рисовая, фруктово-овощная, картофельная, богатая ионами кальция и калия и бедная натрием.
В дальнейшем содержание соли в пище и количество жидкости определяются величиной диуреза, уровнем артериального давления, наличием отеков; однако еще длительное время (2–3 месяца и более) рекомендуется малосоленая диета (6–8 г в сутки). Белок в суточном рационе питания назначается из расчета 1 г/кг массы. Пища должна быть витаминизированной, назначают аскорбиновую кислоту, рутин.
В начале заболевания, учитывая стрептококковую этиологию острого гломерулонефрита, целесообразны антибиотики, не оказывающие нефротоксического эффекта (пенициллин, оксациллин, эритромицин, олеандомицин), в оптимальной терапевтической дозе в течение 7–10 дней. При высоком артериальном давлении показаны гипотензивные средства, салуретики (гипотиазид, фуросемид, урегит, верошпирон). Для ликвидации отечного синдрома рекомендуются диуретические (мочегонные) средства: гипотиазид по 50–100 мл, фуросемид по 40–80 мг, лазикс внутрь либо парентерально по 40–80–120 мг, урегит по 50–100 мг, альдактон по 200–300 мг/сутки.
В связи с аутоиммунным генезом острого гломерулонефрита используются средства патогенетической медикаментозной терапии (глюкокортикостероиды, иммунодепрессанты, антикоагулянты и др.). Глюкокортикостероидные гормоны (преднизолон, триамцинолон, дексаметазон) показаны при нефротическом синдроме, при затянувшемся течении острого гломерулонефрита и отсутствии эффекта от симптоматической терапии.
Под влиянием этой терапии увеличивается диурез, исчезают отеки, уменьшается или полностью ликвидируется мочевой синдром, улучшается белковый состав сыворотки крови, снижается гиперхолестеринемия. Противопоказаны они при выраженном гипертензивном синдроме.
Оптимальная суточная доза преднизолона — 60–80 мг, достигается в течение 4–6 дней, начиная с 10–20 мг, применяется 3–4 недели, после чего постепенно уменьшается (по 2,5–5 мг каждые 2–3 дня) и отменяется. Курс лечения — 4–6 недель, при необходимости повторяется через 3–6 месяцев. Лечение проводится на фоне антибиотиков, препаратов калия, антацидов, анаболических гормонов, ограничения в диете поваренной соли, под тщательным контролем.
Иммунодепрессанты (имуран, азатиоприн, циклофосфамид, лейкеран) применяются при стероидорезистентных формах острого гломерулонефрита, наличии противопоказаний к назначению глюкокортикоидов и развитии тяжелых побочных действий после приема последних. Азатиоприн и имуран назначают по 2–3 мг/кг массы (150–200 мг в сутки), циклофосфамид — по 1,5–2 мг/кг массы (100–150 мг в сутки), лейкеран — по 9,2 мг/кг массы. Лечение проводится в стационаре 4–8 — 10 недель, а затем амбулаторно в поддерживающей дозе, равной 1/3–1/2 стационарной, до 8–12 месяцев. При лечении цитостатиками необходим строгий контроль за состоянием периферической крови.
Препараты 4-аминохинолинового ряда (резохин, делагил, хлорохин, плаквенил), близкие по механизму действия к иммунодепрессантам, в условиях стационара применяются в дозе 0,5–0,75 г в сутки на протяжении 3–6 недель, а затем в поддерживающих дозах (0,25 г) в течение нескольких месяцев и даже лет амбулаторно.
Положительный терапевтический эффект возможен при применении индометацина, метиндола, вольтарена, обладающих противовоспалительным действием. Оптимальная терапевтическая доза индометацина (а также вольтарена и метиндола) — по 25 мг 4–6 раз в сутки. Курс лечения в стационаре — 4–8 недель. Затем в поддерживающих дозах (50–75 мг) индометацин 3–6 — 12 месяцев применяется амбулаторно. Эти препараты лишены серьезных побочных действий, однако у больных с нефротическим синдромом недостаточно эффективны.
Лечение острого затянувшегося гломерулонефрита
При затянувшемся остром гломерулонефрите, развитии острой почечной недостаточности показано применение гепарина внутривенно или внутримышечно в дозе 20–30 тыс. ЕД в сутки, дробно (3–4 раза в сутки) до 1 месяца с целью уменьшения гиперкоагуляции, улучшения кровообращения в почке, усиления натрийуреза и диуреза, снижения АД. Для повышения агрегации тромбоцитов, улучшения микроциркуляции в почках целесообразно назначать антиагреганты (курантил, трентал, компламин). При выраженной гипопротеинемии вводят плазму, альбумин, реополиглюкин.
При острой сердечной недостаточности назначают строфантин (или коргликон), фуросемид, эуфиллин. При острой почечной недостаточности применяют большие дозы лазикса (до 300–1000 мг внутривенно), при отсутствии эффекта — гемодиализ.
Если на 4–6-й неделе остро начавшегося гломерулонефрита выражен нефротический синдром, остаются признаки почечной недостаточности, повышено артериальное давление и состояние больного остается тяжелым, то следует думать о быстро прогрессирующем гломерулонефрите.
Быстропрогрессирующий гломерулонефрит (злокачественный, подострый, экстракапиллярный нефрит с полулуниями) — вариант хронического гломерулонефрита, характеризующийся быстрым развитием почечной недостаточности, морфологически — наличием характерных полулуний в клубочках почек.
Идиопатический быстропрогрессирующий гломерулонефрит начинается обычно как острый гломерулонефрит, нередко с болями в пояснице и макрогематурией. Клиническая картина складывается из тяжелого нефротического синдрома с выраженными отеками, анасаркой, стойкой гипертонией, которая быстро принимает злокачественное течение, с ретинопатией, отслойкой сетчатки, слепотой и быстропрогрессирующей почечной недостаточностью с азотемией (повышением уровня небелкового азота крови), анемией. Без адекватного лечения больные умирают через 6–18 месяцев от почечной недостаточности.
Лечение при быстропрогрессирующем гломерулонефрите
Сочетанная терапия цитостатиками, преднизолоном, гепарином и дипиридамолом по так называемой 4-компонентной схеме, применяемая при лечении хронического гломерулонефрита.
Плазмаферез (метод экстракорпорального очищения крови, состоящий в удалении плазмы больного и замене ее свежей донорской плазмой или альбумином) в сочетании с иммунодепрессантами и глюкокортикостероидами, особенно показан при формах быстропрогрессирующего гломерулонефрита, протекающих с антителами к базальной мембране клубочков.
Пульс-терапия — внутривенное введение сверхвысоких доз преднизолона или метилпреднизолона (1000 мг метилпреднизолона или преднизолона 3 дня подряд в изотоническом растворе хлорида натрия медленно капельно в течение 10–20 мин).
Продлевает жизнь больным и может способствовать улучшению почечного процесса гемодиализ (метод лечения больных с острой и хронической почечной недостаточностью, основанный на диффузии из крови вследствие концентрационного градиента через полупроницаемую мембрану мочевины, креатинина, мочевой кислоты, электролитов и других веществ, задерживающихся в крови при уремии). Описаны случаи успешной трансплантации почек при быстропрогрессирующем гломерулонефрите.
Хронический гломерулонефрит
Лечение хронического гломерулонефрита включает патогенетическую, симптоматическую, диетическую терапию и режим. Патогенетическое лечение при гломерулонефрите включает:
1) методы, преимущественное действие которых определяется иммунной депрессией (глюкокортикостероиды, цитостатики, плазмаферез, антилимфоцитарная сыворотка, дренаж грудного лимфатического протока);
2) противовоспалительные средства (ацетилсалициловая кислота, индометацин, бруфен);
3) антикоагулянты прямого (гепарин) и непрямого (фенилин) действия;
4) антиагреганты (дипиридамол);
5) 4-аминохинолины.
Патогенетически обосновано прежде всего применение глюкокортикостероидов, оказывающих как иммунодепрессивное, так и противовоспалительное действие. Показанием к назначению глюкокортикостероидов является хронический нефрит нефротического типа у детей, протекающий обычно с минимальными клубочковыми изменениями, у взрослых — хронический нефротического типа при длительности болезни не более 2 лет и хронический нефрит латентного течения длительностью не более 4–5 лет в стадии обострения с тенденцией к формированию нефротического синдрома.
Из цитостатиков при гломерулонефрите применяют азатиоприн (имуран), циклофосфамид (циклофосфан), лейкеран (хлорбутин). Показания к назначению цитостатиков: высокая активность гломерулонефрита, длительное течение нефрита, гипертонический синдром, начальные признаки почечной недостаточности. Показаны цитостатики также при неэффективности предшествовавшей гормональной терапии и при некоторых ее осложнениях.
К средствам активной терапии относится гепарин, оказывающий не только антикоагулянтное, но и противовоспалительное, диуретическое, гипотензивное, липолитическое, умеренное иммунодепрессивное действие.
Гепарин входит в состав 4-компонентной схемы, включающей также цитостатик в полной дозе (циклофосфамид, хлорбутин или азатиоприн — 200 мг в сутки), преднизолон (20–40 мг) и дипиридамол (400–600 мг в сутки). Эта схема лечения применяется длительно при тяжелых вариантах нефрита, быстропрогрессирующем нефрите с признаками нарастающей почечной недостаточности.
При тяжелых обострениях гломерулонефрита, высокой активности применяют плазмаферез (метод экстракорпорального очищения крови, состоящий в удалении плазмы больного и замене ее свежей донорской плазмой или альмубином), гемосорбцию (метод лечения, основанный на удалении из крови токсических веществ при прохождении ее через колонку с активированным углем или массообменники, имеющие фильтры), дренаж грудного лимфатического протока. При умеренной активности гломерулонефрита и проведении поддерживающей терапии назначают нестероидные противовоспалительные препараты, дипиридамол, трентал, компламин, 4-аминохинолины. Нестероидные противовоспалительные и антикининовые препараты (продектин, ангинин) могут ухудшать почечную гемодинамику, поэтому они противопоказаны при нарушении функции почек.
Антиагреганты и ангиопротекторы (дипиридамол, трентал) используют чаще в сочетании с более активными средствами, хотя имеются указания об их эффективности и при изолированном применении.
Длительный прием этих препаратов, улучшая микроциркуляцию в почках, способствует замедлению прогрессирования почечного поражения. Близкое действие оказывает компламин. Гипотензивная терапия также замедляет прогрессирование гломерулонефрита.
Из диетических назначений ограничение натрия хлорида и воды необходимо лишь в случаях больших отеков и гипертонии. Значительные ограничения могут быть опасными при развитии хронической почечной недостаточности. Не следует ограничивать прием белка у больных без признаков хронической почечной недостаточности. Обязательными условиями рационального ведения нефрологических больных являются достаточная физическая активность, минимальный срок пребывания больных в стационаре, возможность продолжения активного лечения в амбулаторных условиях.
Тактика ведения больных несколько различается в зависимости от клинического варианта хронического гломерулонефрита.
Амилоидоз почек
Рекомендации по общему режиму и питанию при амилоидозе соответствуют таковым при хроническом нефрите. В начальных стадиях болезни назначают препараты 4-аминохинолинового ряда, например делагил по 0,25 г 1 раз в день, длительно под контролем за числом лейкоцитов в крови (лейкопения) и преломляющими средами глаз (возможность отложения дериватов препарата). Используют также унитиол (6–10 мл 5%-ного раствора ежедневно внутримышечно повторными курсами по 30 дней с перерывами 1,5–2 месяца), анаболические гормоны, экстракты печени (кампалон, сирепар по 4–5 мл внутримышечно длительное время), сырую печень (по 80–120 г в течение 6–12 месяцев), левамизол (декарис) по 0,25 г 3 раза в неделю (4–6 курсов), обладающий иммуностимулирующим действием и в некоторых случаях задерживающий прогрессирование амилоидоза. Глюкокортикостероиды не показаны, в том числе и при нефротической стадии. В азотемической стадии проводится лечение как при хронической почечной недостаточности другой этиологии.
Лечение отеков при заболеваниях соединительной ткани традиционными методами
Основу лечения волчаночного нефрита составляют глюкокортикостероиды (в первую очередь преднизолон) и цитостатики. При тяжелых формах волчаночного нефрита показано лечение гепарином в сочетании с препаратами, препятствующими агрегации тромбоцитов (курантил).
При быстропрогрессирующем волчаночном нефрите терапия аналогична лечению других форм быстропрогрессирующих нефритов:
1) 4-компонентная схема (преднизолон + цитостатик + гепарин + курантил);
2) пульс-терапия кортикостероидами: внутривенное введение сверхвысоких доз преднизолона или метилпреднизолона — обычно по 1000 мг 3 дня подряд с последующим приемом 40–60 мг перорально длительно; плазмаферез, гемосорбция. После купирования обострения показана поддерживающая терапия преднизолоном (10–20 мг в сутки) и цитостатиком в течение 2–3 лет. В дальнейшем проводят лечение 4-аминохинолинами (делагил, резохин, хингамин, плаквенил), индометацином.
При терминальной почечной недостаточности возможно проведение гемодиализа и трансплантации почек. При неактивном течении волчаночного нефрита, длительной его ремиссии показание к терапии определяется выраженностью внепочечных поражений. В случае отсутствия внепочечной активности иммуносупрессивная терапия (преднизолон и цитостатик) не показана. Оправдано лечение 4-аминохинолинами, индометацином, курантилом. У больных ревматоидным артритом при появлении протеинурии и нефротического синдрома, снижении функции почек на фоне лечения различными препаратами следует в первую очередь исключить лекарственный генез нефропатии с обязательной отменой медикаментов и кратковременным назначением глюкокортикоидов при лекарственном нефротическом синдроме. При системной склеродермии с поражением почек показаны глюкокортикостероиды (преднизолон 30–40 мг в сутки), цитостатики, 4-аминохинолин, Д-пеницилламин. При повышенном артериальном давлении показаны гипотензивные препараты.
Лечение отеков при геморрагическом васкулите традиционными методами
Лечение при типичном геморрагическом варианте гломерулонефрита заключается в длительном применении препаратов 4-аминохинолинового ряда (делагил по 0,25–0,5 г в сутки или плаквенил по 0,4 г в сутки). При массивной гематурии, сочетающейся с внепочечными симптомами, применяют антигистаминные препараты (диазолин, тавегил), новокаин (внутривенные вливания 0,25 %-ного раствора в постепенно возрастающих дозах — от 5 до 20 мл). При отсутствии эффекта назначают глюкокортикостероиды, которые далеко не всегда дают положительный результат. При тяжелом гломерулонефрите при геморрагическом васкулите положительные результаты дает длительное, в течение многих месяцев, лечение цитостатиками (азатиоприн или циклофосфамид по 150–200 мг в сутки) в сочетании с небольшими дозами преднизолона, оправдано применение антикоагулянтной и антиагрегантной терапии (гепарина, дипиридамола). При быстропрогрессирующем гломерулонефрите рекомендуется применение 4-компонентной схемы.
Для профилактики обострений — санация очагов инфекции (лечение хронического тонзиллита, гайморита), исключение аллергизирующих воздействий — прививок, вакцинаций, неоправданной лекарственной терапии.
Лечение отеков при заболеваниях желудочно-кишечного тракта традиционными методами
Целиакия
Больным назначают безглютеновую диету, в состав которой рекомендуют включать рисовый хлеб, спелые бобы, картофельную муку, овощи, бульоны, овощные супы, желе, рисовые пудинги, сахар, джемы, мед, кукурузу, фруктовые соки, какао, кофе, чай, яйца, молочные продукты. Назначают эту диету на месяцы и годы. Диета с высоким содержанием белка, фолиевой кислоты, витамина В 12.
Болезнь Уиппла
Больным назначается диета, обогащенная белком, с ограничением жира, антибиотики (пенициллин, тетрациклин и др.), кортикостероиды, анаболические гормоны, витамины, препараты желчных кислот, парентеральное введение белков.
Лечение местных отеков традиционными методами
С началом менструации все симптомы идут на убыль. Таким женщинам назначается общеукрепляющая терапия: лечебная физкультура, поливитамины, транквилизаторы (триоксазин, элениум, седуксен по 1 таблетке в день). На 15-й день цикла — гипотиазид по 12–13 мг в день, верошпирон по 0,05 г в день или другие диуретики (диакарб по 0,125–0,25 г), оротат калия по 0,25–0,5 г 2 раза в день. Обязательные компоненты лечения — бессолевая диета, уменьшение приема жидкости, употребление калийсодержащих продуктов (изюм, курага, капуста, картофель). Коррекция функции яичников: за 10 дней до менструации введение по 10 мг прогестерона или по 30 мг прегнина ежедневно; иногда применяют комбинированные эстрогено-гестагены с 5-го по 26-й день цикла. Медикаментозное лечение проводят в течение 3–4 циклов, а затем оставляют только диетотерапию.
Лечение отеков при заболеваниях сердца нетрадиционными методами
Народная медицина при отеках, связанных с болезнями сердца, предлагает применять следующие лекарственные растения.
Березовые листья — 20 г. Заварить одним стаканом кипяченой воды. Остудить, добавить двууглекислой соды (на кончике ножа), размешать, отстоять 6 ч, процедить. Принимать в 2 приема с промежутками в 4 ч при сердечной водянке.
Трава грыжника — 50 г. Столовую полную ложку травы залить стаканом кипятка, настоять в тепле 30 мин, процедить. Пить по 1/3 стакана 3–4 раза в день при сердечных отеках.
Корень ежевики — 100 г. Столовую ложку измельченного корня залить стаканом кипятка, варить 7–10 мин, остудить, процедить, принимать по 1 ст. л. через 2 ч при водянке.
Сок травы буквицы лекарственной — 100 мл, мед пресный 1 ст. л., вода кипяченая — 100 мл. Смешать, принимать по 1 ч. л. 3 раза в день при водянке.
Пижма огородная — 50 г, 1–2 ч. л. листьев и цветков настоять на 250 мл кипятка 30 мин. Пить по 1/3 стакана 3–4 раза в день при водянке.
В лечебнике доктора П. М. Куренкова приводится народное средство от отеков в ногах. На 1 л воды взять 4 ч. л. семян льна. Кипятить 10–15 мин. Кастрюлю закрыть и поставить в теплое место. Дать настояться 1 ч. Можно не процеживать. Для вкуса можно добавить лимонного или какого-либо другого фруктового сока. Пить по полстакана, через 2 ч 6–8 раз в день. Пить лучше горячим. Результат достигается через 2 или 3 недели. В этом же лечебнике рекомендуется еще одно средство от водянки. Вымыть и нарезать 800 г петрушки, положить в кастрюлю, залить свежим, непастеризованным молоком и поставить в не слишком жаркую печь. Следует дать молоку вытопиться, но не выкипеть, до тех пор, пока не останется половина от первоначального количества. Процедить и давать больному от 1 до 2 ст. л. отвара каждый час.
Все приготовленное лекарство больной должен выпить в 1 день. Это средство — сильное мочегонное. При отеках нередко помогает и отвар брусничного листа: 1 ст. л. залить стаканом воды и кипятить 15 мин. Настой процедить и принять в течение дня.
Лечение почечных отеков нетрадиционными методами
В народной медицине для лечения отеков, связанных с заболеваниями почек, широко используются следующие лекарственные травы и сборы.
Лист толокнянки — 30 г, цветы василька — 10 г, корень солодки — 10 г. Столовую ложку смеси заварить в стакане кипящей воды, настаивать 15 мин. Процедить, принимать по 0,5 стакана утром и вечером при болезнях почек и отеках.
Листья березы — 50 г, плоды шиповника — 25 г, корень стальника колючего — 25 г. Полную столовую ложку смеси настоять на стакане холодной воды в течение 6 ч и затем кипятить 15 мин. Выпивать за день в несколько приемов. При болезнях почек и отеках.
Плоды можжевельника — 60 г, плоды фенхеля (укропа) — 20 г, корень солодки — 20 г. Полную столовую ложку смеси настоять на стакане холодной воды в течение 6 ч и затем кипятить 15 мин. Процедить, выпивать за день в несколько приемов. (Противопоказано при беременности и острых воспалениях почек). При нефритах.
Трава крапивы двудомной — 10 г, трава золотарника — 10 г, корень стальника — 10 г, трава тысячелистника — 10 г, плоды фенхеля — 10 г, трава хвоща полевого — 20 г, листья березы белой — 30 г. Полную столовую ложку смеси настоять на стакане холодной воды в течение 6 ч и затем кипятить 15 мин. Процедить, выпивать за день в несколько приемов. Противопоказано при беременности и острых воспалениях почек. При хроническом гломерулонефрите.
Стручки фасоли — 15 г, корень петрушки — 15 г, листья розмарина — 15 г, листья шалфея — 15 г, трава хвоща полевого — 15 г, трава зверобоя — 15 г. Полную столовую ложку смеси настоять на стакане холодной воды в течение 6 ч и затем кипятить 15 мин. Процедить, выпивать за день в несколько приемов при хронических нефритах.
Трава пикульника — 25 г, трава хвоща полевого — 25 г, трава горца птичьего (спорыш) — 50 г. Полную столовую ложку смеси настоять на стакане холодной воды в течение 6 ч и затем кипятить 15 мин. Процедить, выпивать 1–2 стакана в день при хроническом нефрите.
Можжевельник (ягоды) — 10 г, береза (лист) — 10 г, одуванчик (корень) — 10 г. Измельчить, смешать. Столовую ложку смеси заварить в стакане кипятка, настаивать до охлаждения. Процедить, пить по 1 ст. л. 3 раза в день при нефрите.
Известная целительница Л. Б. Ким рекомендует при заболеваниях почек принимать вместо воды отвар осиновой коры. Таким больным полезен чай из сухих цветков дыни, а также ее семечки.
Необходимо проводить разгрузочные дни 1–2 раза в неделю, употребляя только 1–1,5 кг арбузной мякоти. Такая непродолжительная диета облегчает работу почек. Очищению почек способствует отвар 1 ч. л. льняного семени на 1 стакан кипятка, 30 мин варить, помешивая. Его нужно принимать в течение 2 дней по 0,5 стакана через каждые 2 ч. Так как вскипяченная смесь будет довольно густой, перед приемом ее надо разбавить водой, можно добавить лимонный сок.
Глава 18. Отрыжка
Общее понятие об отрыжке
Отрыжка — это непроизвольное, внезапное выделение газов через рот из желудка или пищевода, иногда с примесью содержимого желудка. Отрыжка воздухом без запаха возникает при привычном заглатывании воздуха. В случае застоя и разложения желудочного содержимого газы приобретают неприятный запах.
Кислая отрыжка наблюдается при повышенной кислотности, горькая — при забросе желчи в желудок. Гнилостная отрыжка — при застое и гнилостном брожении в желудке (стеноз привратника). Отрыжка может быть единственным симптомом невроза желудка, в частности аэрофагии. Однако чаще она развивается на фоне заболеваний желудка, а также рефлекторно при заболевании других органов — печени и желчного пузыря. Лечение отрыжки зависит от основного заболевания.
Клиническая характеристика отрыжки при заболеваниях желудочно-кишечного тракта
Гастрит с повышенной кислотностью и язвенная болезнь
Отрыжка кислым присуща гастритам с повышенной секрецией, а также язвенной болезни. Помимо кислой отрыжки, отмечается болевой синдром различной степени выраженности, изжога после еды, склонность к запорам, язык обложен обильным белым налетом. Хронический гиперсекреторный гастрит характеризуется повышенной выработкой соляной кислоты. Язвенная болезнь развивается также на фоне повышенной секреции в результате нарушения равновесия между активностью желудочного сока и защитными возможностями слизистой оболочки желудка или двенадцатиперстной кишки. Кислотность отрыжки в обоих случаях зависит именно от повышенной выработки соляной кислоты, являющейся составной частью желудочного сока.
Хронический гастрит с пониженной кислотностью
Отрыжка тухлым свидетельствует либо о застое и гнилостном брожении в желудке пищи, либо о неспособности желудка ее переварить. Последнее случается при хроническом гастрите с пониженной секрецией.
Гниение в желудке возможно лишь в условиях полного отсутствия соляной кислоты — ахлоргидрии. Однако то же самое может наблюдаться и при тотальной секреторной недостаточности — ахилии, когда отсутствуют и соляная кислота, и пищеварительный фермент пепсин.
Нередко отрыжка тухлым является одним из первых симптомов обострения хронического гастрита с пониженной секрецией. Кроме того, отмечаются тяжесть и ноющие боли под ложечкой, чувство переполнения после еды, тошнота, срыгивание. Из-за желудочного дискомфорта некоторые больные стараются есть как можно меньше, что приводит к похудению. Для заболевания типична склонность к поносам, причем стул обычно бывает 2–3 раза в день, кашицеобразный, без примеси слизи и крови. При пальпации живота можно выявить умеренную болезненность в подложечной области.
Заболевание протекает волнообразно, обострения сменяются довольно продолжительными ремиссиями, однако пол ному излечению хронические гастриты с секреторной недостаточностью поддаются с трудом.
Более того, это заболевание считается предраковым, поскольку нередко сочетается с атрофией клеток слизистой оболочки желудка. Поэтому необходимо тщательно соблюдать диету, которая значительно отличается от таковой при гастритах с нормальной и повышенной секрецией.
Стеноз привратника
Однако причиной тухлой отрыжки может быть и длительный застой пищи в желудке. Это происходит при непроходимости пилорического отдела желудка, или стенозе привратника. Привратник — это мышечный жом (сфинктер), который обеспечивает изоляцию желудочного содержимого от полости двенадцатиперстной кишки. От его нормального функционирования зависит своевременный и адекватный переход пищевой кашицы из желудка в тонкий кишечник. Изолирующая функция привратника также играет немаловажную роль в пищеварении. Дело в том, что пищеварение в желудке возможно лишь в условиях кислой среды, тогда как кишечник обладает щелочной средой. Поэтому привратниковый жом, или пилорический сфинктер, обладает довольно большой мощностью.
Непроходимость пилорического отдела желудка (стеноз привратника) возникает в результате рубцевания язвы, расположенной в пилорическом канале или начальном отделе двенадцатиперстной кишки. Рубцевание язвы, если оно происходит многократно после нескольких обострений язвенной болезни, а также если язву не лечили или лечили недостаточно, вызывает рубцовую деформацию пораженного участка. Нередко язвенный дефект распространяется не только на слизистую и подслизистую оболочки желудка (двенадцатиперстной кишки), но и на мышечный слой. В таких случаях рубцовые изменения бывают наиболее обширными и глубокими. Деформация приводит к сужению просвета пилорического канала, которое может быть различной степени. От степени сужения и зависят проявления заболевания, обусловленные затруднением или полным прекращением эвакуации пищи из желудка.
При незначительной степени сужения привратника, когда пища все же поступает из желудка в кишечник, отрыжки тухлым обычно не бывает. Заболевание проявляет себя эпизодами рвоты съеденной пищей, особенно после пищевой перегрузки, тяжестью под ложечкой в течение нескольких часов после еды, изжогой. Присутствуют симптомы, типичные для основного заболевания — язвенной болезни. Однако рубцовая деформация склонна к прогрессированию, и постепенно пилорический канал становится все более узким. Происходит более длительная, а затем и постоянная задержка части пищи в полости желудка. Результатом являются перерастяжение стенки желудка, процессы гниения и брожения в его полости с возникновением отрыжки тухлым и гнилостного запаха изо рта. Со временем нарушаются все виды обмена веществ (жиров, белков, углеводов, солей). Пациенты худые, истощенные, жалуются на бульканье в животе (так называемый симптом плеска). При внешнем осмотре нередко на поверхности живота можно наблюдать рельеф «песочных часов». Для радикального излечения необходимо оперативное вмешательство.
Клиническая характеристика отрыжки при заболеваниях гепатобилиарной системы
При заболеваниях желчевыводящих путей отрыжка встречается практически всегда. Однако при наличии дуодено-гастрального рефлюкса — обратного заброса в желудок содержимого двенадцатиперстной кишки — отрыжка имеет горький характер, а при отсутствии заброса желчи в желудок имеет место отрыжка воздухом без запаха. Последняя возникает рефлекторным путем.
Хронический некалькулезный холецистит
Чаще всего отрыжка воздухом присуща бескаменному холециститу. Это хроническое воспалительное заболевание желчного пузыря, не связанное с наличием в нем камней. Заболевание протекает длительно. Болеют чаще женщины, склонные к полноте. Пациенты жалуются на тупые ноющие боли или тяжесть, дискомфорт в правом подреберье, подложечной области, иногда под правой лопаткой, тошноту, вздутие живота. Появление этих ощущений, как правило, возникает после употребления жирной, жареной пищи, копченостей, иногда после нее начинаются поносы или неустойчивый стул. При пальпации живота определяется болезненность в правом подреберье.
Хронический калькулезный холецистит
Хронический каменный холецистит развивается на фоне и сопровождает течение желчнокаменной болезни. В ряде случаев камни в желчном пузыре могут образовываться в результате наличия в нем предшествующего хронического бескаменного холецистита. Чаще всего в таком случае отрыжку воздухом сменяет отрыжка горечью. Хронический каменный холецистит вне обострения сопровождается теми же жалобами, что и бескаменный холецистит, и диагностику можно провести только при помощи ультразвукового исследования. Иногда длительное время больные не замечают у себя каких-либо признаков наличия камней, их случайно выявляют при обследовании по поводу других заболеваний.
В период обострения хронического каменного холецистита отмечаются типичные приступы желчной колики. Приступообразные, обычно сильные боли в правом подреберье являются результатом нарушения оттока желчи из желчного пузыря. Стремясь преодолеть препятствие, мешающее движению желчи, гладкая мускулатура желчного пузыря и протоков усиленно сокращается, что и является причиной возникновения болей. Желчную колику вызывают передвижение желчного песка, заклинившийся в желчных путях камень или его начавшееся перемещение.
Если желчный камень возвращается обратно в полость желчного пузыря или проталкивается в общий желчный проток, а затем и в кишечник, препятствие на пути желчи исчезает, и боль стихает даже без специальной помощи. Приступы провоцируют погрешности в диете (обильная, жирная и жареная пища, алкоголь, холодные газированные напитки), а также повышенная физическая нагрузка, езда в тряском транспорте. Боль возникает в правом подреберье или под ложечкой, может отдавать в спину, правую половину грудной клетки, правую надключичную область, правую лопатку и правую руку. Помимо отрыжки горечью, нередки тошнота и рвота, не приносящие облегчения, метеоризм и задержка стула. У некоторых больных может повыситься температура, развиться кратковременная желтуха.
Лечение отрыжки
Лечение отрыжки при заболеваниях желудочно-кишечного тракта традиционными методами
Гастрит с пониженной кислотностью
В период обострений пища должна быть механически и термически щадящей, однако должна стимулировать желудочную секрецию. С этой целью в рацион больных добавляют в небольшом количестве соленую нежирную сельдь, кисломолочные продукты, мед, «кашу» из протертых свежих огурцов, блюда из вареной капусты. Питание должно быть 5-разовым, малыми порциями.
При недостаточной секреции используют лекарственные средства, замещающие желудочный сок: натуральный желудочный сок, ацидин-пепсин во время еды, предварительно растворив в воде. Назначают также плантаглюцид, витамины группы В.
Лечение отрыжки при заболеваниях гепатобилиарной си стемы
Купирование приступа желчной колики проводят спазмолитическими средствами в инъекциях: папаверином, но-шпой, атропином, платифиллином, баралгином, а также приемом нитроглицерина под язык. Для усиления терапевтического действия спазмолитики можно комбинировать с анальгином или дроперидолом. При отсутствии эффекта в условиях стационара прибегают к новокаиновой блокаде. Если камень прочно закупоривает желчные протоки, возможно развитие различных осложнений, требующих оперативного вмешательства с удалением желчного пузыря.
Если желчный пузырь удален в экстренном или плановом порядке, нередко возникает так называемый постхолецистэктомический синдром. Одним из его проявлений также является отрыжка горечью. Помимо нее, пациенты предъявляют жалобы на тяжесть и тупые боли в правом подреберье, непереносимость жирной пищи, периодические поносы. Иногда боли приступообразно усиливаются, сопровождаются общей слабостью, сердцебиением, потливостью.
Диетотерапия
Для всех заболеваний желчевыводящих путей на первом месте в лечении стоит диетотерапия. Пациентом назначают стол № 5 по Певзнеру, в котором из рациона исключаются жирные и жареные блюда, копчености, маринады, острые блюда и приправы. Питание должно быть частым, небольшими порциями, особенно при желчнокаменной болезни. Этим достигается оптимальное опорожнение желчного пузыря и эффективность переваривания пищи.
После стихания симптомов обострения можно рекомендовать специальную «печеночную» диету, которая будет обеспечивать химическое щажение печени, способствовать желчеотделению, а также умеренному усилению функции кишечника.
1-й день диеты
Гречневая каша. 1 стакан гречневой крупы перебрать, можно поджарить, залить 3 стаканами кипятка, в кипящую воду добавить 2 ст. л. растительного масла и маленькую, мелко нарезанную луковицу.
2-й день диеты
Винегрет. Готовить по привычной рецептуре, но с меньшим количеством соленого огурца, желательно с добавлением отварной фасоли. Заправить растительным маслом. Хорошо добавить 40–50 г морской капусты или кальмаров.
Салат из отварной свеклы: 500–600 г свеклы, добавить растительное масло, 1–2 ст. л. изюма, свежее яблоко, свежую морковь (100–150 г).
Икра из свеклы: отварить 500 г свеклы, натереть на терке. Смешать с пассерованным на растительном масле репчатым луком и свежей морковью, добавить укроп, петрушку, сельдерей. Тушить в духовке, добавив немного (50 г) кипяченой воды.
3-й день диеты
Овсяная каша. С вечера замочить 1 стакан геркулеса в 3 стаканах холодной воды. Утром в течение 5 мин сварить кашу, добавив в нее 10–12 сухих яблок и 1 ст. л. изюма. Любители острых, пряных блюд могут добавить за 1 мин до готовности немного укропа, петрушки, сельдерея.
4-й день диеты
500 г обезжиренного творога смешать с 1–2 ст. л. распаренного изюма и добавить 5–8 ядер грецких орехов. Другой вариант: к 500 г творога добавить 100 г сметаны или 0,5 л кислого молока либо кефира.
Творог можно приготовить с 1 ст. л. растительного масла, укропом, петрушкой, болгарским перцем, чесноком.
5-й день диеты
Фасолевый суп, приготовленный по привычной рецептуре, но непременно с добавлением большого количества укропа.
Фасолевое пюре. Отварить 1–1,5 стакана фасоли, добавить сырой репчатый лук, предварительно мелко его нарезав и на 2–3 мин залив кипятком. Все смешать, посолить по вкусу, заправить подсолнечным маслом. Кто не любит фасоль, можно заменить ее зеленым горошком.
2–3 раза в течение дня сделать омлет из 1 яйца.
6-й день диеты
Каша из 1 стакана риса, пшена или пшеничной крупы любого помола, вплоть до манной крупы. В этот день можно выпить 1 л компота (узвара) из сухофруктов, приготовив его заранее (за 3 дня до употребления).
7-й день диеты
Рагу из овощей. Для приготовления используют все овощи, которые есть в наличии в зависимости от времени года. Набор продуктов самый разнообразный: картофель, кабачки, патиссоны, баклажаны, морковь, болгарский перец, цветная ка пуста, свекла, капуста свежая, квашеная, лук репчатый, зеленый, горошек свежий или консервированный, укроп, петрушка, сельдерей. Овощи мелко нарезать, добавить немного воды и тушить в духовке до готовности.
8-й день диеты
Печеный картофель. 800 г картофеля хорошо помыть, обсушить, слегка смазать растительным маслом и запечь в духовке. Есть с кожурой и с кусочком сала весом до 5–7 г.
Картофельное пюре с зеленью укропа, петрушки, сельдерея с добавлением 1 свежей тертой моркови. Летом — молодой отварной картофель, посыпанный большим количеством укропа, петрушки.
9-й день диеты
1 стакан гречневой крупы смолоть на кофемолке и сделать блины или оладьи, добавив кислое молоко, 1 яйцо, соду, погашенную уксусом. Желательно в этот день через 1 ч после еды пить узвар или отвар шиповника.
10-й день диеты
1 кг яблок. Свежими съесть 1/3 дневного рациона; остальные 2/3 испечь или сделать из них пюре (тушить с небольшим количеством воды).
11-й день диеты
В зависимости от времени года можно есть ягоды, фрукты, кабачки, патиссоны, тыкву, болгарский перец, салаты из этих овощей с добавлением в них листового салата, который способствует рассасыванию и выведению камней не только из желчного пузыря, но и из почек.
По окончании «печеночной» диеты, чтобы постоянно поддерживать работу печени и желчного пузыря, следует придерживаться следующих рекомендаций в выборе продуктов. Свекла для лечения печени лучше белая; красная свекла также обладает желчегонным эффектом, но ее нужно брать несколько больше. Можно использовать ботву от белой или красной свеклы. Ее добавляют в салаты, борщи, супы. Ботва содержит почти все микроэлементы, собранные в нужной и удачной пропорции, витамины.
Тертая редька или ее сок возбуждают аппетит, хорошо опорожняют желчный пузырь и способствуют удалению избытка жидкости из организма. Противопоказаниями к применению редьки являются болезни желудка, тонкого кишечника и поджелудочной железы в стадии обострения, гломерулонефрит, свежий инфаркт. Если нет противопоказаний, то редьку едят с зеленым горошком и свежим огурцом, которые снижают ее раздражающее действие. Салат делают со сметаной или растительным маслом. Редька не сочетается с мясом, яйцами, алкоголем.
Яблоки обладают выраженным желчегонным эффектом. 2–3 свежих яблока, съеденных за 1 раз, благодаря хорошей сбалансированности аскорбиновой кислоты, пектина и магния, способствуют хорошему оттоку желчи из желчного пузыря и желчных ходов печени.
Одуванчик. Весной можно использовать сок из его свежих листьев. Листья хорошо помыть, пропустить через мясорубку, отжать сок и держать в холодильнике. 2 ст. л. сока смешивают с 1 ст. л. меда — это суточная доза. Принимают по 1 ч. л. за 20 мин до еды. Листья можно заваривать и в термосе, добавив мед.
Капуста белокочанная. Рассол квашеной белокочанной капусты, выпитый 2–3 раза в день по 1/3 стакана, усиливает секрецию желчи, стимулируя работу поджелудочной железы.
Желчегонным средством являются сушеные стебли (плети) огурца. Используют 1 ст. л. сырья на 1 стакан кипятка. Кипятят 15 мин. Процеживают. Выпивают отвар в течение дня. Таким же эффектом обладает перезревший огурец (желтяк). Можно порезать его, заварить и пить как чай по 1 стакану в течение дня в теплом виде.
Кабачки, патиссоны, тыква. С наступлением сезона их необходимо вводить в рацион как можно в большем количестве. Из них делают икру, оладьи, запеканки, добавляют в супы и борщи. Эти овощи обладают прекрасными желчегонными свойствами, поэтому лучше добавлять их в любые салаты в свежем виде.
Лечение отрыжки при заболеваниях желудочно-кишечного тракта нетрадиционными методами
Гастрит с повышенной кислотностью и язвенная болезнь
При хронических гиперсекреторных гастритах применяют чай из сухих листьев и тонких веточек ежевики, мяты и мелиссы, их можно добавлять и в обычный чай.
Мягко нормализует кислотность, снижая ее до нормы, смесь равных долей цвета липы, семян льна, листьев мяты, семян фенхеля. 1 ст. л. смеси заварить стаканом кипятка. Настаивать до остывания. Процедить. Пить по 50 мл 2 раза в день до стойкого улучшения самочувствия. Это лечение довольно длительное.
Гастриты с повышенной кислотностью, протекающие менее 10 лет, хорошо поддаются лечению смесью из 3 частей плодов и цветов рябины и 1 части корня аира. 1 ст. л. смеси залить 1 стаканом холодной воды. Настаивать 1 ч, довести до кипения, охладить, процедить. Пить в теплом виде по полстакана 2–3 раза в день перед едой.
Понизить кислотность до нормы поможет свекла. Используют сок, делают салаты из свежей или отварной свеклы.
При язвенной болезни желудка или двенадцатиперстной кишки применяют сок свежей белокочанной капусты, содержащий витамин U. Его следует принимать по 0,25 стакана за 20–30 мин до еды, постепенно доводя количество сока до 1 стакана. Курс лечения — 1,5–2 месяца.
При обострении хорошо помогает в заживлении язвенного дефекта «ореховое молоко», которое готовят из лещины и грецких орехов. 10 г орехов нужно истолочь, добавить 100 г кипяченой воды, профильтровать и прибавить 1–2 ч. л. меда. Принимать по 1 дес. л. 5–6 раз в день за 30 мин до еды.
Отвар овса также обладает значительным эффектом при обострении язвенной болезни желудка или двенадцатиперстной кишки. Предварительно овес нужно тщательно промыть и высушить. Стакан овса смолоть на кофемолке. Всыпать в 2,5 л кипящей воды и убавить огонь. Периодически помешивая, варить на слабом огне (томить) 45 мин. Остудить и отжать через несколько слоев марли. Пить в теплом виде по 0,5 стакана 2–3 раза в день за 15–20 мин до еды. Если боли исчезли, отвар овса можно пить после еды. Держать в холодильнике.
Настой подорожника. 1 стакан свежих листьев подорожника залить 2 стаканами кипятка. Настаивать до охлаждения. Процедить. Пить по 0,25 стакана несколько раз в день за 30 мин до еды. Можно принимать и свежеотжатый сок подорожника. Чтобы его приготовить, свежие листья подорожника нужно измельчить на мясорубке. В полученную пасту добавить равное количество кипяченой воды. Перемешать и отжать сок. Пить по 1/3 стакана 3–4 раза в день.
Широко используются при лечении язвенной болезни антацидные средства (алмагель, препараты висмута), а также препараты, подавляющие желудочную секрецию. К ним относятся гастроцепин (по 1 таблетке 2 раза в сутки), группа блокаторов Н 2-рецепторов гистамина (гистодил, ранитидин, гистак). После рубцевания язвы при повышенной или нормальной кислотности для профилактики обострения рекомендуется один из препаратов этой группы в поддерживающих дозах на ночь в течение от нескольких месяцев до года.
Отличным лечебным свойством при недавно возникшей язве обладает настойка из алоэ. Перед обрезанием цветок 2 недели не поливать. Нужно взять 500 г листьев или весь 3–5-годичный цветок, листья хорошо вытереть. На 5 дней положить в темное, прохладное, хорошо проветриваемое место. Затем пропустить через мясорубку, добавить 500 г меда, разогретого на водяной бане до 50–60 °C, и 0,5 л натурального красного вина. Слить все в посуду из темного стекла и плотно закрыть. Настаивать в прохладном месте 7 дней.
Принимать настойку следует по следующей схеме: 1-я неделя — по 1 ч. л. 3 раза в день за 1 ч до еды; 2-я неделя — по 1 ст. л.; 3-я неделя — по 2 ст. л.
Курс лечения — 3 недели.
Гастрит с пониженной кислотностью
Вне обострения за 20–30 мин до еды пациент должен принимать 0,25 стакана теплой кипяченой воды с 0,5 ч. л. меда (медовую воду) 3 раза в день. При нулевой кислотности (ахлоргидрии) в медовую воду добавляют по 1 ст. л. сока листа подорожника и отвара сухих листьев малины (1 ст. л. на стакан кипятка — настаивать 1 ч). Сок листа подорожника и отвар листьев малины хранить в холодильнике.
Так же регулярно перед едой можно принимать напиток из ягод облепихи и шиповника. Полезны абрикосы в натуральном и сушеном виде, а также абрикосовый сок. Прием любых описанных средств за 30 мин до еды обеспечивает оптимальный режим для стимуляции желудочной секреции и повышения кислотности.
Ягоды брусники, заготовленные с осени, нужно залить холодной кипяченой водой. Пить эту воду следует в течение зимы по 0,25 стакана за 20–30 мин до еды. Воду ежедневно надо доливать. С апреля можно есть сами ягоды по 1 ч. л. перед едой.
Кислотность желудочного сока можно повысить, употребляя мясистые сорта винограда. Для этого нужно съедать его по 100–150 г за 20 мин до еды. Очень хороша для повышения кислотности фасоль во всех видах: из нее делают пюре, начинку для пирожков и вареников. Ее добавляют в супы, винегреты, салаты. Осенью и зимой готовят пюре из тертой свежей репы с растительным маслом. Однако наиболее стойко и длительно повышает кислотность мясная пища.
Лимонник китайский повышает пониженную и понижает повышенную кислотность. 2 г порошка семени лимонника достаточно для приема в течение дня. Можно приготовить сок из плодов и пить по 1 ст. л. 3 раза в день через 20 мин после еды. Эффект наступает через 40 мин, действие лимонника продолжается до 5 ч. Помимо нормализации кислотности, положительным свойством ягод является устранение болей в области желудка.
Повышает кислотность спиртовая настойка незрелых грецких орехов. 10–15 незрелых плодов быстро нарезать тонкими ломтиками, залить 0,5 л водки. Лучше настаивать в стеклянной банке, плотно закрытой крышкой, при комнатной температуре в течение 14 дней. Процедить. Настойка обладает приятным запахом, имеет темный цвет, пригодна для длительного хранения. Также помогает при болях в желудке. Принимать ее следует 3 раза в день после еды — 1 ст. л. настойки влить в 0,5 стакана воды.
Нормализовать кислотность желудочного сока можно при помощи меда и сливочного масла, взятых в равных соотношениях. Принимать эту смесь по 1 ст. л. 3–4 раза в день за 30 мин до еды. Полезно пить до еды морковный сок по 0,25 стакана.
Замечательными лечебными свойствами обладает трава подорожника. Из него делают сок и принимают по 1 ст. л. 3 раза в день за 10 мин до еды. Листья подорожника можно добавлять в салаты, когда они свежие, а из сушеных листьев делают настой, исходя из пропорции 1 ст. л. сухой травы на стакан кипятка. Принимать настой нужно по 1/3 стакана 3 раза в день до еды.
Глава 19. Повышение температуры
Общее понятие о лихорадке
Общая характеристика гипертермического синдрома и типы лихорадок
Многие заболевания инфекционного и неинфекционного генеза протекают с повышением температуры тела. Лихорадочная реакция организма — это не только проявление болезни, но и один из путей ее купирования. Нормальной температурой при измерении в подмышечной впадине считается 36,4–36,8 °C. В течение дня температура тела меняется. Разница между утренней и вечерней температурой у здоровых людей не превышает 0,6 °C.
Гипертермия — повышение температуры тела выше 37 °C — возникает при нарушении равновесия между процессами теплопродукции и теплоотдачи.
Лихорадка характеризуется не только повышением температуры, но и изменениями во всех органах и системах. Больных беспокоят головная боль, разбитость, чувство жара, сухость во рту. При лихорадке усиливается обмен веществ, учащаются пульс и дыхание. При резком повышении температуры тела больные ощущают озноб, чувство холода, дрожь. При высокой температуре тела кожа становится красной, теплой на ощупь. Быстрое снижение температуры сопровождается обильным потом.
Чаще всего причиной лихорадки бывают инфекция и продукты распада тканей. Лихорадка обычно является реакцией организма на инфекцию. Неинфекционные лихорадки встречаются редко. Степень повышения температуры может быть различной и во многом зависит от состояния организма.
Лихорадочные реакции различаются по продолжительности, высоте и типу температурной кривой. По продолжительности лихорадка бывает острой (до 2 недель), подострой (до 6 недель) и хронической (более 6 недель).
В зависимости от степени повышения температуры различают субфебрильную (37–38 °C), фебрильную (38–39 °C), высокую (39–41 °C) и сверхвысокую (гипертермическую — выше 41 °C). Гипертермическое состояние само может привести к смертельному исходу. В зависимости от суточных колебаний температуры различают шесть основных типов лихорадки (рис. 12).
Постоянная лихорадка, при которой разница между утренней и вечерней температурой тела не превышает 1 °C. Такая лихорадка чаще встречается при воспалении легких, брюшном тифе.
Послабляющая (ремиттирующая) лихорадкахарактеризуется колебаниями более чем на 1 °C. Бывает при туберкулезе, гнойных заболеваниях, пневмонии.
Перемежающаяся лихорадкахарактеризуется большими размахами температуры с правильным чередованием лихорадочных приступов и периодов нормальной температуры (2–3 суток), типична для 3– и 4-дневной малярии.

Рис. 12. Типы лихорадки: 1 — постоянная; 2 — послабляющая; 3 — перемежающаяся; 4 — возвратная; 5 — волнообразная; 6 — истощающая
Истощающая (гектическая) лихорадкахарактеризуется резким повышением температуры тела (на 2–4 °C) и падением ее до нормы и ниже. Наблюдается при сепсисе, туберкулезе.
Обратный тип лихорадки (извращенная)отличается более высокой утренней температурой по сравнению с вечерней. Встречается при туберкулезе, сепсисе.
Неправильная лихорадкасопровождается разнообразными и неправильными суточными колебаниями. Наблюдается при эндокардите, ревматизме, туберкулезе.
На основании лихорадочной реакции и симптомов интоксикации можно судить о начале заболевания. Так, при остром начале температура повышается в течение 1–3 дней и сопровождается ознобом и явлениями интоксикации. При постепенном начале температура тела повышается медленно, в течение 4–7 дней, симптомы интоксикации выражены умеренно.
Клиническая характеристика гипертермического синдрома при инфекционных заболеваниях
Лихорадка при инфекционных заболеваниях носит защитный характер. Она обычно является реакцией на инфекцию. При различных инфекционных заболеваниях могут быть различные типы температуры кривых, хотя следует помнить, что при раннем применении антибактериальной терапии температурные кривые могут существенно изменяться.
Малярия
Правильное чередование лихорадочных приступов (озноб, жар, падение температуры, сопровождающееся потом) и периодов нормальной температуры тела характерно для малярии. Приступы при этом заболевании могут повторяться через два дня на третий или через три дня на четвертый. Общая продолжительность малярийного приступа — 6–12 ч, при тропической малярии — до суток и более. Затем температура тела резко снижается до нормальной, что сопровождается обильным потоотделением. Больной чувствует слабость, сонливость. Самочувствие его улучшается. Период нормальной температуры тела длится 48–72 ч, а затем снова типичный малярийный приступ.
Брюшной тиф
Лихорадка — постоянный и характерный симптом брюшного тифа. В основном для этого заболевания характерно волнообразное течение, при котором температурные волны как бы накатываются одна на другую. В середине прошлого столетия немецкий врач Вундерлих схематически описал температурную кривую. Она состоит из фазы нарастания температуры (длящейся около недели), фазы разгара (до 2 недель) и фазы падения температуры (около 1 недели). В настоящее время в связи с ранним применением антибиотиков температурная кривая при брюшном тифе имеет различные варианты и отличается разнообразием. Чаще всего развивается ремиттирующая лихорадка и лишь при тяжелом течении — постоянного типа.
Сыпной тиф
Обычно температура повышается в течение 2–3 дней до 39–40 °C. Температура нарастает как вечером, так и утром. У больных отмечается незначительный озноб. С 4–5-го дня болезни характерен постоянный тип лихорадки. Иногда при раннем применении антибиотиков возможен ремиттирующий тип лихорадки.
При сыпном тифе могут наблюдаться «врезы» температурной кривой. Обычно это бывает на 3–4-й день болезни, когда температура тела понижается на 1,5–2 °C, а на следующий день с появлением сыпи на коже вновь поднимается до высоких цифр. Это наблюдается в разгар заболевания.
На 8–10-й день болезни у больных сыпным тифом также может отмечаться «врез» температурной кривой, аналогичный первому. Но затем через 3–4 дня температура снижается до нормы. При неосложненном сыпном тифе лихорадка длится обычно 2–3 дня.
Грипп
Для гриппа характерно острое начало. Температура тела повышается в течение суток-двух до 39–40 °C. В первые два дня клиническая картина гриппа «налицо»: с явлениями общей интоксикации и высокой температурой тела. Лихорадка длится обычно от 1 до 5 дней, затем температура критически падает и нормализуется. Обычно эта реакция сопровождается потоотделением.
Аденовирусная инфекция
При аденовирусной инфекции температура повышается до 38–39 °C в течение 2–3 дней. Лихорадка может сопровождаться ознобом и длиться около недели.
Температурная кривая носит постоянный или ремиттирующий характер. Явления общей интоксикации при аденовирусной инфекции обычно выражены слабо.
Менингококковая инфекция
При менингококковой инфекции температура тела может колебаться от субфебрильной до очень высокой (до 42 °C). Температурная кривая может быть постоянного, интермиттирующего и ремиттирующего типа. На фоне антибиотикотерапии температура снижается ко 2–3-му дню, у некоторых больных еще в течение 1–2 дней сохраняется субфебрильная температура.
Менингококцемия (менингококковый сепсис) начинается остро и протекает бурно. Характерным признаком является геморрагическая сыпь в виде звездочек неправильной формы. Элементы сыпи у одного и того же больного могут быть различной величины — от мелкоточечных до обширных кровоизлияний. Сыпь появляется через 5–15 ч от начала заболевания. Лихорадка при менингококцемии имеет чаще интермиттирующий характер. Характерны выраженные симптомы интоксикации: температура повышается до 40–41 °C, появляются сильный озноб, головная боль, геморрагическая сыпь, тахикардия, одышка, цианоз. Затем резко падает артериальное давление. Температура тела снижается до нормальных или субнормальных цифр. Двигательное возбуждение нарастает, появляются судороги. И при отсутствии соответствующего лечения наступает смерть.
Менингиты могут быть не только менингококковой этиологии. Менингит, так же как и энцефалит (воспаление головного мозга), развивается как осложнение любой перенесенной инфекции. Так, самые безобидные на первый взгляд вирусные инфекции, такие как грипп, ветряная оспа, краснуха, могут осложниться тяжелейшим энцефалитом. Обычно отмечается высокая температура тела, резкое ухудшение общего состояния, появляются общемозговые расстройства, головная боль, головокружение, тошнота, рвота, нарушение сознания, общее беспокойство.
В зависимости от поражения того или иного участка мозга могут обнаруживаться различные симптомы — расстройства со стороны черепно-мозговых нервов, параличи.
Инфекционный мононуклеоз
Инфекционный мононуклеоз чаще начинается остро, реже постепенно. Повышение температуры обычно постепенное. Лихорадка может быть постоянного типа или с большими колебаниями. Лихорадочный период зависит от тяжести течения заболевания. При легких формах он короткий (3–4 дня), при тяжелом течении — до 20 дней и более. Температурная кривая может быть различной — постоянного или ремиттирующего типа. Лихорадка может быть и субфебрильной. Явления гипертермии (40–41 °C) наблюдаются редко. Свойственны перепады температуры в течение суток с размахами 1–2 °C и литическое ее снижение.
Полиомиелит
При полиомиелите — остром вирусном заболевании центральной нервной системы — также отмечается повышение температуры. Поражаются различные отделы головного и спинного мозга. Заболевание наблюдается преимущественного у детей до 5 лет. Ранними симптомами болезни являются озноб, желудочно-кишечные расстройства (понос, рвота, запор), повышается температура тела до 38–39 °C и более. При этом заболевании нередко наблюдается двугорбая температурная кривая: первый подъем длится 1–4 дня, затем температура снижается и держится в пределах нормы 2–4 дня, затем снова отмечается ее подъем. Бывают случаи, когда температура тела повышается в пределах нескольких часов и остается незамеченной, либо заболевание протекает по типу общей инфекции без неврологической симптоматики.
Лептоспироз
К числу острых лихорадочных заболеваний относится лептоспироз. Это заболевание человека и животных, характеризующееся интоксикацией, волнообразной лихорадкой, геморрагическим синдромом, поражением почек, печени, мышц. Заболевание начинается остро.
Температура тела в течение суток повышается до высоких цифр (39–40 °C) с явлениями озноба. Температура держится на высоких цифрах в течение 6–9 дней. Характерен ремиттирующий тип температурной кривой с колебаниями в 1,5–2,5 °C. Затем температура тела нормализуется. У большинства больных отмечаются повторные волны, когда после 1–2 (реже 3–7) дней нормальной температуры тела вновь отмечается ее повышение до 38–39 °C в течение 2–3 дней.
Бруцеллез
Лихорадка — наиболее частое клиническое проявление бруцеллеза. Заболевание обычно начинается постепенно, реже остро. Лихорадка у одного и того же больного может быть различной. Иногда заболевание сопровождается типичной для бруцеллеза волнообразной температурной кривой ремиттирующего типа, когда колебания между утренней и вечерней температурой больше 1 °C, интермиттирующей — снижение температуры с высокой до нормы или постоянной — колебания между утренней и вечерней температурой не превышает 1 °C. Лихорадочные волны сопровождаются обильным потоотделением. Число волн лихорадки, их длительность и интенсивность различны. Промежутки между волнами — от 3–5 дней до нескольких недель и месяцев. Лихорадка может быть высокой, длительно субфебрильной, а может быть и нормальной (рис. 13).

Рис. 13. Виды лихорадки по степени повышения температуры: 1 — субфебрильная (37–38 °C); 2 — умеренно повышенная (38–39 °C); 3 — высокая (39–40 °C); 4 — чрезмерно высокая (выше 40 °C); 5 — гиперпиретическая (выше 41–42 °C)
Заболевание чаще протекает с длительным субфебрилитетом. Характерна смена длительного лихорадочного периода безлихорадочным промежутком также различной продолжительности.
Несмотря на высокую температуру, состояние больных остается удовлетворительным. При бруцеллезе отмечается поражение различных органов и систем (прежде всего страдают опорно-двигательная, урогенитальная, нервная системы, увеличиваются печень и селезенка).
Токсоплазмоз
Температура тела может повышаться и при других заболеваниях. Так, такое паразитарное заболевание, как токсоплазмоз, тоже сопровождается лихорадкой. При остром токсоплазмозе температура тела повышается до 38–39 °C, снижаясь до субфебрильной или нормальной на второй неделе заболевания. Заболевания протекает тяжело, с поражением печени, селезенки, увеличением лимфоузлов, макулопапулезной сыпью на кожных покровах по всему телу, симптомами общей интоксикации. Токсоплазмоз может протекать как острое заболевание с поражением центральной нервной системы (энцефалит, менингит). В случае выздоровления остаются стойкие изменения — олигофрения, снижение слуха, парез конечностей и т. д.
Орнитоз
Орнитоз — болезнь, возникающая в результате заражения человека от больных птиц. Заболевание сопровождается лихорадкой и атипично протекающей пневмонией.
Температура тела с первых дней повышается до высоких цифр. Лихорадочный период длится 9–20 дней. Температурная кривая может быть постоянной или ремиттирующей. Снижается она в большинстве случаев литически. Высота, длительность лихорадки, характер температурной кривой зависят от тяжести и клинической формы болезни. При легком течении температура тела повышается до 39 °C и держится 3–6 дней, снижаясь в течение 2–3 дней. При средней тяжести температура поднимается выше 39 °C и сохраняется на высоких цифрах в течение 20–25 дней. Повышение температуры сопровождается ознобом, снижение — обильным потоотделением. Для орнитоза характерны лихорадка, симптомы интоксикации, частое поражение легких, увеличение печени и селезенки. Заболевание может осложниться менингитом.
Туберкулез
Среди инфекционных заболеваний, протекающих с повышением температуры тела, особое место занимает туберкулез. Туберкулез — очень серьезное заболевание. Клиника его многообразна. Лихорадка у больных длительное время может протекать без выявленных органных поражений. Чаще всего температура тела держится на субфебрильных цифрах. Температурная кривая носит интермиттирующий характер, обычно не сопровождаясь ознобом. Иногда лихорадка является единственным признаком заболевания. Туберкулезным процессом могут быть поражены не только легкие, но и другие органы и системы (лимфатические узлы, костная, мочеполовая системы). У ослабленных больных возможно развитие туберкулезного менингита. Заболевание начинается постепенно. Симптомы интоксикации, вялость, сонливость, светобоязнь постепенно нарастают, температура тела держится на субфебрильных цифрах. В дальнейшем лихорадка становится постоянной, обнаруживаются отчетливые менингеальные признаки, головная боль, сонливость.
Сепсис
Сепсис — тяжелое общее инфекционное заболевание, возникающее вследствие недостаточного местного и общего иммунитета организма при наличии очага воспаления. Разви вается преимущественно у недоношенных детей, у ослабленных другими заболеваниями, переживших травму. Диагностируется по септическому очагу в организме и входным воротам инфекции, а также симптомам общей интоксикации. Температура тела чаще остается на субфебрильных цифрах, периодически возможна гипертермия. Температурная кривая может носить гектический характер. Лихорадка сопровождается ознобом, снижение температуры — резкой потливостью. Увеличиваются печень и селезенка. Нередки высыпания на кожных покровах, чаще геморрагического характера.
Гельминтозы
Повышение температуры тела может отмечаться при гельминтозах (паразитарных заболеваниях). Так, для трихинеллеза характерны плохое самочувствие, головная боль, отеки на лице, лихорадка. У большинства больных лихорадка носит ремиттирующий характер и сопровождается умеренно выраженными симптомами общей интоксикации, потливостью. Длительность лихорадки различная, зависит от тяжести состояния. При легком течении — от 5 до 7 дней; при тяжелом — может продолжаться до 6 недель и более. Ведущим симптомом заболевания являются мышечные боли. При тяжелом течении трихинеллеза могут появляться тяжелейшие миалгии с контрактурами.
Клиническая характеристика гипертермического синдрома при соматических заболеваниях
Бронхолегочные заболевания
Повышение температуры тела может наблюдаться при различных заболеваниях легких, сердца, других органов. Так, воспаление бронхов (острый бронхит) может возникать при острых инфекционных заболеваниях (грипп, корь, коклюш и др.) и при охлаждении организма. Температура тела при остром очаговом бронхите может быть субфебрильной или нормальной, а при тяжелом течении может повышаться до 38–39 °C. Беспокоят также слабость, потливость, кашель.
Развитие очаговых пневмоний (воспаления легких) связано с переходом воспалительного процесса с бронхов на легочную ткань. Они могут быть бактериального, вирусного, грибкового происхождения. Наиболее характерными симптомами очаговой пневмонии являются кашель, лихорадка и одышка. Лихорадка у больных бронхопневмонией бывает различной продолжительности. Температурная кривая чаще послабляющего типа (суточные колебания температуры в 1 °C, причем утренний минимум выше 38 °C) или неправильного типа. Нередко температура бывает субфебрильной, а в пожилом и старческом возрасте может вообще отсутствовать.
Крупозная пневмония чаще наблюдается при переохлаждении организма. Для крупозной пневмонии характерна определенная цикличность течения. Болезнь начинается остро, с потрясающего озноба, повышения температуры тела до 39–40 °C. Озноб обычно продолжается до 1–3 ч. Состояние очень тяжелое. Отмечаются одышка, цианоз. В стадии разгара болезни состояние больных еще больше ухудшается. Выражены симптомы интоксикации, дыхание частое, поверхностное, тахикардия до 100/200 ударов в минуту. На фоне выраженной интоксикации может развиться сосудистый коллапс, который характеризуется падением артериального давления, тахикардией, одышкой. Температура тела также резко снижается. Страдает нервная система (нарушается сон, могут быть галлюцинации, бред). При крупозной пневмонии, если не начато лечение антибиотиками, лихорадка может держаться на протяжении 9–11 дней и иметь постоянный характер. Падение температуры может происходить критически (в течение 12–24 ч) или постепенно, на протяжении 2–3 суток. В стадии разрешения лихорадки обычно не бывает. Температура тела нормализуется.
Ревматизм
Лихорадка может сопровождать такое заболевание, как ревматизм. Он имеет инфекционно-аллергическую природу. При этом заболевании происходит поражение соединительной ткани, страдают преимущественно сердечно-сосудистая система, суставы, центральная нервная система и другие органы. Заболевание развивается через 1–2 недели после перенесенной стрептококковой инфекции (ангина, скарлатина, фарингит). Температура тела обычно повышается до субфебрильных цифр, появляются слабость, потливость. Реже заболевание начинается остро, температура повышается до 38–39 °C. Температурная кривая носит ремиттирующий характер, сопровождается слабостью, потливостью. Через несколько дней появляются боли в суставах. Для ревматизма характерно поражение сердечной мышцы с развитием миокардита. Больного беспокоят одышка, боли в области сердца, сердцебиение. Может отмечаться повышение температуры тела до субфебрильных цифр. Лихорадочный период зависит от тяжести заболевания. Миокардит может развиться и при других инфекциях — скарлатине, дифтерии, риккетсиозах, вирусных инфекциях. Могут возникать аллергические миокардиты, например при применении различных лекарственных препаратов.
Септический эндокардит
На фоне острого тяжелого септического состояния возможно развитие септического эндокардита — воспалительного поражения эндокарда с поражением клапанов сердца. Состояние таких больных очень тяжелое. Выражены симптомы интоксикации. Беспокоят слабость, недомогание, потливость. Вначале температура тела повышается до субфебрильных цифр. На фоне субфебрильной температуры возникают нерегулярные подъемы температуры до 39 °C и выше («температурные свечи»), типичны познабливание и обильное потоотделение, отмечаются поражения со стороны сердца и других органов и систем. Диагностика первичного бактериального эндокардита представляет особые трудности, так как в начале заболевания поражение клапанного аппарата отсутствует, и единственным проявлением заболевания является лихорадка неправильного типа, сопровождающаяся ознобом с последующим обильным потоотделением и понижением температуры. Иногда подъем температуры может отмечаться в течение дня или в ночное время. Бактериальный эндокардит может развиться у больных с искусственными клапанами сердца.
В ряде случаев встречаются лихорадки, обусловленные развитием септического процесса у больных с наличием катетеров в подключичных венах.
Заболевания желчевыводящей системы
Лихорадочное состояние может возникать у больных с поражением желчевыделительной системы, печени (холангит, абсцесс печени, эмпиема желчного пузыря). Лихорадка при этих заболеваниях может являться ведущим симптомом, особенно у больных старческого и пожилого возраста. Боли таких больных обычно не беспокоят, желтухи нет. При обследовании выявляется увеличенная в размерах печень, незначительная ее болезненность.
Заболевания почек
Повышение температуры отмечается у больных с заболеваниями почек. Особенно это характерно для острого пиелонефрита, который характеризуется тяжелым общим состоянием, симптомами интоксикации, высокой лихорадкой неправильного типа, ознобом, тупыми болями в области поясницы. При распространении воспаления на мочевой пузырь и уретру возникают болезненные позывы на мочеиспускание и рези при мочеиспускании. Источником длительной лихорадки может быть урологическая гнойная инфекция (абсцессы и карбункулы почек, паранефрит, нефрит). Характерные изменения в моче в таких случаях могут отсутствовать или быть слабовыраженными.
Системные заболевания соединительной ткани
Третье место по частоте лихорадочных состояний занимают системные заболевания соединительной ткани (коллагенозы). К данной группе относятся системная красная волчанка, склеродермия, узелковый артериит, дерматомиозит, ревматоидный артрит.
Системная красная волчанка характеризуется неуклонным прогрессированием процесса, иногда довольно длительными ремиссиями. В остром периоде всегда имеется лихорадка неправильного типа, иногда принимающая гектический характер с ознобами и профузным потом. Характерны дистрофии, поражение кожи, суставов, различных органов и систем.
Следует отметить, что диффузные заболевания соединительной ткани и системные васкулиты сравнительно редко проявляются изолированной лихорадочной реакцией. Обычно они проявляются характерным поражением кожи, суставов, внутренних органов.
В основном лихорадки могут встречаться при различных васкулитах, нередко их локализованных формах (височный артериит, поражение крупных ветвей дуги аорты). В начальном периоде таких заболеваний появляется лихорадка, которая сопровождается болями в мышцах, суставах, похудением, затем появляются локализованные головные боли, обнаруживается утолщение и уплотнение височной артерии. Васкулит чаще встречается у лиц пожилого возраста.
Клиническая характеристика гипертермического синдрома при нейроэндокринной патологии
Повышение температуры тела наблюдается при различных эндокринных заболеваниях. Прежде всего к данной группе относится такое тяжелое заболевание, как диффузный токсический зоб (гипертиреоз). Развитие данного заболевания связано с избыточной продукцией тиреоидных гормонов. Возникающие в организме больного многочисленные гормональные, обменные, аутоиммунные нарушения приводят к повреждениям всех органов и систем, нарушению функций других эндокринных желез и различных видов обмена. В первую очередь поражаются нервная, сердечно-сосудистая, пищеварительная системы. Больные испытывают общую слабость, утомляемость, сердцебиение, потливость, дрожание рук, отмечается выпячивание глазных яблок, снижение массы тела, увеличивается щитовидная железа.
Расстройство терморегуляции проявляется почти постоянным чувством жара, непереносимостью жары, тепловых процедур, субфебрильной температурой тела. Повышение температуры до высоких цифр (до 40 °C и выше) характерно для осложнения диффузного токсического зоба — тиреотоксического криза, который возникает у больных с тяжелой формой заболевания. Резко обостряются все симптомы тиреотоксикоза. Появляется резко выраженное возбуждение, доходящее до психоза, пульс учащается до 150–200 ударов в минуту. Кожа лица гиперемирована, горячая, влажная, конечности цианотичны. Развиваются мышечная слабость, дрожание конечностей, выражены параличи, парезы.
Острый гнойный тиреоидит — гнойное воспаление щитовидной железы. Может вызываться различными бактериями — стафилококком, стрептококком, пневмококком, кишечной палочкой. Он возникает как осложнение гнойной инфекции, пневмонии, скарлатины, абсцессов. Клиническая картина характеризуется острым началом, повышением температуры тела до 39–40 °C, ознобом, тахикардией, сильными болями в области шеи, иррадиирующими в нижнюю челюсть, уши, усиливающимися при глотании, движении головы. Кожа над увеличенной и резко болезненной щитовидной железой гиперемирована. Продолжительность заболевания — 1,5–2 месяца.
Полиневрит — множественные поражения периферических нервов. В зависимости от причин, вызвавших заболевание, выделяют инфекционные, аллергические, токсические и другие полиневриты. Для полиневритов характерно нарушение двигательной и чувствительной функций периферических нервов с преимущественным поражением конечностей. Инфекционный полиневрит начинается обычно остро, по типу острого лихорадочного процесса, с повышением температуры тела до 38–39 °C, болями в конечностях. Температура тела держится несколько дней, затем нормализуется. На первый план в клинической картине выступают слабость и поражение мышц рук и ног, нарушение болевой чувствительности.
При аллергическом полиневрите, развивающемся после введения антирабической вакцины (применяемой для профилактики бешенства), также может отмечаться повышение температуры тела. В течение 3–6 дней после введения могут наблюдаться высокая температура тела, неукротимая рвота, головная боль, расстройство сознания.
Существует конституционально обусловленная гипоталамопатия («привычная лихорадка»). Данная лихорадка имеет наследственную предрасположенность, чаще встречается у женщин молодого возраста. На фоне вегетососудистой дистонии и постоянного субфебрилитета отмечается повышение температуры тела до 38–38,5 °C. Подъем температуры связан с физической нагрузкой или эмоциональным стрессом.
При наличии длительной лихорадки следует иметь в виду искусственную лихорадку. Некоторые больные искусственно вызывают повышение температуры тела с целью симуляции какого-либо заболевания. Чаще всего подобного рода заболевание встречается у лиц молодого и среднего возраста, в основном женского пола. Они постоянно находят у себя различные заболевания, длительно лечатся различными препаратами. Впечатление, что у них имеется серьезное заболевание, усиливается тем, что эти больные часто лежат в стационарах, где им ставятся разнообразные диагнозы, проводится терапия. При консультации данных больных психотерапевтом выявляются истероидные черты, что дает возможность заподозрить у них фальсификацию лихорадки. Состояние таких больных обычно удовлетворительное, самочувствие хорошее. Необходимо измерить температуру в присутствии врача. Таких больных необходимо тщательно обследовать.
Диагноз «искусственная лихорадка» может быть заподозрен только после наблюдения за больным, обследования его и исключения других причин и заболеваний, которые вызывают повышение температуры тела.
Клиническая характеристика гипертермического синдрома при опухолевых заболеваниях
Ведущее место среди лихорадочных состояний занимают опухолевые заболевания. Повышение температуры может встречаться при любых злокачественных опухолях. Наиболее часто лихорадка наблюдается при гипернефроме, опухолях печени, желудка, злокачественных лимфомах, лейкозах.
При злокачественных опухолях, особенно при небольшом по размеру гипернефроидном раке и при лимфопролиферативных заболеваниях, может отмечаться выраженная лихорадка. У таких больных лихорадка (чаще в утренние часы) связана с распадом опухоли или присоединением вторичной инфекции.
Особенностью лихорадки при злокачественных заболеваниях являются неправильный тип лихорадки, нередко с максимумом подъема в утренние часы, отсутствие эффекта от антибиотикотерапии.
Нередко лихорадка является единственным симптомом злокачественного заболевания. Лихорадочные состояния нередко встречаются при злокачественных опухолях печени, желудка, кишок, легких, предстательной железы. Известны случаи, когда лихорадка длительно являлась единственным симптомом злокачественной лимфомы с локализацией в забрюшинных лимфатических узлах.
Основными причинами лихорадки у онкологических больных принято считать присоединение инфекционных осложнений, рост опухоли и влияние на организм опухолевой ткани.
Клиническая характеристика гипертермического синдрома при приеме лекарственных средств
Среди больных с длительной лихорадкой в 5–7 % случаев встречается лекарственная лихорадка. Она может возникать на любые лекарственные препараты, чаще на 7–9-й день лечения. Диагностике способствуют отсутствие инфекционного или соматического заболевания, появление папулезной сыпи на кожных покровах, по времени совпадающее с приемом лекарств. Для данной лихорадки характерна одна особенность: симптомы основного заболевания на фоне терапии проходят, а температура тела растет. После отмены препарата температура тела обычно нормализуется через 2–3 суток.
Клиническая характеристика гипертермического синдрома при травмах и хирургических заболеваниях
Лихорадка может наблюдаться при различных острых хирургических заболеваниях (аппендицит, перитонит, остеомиелит и др.) и связана с проникновением в организм микробов и их токсинов. Значительное повышение температуры в послеоперационном периоде может быть обусловлено реакцией организма на операционную травму. При травме мышц и тканей температура может повышаться в результате распада белков мышц и образования аутоантител. Механическое раздражение центров терморегуляции (перелом основания черепа) часто сопровождается повышением температуры. При внутричерепных кровоизлияниях (у новорожденных), постэнцефалитных поражениях мозга также отмечается гипертермия, главным образом в результате центрального нарушения терморегуляции.
Для острого аппендицита характерно внезапное появление болей, интенсивность которых прогрессирует по мере развития воспалительных изменений в червеобразном отростке. Отмечаются также слабость, недомогание, тошнота, может быть задержка стула. Температура тела обычно повышена до 37,2–37,6 °C, иногда сопровождается ознобом. При флегмонозном аппендиците боли в правой подвздошной области постоянные, интенсивные, общее состояние ухудшается, температура тела повышается до 38–38,5 °C.
При нагноении аппендицикулярного инфильтрата образуется периаппендикулярный абсцесс. Состояние больных ухудшается. Температура тела становится высокой, гектической. Резкие перепады температуры сопровождаются ознобами. Боли в животе усиливаются. Грозным осложнением острого аппендицита является разлитой гнойный перитонит. Боли в животе носят разлитой характер. Состояние больных тяжелое. Имеется значительная тахикардия, причем частота пульса не соответствует температуре тела.
Травмы головного мозга бывают открытыми и закрытыми. К закрытым травмам относят сотрясение, ушиб и контузию со сдавлением. Наиболее часто встречается сотрясение головного мозга, основными клиническими проявлениями которого являются потеря сознания, повторная рвота и амнезия (выпадение из памяти событий, которые предшествовали расстройству сознания). В ближайшие дни после сотрясения мозга может отмечаться повышение температуры тела до субфебрильных цифр. Длительность ее может быть различной и зависит от тяжести состояния. Также наблюдаются головная боль, головокружение, слабость, недомогание, потливость.
При солнечном и тепловом ударе общее перегревание организма не обязательно. Нарушение терморегуляции возникает вследствие воздействия прямых солнечных лучей на непокрытую голову или обнаженное тело. Беспокоят слабость, головокружение, головная боль, тошнота, иногда могут отмечаться рвота и понос. В тяжелых случаях возможны возбуждение, бред, судороги, потеря сознания. Высокой температуры, как правило, не бывает.
Лечение лихорадки
Лечение лихорадки традиционными методами
При гипертермическом синдроме лечение проводится в двух направлениях: коррекция жизненно важных функций организма и непосредственно борьба с гипертермией.
Для снижения температуры тела используются как физические методы охлаждения, так и медикаментозные.
Физические методы охлаждения
К физическим средствам относятся методы, обеспечивающие охлаждение организма: рекомендуется снять одежду, произвести обтирание кожных покровов водой комнатной температуры, 20–40 %-ным раствором спирта. На запястья рук, к голове можно приложить бинт, смоченный холодной водой. Применяют также промывание желудка через зонд холодной водой (температура 4–5 °C), ставят очистительные клизмы, также с прохладной водой. В случае проведения инфузионной терапии все растворы вводят внутривенно охлажденными до 4 °C. Больного для снижения температуры тела можно обдувать вентилятором.
Эти мероприятия позволяют снизить температуру тела на 1–2 °C в течение 15–20 мин. Не следует снижать температуру тела ниже 37,5 °C, так как после этого она продолжает снижаться самостоятельно до нормальных цифр.
Медикаментозные средства
В качестве медикаментозных средств применяют анальгин, ацетилсалициловую кислоту, бруфен. Наиболее эффективно использовать препарат внутримышечно. Так, применяют 50 %-ный раствор анальгина, 2,0 мл (детям — в дозе 0,1 мл на год жизни) в сочетании с антигистаминными препаратами: 1 %-ный раствор димедрола, 2,5 %-ный раствор пипольфена или 2 %-ный раствор супрастина.
При более тяжелом состоянии для уменьшения возбудимости центральной нервной системы используют реланиум.
Разовая доза смеси для детей составляет 0,1–0,15 мл/кг массы тела внутримышечно.
Для поддержания функции надпочечников и при снижении артериального давления применяют кортикостероиды — гидрокортизон (детям по 3–5 мг на 1 кг массы тела) или преднизолон (1–2 мг на 1 кг массы).
При наличии дыхательных нарушений и сердечной недостаточности терапия должна быть направлена на ликвидацию этих синдромов.
При повышении температуры тела до высоких цифр у детей может развиться судорожный синдром, для купирования которого используют реланиум (детям до 1 года в дозе 0,05–0,1 мл; 1–5 лет — 0,15–0,5 мл 0,5 %-ного раствора, внутримышечно).
Первая помощь при тепловом или солнечном ударе
Необходимо немедленно прекратить воздействие факторов, приведших к солнечному или тепловому удару. Необходимо перенести пострадавшего в прохладное место, снять одежду, уложить, приподнять голову. Проводят охлаждение тела, головы, прикладывая компрессы с холодной водой или обливая холодной водой. Пострадавшему дают понюхать нашатырный спирт, внутрь — успокаивающие и сердечные капли (капли Зеленина, валерианы, корвалол). Больному дают обильное прохладное питье. При остановке дыхательной и сердечной деятельно сти необходимо немедленно освободить верхние дыхательные пути от рвотных масс и начать искусственное дыхание и массаж сердца до появления первых дыхательных движений и сердечной деятельности (определяют по пульсу). Больного срочно госпитализируют в стационар.
Лечение лихорадки нетрадиционными методами
Для снижения температуры тела народная медицины рекомендует использовать настои различных трав. Из лекарственных растений наиболее часто используют следующие.
Липа сердцевидная (мелколистная) — липовый цвет обладает потогонным, жаропонижающим и бактерицидным действием. 1 ст. л. мелко нарезанных цветов заварить в стакане кипятка, настоять 20 мин, процедить и пить как чай, по 1 стакану.
Малина обыкновенная: 2 ст. л. сухих ягод заварить в стакане кипятка, настоять 15–20 мин, процедить, принимать 2–3 стакана горячего настоя в течение 1–2 ч.
Клюква болотная: в научной медицине издавна используют ягоды клюквы для приготовления кислых напитков, назначаемых лихорадящим больным.
Ежевика: настой и отвар из листьев ежевики, приготовленный из расчета 10 г листьев на 200 г воды, употребляют в горячем виде внутрь с медом как потогонное средство у лихорадящих больных.
Груша обыкновенная: грушевый отвар хорошо утоляет жажду у лихорадящих больных, оказывает антисептическое действие.
Апельсин сладкий: издавна применяется для лечения различных заболеваний. Больным лихорадкой рекомендовали ежедневно (2–3 раза в день) принимать порошок из толстой кожуры апельсина, а плоды апельсина и сок хорошо утоляют жажду.
Вишня обыкновенная: плоды вишни, как и вишневый сок, хорошо утоляют жажду у лихорадящих больных.
Земляника: свежие ягоды и сок из земляники хорошо применять при лихорадке.
Для этой же цели применяют плоды и сок лимона, смородины красной.
Свежий огурец и сок из него применяют при лихорадке как жаропонижающее и противовоспалительное средство.
Мята перечная: в народной медицине мяту употребляют внутрь как мочегонное, потогонное, противопростудное средство.
Виноград культурный: сок незрелого винограда применяется в народной медицине как жаропонижающее средство, а также при ангинах.
Инжир (смоковница): отвар инжира, варенье и приготовляемый из сушеных фиг суррогат кофе обладают потогонным и жаропонижающим действием. Отвар: 2 ст. л. сухих ягод на 1 стакан молока или воды.
Шиповник (роза коричная): главным образом применяется как поливитаминное средство при лечении различных заболеваний, при истощении организма, как общеукрепляющее средство.
Горец птичий (спорыш): назначают как жаропонижающее и противовоспалительное средство, в частности при малярии, ревматизме.
Овес: в народной медицине из соломы овса готовят отвары, чаи, настойки, которые употребляют как потогонное, мочегонное, жаропонижающее средство (для приготовления отвара берут 30–40 г изрезанной соломы на 1 л воды, настаивают 2 ч).
Крапива двудомная: корни крапивы вместе с чесноком настаивают на водке в течение 6 дней и этим настоем натирают больного и дают внутрь по 3 ложки в день при лихорадке и болях в суставах.
Чистотел большой: внутрь отвар из листьев чистотела дают при лихорадке.
Ива: в народной медицине применяется кора ивы в виде отвара в основном при лихорадочном состоянии.
Глава 20. Понос
Общее понятие о поносе
Поносы — это расстройство кишечной функции, которое проявляется в учащении стула с изменением его консистенции и качества. Поносы встречаются при разнообразных заболеваниях желудочно-кишечного тракта.
В механизме их развития отмечаются следующие основные факторы: повышение моторики тонкого или толстого кишечника с учащением и усилением перистальтических волн и ускорением всего кишечного пассажа, понижение всасывания воды в толстом кишечнике с усилением секреции в просвет кишечника межклеточной жидкости либо воспалительного экссудата.
Характер поноса позволяет обычно определить локализацию поражения кишечника — толстого или тонкого. Однако такое разделение не всегда возможно, поскольку многие заболевания, особенно инфекционной природы, затрагивают все отделы желудочно-кишечного тракта. Тогда говорят, что заболевание протекает по типу острого гастроэнтероколита, что указывает на вовлечение в патологический процесс и желудка, и тонкого кишечника, и толстого.
Клиническая характеристика энтерического поноса
Энтерит
При преимущественной локализации поражения в тонком кишечнике (при энтерите) поносы могут быть различной частоты, но испражнения всегда обильные, кашицеобразные или жидкие, пенистые, их реакция кислая, обычно есть остатки непереваренных пищевых веществ — глыбки крахмала, мышечные и растительные волокна, омыленные жиры и кристаллы жирных кислот. При наличии такого стула говорят об энтерическом поносе.
Энтерический понос является типичным проявлением хронического энтерита, возникающего в результате дистрофии, воспаления или атрофии слизистой оболочки тонкой кишки. Причины, приводящие к развитию хронического энтерита, многообразны. Это может быть инфекция (дизентерийная палочка, стафилококки, сальмонеллы, вирусы) или инвазия паразитами (лямблии, аскариды). Неинфекционные энтериты возникают под воздействие промышленных ядов (фосфор, мышьяк, свинец), некоторых антибиотиков (неомицин), медикаментов салициловой группы (аспирин). Возможны аллергические повреждения слизистой тонкой кишки.
Хронические энтериты могут развиваться как вторичные заболевания на фоне других болезней пищеварительной и других систем, например после резекции желудка, при хроническом панкреатите, гепатите, циррозе печени, при почечной недостаточности, различных кожных заболеваниях (псориаз, экзема).
Симптомы. Хронический энтерит проявляется умеренными болями в околопупочной области, которые при обострении усиливаются во второй половине дня, стихают с появлением громкого урчания. Больные отмечают вздутие живота, ощущение его распирания. Частота стула — обычно 3–6 раз в сутки, в тяжелых случаях может достигать 15 раз в сутки. Стул типичный: каловые массы обильные, светло-желтого цвета, без примеси крови, слизи или гноя. При длительном или тяжелом течении хронического энтерита отмечаются симптомы нарушения всасывания необходимых для организма веществ.
Нарушение всасывания происходит потому, что в слизи стой оболочке развиваются дистрофические изменения, клетки кишечника перестают выполнять свои функции, и в результате в организм прекращается достаточное поступление белков, углеводов, жиров, минеральных веществ, микроэлементов, витаминов.
Постепенно развиваются истощение больного, похудение, отеки, чаще нижних конечностей. Нарушаются все виды обмена веществ (белковый, жировой, углеводный, минеральный). Характерны признаки гиповитаминоза, железо— и В 12-дефицитной анемии, остеопороза, дистрофии внутренних органов, в том числе печени, миокарда.
В крови отмечается пониженное содержание калия, кальция, магния, железа, белка. При копрологическом исследовании кала определяются непереваренные жиры, клетчатка, большое количество слизи и лейкоцитов. Очень часто выявляется дисбактериоз. При рентгенологическом исследовании определяется ускорение или замедление пассажа бария из желудка по тонкому кишечнику, изменение рельефа слизистой, спазмы отдельных участков.
Энтеровирусная диарея
Среди инфекционных поносов на первый план в последнее время выходят поносы вирусной природы. У детей возбудителем острого энтерита является ротавирус, у взрослых — чаще вирус Norwolk. Начало заболевания острое, поносу предшествует тошнота, в тяжелых случаях — рвота. Общеинфекционные проявления (головные боли, повышение температуры, боли в мышцах) выражены слабо. Боли в животе для вирусного энтерита не характерны. Сначала стул имеет кашицеобразный каловый характер, однако затем он становится все более жидким и водянистым. Происходит так потому, что отек и воспаление тонкой кишки, вызванные вирусом, приводят к нарушениям секреции и обратного всасывания воды, богатой солями натрия и калия. Жидкость, теряемая с поносом, содержит мало белка, но много этих ценных солей. Потери жидкости могут составить до 1 л в час.
Толстая кишка при вирусном поносе не страдает, поэтому в стуле не выявляются лейкоциты. Основной причиной, требующей немедленной терапии, является угрожающая потеря жидкости и солей. Вирусный понос длится у взрослых 1–3 дня, у детей в 2 раза дольше, поэтому необходимо сразу же начать замещение теряемой жидкости.
Желудочная ахилия
Энтерические поносы часто развиваются при гастритах с пониженной секрецией. При желудочной ахилии (отсутствии в желудочном соке соляной кислоты и пищеварительных ферментов) причин поносов может быть несколько. Во-первых, вследствие отсутствия желудочного пищеварения непереваренные остатки пищи в большом количестве, особенно при бурном опорожнении желудка, поступают в кишечник и вызывают усиленную перистальтику. Во-вторых, недостаточное предварительное переваривание пищи в желудке ведет к развитию бродильных и гнилостных процессов в тонком кишечнике. В-третьих, при недостаточной секреции соляной кислоты развиваются нарушения секреторной функции поджелудочной железы, что ведет к образованию «жирных» поносов.
Клиническая характеристика колитического поноса
Если в процесс вовлекается преимущественно толстый кишечник, стул при поносах носит иной характер. Он вначале имеет обычную консистенцию, но всегда с примесью слизи, видимой глазом. При дальнейшем развитии заболевания стул становится все более скудным, может появиться примесь крови, обычно отмечаются болезненные позывы на дефекацию — тенезмы, возникающие из-за спазма толстого кишечника. Иногда стул приобретает характер «ректального плевка» — выделяется лишь комочек слизи с гноем или кровью.
Дизентерия
Типичным примером колитического поноса является известное инфекционное заболевание — дизентерия. Возбудитель — бактерия рода шигелл. Источник инфекции — больной человек и бактерионоситель. Заражение происходит при загрязнении пищевых продуктов, воды, предметов непосредственно руками или мухами. Дизентерийные микробы локализуются главным образом в толстой кишке, вызывая ее воспаление, поверхностные эрозии и язвы.
Симптомы. Инкубационный период длится от 1 до 7 дней (чаще 2–3 дня). Заболевание начинается остро, с повышения температуры тела, озноба, чувства жара, разбитости, понижения аппетита. Затем появляются боли в животе, вначале тупые, разлитые по всему животу, в дальнейшем они становятся более острыми, схваткообразными. По месторасположению — низ живота, чаще слева, реже справа. Боли обычно усиливаются перед дефекацией. Возникают тенезмы, появляются ложные позывы на низ. При пальпации живота отмечаются спазм и болезненность толстой кишки, более выраженные в области сигмовидной кишки, которая прощупывается в виде толстого жгута. Стул типичный колитический, частота его колеблется от 2–3 раз в сутки при легкой форме заболевания до 15–20 при тяжелой. Длительность заболевания колеблется от 1–2 до 8–9 дней.
Хронический колит
Колитический стул отмечается также при хроническом колите. Хронический колит — это воспалительные, дистрофические и атрофические изменения слизистой толстой кишки, которые сопровождаются ее моторными и секреторными нарушениями. Нередко причиной хронического колита становится недолеченная дизентерия, другие инфекционные заболевания. Однако нельзя исключить влияние нерационального питания, воздействия токсических веществ (свинец, мышьяк, ртуть), лекарственных препаратов при длительном бесконтрольном приеме антибиотиков, слабительных. Значительную роль в формировании и развитии болезни играет патология других отделов желудочно-кишечного тракта (панкреатиты, гастриты).
Симптомы. Основные признаками хронического колита, помимо типичного колитического стула, являются тупые, ноющие, схваткообразные боли в разных отделах живота, иногда без четкой локализации; они всегда интенсивнее после еды и ослабевают после дефекации и отхождения газов. Боли могут усиливаться при ходьбе, тряске, после очистительных клизм. Пациенты жалуются на урчание, метеоризм, вздутие живота, ощущение неполного опорожнения кишечника, после еды могут возникать позывы к дефекации. Понос бывает до 5–6 раз в сутки, в кале — примеси слизи или крови в виде прожилок. Могут присоединиться боли в заднем проходе из-за воспаления слизистой прямой и сигмовидной кишок. При пальпации живота определяется болезненность по ходу толстого кишечника, чередование его спазмированных и расширенных участков. Течение заболевания волнообразное: ухудшение сменяется временной ремиссией.
Исследование толстой кишки при ирриго— и колоноскопии позволяет точно поставить диагноз хронического колита. Обязательно следует проводить ректороманоскопию — осмотр слизистой прямой кишки ректоскопом. При необходимости во время колоноскопии берется биопсия слизистой толстой кишки для исследования под микроскопом.
Неспецифический язвенный колит
Особое место занимают среди болезней толстого кишечника неспецифический язвенный колит и болезнь Крона, которые также сопровождаются специфическим колитическим поносом. Неспецифический язвенный колит — это хроническое заболевание толстой кишки с развитием язв в слизистой и кровоизлияний на фоне распространенного воспаления.
Причины возникновения язвенного колита неизвестны, однако обострения провоцируют физические перенапряжения, стрессовые ситуации. Чаще болеют женщины. Поражение кишечника может быть тотальным — на всем его протяжении или только на отдельном участке (сегментарное). Вовлечение прямой кишки в патологический процесс встречается практически постоянно.
Пациентов обычно тревожит триада жалоб: понос, выделение крови с каловыми массами, боли в животе. Однако стул типичный колитический, иногда в каловых массах отмечается примесь гноя.
Значительно нарушается общее самочувствие: снижение аппетита, апатия, похудение, температура повышается до 37,5–40 °C. Заболевание может протекать очень тяжело, сопровождаясь кровотечением из язв, прободением стенки кишки, перитонитом, опухолями, сепсисом, дистрофией внутренних органов. Течение заболевания многолетнее, требует постоянной поддерживающей терапии.
При ректоромано— и колоноскопии (эндоскопическом обследовании слизистой оболочки толстой кишки) выявляются отек, покраснение и повышенная кровоточивость слизистой прямой кишки и других отделов толстой кишки, язвы и псевдополипы. Биопсия слизистой подтверждает диагноз. При ирригоскопии в далеко зашедших случаях толстая кишка выглядит как «водопроводная труба». В анализах крови отмечаются неспецифические признаки воспаления — повышение количества лейкоцитов, ускорение СОЭ, понижение гемоглобина (анемия).
Болезнь Крона
Болезнь Крона — это специфическое воспаление стенки кишечника с четкими границами участков поражения. Причина заболевания также неизвестна. Специфическое воспаление сопровождается изъязвлением, распадом ткани кишечной стенки, при рубцевании которой просвет кишки сужается. Болезненный процесс захватывает не только слизистую оболочку, но и все слои кишечной стенки, проявляется в виде глубоких язв щелевидной формы или трещин. Пораженные участки кишки могут находиться друг от друга на расстоянии — так называемые «прыжки кенгуру». Редко воспаляются отделы желудочно-кишечного тракта выше кишечника — желудок, пищевод.
Симптомы. Болезнь Крона характеризует длительное хроническое течение. Пациенты обычно жалуются на постоянные боли в различных местах живота, поносы с отхождением полужидкого стула с небольшой примесью крови и слизи, вздутие и урчание в животе, похудение, боли в суставах. При поражении конечной части тонкой кишки (терминальный илеит) появляются боли в правой подвздошной области, рвота, повышение температуры, что часто приводит к оперативному вмешательству из-за подозрения на острый аппендицит. Сужение просвета тонкой кишки может приводить к непроходимости. Из других осложнений следует отметить прободение кишки на месте образования язв с последующим формированием абсцесса в брюшной полости, свищей и редко перитонита. При колоноскопии обязательно осматриваются все участки толстой кишки и конечный участок тонкой кишки с обязательной биопсией измененных участков. Биопсия подтверждает диагноз.
Клиническая характеристика гастроэнтероколитического поноса
При вовлечении в патологический процесс как тонкого, так и толстого кишечника, а также иногда и желудка развивается тотальное поражение всего желудочно-кишечного тракта — гастроэнтероколит.
При гастроэнтероколитах или энтероколитах поносы носят смешанный характер — каловые массы могут быть обильными, но с примесью слизи, реже — крови или гноя.
Пищевые токсикоинфекции
Типичным примером гастроэнтероколитов являются пищевые токсикоинфекции. Это группа заболеваний, возникающих при попадании в организм вместе с пищей микробных агентов и (или) их токсинов. Для болезни типично острое начало, бурное течение, симптомы общей интоксикации и поражения органов пищеварения. Причиной пищевых токсикоинфекций может служить множество бактерий: сальмонеллы, шигеллы, эшерихии, стрептококки, споровые анаэробы, споровые аэробы, галофильные вибрионы, стафилококковые энтеротоксины типа А, В, С, D, Е.
Источник инфекции — больной человек или бактерионоситель, а также больные животные и бактериовыделители. Микробы попадают на пищевые продукты, преимущественно те, которые не подвергаются тепловой обработке. Например, стафилококки способны размножаться в молоке и молочных изделиях с выделением в них специфических токсинов. При этом внешний вид и запах продукта ничем не отличается от обычного. Часто заболевание может быть связано с употреблением тортов и пирожных с молочным или масляным кремом, творога. Другие бактерии чаще обсеменяют мясные паштеты, рыбные консервы в масле, овощные блюда, салаты. Болезнь может протекать как в виде спорадических случаев, так и вспышек. Заболеваемость регистрируется в течение всего года, но несколько увеличивается в теплое время.
Симптомы. Инкубационный период короткий — до нескольких часов, что позволяет думать о всасывании токсинов уже в желудке. Отмечаются озноб, повышение температуры тела, тошнота, многократная рвота, схваткообразные боли в животе преимущественно в подвздошной и околопупочной областях. Затем присоединяется частый жидкий стул, иногда с примесью слизи. Крови и гноя при пищевых токсикоинфекциях в кале не бывает. Наблюдаются явления общей интоксикации: головокружение, головная боль, слабость, снижение аппетита. Кожа и видимые слизистые оболочки сухие. Язык также сухой, обложен серо-белым налетом. Диагноз пищевых инфекционных отравлений ставится на основании клинической картины, эпидемиологического анамнеза и лабораторных исследований. Решающее значение имеют результаты бактериологического исследования испражнений, рвотных масс, промывных вод желудка.
Дисбактериоз кишечника
Кроме пищевых токсикоинфекций, поносы смешанного характера сопровождают многие другие состояния и заболевания как пищеварительной системы, так и других органов и систем. Нередко поносы могут быть следствием дисбактериоза кишечника. Дисбактериоз — это нарушение состава микрофлоры кишечника, в норме заселяющей его, и размножение микробов, в норме отсутствующих. Дисбактериоз может развиться самостоятельно или сопровождать заболевания желудочно-кишечного тракта, в частности толстой кишки. Причиной его возникновения могут быть нарушения переваривания пищи при различных болезнях пищеварительной системы (гастрит с пониженной секрецией, панкреатит, энтероколит), неконтролируемый или длительный прием антибиотиков, которые подавляют рост нормальной флоры кишечника, снижение иммунитета.
У здорового человека в кишечнике доминируют лактобактерии, анаэробные стрептококки, кишечная палочка, энтерококки. Они обладают выраженной антагонистической активностью по отношению к патогенным микроорганизмам, попадающим в полость кишечника из внешней среды. При дисбактериозе нарушается как соотношение кишечной флоры, так и ее способность подавлять рост патогенных микробов. Обильно развиваются гнилостные и бродильные бактерии, грибы рода кандида, появляются патогенные штаммы кишечной палочки.
Больные предъявляют жалобы на снижение аппетита, неприятный привкус и запах изо рта, тошноту, вспучивание живота, поносы, вялость, общее недомогание. Частота стула колеблется от 2–3 раз до 5–7 раз в сутки, каловые массы обильные, имеют неприятный гнилостный запах, присутствует примесь слизи. Иногда отмечается чередование поносов и запоров — так называемый неустойчивый стул. Реже отмечают повышение температуры до 37–38 °C. При продолжительном течении заболевания могут развиться гиповитаминозы, особенно группы В.
Клиническая характеристика поносов токсико-аллергического генеза
Кишечник, как и другие органы, может повреждаться при различных аллергических состояниях. При этом развиваются аллергические поносы. Как правило, их возникновение связано с употреблением некоторых видов пищи, чувствительность к которым специфически повышена. Очень часто аллергия появляется в ответ на поступление в желудочно-кишечный тракт раков, земляники, цитрусовых, парниковых овощей, молока, яиц и многих других продуктов.
Поносы при аллергии носят смешанный характер, при них в кале встречаются остатки непереваренной пищи и слизь.
При микроскопии кала можно найти большое количество специфичных для аллергических реакций клеток — эозинофилов. Нередко поносы совпадают по времени появления с другими проявлениями аллергии — отеком Квинке, аллергическим конъюнктивитом, крапивницей.
В таких случаях диагноз ставится на основании аллергических кожных проявлений и повторного совпадения поносов с приемом определенных пищевых веществ.
В лечении аллергических поносов наибольшее значение имеют антигистаминные средства — димедрол, супрастин, тавегил в соответствующей возрастной дозировке.
Токсические поносы могут быть связаны с острыми или хроническими отравлениями различными ядами (ртуть, мышьяк) и продуктами жизнедеятельности организма (эндотоксинами). Последнее наиболее ярко проявляется при уремии — заключительной стадии почечной недостаточности. Она наступает в стадии декомпенсации хронических почечных заболеваний — гломерулонефритов, пиелонефритов, амилоидоза почек. Происходит самоотравление организма азотистыми шлаками (продуктами распада белков, выведение которых при почечной недостаточности значительно нарушено).
Понос при уремии бывает до 2–3 раз в сутки, кал зловонный, темного цвета. Живот вздут, выражены явления метеоризма, может быть частая рвота, срыгивания, язык обложен серым налетом, изо рта отчетливо ощущается запах аммиака. Лечение такого поноса — симптоматическое, значительное улучшение состояния может быть связано только с выведением шлаков аппаратом «искусственная почка».
Острое отравление мышьяком протекает как типичный гастроэнтерит с рвотой, болями в животе, обильными поносами и резким обезвоживанием. Однако отмечается сухость в глотке (несмотря на слюнотечение), а также судороги в икроножных мышцах, что должно сразу же насторожить в отношении отравления. Летальный исход (смерть больного) наступает через 1–2 дня при явлениях токсического шока.
Хронические отравления мышьяком протекают более сглаженно со стороны желудочно-кишечного тракта, однако поносы присутствуют все равно.
К ним присоединяются изменения кожи и слизистых оболочек, анемии, параличи, истощение. Диагноз мышьякового отравления легко подтвердить путем химического анализа волос и ногтей. В острых случаях диагноз могут подтвердить зеленая окраска рвотных масс и запах чеснока.
Острые отравления ртутью протекают с частым стулом, окрашенным в черный цвет, нередко с примесью крови. Вначале такие поносы характерны только при поступлении ртути через рот, позднее присоединяются специфические колиты, связанные с выведением ртути через кишечную стенку. Большую ценность для правильной диагностики представляет обнаружение ртути в крови и моче. Лечение таких отравлений должно проводиться только в условиях стационара.
Многие лекарственные средства, помимо антибиотиков, могут вызывать поносы. Часто поносы возникают при злоупотреблении слабительными средствами, как это ни парадоксально. Возможность лекарственного поноса следует учитывать при всех неясных случаях.
Токсические поносы могут наблюдаться и при хроническом отравлении никотином.
Клиническая характеристика поносов при эндокринных заболеваниях
В особую группу выделяют поносы при эндокринных заболеваниях. Считается, что они отражают нарушение гормональной регуляции функции кишечника.
Тиреотоксикоз
Особенно часто возникают поносы при тиреотоксикозе, который наблюдается при заболеваниях щитовидной железы и характеризуется высоким уровнем тиреоидных гормонов (гормонов щитовидной железы) в крови. Тиреотоксикоз часто наблюдается при диффузно-токсическом и узловом зобе, токсической аденоме, при различных воспалительных процессах в железе — тиреоидитах. Женщины болеют в 10 раз чаще, чем мужчины, они наиболее подвержены этим заболеваниям в возрасте 20–50 лет.
Причинами этой патологии могут быть как нарушения иммунитета на фоне инфекции, так и психические травмы у лиц с наследственной предрасположенностью к поражению щитовидной железы, когда в организме образуются антитела, агрессивные к ней.
Симптомы. Основными проявлениями обычно является увеличение щитовидной железы — зоб, а также пучеглазие, сердцебиение. Однако заболевание может развиться и при нормальных размерах железы. Появляются плаксивость, нервозность, бессонница. Аппетит очень хороший, больные много едят, но при этом теряют в весе до 10–15 кг за месяц.
Поносы связаны с усилением моторной функции кишечника, обычно переваривание пищи не нарушено, но может быть повышенное выделение жиров. Кожа влажная и теплая. Характерен так называемый гневный взгляд (глазные щели широко раскрыты, блеск глаз, редкое мигание), появляются боли в глазных яблоках. Развивается мышечная слабость и быстрая утомляемость, больные плохо переносят высокую температуру окружающей среды.
При типичных проявлениях с увеличением щитовидной железы диагностика не представляет труда. При нормальных размерах железы необходимо проведение исследования ее функции (с помощью радиоактивного йода) и определения уровня тиреоидных гормонов в крови.
Гипопаратиреоз
Недостаточность околощитовидных желез (гипопаратиреоз) также иногда сопровождается поносами, что связывают с повышенной возбудимостью вегетативной нервной системы при низком содержании в крови кальция.
Встречаются также периодические поносы при сахарном диабете, причем они могут быть обусловлены как специфической диабетической диетой (большое количество жиров и клетчатки, фруктов и овощей), так и часто отмечаемой при диабете пониженной ферментообразующей функцией поджелудочной железы.
Хроническая надпочечниковая недостаточность
Поносы относятся к часто наблюдаемым симптомам хронической надпочечниковой недостаточности (аддисоновой болезни), причем нередко жалобы на желудочно-кишечную дисфункцию у таких больных превалируют. Надпочечниковая недостаточность возникает при поражении коры надпочечников микобактериями туберкулеза, а также аутоантителами при аутоиммунной форме заболевания. В результате снижается продукция всех гормонов коркового слоя — глюкокортикоидов, минералокортикоидов и андрогенов.
Симптомы. Больные жалуются на быструю утомляемость, мышечную слабость, потерю массы тела, апатию, снижение или потерю аппетита, утрату интереса к жизни. Похудение обычно точно соотносится с потерей аппетита и выраженностью желудочно-кишечной дисфункции. Помимо «жирных» поносов, могут отмечаться язвенная болезнь желудка и двенадцатиперстной кишки, гастрит с пониженной секрецией.
Кроме того, один из ранних симптомов хронической надпочечниковой недостаточности — постоянно сниженное артериальное давление. Систолическое давление никогда не превышает 110 мм рт. ст., а диастолическое — 70 мм рт. ст. Характерны для аддисоновой болезни головокружения, учащенное сердцебиение, прогрессирующая слабость. Типичным признаком является потемнение кожных покровов и слизистых оболочек (гиперпигментация).
В коже отмечается повышенное отложение пигмента меланина, отвечающего за темную окраску эпидермиса. Особенно сильно темнеют участки тела, постоянно подвергающиеся трению одеждой.
При хронической надпочечниковой недостаточности отмечается снижение половой функции как у мужчин, так и у женщин. У мужчин развивается импотенция, у женщин нарушается способность к деторождению (спонтанные выкидыши, патология беременности).
У половины больных надпочечниковой недостаточностью отмечаются психические нарушения — от легких до стойких и прогрессирующих. Нередки апатия или раздражительность, с развитием заболевания нарастает негативизм, безынициативность.
Клиническая характеристика неврогенных поносов
Неврогенные поносы вызываются нарушением нервной регуляции моторной и секреторной функций кишечника. Они могут протекать в виде острых приступов под влиянием отрицательных эмоций (при волнении, страхах) или навязчивых идей, что в народе получило название «медвежья болезнь». Возможно также возникновение специфических кишечных проявлений на фоне общей невротизации организма. Для последних характерно отсутствие зависимости от качества и состава пищи. Могут отмечаться парадоксальные улучшения от разнообразной и даже грубой пищи и ухудшения на фоне соблюдения строгой щадящей диеты.
Лечение поносов
Лечение энтерических поносов традиционными методами
Хронический энтерит
Очень важно вовремя начать лечение хронического энтерита и не допустить развития синдрома нарушенного всасывания. Основная роль в терапии принадлежит строгой диете. Прием пищи больным с обострением энтерита должен осуществляться не менее 5–7 раз в сутки через равные интервалы времени. Вся пища должна поступать в теплом виде и протертой. Необходимо ограничить количество животных жиров. Овощи и фрукты предпочтительнее давать в виде пюре.
Пациентам показаны нежирные сорта говядины, телятина, куры, рыба, яйца и творог, слизистые супы, протертые каши. Необходимо полностью исключить молоко, черный хлеб, газированные напитки, чернослив, виноград, капусту, орехи, свежевыпеченные мучные изделия. При выявлении дисбактериоза следует принимать биологические препараты (колибактерин, бификол, бифидум-бактерин). При развившемся нарушении белкового обмена требуется лечение в стационаре с введением белковых препаратов, витаминов группы В, аскорбиновой кислоты в инъекциях. Против частых обильных поносов применяют вяжущие средства (каолин, препараты висмута, танальбин). При анемии показаны препараты железа, витамин B 12, фолиевая кислота.
Энтеровирусная диарея
Жидкость вводят из примерного расчета 1,5 л на литр стула (детям — 110 мл на килограмм веса), однако достаточным критерием является только нормализация состояния. Используют солевые растворы для регидратации регидрон, оратил.
Желудочная ахилия
Поносы, вызванные гастритами с пониженной секрецией, не являются отдельным заболеванием и лечатся так же, как и сами гастриты. При адекватной заместительной терапии ферментными препаратами и соляной кислотой поносы проходят чрезвычайно быстро.
Лечение колитических поносов традиционными методами
Дизентерия
Больных дизентерией можно лечить как в инфекционном стационаре, так и в домашних условиях. Из антибиотиков в последнее время используют тетрациклин (0,2–0,3 г 4 раза в день) или левомицетин (0,5 г 4 раза в день в течение 6 дней). Однако чувствительность к ним значительно снизилась. Используют также нитрофурановые препараты (фуразолидон, фурадонин и др.) по 0,1 г 4 раза в день в течение 5–7 дней. Показан комплекс витаминов. При тяжелых формах показано стационарное лечение с использованием дезинтоксикационной терапии.
Хронический колит
Доминирующее место в лечении занимает диетотерапия. Питание должно быть дробным 6–7 раз в сутки. При выраженном обострении первые 1–2 дня рекомендуется голод. Затем больным показаны слизистые супы, некрепкие мясные бульоны, протертые каши на воде, отварное мясо в виде паровых котлет и фрикаделек, яйца всмятку, вареная речная рыба, кисели, сладкий чай. Антибактериальную терапию назначают курсами по 4–5 дней, при легкой и средней степени тяжести — сульфаниламиды, при отсутствии от них эффекта — антибиотики широкого спектра действия: тетрациклин, биомицин в обычной терапевтической дозировке. В тяжелых случаях — комбинация антибиотиков с сульфаниламидами. При выраженных болях можно принимать спазмолитики (папаверин, но-шпу, платифиллин), витамины группы В, аскорбиновую кислоту, лучше в инъекциях. При преимущественном поражении прямой кишки назначают лечебные клизмы: масляные (масло облепихи, шиповника, рыбий жир с добавлением 5–10 капель витамина А), а также противовоспалительные с гидрокортизоном.
Неспецифический язвенный колит
Лечение обострения проводится только в условиях стационара. Больной должен соблюдать постельный режим. Важную роль играет диета, в которую входят фрукты и овощи в виде пюре, протертые слизистые супы, крупяные каши на воде, отварное мясо (фарш, паровые котлеты, фрикадельки), отварная рыба. Исключают цельное молоко, его продукты. Медикаментозное лечение начинают с группы препаратов сульфасалазина и салазопиридазина. В тяжелых случаях назначают преднизолон, дозы подбираются индивидуально врачом с постепенной отменой через месяц, длительность курса лечения — 3–4 месяца.
В более легких случаях можно ограничиться капельными клизмами с гидрокортизоном (125 мг на 200–250 мл теплой воды 1–2 раза в сутки) либо микроклизмами с преднизолоном (30–60 мг на 50 мл теплой воды). Можно использовать и свечи с преднизолоном. Показаны вяжущие средства — висмут с танальбином по 0,5 г 3 раза в день, белая глина (1–2 ч. л. 3 раза в день). Витамины группы В, растворы глюкозы, солей, белковые препараты вводят при необходимости в инъекциях и капельницах. При неэффективности медикаментозных средств, образовании кишечной непроходимости, прободении стенки кишки, перерождении в рак необходимо хирургическое вмешательство.
Болезнь Крона
Лечение болезни Крона соответствует лечению неспецифического язвенного колита. При развитии осложнений показано оперативное вмешательство.
Лечение гастроэнтероколитических поносов традиционными методами
Пищевая токсикоинфекция
Для удаления инфицированных продуктов и их токсинов в первые часы заболевания необходимо промывание желудка. Однако при тошноте и рвоте эта процедура может проводиться и в более поздние сроки.
Промывание проводят 2 %-ным раствором бикарбоната натрия (питьевая сода) или 0,1 %-ным раствором перманганата калия до отхождения чистых промывных вод. С целью дезинтоксикации и восстановления водно-солевого баланса используют солевые растворы: трисоль, квартасоль, регидрон и другие.
Больному дают обильное питье небольшими дозами. Важное значение имеет лечебное питание. Из рациона исключают продукты, способные оказывать раздражающее действие на желудочно-кишечный тракт.
Рекомендуется химически и механически щадящая пища (хорошо проваренная, протертая, неострая). С целью коррекции и компенсации пищеварительной недостаточности необходимо использовать препараты ферментов и ферментных комплексов — пепсин, панкреатин, фестал и другие в течение 1–2 недель.
Для восстановления нормальной микрофлоры кишечника показано назначение колибактерина, лактобактерина, бификола, бифидум-бактерина.
Дисбактериоз
Лечение дисбактериозов основано на подавлении чужеродной флоры с последующим восстановлением нормальной микрофлоры кишечника. При дисбактериозе, возникшем из-за нерациональной антибиотикотерапии, следует отменить вызвавший его антибиотик. При нарушениях пищеварения следует применять ферменты и ферментные препараты. Однако доминирующую роль должно играть лечение основного заболевания. Из общеукрепляющих средств показаны витамины, особенно группы В. С целью нормализации микробного состава флоры кишечника применяют различные бактериальные препараты — специальные бактериофаги, бактериальные препараты типа лактобактерина, колибактерина, бифидумбактерина, бификола. При наличии кандидоза назначают нистатин, леворин в соответствующей возрастной дозировке.
Так называемые алиментарные, или пищевые, поносы тоже носят смешанный характер. Они возникают при неправильном питании, грубых погрешностях в диете, нарушениях пищевого режима.
Поносы могут появляться после массивного переедания, спешки и плохого пережевывания пищи, злоупотребления грубой, объемистой жирной пищей, обильного холодного питья после еды и даже в результате физического перенапряжения после массивной пищевой нагрузки.
Лечение поносов при эндокринных заболеваниях традиционными методами
Тиреотоксикоз
Лечение поносов при тиреотоксикозе зависит от терапии основного заболевания. Необходимо воздерживаться от острой пищи и возбуждающих напитков, курения.
При диффузно-токсическом зобе проводят медикаментозную терапию мерказолилом, курс лечения — 1,5–2 года.
При большом зобе, а также непереносимости лекарственных средств или отсутствии эффекта от них применяется хирургический метод. При наличии противопоказаний к операции используют радиоактивный йод.
Хроническая надпочечниковая недостаточность
Лечение заболевания должно быть направлено, с одной стороны, на ликвидацию патологического процесса, вызвавшего повреждение надпочечников, а с другой — на замещение гормональной недостаточности. Заместительная терапия проводится синтетическими аналогами глюкокортикоидов, минералокортикоидов и андрогенов. Для больных она является жизненно необходимой и не может быть отменена ни при каких условиях.
Лечение неврогенных поносов традиционными методами
При наличии выраженной невротизации личности в совокупности с периодически возникающими без видимой причины поносами можно рекомендовать лечение у психотерапевта. Кроме того, в данном случае показан точечный массаж или самомассаж следующих точек. Точка ци-хай (VC 6) переднесрединного меридиана расположена на полтора поперечника большого пальца вниз от пупка по средней линии живота. Точка чжун-вань (VC12) переднесрединного меридиана расположена на 4 поперечника большого пальца выше пупка — между ним и мечевидным отростком по средней линии живота. Точка тянь-шу меридиана желудка (Е25) расположена на уровне пупка на 2 поперечника большого пальца в сторону от него. Точка инь-лин-цюань меридиана селезенки (RP9) расположена под нижним краем мыщелка большеберцовой кости, на 2 поперечника большого пальца ниже надколенника. Точка цюй-чи канала толстого кишечника (GI11) располагается между концом локтевой складки и наиболее выдающимся костным выступом локтевого сустава при согнутой и тесно приведенной к груди руке. Точка цзу-сан-ли канала желудка (Е36) располагается на расстоянии, равном ширине трех поперечников большого пальца, ниже коленной чашечки и на один палец в наружную сторону от острого выступающего костного остова голени (гребня большеберцовой кости). Все точки нужно обрабатывать седатирующим (тормозящим) способом. Его применяют тогда, когда нужно успокоить нервную систему, ослабить болевые проявления, расслабить спазмированные мышечные группы. В течение 1–2 с находят нужную точку и затем начинают вращательное движение по часовой стрелке. С каждым витком давление на точку усиливается на протяжении 5–6 с. Достигнув нужного уровня, давление больше не изменяют на 1–2 с, а потом происходит постепенное ослабление, сопровождаемое движениями уже против часовой стрелки, также в течение 5–6 с. Вернувшись к исходной силе давления, цикл вновь повторяют. Движения напоминают ввинчивание и вывинчивание шурупа. Палец от точки отрывать не следует, длительность воздействия зависит от конкретной цели. В минуту нужно сделать 4 цикла «ввинчиваний-вывинчиваний».
Лечение поносов нетрадиционными методами
Вот несколько рекомендаций фитотерапевтов по лечению колитов.
Колиты хорошо лечить в сезон огурцов, если ежедневно в качестве первого завтрака употреблять 100 г пюре мякоти огурцов.
Прекрасно смягчает спастический колит красная смородина. Ее можно есть в сезон по 100–150 г ежедневно, а можно готовить пюре, желе, отвары, компоты и принимать в течение всего года.
Колит можно лечить мать-и-мачехой, если 1/3 ч. л. порошка из ее листьев 3 раза в день за 20–30 мин до еды запивать горячим молоком или медовой водой.
Хорошо помогает при колитах настой одуванчика, который делают из расчета 1 ст. л. корней или травы одуванчика на 0,5 л кипятка. Настаивают 8–10 ч в 0,5-литровом термосе, затем принимают 3 раза в день перед едой за 30 мин.
Очень хорошо для лечения острых и хронических заболеваний тонкого и толстого кишечника употреблять настой, экстракт, сироп плодов черники. Эффективным способом является также прием отвара шиповника и свежих яблок. Пектиновые вещества, содержащиеся в шиповнике и яблоках, прекрасно снимают воспаление в кишечнике. Для лечения яблоки хорошо помыть, натереть, есть их необходимо через 5–7 мин после приготовления 4–6 раз в день. Яблоки следует выбирать не очень твердые, кислые, можно добавить немного меда или сахара. Уже на 3-й день появляются признаки улучшения, и можно переходить на овощную диету, но яблоки продолжать есть. Пектиновые вещества яблок — прекрасное средство лечения колита, энтероколита у лиц пожилого возраста и детей. Однако нужно знать, что яблоки обладают лечебным эффектом лишь до 1 января. После Нового года предпочтительнее использовать для лечения шиповник.
Проверенное народное средство для лечения колита: по 1 ч. л. золототысячника, шалфея, ромашки заварить в 1 стакане кипятка. Пить по 1 ст. л. через каждые 2 ч после еды, примерно 7–8 раз в день. Через 1–3 месяца дозу сократить, а промежутки времени между приемами удлинить.
Снимает боли и удаляет газы из кишечника при колитах анисовый чай. 1 ч. л. зелени аниса сухого или свежего залить 1 стаканом кипятка. Лучше готовить в заварочном чайнике, закрыв льняным полотенцем, настаивать 5–7 мин. Пить часто и понемногу в течение дня. Если за несколько приемов не проходят боли, то к заварке свежего анисового чая нужно добавить щепотку сухого или свежего укропа.
Рецепт настойки для лечения колитов предложен земским врачом С. М. Аренским, автором целого сборника лечебных средств из трав, овощей и фруктов. Ее эффективность проверили на себе несколько поколений. Такую настойку полезно всегда иметь в домашней аптеке.
Настойка из шляпок подсолнечника. Собирают их с мая до середины июня, пока головки не окрашены. На курс лечения готовят настойку в таких пропорциях: 9 ст. л. 96 %-ного спирта и 50 г мелко нарубленных шляпок подсолнечника. Шляпки подсолнечника аккуратно сложить в бутылку. Залить спиртом и настаивать в течение 5–6 дней. Затем процедить через несколько слоев марли. Взрослым пить по 20–25 капель на 0,25 стакана теплой кипяченой воды, детям до 14 лет — от 5 до 15 капель на такое же количество воды. При сильных, нестерпимых болях пить 5–6 раз в день, в остальных случаях — 3 раза в день за 20 мин до еды.
Вот несколько рекомендаций фитотерапевтов, которые помогут в налаживании работы кишечника.
М. А. Носаль, составитель сборника народных лекарственных средств из культурных и дикорастущих трав, рекомендовал делать клизмы из водного настоя ятрышника. Детям заваривать 1 ч. л., взрослым 1 ст. л. в стакане кипятка. Настаивать до охлаждения, процедить.
Старинный и весьма эффективный способ лечения поносов порошком из сухой пленки, покрывающей желудок курицы. Пленку предварительно нужно хорошо помыть, высушить, измельчить. Хранить в баночке. Полезно всегда иметь этот лечебный порошок в доме. Для одного приема достаточно на кончике ножа всыпать порошок в 1 ч. л. воды. Принимать несколько раз в день.
Для лечения поносов можно применять скорлупу зеленого грецкого ореха. Ее надо мелко нарезать, высушить. Заваривать 1 ст. л. сырья 1 стаканом крутого кипятка. Лучше это делать в термосе. Пить по 1 ст. л. несколько раз в день.
С успехом используются при поносах земляника, клубника, кислая слива, вишня (лучше сухая), груша (лучше отвар сухих, особенно дичков), ежевика, черника, свежие зеленые (незрелые) яблоки. Их заваривают кипятком и употребляют небольшими порциями в течение дня.
Хорошо помогает отвар молодых веточек и плодоножек вишни. Стоит посушить на зиму легкодоступное лекарство. 1 ст. л. сырья залить 1 стаканом кипятка, лучше использовать термос на 3–4 ч. Процедить, пить по несколько глотков через каждые 30 мин.
Лист эвкалипта заваривают из расчета 1 ст. л. на 1 л кипятка. Настаивать до охлаждения, пить по 0,25 стакана 6–8 раз в день. Желательно в этот день есть рисовую кашу.
Неплохо помогает отвар тысячелистника. Его готовят из расчета 1 ст. л. на 1,5 стакана кипятка. Отвар настаивают до остывания, пьют несколько глотков 7–9 раз в день.
Столетиями успешно лечат понос тычинками роз. 1 дес. л. (или 7 г) залить 1 стаканом кипятка, лучше в термосе. Пить по несколько глотков 7–8 раз в день.
Крепкий настой зверобоя готовят из расчета 2 ст. л. на 1 стакан кипятка. Настаивают 20–30 мин, процеживают, пьют понемногу в течение дня до прекращения поноса. Выздоровление наступает быстрее, если к этому настою добавить чесночную воду: 1 зубчик чеснока раздробить или выдавить сок в 0,5 стакана воды. Смешать настои, пить в течение дня. Питаться в это время кашами, сваренными только на воде, или пить крепкий чай с сухариками.
Хорошо лечат понос листья и ягоды барбариса. Настой приготавливают исходя из расчета 1 ст. л. листьев или ягод на 1,5 стакана кипятка. Лучше заварить в термосе и настаивать в течение 3 ч. Пить многократно по несколько глотков.
Старинный народный и эффективный способ — березовая зола. 1 ст. л. золы залить 0,5 стакана кипятка. Дать остыть. Эту кашицу всасывать постепенно в течение 3–4 ч.
При кровавом поносе хорошо использовать настой семян подорожника. Заварить с вечера 1 ст. л. сырья 1 стаканом кипятка. Настаивать ночь в термосе, процедить, начинать пить утром по 1/3 стакана каждые 30 мин, запивая 1/3 стакана горячей воды (если тяжело переносить горячую воду, можно запивать теплой, но стараться сделать ее по возможности горячее).
Глава 21. Потеря сознания
Общее понятие о состояниях, сопровождающихся потерей сознания
Клиническая характеристика состояний, сопровождающихся потерей сознания
Обморок
Обмороком называют внезапную кратковременную потерю сознания, которая возникает вследствие острого, но преходящего малокровия мозга в результате падения сосудистого тонуса. Обморок может возникнуть в результате психической травмы, при виде крови, болевом раздражении, при длительном пребывании в душном помещении, при интоксикациях и инфекционных заболеваниях.
Симптомы. Больной ощущает слабость, мелькание и потемнение в глазах, звон в ушах, головокружение. Наступает потеря сознания, больной падает. Он бледен, на лбу капли пота, конечности холодные, пульс слабого наполнения, частый или замедленный. Сердечная деятельность ослаблена, дыхание редкое и поверхностное, зрачки сужены.
Тепловой удар
Тепловой удар может возникнуть при перегревании людей, находящихся в жарко нагретом или переполненном и плохо вентилируемом помещении. Тепловому удару способствуют повышенная влажность и застой воздуха, что резко снижает теплоотдачу и испарение с поверхности тела. Организм человека обладает способностью поддерживать температуру тела в пределах 36–37 °C.
Избыточное тепло удаляется главным образом при потоотделении, частично — с выдыхаемым воздухом и через кожу. Перегревание приводит к тому, что системы теплорегуляции, кровообращения и весь организм в целом не могут приспособиться к высокой температуре окружающей среды. При этом нарушаются его важнейшие функции. Тяжелый физический труд, плотная одежда, чрезмерное питание с высоким содержанием белков и жиров, недостаточное потребление воды предрасполагают к перегреванию и развитию теплового удара. Наиболее подвержены перегреванию лица, страдающие заболеваниями сердца, ожирением.
Симптомы. При перегревании появляются головная боль, тошнота, иногда рвота. Вначале наблюдается усиленное потоотделение, покраснение и одутловатость лица. Дыхание и пульс резко учащены. Пострадавший теряет сознание и падает. Кожные покровы, язык, слизистые оболочки сухие. Кожа на ощупь горячая. Отсутствует потоотделение. Резкая одышка, частый, слабый пульс. Температура резко повышается (до 40 °C), уменьшается или прекращается выделение мочи. Возникают судорожные подергивания отдельных мышц тела или общие судороги.
Эпилепсия
Это заболевание развивается по разным причинам — наследственность, черепно-мозговая травма и пр.
Болезнь проявляется так: больной вдруг теряет сознание (но припадок свой предчувствует), падает, начинаются судороги, изо рта идет пена. Через 2–4 мин он сразу засыпает глубоким сном, а придя в себя, ничего не помнит.
При оказании помощи больному в первую очередь нужно ослабить все, что стягивает тело (ремень, воротник и пр.), обеспечить доступ свежего воздуха, вставить между зубами мягкий тампон (предупреждение прикусывания языка). Вводят в клизме 2 %-ный раствор хлоралгидрата, повторяют по показаниям 2–3 раза в сутки; 25 %-ный раствор сульфата магния внутривенно.
Эффективно введение диазепама (седуксена) в виде 0,5 %-ного раствора внутривенно медленно или внутримышечно. При малых припадках неотложная помощь не оказывается.
Эпилепсия до настоящего времени считается неизлечимой. Ее пытались излечить с помощью яда гадюки Рассела из Индии, а в Европе церебрином (глюковид, входящий в состав мозга и крови).
Кома
Кома — это глубокое расстройство функций центральной нервной системы, когда полностью теряется сознание и отсутствует реакция на внешние раздражители.
Различают комы первичного, церебрального генеза (кома апоплексическая, травматическая, эпилептическая, кома инфекционного или опухолевого генеза) и вторичного генеза. Коматозное состояние со вторичным поражением центральной нервной системы встречается при заболеваниях внутренних органов и эндокринных желез (кома диабетическая, гипогликемическая и т. д.). Коматозные состояния могут возникнуть и в результате токсического воздействия (кома алкогольная, барбитуровая), а также под влиянием физических факторов (кома тепловая, холодовая, при поражении электрическим током, лучевая). Внезапное развитие комы свойственно сосудистым нарушениям (мозговой инсульт). Относительно медленно развивается коматозное состояние при поражении мозга инфекционного характера (энцефалиты, менингиты, общие инфекции). Значительно медленнее нарастают симптомы коматозного состояния при эндогенных интоксикациях — диабетическая, печеночная, почечная кома.
Апоплексическая кома
Коматозное состояние развивается чаще всего при геморрагическом инсульте, реже — при массивном инфаркте мозга; как правило, начало заболевания внезапное.
Симптомы. Лицо в типичных случаях багровое, дыхание хриплое, одна щека отдувается — «парусит», носогубная складка сглажена. Зрачки не реагируют на свет, конечности атоничны, вялы, на стороне, противоположной очагу кровоизлияния, развивается гемиплегия; сухожильные рефлексы в первые часы обычно заторможены, могут наблюдаться патологические рефлексы — симптом Бабинского. Пульс урежен, напряжен, через некоторое время после возникновения мозгового кровоизлияния повышается температура тела. Через несколько часов после инсульта могут обнаруживаться менингеальные симптомы, более выраженные в непарализованной ноге.
Эпилептическая кома
Симптомы. Возникает после большого судорожного припадка или в результате эпилептического статуса. Кожа лица бледная, цианотичная, зрачки широкие, слабо реагируют на свет, развивается парез конечностей, глубокие рефлексы не вызываются. Характерны частое хрипящее дыхание, холодный пот, пена изо рта, падение кровяного давления, слабый аритмичный пульс.
Диабетическая кома
Наиболее грозное осложнение сахарного диабета. В крови резко повышается содержание сахара и кетоновых тел, происходит обезвоживание организма, с мочой выводятся ионы натрия, калия, хлора, фосфора. В крови происходит сдвиг в кислую сторону. Кетоновые тела при избыточном содержании оказывают токсическое влияние на клетки центральной нервной системы. Если вовремя не приняты меры, развивается диабетическая кома.
Симптомы. Различают прекоматозное и коматозное состояние.
В прекоматозном состоянии больные теряют аппетит, у них появляются слабость, головная боль, жажда, обильное мочевыделение, тошнота и рвота, запах ацетона изо рта. Отмечают сухость кожных покровов, сухой язык. Могут быть кожный зуд, тахикардия, снижение артериального давления.
При отсутствии лечения прекоматозное состояние переходит в кому. Больной впадает как будто в глубокий сон, затем полностью теряет сознание. Изо рта появляется резкий запах ацетона. В результате обезвоживания организма снижен тонус глазных яблок. Дыхание шумное, резкое, глубокое.
Гипогликемическая кома
При сахарном диабете может развиваться и другое коматозное состояние, связанное со значительным резким понижением сахара в крови, — кома гипогликемическая. Она может быть связана с передозировкой инсулина или особой повышенной чувствительностью к нему, с недостаточным приемом углеводов после введения инсулина. У детей гипогликемическое состояние встречается чаще, чем у взрослых. Однако при внимательном наблюдении за ребенком можно выявить ранние предвестники этой комы — появляются чувство голода, слабость, резкая потливость, дрожат руки, ноги, подбородок. Наступает выраженная бледность кожных покровов. В дальнейшем это состояние больного ухудшается — лицо становится маскообразным, появляются судороги, потеря сознания. Податливости глазных яблок и специфического запаха изо рта при этой коме не бывает.
Гипертонический криз
Психоэмоциональная перегрузка, сильное нервное напряжение у больного гипертонической болезнью могут привести к гипертоническому кризу, осложнению гипертонической болезни, возникающему как в период стрессовой ситуации, так и после нее. Гипертонический криз — это значительное внезапное повышение кровяного давления с нервно-сосудистыми и гуморальными нарушениями. Современный образ жизни объясняет частоту возникновения различных дистонических расстройств, в том числе и гипертонических кризов.
Симптомы. Проявляется гипертонический криз резкой головной болью, нередко тошнотой и рвотой, реже — нарушением зрения при внезапно возросшем артериальном давлении.
Лечение заболеваний, сопровождающихся синдромом потери сознания
Лечение заболеваний, сопровождающихся синдромом потери сознания, традиционными методами
Обморок
Обморок может продолжаться от нескольких секунд до нескольких минут, редко — до 1–1,5 ч. Постепенно больной приходит в себя. Остается слабость. Чем длительнее обморок и сильнее выражено ослабление сердечной деятельности, тем более опасен он для жизни.
В первую очередь необходимо уложить больного с опущенной головой и приподнятыми ногами. Этим облегчается приток крови к мозгу. Необходимо освободить больного от стесняющей одежды, обеспечить приток свежего воздуха. Лицо и грудь обрызгать холодной водой, что раздражает сосудодвигательные нервы. Осторожно поднести к носу больного ватку, смоченную нашатырным спиртом.
Растирать виски уксусом, одеколоном. Когда больной придет в себя, напоить крепким кофе или чаем, вином, коньяком с молоком. Хорошо поставить теплую клизму из 4 стаканов воды и 1 ч. л. соли.
Но если обморок будет длиться дольше 15 мин, то это уже опасно, надо больного скорее везти в больницу или вызвать врача. Пока же, не теряя времени, сделать перегонку крови из конечностей к сердцу таким образом: поднять вверх правую руку больного и держать ее в таком положении, а левую ногу, слегка приподняв, туго забинтовать, начиная от пальцев до бедра. Это направит кровь к голове. Через четверть часа эту руку и ногу осво бодить и сделать то же самое с левой рукой и правой ногой.
Если у больного начинается рвота, то надо повернуть его на бок, чтобы рвотные массы не попали в дыхательное горло.
Тепловой удар
Пострадавшего следует немедленно вынести в прохладное помещение, освободить шею и грудь от стесняющей одежды. Положить холодные компрессы или резиновые пузыри со льдом на голову, грудь, в подмышечные и паховые области. Тело можно обернуть мокрой простыней и создать поток воздуха от вентилятора.
Если сознание сохранено, то пострадавшему следует дать обильное холодное питье, при возможности — таблетку анальгина или ацетилсалициловой кислоты.
В тяжелых случаях, когда наступает остановка дыхания и сердца, немедленно нужно начинать искусственное дыхание и закрытый массаж сердца. Одновременно необходимо вызвать скорую медицинскую помощь.
Эпилепсия
Людям, болеющим эпилепсией, надо по возможности не волноваться, не пить спиртного. От судорог в ногах помогают теплые ванны до 32 °C.
Народное средство: есть как можно больше сырого лука, а главное — пить его сок. От лука припадки становятся мягче и повторяются реже.
В русских деревнях лечат эпилепсию таким средством: берут из печки несколько горящих древесных угольков, затем чашку с водой. В эту чашку сначала сдувают в воду пепел с угольков, а затем туда же кладут и угольки. Потом молятся перед иконой, читая «Отче наш», и дают выпить больному 3 раза воды из чашки.
Через 11 дней (на 12-й) надо лечение повторить. Припадки прекращаются уже после первого раза, а второй как бы закрепляет лечение навсегда. Больной выздоравливает.
Коматозные состояния
Помощь при апоплектической коме направлена на нормализацию жизненно важных функций — дыхания, сердечно-сосудистой деятельности. Прежде всего необходимо освободить дыхательные пути от слизи и слюны, при западении языка выдвинуть вперед нижнюю челюсть, в случае расстройства дыхания провести искусственную вентиляцию легких. Для поддержания сердечной деятельности вводят внутривенно медленно 0,5 %-ный раствор строфантина. Для борьбы с отеком мозга внутривенно вводят диуретики: маннитол, лазикс либо урегит, который разводят изотоническим раствором или раствором глюкозы. В целях улучшения микроциркуляции внутривенно капельно вводят реополиглюкин. Для возмещения потерь калия вводят раствор хлорида калия или панангин.
Необходима коррекция повышенного кровяного давления — введение внутривенно дибазола либо 0,01 %-ного раствора клофелина.
При травматической коме на месте происшествия принимают меры для нормализации дыхания и кровообращения. Освобождают дыхательные пути от слизи и рвотных масс, инородных тел. При нарушении дыхания проводят искусственную вентиляцию легких — дыхание рот в рот, рот в нос при помощи ручных дыхательных аппаратов. Больного госпитализируют.
Очень важно вовремя распознать это тяжелое осложнение сахарной болезни. При чувстве голода, потливости, слабости больной должен съесть кусочек сахара, мед или варенье, выпить стакан сладкого чая или компота с белым хлебом.
В тех случаях, когда больной находится без сознания и трудно решить, какая у него кома — диабетическая или гипогликемическая, надо внутривенно ввести 10–20 мл 40 %-ного раствора глюкозы. При гипогликемии больной сейчас же придет в сознание, при диабетической коме введенная глюкоза не ухудшит состояние больного.
При гипогликемии проводят инсулиновую терапию. Сердечные гликозиды и аналептики (кордиамин, кофеин и т. п.) на догоспитальном этапе следует применять лишь в случаях выраженной сердечной недостаточности или при артериальной гипотонии.
Больного экстренно госпитализируют в отделение интенсивной терапии или реанимации.
Гипертонический криз
Медицинская помощь в подобной ситуации должна быть немедленной, так как затянувшийся криз может привести к тяжелым осложнениям со стороны мозга и сердца.
До прихода врача больного следует уложить в постель, к ногам можно положить грелку. Кризы свойственны больным со сниженными адаптивными возможностями центральной нервной системы, они чаще возникают у людей чрезвычайно чувствительных к резким изменениям погоды; у женщин в связи с дисгормональными расстройствами в период менопаузы или в предменструальный период; при «шейной мигрени» — в результате остеохондроза (дегенеративного поражения) шейного отдела позвоночника, что, сопровождаясь нарушением кровообращения мозга, чаще ночью, ведет к гипертоническому кризу.
Отсюда и профилактика гипертонического криза должна быть индивидуальной, а меры ее должен выбрать врач после тщательной оценки состояния больного.
Для предупреждения гипертонической болезни надо учитывать и ликвидировать факторы, способствующие ее возникновению. Различают первичную и вторичную профилактику этого заболевания. Причем вторичная профилактика по существу совпадает с лечением больных, так как исключает меры, приостанавливающие прогрессирование болезни. Первичная профилактика направлена на предотвращение заболевания, при этом нужно помнить о факторах, способствующих развитию болезни.
Для купирования криза обзидан (индерал, пропранолол) вводят внутривенно струйно в дозе 5 мг в 10–15 мл изотонического раствора хлорида натрия. Максимальное действие наступает через 30 мин и сохраняется в течение нескольких часов. В большей степени снижается систолическое давление (бета-блокаторы не применяют при бронхиальной астме, выраженной сердечной недостаточности и брадикардии, при полной поперечной блокаде сердца).
Эффективно снижает кровяное давление при гипертонических кризах прием под язык 0,01 г коринфара (нифедипина).
Наиболее трудной задачей является оказание экстренной помощи больным с осложненным кризом при наличии минимальных признаков нарушения мозгового или коронарного кровообращения.
Из народных средств помогает снижению давления чеснок, навар из картофельной кожуры (1–2 стакана в день) и навар из ягод боярышника. Ягоды чистят от семян, заливают вечером холодной водой, приблизительно 2 стакана воды на четверть фунта ягод, а утром ягоды в этой же воде варят очень недолго и, процедив, навар пьют. Пить целый месяц.
Низкое артериальное давление для жизни менее опасно, чем высокое давление. Однако оно тоже может привести к обморочному состоянию. Низкое давление характеризуется усталостью, слабостью, сонливостью, потерей аппетита. Бывает большей частью от малокровия и чрезмерной работы.
Из народных средств помогает китайский лимонник.
Глава 22. Разрушение зубов
Общее понятие о заболеваниях, сопровождающихся разрушением зубов
Основной функцией зубов является механическая переработка пищи. Здоровые зубы и правильное их расположение украшают лицо, создают красивую улыбку. Без них невозможна правильная речь. Речь становится шепелявой при потере даже одного центрального резца. Зубы способствуют нормальным процессам дыхания, глотания, пищеварения и обмена веществ.
Болезни зубов вызывают общую интоксикацию организма, создают фон для проявления заболеваний внутренних органов. Если во рту имеются больные зубы, десны или слизистая оболочка, то рот становится источником инфекции, что вызывает осложнения и утяжеляет течение болезней. Неспокойно могут пройти роды, если рот беременной женщины нездоров. Небезопасно для плода, если у матери имеются больные зубы. Забота о зубах — это забота о здоровье.
Зубам необходимы особое внимание и уход, так как во рту человека постоянно находятся сотни разных микробов, проникающих через больные зубы в кровь и вызывающих иногда очень серьезные заболевания. Необходимо не менее 2 раз в год показывать зубы врачу для чистки, пломбирования и пр. Не забывайте чистить зубы после каждого приема пищи или по меньшей мере раз в день.
Зубная боль возникает вследствие:
1) поражения твердых тканей зуба;
2) поражения околозубных тканей;
3) воспалительных заболеваний надкостницы, челюстей или мягких тканей, окружающих челюсть;
4) невралгии второй и третьей ветвей тройничного нерва.
Нередко зубная боль возникает вследствие рефлекторного воздействия на нервный зубочелюстной аппарат при заболеваниях внутренних органов, гипертоническом кризе, патологическом прикусе и т. д.
Чаще всего зубная боль бывает при кариесе, его осложнениях (пульпит, периодонтит) и пародонтите.
Клиническая характеристика заболеваний, сопровождающихся разрушением зубов
Кариес зубов
При поверхностном кариесе отмечается незначительная болезненность от воздействия раздражителей химической или термической природы, а также при обследовании кариозной полости инструментом.
Употребление непосредственно друг за другом холодной и горячей пищи или питья действует чрезвычайно вредно на зубы, вызывая на них трещины эмали, через которые проникают микроорганизмы, обусловливающие развитие кариеса (костоеда зубов, разрушение зубной эмали).
Симптомы. Кариес средней глубины характеризуется более интенсивной болезненностью от воздействия раздражителей. Боль становится сильной при глубоком кариесе. Характерно, что боль длится только во время действия раздражающего агента и тотчас же исчезает по мере его устранения.
Пульпит
Осложнением кариеса является пульпит, который возникает при травме (отлом коронки, случайное вскрытие рога пульпы при лечении кариеса), от чрезмерного воздействия на зуб термического или химического агента.
Симптомы. Характерные признаки пульпита — острая, самопроизвольная, приступообразная боль в зубе, усиливающаяся ночью или возникающая в виде приступа под воздействием горячего или холодного, кислого или сладкого, а также при механической обработке дна кариозной полости.
Иногда боль бывает разлитой, может иррадиировать в околоушную или височную область по ходу разветвления тройничного нерва.
Периодонтит
Периодонтит — воспаление ткани, окружающей корень зуба. Возникает в результате распространения воспалительного процесса за верхушку зуба, при травме и под воздействием токсического агента.
Симптомы. Возникает ощущение, что зуб стал как бы длиннее других. Появляются головная боль, недомогание, гиперемия и отечность слизистой оболочки вокруг зуба. В зубе может быть кариозная полость или она находится под пломбой (коронкой). Нередко определяются подвижность зуба, болезненность слизистой оболочки в проекции верхушки зуба.
Периостит
Периостит — воспаление надкостницы челюсти. Воспалительный процесс из первичного очага в периодонте распространяется через костную ткань под надкостницу, где скапливается гной.
Переходная складка сглажена, гиперемирована, резко болезненна при пальпации. В зависимости от локализации периостита на лице появляется отечность различных анатомических областей. Появление гиперемии кожи свидетельствует о вовлечении в воспалительный процесс клетчаточных пространств лица или шеи.
Перикоронит
Перикоронит — воспалительный процесс ретромолярной области. Возникает в результате присоединения инфекции при затрудненном прорезывании нижних зубов мудрости.
Остеомиелит челюсти
Остеомиелит — инфекционный гнойно-некротический процесс в челюстной кости.
Острый ограниченный остеомиелит
Острый ограниченный остеомиелит клинически проявляется инфильтратом на слизистой оболочке альвеолярного отростка на уровне «причинного» зуба, резко болезненного при пальпации, неинтенсивной ноющей болью, усиливающейся при надавливании на зуб при перкуссии зуба, субфебрильной температурой тела, быстрым вовлечением в процесс регионарных лимфатических узлов.
Острый диффузный остеомиелит
Острый диффузный остеомиелит отличается бурным началом с быстрым подъемом температуры тела до 39–40 °C, ознобом, мучительной болью, иррадиирующей по ходу разветвления тройничного нерва. Инфильтрат достигает значительных размеров. Переходная складка на уровне «причинного» зуба отечна и гиперемирована; может определяться подвижность нескольких зубов. При локализации инфильтрата в области прикрепления жевательных мышц может быть рефлекторное сведение челюстей. Регионарные лимфатические узлы увеличены и резко болезненны. Изо рта отмечается зловонный запах.
Хронический одонтогенный остеомиелит
Хронический одонтогенный остеомиелит возникает после перенесенного острого остеомиелита, спустя 1–1,5 месяца. Течение характеризуется длительным сохранением свищей со скудным гнойным отделяемым, содержащим различных размеров секвестры. Воспалительный процесс под влиянием определенных факторов (переохлаждение, переутомление, длительное голодание, состояние после перенесенных тяжелых заболеваний или травм, авитаминоз и т. д.) периодически приобретает острое течение с клинической картиной, характерной для острого диффузного остеомиелита. Перенесенный в детстве хронический остеомиелит может привести к задержке роста отдельных участков или всей челюсти.
Пародонтоз
Парадентит (пародонтоз) — хроническое деструктивное заболевание пародонта и костной ткани альвеолярного отростка челюсти. Заболевание характерно для пожилого возраста, однако встречаются различные его проявления в молодом и даже детском возрасте. Больные жалуются на боль в зубах, их подвижность, кровоточивость десен или гноетечение из зубодесневых карманов.
Гиперестезия (повышенная чувствительность) твердых тканей зуба возникает при обнажении шеек зубов (пародонтозе), повышенной стираемости эмали, клиновидных дефектах, повреждении эмали от одномоментной или длительной травмы. Клинически гиперестезия проявляется болью в зубах, возникающей от химических или температурных раздражителей.
Лечение заболеваний, сопровождающихся разрушением зубов
Лечение заболеваний, сопровождающихся разрушением зубов, традиционными методами
Кариес зубов
Зубная боль при кариесе снимается устранением травмирующего агента, очисткой кариозной полости от инородного тела, остатков пищи, а также приемом анальгетиков (0,5 г анальгина или амидопирина).
Пульпит
При зубной боли, вызванной пульпитом, необходимо осторожно очистить кариозную полость от остатков пищи, обработать ее спиртом, а затем на дно полости положить ватный шарик, смоченный камфорофенолом или каплями «Дента». Полость зуба закрывают дентином или гипсом, размешанным на воде, или ватным шариком, смоченным коллодием.
Если пульпит развился в запломбированном зубе или под коронкой, то боль можно снять введением 2 %-ного раствора новокаина в переходную складку на уровне больного зуба.
Периодонтит
При периодонтите для снятия боли применяют инфильтрационную анестезию 2 %-ным раствором новокаина в переходную складку на уровне больного зуба. Кариозную полость, если зуб не под пломбой или коронкой, очищают от остатков пищи и размягченного дентина.
Назначают сульфадимезин, сульфадиметоксин, анальгин, частые полоскания полости рта теплым раствором антисептиков (раствор фурацилина 1: 5000).
Периостит
При периоститах показано раннее удаление «причинного» зуба с одномоментным вскрытием гнойника. Назначают частое полоскание полости рта теплым раствором фурацилина, перманганата калия (1: 3000) или 3 %-ным раствором перекиси водорода.
Внутрь назначают сульфаниламидные препараты и анальгетики. Ухудшение общего состояния (повышение температуры тела, головная боль, недомогание и т. п.) является показанием к лечению в стоматологическом стационаре.
Перикоронит
При перикороните рассекают или частично иссекают «капюшон» под инфильтрационной анестезией 2 %-ным раствором новокаина, промывают подслизистое пространство теплым раствором фурацилина или 3 %-ным раствором перекиси водорода.
Для оттока гнойного содержимого вводят полоску из перчаточной резины под слизистую оболочку.
Остеомиелит
При остром очаговом или диффузном остеомиелите удаляют «причинный» зуб, вскрывают гнойники и проводят компактостеотомию и противовоспалительную, десенсибилизирующую и общеукрепляющую терапию.
При хроническом остеомиелите необходимы комплексные лечебные мероприятия, направленные на ускорение формирования секвестров с последующим их удалением, создание покоя пораженному органу (иммобилизация челюстей), ликвидацию воспалительных явлений и применение средств, повышающих иммунозащитные силы организма. Приведенный курс лечения проводится в условиях стационара.
При гиперестезии твердых тканей зуба боли снимают устранением травмирующего агента, аппликационной анестезией 1–2 %-ным раствором новокаина или 3 %-ным раствором дикаина. Внутрь можно назначить 0,5 г анальгина.
Лечение заболеваний, сопровождающихся разрушением зубов, нетрадиционными методами
При гнилых зубах и отвратительном запахе изо рта очень хорошо полоскать рот наваром из травы «Барвинок», на стакан кипятка брать 2–3 щепотки сухой травы.
Причинами порчи зубов являются:
1) пища, бедная известью или слишком мягкая, отчего зубы слабеют;
2) слишком кислая пища, так как в ней растворяется зубная эмаль;
3) потребление большого количества сахара, особенно молочного, разъедающего эмаль;
4) прием железа в растворе, что сильно разрушает зубы. Железо надо принимать в капсулах или же через соломинку, а потом очень хорошо полоскать рот.
Воспаление десен
При воспалении десны надо ее смазать 2 раза йодом, полоскать рот почаще горячим настоем ромашки или шалфея и держать щеку в тепле.
Воспаление надкостницы
Воспаление надкостницы характеризуется ощущением, будто бы один из зубов выдвинулся кверху; при стискивании зубов боль увеличивается. При воспалении надкостницы надо обратиться к врачу.
Домашние и народные средства, предотвращающие разрушение зубов
Полоскать, задерживая во рту подольше, настоем на водке корня аира болотного.
Натирать десны соком подорожника. Также полоскать рот настоем этой травы, отчего зубы будут крепче.
Положить на больной зуб кусочек конского щавеля.
Положить в дупло ягоду черемухи или кусочек ладана. Оба средства очень хорошо помогают, но держать их во рту долго нельзя, так как от них начнут крошиться зубы.
Мелко накрошить кусочек луковицы, завернуть в тонкую кисею и положить в ухо на стороне, противоположной той, где находится больной зуб.
Мелко накрошить дольку чеснока, завернуть в кисею или тряпочку и привязать на пульс у запястья с противоположной стороны от больного зуба. Держать не больше 20 мин, иначе разъест до ранки.
Привязать ниже затылка на шею горячую тряпочку или тертый хрен в ткани (горчицу и пр.), чтобы хорошо пекло.
Теплым отваром шалфея, хвоща полевого, лапчатки гусиной, тысячелистника полоскать больное место, стараясь подольше задержать навар. Остывший во рту навар менять от 3 до 5 раз в течение 15 или 30 мин.
2 ст. л. измельченного корнеплода репы варить 15 мин в 1 стакане кипятка, процедить. Полоскать полость рта.
Припарки из отвара инжира применять при флюсе.
Положить на больной зуб кусочек камфоры величиной с булавочную головку. Укрепляют его на зубе куском жеваной бумаги.
При болезненном прорезывании зубов смазывать десну по нескольку раз в день раствором соды или буры, полоскать рот горячим (как только можно терпеть) раствором соды (1 ч. л. на 1 стакан горячей воды) с добавлением 1–2 капель йода. Лучше держать раствор на больной стороне, многократно меняя.
Взять ломтик свиного сала. Если сало соленое, соль необходимо счистить. Ломтик кладется на больное место, между десной и щекой. Держать ломтик во рту 15–20 мин, пока не стихнет боль. Обычно больной надолго избавляется от своих мучений.
Кладут в ухо, с той стороны щеки, где болит зуб, корешок подорожника и держат до исчезновения боли. Через 0,5–1 ч она проходит.
Из старинных русских аптекарских средств заслуживает внимания следующее, теперь совершенно забытое. Взять 15 г мирры, развести в 60 г винного спирта, добавить 15 г ложечницы, 15 г нарезанных листьев малины, 15 г листьев салепа (ятрышника), 15 г нарезанных листьев мяты и 30 г хорошего винного уксуса. Все это закупоривают в стеклянной бутыли на 3 дня. Затем настойку процеживают и ею полощут рот. Если нужно сделать больше настойки, количество веществ, составляющих средство, соответственно увеличивается в 2 или 3 раза.
Против винного камня на зубах надо есть больше земляники и лимонов.
Для восстановления крепости слабых десен, когда зубы в них даже шатаются, надо каждый день есть хотя бы 1 дольку сырого чеснока, а также полоскать рот мочой маленького ребенка.
Беременным женщинам надо обязательно пить каждый день известковую воду по столовой ложке, если нет специального лекарства. Известь необходима для образования костей ребенка, которую он и тянет из организма матери, разрушая ее зубы. Поэтому беременная женщина должна время от времени показываться зубному врачу. Держат на больном месте глоток горячей настойки, а полоскать можно и теплой.
Гигиена полости рта
Ухаживать за полостью рта надо ежедневно и систематически. Зубы лучше чистить утром после сна, так как за ночь во рту скапливается большое количество бактерий. Однако тем, у кого имеется запах изо рта, зубы следует чистить 2 раза в день — на ночь и утром. Сначала надо прополоскать рот теплой водой, затем на вымытую щетку наносят зубной порошок или пасту. Зубы очищаются со всех сторон: со стороны преддверия полости рта, с язычной стороны, со стороны жевательных поверхностей. Щетку направляют в вертикальном и горизонтальном направлениях. Движения щетки должны быть чистящие и подметающие.
Чистить зубы надо в течение 2–3 мин. Между тем на чистку зубов, как правило, затрачивается не более 25–30 с. После чистки рот следует тщательно прополоскать.
Для очищения межзубных промежутков рекомендуются зубочистки и нити «флесинги». Они должны быть безвредными для зубов и десен, сделанными из легко дезинфицируемого материала и достаточно тонкими. Сейчас распространены зубочистки из пластмасс. Зубочисткой можно пользоваться только один раз или же ее надо обработать. Нельзя пользоваться иголками, булавками и другими металлическими предметами, так как они повреждают эмаль и травмируют междесневые сосочки.
Некоторые люди применяют для чистки зубов истолченный уголь, мелкую поваренную соль. Их применять не рекомендуется, так как уголь и соль содержат кристаллы, которые могут травмировать эмаль. Нельзя также применять мыло: при взаимодействии с жесткой водой образуется едкий калий.
В настоящее время самым распространенным средством гигиены полости рта являются зубные пасты. Они гигиеничны, компактны, пластичны, приятны на вкус, долго сохраняются. Зубные пасты можно разделить на две группы:
1) гигиенические пасты, обладающие только механическим очищающим действием;
2) лечебно-профилактические пасты.
По данным Центрального института стоматологии, некоторые пасты в ряде случаев повышают чувствительность к различного рода раздражителям, вызывают чувство жжения слизистой и усиливают кровоточивость десен. Применение этих паст нецелесообразно. Выбор пасты лучше согласовать со стоматологом.
После каждого приема пищи рот следует полоскать. Для этого используются зубные эликсиры, лосьоны для обработки полости рта, просто кипяченая вода.
Таковы общие сведения по уходу за полостью рта. Надо помнить, что уход за зубами, профилактика их заболеваний должны проводиться на протяжении всей жизни человека.
Глава 23. Рвота
Общее понятие о рвоте
Рвота — сложный рефлекторный акт, связанный с возбуждением рвотного центра мозга, которое происходит при различных изменениях внешней среды (укачивание, неприятный запах) или внутренней среды организма (инфекции, интоксикации, заболевания органов желудочно-кишечного тракта и др.).
Рвотный рефлекс вызывают многие разнообразные факторы. Рвота нервного происхождения связана с органическими заболеваниями головного мозга и его оболочек, расстройством мозгового кровообращения. Она может быть связана также с раздражением или поражением органов равновесия — мозжечка, ушного лабиринта. Психогенная рвота возникает при психосоматических заболеваниях или острых эмоциональных расстройствах.
Рвота может быть проявлением раздражения слизистых оболочек внутренних органов — желудка, кишечника, печени, желчного пузыря, результатом воспаления брюшины, внутренних половых органов у женщины, поражения почек, а также раздражения корня языка, глотки, зева. Кроме того, на рвотный центр могут воздействовать различные яды, токсины бактерий и собственные токсические вещества, не выводимые из организма при тяжелых заболеваниях почек, печени, глубоких обменных нарушениях при эндокринных болезнях.
Важное значение для правильной диагностики имеют время наступления рвоты, наличие предшествующей тошноты, связь рвоты с приемом пищи, боль при рвоте, количество и характер рвотных масс. Специфического лечения рвоты не существует, оно связано только с лечением основного заболевания.
В большинстве случаев рвоте предшествуют тошнота, повышенное слюноотделение, быстрое и глубокое дыхание. Последовательно происходит опущение диафрагмы, закрытие голосовой щели, пилорический отдел желудка резко сокращается, тело желудка и нижний пищеводный сфинктер (зона перехода пищевода в желудок) расслабляются, возникает антиперистальтика.
Сокращение диафрагмы и мышц брюшного пресса сопровождается повышением внутрибрюшного и внутрижелудочного давления, что ведет к быстрому выбросу желудочного содержимого через пищевод и рот наружу. Рвота, как правило, сопровождается побледнением кожных покровов, повышенным потоотделением, резкой слабостью, учащением сердцебиения, снижением артериального давления.
Клиническая характеристика рвоты при инфекционных заболеваниях
Нередко рвота сопровождает многие инфекционные заболевания. При этом она может быть однократной — только в начале заболевания, как, например, при роже, сыпном тифе, скарлатине.
Рожистое воспаление
Рожа — это острое инфекционное заболевание с общей интоксикацией организма и воспалительным поражением кожи. Возбудитель — рожистый стрептококк, он устойчив вне организма человека, хорошо переносит высушивание и низкую температуру, погибает при нагревании до 56 °C в течение 30 мин. Источником заболевания являются больной и носитель. Контагиозность (заразность) незначительная. Заболевание регистрируется в виде отдельных случаев. Заражение происходит в основном при нарушении целости кожи загрязненными предметами, инструментами или руками.
Симптомы. Инкубационный период длится от 3 до 5 дней. Начало болезни острое, внезапное. В первые сутки выражены симптомы общей интоксикации, как раз в это время и возникает рвота, ей могут предшествовать тошнота, сильная головная боль, озноб, общая слабость, повышение температуры до 39–40 °C. Через 6–12 ч от начала заболевания появляются местные признаки заболевания на коже — чувство жжения, боль распирающего характера, покраснение (эритема) и отек в месте воспаления. Пораженный рожей участок четко отделяется от здорового возвышенным, резко болезненным валиком. Кожа в области очага горячая на ощупь, напряженная.
Холера
При многих кишечных инфекциях, пищевых отравлениях рвота носит более длительный и упорный характер. В результате организм теряет значительное количество воды и необходимых солей (электролитов), что может приводить к резкому обезвоживанию. Типичным примером в этом плане является холера — острая карантинная инфекция. Характеризуется поражением тонкого кишечника, нарушением водно-солевого обмена, различной степенью обезвоживания из-за потери жидкости с водянистыми испражнениями и рвотными массами.
Возбудитель — холерный вибрион, который выглядит как изогнутая палочка («запятая»). При кипячении погибает через 1 мин. Некоторые виды вибрионов длительно сохраняются и размножаются в воде, в иле, в организмах обитателей водоемов.
Источником инфекции является человек (больной и бациллоноситель). Вибрионы выделяются с фекалиями, рвотными массами. Эпидемии холеры бывают водные, пищевые, контактно-бытовые и смешанные. Восприимчивость к холере высокая.
Симптомы. Инкубационный период длится 1–6 дней. Начало заболевания острое. К первым проявлениям относят внезапно появившийся понос преимущественно в ночные или утренние часы. Стул вначале водянистый, позднее приобретает вид рисового отвара без запаха.
Затем присоединяется обильная рвота, появляющаяся внезапно, без предшествующей тошноты, часто извергающаяся фонтаном. Понос и рвота, как правило, не сопровождаются болями в животе. Важное значение для распознавания холеры имеет именно этот признак — появление обильной рвоты после поноса.
При большой потере жидкости симптомы поражения желудочно-кишечного тракта отступают на второй план. Ведущими становятся нарушения деятельности основных систем организма, тяжесть которых определяется степенью обезвоженности. Без своевременного восполнения водного дефицита может наступить смертельный исход.
Острый гастроэнтерит
Для большинства других кишечных инфекций порядок появления симптомов обратный — рвота обычно предшествует поносам. Это типично для инфекций и интоксикаций, протекающих по типу острого гастроэнтерита (пищевые токсикоинфекции, тифы, сальмонеллез, отравления сулемой, мышьяком, грибами, другими ядовитыми агентами небактериальной природы).
Симптомы. Начало заболевания острое. Рвота возникает на фоне предшествующей тошноты и болей в животе, затем присоединяются явления энтерита (понос). Иногда специфические местные симптомы могут предшествовать слабости, температурной реакции, явлениям общей интоксикации и коллаптоидного состояния. В легких случаях таковых может и не быть вовсе. При тяжелом течении явления общего плана могут предшествовать развитию местных реакций.
Паратифы А и В
С явлениями гастроэнтерита протекают такие серьезные заболевания, как паратифы А и В. Это заболевания, по своей клинической картине схожие с брюшным тифом, однако отличаются более выраженными проявлениями со стороны желудочно-кишечного тракта. Возбудитель заболевания — бактерия рода сальмонелл, которая быстро гибнет при действии обычных дезинфицирующих средств.
Источником распространения инфекции при паратифе А являются больные и бактериовыделители, а при паратифе В им могут быть и животные (например, крупный рогатый скот). Паратифы А и В относятся к болезням грязных рук с путями передачи фекально-оральным или, реже, контактно-бытовым (включая мушиный). Подъем заболеваемости начинается с июля, достигая максимума в сентябре-октябре, носит эпидемический характер. Восприимчивость к инфекции стабильно высока и не зависит от возраста и пола.
Симптомы. Паратифы А и В обычно начинаются постепенно. Человек чувствует нарастающую слабость, появляются признаки интоксикации (повышение температуры, головная боль). Затем присоединяются диспепсические явления в следующей последовательности: тошнота, рвота, жидкий стул. Могут возникать кашель, насморк, через некоторое время — специфическая розеолезно-папулезная сыпь и язвенные поражения лимфатической системы кишечника.
Паратиф А
Паратиф А, как правило, начинается более остро, чем паратиф В, инкубационный период продолжается от 1 до 3 недель. Заболевание сопровождается диспепсическими расстройствами и катаральными явлениями, возможны покраснение лица, герпес. Сыпь, как правило, появляется на 4–7-й день болезни, часто обильная. На протяжении болезни обычно бывает несколько волн подсыпаний. Температурная реакция может протекать по типу перемежающейся лихорадки или постоянно удерживаться на высоких цифрах. Селезенка увеличивается редко. В периферической крови часто наблюдается снижение количества лимфоцитов, умеренное повышение количества лейкоцитов, сохраняются эозинофилы. Отмечена большая возможность возникновения рецидивов, чем при паратифе В и брюшном тифе.
Паратиф В
При паратифе В инкубационный период значительно короче, чем при паратифе А. Клинические проявления отличаются большим разнообразием. При передаче инфекции через воду наблюдается постепенное начало болезни, заболевание протекает относительно легче.
Когда возбудитель заболевания — сальмонелла — проникает не с водой, а с пищей и поступает в организм в большом количестве, преобладают желудочно-кишечные явления (гастроэнтерит) с последующим развитием и распространением процесса на другие органы.
При паратифе В чаще, чем при паратифе А и брюшном тифе, наблюдаются легкие и среднетяжелые формы болезни. Рецидивы развиваются значительно реже. Сыпь может отсутствовать или, напротив, быть обильной, разнообразной, появляться рано (4–7-й день болезни), селезенка и печень увеличиваются раньше, чем при брюшном тифе.
Пищевые токсикоинфекции
Пищевые токсикоинфекции также протекают по типу острого гастроэнтерита. Заболевание начинается остро. Возникают чувство тяжести и боли в подложечной области, тошнота, общая слабость. Рвота — обычно съеденной пищей с примесью слизи, затем присоединяется понос. В тяжелых случаях — повышение температуры, снижение артериального давления. Кожные покровы бледные, язык обложен серо-белым налетом.
Геморрагическая лихорадка
Помимо кишечных инфекций, рвота бывает частым симптомом других инфекционных заболеваний, например она развивается при геморрагической лихорадке с почечным синдромом, или «мышиной» лихорадке (геморрагический нефрозонефрит). Это острое инфекционное заболевание вирусной природы, для которого типично развитие токсикоза, лихорадки и геморрагического синдрома — истечения крови из сосудов (кровотечения, кровоизлияния).
Возбудитель заболевания относится к группе арбовирусов, к которой, помимо него, относятся возбудители омской и крымской геморрагических лихорадок. Резервуаром вируса являются преимущественно мышевидные грызуны. Заражение наступает при контакте людей с грызунами или предметами, загрязненными их выделениями, через пыль и воздух. Геморрагическая лихорадка с почечным синдромом является природно-очаговым заболеванием.
Встречается в виде отдельных случаев или небольших вспышек в сельской местности, пригородных районах. Болеют чаще мужчины трудоспособного возраста, работа которых связана с выездом в эндемические районы.
Симптомы. Инкубационный период болезни продолжается до 21 дня, чаще 13–15 дней. Заболевание начинается остро, с выраженных симптомов интоксикации. Развиваются сильная головная боль, бессонница, мышечные боли, боль в глазных яблоках, иногда ухудшение зрения. Температура повышается до 39–40 °C и держится на этих цифрах в течение 7–9 дней. Больной вначале возбужден, затем возбуждение сменяется вялостью и апатией, иногда помрачается сознание. Лицо, шея, верхние отделы груди и спины ярко гиперемированы, отмечается покраснение слизистых оболочек и расширение сосудов склер.
К 3–4-му дню болезни состояние ухудшается, интоксикация нарастает, наблюдается многократная рвота. На коже плечевого пояса и в подмышечных впадинах появляется геморрагическая сыпь в виде одиночных или множественных мелких кровоизлияний. Эти явления с каждым днем усиливаются, отмечаются кровотечения, чаще всего носовые. Тоны сердца приглушены, значительная тахикардия (учащение сердечных сокращений), иногда появляется аритмия. Артериальное давление остается нормальным или понижается. Отмечаются одышка, застойные явления в легких. Язык сухой, утолщен, густо обложен серо-коричневым налетом. Живот болезненный (забрюшинные кровоизлияния), печень и селезенка могут непостоянно увеличиваться.
Типичные проявления почечного синдрома — резчайшие боли в животе и пояснице при поколачивании. Постепенно развивается снижение количества выделяемой мочи вплоть до полного ее отсутствия. Моча становится мутной из-за присутствия в ней крови и высокого содержания белка. В дальнейшем постепенно наступает выздоровление: стихают боли, прекращается рвота, увеличивается диурез. Длительное время отмечается слабость, неустойчивость сердечно-сосудистой системы.
Менингококковая инфекция
Рвота характерна и для такого серьезного заболевания, как менингококковая инфекция. Существует несколько форм этой инфекции, однако рвота чаще сопутствует менингококковому менингиту (воспалению мозговых оболочек).
Симптомы. Заболевание начинается остро. У некоторой части больных могут развиваться начальные симптомы в виде легкого насморка, покраснения и першения в горле. Чаще внезапно появляется озноб, быстро повышается температура до высоких цифр, может возникнуть возбуждение, двигательное беспокойство.
Важным признаком является возникновение рвоты без предшествующей тошноты на фоне сильнейшей головной боли и общей гиперестезии (повышенная кожная, слуховая, зрительная чувствительность). К концу первых суток болезни возникают и нарастают менингеальные симптомы — ригидность затылочных мышц, симптом Кернига — невозможность разогнуть под прямым углом ногу, согнутую в колене, и симптом Брудзинского — сгибание ног в коленных суставах при пригибании головы к груди.
Могут развиваться бред, спутанность сознания, возбуждение, судороги, у некоторых больных поражаются черепно-мозговые нервы, у детей грудного возраста может наблюдаться выбухание и пульсация родничков. У половины больных на 2–5-й день болезни появляется обильная герпетическая сыпь, реже точечные кровоизлияния звездчатой формы. В крови отмечается повышение количества лейкоцитов, ускорение СОЭ. При правильном лечении выздоровление наступает на 12–14-й день от начала терапии.
Заболевание может грозить серьезными осложнениями: глухота вследствие поражения слухового нерва и внутреннего уха; слепота вследствие поражения зрительного нерва или сосудистой оболочки глаза; отек (водянка) головного мозга (потеря сознания, резкая одышка, тахикардия, судороги, повышение артериального давления, сужение зрачков и вялая реакция на свет).
Энцефалит
Рвота без предшествующей тошноты, причем обильная, фонтаном, является частым признаком поражения центральной нервной системы — головного мозга или его оболочек. Воспаление головного мозга — энцефалит — бывает первичным и вторичным.
Энцефалиты имеют ту же природу, что и менингиты, но протекают еще более тяжело. Причина их чаще всего заключается в проникновении вируса, который передается клещом (энцефалит таежный) или комаром, избирательно поражающим ткань мозга человека. Вторичные энцефалиты, как диффузные, так и ограниченные (абсцессы мозга), чаще всего возникают при гнойных процессах в организме.
Характерны нарастающая головная боль, сонливость, светобоязнь, судорожные припадки, параличи и парезы конечностей, бред, возбуждение, тошнота, рвота, в итоге которых развивается кома и больные погибают.
Первичный энцефалит
Клещевой энцефалит (таежный, весенне-летний) — это острая нейровирусная инфекция, характеризующаяся поражением серого вещества головного и спинного мозга с развитием парезов и параличей.
Возбудитель — РНК-содержащий вирус из группы арбовирусов. Чувствителен к действию дезинфицирующих растворов. Клещевой энцефалит относится к природно-очаговым заболеваниям.
Резервуаром инфекции служат дикие животные (мыши, крысы, бурундуки и др.) и иксодовые клещи, которые являются переносчиками вируса. Заражение человека возможно при укусе клеща и алиментарным путем (при употреблении сырого козьего молока). Заболевание встречается чаще в таежной и лесостепной местностях.
Симптомы. Инкубационный период клещевого энцефалита — 8–23 дня. Чаще всего заболевание проявляется внезапным подъемом температуры до 39–40 °C, присоединяется резкая головная боль, обильная рвота, отмечается покраснение лица, шеи, верхней части груди, конъюнктивы, зева. Иногда бывает потеря сознания, судороги. Характерна быстро проходящая слабость.
Заболевание может протекать и с другими проявлениями. Лихорадочная форма — доброкачественное течение, лихорадка в течение 3–6 дней, головная боль, тошнота (рвоты не бывает), неврологическая симптоматика выражена незначительно.
Менингеальная форма — лихорадка 7–10 дней, симптомы общей интоксикации. Резкая головная боль и рвота без предшествующей тошноты, выражены менингеальные симптомы, заболевание длится 3–4 недели, исход благоприятный.
Менингоэнцефалитическая форма — отмечаются глубокая заторможенность, сонливость, спутанность сознания, бред, психомоторное возбуждение, потеря ориентировки, галлюцинации, нередко развиваются затяжные судороги по типу эпилептического статуса. Смертность — 25 %.
Полиомиелитическая форма сопровождается вялыми параличами мускулатуры шеи и верхних конечностей с атрофией мышц к концу 2–3-й недели.
Осложнениями клещевого энцефалита могут быть остаточные параличи, атрофии мышц, снижение интеллекта, иногда эпилепсия. Полного выздоровления может не наступить.
Вторичный энцефалит
Абсцесс мозга развивается в результате гнойного воспаления мозговой ткани на небольшом участке. Затем образуется ограниченная полость в толще мозговой ткани, заполненная гноем. Для возникновения абсцессов необходимо, чтобы гноеродный микроб (стрептококк, стафилококк, кишечная палочка) попал в ткань мозга. Обычно внедрение осуществляется тремя основными путями.
Во-первых, при открытых повреждениях черепа (травмах и операциях) инфекция может проникнуть в мозг непосредственно с волосами, частичками одежды, осколками костей.
Во-вторых, микроб может быть принесен с током крови или лимфы при наличии в организме какого-то гнойного воспалительного процесса (воспаление легких, рожистое воспаление на коже, фурункулез, ангина, больной зуб).
В-третьих, инфекция может попасть в мозг из придаточных пазух носа (гайморит, фронтит) или из полости внутреннего уха (отит) через тонкую костную перегородку, отделяющую их от полости черепа.
Симптомы. Особенность абсцесса мозга в том, что при определенных обстоятельствах (применение сильных антибиотиков) очаг инфекции может осумковаться, т. е. вокруг него образуется отгораживающий вал. За этим барьером инфекция может долгое время «дремать», никак себя не проявляя, но при снижении жизненных сил организма (простуда, стрессы, голод, старость) абсцесс может снова начать развиваться.
Больных могут долгое время беспокоить головные боли, периодическая тошнота, головокружение, повышение температуры, слабость. Могут отмечаться периоды сонливости или, наоборот, возбуждения. Позже появляются более глубокие расстройства мозговой деятельности: галлюцинации, бред, дезориентированность, прогрессирующее угнетение сознания. При серьезном обострении процесса типично развитие неудержимой «мозговой» рвоты, параличей, сопора (выраженной заторможенности, угнетения сознания) и, наконец, комы.
Поставить диагноз абсцесса мозга бывает сложно, поэтому следует знать, что заболевания уха, горла, носа, зубов, воспаление легких, травмы головы, фурункулы могут стать причиной его развития. Головная боль, длящаяся более 12 ч, — повод для серьезного беспокойства, а сопровождающаяся упорной рвотой, повышением температуры, психическими изменениями, угнетением сознания — прямое показание для вызова «скорой помощи».
Клиническая характеристика рвоты при острой хирургической патологии
Рвота является и частым симптомом острых хирургических заболеваний и травм. При развитии клинической картины так называемого острого живота рвота сочетается с другими типичными признаками. Острый живот возникает при острых хирургических заболеваниях органов брюшной полости и внебрюшинной локализации. Может возникнуть при остром заболевании желудка и двенадцатиперстной кишки, остром заболевании кишечника, тромбозах брыжеечных сосудов, ост ром заболевании желчного пузыря и поджелудочной железы, ущемлении грыжи, закрытой травме живота, остром перитоните, болезнях женской половой сферы, урологических заболеваниях.
Типичными признаками острого живота являются сочетание рвоты, резкой боли в животе, напряжения мышц передней брюшной стенки, а также (не всегда) явлений кишечной непроходимости. Больные с этими явлениями должны быть госпитализированы в стационар, в большинстве случаев лечение хирургическое.
Острый живот не является окончательным диагнозом, поэтому, чтобы точно провести распознавание и выбрать правильную тактику лечения, чтобы не осложнить течение заболевания и не смазать клиническую картину, больным с острым животом нельзя применять обезболивающие, давать слабительные и делать очистительные клизмы, промывать желудок, применять тепловые процедуры.
Острый аппендицит
При остром аппендиците рвота обычно возникает при наличии разлитой боли в животе. Аппендицит — это воспаление червеобразного отростка слепой кишки. В большинстве случаев распознавание острого аппендицита не представляет особых трудностей.
Симптомы. У больного возникают нелокализованные боли, которые лишь спустя несколько часов четко определяются внизу живота справа. Боли постепенно нарастают, усиливаются при движениях, кашле. Затем присоединяются тошнота, рвота, расстройство стула. При затруднении в постановке диагноза большое значение имеет тщательное наблюдение за больным в течение 2–3 ч. При сомнительном диагнозе острого аппендицита показана лапароскопия.
Аппендикулярный абсцесс
Аппендикулярный абсцесс также протекает при наличии рвоты. Имеет место ограниченное гнойное воспаление брюшины, развивающееся в результате воспалительного процесса в червеобразном отростке как осложнение острого аппендицита. Может располагаться в правой подвздошной ямке (межкишечной) или в дугласовом пространстве (в полости малого таза). Ограничение гнойника получается в результате склеивания брюшины, а затем образования сращений между петлями кишечника, их брыжеек и сальника.
Рвота при аппендикулярном абсцессе возникает также на фоне сильной боли в правой подвздошной области или внизу живота. Развивается болезненный инфильтрат тугоэластичной консистенции, иногда с явлениями его размягчения в центре, повышение температуры, нарушение стула и т. д. В диагностике значительно помогает пальцевое исследование через прямую кишку или влагалище.
Образовавшийся гнойник может прорваться в просвет кишки, что заканчивается обычно самоизлечением, в брюшную полость, что ведет к разлитому перитониту, в забрюшинное пространство, что может привести к развитию флегмоны.
Перитонит
Перитонит — одно из тяжелых хирургических заболеваний, для которого характерна картина острого живота. Это воспаление брюшины, сопровождающееся не только местными изменениями брюшинного покрова, но и тяжелой общей реакцией организма на гнойную интоксикацию. В подавляющем большинстве случаев развивается вторично как осложнение гнойного заболевания или нарушения целости какого-либо органа брюшной полости (червеобразный отросток, желудок, желчный пузырь, кишечник и др.). В некоторых случаях первичную причину не находят даже на вскрытии, такой перитонит называют криптогенным.
Поскольку чаще всего причина перитонита — какое-либо другое заболевание, его клиническая картина наслаивается на первичную симптоматику.
Симптомы. Обращают на себя внимание жалобы больного на боли в животе, тошноту, слабость, жажду, одышку и др. Рвота при перитоните носит упорный характер, помимо нее часто отмечаются срыгивания. Осмотр позволяет заметить заостренные черты лица серо-землистого цвета, запавшие глаза, грудной тип дыхания, неподвижность брюшной стенки, вздутие живота, сохранение сознания при некоторой заторможенности реакций на различные раздражители, глухой голос. Отмечаются также сухость слизистых оболочек, сухой, обложенный язык. При пальпации живота наблюдается напряжение и болезненность брюшной стенки, которые почти всегда выражены несколько больше в области источника перитонита.
Сепсис
Другим тяжелейшим осложнением различных хирургических болезней является сепсис (заражение крови). Сепсис возникает при резком снижении общего иммунитета и характеризуется прогрессирующим распространением в организме бактериальной, вирусной или грибковой инфекции. Сепсис как осложнение хирургической патологии чаще всего является результатом бактериального обсеменения организма из нагноившейся раны либо другого очага инфекции (фурункул, гнойный тромбофлебит и др.).
Симптомы. Рвота при сепсисе обусловлена массивнейшей интоксикацией организма продуктами жизнедеятельности и распада микроорганизмов, она не приносит больному облегчения. Рвоте обычно предшествует тошнота. Помимо нее, для сепсиса характерны и другие общие симптомы. Частыми признаками, отражающими нарушения общего состояния и деятельности нервной системы, являются головная боль, раздражительность, бессонница, угнетение нервной системы, помрачение или даже потеря (в тяжелых случаях) сознания. Постоянным является повышение температуры, которая при остро протекающем сепсисе обычно держится на высоком уровне (39–40 °C) и значительно колеблется утром и вечером. Важным является симптом, выражающийся в потрясающих ознобах и проливных потах. Характерно снижение массы тела, прогрессирующее ухудшение самочувствия, несмотря на лечение. Иногда появляется геморрагическая сыпь на коже.
Со стороны сердечно-сосудистой системы обычно отмечаются резкое учащение пульса, уменьшение его наполнения, снижение артериального и венозного давления, ухудшение сердечной деятельности, трофические и сосудистые расстройства (пролежни, тромбофлебиты, тромбозы, отеки). Функции паренхиматозных органов также заметно нарушаются. Наблюдается ухудшение деятельности почек (снижение относительной плотности мочи и появление в ней белка и форменных элементов), печени (нередко развитие желтухи и явлений гепатита), увеличивается селезенка. Нарушения со стороны желудочно-кишечного тракта заключаются в отсутствии аппетита, наличии сухого обложенного языка, упорных септических поносах.
Однако помимо общих симптомов при сепсисе могут отмечаться и местные. Рана при сепсисе бледна, отечна, грануляции вялые, бледные, отделяемое скудное, грязно-мутного вида, нередко с гнилостным запахом. Наблюдаются тромбозы сосудов, лимфангиты и лимфадениты. Перечисленные при сепсисе симптомы отличаются значительной стойкостью.
Разрыв пищевода
Разрыв пищевода — тяжелое состояние, нередко приводящее к смерти, — также протекает при наличии рвоты. Причинами перфорации обычно являются не травмы, а опухоли, воспалительные заболевания, а также разрыв стенки пищевода инородными телами (рыбья кость, инструментальное исследование).
Помимо упорной рвоты (без предшествующей тошноты), отмечаются боли в нижней трети шеи или за грудиной, усиливающиеся при глотании, подкожная эмфизема, повышение температуры тела, тахикардия, падение артериального давления. У больных с повреждением грудного отдела пищевода быстро развиваются явления медиастенита (гнойного воспаления клетчатки средостения) или гнойного плеврита. В диагностике значительную помощь оказывает рентгенологиче ское исследование.
Непроходимость кишечника
Инвагинация кишечника является причиной острой механической кишечной непроходимости. Механическая непроходимость может возникать также в результате заворота кишки, образования узла, спаечной болезни, при ущемленной грыже, закупорке кишки пищевыми или каловыми массами, инородным телом, аскаридами, опухолью. Динамическая кишечная непроходимость развивается в результате тяжелого нарушения (пареза) моторной функции кишечника (перистальтики).
При механической непроходимости тонкого кишечника отличительной особенностью рвоты является зловонный каловый запах. Помимо рвоты, отмечаются вздутие живота, иногда асимметричное, спастические боли, отсутствие стула. На растают признаки интоксикации, обезвоживания. В диагностике может помочь рентгенологическое исследование. Лечение механической кишечной непроходимости хирургическое.
При динамической кишечной непроходимости симптомы практически такие же, однако отсутствует кишечная перистальтика. Лечение консервативное: стимуляция перистальтики, очистительные, гипертонические и сифонные клизмы, борьба с интоксикацией и обезвоживанием.
Клиническая характеристика рвоты при желудочно-кишечных кровотечениях
Кровавая рвота является экстренным поводом для доставки пациента в стационар. Чаще всего она оказывается симптомом кровотечения из пищевода, желудка или двенадцатиперстной кишки. Реже в рвотных массах может оказаться кровь, проглоченная больным при наличии легочного или носового кровотечения. Обильное излитие крови в полость желудка вызывает растяжение его стенок и, как результат, рефлекторную рвоту. Кровь в таких случаях бывает алой, неизмененной.
Иногда за рвоту с кровью принимают выделение с рвотными массами принятых незадолго до рвоты больших количеств красного вина, вишневого сока, варенья. Следует тщательно проверить подлинность кровотечения, чтобы не вызвать панику у больного.
При поступлении в полость желудка небольших количеств крови, а также при длительном нахождении ее в желудке происходит ее взаимодействие с соляной кислотой желудочного сока. В результате кровь меняет свою окраску. Рвотные массы при этом становятся черно-бурыми, напоминают кофейную гущу. При отсутствии растяжения желудка кровью рвоты при кровотечении может и не быть. В таком случае через 12–24 ч после начала кровотечения она эвакуируется кишечником с формированием черного дегтеобразного стула.
Язвенные кровотечения
Наиболее частой причиной кровавой рвоты является кровотечение из язвы желудка или двенадцатиперстной кишки. Кровотечение осложняет течение заболевания независимо от его длительности. Иногда оно может быть первым проявлением так называемых «немых», или бессимптомных, язв. При обильном кровотечении, помимо кровавой рвоты или кофейной гущи, появляются бледность кожных покровов, головокружения, даже обмороки различной продолжительности. В течение последующих дней, как правило, отмечается пониженное артериальное давление, дегтеобразный стул (жидкий черного цвета). Гемоглобин может оставаться в пределах нормы.
Массивное кровотечение можно остановить только в условиях стационара. Иногда (очень редко) оно может быть настолько значительным, что смертельный исход наступает через несколько минут. Несильные желудочные кровотечения могут прекращаться самостоятельно, самочувствие не нарушается, единственный его признак — окраска кала в черный цвет.
Нередко причиной кровавой рвоты могут быть так называемые стрессовые язвы желудка и двенадцатиперстной кишки. Они развиваются обычно на 3–5-й день после тяжелого нервного стресса. Непосредственной причиной развития стрессовых язв является спазм сосудов слизистой оболочки желудка (двенадцатиперстной кишки), а также снижение защитных факторов желудочной слизи и повышение выработки соляной кислоты. Все это повреждает поверхностный слой слизистой оболочки, причем массивные кровотечения могут развиться из незначительных по размеру дефектов слизистой.
Реже кровотечение и кровавая рвота могут быть вызваны опухолью желудка, эрозивным гастритом или дуоденитом, варикозным расширением вен пищевода, разрывом слизи стой оболочки желудка (синдром Меллори — Вейса), ее ожогом. Причиной желудочных кровотечений могут быть также болезни крови.
Почти всегда, еще до возникновения кровавой рвоты и черного стула, развиваются более или менее выраженные общие признаки острого живота (общая слабость, обморочное состояние, учащенный пульс и др.).
Эрозивный гастрит характеризуется наличием множественных эрозий (мелких язвоподобных повреждений) в слизистой оболочке желудка. Чаще всего возникновение эрозивного гастрита связано с разнообразными стрессовыми ситуациями, нерегулярным питанием в весенне-осенний период. Заживление эрозий происходит в течение 2 месяцев и более и зависит от индивидуальных особенностей организма.
Эрозивный гастрит, дуоденит
Эрозивный гастрит может быть при любой кислотности. Боли при нем бывают гораздо интенсивнее, чем при других формах гастрита, часто связаны с приемом пищи. Осложнением является желудочное кровотечение. Диагноз можно установить только при гастроскопии.
Подобные изменения на слизистой оболочке могут отмечаться и в двенадцатиперстной кишке. При хроническом дуодените, помимо эрозий, могут возникать и атрофические изменения слизистой. Заболевание также может осложняться кровотечением из эрозированных поверхностей.
Синдром Меллори — Вейса
Синдром Меллори — Вейса (разрыв слизистой оболочки желудка) проявляется пищеводно-желудочными кровотечениями из продольных разрывов слизистой или ее эрозий в области соединения пищевода с желудком во время упорной рвоты. Чаще страдают мужчины, злоупотребляющие алкоголем. Иногда осложняется кровоизлиянием в малый сальник, что сопровождается интенсивными болями в животе. Для кровотечений при синдроме Меллори — Вейса характерна кровавая рвота после многократной рвоты без примеси крови.
Инвагинация кишечника
Среди хирургической патологии рвота с примесью крови встречается также при инвагинациях кишечника (внедрении кишок одна в другую). Инвагинации часто встречаются у детей (до 75 % случаев), особенно в раннем возрасте, грудных. Встречается внедрение тонкой кишки в толстую, тонкой кишки в тонкую, тонкой кишки в слепую и толстой кишки в толстую. Вышележащий отрезок кишки внедряется в нижележащий отрезок. Различают острую, подострую и хроническую форму, последняя обычно наблюдается у взрослых. Внедрение кишок одной в другую объясняется неправильными перистальтическими сокращениями кишечника с длительным спастическим состоянием участка круговой мускулатуры. Непосредственной причиной могут быть травма, опухоль кишечной стенки, язва кишки, поносы и прием слабительных препаратов, раздражение кишечной мускулатуры аскаридами. Частота заболевания у детей объясняется возрастными особенностями — подвижностью кишечника, раздражением его грубой пищей и более слабой координацией мышечных сокращений кишки.
При возникновении инвагинации появляются боли в животе, часто отдающие в пупок, рвота с примесью крови. Стул жидкий, в нем преимущественно обнаруживаются слизь и кровь. Через брюшную стенку может прощупываться колбасообразная или цилиндрическая болезненная опухоль.
Клиническая характеристика рвоты при травматическом повреждении органов
Рвота может быть также одним из признаков травматических повреждений.
Травматические поражения головного мозга
Рвота может являться важным диагностическим признаком и при травмах головного мозга. К ним обычно относят те, при которых утрачивается сознание. Сотрясение — это самая легкая травма головного мозга. Более тяжелым поражением является ушиб мозга. Однако сознание обязательно утрачивается, пусть даже и на несколько секунд, и при сотрясении. Больной приходит в себя и может не помнить ни момента травмы, ни даже того, что было непосредственно перед ударом. Обычно через несколько минут появляются жалобы на тошноту, головную боль, чуть позже присоединяется рвота, которая не приносит облегчения.
Если человек после травмы головы терял сознание, отмечались головная боль, тошнота, а уж тем более рвота, то с большой долей вероятности можно считать, что он перенес сотрясение головного мозга. Однако под маской простого сотрясения может скрываться и более серьезное поражение: перелом основания черепа, медленно нарастающая гематома (кровяная опухоль).
Ушиб мозга — более тяжелое повреждение с нарушением целости мозгового вещества на ограниченном участке. Обычно оно бывает в точке приложения травмирующей силы, но может наблюдаться и на противоположной по отношению к травме стороне (ушиб от противоудара). При этом происходит разрушение части мозговой ткани, кровеносных сосудов, гистологических связей клеток с последующим развитием травматического отека. Зона таких нарушений различна и определяется тяжестью травмы.
Наблюдаются общемозговые явления — головокружение, головные боли, рвота носит более длительный и стойкий характер, чем при сотрясении мозга. Иногда к ним присоединяется повышение температуры.
От сотрясения ушиб мозга отличают также очаговые признаки: выпадение функции тех или иных участков мозга. Могут быть нарушены чувствительность, движения, мимика, речь и др. По этим симптомам неврологическое обследование больного позволяет провести точную диагностику месторасположения поврежденного участка мозга.
Оказание помощи при ушибе мозга то же, что и при сотрясении мозга, но постельный режим соблюдается длительнее. Может развиться внутричерепное кровотечение, характерная клиническая картина которого развивается не сразу после травмы, а через несколько часов, необходимых для накопления крови и сдавления мозговой ткани. Этот период называется «светлым» промежутком, поскольку субъективно на время значительно улучшается самочувствие.
При повышении внутричерепного давления вновь возникают резкая головная боль, тошнота и упорная рвота, помрачение и потеря сознания, хриплое, прерывистое дыхание, замедленный пульс, анизокория (разные размеры зрачков, обычно на стороне травмы шире и не суживаются на свету). Нарушения движения и чувствительности в конечностях обнаруживаются на стороне, противоположной травме.
В клинике сдавления мозга выделяют три фазы: начальную, полного развития и паралитическую. В первой фазе отмечаются начальные признаки повышения внутричерепного давления и очаговых поражений. Полное, яркое развитие общемозговых и очаговых симптомов типично для второй фазы. В паралитической фазе развиваются коматозное состояние, параличи сфинктеров, конечностей, частый и малый пульс, прерывистое, хриплое дыхание, заканчивающееся остановкой дыхания.
Закрытые травмы живота
Особенно важной становится сочетание рвоты и других специфических признаков при закрытых травмах, например живота. При закрытых повреждениях органов живота типичный признак — появление сильных болей по всему животу с максимальной выраженностью в области поврежденного органа. Резкое напряжение мышц брюшной стенки, при ручном обследовании дающее ощущение доскообразной плотности, — характерный симптом при разрывах внутрибрюшных органов.
Общее состояние больного тяжелое: бледность, холодный пот, частый и малый пульс, напряженная неподвижность в положении лежа, обычно с бедрами, приведенными к животу, картина шока или острой анемии в зависимости от того, какой орган был поврежден.
При повреждении паренхиматозного органа, которое сопровождается массивным внутренним кровотечением, быстро наступает картина острой анемии с нарастающей бледностью, частым и малым пульсом, головокружением, рвотой, прогрессирующим снижением артериального давления. При постукивании пальцем по животу отмечается тупой звук в нижних боковых его отделах, перемещающийся при перемене положения. Иногда при внутрибрюшном кровотечении до момента развития инфекции брюшная стенка может не быть резко напряженной, но обычно все же отмечаются вздутие живота и выраженный симптом раздражения брюшины. Для разрыва полых органов характерно бурное развитие перитонита.
Травматическое сдавление
Рвота наблюдается и при травматическом сдавлении какой-либо части тела. При длительном сдавлении, чаще нижних конечностей, наблюдаются нарушения деятельности всего организма. Такая травма может возникать при обвалах, землетрясениях, бомбардировках, железнодорожных катастрофах и прочих подобных катаклизмах. В течение нескольких часов после освобождения конечностей от тяжести у пострадавшего отмечается удовлетворительное общее состояние, поскольку явления травматического шока ликвидируются обычной противошоковой терапией. Однако через 2–4 дня внезапно развивается острая почечная недостаточность с резким ухудшением общего состояния больного.
Отмечаются вялость, апатия, которые внезапно могут сменяться периодами резкого возбуждения. Возникает упорная рвота, к ней присоединяются желтуха, жажда, боли в пояснице, бред. В дальнейшем развиваются азотемия, олигурия, анурия и уремия. Интоксикация, вызывающая недостаточность печени и почек, приводит к смерти около 60 % пострадавших. Местные изменения выражаются в огромных отеках, мягкие ткани становятся плотными, конечности — синюшными с белыми пятнами, пульс на них отсутствует.
Клиническая характеристика рвоты при заболеваниях органов пищеварения
Пищеводная рвота
При заболеваниях органов пищеварения рвоте обычно предшествует тошнота, иногда боль в животе. Однако рвота при заболеваниях пищевода с тошнотой, как правило, не связана. Она появляется в том случае, если больной принимает горизонтальное положение или наклоняется вперед (так называемый «симптом шнурка»). Пищеводная рвота бывает при различных заболеваниях, которые сопровождаются задержкой и накоплением пищи в пищеводе, — сужениях пищевода из-за опухоли, рубцовых изменений после ожогов, ахалазии кардии, дискинезиях пищевода и недостаточности нижнего пищеводного сфинктера (кардии).
Ранняя пищеводная рвота
Можно выделить раннюю и позднюю пищеводную рвоту. Ранняя рвота возникает во время еды, часто с первыми глотками пищи, и сопровождается дискомфортом и болевыми ощущениями за грудиной. Рвота может наблюдаться как при глубоком повреждении пищевода (при раке, язве, рубцовой деформации), так и при невротических расстройствах. В первом случае боли, рвота и дискомфорт за грудиной напрямую зависят от плотности проглоченной пищи. Чем плотнее и грубее пища, тем выраженнее пищеводные расстройства. При неврозах с функциональными нарушениями проглатывания пищи подобной зависимости не отмечается, напротив, нередко более плотная пища не вызывает никаких проблем с глотанием, а жидкость приводит к возникновению рвоты.
Поздняя пищеводная рвота
Поздняя пищеводная рвота развивается спустя 3–4 ч после еды, что свидетельствует о значительном расширении пищевода. Обычно такой признак характерен для ахалазии кардии. Ахалазия кардии — это хроническое заболевание, для которого характерно непостоянное нарушение проходимости пищевода, вызванное сужением его отдела перед входом в желудок (называется кардией) и расширением вышерасположенных участков. Развиваться может в любом возрасте.
Помимо поздней пищеводной рвоты съеденной пищей с примесью слизи и слюны, чаще при наклоне вперед (например, при мытье полов), пациенты предъявляют жалобы на загрудинные боли. Они напоминают таковые при стенокардии, также исчезают при приеме нитроглицерина, но никогда не связаны с физической нагрузкой. Значительная и упорная рвота может привести к истощению.
Основной метод исследования — рентгеноскопия, при которой видны сужения и расширения отделов пищевода: он напоминает по форме песочные часы. Прием нитроглицерина во время исследования, снимая спазм, отличает ахалазию кардии от других заболеваний пищевода, вызывающих стеноз кардии, прежде всего от рака.
Рефлюкс-эзофагальная болезнь
При рефлюкс-эзофагальной болезни рвота может возникать как во время еды, так и через некоторое время после нее, даже ночью в горизонтальном положении больного, а также при наклоне туловища больного вперед, резком повышении внутрибрюшного давления (натуживании при запорах, беременности и др.). Рвотные массы состоят из большого количества непереваренных пищевых остатков и значительной примеси жидкости кислого или горького вкуса (желудочный сок, желчь). Рвота по ночам может приводить к попаданию рвотных масс в дыхательные пути, а затем к развитию хронических, упорно рецидивирующих бронхитов.
Заболевания желудка и двенадцатиперстной кишки
При заболеваниях желудка и двенадцатиперстной кишки рвота является постоянным признаком. Она возникает, как правило, после еды, и промежуток времени между ними является довольно постоянным.
Язвенная болезнь
При язвенной болезни двенадцатиперстной кишки рвота обычно появляется через 2–4 ч после еды или ночью на фоне сильной боли в верхней половине живота, ей предшествует сильная тошнота. Характерным признаком является стихание болей после рвоты, иногда такие больные вызывают рвоту умышленно, чтобы облегчить свое самочувствие.
При стенозе (сужении) выходного отдела желудка из-за послеязвенной рубцовой деформации либо рака рвота бывает частой и обильной, с примесью остатков пищи, съеденной несколько дней назад, имеющих гнилостный запах. При пилороспазме (спазме выходного отверстия желудка), который чаще бывает обусловлен функциональными расстройствами моторной функции желудка (рефлекторными влияниями при язвенной болезни, заболеваниями желчных путей и желчного пузыря, неврозами), также нередко имеется наклонность к частой рвоте. Однако в отличие от стеноза рвота при пилороспазме не такая обильная, в рвотных массах присутствует небольшое количество желудочного содержимого с примесью недавно съеден ной пищи, а частота рвоты зависит от выраженности основного заболевания и неустойчивости психики больного.
Гастриты
При остром гастритервота многократная, кислым содержимым, сопровождается резкой, иногда мучительной болью в верхней половине живота. Она возникает во время или сразу после приема пищи и приносит временное облегчение больному. Для хронического гастрита рвота не является самым характерным признаком, кроме гастрита с нормальной или повышенной секрецией.
Хронический гастритс нормальной или повышенной секрецией характеризуется хроническим воспалением слизистой желудка, проявляющимся длительным волнообразным течением в виде чередования обострений и ремиссий. Заболевание широко распространено. Хронический гастрит может возникать как последствие повторного острого гастрита, так и в результате неправильного и нерационального питания, длительного приема медикаментов с повреждающим действием на слизистую желудка, производственных вредностей (соединения свинца, угольная и металлическая пыль), эффекта гипоксии при различных хронических заболеваниях (как правило, сердечных и легочных).
Имеет значение наследственная предрасположенность, очень часто хронический гастрит сопровождается другими болезнями системы пищеварения — холециститом, колитом и др. Прежде всего под воздействием неблагоприятных факторов нарушается секреторная и моторная деятельность желудка, затем развиваются воспалительные изменения слизистой, затрагивающие как эпителий, так и железистый аппарат. Происходит стимуляция желез, отвечающих за выработку соляной кислоты.
Это приводит к повышению агрессивности среды желудка на фоне снижения способности к регенерации.
Гастрит с нормальной и повышенной секрецией встречается обычно в молодом возрасте, болеют преимущественно мужчины. Помимо выраженного болевого синдрома (резкие боли в верхней половине живота после приема пищи, нередко носящие язвенноподобный характер), отмечаются изжога, отрыжка кислым, склонность к запорам, язык обложен обильным белым налетом. Рвота при этой форме хронического гастрита чаще возникает утром натощак, иногда без предшествующей боли и тошноты.
Клиническая характеристика рвоты при заболеваниях печени, желчных путей, поджелудочной железы
Для хронических заболеваний печени, желчных путей и поджелудочной железы типичными являются повторная рвота желчью, боли в правом подреберье, иногда даже кратковременное желтушное окрашивание кожи и склер. Эти явления провоцирует прием жирной, острой и жареной пищи.
Желчная колика
При желчной колике рвота характерна как один из типичных симптомов заболевания. Желчная колика возникает при желчнокаменной болезни, остром и хроническом холецистите, дискинезиях желчевыводящих путей. Рвота желчью всегда сопутствует болевому приступу вместе с другими типичными признаками: вздутием живота, тошнотой, повышением температуры и пр. Рвота приносит временное облегчение.
Острый панкреатит
Рвота при остром панкреатите облегчения не приносит. Острый панкреатит — это воспалительно-некротические изменения ткани поджелудочной железы, ведущие к ее самоперевариванию вследствие активации панкреатических ферментов в протоках железы.
Острый панкреатит может возникнуть в результате воздействия алкоголя, на фоне острого холецистита, желчнокаменной болезни, после приема жирных и острых блюд, из-за лекарственной аллергии. Заболевают чаще женщины в возрасте 30–60 лет.
Выделяют следующие формы (или фазы течения) острого панкреатита: интерстициальный панкреатит, геморрагический панкреатит, острый панкреонекроз, холецистопанкреатит — сочетание острого холецистита и панкреатита, гнойный панкреатит.
Симптомы. Основными жалобами являются боли в животе, в типичных случаях — опоясывающие, однако они могут быть и тупыми, и режущими, причем интенсивность их возрастает по мере развития заболевания. Рвота возникает на фоне болевого приступа, нередко бывает неукротимой и даже с примесью крови. Живот при пальпации вздут, впоследствии — напряжен, отмечаются признаки пареза кишечника, сухость во рту, тошнота, икота, отрыжка. Состояние больного может быстро ухудшаться, поэтому при подозрении на острый панкреатит необходимо экстренно доставить его в хирургический стационар.
Прогноз серьезный, однако, если пациент поступит в стационар в первые 3–4 ч от начала заболевания, расплавление поджелудочной железы можно предотвратить. Частые рецидивы и тяжелые осложнения могут привести к летальному исходу.
Клиническая характеристика рвоты при заболеваниях нервной системы
Геморрагический инсульт
«Мозговая» рвота характерна и для тяжелых повреждений головного мозга в результате кровоизлияний — геморрагических инсультов. При геморрагическом инсульте в полушарии головного мозга может образоваться внутримозговая гематома (отграниченное скопление крови в каком-либо участке мозговой ткани).
Симптомы. Развиваются бурные мозговые проявления — на фоне гипертонического криза возникает или значительно усиливается головная боль, часто в одной половине головы, типична многократная рвота без предшествующей тошноты, затем больной теряет сознание, лицо становится сизым или красным, дыхание хриплое.
Через некоторое время может развиться судорожный припадок с преобладанием судорог в одной половине тела. Зрачок глаза на стороне инсульта расширяется, а с другой стороны остается нормальным.
У больных всегда обнаруживается ригидность затылочных мышц: невозможно пригнуть голову кпереди так, чтобы подбородок коснулся груди (из-за значительного напряжения мышц шеи) и ригидность мышц ног: не удается поднять прямую ногу за пятку (также из-за выраженного напряжения мышц ноги). Это признаки раздражения кровью мозговых оболочек, т. е. менингеальный синдром.
Если человек приходит в сознание, то у него оказываются парализованными конечности: если справа, то отмечаются нарушения речи, если слева, то у больного имеются выраженные психические отклонения (не знает, сколько ему лет, где находится, не узнает близких, считает себя полностью здоровым и т. п.).
При геморрагическом инсульте в стволе мозга больные не живут более 2 суток и погибают, не приходя в сознание. При субарахноидальном кровоизлиянии из аневризмы катастрофа чаще случается после физической нагрузки: подъема тяжести, попытки сломать палку через колено, нервного стресса, сопровождающегося кратковременным подъемом артериального давления.
Патология органов равновесия
Помимо заболеваний мозга, рвота может быть проявлением патологии органа равновесия — лабиринта внутреннего уха. Воспалительный процесс внутреннего уха называется лабиринтитом и может быть острым либо хроническим. Инфекция проникает во внутреннее ухо (улитку) различными путями. Через среднее ухо — при гнойных воспалениях, через мозговые оболочки — при менингите, через кровь — при различных инфекциях. Обычно развиваются головокружение, нарушение равновесия, тошнота, рвота, нистагм (непроизвольные движения глазного яблока в сторону). Во всех случаях необходима срочная госпитализация с целью уточнения диагноза и назначения правильного лечения.
Клиническая характеристика рвоты при эндокринных заболеваниях
При эндокринных заболеваниях тоже нередко возникает рвота. Наиболее часто она встречается при сахарном диабете (гипергликемический криз), гиперпаратиреозе, надпочечниковой недостаточности.
Гипергликемический криз
Рвота и боль в животе при гипергликемическом кризе могут симулировать острый живот. У диабетиков криз и последующая кома развиваются от избытка сахара в крови (гипергликемия). Развитию типичной картины комы обычно предшествуют явления декомпенсации сахарного диабета. Они выражаются в появлении большого объема мочи, усилении жажды, снижении веса, плохом аппетите, тошноте и рвоте. Гипергликемическая кома развивается постепенно, в течение суток и более; если в этот момент взять кровь на анализ сахара, то показатели повышены (в норме — 3,3–5,5 ммоль/л) в 2–3 раза. Отличительной особенностью гипергликемии является нарастание рвоты «кофейной гущей» из-за примеси крови. Отмечается сухость кожи, холодной на ощупь, изо рта — типичный запах прелых яблок или ацетона. Разлитые боли в животе связаны с паралитическим расширением желудка или подвздошной кишки.
Адреналовый криз
При декомпенсации хронической надпочечниковой недостаточности нередко отмечаются тошнота, рвота, боли в верхнем отделе живота. Обычно последующее присоединение сердечно-сосудистой недостаточности, мышечной слабости и повышения температуры затрудняют быстрое распознавание причины такого состояния у пациента.
Гиперкальциемический криз
Повторная рвота с дегидратацией может быть наиболее ранним и явным признаком гиперкальциемического криза при гиперпаратиреозе.
Это тяжелое осложнение (состояние быстрого и резкого повышения кальция в крови) связано с повышением продукции паратгормона околощитовидными железами.
Угроза жизни больного возникает при уровне кальция свыше 3,5–5 ммоль/л. Факторами, провоцирующими развитие гиперкальциемического криза, являются спонтанные патологические переломы костей, инфекции, интоксикации, беременность, богатая кальцием диета, прием антацидных и ощелачивающих препаратов.
Гиперкальциемический криз развивается внезапно. Появляются тошнота, неукротимая рвота, жажда, боли в мышцах и суставах, острые боли в животе неясной локализации (имитация острого живота), повышение температуры до 39–40 °C, возможно нарушение сознания.
В связи с резкими спазмами органов брюшной полости возможно развитие кровотечений, разрывов слизистой оболочки, прободения язв, что требует хирургического наблюдения за больным.
Во время криза могут усиливаться явления почечной недостаточности, прогрессировать нарушения психики. Последние могут быть как по типу угнетения сознания (сонливость, заторможенность, спутанность сознания), так и с резким возбуждением — галлюцинациями, бредом, судорогами. Могут развиваться сердечно-сосудистая недостаточность, коллапс, отек легких. Смертность при развитии гиперкальциемического криза достигает 50–60 %.
Клиническая характеристика рвоты у беременных
Рвота при беременности может быть проявлением токсикоза первой половины беременности. Она нередко наблюдается на фоне слюнотечения, сопровождается тошнотой, снижением аппетита, изменениями вкусовых ощущений. Легкая форма токсикоза не отражается на общем состоянии беременной. Рвота возникает обычно по утрам, иногда еще раз в течение дня. Иногда ее может не быть и вовсе.
При токсикозе средней степени тяжести рвота может быть 4–5 раз в день, обычно она связана с приемом пищи или неприятными запахами. У беременной отмечаются слабость, похудение, снижение мочеотделения, потеря аппетита. Наиболее тяжелая форма токсикоза — с неукротимой рвотой. Она возникает до 20 и более раз в сутки, часто независимо от приема пищи.
Беременные резко худеют. Снижается артериальное давление, учащается пульс, повышается температура тела, наступает выраженное обезвоживание, в моче определяется ацетон, возникает опасность для жизни больной. В этих случаях необходимо прерывание беременности.
Рвоте на более поздних сроках беременности следует уделять не меньшее внимание. Она может быть одним из симптомов острой дистрофии печени — одного из самых редких и тяжелых заболеваний, которое, впрочем, встречается на любом сроке беременности.
Причины развития острой дистрофии печени не выявлены. Заболевание развивается внезапно. Незначительная желтушная окраска кожи в 2–3 дня становится шафранно-желтой. Печень сначала увеличивается и становится болезненной, а затем быстро уменьшается вплоть до ее сморщивания. Состояние беременной быстро ухудшается: на фоне кожного зуда по являются неукротимая рвота, возбуждение, судорожные припадки, затем развивается кома со смертельным исходом. Одновременно с нарастанием тяжести заболевания обычно происходят преждевременные самопроизвольные роды. Лечение заключается в экстренном прерывании беременности, но и это редко спасает больную. Смертность при острой дистрофии печени крайне высока.
Рвота является одним из первых симптомов отравлений различными веществами, токсинами и ядами, поэтому рвотные массы должны быть тщательно исследованы при наличии подозрений на отравление.
Лечение заболеваний, сопровождающихся синдромом рвоты
Лечение рвоты при инфекционных заболеваниях
Рожистое воспаление
При лечении используются антибиотики пенициллинового ряда в среднесуточных дозировках (пенициллин, оксациллин, ампиокс), а также тетрациклин, эритромицин или олеандомицин, олететрин и др. Менее эффективны и реже применяются препараты сульфаниламидов, комбинированные химиопрепараты (бактрим, септин, бисептол). Курс лечения составляет обычно 8–10 дней.
Холера
Всем больным холерой необходима госпитализация. Ведущую роль в лечении играет борьба с обезвоживанием и восстановление водно-солевого равновесия. Рекомендуются растворы, содержащие хлорид натрия, хлорид калия, бикарбонат натрия, глюкозу. При тяжелом обезвоживании — струйное введение жидкости до нормализации пульса, после чего раствор продолжают вводить капельно. В рацион питания должны быть включены продукты, содержащие большое количество солей калия (курага, томаты, картофель). Антибиотики используют лишь в лечении больных с 3–4 степенью обезвоживания, применяются тетрациклин или левомицетин в среднесуточных дозировках. Выписка из стационара возможна только после полного выздоровления и при наличии отрицательных результатов бактериологического исследования. Прогноз при своевременном и адекватном лечении благоприятный.
Острый гастроэнтерит
Пациенты с тяжелой формой гастроэнтерита, а также с любыми формами токсических (течение которых непредсказуемо) должны быть экстренно доставлены в стационар. Неотложная помощь заключается в промывании желудка слабым раствором бикарбоната натрия и приеме солевого слабительного. Это необходимо сделать даже в легких случаях. При лечении пациента на дому показана пищевая разгрузка при обильном питье (минеральная вода без газа, крепкий чай, растворы для оральной регидратации типа «Регидрон»). Назначаются слизистые супы, протертые каши на воде, кисели, вместо свежего хлеба — сухари. Одновременно больной должен получать ферментные препараты — абомин, панкреатин, мезим-форте. Если установлена инфекционная природа заболевания — антибиотики, после приема которых следует назначать бактериальные препараты с целью восстановления кишечной микрофлоры (лактобактерин, бифидумбактерин, бификол, флонивин).
Паратифы
Лечение паратифов должно быть комплексным и включать в себя уход, диету, средства борьбы с инфекцией (антибиотики) и ее осложнениями, а по показаниям — иммунные и стимулирующие препараты. Постельный режим больной должен соблюдать до 6–7-го дня нормальной температуры, с 7–8-го дня разрешается сидеть, а с 10–11-го — ходить. Питание требуется калорийное и легкоусвояемое, щадящее желудочно-кишечный тракт. В период лихорадки блюда приготавливают на пару или дают в протертом виде (стол № 4а). Особое внимание нужно уделять уходу за полостью рта. После рвоты слизистые должны быть очищены, больному следует прополоскать рот; если он не в состоянии сделать это, то слизистую оболочку ротовой полости протирают влажным ватным тампоном.
Среди препаратов специфического действия ведущее место занимает левомицетин (дозировка — по 0,5 г 4 раза в сутки) до 10-го дня нормальной температуры и гентамицин. Для повышения эффективности специфического лечения, а также с целью предупреждения рецидивов и формирования хронического бактериовыделения, рекомендуется одновременно вводить средства, стимулирующие защитные силы организма и повышающие специфическую и неспецифическую ре зистентность (устойчивость), для чего применяют тифопаратифозную вакцину.
Пищевые токсикоинфекции
Лечение следует начинать с промывания желудка и очищения кишечника. Больному следует дать раствор марганцовокислого калия (0,04 %-ный), танина (0,5 %-ный) или воду с примесью активированного угля, после чего вызвать рвоту. Внутрь — солевое слабительное, провести очистительную клизму. В остром периоде (после промывания желудка) показаны горячий чай и кофе. При выявлении инфекционного фактора назначают антибиотики (левомицетин 2 г в сутки), энтеросептол (0,25–0,5 г 3 раза в день) и адсорбенты (активированный уголь, каолин). При значительном обезвоживании больной нуждается во внутривенном введении 5 %-ного раствора глюкозы, физиологического раствора.
В первые один-два дня рекомендуется воздерживаться от пищи, однако теплое питье (крепкий чай, минеральная вода без газа) назначают небольшими порциями каждые 1–2 ч. Со 2–3 дня больного переводят на слизистые супы, кисели, жидкую манную и протертую рисовую каши. Затем диета несколько расширяется в течение 6–8 дней (в зависимости от состояния) с постепенным включением в рацион отварной рыбы, мяса, картофеля, после чего пациент возвращается к обычному для него пищевому режиму.
Геморрагическая лихорадка
Специального лечения не существует. Режим постельный, тщательный уход за больным, диета молочно-растительная. Патогенетическим средством терапии являются кортикостероидные препараты. Для уменьшения токсикоза вводят внутривенно растворы хлорида натрия или глюкозы (5 %-ные) до 1 л. При острой почечной недостаточности проводят перитонеальный диализ.
Менингококковая инфекция
Основным способом лечения остается интенсивная пенициллинотерапия. Эффективны также полусинтетические пенициллины (ампициллин, оксациллин).
Проводят дезинтоксикацию организма, лечение кислородом, витаминами. При появлении симптомов отека и набухания мозга осуществляют дегидратационную терапию, способствующую выведению лишней жидкости из организма.
Назначают кортикостероидные препараты. При судорогах — фенобарбитал.
Клещевой энцефалит
Лечение должно быть комплексным. Больному необходим строгий постельный режим. В первые 3 дня назначается 6–9 мл противоэнцефалитного донорского гамма-глобулина внутримышечно.
Для предупреждения развития отека мозга необходимы дегид ратационные средства. Внутривенно вводят гипертонический раствор глюкозы, хлорида натрия, маннитол, фуросемид и др. Показана кислородная терапия.
При судорогах используют аминазин и димедрол внутримышечно, при эпилептических припадках — фенобарбитал или бензонал по 0,1 г 3 раза в сутки. В критических ситуациях назначают сердечно-сосудистые средства и средства, возбуждающие дыхание. Профилактикой энцефалитов является противоклещевая вакцинация. Вакцину вводят трехкратно подкожно по 3 и 5 мл с интервалом 10 дней. Ревакцинация проводится через 5 месяцев.
Абсцесс мозга
Лечение абсцессов мозга только хирургическое. Прогноз серьезный.
Лечение рвоты при соматических и хирургических заболеваниях
Ахалазия
Для лечения рвоты при ахалазии кардии используют препараты нитроглицериновой группы, местно — анестезирующего действия (алмагель А), расширение кардии с помощью кардиодилататоров или оперативное вмешательство.
Острый аппендицит
Лечение острого аппендицита хирургическое. Только аппендикулярный инфильтрат (без нагноения) вначале лечится консервативно с последующей операцией после стихания воспалительных изменений.
Аппендикулярный абсцесс
Лечение аппендикулярного абсцесса должно быть сначала консервативным (антибиотикотерапия, покой, диета, борьба с интоксикацией). При четко ограниченном абсцессе показано хирургическое вмешательство — вскрытие гнойника.
При абсцессе дугласова пространства вскрытие производят через задний свод влагалища или через переднюю стенку прямой кишки (после пункции гнойника — по игле).
При неудаленном червеобразном отростке, воспаление которого осложнилось абсцессом, показана срочная операция: удаление червеобразного отростка, вскрытие и дренирование полости абсцесса.
Перитонит
Больные с гнойным перитонитом нуждаются в немедленной госпитализации и экстренной хирургической операции. Проводится комплексное лечение, включающее в себя оперативные и консервативные методы. Задачи операции — ликвидация первичного очага инфекции, удаление гноя и обеспечение не только однократного, но и повторного введения антибиотиков в брюшную полость (через дренаж). При невозможности устранить очаг инфекции производят дренирование, чтобы создать надежный отток гноя из брюшной полости. Консервативные методы заключаются в массивной антибиотикотерапии и максимальной борьбе с общей интоксикацией организма, повышении иммунобиологических сил организма, улучшении функций органов и систем больного.
Больным с подозрением на перитонит не следует использовать наркотики, холод или грелку на живот, так как это может затемнить клиническую картину. При уменьшении болей от такого «лечения» возможно трагическое промедление, опасное для жизни пациента. Нельзя также применять мероприятия и препараты, усиливающие перистальтику кишечника.
Диагноз гнойного перитонита является абсолютным показанием к операции, т. е. без операции спасти жизнь больного практически невозможно. Отказ от хирургического вмешательства возможен только в исключительных случаях при крайне тяжелом состоянии больного (спутанное или бессознательное состояние, отсутствие пульса, артериальное давление ниже 60 мм рт. ст.) — иными словами, в агональном или предагональном состоянии.
Сепсис
Лечение сепсиса является одной из серьезнейших проблем медицины. Оно должно быть комплексным и предусматривать проведение мероприятий и средств, воздействующих как на микрофлору, местный очаг, так и на функции органов и систем пораженного организма.
Задачами оперативного лечения местного очага являются своевременность и рациональность хирургического вмешательства, создание хорошего оттока из раны, дезинфекция раны химико-биологическими препаратами, покой раны с использованием иммобилизации и редких перевязок, ультрафиолетовое облучение, УВЧ, постоянное наблюдение за состоянием раны и выявление возможных осложнений. В случае необходимости проводят повторное хирургическое вмешательство (вскрытие абсцесса, перевязку вены при восходящем тромбофлебите, ампутацию конечности и др.). Для успешного лечения необходимо проводить общую антибиотикотерапию, активно стимулировать собственные защитные силы организма больного, проводить полноценную дезинтоксикацию.
Синдром Меллори — Вейса
Больные синдромом Меллори — Вейса нуждаются в экстренной помощи еще до поступления в стационар. Прежде всего необходимо положить холодную грелку со льдом на живот, затем больному следует проглатывать небольшие кусочки льда из морозильника. По возможности нужно ввести 10 мл 10 %-ного раствора хлорида кальция внутривенно или 10 мл 10 %-ного раствора глюконата кальция внутримышечно, 1–2 мл 1%-ного раствора викасола внутримышечно, дицинон (этамзилат). При массивном кровотечении транспортировка больного в стационар должна осуществляться на носилках.
Инвагинация кишечника
Лечение инвагинаций кишечника хирургическое. Консервативные мероприятия применяются только при непроходимости сигмовидной кишки в первые часы после начала заболевания. Используются в первую очередь сифонные клизмы. Может быть применено расправление толстой кишки колоноскопом. В далеко зашедших случаях прибегают к резекции кишки.
Лечение рвоты при травматическом повреждении
Травматичекое сдавление конечностей
Лечение травматического сдавления конечностей должно иметь целью уменьшение зоны некроза мышц, интоксикации, а также улучшение работы печени и почек. Для этого необходимо сразу же (с момента освобождения пострадавшего из-под тяжести) проводить борьбу с шоком и спазмом сосудов с применением бромидов, хлоралгидрата, алкоголя, атропина, новокаиновой блокады, глюкозы, кислорода и всех прочих возможных средств.
Пострадавшие конечности охлаждают льдом, чтобы уменьшить травматический отек, производят рассечение кожи и фасций для уменьшения сдавления мышц отеком.
В случаях чрезмерно длительных и тяжелых сдавлений до развития печеночно-почечного синдрома производят ампутацию для спасения жизни больного.
Кроме того, необходимо восстановить кислотно-щелочное равновесие крови (при травматическом сдавлении всегда имеет место ацидоз — закисление крови) путем введения 20–25 г гидрокарбоната натрия в 3 л изотонического раствора через рот, внутривенно или капельно, клизмой. Для скорейшего выведения продуктов распада тканей усиливают диурез с помощью мочегонных средств.
Разрыв пищевода
Без лечения перфорация пищевода заканчивается смертью в 100 % случаев. Лечение по показаниям может быть оперативным или консервативным.
Сотрясение головного мозга
При подозрении на сотрясение головного мозга больного необходимо госпитализировать для обследования и исключения более тяжелого заболевания. При легком сотрясении его можно лечить дома, при среднем и тяжелом сотрясении мозга больной не менее 2–3 недель должен находиться на строгом постельном режиме и под наблюдением врача. Лечить необходимо даже легкое сотрясение головного мозга, так как последствия его могут быть разными.
Сдавление мозга
При сдавлении мозга необходима операция. Точную локализацию у тяжелобольных иногда определить трудно: для этого требуются, кроме тщательного неврологического обследования, дополнительные методы (ультразвуковая эхолокация, вентрикулография и др.).
Лечение рвоты при заболеваниях нервной и эндокринной систем
Патология органов равновесия
В зависимости от формы терапия может быть как консервативной, так и хирургической. Прогноз заболевания в некоторых случаях сомнительный.
Гиперкальциемический криз
Для экстренной терапии пациента необходимо доставить в стационар. Проводят внутривенное вливание изотонического раствора хлорида натрия в количестве 3–4 л в сутки для стимуляции почечной секреции, при отсутствии почечной недостаточности и обезвоживания применяют фуросемид в сочетании с хлоридом натрия и калия и 5 %-ной глюкозой для форсирования выделения кальция. Для связывания кальция при отсутствии почечной недостаточности вводят 2,5 %-ный раствор цитрата натрия или натрий-калий-фосфатный буфер.
Лечение рвоты у беременной
Лечение токсикоза легкой степени не требует госпитализации. С беременной проводят психотерапевтические беседы, мужу и родственникам рекомендуют больше времени проводить в ее обществе, ободрять и поддерживать. Можно использовать витамин Е, препараты валерианы.
При токсикозе средней тяжести и особенно при неукротимой рвоте госпитализация обязательна. В стационаре проводится дезинтоксикационная, противорвотная, общеукрепляющая терапия, обязательно назначение снотворных. Таких больных нельзя помещать в одну палату, поскольку у них рвотный рефлекс возникает при виде рвоты у другой беременной. Также показана психотерапия, хороший эффект приносит лечение гипнозом.
Неотложная помощь при рвоте
Неотложная помощь при рвоте зависит от ее причины. При отравлении необходимо промыть желудок и отказаться от применения противорвотных препаратов.
При травмах и во всех случаях, когда в интересах больного как можно скорее прекратить рвоту, вводят подкожно 0,5–1 мл 0,1 %-ного раствора сульфата атропина или внутримышечно 2 мл раствора метаклопрамида (церукал, реглан). Последний препарат можно назначать и внутрь в дозе 0,5–1 таблетка 3 раза в день. При неукротимой рвоте используют нейролептики — галоперидол 0,3–0,4 мл 0,5 %-ного раствора внутримышечно 1–2 раза в сутки, метеразин в таблетках 25 мг 2 раза в сутки.
Нейролептики в качестве противорвотного средства можно успешно применять при тяжелой рвоте различного происхождения.
Глава 24. Сердцебиение
Общее понятие о сердцебиении
Сердцебиение является частым симптомом различных заболеваний сердечно-сосудистой системы, эндокринных заболеваний, нервных болезней, болезней системы крови, инфекционных болезней и др.
Клиническая характеристика сердцебиения при заболеваниях сердечно-сосудистой системы
Сердцебиения могут ощущаться больными с такими заболеваниями сердечно-сосудистой системы, как артериальная гипертония, вегетативно-сосудистая дистония, аритмии, пороки сердца, атеросклеротический кардиосклероз, кардио миопатия, ревмокардит, бактериальный эндокардит и др.
Пароксизмальная тахикардия
Ощущение сердцебиения беспокоит больных с пароксизмальными тахикардиями. Пароксизмальная тахикардия — внезапное развитие эктопической тахикардии (учащение сердечных сокращений до 140–240 в минуту) с таким же ее прекращением. В зависимости от расположения эктопического очага выделяют предсердную, атриовентрикулярную и желудочковую тахикардию.
Предсердная пароксизмальная тахикардия
Предсердная пароксизмальная тахикардия характеризуется частотой ритма 140–240 (чаще 160–190) в минуту, нормальной строгой ритмичностью. Если предсердная тахикардия не носит приступообразного характера, устанавливается предсердная непароксизмальная тахикардия с частотой ритма менее 140 в минуту.
В большинстве случаев невозможно электрокардиографически отличить предсердную форму пароксизмальной тахикардии от атриовентрикулярной, поэтому при неуширенных комплексах QRS используют термин «суправентрикулярная пароксизмальная тахикардия».
Желудочковая пароксизмальная тахикардия
Желудочковая пароксизмальная тахикардия характеризуется частотой ритма 140–220 в минуту. На ЭКГ ширина комплекса QRS более 0,14 с, комплекс ORS деформирован, напоминает желудочковую экстрасистолу, фиксированную вне пароксизма; уширенные комплексы QRS имеют преимущественную одинаковую направленность во всех грудных отведениях.
Желудочковая пароксизмальная тахикардия, в отличие от суправентрикулярной, возникает преимущественно на фоне органических поражений миокарда, чаще у людей пожилого возраста мужского пола. Нередко обусловлена инфарктом мио карда с локализацией в области межжелудочковой перегородки.
Начало приступа пароксизмальной тахикардии ощущается как толчок в груди, после которого отмечается частое усиленное сердцебиение. Суправентрикулярная пароксизмальная тахикардия сопровождается проявлениями вегетативной дисфункции — потливостью, мышечной дрожью, головокружением, позывами на мочеиспускание с выделением большого количества мочи, возбуждением, чувством тревоги. Объективно определяется частый пульс малого наполнения, ритмичный. Первый тон сердца усилен, вены шеи набухшие, иногда повышено артериальное давление. При желудочковой пароксизмальной тахикардии больные нередко ощущают одышку, боли в грудной клетке, слабость, могут развиться обморочное состояние, отек легких, аритмический шок.
Пароксизмальные мерцательные аритмии
Частое сердцебиение ощущают больные при пароксизмальной мерцательной аритмии. При пароксизмальной мерцательной аритмии на ЭКГ предсердные волны мелкие, разной формы, а ритм желудочковых сокращений неправильный. Трепетание предсердий характеризуется более крупными волнами одинаковой формы. При правильной форме трепетания предсердий соотношение предсердных волн и желудочковых комплексов кратное, постоянное, а ритм желудочков правильный. При неправильной форме число предсердных волн перед желудочковыми комплексам различно, а ритм желудочков неправильный.
Субъективные ощущения могут отсутствовать (особенно при бради— или нормосистолической форме нарушения сердечного ритма) или ощущается частое сердцебиение. Объективно при мерцании предсердий и неправильной форме трепетания определяются аритмичный пульс с его дефицитом, поскольку часть сокращений сердца не дает пульсовой волны. При тахисистолической форме мерцательной аритмии возникают признаки сердечной недостаточности.
Сердцебиение может возникнуть у больных с пароксизмами наджелудочковой тахикардии или мерцательной аритмии на фоне синдрома Вольфа — Паркинсона — Уайта. При этом синдроме функционируют дополнительные пути проведения возбуждения между предсердиями и желудочками. Желудочки вначале возбуждаются импульсом, пришедшим по добавочному короткому пути, а уже затем по обычному. Этот синдром проявляется на ЭКГ характерной электрокардиографической картиной: интервал P — Q укорочен (менее 0,12 с), комплекс QRS уширен за счет добавочной дельта-волны в начальной части желудочкового комплекса, в отведениях с широким положительным комплексом QRS отражаются вторичные нарушения реполяризации в виде смещения вниз сегмента ST и отрицательного или двухфазного зубца Т. Ощущения сердцебиения могут возникнуть у больных с синдромом брадитахикардии.
На фоне синусовой брадикардии, связанной с синдромом слабости или дисфункции синусового узла, возникают экстрасистолы и пароксизмы тахикардии, которые нередко протекают с относительно небольшой частотой сердечных сокращений, но сразу после прекращения тахикардии или после экстрасистолы может возникать депрессия активности синусового узла, и тогда развивается синкопальное состояние (резкая слабость, обморок, приступ Морганьи — Адамса — Стокса).
Нейроциркуляторная дистония
Постоянно ощущают сердцебиение больные с нейроциркуляторной дистонией (вегетативно-сосудистой дистонией). Нейроциркуляторная дистония (НЦД) — это особая форма невроза высших сосудодвигательных центров с возможным нарушением периферических регуляторных систем. В возникновении НЦД основное значение придается длительному психоэмоциональному напряжению, психической травме, закрытой травме головного мозга. Клиническая картина проявляется сочетанием вегетативно-сосудистых и нейроэндокринных нарушений. Больные ощущают сердцебиение, которое исчезает во время сна, перебои в работе сердца, испытывают чувство нехватки воздуха, плохо переносят смену погоды, нервные перегрузки. У женщин четко прослеживается ухудшение состояния перед менструацией. Объективно отмечаются «игра вазомоторов», повышенная потливость, изменение дермографизма (чаще красный стойкий дермографизм), тремор век и пальцев рук. У 1/5 больных выявляется гипертензивный синдром (нейроциркуляторная дистония по гипертоническому типу). Эмоциональное или физическое перенапряжение, изменения метеорологических условий могут привести к развитию вегетативного криза (симпато-адреналового, парасимпатического или смешанного).
При объективном обследовании выявляются нормальные размеры сердца, над верхушкой прослушивается дующий систолический шум, дыхательная аритмия, экстрасистолия. На ЭКГ — признаки нарушения метаболических процессов в миокарде (снижение сегмента ST, уплощение зубца Т), обусловленные симпатоадреналовыми влияниями.
НЦД по гипертоническому типу проявляется повышением лишь систолического давления. При НЦД по гипотоническому типу наблюдается снижение как систолического, так и диастолического давления. Для НЦД по гипотоническому типу характерен определенный суточный ритм — после сна больные чувствуют себя вялыми, неотдохнувшими. Через 1–2 ч самочувствие улучшается, повышаются работоспособность и настроение. В 14–15 ч вновь появляется усталость, потребность «полежать». Короткий дневной отдых улучшает самочувствие. НЦД по гипертоническому типу может быть отнесена к пограничным артериальным гипертензиям, поскольку характеризуется небольшими преходящими подъемами артериального давления в пределах 140/90–159/94 мм рт. ст. с разнообразными нейровегетативными симптомами. Типична спонтанная смена повышения и нормализации артериального давления. НЦД по кардиальному типу проявляется преимущественно симптоматикой со стороны сердца, нередко выраженной кардиалгией, нарушением сердечного ритма по типу экстрасистолии.
Диагноз ставится на основании данных анамнеза, изучения физического и психологического статуса больного. Яркость и многочисленность жалоб больных НЦД, отчетливая «игра вазомоторов», эмоциональная неадекватность позволяют предположить функциональный характер заболевания.
Тахикардия при пороках сердца
Ощущение сердцебиения беспокоит больных с такими пороками сердца, как митральный стеноз и недостаточность аортального клапана.
Пороки сердца — морфологические изменения клапанного аппарата, ведущие к нарушению их функции и гемодинамики. Врожденные пороки сердца регистрируются уже в детском возрасте. Причиной приобретенных пороков сердца чаще всего является ревматизм. Реже к поражению клапанного аппарата сердца приводят затяжной септический эндокардит, атеросклероз, сифилис и некоторые вирусные инфекции.
При сужении левого атриовентрикулярного отверстия (митральный стеноз) препятствие для тока крови приводит к гипертрофии левого предсердия. Ретроградно повышается давление в системе легочной артерии. Увеличивающаяся нагрузка на правый желудочек способствует его гипертрофии, а в дальнейшем приводит к развитию декомпенсации в большом круге кровообращения. При уменьшении площади митрального отверстия в 2 раза и больше против нормы появляются одышка при физической нагрузке, учащенное сердцебиение, кашель, иногда кровохарканье, боли в области сердца, перебои в работе сердца. Возникновение экстрасистолии обычно является предвестником мерцательной аритмии. При осмотре отмечаются цианоз губ, кончика носа, румянец щек. Верхушечный толчок ослаблен.
При пальпации над областью верхушки при выраженном стенозе определяется диастолическое дрожание («кошачье мурлыканье»). При гипертрофии правого желудочка появляется пульсация в эпигастрии, усиливающаяся на вдохе. Границы относительной сердечной тупости смещаются вверх и вправо. Выслушивается усиленный (хлопающий) I тон, сразу после II тона может определяться щелчок (тон) открытия митрального клапана, что создает мелодию «ритма перепела».
На верхушке сердца выслушивается диастолический шум, как правило, с пресистолическим усилением. Шум грубый, лучше выслушивается после физической нагрузки, в положении на левом боку в фазе выдоха с задержкой дыхания. У большинства больных над верхушкой выслушивается и систолический шум, являющийся признаком одновременно имеющейся митральной недостаточности.
На ЭКГ — признаки гипертрофии левого предсердия и правого желудочка, нередко блокады правой ножки пучка Гиса, экстрасистолия, мерцание предсердий. При рентгеноскопии отмечаются сглаживание талии сердца за счет гипертрофии левого предсердия (митральная конфигурация), смещение контрастированного пищевода увеличенным левым предсердием вправо и назад по дуге малого радиуса, на поздних стадиях — гипертрофия правого желудочка. К важным признакам митрального стеноза относят венозный застой крови в легких, что проявляется расширением корней легких с нечеткими контурами.
Клиническая характеристика сердцебиения при ревмокардите
Ощущение сердцебиения является одним из симптомов ревмокардита. Ревматизм — системное воспалительное поражение соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе и опорно-двигательном аппарате.
Ревматический процесс может поражать эндокард, миокард и перикард. В связи с тем, что на практике нередко трудно выделить симптомы, свойственные ревматическому миокардиту, эндокардиту или перикардиту, используется термин «ревмокардит», под которым подразумевается одновременное поражение ревматическим процессом мио— и эндокарда, что чаще наблюдается при первой атаке ревматизма в первые недели от ее начала.
Диагностическими критериями ревмокардита являются:
1) боли или неприятные ощущения в области сердца;
2) одышка;
3) сердцебиение;
4) тахикардия;
5) ослабление I тона на верхушке сердца;
6) шум на верхушке сердца: систолический (слабый, умеренный, сильный); диастолический;
7) симптомы перикардита;
8) увеличение размеров сердца;
9) данные ЭКГ: удлинение интервала P — Q; экстрасистолия,
узловой ритм; другие нарушения ритма;
10) симптомы недостаточности кровообращения;
11) снижение или потеря трудоспособности.
При наличии у больного 7 из 11 критериев диагноз ревмокардита считается достоверным.
Из общепатологических симптомов у значительной части больных отмечаются повышенная потливость и субфебрильная температура по вечерам.
Объективным признаком первичного ревмокардита является ослабление I тона на верхушке сердца, определяемое аускультативно и на ФКГ, а также смещение левой границы относительной тупости сердца за счет увеличения левого желудочка. На 2–3-й неделе заболевания часто возникает непостоянный дующий систолический шум с низким тембром. Шум лучше выслушивается в лежачем положении над областью верхушки сердца и в точке Боткина — Эрба. Различают первичный ревмокардит, отражающий начальные проявления ревматизма, и возвратный, возникающий при рецидивах ревматического процесса, чаще на фоне поражения клапанного аппарата сердца.
При выраженной степени активности ревматического процесса может наблюдаться лейкоцитоз до 10–12 Г/л с нейтрофилезом и сдвигом влево, увеличение СОЭ до 50–60 мм/ч. Важное значение для определения степени выраженности воспалительного и деструктивного процессов имеет уровень белковых фракций, фибриногена, гексоз, нейраминовых или сиаловых кислот, серомукоида, церулоплазмина, С-РБ, содержания некоторых энзимов и их изоэнзимов (ЛДГ, МДГ, КФК и др.). У большинства больных увеличивается титр противострептококковых антител: АСГ, АСК более 1: 300 и АСЛ-О более 1: 250, содержание иммуноглобулинов А, G, М. Электрокардиография у 1/3 больных активным ревматизмом выявляет изменения зубца Р в виде зазубренности, двугорбости (снижение или увеличение вольтажа). Для ревмокардита характерно нарушение атриовентрикулярной проводимости I или II степени, реже — III степени.
Фонокардиографически при первичном ревмокардите выявляется снижение амплитуды I и II тонов, иногда — расщепление I тона. У многих больных над областью верхушки сердца или в точке Боткина регистрируется систолический шум.
Клиническая характеристика сердцебиения при эндокринных заболеваниях
Тиреотоксикоз
Ощущение сердцебиения является одним из важных симптомов токсического зоба. Зоб токсический (тиреотоксикоз, базедова болезнь) — заболевание всего организма, обусловленное избыточной продукцией гормонов щитовидной железы. Тяжелые отрицательные эмоции — основная причина заболевания. Болезнь может развиться в связи с перенесенными инфекционными заболеваниями, хроническим тонзиллитом, перегреванием и т. д. Иногда выявляется семейный характер заболевания.
Заболевание встречается в любом возрасте, но чаще у 20–40-летних. Больные предъявляют много жалоб: утомляемость, общая слабость, рассеянность, повышенная раздражительность, сердцебиение, дрожание, потливость, похудение. Наиболее характерными из них являются сердцебиение, уменьшение массы тела при сохраненном или повышенном аппетите и мышечная слабость.
При внешнем осмотре выявляют блеск глаз (симптом Краузе), широкое раскрытие глазных щелей (симптом Дальримпля), редкое мигание (симптом Штелльвага), может быть экзофтальм, отставание верхнего века от радужки при движении глазного яблока сверху вниз (симптом Грефе), слабость конвергенции (симптом Мебиуса), гиперпигментация кожи век (симптом Еллинека).
На фоне тиреотоксикоза может развиться офтальмопатия — экзофтальм с нейродистрофическими и вазомоторными проявлениями. Выпячивание глазного яблока вперед и выход его из орбиты происходит в результате увеличения объема ретробульбарной ткани, что обусловлено лимфоцитарной и жировой инфильтрацией, венозным застоем и увеличением объема глазных мышц за счет их отека. При экзофтальме больные жалуются на боль и давление в глазных яблоках, светобоязнь, ощущение песка в глазах, двоение и слезотечение. В результате паралича глазных мышц возникает ограничение движения глаз вверх и в стороны.
Кожа у больных эластичная, тонкая, теплая, влажная. При тяжелой форме иногда наблюдается пигментация кожи век, гениталий и ануса. Волосы тонкие, ломкие, легко выпадают. Может быть повышенная ломкость ногтей. У больных тиреотоксикозом наблюдаются постоянные нарушения функции сердечно-сосудистой системы. Тахикардия стойкая, но резко возрастает при волнениях, небольших физических нагрузках. У лиц старше 25 лет может наблюдаться нарушение ритма типа мерцательной аритмии. Тоны сердца усилены, почти постоянно прослушивается систолический шум. Максимальное артериальное давление повышено, минимальное снижено. Граница сердца расширяется влево. На ЭКГ при легкой форме заболевания увеличены зубцы Р и Т, при нарастании тяжести заболевания они уменьшаются. Зубец Т становится двухфазным и отрицательным. Интервал S — T опускается ниже изоэлектрической линии, нередки нарушения внутрипредсердной и предсердно-желудочковой проводимости.
Различают легкую, среднюю и тяжелую формы тиретоксикоза. При легкой форме превалируют неврологические симптомы: повышенная возбудимость, эмоциональная лабильность, частота пульса не превышает 100–110 ударов в минуту, ритм его сохранен, больной трудоспособен, основной обмен — +30–40 %, поглощение J131 щитовидной железой — до 40 % через 24 ч. При средней тяжести частота пульса до 120 ударов в минуту, ритм его сохранен, хорошо выражены основные симптомы заболевания, основной обмен — +50 % и более. Трудоспособность снижена. Тяжелая форма характеризуется нарушением функции внутренних органов, дефицитом массы тела, тахикардией свыше 120 ударов в минуту, нарушением ритма, нередко декомпенсацией сердечной деятельности. Основной обмен — +80 % и более. Поглощение J131 щитовидной железой высокое в первые 6 ч, а к 24 ч может снижаться. При этой форме больные нетрудоспособны, должны быть госпитализированы.
Диагноз основывается на клинических проявлениях, высоких показателях основного обмена и высоком поглощении J131 щитовидной железой. В ряде случаев необходимо прибегать к определению тироксина (Т4) и трийодтиронина (Т3). В норме Т4 находится в пределах 51–141 нмоль/л, Т3–1,54–3,85 нмоль/л.
Феохромоцитома
Ощущение сердцебиения возникает и у больных с феохромоцитомой. Феохромоцитома — опухоль, исходящая из хромаффинной ткани мозгового слоя надпочечника или имеющая вненадпочечниковую локализацию, продуцирующая большое количество катехоламинов (адреналина, норадреналина). Феохромоцитома как у женщин, так и у мужчин встречается в любом возрасте, но чаще — в 20–40 лет. Наиболее постоянный симптом болезни — гипертензия, которая может быть пароксизмальной или постоянной. Во время криза появляются резкая головная боль, сердцебиение, боли в области сердца и за грудиной, одышка, чувство страха смерти, особенно при первых кризах, может нарушаться зрение, иногда бывают тошнота и рвота. На высоте криза могут наблюдаться гипергликемия, лейкоцитоз, эозинофилия, лимфоцитоз, повышение температуры тела, альбуминурия.
В начале заболевания кризы могут быть редкими, непродолжительными (10–20 мин). С увеличением размеров опухоли кризы становятся более продолжительными. Криз могут провоцировать эмоциональное возбуждение, физическая нагрузка, прием пищи, охлаждение или перемена положения тела в постели. Часто он развивается без видимой причины. Во время криза артериальное давление может быть очень высоким, могут произойти кровоизлияния в мозг, в сетчатую оболочку глаза, инфаркт миокарда, отек легких и т. д. После криза выделяется большое количество светлой мочи с низкой относительной плотностью, в течение одного или нескольких часов сохраняются общая слабость, разбитость.
При другой (стабильной) форме заболевания отмечается постоянно высокая гипертония, возможны нарушения функционального состояния почек, изменения глазного дна. Наблюдаются повышенная возбудимость, лабильность настроения, утомляемость, головные боли.
Феохромоцитому при типичных гипертонических кризах можно заподозрить на основании клинических проявлений. Однако необходимо определить содержание адреналина, норадреналина и их метаболита — ванилинминдальной кислоты (ВМК) в суточной моче.
В норме суточное выделение с мочой адреналина составляет 11–76 нмоль, норадреналина — 47–236 нмоль, ВМК — в пределах 15–45 мкмоль. В распознавании феохромоцитомы помогают диагностические пробы с гистамином, вызывающим повышение артериального давления, и с тропафеном, снижающим артериальное давление.
Пробу с гистамином можно проводить при исходном артериальном давлении, не превышающим 150/100 мм рт. ст.
При гипертоническом кризе или стойкой гипертонии (артериальное давление 170/100 мм рт. ст. и выше) больному внутривенно медленно вводят 5 мг фентоламина (регитина) или 0,02 г тропафена. При феохромоцитоме артериальное давление в течение 2–3 мин снижается на 40 мм рт. ст. и больше.
Для определения месторасположения феохромоцитомы проводят рентгенологическое исследование надпочечников путем оксигеносупраренорентгенографии.
Гипогликемический криз
Ощущение сердцебиения является одним из симптомов, возникающих у больных во время приступов гипогликемии. Приступы гипогликемии, обусловленные повышенной секрецией инсулина бета-клетками поджелудочной железы вследствие гормонально-активной опухоли островков Лангерганса или диффузной гиперплазии этих клеток, характерны для гиперинсулинизма (гипогликемической болезни).
Заболевают в возрасте 26–55 лет, чаще женщины. Приступы гипогликемии возникают обычно утром натощак, после длительного голодания, а при функциональном гиперинсулинизме — после приема углеводов. Провоцирующими моментами могут явиться физическая нагрузка и психические переживания. Иногда у женщин приступы вначале повторяются только в предменструальный период. Начало приступа характеризуется ощущением голода, потливостью, слабостью, дрожанием конечностей, ощущением сердцебиения, чувством страха, диплопией, парестезиями, психическим возбуждением, дезориентацией, дизартрией, в дальнейшем наблюдаются предобморочное состояние, потеря сознания, клонические и тонические судороги, иногда напоминающие эпилептический припадок, кома с гипотермией и гипорефлексией.
В межприступном периоде выявляются неврологические и психические расстройства: патологические рефлексы, симптомы пирамидной недостаточности, нарушения чувствительности, снижение памяти, безразличие к окружающему, эмоциональная неустойчивость, потеря профессиональных навыков. Из-за частого приема углеводов больные инсуломой имеют избыточную массу тела.
Экзогенными причинами гипогликемии могут быть:
1) отравления салицилатами;
2) употребление этилового спирта, препаратов сульфонилмочевины;
3) передозировка инсулина.
Клиническая характеристика сердцебиения при алкогольной кардиомиопатии
Ощущение учащенного сердцебиения беспокоит больных с алкогольной кардиомиопатией уже на ранней стадии заболевания. Алкогольная кардиомиопатия — это поражение сердца, обусловленное многолетним регулярным злоупотреблением алкоголем. Наряду с ощущением учащенного сердцебиения уже в начале заболевания больного беспокоит экстрасистолия, иногда мерцательная аритмия. Может выслушиваться «ритм галопа». Пароксизмы аритмии развиваются после алкогольных эксцессов. Иногда пароксизмы мерцания сопровождаются подострой левожелудочковой недостаточностью с типичной клиникой сердечной астмы.
Больных алкогольной кардиомиопатией часто беспокоят разнообразные болевые ощущения в области сердца. Боль обычно возникает на следующий день после алкогольного эксцесса, постепенно, исподволь. Локализуется боль в области верхушки сердца, иногда захватывает всю предсердную область. Боль ноющая, тянущая, колющая. Иногда больные ощущают жжение в предсердной области. Появление боли не связано с физической нагрузкой. Боль не имеет характерной для стенокардии приступообразности, почти никогда не локализуется за грудиной и не бывает сжимающей, сдавливающей. В отличие от стенокардии, нитроглицерин боль не купирует. Боль может длиться часами и сутками, сочетается с жалобами больного на ощущение нехватки воздуха, неполноту и неудовлетворенность вдохом, сердцебиение, похолодание конечностей.
Больной часто суетлив, многословно излагает разнообразные жалобы, что отличается от скупых описаний больным приступа стенокардии.
Выявляются и другие признаки хронического алкоголизма — тремор рук, выраженная потливость. На ЭКГ при алкогольной кардиомиопатии появляются расширенные, расщепленные зубцы Р I, II или высокие Р II, III. Наблюдаются снижение сегмента ST и отрицательный зубец Т.
Клиническая характеристика сердцебиения при анемиях
Ощущение сердцебиения возникает у больных с анемическим синдромом при различных видах анемий. Анемии — сборная группа заболеваний, характеризующихся понижением концентрации гемоглобина или гемоглобина и числа эритроцитов и сопровождающихся нарушением транспорта кислорода.
С учетом этиологических и патогенетических факторов анемии подразделяют на 3 основные группы:
1) анемии вследствие кровопотерь;
2) анемии вследствие нарушения кровообразования;
3) анемии вследствие повышенного кроворазрушения.
С учетом конкретных патогенетических механизмов, лежащих в основе развития анемического синдрома, выделяют 7 видов анемий:
1) острая постгеморрагическая;
2) железодефицитная;
3) связанная с нарушением синтеза или утилизации порфиринов (сидероахрестическая);
4) обусловленная нарушением синтеза ДНК и РНК (мегалобластная);
5) гемолитическая;
6) связанная с угнетением пролиферации клеток костного мозга (гипо— и апластическая);
7) полидефицитная, обусловленная сочетанным недостатком различных гемопоэтических факторов и действием ряда патологических механизмов (гемолиза, метаплазии, аутоиммунных конфликтов, кровопотери, сепсиса и др.).
Железодефецитная анемия
Около 80 % всех анемий составляет железодефицитная анемия, обусловленная недостатком железа (сидеропения) в организме. Причинами железодефицитных анемий являются хронические кровопотери (меноррагии, метроррагии, геморроидальные и носовые кровотечения), заболевания желудочно-кишечного тракта (гастриты со сниженной секреторной функцией, опухоли толстого кишечника и желудка и др.), беременность, инфекция, алиментарная и врожденная недостаточность железа.
Клиническая картина железодефицитной анемии характеризуется двумя синдромами: сидеропеническим — ломкость, искривление, поперечная исчерченность, ложкообразная форма ногтей, волосы секутся, выпадают, кожа сухая, плохо загорает, затруднение при глотании сухой и твердой пищи, запоры, ангулярный стоматит (изъязвления и трещины в углах рта), боль и жжение языка, блестящий «полированный» язык, извращение вкуса (потребность есть мел, глину, уголь, землю) и обоняния, часто зловонный ринит, дистрофические и атрофические процессы в желудке и тонком кишечнике; и анемическим (слабость, быстрая утомляемость, сонливость, головокружение, шум в ушах, одышка и сердцебиение, бледность кожных покровов, иногда с алебастровым или зеленоватым оттенком (хлороз), бледность слизистых оболочек, пастозность нижних конечностей, систолический шум различной интенсивности, склонность к гипотензии).
Гемограмма — снижение количества гемоглобина и эритроцитов; цветной показатель — 0,50–0,70, гипохромия эритроцитов, анизоцитоз за счет микроцитов, пойкилоцитоз. Количество лейкоцитов, тромбоцитов и лейкоцитарная формула без изменений; иногда — ретикулоцитоз.
Миелограмма — расширение эритроидного ростка за счет полихроматофильных и оксифильных нормобластов (гиперрегенераторный костный мозг); снижение количества сидеробластов, отсутствие сидероцитов. Резко снижаются содержание сывороточного железа (меньше 6 мкмоль/л при норме для женщин 6,6–26,0 мкмоль/л и мужчин — 10,6–28,3 мкмоль/л), общая железосвязывающая способность плазмы, повышается уровень свободного трансферрина.
Диагноз железодефицитной анемии устанавливается на основании клинических данных, типичных сидеропенических трофических расстройств, снижения уровня гемоглобина, низкого цветного показателя и уменьшения содержания сывороточного железа.
Постгеморрагическая анемия
Острая постгеморрагическая анемия — малокровие, возникающее вследствие массивной однократной или повторной кровопотери в короткий срок и приводящее к уменьшению в организме содержания гемоглобина, эритроцитов и развитию гипоксического состояния. Кровопотеря может быть связана с травмой, хирургическим вмешательством, язвенной болезнью желудка и двенадцатиперстной кишки, заболеванием крови, печени, легких, внематочной беременностью.
Клиническая картина острой постгеморрагической анемии складывается из собственно анемических симптомов (слабость, головокружение, одышка и сердцебиение, бледность кожных покровов) и симптомов коллапса — обморочного состояния, головокружения, звона в ушах, сухости во рту, жажды, частого сердцебиения, нитевидного пульса, снижения температуры тела, холодного пота, рвоты, цианоза, судорог, снижения артериального давления.
Гемограмма — после острой кровопотери в 1-е сутки анемия умеренная, а уровень гемоглобина и эритроцитов не соответствует анемическому синдрому. На 2–3-й день, даже если кровотечение не повторяется или улучшается общее состояние больного, анемия становится более выраженной. К этому времени в периферической крови появляются ретикулоцитоз, нормобластоз, полихроматофилия, лейкоцитоз со сдвигом влево, тромбоцитоз.
Диагноз устанавливается по анамнестическим и объективным данным — факту массивной кровопотери (желудочно-кишечное, артериальное кровотечение, внематочная беременность и т. д.).
Сидероахрестическая анемия
Сидероахрестическая анемия связана с нарушением синтеза порфиринов, что ведет к снижению в эритроците количества гемоглобина и накоплению в организме несвязанного железа. Наследование происходит по рецессивному типу, сцеплено с Х-хромосомой, поэтому болеют чаще мужчины.
У больных имеется умеренный анемический синдром. При прогрессировании заболевания, обусловленного гемосидерозом органов, увеличиваются селезенка, печень, поражаются мышца сердца, поджелудочная железа, нарушается функция половых желез.
Как следствие гемосидероза развиваются гепатолиенальный синдром, сахарный диабет, недостаточность кровообращения, евнухоидизм. Гемограмма — снижение уровня гемоглобина, в меньшей степени — числа эритроцитов, цветной показатель — 0,40–0,60, гипохромия эритроцитов, анизоцитоз, пойкилоцитоз, количество ретикулоцитов, тромбоцитов и лейкоцитов в норме. Миелограмма — увеличено количество сидеробластов. Уровень сывороточного железа повышен. Количество порфиринов в эритроцитах снижено.
Мегалобластная анемия
При мегалобластной анемии в результате недостатка витамина В 12и (или) фолиевой кислоты в клетках эритроидного ряда нарушается синтез ДНК и РНК, что в свою очередь приводит к развитию мегалобластного эритропоэза. Причиной недостатка витамина В 12и фолиевой кислоты является снижение их всасывания вследствие нарушения выработки слизистой оболочкой желудка и кишечника гликопротеина, связывающего поступающий с пищей витамин В 12. Мегалобластная анемия встречается у людей пожилого возраста в связи с развитием атрофических процессов в желудке после перенесенного энтерита, гепатита, часто через 5–8 лет после тотальной гастрэктомии, при инвазии широким лентецом, дивертикулезе тонкого кишечника, раке желудка, хроническом алкоголизме.
Дефицит фолиевой кислоты, кроме того, наблюдается у части беременных, недоношенных детей, при вскармливании детей козьим молоком, у лиц, перенесших резекцию тонкой кишки, при тропической лихорадке спру и целиакии, длительном применении фенобарбитала и дифенина.
Заболевание проявляется поражением кроветворной ткани, пищеварительной и нервной системы. Отмечаются резкая, как бы внезапно появившаяся слабость, снижение работоспособности, головокружение. Кожа имеет иктеричный оттенок. Определяются явления глоссита: «полированный» язык, ощущение жжения в нем. Желудочная секреция угнетена, часты диспепсические явления. В связи с повышенным гемолизом увеличиваются печень и селезенка. У некоторых больных диагностируется фуникулярный миелоз.
Гемограмма — значительная, чаще гиперхромная (или нормохромная) анемия, резко выраженные анизо— и пойкилоцитоз: мегалоциты (эритроциты — более 12 мкм в диаметре), шизоциты, гиперхромия, анизохромия, базофильная пунктация, кольца Кебота и тельца Жолли в мегалоцитах, мегалобласты, цветной показатель более единицы. Количество ретикулоцитов чаще снижено, а билирубина повышено. Лейкопения, иногда тромбоцитопения. Характерны полисегментация и анизоцитоз нейтрофилов, гигантизм клеток белого и красного ряда. Основное значение в постановке диагноза принадлежит исследованию костного мозга. Миелограмма — расширение эритроидного ростка за счет мегалобластов (иногда до 80–90 %) различной степени зрелости. Пункцию костного мозга делают до назначения витамина В 12, так как мегалобласты могут исчезнуть из костного мозга уже после первых его инъекций.
Гемолитическая анемия
Гемолитическая анемия обусловливается ускоренным разрушением эритроцитов. Поэтому при всех гемолитических состояниях в крови и моче появляются в повышенном количестве продукты распада красных клеток: свободный гемоглобин, билирубин, гемосидерин. Гемолитические анемии подразделяют на наследственные (врожденный дефект мембраны эритроцита или гемоглобина) и приобретенные (иммунные, возникшие в результате химических, мутантных или других воздействий на красные клетки).
Наследственная гемолитическая анемия, или наследственный микросфероцитоз (болезнь Минковского — Шоффара), обусловлена генетическим дефектом белка мембраны эритроцита. Эритроциты принимают сферическую форму, что сопровождается их задержкой и повышенным разрушением в синусах селезенки. Последняя причина приводит к увеличению селезенки, билирубинемии, появлению уробилина в моче и повышению содержания стеркобилина в кале, ретикулоцитозу и гиперплазии эритроидного ростка костного мозга.
Клиническая картина характеризуется желтухой различной интенсивности, анемическим синдромом, спленомегалией, болями в правом подреберье (холангиты, желчнокаменная болезнь). Периоды ремиссий чередуются с гемолитическими кризами, когда резко выражены клинические и лабораторные признаки болезни. У больных могут отмечаться признаки замедленного развития, а также нарушения лицевого скелета в виде «башенного» черепа, седловидного носа, высокого стояния неба, узких глазниц, нарушения расположения зубов. Гемограмма — нормохромная анемия, ретикуло— и микросфероцитоз. Количество лейкоцитов и тромбоцитов в норме, снижена осмотическая резистентность эритроцитов (минимальная — 0,6–0,7 %, максимальная — 0,5 % вместо 0,48 и 0,22 % в норме). Миелограмма — расширение красного ростка. Реакция Кумбса отрицательная. В крови — билирубинемия за счет неконъюгированного билирубина.
Частые и тяжелые гемолитические кризы, вызывающие значительную и длительную анемизацию, холангиты, желчнокаменная болезнь, трофические язвы голени являются показанием к спленэктомии.
Гемолитическая иммунная анемия обусловлена появлением антител: против антигенов эритроцитов (аутоиммунные), или против гаптена, сорбировавшегося на красных клетках (гетероиммунные), или антител матери против Rh-антигена, или — реже — против антигенов системы АВО плода (изоиммунные).
Клиническая картина складывается из анемического синдрома и признаков гемолиза (иктеричности склер и кожных покровов, умеренной спленомегалии, увеличения печени, гиперпигментации кала и мочи). Гемограмма — нормохромная анемия без выраженного анизоцитоза (изредка — микросфероцитоз), увеличение содержания ретикулоцитов, иногда нормобластов, нейтрофильный лейкоцитоз. Число тромбоцитов в норме. Миелограмма — расширение эритроцитарного ростка. Гипербилирубинемия за счет неконъюгированного билирубина. В моче уробилин, иногда гемосидерин, в кале — повышение стеркобилина, плейохромия желчи. Положительная (в 60 % случаев) реакция Кумбса. Аутоиммунный гемолиз может провоцироваться охлаждением организма (появляются холодовые антитела, вызывающие внутриклеточный гемолиз).
Апластическая анемия
Апластическая (гипопластическая) анемия проявляется снижением количества форменных элементов крови и клеток костного мозга. Причинами гипо— и аплазии кроветворения могут быть токсическое угнетение миелопоэза медикаментами (левомицетином, сульфаниламидами и др.), химическими веществами (бензолом), иммунные воздействия. Иногда причина неясна (идиопатические формы).
Клиническая картина апластической (гипопластической) анемии характеризуется анемическим, геморрагическим синдромами, частым присоединением инфекции, что ведет к катаральным явлениям, пневмониям, гнойно-некротическим процессам. Гемограмма — нарастающее снижение количества эритроцитов, гемоглобина, лейкоцитов, тромбоцитов (панцитопения); лимфоцитоз. Содержание ретикулоцитов чаще снижено, реже имеется небольшой ретикулоцитоз. Миелограмма — малая клеточность, лимфоцитоз, при трепанобиопсии — жировой костный мозг, кроветворение представлено малоклеточными очагами.
Клиническая характеристика сердцебиения при заболеваниях нервной системы
Жалобы на приступы сердцебиения не только при физическом усилии и малейшем волнении, но и в покое — частое явление при неврозах, особенно у больных неврастенией. К неврозам относят психогенно обусловленные расстройства высшей нервной деятельности, развившиеся в результате перенапряжения ее в связи со сложной жизненной ситуацией. Неврастения — наиболее распространенный невроз, проявляется раздражительной слабостью. Такие больные раздражительны, вспыльчивы, но быстро истощаемы. Они жалуются на головные боли, расстройства сна, снижение работоспособности, быструю утомляемость, боли в сердце, сердцебиения, неприятные ощущения в животе, сопровождающиеся урчанием, запоры или поносы, вздутие живота, отрыжку воздухом и т. д. Обилие разнообразных жалоб — одна из характерных особенностей неврастении.
Особенно характерны приступы сердцебиений по утрам (в момент пробуждения), при засыпании и нередко по ночам (в связи с бессонницей или поверхностным, прерывистым и тревожным сном), а также («до холодного пота») при любой неожиданности и испуге. Крайне тягостную и мучительную психогенную синусовую (а иногда даже пароксизмальную) тахикардию (со страхом смерти, резко выраженной ипохондрической окраской и учащением сердечных сокращений до 140–160 в минуту) способно вызвать у этих больных одно лишь упоминание о стенокардии или инфаркте миокарда.
Вместе с тем почти у половины больных ощущение сердцебиений не сопровождается какими-либо объективными изменениями ЭКГ и пульса, что объясняется патологическим восприятием и патологической интерпретацией нормальной сердечно-сосудистой деятельности. Еще более показательна в этом плане брадикардия, возникающая нередко на высоте аффекта (страха, ужаса, гнева) и воспринимаемая больным как сердцебиение.
Даже чисто субъективное ощущение учащенного и усиленного сердцебиения (не подтверждаемое объективно ни твердым и напряженным пульсом, ни тахикардией) оказывается, однако, необыкновенно мучительным для больного. Приступы же пароксизмальной тахикардии представляют собой, без сомнения, одно из наиболее ярких и драматических соматических проявлений тревожной депрессии на высоте аффективного ипохондрического взрыва.
Больные нередко утверждают, что слышат стук своего сердца через подушку или матрац и что от этого сердцебиения даже «кровать дрожит»; у ряда больных возникает «неприятное до дурноты» ощущение пугающей их «ненормальной» пульсации в висках, под левой лопаткой, в эпигастральной области, а подчас и во всем теле.
Кардиалгии и приступы пароксизмальной тахикардии могут сопровождаться ощущением озноба, прилива крови к голове или жара во всем теле, затруднением дыхания, что напоминает симпатико-адреналовый криз.
Лечение заболеваний, сопровождающихся сердцебиением
Лечение сердцебиения при заболеваниях сердечно-сосудистой системы традиционными методами
Пароксизмальная тахикардия
Лечебная тактика при пароксизмальных тахикардиях определяется тяжестью состояния больного, степенью нарушений гемодинамики. В полном объеме надлежащую помощь может оказать специализированная кардиологическая бригада. Антиаритмическая медикаментозная терапия проводится на фоне седативной терапии и капельного введения поляризирующей смеси.
При наджелудочковых пароксизмальных тахикардиях до применения антиаритмических лекарств следует испробовать купирующий эффект возбуждения блуждающего нерва. Для этого применяют так называемые вагусные пробы:
1) массаж каротидного синуса. Сначала справа — 10–20 с, при отсутствии эффекта — слева, проводят его осторожно, контролируя деятельность сердца;
2) умеренное надавливание на глазные яблоки в течение нескольких секунд;
3) искусственное вызывание рвоты;
4) проба Вальсальвы (глубокий вдох с максимальным выдохом при зажатом носе, закрытом рте).
При отсутствии эффекта применяют следующие лекарственные препараты. Новокаинамид, универсальный препарат. Средняя доза — 10 мл 10 %-ного раствора, вводится за 5–10 мин. Аймалин (гилуритмал). Обычная доза — 2 мл 2,5 %-ного раствора в 10 мл изотонического раствора глюкозы за 3–5 мин. Ритмодан (ритмилен), ампулы по 5 мл (50 мг), вводят по 100–150 мг за 5 мин. Этмозин — препарат фенотиазинового ряда без нейролептического действия. Ампула содержит 2 мл 5%-ного раствора, вводят по 4–5 мл со скоростью 1 мл/мин. Пропранолол (обзидан), ампула по 1 и 5 мл 0,1 %-ного раствора (1 и 5 мг). Вводят до 10 мл со скоростью 1 мг/мин. Кордарон, ампулы по 150 мг (3 мл 5%-ного раствора). Вводят до 5 мк/кг за 3–5 мин. Изоптин, ампулы по 2 мл 2,5 %-ного раствора (5 мг).
Эти препараты универсального действия, применяемые при всех видах пароксизмальных аритмий. Однако у них имеются и существенные особенности, заставляющие при разных видах аритмии предпочитать одни и ограничивать применение других препаратов.
При мерцательной аритмии, трепетании предсердий с целью купирования пароксизма применяют новокаинамид, гилуритмал, ритмодан, кордарон.
Этмозин менее эффективен. Пропранолол, изоптин не столько купируют мерцание и трепетание предсердий, сколько уменьшают тахикардию.
При наджелкудочковых тахикардиях эффективны все препараты. При узловой предсердно-желудочковой тахикардии более эффективны пропранолол, изоптин, а новокаинамид малоэффективен. При брадитахисистолическом синдроме противопоказаны все препараты, кроме новокаинамида и этмозина.
При тахиаритмиях на фоне синдрома преждевременного возбуждения желудочков (синдрома Вольфа — Паркинсона — Уайта) наиболее показан гилуритмал, можно применять новокаинамид, бета-адреноблокаторы, кордарон. Изоптин противопоказан, так как может ускорить проведение импульсов по дополнительному предсердно-желудочковому пути и способствовать возникновению фибрилляции желудочков. Сердечные гликозиды вводят при наджелудочковых аритмиях, развившихся у больных с сердечной недостаточностью, с целью урежения желудочковых сокращений и как дополнительное средство купирования аритмий.
При желудочковых пароксизмальных тахикардиях начинают с лидокаина, тримекаина, мекситила. В случае недостаточного эффекта в виде исключения прибегают к препаратам для лечения наджелудочковых аритмий.
Нейроциркуляторная дистония
Лечение включает упорядочение режима труда и отдыха, ЛФК, аутогенную тренировку в комплексе с другими методами психотерапевтического воздействия, седативные препараты (экстракт валерианы, настойка пустырника, бромистый натрий), беллоид, витаминотерапию, по показаниям — блокаторы бета-адренергических рецепторов.
Недостаточность аортального клапана
Недостаточность аортального клапана чаще диагностируется у мужчин. Значительный обратный ток крови из аорты в левый желудочек из-за неполного смыкания створок клапана в период диастолы приводит к расширению левого желудочка. Компенсаторно увеличивается систолический выброс, что способствует наряду с дилатацией и гипертрофии левого желудочка. Порок длительное время компенсируется левым желудочком. Ощущение усиленных сердцебиений и периферического пульса (в голове, конечностях, вдоль позвоночника), особенно в положении лежа, являются ранними симптомами порока. Постепенно появляются боли за грудиной стенокардического типа, головокружение, наклонность к обморокам. Многие больные бледны, конечности теплые. При осмотре иногда заметна усиленная пульсация шейных и других периферических артерий, пульсация зрачков, сотрясение конечностей и головы соответственно пульсовому ритму. Гипертрофия левого желудочка проявляется усилением верхушечного толчка и смещением его влево и вниз. При недостаточности аортального клапана повышается систолическое артериальное давление. Диастолическое давление, наоборот, снижается, а у части больных не определяется. Пульс высокий и скорый.
При выслушивании сердца обнаруживают ослабление I тона на верхушке и II тона на аорте. Характерен диастолический шум с эпицентром во втором межреберье справа от грудины или в третьем-четвертом межреберье слева от грудины. Шум мягкий, дующий, лучше выслушивается в положении сидя с наклоном туловища вперед, в фазе выдоха с задержкой дыхания. При недостаточности аортального клапана может выслушиваться и негрубый систолический шум, обусловленный завихрением тока крови из-за деформации створок аортального клапана. При значительной дилатации левого желудочка на верхушке сердца появляется систолический шум относительной митральной недостаточности. Рентгенологически обнаруживают увеличение левого желудочка, расширение восходящей части аорты, резко подчеркнутую талию сердца. На ЭКГ — признаки гипертрофии левого желудочка.
Для диагностики пороков большое значение имеет фонокардиограмма, которая представляет собой графическую объективную запись тонов сердца и сердечных шумов, выслушиваемых ухом врача.
Существенное значение для диагностики пороков имеет эхо кардиограмма. При митральном стенозе наблюдаются следующие изменения на эхокардиограмме:
1) единонаправленное движение передней и задней створок митрального клапана вперед (в норме задняя створка в период диастолы смещается кзади);
2) скорость раннего диастолического закрытия передней створки снижается;
3) амплитуда движений передней створки клапана также уменьшена;
4) полость левого желудочка не расширена, хорошо лоцируется расширенный правый желудочек.
Эхокардиография при недостаточности аортального клапана менее информативна. Можно в ряде случаев определить вибрацию передней створки митрального клапана в период диастолы, что обусловлено попаданием ретроградного тока крови из аорты на открытые створки митрального клапана. Лоцировать измененные створки аортального клапана удается лишь иногда. Если порок обусловлен затяжным септическим эндокардитом, то удается выявить вегетации на клапанах при условии, если их диаметр превышает 3–5 мм. Эхокардиографически постоянно определяются косвенные (левожелудочковые) признаки порока в виде большей или меньшей дилатации левого желудочка и гиперкинеза его стенок.
Недостаточность клапана аорты
Лечение больных с недостаточностью клапана аорты не имеет каких-либо характерных особенностей. Активный ревматический процесс, затяжной септический эндокардит лечат общепринятыми методами. При появлении симптомов недостаточности кровообращения применяют весь комплекс методов (сердечные гликозиды, мочегонные средства и пр.). Недостаточность аортального клапана можно лечить радикально с помощью имплантации искусственного клапана. Операция у больных в более ранних стадиях порока дает лучшие отдаленные результаты. Наиболее признанными показаниями к имплантации клапана являются признаки гипертрофии левого желудочка на ЭКГ с пульсовым давлением 80 мм рт. ст. и более, все эти признаки легко могут быть установлены; они должны также сочетаться с симптомами коронарной, церебральной или миокардиальной недостаточности.
Пороки сердца
Специфических консервативных методов лечения митрального стеноза не существует. Недостаточность кровообращения лечат по общепринятым методам (сердечные гликозиды, мочегонные средства, средства, корригирующие расстройства водно-солевого баланса и ликвидирующие другие метаболические нарушения в миокарде), при активном ревматическом процессе — противоревматические средства, антибиотики, кортикоидные гормоны.
Ликвидировать митральный стеноз можно хирургическим вмешательством. Митральная комиссуротомия — единственное радикальное средство лечения этого порока сердца.
В каждом случае надо взвесить целесообразность хирургического лечения. Операция митральной комиссуротомии показана больным с выраженным митральным стенозом при наличии симптомов, ограничивающих физическую активность и снижающих трудоспособность, без признаков текущего ревматизма, без значительного увеличения сердца. Мерцательная аритмия не является противопоказанием к операции. Обострение ревматического процесса служит относительным противопоказанием: операцию следует отложить до стихания явлений обострения, она возможна лишь спустя 2–3 месяца после нормализации показателей активности (в частности, СОЭ). При вялотекущем процессе операцию не следует откладывать, если имеются симптомы резко выраженного митрального стеноза. Вопрос об операции решается совместно с кардиохирургом.
Лечение сердцебиения при ревматизме традиционными методами
Рентгенологические исследования ценны для установления порока сердца и преобладания его вида, проводятся обычно с контрастированием пищевода. Отклонения пищевода по больному или малому радиусу указывают на митральный стеноз или преобладание стеноза при сочетанном пороке.
В активной фазе ревматизма больного необходимо госпитализировать. Если этого нельзя сделать, он должен соблюдать постельный режим в домашних условиях. Двигательный режим расширяется по мере стихания активности ревматического процесса. Пища должна быть разнообразной, богатой белками, витаминами, фосфолипидами. Ограничивают углеводистую пищу. При нарушении кровообращения пища должна быть преимущественно молочно-растительной с ограничением соли и жидкости.
Применяются:
1) этиопатогенетическая, противоаллергическая терапия: антибиотики; нестероидные противовоспалительные средства (салицилаты, пиразолоновые производные, бруфен (ибупрофен), вольтарен, индометацин, мефенаминовая кислота); глюкокортикоиды; препараты иммунодепрессивного действия (хинолиновые, цитостатики, антилимфоцитарный глобулин);
2) средства антидистрофического действия;
3) симптоматические средства при недостаточности кровообращения, нарушении водно-солевого обмена и др.
Из антибиотиков показан пенициллин — 1,2–1,5 млн ЕД в сутки, курс лечения — не менее 10 дней. Пенициллин оказывает бактерицидное действие на бета-гемолитический стрептококк группы А. В последующем используют бициллин-1 в дозе 1,2 млн ЕД 1 раз в 3 недели или бициллин-5 в дозе 1,5 млн ЕД 1 раз в 4 недели. Из салициловых препаратов чаще приме няют ацетилсалициловую кислоту (аспирин), реже — салициламид, салициловый натрий. Доза ацетилсалициловой кислоты, а также салициламида — 3–4 г, реже 5 г и выше. Салициловые препараты раздражают слизистую оболочку желудка, поэтому могут привести к эрозивному гастриту, язвенной болезни, кровотечению. Рекомендуется принимать препараты в виде порошка, запивая щелочной минеральной водой или молоком.
Бутадион используют в дозе 0,15 г 3–4 раза в сутки, на курс лечения — 20–24 г. Препарат может вызвать анемию, лейкопению, агранулоцитоз.
Индометацин (метиндол, индоцид, интебан) применяют в основном при непрерывно рецидивирующем течении ревматизма и комбинированных формах (ревматизм и ревматоидный артрит) в дозе 25 мг в капсулах 3–4 раза в сутки или в свечах по 50 мг 2 раза в сутки (суточная доза — 75–125 мг). Препарат может вызывать побочные явления со стороны ЦНС (головную боль, головокружение) и желудочно-кишечного тракта (боль в желудке, поносы, желудочно-кишечные кровотечения).
Вольтарен — активный нестероидный препарат с хорошей противовоспалительной, жаропонижающей и анальгезирующей активностью. Доза — по 25 мг 2–3 раза в сутки. Суточная доза может увеличиваться до 100–150 мг.
Глюкокортикоидные гормоны применяются при II–III степенях активности ревматического процесса, преимущественно при диффузном ревмокардите. Преднизолон сочетают с салицилатами, доза — 20–30 мг/сутки. По мере стихания ревматического процесса доза гормона снижается на 2,5–5 мг в неделю. Курс лечения — 4–5 недель, в тяжелых случаях — 8–10 недель.
Препараты хинолинового ряда (делагил, плаквенил) оказывают лечебный эффект при затяжных и непрерывно рецидивирующих формах ревматизма. Обладают иммунодепрессивным действием. Доза делагила — 0,25 г, плаквенила — 0,3–0,4 г в сутки. Курс лечения — 3–6 месяцев, а иногда 9–12 месяцев. Иммунодепрессанты — 6-меркаптопурин, имуран (азатиоприн), хлорбутин — показаны только больным с непрерывно рецидивирующим и затяжным течением ревматизма, которые резистентны к лечению как классическими антиревматическими средствами, в том числе кортикостероидами, так и хинолиновыми препаратами при их длительном (многомесячном) применении. Доза 6-меркаптопурина и имурана (азатиоприна) — 0,1–1,5 мг на кг массы, хлорбутина — 5–10 мг в сутки.
Антидистрофическая терапия (анаболические стероиды, белковые гидролизаты, пиримидиновые производные, препараты гамма-глобулина и др.) назначаются в средних терапевтических дозах.
Лечение сердцебиения при эндокринных заболеваниях традиционными методами
Тиреотоксикоз
Лечение тиреотоксикоза должно быть комплексным, целенаправленным, индивидуальным. Для медикаментозного лечения применяются препараты неорганического йода в виде раствора люголя по 3–5 капель 3 раза в день на молоке после еды либо в виде органического йода (дийодтирозин по 0,05 г 3 раза в день) на протяжении 3 недель, затем доза снижается. Препараты йода эффективны при легкой форме тиреотоксикоза. Если они не дают эффекта на протяжении 2–3 недель, то их следует отменить.
Широко применяется мерказолил. Препарат эффективен при всех формах тиреотоксикоза, выпускают его в таблетках по 5 мг. При легкой форме назначают по 20 мг, при средней тяжести — по 30–40 мг, при тяжелой — по 40–60 мг/сутки. Лечение проводят под контролем пульса и массы тела. Обычно через 2–3 недели после начала лечения пульс становится нормальным.
Тогда дозу мерказолила снижают на 10 мг. Если пульс сохраняется нормальным, то через 3–4 дня дозу мерказолила опять снижают и постепенно доводят до 5 мг в день. 1 таблетку (5 мг) в день рекомендуют принимать в течение 1–1,5 месяцев. Затем — по 1 таблетке мерказолила через день, 2 раза в неделю, 1 раз в неделю и снимают совсем.
Наряду с мерказолилом назначают резерпин по 0,1–0,25 мг 2–3 раза в сутки.
Наиболее опасное осложнение при лечении мерказолилом — снижение числа лейкоцитов, поэтому анализ крови на исследование лейкоцитов производят каждые 7–10 дней. При необходимости назначают средства, стимулирующие лейкопоэз (тезан, пентоксил, лейкоген и др.).
Используют препараты брома, валерианы, майского ландыша, хинина, снотворные. Подключают бета-адреноблокаторы (анаприлин, индерал, обзидан и др.) по 0,04 г 2–3 раза в сутки.
Все смешанные и узловатые формы зоба должны подлежать хирургическому лечению. Обязательно проводится комплексная предоперационная подготовка до полного снятия тиреотоксикоза, затем в эутиреоидном состоянии проводится субтотальная резекция щитовидной железы с сохранением 1–3 г ткани каждой ее доли.
При диффузной форме зоба и тиреотоксикозе средней и тяжелой степени у лиц старше 40 лет можно применять J131, однако дозу должен рассчитывать специалист. При этом лечении нередко развивается стойкий гипотиреоз.
Феохромоцитома
Для предупреждения гипертонических кризов или их купирования применяют адреноблокирующие препараты (фентоламин, тропафен, анаприлин (индерал, обзидан). Радикален хирургический метод лечения.
Гипогликемические состояния
Для диагностики большое значение имеет определение уровня сахара крови во время приступа.
Лечение инсуломы оперативное; при функциональном гиперинсулинизме назначают дробное питание с ограничением углеводов. Приступ гипогликемии купируют внутривенным введением глюкозы.
Лечение алкогольной кардиомиопатии традиционными методами
Лечение больных с алкогольной кардиомиопатией направлено на полное исключение алкогольных напитков. Наличие белкового дефицита и гиповитаминоза В требует применения в комплексной терапии анаболических стероидов и витаминов группы В.
При сердечной недостаточности используются сердечные гликозиды, диуретики, антиаритмические средства. При отсутствии выраженной сердечной недостаточности назначают небольшие дозы бета-адреноблокаторов.
Лечение анемий традиционными методами
Железодефицитная анемия
При установленном источнике кровопотери используют все средства для его устранения. Обязательно назначают препараты железа длительно и в достаточной дозе (ферроплекс или феррокаль по 1–2 драже 3–4 раза в день, гемостимулин, фенюльс, сорбифер, ферроградумент, тардиферон). Препараты железа сочетают с аскорбиновой кислотой, после 10–15 дней такого лечения можно подключить введение витаминов В 6(по 50 мг ежедневно), В 12(по 200 мкг 2 раза в неделю) и фолиевой кислоты (5–10 мг в сутки) на 2–3 недели. Прием препаратов железа в эффективной дозе надо продолжать до полной нормализации состава крови и продолжать поддерживающую терапию в суточной дозе, сокращенной вдвое по сравнению с курсовой, еще в течение 3–4 месяцев.
Парентеральное введение препаратов железа (феррумлек, жектофер, фербитол, ферковен) рекомендуется в тех случаях, когда нарушено всасывание железа в желудочно-кишечном тракте (тяжелые энтериты, состояния после обширных резекций тонкой кишки), при язвах желудка и двенадцатиперстной кишки, а также при снижении количества гемоглобина ниже 80 г/л.
Переливание крови при железодефицитных анемиях не показано за исключением тяжелых состояний, связанных с массивными кровопотерями, угрозой анемической комы. Больным назначают диету, богатую мясом (говядина, телятина), аскорбиновой кислотой, соки (морковный, свекольный, гранатовый). Народная медицина рекомендует при малокровии принимать смесь соков редьки, моркови и свеклы (1: 1: 1) по 1–2 ст. л. ежедневно в течение 2–3 месяцев. Для увеличения содержания гемоглобина рекомендуется на ночь залить горстку изюма стаканом кипятка и поставить в изголовье. Утром, не вставая с постели, съесть все ягоды и выпить воду. Для этой же цели можно съедать по 1 ст. л. пасты, приготовленной следующим образом: взять по 1 кг изюма, кураги, чернослива без косточек, инжира и шиповника, залить на ночь холодной водой вровень с ягодами, а утром пропустить через мясорубку. Хранить в холодильнике. Академик Амосов давал послеоперационным больным укрепляющую смесь из 1 стакана изюма, 1 стакана грецких орехов, 1 стакана кураги, 1 стакана меда и сока одного большого лимона.
Постгеморрагическая анемия
Лечение состоит в быстром восстановлении нарушенного объема циркулирующей крови и устранении источника кровотечения (перевязка сосуда, при внутреннем кровотечении — срочное хирургическое вмешательство, борьба с шоком).
Целесообразно переливание коллоидных растворов (альбумина, протеина, полиглюкина, желатиноля). При отсутствии этих растворов переливают под контролем гемодинамики и диуреза сначала 10 %-ный (до 1000 мл), а затем 5 %-ный раствор глюкозы (500 мл) со скоростью 0,5 г/кг в час. Потерю эритроцитов восполняют на 1/3, желательно эритроцитарной массой, при ее отсутствии — цельной кровью.
Сидероахрестическая анемия
Для лечения сидероахрестической анемии применяют витамин В 6по 1 мл 5%-ного раствора 2 раза в день, пиридоксальфосфат — по 2 мг 3 раза в день. Для лечения гемосидероза используют десферал (по 500 мг внутримышечно ежедневно в течение 1 месяца, 4–6 курсов в год).
Мегалобластная анемия
Лечение мегалобластной анемии проводят витамином В 12, который вводят ежедневно в дозе 200–400 мкг, курс — 4–6 недель. После нормализации гемограммы витамин В 12вводят 1 раз в неделю в течение 2–3 месяцев, затем на протяжении 6 месяцев — 2 раза в месяц по 200–400 мкг. В дальнейшем для предотвращения рецидива витамин В 12вводят 1–2 раза в год по 5–6 инъекций.
Фолиевую кислоту назначают в дозе 5–15 мг в сутки внутрь, обычно в сочетании с витамином В 12. При глубокой анемии, симптомах прекоматозного или коматозного состояния делают трансфузии эритроцитарной массы по 250–300 мл (до 5–6 трансфузий на курс).
Гемолитическая анемия
Больных с гемолитической анемией направляют в гематологические центры. Наиболее эффективны кортикостероиды (преднизолон — 1–1,5 мг/кг массы, при тяжелом кризе — 2–3 мг/кг). При неэффективности кортикостероидной терапии может выполняться спленэктомия. В последующем, если гемолиз не купируется, назначают иммунодепрессанты (циклофосфан, азатиоприн, метотрексат и др.). При глубокой анемии (уровень гемоглобина менее 60–70 %) переливают подобранную по непрямой пробе Кумбса кровь или отмытые (лучше размороженные) эритроциты. Больные подлежат диспансерному наблюдению — 1 раз в 2–3 месяца. При увеличении количества ретикулоцитов и билирубина целесообразно профилактическое лечение глюкокортикоидами в индивидуально подобранной дозе.
Апластическая анемия
Больные апластической (гипоапластической) анемией должны лечиться в гематологических отделениях. Назначают анаболические гормоны (ретаболил — 1 мл 1 раз в 7 дней, курс — 4 инъекции, неробол — 10–15 мг внутрь в течение 2–3 недель), глюкокортикостероиды (преднизолон — 1–2 мг/кг массы), витамины С, D, группы В, трансфузии эритроцитарной массы (150–200 мл 1–2 раза в неделю). При неэффективности лечения показана спленэктомия.
Лечение сердцебиения при заболеваниях нервной системы традиционными методами
Начиная лечение таких больных, необходимо прежде всего выяснить причину возникновения невроза и возможности либо максимально уменьшить ее воздействие, либо устранить вовсе. Проводят успокаивающую, обнадеживающую и ободряющую психотерапию. Необходимо терпеливо выслушать больного, дать ему возможность выговориться. Надо дать рекомендации по упорядочению режима дня, нормализации отношений дома и на службе, по трудоустройству.
Если больной раздражителен, вспыльчив, страдает расстройством сна, ему назначают отвар корней валерианы (по 1 ст. л. 2–3 раза в день), 1–3 %-ный раствор калия или натрия бромида в той же дозировке. Эффективен прием микстуры Бехтерева (по 1 ст. л. 2–3 раза в день в течение 3–4 недель), реланиума (по 0,5–1 таблетке 2–3 раза в день), фенобарбитала (по 0,05 г 2 раза в день), триоксазина (по 0,5–1 таблетке 2 раза в день), элениума (по 2–3 таблетки в день). Эти препараты оказывают успокаивающее действие. При бессоннице они также могут оказаться полезными, однако в таких случаях следует за 30–40 мин до отхода ко сну принять 0,1 г фенобарбитала, или 1 таблетке реланиума, или 0,5–1 таблетку эуноктина. Таким больным нельзя долго засиживаться за работой, ее следует прекращать не позже чем за 1 ч до сна. Перед сном полезна прогулка на свежем воздухе.
При общей слабости, вялости, снижении работоспособности и быстрой утомляемости полезен прием китайского лимонника (по 20–25 капель утром и днем в течение 3–4 недель), глюконата кальция (по 1 порошку 2 раза в день).
Весьма полезно санаторно-курортное лечение, дающее эффект благодаря смене обстановки, правильному режиму, рациональному лечению с использованием бальнеологических и курортных факторов. Если больной раздражителен, вспыльчив, ему назначают теплые валериановые ванны, обтирания влажным полотенцем. Для улучшения сна рекомендуется длительное пребывание на воздухе, массаж надплечий или общий массаж, влажные укутывания перед сном, летом — сон на берегу моря.
Больным можно назначить аэроионотерапию, ионофорез кальция хлорида по Щербаку. Полезны морские купания и солнечные ванны. Важное место в лечении больных неврастенией занимают психотерапия, самоубеждение или аутогенная тренировка.
При нервном сердцебиении рекомендуют 1 ч. л. валерианы залить стаканом воды утром, вечером прокипятить, отстоять и выпить перед сном глотками в несколько приемов. Можно использовать следующий сбор лекарственных трав: корень валерианы — 15 г, листья мяты перечной — 15 г, трава тысячелистника — 50 г. 2 ч. л. сбора залить стаканом воды, настоять 3 ч, сварить, процедить. Пить остывшим. Выпить за день в несколько приемов. (При нервном сердцебиении, сопровождаемом бессонницей, для снятия нервного перенапряжения.)
Лечение сердцебиения нетрадиционными методами
Гипертиреоз
В справочниках по фитотерапии предлагаются следующие сборы трав, применяемые при гипертиреозе. Перед использованием сборов больному следует советоваться с лечащим врачом.
Семена льна — 60 г, бурые водоросли — 60 г, трава донника (буркун) — 60 г, трава вероники — 50 г. 1 ст. л. сбора залить стаканом кипятка. Настаивать 1 ч. Процедить. Принимать по столовой ложке 2–3 раза в день.
Кора дуба — 20 г, корневище осоки песчаной — 20 г, листья щавеля кислого — 20 г, бурые водоросли — 40 г. 1 ст. л. смеси залить стаканом кипятка. Отстоять, процедить. Принимать 1–2 стакана в день.
Листья ореха грецкого — 10 г, листья крапивы двудомной — 10 г, корень валерианы — 5 г, корень солодки — 10 г. 3 ст. л. сбора залить 0,5 л воды, довести до кипения, процедить. Принять за день глотками.
Неврозы
Для лечения невроза можно использовать следующие народные рецепты:
1) утром и вечером принимать по 30–50 г меда с добавлением 1 ч. л. маточного молочка;
2) свекольный сок смешать в равной пропорции с медом и принимать по 1 ст. л. 4–5 раз в день;
3) 1 ст. л. сухой измельченной травы зверобоя продырявленного на стакан кипятка, настаивать 2 ч. Доза: по 1/3 стакана 3 раза в день после еды;
4) 2 ч. л. сухой измельченной травы душицы на стакан кипятка, настаивать 20 мин. По 0,5 стакана 3–4 раза в день за 20–30 мин до еды в теплом виде.
Глава 25. Слабость, вялость, недомогание
Общее понятие о симптомах вялости, слабости, недомогания
Слабость, вялость, недомогание являются чрезвычайно распространенными жалобами больных. Причины появления у больного таких жалоб очень многочисленны. Поскольку слабость, вялость, недомогание представляют собой проявления общей реакции организма, они встречаются при самых разнообразных острых и хронических, длительных или тяжелых заболеваниях. Подобные жалобы наблюдаются у пациентов с инфекционными заболеваниями, системными заболеваниями соединительной ткани, болезнями почек, печени, кишечника, онкологическими заболеваниями, нервными и эндокринными болезнями.
Клиническая характеристика слабости, вялости, недомогания при инфекционных заболеваниях
Вирусный гепатит
Слабость, вялость, недомогание, снижение трудоспособности, нарушение сна, головная боль являются проявлениями астеновегетативного синдрома при вирусном гепатите. Вирусный гепатит — инфекционное заболевание, характеризующее ся общей интоксикацией, преимущественным поражением печени, нарушением обменных процессов, нередко с развитием желтухи. Доказана вирусная природа заболевания. Существуют различные вирусы — возбудители гепатита: вирус А — возбудитель инфекционного гепатита и вирусы В, С — возбудители сывороточного гепатита. Источники инфекции — человек, больной желтушной или безжелтушной формой болезни, а также лица, перенесшие в прошлом сывороточный гепатит и являющиеся вирусоносителями. Для инфекционного гепатита основной механизм передачи — фекально-оральный. Для сывороточного гепатита основное значение имеет парентеральный путь заражения.
Симптомы. Инкубационный период при инфекционном гепатите колеблется от 25 до 45 дней. При сывороточном — от 60 до 160 дней. Длительность преджелтушного периода — 1–2 недели. Чаще он протекает по диспепсическому типу (плохой аппетит, тошнота, рвота, тупые боли в подложечной области, иногда расстройства стула). При артралгическом синдроме, кроме болей в суставах, отмечаются ломящие боли в костях и мышцах. Выражен астеновегетативный синдром.
Желтуха нарастает постепенно: вначале появляется на склерах, мягком и твердом небе, наконец становится желтой кожа. Почти у всех больных увеличивается печень, реже селезенка, отмечаются брадикардия, гипотензия, нередко зуд кожи, головные боли, нарушение сна. Моча становится темной («цвета бархатного пива»), кал — ахоличным. Желтушный период продолжается 2 недели.
По клиническим проявлениям вирусный гепатит может протекать в виде четырех форм:
1) желтушной;
2) стертой;
3) безжелтушной;
4) субклинической.
Среди желтушных форм выделяют легкие, среднетяжелые и тяжелые. Последние при прогрессировании болезни могут дать картину печеночной недостаточности с развитием предкоматозного и коматозного состояния.
Диагностика вирусного гепатита основана на клинических и эпидемиологических данных, а также на результатах биохимических исследований (увеличение в крови уровня билирубина, особенно прямого, активация сывороточных ферментов, в особенности аланинаминотрансферазы и аспаратаминотрансферазы, появление в моче уробилина, пигментов). Важным критерием диагностики является обнаружение в крови больного антигенов возбудителей вирусных гепатитов или специфических антител.
Тифопаратифозные заболевания
С появления общей слабости, вялости, недомогания, головных болей, ухудшения аппетита, нарушения сна начинаются брюшной тиф и паратифы А и В. Тиф брюшной и паратифы А и В — острые инфекционные заболевания, проявляются бактериемией, интоксикацией, розеолезно-папулезной сыпью и поражением лимфатического аппарата, преимущественно тонкого кишечника. Возбудители брюшного тифа и паратифов А и В относятся к роду сальмонелл, которые устойчивы во внешней среде, но быстро погибают от действия дезинфицирующих растворов, прямых солнечных лучей, кипячения. Источниками инфекции являются больной человек и бактерионоситель. Инфекция может заноситься в организм здорового человека с рук, загрязненных испражнениями больного или бактерионосителя.
Симптомы. Инкубационный период длится 7–20 дней (чаще 10–14). Болезнь начинается постепенно, в течение 3–5 дней усиливаются явления интоксикации, температура достигает максимума (39–40 °C) и держится на высоком уровне 14–18 дней. Возникают заторможенность больных, резкая бледность кожных покровов и видимых слизистых оболочек. При тяжелом течении возможны потеря сознания, галлюцинации и бред (статус тифозус). Язык сухой, обложен серовато-бурым налетом, утолщен. Гиперемия слизистой оболочки зева. Живот вздут («воздушная подушка»), при пальпации отмечается урчание, у одних больных отмечается задержка стула, у других наблюдается понос. У некоторых больных выявляется укорочение перкуторного звука в правой подвздошной области (симптом Падалки). К концу 1-й недели увеличиваются печень и селезенка.
На 8–10-й день болезни появляется сыпь, которая имеет вид мелких единичных розовых пятнышек (розеол). Сыпь необильная, локализуется на коже живота, реже на груди, спине. Отмечаются также приглушенность тонов сердца, относительная брадикардия, снижение артериального давления. Нередко поражаются органы дыхания (диффузные бронхиты, реже пневмония). Иногда в моче появляются белок и лейкоциты. На высоте болезни снижается количество лейкоцитов в периферической крови, СОЭ остается нормальной или несколько повышена.
Отличительные особенности клиники паратифа А: более короткий инкубационный период (8–10 дней), заболевание начинается остро, чаще с насморка, кашля, повышения температуры, нередко сопровождается ознобом, а ее снижение сопровождается обильным потом, сыпь появляется на 4–5– й день и отличается полиморфизмом, интоксикация, как правило, умеренная, течение обычно нетяжелое.
При паратифе В инкубационный период длится 5–10 дней. Заболевание начинается остро и сопровождается выраженным ознобом, болями в мышцах и потливостью. Симптомы интоксикации выражены незначительно и нередко сочетаются с явлениями острого гастроэнтерита. Сыпь возникает на 2–3– й день, имеет полиморфный характер, бывает обильной.
Диагноз брюшного тифа и паратифов А и В ставится с учетом эпидемиологических данных, клинической картины болезни и результатов лабораторных исследований (посева крови с первых дней заболевания и в течение всего лихорадочного периода, постановки реакции агглютинации и непрямой гемагглютинации с 8–10-го дня болезни в динамике). Используется иммунофлуоресцентный метод, позволяющий обнаружить микробы в крови через 10–12 ч после посева.
Бруцеллез
На слабость, вялость, недомогание, подавленность настроения, нарушение сна и работоспособности жалуются больные в начальном периоде острого бруцеллеза. Бруцеллез — инфекционно-аллергическое заболевание, имеющее наклонность к затяжному, нередко хроническому течению, характеризуется длительной лихорадкой, поражением опорно-двигательной, нервной, сердечно-сосудистой, урогенитальной и других систем. Бруцеллез — зоонозная инфекция.
Источником заболевания людей являются мелкий и крупный рогатый скот, свиньи, а в некоторых местах и северные олени. Заражение людей происходит алиментарным путем через молоко или молочные продукты, при контакте с животными или продуктами животноводства (при уходе за скотом, особенно помощи при отелах, обработке туш и др.).
Острый бруцеллез
Острый бруцеллез чаще начинается внезапно. Некоторые больные отмечают головную боль, раздражительность, боли в мышцах, суставах. Характерны явления общей интоксикации: лихорадка, озноб, пот. Увеличиваются печень, селезенка, лимфатические узлы. Часто развиваются геморрагические проявления: кровоточивость десен, носовые кровотечения, затяжные менструации. В подкожной клетчатке могут появляться болезненные плотные образования (фиброзиты, целлюлиты). Часто поражаются мочеполовые органы.
Подострый бруцеллез
При подостром бруцеллезе (примерно через 3 месяца от начала болезни), помимо интоксикации, появляются очаговые поражения в виде артритов, невритов, плекситов и др. Нарастает сенсибилизация организма.
Хронический бруцеллез
Для хронического бруцеллеза (после 6 месяцев от начала болезни) характерна дальнейшая перестройка реактивности организма с вовлечением в патологический процесс новых органов и систем, явления общей интоксикации в этих случаях обычно отсутствуют. Течение хронического бруцеллеза длительное, с частыми рецидивами и обострениями.
Диагноз бруцеллеза ставится с учетом эпиданамнеза (чаще всего болеют работники ферм, мясокомбинатов, ветеринарный персонал), характерной клинической картины и лабораторных данных (реакции Райта, Хеддилсона, РСК и пробы Бюрке).
Туберкулез
На слабость, вялость, недомогание жалуются больные туберкулезом, особенно малыми формами туберкулеза, например очаговым туберкулезом легких. Туберкулез органов дыхания — инфекционное заболевание, характеризующееся образованием в пораженных тканях очагов специфического воспаления и выраженной общей реакцией организма. Возбудитель — микобактерия туберкулеза (МТ), главным образом человеческого, реже бычьего и птичьего типов. Основной источник заражения — больные люди или домашние животные, преимущественно коровы.
Заражаются обычно аэрогенным путем при вдыхании с воздухом выделяемых больными мельчайших капелек мокроты, в которых содержатся МТ. Возможно проникновение в организм инфекции при употреблении молока, мяса, яиц от больных животных и птиц.
Очаговый туберкулез легких относится к малым формам туберкулеза с охватом не более 1–2 сегментов. К очаговым относятся процессы с диаметром очага не более 1 см. Клинически он протекает без выраженных симптомов. Больные жалуются на общую слабость, вялость, недомогание, быструю утомляемость, пониженную работоспособность, раздражительность, нарушение сна и аппетита, повышенную потливость, сухой кашель, длительную субфебрильную температуру тела, иногда на боли в грудной клетке. При скоплении очагов перкуторно можно выявить небольшое укорочение звука, аускультативно — жесткое или везикулярно-бронхиальное дыхание, при распаде очагов — дыхание с влажными мелкопузырчатыми хрипами. Со стороны показателей гемограммы и СОЭ отклонений от физиологической нормы не наблюдается. При многократном исследовании мокроты или промывных вод бронхов бактериологическим методом при очаговом туберкулезе легких только в 15–25 % случаев удается обнаружить микобактерии туберкулеза. В диагностике очагового туберкулеза легких решающая роль отводится рентгенологическому методу исследования. Недавно возникшие свежие очаги на рентгенограмме представлены округлыми небольшими фокусами затемнения малой интенсивности с расплывчатыми контурами. При обострении старых очагов вокруг них видна зона перифокального воспаления. Рентгенологические изменения детализируются томографическим исследованием легких. При этом выявляется до 80 % малых полостей распада, невидимых на обзорной и даже прицельной рентгенограмме.
Клиническая характеристика слабости, вялости, недомогания при заболеваниях крови
Лейкоз
Слабость, вялость, недомогание отмечаются у больных острыми и хроническими лейкозами. К острым лейкозам относят опухолевые заболевания системы крови, основным субстратом которых являются бластные клетки: миеолобласты, лимфобласты, монобласты, эритробласты, промиелоцитарные и недифференцируемые бласты. К хроническим лейкозам относят опухолевые заболевания системы крови, при которых основная опухолевая масса костного мозга и крови состоит из созревающих или зрелых клеток (лимфоцитов — при хроническом лимфолейкозе, юных палочкоядерных и сегментоядерных — при хроническом миелолейкозе, эритроцитов — при эритремии и т. д.).
Клинически общими для всех острых лейкозов являются нарастающая «беспричинная» слабость, вялость, недомогание, потливость, головокружение, кровоточивость, повышение температуры тела, боли в костях. В различной степени могут быть увеличены периферические лимфоузлы, печень, селезенка, отмечается гиперплазия десен. Диагноз основывается на выявлении бластных клеток в крови и костном мозге. Гемограмма — может отмечаться анемия, тромбоцитопения. Количество лейкоцитов может быть повышенным, сниженным или в норме. В лейкоцитарной формуле лимфоцитоз, бласты, по цитохимическим признакам которых устанавливают вариант острого лейкоза. Миелограмма — бластные клетки составляют от 20 до 90 %. В сомнительных случаях делают дополнительно трепанобиопсию для цитологического и гистологического исследования костного мозга.
Хронический миелолейкоз
При хроническом миелолейкозе в начале развернутой стадии болезни жалобы у больного отсутствуют или отмечаются снижение работоспособности и боли в левом подреберье. Объективно — нейтрофильный лейкоцитоз, сдвиг влево, увеличенная селезенка, иногда эозинофильно-базофильная ассоциация. Постепенно увеличивается количество лейкоцитов, отмечаются левый сдвиг, относительная лимфопения, тромбоцитоз, нарастает анемия, значительных размеров достигает селезенка, появляются боли в костях, гепатомегалия. Костный мозг — омоложение белого ростка, нередко мегакариоцитоз, увеличение лейко-эритроцитарного индекса. Трепанобиопсия — почти вся жировая ткань заменена миелоидной. В терминальной стадии появляется высокая постоянная лихорадка, прогрессирует кахексия, отмечаются резкая слабость, боли в костях, выраженная сплено— и гепатомегалия, увеличение лимфоузлов, геморрагический диатез. Гемограмма — панцитопения: анемия, лейкопения, тромбоцитопения или лейкоцитоз, увеличение количества бластных клеток. Миелограмма — бласты от 25 до 95 %, анэуплоидные клетки.
Хронический лимфолейкоз
При хроническом лимфолейкозе первыми симптомами могут быть слабость, вялость, недомогание, потливость, повышенная утомляемость. Лимфолейкоз хронический — доброкачественная опухоль иммунокомпетентной системы, морфологический субстрат которой составляют зрелые и созревающие лимфоциты, относящиеся преимущественно к функционально неполноценным, но с большой продолжительностью жизни В-лимфоцитам.
У больных отмечаются похудение, увеличение периферических (шейных, подмышечных, паховых) лимфоузлов, увеличенные селезенка, печень, медиастинальные, абдоминальные, забрюшинные лимфоузлы. В связи с пониженной резистентностью к бактериальным инфекциям больные часто болеют бронхитами, пневмониями, ангинами и др. Нередки поражения кожи (синдром Сезари), эритродермия, экзема, псориатические высыпания и т. д., часто отмечается опоясывающий лишай — Herpes zostep. Гемограмма — лейкоцитоз, реже количество лейкоцитов в норме или понижено, относительный и (или) абсолютный лимфоцитоз за счет зрелых лимфоцитов; тени Гумпрехта (ядра разрушенных лимфоцитов). Анемия, тромбоцитопения, увеличение СОЭ появляются при прогрессировании хронического лимфолейкоза. Иногда положительная проба Кумбса. Количество иммуноглобулинов снижено. Миелограмма — резкое увеличение лимфоцитарной (более 20–90 %) метаплазии и сужение других участков кроветворения.
Клиническая характеристика слабости, вялости, недомогания при ревматизме
Слабость, вялость, недомогание, быстрая утомляемость, сердцебиение, любая затяжная температурная реакция после перенесенной ангины, фарингита, ОРЗ настораживают в отношении диагноза «ревматизм». Ревматизм — системное воспалительное поражение соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе и опорно-двигательном аппарате. Установлена убедительная связь стрептококковой носоглоточной инфекции (стрептококк серологической группы А) с ревматизмом. В развитии ревматического процесса выделяют 3 периода.
Первый период (от 1 до 3 недель) характеризуется обычно бессимптомным течением или легким недомоганием, артралгиями.
Могут быть носовые кровотечения, бледность кожных покровов, субфебрильная температура тела, увеличение СОЭ, титров стрептокковых антител (АСЛ-0, АСГ, АСК), изменения ЭКГ. Это предболезнь, или доклиническая стадия болезни. В этот период происходит иммунологическая перестройка организма после перенесенной стрептококковой инфекции.
Второй период характеризуется оформлением болезни и проявляется полиартритом или артралгиями, кардитом или поражением других органов и систем. В этот период наблюдаются изменения лабораторных, биохимических и иммунологических показателей, мукоидное набухание или фибриноидные нарушения.
Третий период — это период разнообразных клинических проявлений возвратного ревматизма с латентными и непрерывно рецидивирующими формами заболевания.
Диагноз ревматизма основывается на диагностических критериях Киселя — Джонса — Нестерова.
Основными критериями ревматизма являются:
1) кардит;
2) полиартрит;
3) хорея;
4) подкожные узелки;
5) кольцевидная эритема;
6) ревматический анамнез;
7) доказательство диагноза ex juvantibus.
Дополнительные (общие) критерии:
1) повышение температуры тела;
2) адинамия;
3) быстрая утомляемость, слабость, бледность кожных покровов;
4) вазомоторная лабильность;
5) повышенная потливость;
6) носовое кровотечение;
7) абдоминальный синдром.
Лабораторные критерии:
1) лейкоцитоз;
2) диспротеинемия;
3) увеличение СОЭ;
4) гиперфибриногенемия;
5) появление С-РБ;
6) повышение уровня альфа— и гамма-глобулинов;
7) содержания сывороточных мукопротеинов, гликопротеидов, титров АСЛ-0, АСК, АСГ;
8) проницаемости капилляров;
9) обнаружение стрептококкового антигена.
Выявление у больного двух основных или одного основного и двух дополнительных критериев позволяет с большой достоверностью ставить диагноз «ревматизм».
Клиническая характеристика слабости, вялости, недомогания при соматических заболеваниях
Хронический гепатит
Общей слабостью, вялостью, недомоганием, утомляемостью проявляется и хронический гепатит. Хронический гепатит — полиэтиологический воспалительный процесс без нарушения дольковой и сосудистой архитектоники печени, продолжающийся более 6 месяцев и проявляющийся астенодиспепсическим синдромом, гепатомегалией и нарушением функции печени. Основное значение в развитии хронического гепатита имеют: инфекционный фактор (связь с вирусным, реже с инфекционным гепатитом), токсико-аллергические воздействия (различные лекарства и др.), токсические факторы (алкоголь, четыреххлористый углерод, дихлорэтан и др.), обменные нарушения (при гастроэнтерологических заболеваниях), паразитарные болезни.
Хронический гепатит проявляется разнообразными болевыми ощущениями в правом подреберье, диспепсическими расстройствами (снижением аппетита, тошнотой, отрыжкой, плохой переносимостью жиров, чувством полноты и давления, метеоризмом, неустойчивым стулом), общей слабостью, артралгией, субфебрилитетом, кровоточивостью десен, зудом кожи, темной мочой, светлым калом; гепатомегалией, спленомегалией, желтушностью кожи и склер; внепеченочными признаками — пальмарной эритемой, гинекомастией, трофическими изменениями кожи, снижением оволосения, сосудистыми «звездочками».
При лабораторном исследовании в крови отмечаются повышение активности АСТ, АЛТ, ЛДГ4, ЛДГ5, фруктозо-1-фосфатальдолазы, сорбит-дегидрогеназы, альдолазы и др.; повышение активности щелочной фосфатазы сыворотки, увеличение уровня бета-липопротеидов, холестерина.
Диагностика хронического гепатита основывается на жалобах больного, обнаружении изменений печени, данных функциональных проб, пункционной биопсии печени и инструментальных методов исследования.
Хроническая почечная недостаточность
Уже в начальной стадии хронической почечной недостаточности больные начинают ощущать слабость, вялость, недомогание, понижение работоспособности, быструю утомляемость, появляется нарушение сна и аппетита. Хроническая почечная недостаточность — хронически развившееся расстройство гомеостаза организма, обусловленное необратимым нарушением почечных функций. Хроническая почечная недостаточность развивается постепенно, обычно после периода компенсаторной полиурии с низкой относительной плотностью мочи. Постепенно появляются отвращение к еде, тошнота, редкая рвота, иногда неустойчивость стула. Появляется кожный зуд, вызванный выделением потовыми железами кожи азотистых экскретов почек. Нарушения нервной системы выражаются в нарастающей сонливости, а иногда в немотивированном возбуждении. Возникают единичные, но часто повторяющиеся подергивания в отдельных мышечных группах, гиперкреатининемия достигает 0,88–1,32 ммоль/л, мочевина сыворотки крови — 33,3–49,9 ммоль/л. В зависимости от степени анурии нарастает гиперкалиемия, вызывая соответствующие симптомы. Финальный этап хронической почечной недостаточности характеризуется появлением резкой слабости, тенденцией к понижению диуреза. Усиливаются нарушения со стороны нервной системы. При резко выраженной артериальной гипертонии наслаиваются проявления сердечной недостаточности. Наблюдаются резкая анемия, лейкоцитоз с нейтрофильным сдвигом. Типичны фибринозные перикардит и плеврит.
Диагноз основывается на анамнестических данных о наличии хронического почечного заболевания, на начальной стадии — на умеренной азотемии, на более поздних — подтверждается достаточно характерным симптомокомплексом с выраженной гиперкреатининемией, гиперазотемией и расстройствами минерального гомеостаза.
Амилоидоз
Жалобы на нарастающие слабость, вялость, недомогание, резкое снижение активности могут предъявлять больные амилоидозом. Амилоидоз — системное заболевание, в основе которого лежат сложные обменные изменения, приводящие к образованию и выпадению в тканях особой субстанции, вызывающей в конечном итоге нарушение функций органов. Эта субстанция была названа Р. Вирховом амилоидом, поскольку в реакции с йодом она напоминала крахмал.
Этиология амилоидоза неизвестна, хотя обычно ассоциируют это состояние с наличием хронического воспаления (туберкулез, сифилис), хронических нагноений (остеомиелит, легочные нагноения). Это так называемый вторичный амилоидоз. Кроме него встречается первичный амилоидоз (спорадические случаи амилоидоза в отсутствие «причинной» болезни), из которого выделен амилоидоз при миеломной болезни и болезни Вальденстрема, а также наследственный (семейный), старческий и локальный (опухолевидный) амилоидоз.
Клиника амилоидоза разнообразна и зависит от локализации амилоидных отложений — поражения почек (наиболее частая локализация), сердца, нервной системы, кишечника, степени их распространенности в органах, длительности заболевания, наличия сопутствующих осложнений. Поражение почек при амилоидозе имеет наибольшее значение. Больные амилоидозом могут долго не предъявлять каких-либо жалоб. Лишь появление отеков, их распространение, усиление общей слабости, снижение активности, развитие почечной недостаточности, артериальной гипертонии, присоединение осложнений заставляют этих больных обратиться к врачу. Иногда отмечается диарея. В ряде случаев жалобы больных определяются амилоидным поражением сердца (одышка, аритмии), нервной системы (нарушения чувствительности), органов пищеварения (макроглоссия, синдром нарушенного всасывания).
Важнейший симптом амилоидоза почек — протеинурия, развивающаяся при всех его формах. Продолжительная потеря белка почками, а также ряд других факторов приводят к развитию гипопротеинемии и связанного с ней отечного синдрома. Весьма частый признак выраженного амилоидоза — гиперлипидемия за счет повышения содержания в крови холестерина, бета-липопротеидов, триглицеридов. Сочетание массивной протеинурии, гипопротеинемии, гиперхолестеринемии и отеков, составляющее классический нефротический синдром, — характерный клинический признак амилоидоза с преимущественным поражением почек. При исследовании мочи, помимо белка, обнаруживают цилиндры, эритроциты, лейкоциты. У некоторых больных выявляют белок Бенс-Джонса.
Методом достоверной диагностики амилоидоза в на стоящее время является биопсия органа — прежде всего почки, затем слизистой оболочки прямой кишки, реже ткани десны.
Болезнь Крона
Хроническая форма болезни Крона проявляется слабостью, вялостью, недомоганием, утомляемостью. Болезнь Крона (регионарный терминальный илеит) — рецидивирующее заболевание желудочно-кишечного тракта, характеризующееся воспалительным и гранулематозно-язвенным поражением различных отделов пищеварительного тракта.
Этиология заболевания неизвестна. Некоторые авторы рассматривают болезнь Крона как позднюю стадию туберкулезного процесса с развитием аутоиммунных реакций. В основе заболевания лежит закупорка лимфатических сосудов брыжейки с последующим развитием воспалительного отека стенки кишечника, образованием гранулемы с эпителиоидными клетками без казеоза.
Различают острую и хроническую формы болезни. Острая форма напоминает аппендицит: внезапно появляются боли в правой подвздошной области, тошнота, рвота, лихорадка. В крови нарастает нейтрофильный лейкоцитоз и увеличивается СОЭ. В отличие от аппендицита отмечаются метеоризм, понос, иногда с примесью крови, признаки раздражения брюшины отсутствуют. Хроническая форма проявляется слабостью, недомоганием, субфебрилитетом, снижением аппетита, похудением, полиартралгией, затем — исхуданием, диареей, умеренными болями и вздутием живота. При поражении тол стой кишки стул еще больше учащается, может содержать кровь. Иногда прощупывается опухолевидное образование в правой подвздошной области или в центральных отделах живота.
Болезнь Крона предполагают на основании таких симптомов, как диарея, субфебрильная температура, боли в животе, полиартралгии. Диагностика облегчается при наличии свищей, признаков хронической кишечной непроходимости, пальпируемого уплотнения в правой подвздошной области, пальцев в виде барабанных палочек. Характерным рентгеновским признаком являются сужение просвета кишки («симптом шнура»), ячеистый рисунок слизистой оболочки, свищи. При колоноскопии и биопсии обнаруживаются воспалительные изменения и гранулемы в подслизистом слое.
Рак желудка
Слабость, вялость, недомогание могут быть признаками развивающегося рака желудка, а также нередко и других онкологических заболеваний. Рак желудка — многофакторное заболевание, составляющее около 40 % всех злокачественных опухолей. В возникновении рака желудка играют роль особенности быта (длительные периоды плохого питания, прием очень горячей пищи, чая и др.), генетическая предрасположенность (А-группа крови). Предполагается канцерогенный эффект ряда пищевых продуктов, в первую очередь копченостей, жареных, мясных и жирных продуктов. Придают значение нитрозаминам, образующимся в желудке. Синтез их тормозят витамины С и Е.
На ранних стадиях рак желудка не имеет типичных признаков. Однако в клинической картине развивающегося рака можно выделить определенный симптомокомплекс («синдром малых признаков») — появление беспричинной слабости, снижение трудоспособности, быстрая утомляемость, уменьшение или полная потеря аппетита, исчезновение физиологического чувства удовлетворенности от принятой пищи, ощущение тяжести, иногда болезненности в подложечной области, изредка тошнота, рвота, прогрессирующее похудение, потеря радости жизни, интереса к окружающему, к труду, апатия, отчужденность. Поздние стадии рака желудка проявляются диспепсическим (понижение аппетита, полное отвращение к еде), лихорадочным (субфебрильная или фебрильная температура), анемическим (гипохромная анемия) клиническими синдромами. Эти синдромы часто сочетаются между собой и зависят от локализации, размеров, темпов роста опухоли и ее метастазов.
Диагноз основывается на появляющихся болях в животе, которые обычно нарастают, диспепсических явлениях, снижении до полной анорексии аппетита, увеличивающейся слабости, потере массы. Иногда первым симптомом является желудочное кровотечение.
В эпигастральной области нередко отмечаются болезненность и некоторая ригидность брюшной стенки. На поздних стадиях обращает на себя внимание бледно-желтый или желтовато-землистый цвет кожных покровов. Изредка пальпируются опухоль желудка, увеличенная, плотная, бугристая, безболезненная печень, увеличенные лимфоузлы в левой надключичной области, отмечается асцит. Определяются анемия, нейтрофилез, тромбоцитоз, увеличение СОЭ; положительная реакция на содержание крови в кале. Рентгенологические признаки рака желудка: дефект наполнения, потеря эластичности и растяжимости желудочной стенки, изменение рельефа слизистой оболочки, выпадение перистальтики, обрыв складок слизистой оболочки желудка перед дефектом наполнения, циркулярное сужение желудка. С помощью фиброгастроскопии возможны визуальный осмотр слизистой оболочки желудка, прицельная биопсия ее подозрительных участков, позволяющая установить характер опухоли, малигнизацию язвы или полипа.
Клиническая характеристика слабости, вялости, недомогания при эндокринной патологии
Гипотиреоз
Жалобы на слабость, вялость, недомогание, утомляемость, сонливость могут предъявлять больные гипотиреозом. Гипотиреоз обусловлен снижением или полным выпадением функции щитовидной железы. Различают первичный и вторичный гипотиреоз.
Первичный гипотиреоз может быть врожденным и возникает вследствие аплазии, гипоплазии железы и приобретенным, который появляется в результате хирургических вмешательств на железе, развития острых и хронических тиреоидитов, струмитов, недостатка йода в окружающей среде, применения J131, антитиреоидных препаратов и др.
Вторичный гипотиреоз возникает при поражении гипоталамо-гипофизарной области и коры головного мозга, в результате чего снижается продукция тиреолиберина гипоталамусом и тиреотропного гормона гипофизом.
Заболевание развивается медленно, появляются и постепенно нарастают утомляемость, медлительность, сонливость, зябкость, сухость кожи, метеоризм, запоры, выпадение волос, особенно в наружных областях бровей и ресниц. Лицо одутловатое, отечное, язык отечный, из-за чего плохо поворачивается во рту, речь замедленная, гнусавая. Отечность распространяется на туловище и конечности: отек плотный, пальцевые вдавления при надавливании не остаются. Может появляться муцинозная жидкость в полостях тела. Температура тела низкая, брадикардия. На ЭКГ, кроме брадикардии, — снижение вольтажа всех зубцов, интервал S — T ниже изоэлектрической линии и удлинение интервала P — Q. Характерно развитие общего атеросклероза. Часто отмечаются самопроизвольные прерывания беременности. При вторичных формах может быть и неврологическая симптоматика, обусловленная патологическим процессом в ЦНС. Гипотиреоз у детей приводит к отставанию в физическом и умственном развитии. Особенно тяжелая степень отставания наблюдается при врожденной микседеме и микседеме раннего детского возраста.
При гипотиреозе снижены поглощение радиоактивного йода щитовидной железой, основной обмен и уровень йода, связанного с белком в крови (ниже 3,5 мкг%). Характерно повышение уровня холестерина в крови.
Хроническая надпочечниковая недостаточность
Вялость, быстрая утомляемость, мышечная слабость проявляются у больных с хронической недостаточностью коры надпочечников. Недостаточность коры надпочечников хроническая (Аддисона болезнь, бронзовая болезнь, гипокортицизм) — тяжелая, хронически протекающая болезнь, обусловленная снижением или выпадением функции коры обоих надпочечников.
Различают первичную надпочечниковую недостаточность, возникающую в результате выпадения функции коры надпочечников, и вторичную, обусловленную нарушением функционального состояния системы «гипоталамус — гипофиз — кора надпочечников», т. е. уменьшением продукции АКТГ и вторичным снижением функции надпочечников и атрофией их коры.
Причиной первичной надпочечниковой недостаточности часто является туберкулезное их поражение в результате гематогенного диссеминирования из других органов (легких, мочеполовой системы, костей и т. д.). Причиной также могут быть аутоиммунный процесс в коре надпочечников, их амилоидоз, первичная атрофия коры.
Вторичная надпочечниковая недостаточность развивается вследствие снижения или прекращения продукции АКГТ гипофизом. Клиническая картина развивается постепенно. Появляются сильная утомляемость, мышечная слабость, потемнение кожи из-за повышенного образования и отложения меланина под действием усиленной продукции АКГТ гипофизом. Кожа приобретает бронзовую окраску. Особенно выражена пигментация на открытых и трущихся участках кожи: лице, шее, ареолах сосков, разгибательных поверхностях суставов, ладонных складках.
Нередки диспепсические расстройства: потеря аппетита, тошнота, рвота, понос, похудение. Часто наблюдается снижение кислотности желудочного сока. Отмечаются нервно-психические расстройства: повышенная раздражительность или депрессивные состояния, головные боли, бессонница. При рентгенологическом исследовании органов грудной клетки обнаруживают уменьшение размеров сердца. На ЭКГ имеются признаки гиперкалиемии. Падает внешнесекреторная функция поджелудочной железы. Нарушаются все функции печени, снижаются клубочковая фильтрация, реабсорбция натрия и хлоридов, задерживается калий из-за дефицита минералокортикоидов. В крови — вторичная нормохромная анемия, СОЭ непостоянна, зависит от процесса в надпочечниках, лейкоцитоз, эозинофилия, лимфоцитоз, содержание сахара низкое, чувствительность к инсулину высокая. Снижается выделение с мочой 17-оксикортикостероидов, 17-кетостероидов.
Тяжелым и грозным осложнением надпочечниковой недостаточности является аддисонический криз (острая недостаточность коры надпочечников), который встречается при недостаточно активном лечении хронической недостаточности и сопутствующих травмах, инфекционных болезнях, операциях, родах, абортах, т. е. при любой стрессовой ситуации. Аддисонический криз может развиваться медленно, в течение нескольких дней, или остро, за несколько часов. Общая слабость и адинамия при этом нарастают, усиливаются все проявления надпочечниковой недостаточности вплоть до возникновения коллапса.
В постановке диагноза наибольшее значение из лабораторных исследований имеют снижение уровня 17-оксикортикостероидов, 17-кетостероидов в суточной моче, снижение уровня 17-оксикортикостероидов в плазме, снижение уровня сахара в крови натощак и уплощенная сахарная кривая. В норме содержание 17-оксикортикостероидов в плазме по методу Портера — Сильбера в модификации Юдаева и Панкова составляет 50–200 мкг/л (5,0–20,0 мкг/100 мл).
В моче по методу Портера — Сильбера содержание 17-оксикортикостероидов составляет от 2,5 до 5,5 мг; 17-кетостероидов для женщин — 6–13 мг в сутки и для мужчин — 9–23 мг в сутки. Вне криза в общем анализе крови наблюдаются анемия, относительное увеличение лимфоцитов и эозинофилов, замедленная СОЭ.
Болезнь Симмондса
Общей слабостью, вялостью, сонливостью проявляется надпочечниковая недостаточность при болезни Симмондса. Болезнь Симмондса (гипоталамо-гипофизарная кахексия) проявляется прогрессирующим истощением и понижением всех функций передней доли гипофиза. При болезни Симмондса выпадают функции всех тропных гормонов гипофиза. Основным этиологическим моментом является септическое состояние и прежде всего послеродовой сепсис.
К болезни Симмондса могут привести также опухоль и хирургическое удаление гипофиза. Характерны крайнее истощение, проявления гипофункции надпочечников, щитовидной и половых желез.
Надпочечниковая недостаточность проявляется резкой слабостью, адинамией, снижением артериального давления, уровня сахара в крови вплоть до развития гипогликемической комы. Снижение функции щитовидной железы характеризуется снижением основного обмена, температуры тела, сухостью кожи, выпадением волос, ломкостью ногтей. Снижение функции половых желез приводит к нарушению менструаций, атрофии молочных желез у женщин, снижению полового чувства и атрофии половых органов у мужчин и женщин.
Наблюдаются изменения со стороны желудочно-кишечного тракта: отсутствие аппетита, тошнота, рвота, поносы, боли в животе. Поражение подбугорья проявляется бессонницей, несахарным диабетом. Течение болезни может быть острым и хроническим.
Болезнь Иценко — Кушинга
На общую слабость, вялость, утомляемость, сонливость жалуются больные с болезнью Иценко — Кушинга. В основе болезни лежит повышенная продукция адренокортикотропного гормона в гипофизе и гиперпродукция глюкокортикоидов и мужских половых гормонов в надпочечниках. Избыточная продукция адренокортикотропного гормона (АКТГ) в гипофизе может возникать в результате поражения подбугорья (гипоталамуса) и стимулирующего воздействия кортикотропинактивирующего фактора на переднюю долю гипофиза или при наличии базофильной аденомы гипофиза. Симптомы болезни Иценко — Кушинга наблюдаются при раковой опухоли в легких, поджелудочной железе, яичниках, матке. Эти опухоли продуцируют АКТГ-подобную субстанцию, которая повышает функцию коры надпочечников.
Болезнь Иценко — Кушинга чаще наблюдается у женщин, преимущественно в возрасте от 20 до 40 лет. Больные жалуются на общую слабость, утомляемость, головную боль, сонливость, жажду, боли в костях и особенно в области позвоночника, в ногах.
Характерен внешний вид больного. Отмечается перераспределение жира: отложение его в области лица, шеи, живота, туловища, плеч. Ноги и руки становятся худыми, ягодицы сглажены, стрии в области живота, внутренней поверхности бедер, плеч, молочных желез. Лицо округлой формы, багрово-красного цвета с цианотическим оттенком (матронизм). Кожа тонкая, множество гнойничков, фурункулов.
У женщин наблюдается рост волос на лице, нарушается менструальный цикл, у мужчин уменьшаются либидо и потенция.
Ведущими симптомами заболевания являются артериальная гипертония и поражение сердца (электролитностероидная кардиопатия). Возможно развитие стероидного диабета. Наблюдаются изменения психики: появляются раздражительность, эйфория или, наоборот, депрессивное состояние, иногда возникает реактивное состояние.
Наибольшее диагностическое значение имеет повышение уровня 17-оксикортикостероидов в крови и 17-оксикортикостероидов и 17-кетостероидов в моче.
Рентгенологическое исследование турецкого седла, грудного и поясничного отделов позвоночника позволяет обнаружить аденому гипофиза и остеопороз.
Клиническая характеристика слабости, вялости, недомогания при неврастении
Жалобы на слабость, вялость, недомогание, быструю утомляемость, снижение работоспособности могут предъявлять больные неврастенией.
Неврастения — наиболее распространенный невроз, который проявляется раздражительной слабостью. К неврозам относят психогенно обусловленные расстройства высшей нервной деятельности, развившиеся в результате перенапряжения ее в связи со сложной жизненной ситуацией. Различают четыре разновидности невроза: неврастению, истерию, психастению и невроз навязчивых состояний.
Больные неврастенией раздражительны, вспыльчивы, но быстро истощаемы. Они жалуются на головные боли, расстройства сна (затруднено засыпание, сон поверхностен), снижение работоспособности, повышенную утомляемость, склонность к конфликтам с окружающими, снижение аппетита, боли в сердце, сердцебиения, неприятные ощущения в животе, сопровождающиеся урчанием, запоры или поносы, вздутие живота, отрыжку воздухом и т. д.
Часто у них отмечаются вазомоторная лабильность, потливость, расстройства половой деятельности (слабость эрекции или преждевременная эякуляция) и др. Обилие разнообразных жалоб — характерная особенность неврастении. Признаки органического поражения нервной системы отсутствуют.
Лечение заболеваний, сопровождающихся слабостью, вялостью, недомоганием
Лечение слабости, вялости, недомогания при инфекционных заболеваниях традиционными методами
Вирусный гепатит
Больные вирусным гепатитом подлежат госпитализации. Основное лечение — общий режим и питание. В течение всего острого периода рекомендуется строгое соблюдение постельного режима, который только в период реконвалесценции изменяется на полупостельный. В остром периоде назначают стол № 5 (печеночный), исключающий жареную, жирную и острую пищу, копчености, крепкие бульоны. Рекомендуются вареные мясо и рыба, овощные супы, творог, овсяная, гречневая и манная каши, компоты, кисели, мед. Назначают жидкость до 2–3 л в сутки. Хороший эффект дает употребление щелочных минеральных вод, 5 %-ного раствора глюкозы, зеленого чая. При среднетяжелых формах гепатита жидкости вводятся парентерально.
Патогенетически обосновано назначение (при тяжелых формах) витаминов С и Е.
Широко применяют гепатопротекторы, т. е. препараты, оказывающие воздействие на мембрану печеночной клетки (стабилизаторы мембран), — эссенциале и легалон. Эссенциале вводят при среднетяжелых и тяжелых формах первые 2 недели внутривенно по 5–10 мл в 5 %-ном растворе глюкозы и одновременно перорально в капсулах (по 1–2 капсулы 3 раза в сутки). В течение последующих 2 месяцев переходят только на пероральный прием капсул. Легалон применяется перорально в течение 2–3 месяцев (3–4 таблетки в сутки). При тяжелых формах в комплексную терапию включают глюкокортикоидные гормоны.
Тифопаратифозные заболевания
Больные с тифопаратифозными заболеваниями подлежат обязательной госпитализации. Назначаются строгий постельный режим, диета. Из антибиотиков наиболее эффективным оказался левомицетин, который применяют по 0,5 г 4 раза в сутки, пока не нормализуется температура, и еще 2–3 дня после этого. Затем дозу антибиотика уменьшают до 0,5 г 3 раза в сутки — и дают его еще 7–10 дней. При невозможности использования левомицетина перорально (частая рвота) назначают левомицетина сукцинат натрия внутримышечно (2–3 г в сутки). С успехом используется ампициллин (2–4 г в сутки). Для устранения интоксикации назначают полиглюкин, гемодез, 5 %-ный раствор глюкозы, альбумин и др. Широко используются витамины: аскорбиновая кислота, рутин, В 1, В 6. При осложнении заболевания кишечным кровотечением показаны покой, холод на живот, переливание крови в небольших дозах, викасол, аминокапроновая кислота, при перфорации кишечника — оперативное вмешательство.
Бруцеллез
Больным с острыми формами бруцеллеза назначают антибиотики (левомицетин или тетрациклин по 2–3 г в сутки). Длительность курса — 2–3 недели. Повторный курс лечения проводят через 10–15 дней. При хронических формах основными методами лечения являются вакцино— и гормонотерапия, широко используются местная диатермия, соллюкс, УВЧ, парафиновые и грязевые аппликации, а также переливания крови, плазмы. При остаточных формах рекомендуются массаж, лечебная гимнастика, санаторно-курортное лечение.
Туберкулез
Лечение больных туберкулезом легких проводится строго индивидуально в зависимости от характера туберкулезного процесса и общего состояния больного. Ведущим методом лечения является химиотерапия. Также используются десенсибилизирующие средства, гормональные препараты и витамины, туберкулинотерапия, гигиено-диетическое и санаторно-курортное лечение. При показаниях применяются коллапсотерапия и хирургическое лечение.
Все противотуберкулезные препараты подразделяются на 3 группы. К препаратам 1-й группы относятся изониазид (тубазид), фтивазид, метазид, салюзид растворимый, рифампицин. Лечение вновь выявленного больного туберкулезом начинают, как правило, тремя антибактериальными препаратами (стрептомицин + изониазид + ПАСК). Стрептомицин вводят внутримышечно по 1 г 1 раз в день в течение 3–4 месяцев. В дальнейшем лечение продолжают до 12 месяцев изониазидом внутрь по 0,6–0,9 г в сутки в 2–3 приема и ПАСК внутрь по 9–12 г в сутки в 2–3 приема.
Препараты 2-й группы (этионамид, протионамид, циклосерин, теривалидин, пиразинамид, этамбутол, стрептомицин, канамицин, виомицин) в основном применяются при лечении больных деструктивными и хроническими формами туберкулеза.
К препаратам III группы относятся ПАСК и тибон (тиоацетазок), которые характеризуются умеренной эффективностью. Успешно применяют рифампицин (рифадин, бенемицин) и этамбутол (диамбутол). Рифампицин — полусинтетический антибиотик, выпускается в капсулах по 0,15 и 0,3 г. Суточная доза — 0,45 г принимается одноразово за 1 ч до приема пищи. Препарат обладает побочным гепатотоксическим действием, его следует назначать с осторожностью больным, перенесшим заболевания печени. Этамбутол выпускается в таблетках по 0,1–0,2–0,4 г и назначается внутрь из расчета 25 мг/кг массы, но не более 2 г в сутки. Препарат оказывает побочное действие на зрительный нерв, поэтому в период его приема больной ежемесячно должен консультироваться у офтальмолога.
Эффективны методики внутривенного введения некоторых противотуберкулезных препаратов и аэрозоль-терапия антибактериальными препаратами под воздействием постоянного тока.
Лечение больных туберкулезом должно быть комплексным, т. е. одновременно с противотуберкулезными препаратами необходимо применять и средства патогенетической терапии: некоторые физические методы лечения, рациональное питание, туберкулинотерапию, стероидные гормоны, ультразвук.
Лечение слабости, вялости, недомогания при заболеваниях крови традиционными методами
Лейкоз
При остром миелобластном, лимфобластном и всех других формах острого лейкоза у взрослых эффективна схема ВАМП (8-дневный курс: метотрексат — 20 мг/м 2внутривенно в 1-й и 4-й дни, винкристин — 2 мг/м 2ежедневно на 2-й день курса лечения внутривенно, 6-меркаптопурин — 60 мг/м 2ежедневно с 1-го по 8-й день, преднизолон — 40 мг/м 2ежедневно с 1-го по 8-й день в таблетках). Повторяют курс лечения после 9– дневного перерыва. При остром промиелоцитарном лейкозе комбинируют рубомицин и преднизолон, цитозар и рубомицин с контрикалом и гепарином (под контролем гемостазиограммы), купируя ДВС-синдром. В период ремиссии при этих формах острого лейкоза 1 раз в 2–3 месяца проводится поддерживающая терапия по схеме, вызвавшей ремиссию. Диспансеризация больных — 1 раз в 1–2 месяца.
Лечение хронического миелолейкоза
Лечение хронического миелолейкоза начинают при прогрессировании процесса. Для нормализации формулы крови и количества лейкоцитов до 7–20 г/л применяют миелосан — 2–6 мг в сутки, затем переходят на поддерживающую терапию — 2–4 мг миелосана в неделю. Контроль за состоянием крови осуществляют 1 раз в 10–14 дней, затем — 1 раз в месяц. Амбулаторно наблюдают больных 1 раз в 1–2 месяца. Лечение можно начинать амбулаторно.
При неэффективности миелосана назначают миелобромол — 0,25 г 1 раз в день, курс — до 2–6 г. При выраженной спленомегалии целесообразно R-облучение селезенки (3–7 гЧР). В терминальной стадии назначают схемы лечения, используемые при острых лейкозах; ВАМП, цитозар и рубомицин, винкристин и преднизолон.
Лечение хронического лимфолейкоза
При доброкачественном течении болезни необходимо воздерживаться от специфической терапии, даже если лейкоцитоз достигает 100–200 × 10 9/л, а количество лимфоцитов — 80–95 %. Больным рекомендуются рациональный режим труда и отдыха, витаминотерапия, молочно-растительная диета. Необходимо избегать охлаждений, инсоляций, прекратить курение и употребление алкогольных напитков. Лейкоцитоз (более 150 г/л) без существенной лимфоидной метаплазии органов можно корригировать лимфоцитаферезом (4–5 сеансов эксфузий крови по 400–500 мл с возвращением эритроцитарной массы и плазмы больному). Слабость, потливость, быстрое увеличение лимфатических узлов, селезенки и печени, анемия, тромбоцитопения являются показанием к активной цитостатической, лучевой, гормональной и заместительной компонентной терапии. Используют циклофосфан (при опухолевой форме — до 7–12 г на курс, по 200–400 мг внутривенно или внутримышечно через день или ежедневно), хлорбутин (лейкеран) — при лейкемических вариантах — 10–15 мг в сутки, до 200–300 мг на курс. Эффективны дегранол (при выраженной спленомегалии и поражении абдоминальных лимфоузлов) — 50–100 мг внутривенно, до 10–20 инъекций на курс, фотрин — 7–10 мг внутривенно. Для уменьшения аутоиммунных реакций и цитопенических осложнений назначают глюкокортикоиды (преднизолон — 30–60 мг в сутки). Лучевая терапия показана при спленомегалии, сдавлении лимфоузлами органов (до 3–15 гЧР на курс, по 0,5–1 гЧР в день или через день). При выраженном гиперспленизме осуществляют спленэктомию.
Лечение слабости, вялости, недомогания при ревматизме традиционными методами
Для лечения ревматизма применяются:
1) этиопатогенетическая, противоаллергическая терапия: антибиотики, нестероидные противовоспалительные средст ва (салицилаты, пиразолоновые производные, бруфен (ибу профен), вольтарен, индометацин, мефенамовая кислота), глюкокортикоиды, препараты иммунодепрессивного дей ствия (хинолиновые, цитостатики, антилимфоцитарный глобулин);
2) средства антидистрофического действия;
3) симптоматические средства при недостаточности кровообращения, нарушении водно-солевого обмена и др.
Лечение слабости, вялости, недомогания при соматических заболеваниях традиционными методами
Хронические гепатиты
При хронических гепатитах диета должна быть богатой витаминами, животные жиры следует умеренно ограничивать, частично заменять их растительными маслами, содержание белков и углеводов должно быть повышенным. Желательно употребление творога, сыра, трески, бобовых, нежирных сортов мяса и рыбы, молока и молочных продуктов, овсяной крупы, сладких сортов ягод и фруктов, овощных и фруктовых соков и пюре, овсяных и отрубных отваров.
Базисная терапия включает средства, действие которых направлено на улучшение обменных процессов, нормализацию регенерации и повышение резистентности гепатоцитов. Сюда входят витамины: пиридоксин, тиамин, никотиновая и пантотеновая кислоты по 50–100 мг в день, аскорбиновая кислота, витамин Е в капсулах, содержащих 0,05–0,1 г токоферола ацетата, внутрь или 5 %-, 10 %-, 30 %-ный раствор по 1 мл внутримышечно. К препаратам базисной терапии относятся также эссенциале (по 5–10 мл внутривенно) или эссенциале-форте (по 1 капсуле 3 раза в день внутрь); легалон (по 1–2 драже 3–4 раза в день в течение длительного времени); лив-52 (по 2 таблетки 3 раза в день в течение 1–2 месяцев); липоевая кислота, выполняющая коферментные функции в окислительном декарбоксилировании и являющаяся детоксицирующим фактором, по 0,025 г 3–4 раза в день, курс — 1–2 месяца.
При выраженной активности гепатита, особенно если доказано участие аутоиммунных механизмов в его развитии, применяют препараты, обладающие иммуносупрессивным действием (стероиды, имуран, Д-пеницилламин).
При малоактивных формах гепатита рекомендуют печеночные гидролизаты — сирепар, прогепар, рипасон по 5–10 мл внутримышечно. При зуде кожи применяют холестирамин — 8–12 г в сутки, антигистаминные препараты (супрастин, пипольфен, диазолин по 2–3 таблетки в день), билигнин по 1–2 таблетки в день.
Хроническая почечная недостаточность
При лечении хронической почечной недостаточности известный успех может быть достигнут путем терапии основного заболевания, вызывающего хроническую почечную недостаточность. Диета направлена на уменьшение образования мочевины и кислых продуктов межуточного обмена. В рационе уменьшают количество белка до 22–25 г, из которого 10 г составляет полноценный животный белок, предпочтительно яичный или творожный, и одновременно резко увеличивают калорийность пищи (до 3000 ккал) за счет углеводов и жиров. Пищу для больных гипертонией готовят без добавления поваренной соли. Рекомендуется ежедневно натощак промывать желудок 1–1,5 л 2 %-ного раствора натрия гидрокарбоната.
Компенсация почечной функции удается путем программного гемодиализа. Наиболее радикальны короткие сеансы по 4–5 ч 2–3 раза в неделю. Это возможно лишь при соблюдении известных диетических ограничений: суточном потреблении белка в количестве 0,75–1 г/кг, значительном солевом ограничении, применении натрийуретиков при злокачественной гипертонии, а также дозированном введении натрия, частично в виде хлорида, а частично в виде бикарбоната в отсутствие артериальной гипертонии.
Оптимальным следует считать артериальное давление 170/180–90/100 мм рт. ст. Однако программный гемодиализ не устраняет тяжелой анемии, а у детей вызывает отставание в росте, не всегда регулирует уровень артериального давления.
Диализ предполагает регулярное посещение больным специального центра в течение всей жизни. В последнее время все шире применяют пересадку трупной почки от иммуно-совместимого донора.
Амилоидоз
В лечении амилоидоза важно активное лечение того заболевания, которое привело к развитию амилоидоза. Больным показан длительный (8–10 месяцев) прием сырой печени (100–120 г в сутки).
На начальных стадиях болезни назначают препараты 4-аминохинолинового ряда, например делагил по 0,25 г 1 раз в день, длительно, под контролем за числом лейкоцитов в крови (лейкопения!) и преломляющими средами глаз (возможность отложения дериватов препарата).
Используют также унитиол (6–10 мл 5%-ного раствора ежедневно внутримышечно повторными курсами по 30 дней с перерывами в 1,5–2 месяца), диметилсульфоксид (5–8 г препарата в сутки в течение многих месяцев).
Объем симптоматической терапии определяется выраженностью клинических проявлений (мочегонные при значительном отечном синдроме, гипотензивные средства и т. д.). Лечение больных в стадии хронической почечной недостаточности проводится по тем же принципам, что при почечной недостаточности, обусловленной гломерулонефритом.
Болезнь Крона
Лечение в основном консервативное: высококалорийная, богатая белком диета с ограничением пищевой клетчатки, молока и молочных продуктов.
Из медикаментозных средств рекомендуют сульфасалазин в сочетании с глюкокортикоидами, полусинтетические пенициллины при гнойных осложнениях, седативные препараты, холино— и спазмолитики, витамины. Проводят общеукрепляющую и детоксицирующую терапию. В случае перфораций, стенозов, свищей и безуспешности консервативного лечения производят оперативное вмешательство.
Рак желудка
Единственным радикальным методом лечения рака желудка остается хирургический, но только его ранняя диагностика и форма определяют успех лечения. При неоперабельных опухолях применяют 5 %-ный 5-фторурацил — 5 мл в 500 мл 5%-ного раствора глюкозы внутривенно капельно ежедневно или через день, курсовая доза — 3–5 г; 4 %-ный раствор фторафура — 10 мл внутривенно 1–2 раза в сутки; на курс лечения — 30–40 г.
Назначают полноценное питание в пределах диеты № 1 и симптоматическую детоксицирующую терапию, при показаниях — наркотики.
Лечение слабости, вялости, недомогания при эндокринной патологии традиционными методами
Гипотиреоз
Лечение проводится тиреоидными препаратами и гормонами. Применяют тиреоидин в дозе 0,05–1 г утром и днем внутрь, 3-йодтиронин (лиотиронин — Венгрия; тибон — Германия; цинтамоль — США; тритирон — Франция) внутрь по 25–100 мгк в сутки, начиная с небольших доз, под контролем за состоянием сердечно-сосудистой системы. Доза препаратов должна быть индивидуальной.
Хроническая надпочечниковая недостаточность
При легкой форме заболевания рекомендуется бедная калием диета с достаточным содержанием белков, жиров, углеводов, солей натрия, витаминов С и группы В (ограничивается мясо). Из диеты исключаются горох, бобы, орехи, бананы, картофель, какао и другие продукты, богатые калием. Дополнительно назначаются до 10 г поваренной соли в сутки и до 0,5–1 г аскорбиновой кислоты. При средней и тяжелой формах проводится заместительная терапия глюко— и минералокортикоидами.
Применяются гидрокортизон по 25–50 мг 2–3 раза в сутки внутримышечно, 0,5 %-ный масляный растворы дезоксикортикостерона ацетата (ДОКСА) — 1–2 мл внутримышечно 1 раз в сутки. По достижении компенсации назначают преднизолон — 5–15 мг в сутки, дексаметазон — 1–2 мг/сутки, увеличивая дозу этих препаратов в 1,5–2 раза при стрессовых ситуациях. При наличии туберкулезного процесса одновременно проводится противотуберкулезное лечение.
При аддисоническом кризе внутривенно капельно вводят 2–3 л 5 %-ного раствора глюкозы на растворе натрия хлорида с добавлением 125–250 мг гидрокортизона или 75–150 мг преднизолона и до 50 мл 5%-ного раствора аскорбиновой кислоты. Для повышения артериального давления в капельницу добавляют 3–4 мл норадреналина или 2–3 мл мезатона. Одновременно внутримышечно вводят по 125 мг гидрокортизона, преднизолона каждые 4 ч. При компенсации процесса больных переводят на пероральный прием глюкокортикоидов.
Болезнь Симмондса
Лечение должно быть патогенетическим, направленным на устранение основной причины заболевания. Проводится заместительная терапия, направленная на устранение надпочечниковой недостаточности, недостаточности функции щитовидной железы и т. д. Применяют префизон по 1–2 мл внутримышечно ежедневно, кортикотропин по 40 ЕД внутримышечно 1 раз в сутки, глюкокортикоиды в дозах, устраняющих симптомы надпочечниковой недостаточности, тиреоидин по 0,05 г 2 раза в день, тиреокомб по 1–2 таблетки в сутки, 3– йодтиронин по 25 мкг 2 раза в сутки, гонадотропины, половые гормоны.
Болезнь Иценко — Кушинга
При легкой и среднетяжелой форме болезни проводят рентгено— и телегамматерапию на межуточно-гипофизарную область (2500–3500 рад и 4000–5000 рад соответственно) повторными курсами.
При тяжелой форме заболевания показано оперативное лечение — двусторонняя адреналэктомия с последующим приемом гормонов коры надпочечников. Существуют препараты (хлодитан, элиптен), блокирующие синтез глюкокортикоидов в коре надпочечников.
Лечение слабости, вялости, недомогания при неврастении традиционными методами
При лечении больного неврастенией необходимо выяснить причину возникновения невроза и возможность либо максимально уменьшить ее воздействие, либо устранить вовсе.
Полезно провести успокаивающую, обнадеживающую и ободряющую психотерапию. Необходимо дать рекомендации по упорядочению режима дня, нормализации отношений дома и на службе, по трудоустройству.
Медикаментозное лечение зависит от особенностей жалоб и самочувствия больного.
При общей слабости, вялости, снижении работоспособности и быстрой утомляемости полезен прием различных стимуляторов центральной нервной системы (пантокрин и настойки из корня женьшеня, лимонника, левзеи, заманихи, стеркулии или аралин по 15–30 капель на прием).
Препараты принимают дважды в сутки (утром и во второй половине дня, но не вечером), натощак или через несколько часов после еды. Более выраженным стимулирующим влиянием обладает сиднокарб (по 5–10 мг утром и днем). Положительное действие в общем комплексе лечебных мероприятий при невротических состояниях оказывают электросон, иглоукалывание и некоторые физиотерапевтические процедуры.
Лечение слабости, вялости, недомогания при туберкулезе нетрадиционными методами
Средство русских деревенских знахарей от чахотки составляется из следующих веществ: липового меда — 1,2 кг, мелко нарубленного алоэ — 1 стакан (это сильное средство, больным со слабым сердцем его давать не следует), прованского масла — 100 г, березовых почек — 150 г, липового цвета — 50 г, воды — 2 стакана. Способ приготовления лекарства: растопить мед в кастрюле, потом добавить к меду алоэ и смесь хорошо проварить. Отдельно в 2 стаканах воды заварить березовые почки и липовый цвет, кипятя их 1–2 мин. Выжать из березовых почек и липового цвета сок и влить его в мед. Смесь разлить в две бутылки, добавив в каждую поровну прованского масла. Перед употреблением взбалтывать. Доза — по 1 ст. л. 3 раза в день.
Многие лекари русской народной медицины в числе других средств против чахотки с успехом применяли собачье сало (медвежье сало гораздо лучше собачьего, но его не всегда удается достать). Широко применялся для лечения больных туберкулезом кумыс. Знахари часто советовали при туберкулезе усиленное питание, рекомендовали употреблять смалец, молоко, яйца, сало.
Глава 26. Судороги
Общее понятие о судорогах
Судороги могут быть симптомом инфекционных болезней, заболеваний центральной нервной системы, эндокринной системы, хирургических заболеваний, травм, метаболических нарушений и др. Физиологической основой всех судорожных припадков являются спонтанные разряды нейронов головного мозга, вызывающие непроизвольные изменения нервной и мышечной активности больного.
Клиническая характеристика судорожного синдрома при инфекционных заболеваниях
Развитие судорог возможно у больных менингитом. Менингит — воспаление мягких мозговых оболочек. Заболевание вызывают различные бактерии, вирусы, риккетсии, грибы. В зависимости от состава спинномозговой жидкости менингиты делят на гнойные и серозные. Гнойные менингиты характеризуются наличием в спинномозговой жидкости нейтрофильного плеоцитоза, превышающего 500 клеток в 1 мм 3. Гнойные менингиты вызывают менингококк, пневмококк, палочка Афанасьева — Пфейффера, кишечная палочка, стрептококк, сальмонеллы. Серозные менингиты характеризуются лимфоцитарным плеоцитозом в пределах нескольких сотен клеток в 1 мм 3. К серозным менингитам относятся туберкулезный менингит и вирусные менингиты, возбудителями которых могут быть вирусы Коксаки, ЕСНО, вирус эпидемического паротита и др.
Примером первичного гнойного менингита является менингококковый менингит. Это инфекционное заболевание встречается в виде эпидемических вспышек и спорадически. Наблюдается при менингококковой инфекции, которая, кроме менингита, может протекать в виде менингококкемии, назофарингита, эндокардита. Возбудитель — менингококк Вексельбаума.
Симптомы. Инкубационный период длится от 2 до 10 дней (чаще 4–6 дней). Острый назофарингит может явиться продромальной стадией гнойного менингита или самостоятельной формой менингококковой инфекции. Характеризуется субфебрильной температурой тела, умеренными симптомами интоксикации (головная боль, слабость) и ринофарингитом. Менингококковый сепсис (менингококкемия) начинается внезапно и протекает бурно. Отмечаются озноб, сильная головная боль, температура тела быстро повышается до 40 °C и выше. Через 5–15 ч от начала болезни появляется геморрагическая сыпь. Элементы сыпи имеют вид звездочек неправильной формы, наряду с которыми могут быть и мелкие петехии.
Менингококковый менингит также начинается остро. Заболевание начинается с озноба, повышения температуры тела, возбуждения, двигательного беспокойства. Рано появляются сильнейшая головная боль, рвота без предшествующей тошноты, общая гиперестезия. К концу первых суток болезни возникают и нарастают менингеальные симптомы (ригидность затылочных мышц, симптомы Кернига (при попытке разогнуть ногу, согнутую под прямым углом в тазобедренном и коленном суставах, у больного, лежащего на спине, возникает резкое напряжение мышц), Брудзинского (при пассивном наклоне головы кпереди у больного, лежащего на спине, происходит сгибание ног в коленных и тазобедренных суставах). Больные обычно лежат на боку с согнутыми ногами и запрокинутой головой. Возможны бред, затемнение сознания, судороги, тремор. Сухожильные рефлексы оживлены, иногда отмечаются патологические рефлексы (Бабинского, Россолимо). Иногда поражаются черепные нервы (зрительный, слуховой, отводящий, реже — глазодвигательный, блоковый, лицевой). В крови — нейтрофильный лейкоцитоз (до 16–25 × 10 3в 1 мкл), СОЭ повышена. Спинномозговая жидкость вытекает под повышенным давлением, в ликворе нейтрофильный плеоцитоз (до 10 × 10 3в 1 мкл). На фоне менингита могут появляться энцефалитические симптомы (нистагм, моно— и гемиплегии, парез взора, мозжечковые симптомы, эпилептиформные припадки). Доказательством менингококковой природы менингита служит выделение менингококка из спинномозговой жидкости или крови.
Вирусные энцефалиты
Судороги могут возникать у больных при энцефалитах. Вирусные энцефалиты — группа заболеваний, характеризующихся воспалением вещества мозга, вызываемым нейротропными вирусами. К вирусным энцефалитам относятся клещевой (весенне-летний) энцефалит и комариный (японский) энцефалит.
Клещевой (весенне-летний) энцефалит — это вирусная нейроинфекция, которая передается человеку иксодовыми клещами. Иксодовые клещи распространены на Дальнем Востоке, Урале, в Сибири, Белоруссии, Прибалтике. Помимо инфицирования при укусе клеща возможно заражение алиментарным путем через молоко коз и коров. Заболевание обычно возникает в весенне-летний период. Начинается заболевание остро. Отмечается подъем температуры, двугорбая температурная кривая, головная боль, рвота, боли в мышцах. Неврологические симптомы появляются на 6–7-й день болезни. Формы энцефалита: менингеальная, полиомиелитическая, полиоэнцефаломиелитическая, церебральная, стертая. Наблюдаются менингеальные симптомы, в тяжелых случаях отмечаются оглушение, бред, галлюцинации.
При менингеальной форме — лимфоцитарный плеоцитоз, повышенное ликворное давление; при полиомиелитической — вялые парезы конечностей, шеи и мышц плечевого пояса, иногда параличи лицевого нерва.
При церебральной форме — кожевниковская эпилепсия, свидетельствующая о прогрессировании болезни. Кожевниковская эпилепсия характеризуется постоянными локальными клоническими судорогами, является корковой формой эпилепсии. Сочетается с общими припадками.
Болезнь может принимать хроническое прогредиентное течение.
При дифференциальной диагностике опорными пунктами служат эндемичность клещевого энцефалита, его приуроченность к определенному периоду года, положительная реакция связывания комплемента (РСК) и реакция нейтрализации.
Столбняк
Появление судорог является наиболее характерным симптомом при столбняке. Столбняк — острое инфекционное заболевание, характеризующееся тяжелым токсическим поражением нервной системы с тоническими и клоническими судорогами, нарушениями терморегуляции. Возбудитель — Clostridium tetani— крупная палочка, анаэроб, образует споры, продуцирует экзотоксин. Споры возбудителя попадают в организм человека при различных травмах. В анаэробных условиях споры превращаются в вегетативные формы, которые начинают размножаться и выделять экзотоксин. Токсин вызывает специфическое поражение передних рогов спинного мозга. Инкубационный период — от 3 до 30 (чаще 7–14) дней. Заболевание начинается с неприятных ощущений в области раны (тянущие боли, подергивания мышц вокруг нее). Рано возникает судорожное сокращение жевательных мышц (тризм), а также мимической мускулатуры, что придает лицу типичное выражение, получившее название сардонической улыбки. Тоническое сокращение мышц сменяется приступами клонических судорог, захватывающих мышцы спины, конечностей, возникает опистотонус. При опистотонусе больной дугообразно изгибается кзади, касаясь кровати только затылком и пятками в результате спастического сокращения мышц спины, шеи и конечностей, сопровождающегося резким переразгибанием туловища и конечностей. Приступы судорог провоцируются малейшими внешними раздражителями. Судорожные сокращения дыхательных мышц, диафрагмы и мышц гортани могут привести к смерти больного от асфиксии. Характерны головные и мышечные боли, лихорадка, повышенная потливость, слабость. Сознание сохранено у больного почти полностью. В ранние сроки болезни во время судорог могут наблюдаться разрывы мышц и переломы костей.
Клиническая характеристика судорожного синдрома при заболеваниях нервной системы и мозга
Нейросифилис
Сифилитическое поражение нервной системы также может проявляться судорогами. При нейросифилисе бледная трепонема, проникая через гематоэнцефалический барьер, вызывает воспалительные изменения в оболочках и веществе мозга, а также в мозговых сосудах. В первичном периоде сифилиса инфицирование нервной системы обычно асимптомно. Во вторичном периоде нелеченного сифилиса неврологическая патология чаще всего проявляется картиной острого серозного менингита. В спинномозговой жидкости обнаруживают плеоцитоз от 50 до 2000 клеток, умеренное повышение белка и положительные серологические пробы. Третичный период может осложняться гуммой, хроническим базальным менингитом или менинговаскулитом.
К поздним осложнениям сифилиса относятся прогрессивный паралич и спинная сухотка. Изолированная гумма проявляется клиникой объемного интракраниального процесса. Базальный менингит проявляется чаще всего поражением черепных нервов, особенно глазодвигательного. В крови и спинномозговой жидкости обнаруживают положительные серологические реакции. При дегенеративных изменениях спинного мозга и его корешков развивается спинная сухотка. Она проявляется стреляющими болями, отсутствием сухожильных рефлексов на ногах, выпадением глубокой чувствительности и связанной с этим атактической походкой, положительным симптомом Ромберга, тазовыми нарушениями, зрачковым синдромом Аргайла — Робертсона.
Эпилепсия
Судорогами проявляется судорожный генерализованный припадок у больного эпилепсией. Эпилепсия — хроническое нервно-психическое заболевание, характеризующееся повторными припадками и сопровождающееся разнообразными клиническими и параклиническими симптомами. Эпилепсией называют рецидивирующие судорожные припадки при отсутствии какой-либо известной анатомической или метаболической аномалии. В происхождении эпилепсии играют роль нарушения внутриутробного развития, родовая асфиксия, механические повреждения мозга при родах, инфекции, черепно-мозговая травма и др.
Виды эпилептических припадков
Классический эпилептический припадок состоит из трех фаз: ауры, собственно припадка и послеприпадочного состояния. Аура, или фаза предвестников, является, вероятно, в диагностическом отношении наиболее значимой частью припадка. Ее характер может указывать на анатомическую локализацию нейронов, вызывающих судороги, и за время ауры больной может подготовиться к припадку. Ощущение необычного запаха или вкуса во рту указывает на наличие эпилептического очага в височных долях и является предвестником сложного припадка парциальной эпилепсии. Аура в виде чувства слабости в одной ноге может указывать на патологию двигательной зоны противоположной лобной доли, расположенной вблизи медиальной борозды.
Генерализованные припадки сопровождаются утратой сознания, вегетативными симптомами (мидриаз — расширение зрачка, покраснение или побледнение лица, тахикардия и др.), в ряде случаев — судорогами, вовлекающими обе стороны тела одновременно. Судорожный генерализованный припадок проявляется генерализованными тонико-клоническими судорогами, хотя могут быть только клонические или тонические судороги. Во время припадка больные падают и нередко получают значительные повреждения, часто прикусывают язык и упускают мочу. Припадок завершается так называемой эпилептической комой, но может наблюдаться и эпилептическое возбуждение с сумеречным состоянием сознания.
Бессудорожный генерализованный припадок (малый припадок, petit mae, или абсанс) характеризуется выключением сознания и вегетативными симптомами (простой абсанс) либо сочетанием этих симптомов с легкими непроизвольными движениями (сложный абсанс). Больные на короткое время прерывают совершаемые ими действия, а затем после припадка продолжают их, при этом воспоминание о припадке отсутствует.
При парциальных эпилептических припадках симптоматика указывает на локализацию очага. Она может быть элементарной (например, очаговые клонические судороги — джексоновский припадок, поворот головы и глаз в сторону — адверсивный припадок) или сложной (пароксизмальные расстройства памяти, приступы навязчивых мыслей, психомоторные припадки — автоматизмы, психосенсорные припадки — сложные расстройства восприятия). В последних случаях имеются галлюцинаторные феномены, явления деперсонализации и дереализации — состояния «уже виденного», «никогда не виденного», ощущение отчуждения внешнего мира, собственного тела и др. Любой парциальный припадок может перейти в генерализованный.
Течение эпилепсии без лечения в большинстве случаев прогредиентное. В конечном счете может развиться эпилептическая деменция.
Среди дополнительных методов исследования наибольшее значение имеет ЭЭГ, помогающая подтвердить эпилептическую природу припадков, что проявляется особыми электрографическими феноменами — спайками, пиками, острыми волнами, изолированными или в сочетании с последующей медленной волной (пик-волновые комплексы). При появлении эпилептических припадков необходимо всестороннее обследование больного для исключения текущего мозгового процесса, в частности опухоли. Диагностика эпилептического характера припадков основывается на внезапности их развития в любых условиях, кратковременности (секунды, минуты), глубоком выключении сознания и расширении зрачков при генерализованных припадках, деперсонализации и дереализации той или иной степени при парциальных припадках. Типичные изменения на ЭЭГ подтверждают эпилептический характер припадков, хотя отсутствие таких изменений его не исключает.
Для диагностики эпилепсии как болезни существенны анамнестические данные. Болезнь возникает, как правило, в детском, подростковом и юношеском возрасте, часто встречается наследственное отягощение в семье, отягощенный акушерский анамнез, перенесенные нейроинфекции и черепно-мозговые травмы, пароксизмальные состояния в грудном и ясельном возрасте.
Абсцесс головного мозга
Судорожные припадки часто наблюдаются при абсцессе головного мозга. Абсцесс головного мозга — очаговое скопление гноя в веществе мозга. Абсцесс возникает как осложнение повреждений черепа, распространения инфекции из гнойников, расположенных в непосредственной близости к мозгу или обусловливается заносом инфицированного микроэмбола из экстракраниальных очагов гнойной инфекции и при септикопиемии. Различают абсцессы:
1) метастатические;
2) контактные (отогенные, риногенные);
3) травматические.
Локализуются абсцессы преимущественно в височной, реже лобной доле головного мозга и в мозжечке.
Симптомы. Начало заболевания обычно характеризуется картиной гнойного менингоэнцефалита: общее тяжелое состояние, интенсивная головная боль, рвота, высокая температура, менингеальные знаки, полинуклеарный лейкоцитоз, повышенная СОЭ, умеренный плецитоз в спинномозговой жидкости. Постепенно происходит расплавление мозговой ткани, и вокруг образовавшейся полости, наполненной гноем, постепенно формируется капсула абсцесса. К моменту ее полного формирования (через 1,5–2 месяца) общеинфекционные симптомы обычно стихают и состояние больного улучшается. В дальнейшем нарастают внутричерепная гипертензия и симптомы очагового поражения мозга. Часто появляются судороги. В половине случаев отмечаются застойные соски зрительных нервов. Спинномозговая жидкость при инкапсулировании абсцесса изменена мало или совсем не изменена. Воспалительные изменения крови незначительны.
При дифференциальной диагностике абсцесса мозга с очаговым менингоэнцефалитом или менингитом важную роль играют данные эхоэнцефалографии (смещение срединных структур мозга при абсцессе). При этом больного срочно госпитализируют в нейрохирургическое отделение для исследования спинномозговой жидкости и проведения ангиографии.
Трудно дифференцировать хроническое воспаление среднего уха, осложненное мастоидитом и синус-тромбозом, с отогенным абсцессом задней черепной ямки. В пользу последнего свидетельствует обнаружение на фоне общеинфекционных и общемозговых симптомов признаков очагового поражения мозга. Необходимо тщательно обследовать уши в каждом случае, подозрительном на абсцессе мозга. Решающую роль в своевременной диагностике сформированного супратенториального гнойника на фоне разлитого гнойного менингита играют данные эхо— и электроэнцефалографии, верифицируемые затем ангиографией.
Опухолевые поражения головного мозга
Судороги могут являться симптомом опухоли головного мозга. Опухоли головного мозга — неопластические процессы, уменьшающие объем черепа и приводящие к повышению интракраниального давления. Клиническая картина складывается из общемозговых и локальных симптомов. Общемозговые симптомы обусловлены повышением внутричерепного давления. Главными признаками гипертензии являются головная боль, рвота, застойные соски зрительных нервов, изменение личности больного.
Очаговые симптомы зависят от локализации поражения. Опухоль лобной доли: изменения психики, дефекты памяти, возбудимость, эпилептические припадки, нарушения речи (при поражении доминантного левого полушария), аносмия (отсутствие обоняния) на стороне опухоли. Опухоль теменной доли: локальные судороги, нарушение чувствительности и движений в противоположной половине тела, афазия при левосторонней локализации. Опухоль затылочной доли: выпадение зрения в противоположных полях зрения, зрительная аура перед судорожным припадком. Опухоль височной доли: психомоторные эпилептические припадки, афазия (при поражении слева), контралатеральная гомонимная гемианопсия (выпадение одноименных правых или левых полей зрения). Опухоль мозжечка: нарушения равновесия и координации, раннее развитие признаков внутричерепной гипертензии. Опухоль гипофиза: нейроэндокринные нарушения, битемпоральная гемианопсия, увеличение турецкого седла.
Исключительное значение в диагностике интракраниальной опухоли имеет рентгенологическое исследование: обнаружение признаков гипертензии на бесконтрастных рентгенограммах (усиление пальцевых вдавлений по своду, разрушение турецкого седла) и характерные изменения ангиограмм. Не меньшее значение для своевременного распознавания метастатических опухолей мозга имеют рентгенологическое исследование легких, желудочно-кишечного тракта, урография. Во всех случаях подозрения на опухоль мозга обязательно исследование глазного дна. Помощь при диагностике супратенториальных опухолей оказывает выявление очага патологической активности на ЭЭГ и смещение срединных структур в сторону, противоположную опухоли, при эхоэнцефалографии.
Черепно-мозговая травма
Судороги могут появиться и у больного с черепно-мозговой травмой. В основе повреждения мозговой ткани при травмах головы лежат прежде всего механические факторы: сдавление, натяжение и смещение — скольжение одних слоев тканей, содержащихся в черепе, по отношению к другим. В зависимости от того, сохраняется ли при травме целость кожных покровов черепа и его герметичность или они нарушаются, создавая условия для инфицирования содержимого черепа, черепно-мозговая травма подразделяется на закрытую и открытую. Традиционно деление закрытой черепно-мозговой травмы на сотрясение, ушиб и сдавление. Условно к закрытой травме относят также перелом основания черепа и трещины свода при сохранности кожного покрова над ними.
Сотрясение головного мозга
Сотрясение мозга характеризуется триадой признаков: потерей сознания, тошнотой или рвотой, ретроградной амнезией. В зависимости от тяжести повреждения, потеря сознания может быть кратковременной (в течение нескольких минут) или продолжаться несколько часов и даже суток. При тяжелой степени сотрясения мозга отмечается длительная потеря сознания (несколько дней), сопровождающаяся выраженным возбуждением. Отмечаются резкая бледность, медленный, слабого наполнения пульс, резкое ослабление, а иногда и отсутствие рефлексов, узкие, не реагирующие на свет зрачки, поверхностное, хриплое дыхание и др.
Ушиб мозга
Ушибом мозга называется нарушение целости мозгового вещества на ограниченном участке. Такое разрушение мозговой ткани обычно бывает в точке на противоположной по отношению к травме стороне. Выделяют общемозговые симптомы, развивающиеся в связи с наблюдающимися при каждом ушибе явлениями сотрясения мозга и сопутствующим отеком мозга вследствие ушиба. Это те же симптомы, что и при сотрясении мозга (головокружение, головные боли, рвота, замедление пульса и др.). При ушибе мозга иногда к ним присоединяется повышение температуры. Ушиб мозга от сотрясения отличают очаговые симптомы (выпадение функции тех или иных участков мозга). Так, например, могут быть нарушены чувствительность, движения, мимика, речь и др.
Сдавление мозга
Сдавление мозга является результатом давления на мозг крови при внутричерепных кровотечениях или костных отломков при переломах черепа. Скопление крови может быть над твердой мозговой оболочкой (эпидуральная гематома), под твердой мозговой оболочкой (субдуральная гематома) или внутри мозга.
Симптомы. Клиническая картина при внутричерепных кровотечениях и сдавлении мозга развивается не сразу после травмы, а через некоторое время, необходимое для накопления крови и сдавления мозговой ткани. Этот промежуток между травмой и развитием симптомов сдавления мозга иногда продолжается несколько часов. Он характерен для таких повреждений и называется светлым промежутком. Вся клиническая картина делится на общие и очаговые симптомы.
Общие симптомы связаны с резким повышением внутричерепного давления. К ним относятся: головная боль, тошнота и рвота, помрачение и потеря сознания, хриплое, прерывистое дыхание, замедленный пульс, застойный сосок зрительного нерва, анизокория (сужение одного зрачка) и др. Очаговые симптомы связаны со сдавлением кровью того или иного участка мозга. К ним относятся: появление судорог, нарушение рефлексов, парезы и параличи, локализация которых соответствует пораженному участку мозга.
Течение сдавления мозга делится на три стадии: начальную, полного развития и паралитическую. На первой стадии начинают появляться признаки повышения внутричерепного давления и очаговые симптомы. Вторая стадия характеризуется полным развитием клинических проявлений как общемозговых, так и очаговых симптомов. На паралитической стадии развиваются нарушения функций мозга, выражающиеся в коматозном состоянии, параличе сфинктеров, параличах конечностей, частом и малом пульсе, прерывистом, хриплом дыхании и заканчивающиеся остановкой дыхания.
Клиническая характеристика судорог при нарушениях сердечного ритма
Приступы судорог с потерей сознания вследствие нарушения сердечного ритма называются синдромом Адамса — Стокса — Морганьи. Судороги объясняются анемией мозга в результате брадикардии, тахисистолии или фибрилляции сердечной мышцы. Продолжительность, тяжесть и исход зависят от длительности прекращения кровоснабжения мозга. Чаще всего наблюдается у больных с нарушением предсердно-желудочковой проводимости. Во время приступов лицо бледнеет, появляются цианоз губ, носа, брадикардия (15–10 ударов в минуту). Диагноз ставится на основании возникновения у больных (с соответствующими нарушениями сердечного ритма) приступов головокружения, обмороков, бессознательного состояния, судорог.
Клиническая характеристика судорожного синдрома при эндокриных заболеваниях
Гипопаратиреоз
Тонические судороги являются основным клиническим признаком гипопаратиреоза. Гипопаратиреоз — заболевание, обусловленное понижением функции околощитовидных желез. Развивается при удалении околощитовидных желез во время операции на щитовидной железе, а также в результате инфекции или интоксикации. При гипопаратиреозе уменьшается концентрация кальция в крови, что влечет за собой изменение концентрации калия, натрия, магния. В результате повышается нервно-мышечная возбудимость и развиваются судороги.
Приступу судорог предшествуют онемение, похолодание конечностей, чувство ползания мурашек, парестезии. Провоцирующими моментами могут быть различные раздражители — тепловые, болевые, напряжения мышц. Сначала наступают судороги рук и ног, затем туловища и лица. Кисть напоминает руку акушера. Нижние конечности прижаты друг к другу, вытянуты, пальцы на стопе согнуты. В тяжелых случаях развиваются судороги мышц лица. При судорогах лицевых мышц появляется «сардоническая улыбка». Судороги мышц сопровождаются болями. Мышцы становятся очень твердыми, особенно опасен ларингоспазм. Иногда наблюдается изолированный спазм гладкой мускулатуры.
Диагноз основан на наличии характерных тонических судорог, положительных симптомов Хвостека (быстрое сокращение мышц лица при ударе молоточком по лицевому нерву в области «гусиной лапки») и Труссо (судороги кисти типа «руки акушера», возникающие при сжатии нервно-сосудистого пучка плеча в течение нескольких минут), сниженного уровня кальция (менее 0,06 г/л) и повышенного уровня фосфора в крови (более 0,04 г/л).
Гиперинсулизм
Судороги могут развиваться у больных с гиперинсулизмом (гипогликемическая болезнь). Гиперинсулизм — заболевание, характеризующееся приступами гипогликемии, обусловленными повышенной секрецией инсулина бета-клетками поджелудочной железы вследствие гормонально-активной опухоли островков Лангерганса (инсуломы) или диффузной гиперплазии этих клеток.
Симптомы. Начало приступа характеризуется ощущением голода, потливостью, слабостью, дрожанием конечностей, тахикардией, чувством страха, диплопией, парестезиями, психическим возбуждением, дезориентацией, дизартрией; в дальнейшем — потеря сознания, клонические и тонические судороги, иногда напоминающие эпилептический припадок, кома с гипотермией и гипорефлексией. В межприступном периоде выявляются неврологические и психические расстройства. Из-за частого приема углеводов больные инсуломой имеют избыточную массу тела. Для диагностики большое значение имеет опре деление уровня сахара крови во время приступа.
Клиническая характеристика судорог при электролитных нарушениях
Гипонатриемия
Судороги у больных могут быть обусловлены гипонатриемией. Причины, приводящие к натриевому истощению организма, следующие:
1) недостаточное поступление натрия в организм у лихорадящих больных, у больных, находящихся на малонатриевой диете и получающих лечение мощными диуретиками и т. д.;
2) чрезмерная потеря натрия через желудочно-кишечный тракт (неукротимая рвота, понос, высокая кишечная непроходимость);
3) потеря натрия при интенсивном потоотделении (перегревании организма);
4) потери натрия с мочой (хроническая почечная недостаточность, сахарный и несахарный диабет, бесконтрольное применение диуретиков;
5) выпускание асцитической жидкости.
Потеря натрия даже при достаточном поступлении воды неизбежно вызывает вторичную внеклеточную дегидратацию. Постепенная потеря натрия до 250 ммоль в течение длительного времени вызывает лишь снижение работоспособности и аппетита. Быстрая потеря 250–500 ммоль натрия вместе с секретами желудочно-кишечного тракта (обильная рвота) может привести к более или менее выраженному нарушению кровообращения. Значительная потеря натрия (до 1500 ммоль) при многократной рвоте, диарее вызывает тяжелые нарушения кровообращения.
Сопутствующий натриевому истощению дефицит воды ведет к снижению массы тела вплоть до выраженного исхудания. Кожа дряблая, морщинистая, сухая. Подкожная клетчатка рыхлая. Характерны головная боль, головокружение, ортостатическая лабильность, обмороки. Пульс слабый. Артериальное давление снижено. Периферические вены спавшиеся. В тяжелых случаях развивается картина коллапса. Язык сухой, шершавый, красно-коричневой окраски. Жажды нет, что отличает состояние натриевого истощения от водного истощения. Диурез резко уменьшен, моча темного цвета с высокой плотностью.
Лечение заболеваний, сопровождающихся судорожным синдромом
Лечение судорожного синдрома при инфекционных заболеваниях традиционными методами
Менингиты
При менингококковом менингите эффективна рано начатая интенсивная пенициллинотерапия. Бензилпенициллин назначают немедленно после установления диагноза или при подозрении на менингококковый менингит. Препарат вводят из расчета 200 тыс. ЕД/кг в сутки. Пенициллин вводят внутримышечно в течение 5–8 суток. Показанием к отмене пенициллина служит уменьшение цитоза в спинномозговой жидкости ниже 100–150 клеток в 1 мкл. Эффективны также полусинтетические пенициллины (ампициллин, метициллин), левомицетин, сукцинат натрия. При развитии судорог показаны фенобарбитал, хлоралгидрат в клизмах.
Вирусный энцефалит
Для лечения применяют донорский гамма-глобулин внутримышечно по 6–9 мл, а при тяжелых формах — по 6 мл 2 раза в сутки; сывороточный полиглобулин по 3–6 мл 2 раза в сутки; в тяжелых случаях — до 12 мл. Используют массивные дозы глюкокортикоидов. С целью защиты от суперинфекции назначают антибиотики.
Столбняк
Лечение больных столбняком проводится в специализированных противостолбнячных центрах. Перевозку больных осуществляет врач, вызванный из такого центра. Перед транспортировкой вводят нейроплегическую смесь следующего состава: 2,5 %-ный раствор аминазина — 2 мл, 2 %-ный раствор пантопона — 1 мл, 1 %-ный раствор димедрола — 2 мл, 0,05 %-ный раствор скополамина — 0,5 мл. Через 30 мин внутримышечно вводят 5–10 мл 10 %-ного раствора гексенала или тиопентала. Противостолбнячную сыворотку вводят по Безредке, внутримышечно, немедленно после диагностирования болезни. Доза для взрослых — 100–150 тыс. МЕ. Перед введением сыворотку подогревают до 36–37 °C. Сыворотку вводят 2–3 дня подряд, уменьшая дозу каждый раз на 50 тыс. МЕ. Показано также применение противостолбнячного гамма-глобулина. Нейроплегическую смесь вводят 3–4 раза в сутки.
Для уменьшения судорог назначают хлоралгидрат в клизмах (по 50–150 мл 3–5 %-ного раствора). В противостолбнячных центрах проводят комплекс реанимационных мероприятий (тотальная миорелаксация в сочетании с искусственной вентиляцией легких и др.).
Профилактика заболевания заключается в плановой иммунизации столбнячным анатоксином, борьбе с травматизмом. При травмах (ожоги, укусы, повреждение кожи и слизистых оболочек) сначала подкожно вводят 1 мл адсорбированного столбнячного анатоксина, а через 30 мин другим шприцем и в другой участок тела вводят 3000 МЕ противостолбнячной сыворотки.
Ранее иммунизированым против столбняка лицам вводят только 0,5 мл адсорбированного столбнячного анатоксина. Больной для окружающих опасности не представляет.
Лечение судорожного синдрома при заболеваниях нервной системы традиционными методами
Нейросифилис
Лечение проводится по специально разработанным схемам в виде повторных циклов.
Эпилепсия
Лечение эпилепсии проводится непрерывно и длительно. Барбитураты назначают при всех видах припадков: фенобарбитал по 0,15–0,4 г в сутки, бензонал по 0,2–0,6 г в сутки, гексамидин по 0,5–1,5 г в сутки. Максимальное влияние барбитураты оказывают на судорожные формы припадков. На судорожные припадки также влияют дифенин по 0,2–0,8 г в сутки, бензодиазепины, в частности диазепам по 0,015–0,03 г в сутки и карбамазепин (тегретол, финлепсин, стазетин по 0,2–0,8 г в сутки). При абсансах применяют триметин по 0,2–0,8 г в сутки, суксилеп или пикнолепсин по 0,5–1,5 г в сутки, клоназепам (ривотрил) по 2–6 мг в сутки. При парциальных бессудорожных припадках (психомоторные, психосенсорные) наиболее эффективны производные бензодиазепина (диазепам, карбамазепин, нитрозепам) в сочетании с барбитуратами. Дипропилацетат, или вальпроат натрия (конвулекс, депакин в таблетках по 0,3 г) действует при всех видах припадков. Применяются комбинации различных препаратов, например смесь Ерейского, пилюли Андреева и др. При эпилепсии с дневными припадками показано введение утром и днем средств активирующего действия, например кофеина, а при эпилепсии с ночными припадками альфа-триптофана (таблетки по 0,5 г), стимулирующего фазу быстрого сна, которая подавляет эпилептическую активность. Необходим систематический контроль за состоянием больных, исследование крови и мочи не реже 1 раза в месяц. Препараты не назначают при болезнях печени, почек, крови.
В зависимости от лежащих в основе заболевания изменений проводят курсовое лечение средствами рассасывающего, дегидратационного, сосудистого действия. Критерием отмены противоэпилептического лечения является не менее чем трехлетняя ремиссия при благоприятной динамике ЭЭГ. Препараты отменяют постепенно в течение 1–2 лет; их не отменяют в пубертатном периоде. Безуспешность консервативного лечения является показанием к направлению больного в специализированное нейрохирургическое отделение для решения вопроса о хирургическом лечении эпилепсии. Вне обострения болезни больные эпилепсией должны работать, дети — учиться, что способствует успеху медикаментозной терапии.
При эпилептическом статусе необходимо удалить инородные предметы из полости рта, ввести воздуховод, внутривенно сделать инъекцию 10 мг диазепама в 20 мл 40 %-ного раствора глюкозы или внутримышечно ввести 5–10 мл 10 %-ного раствора тиопентала натрия или гексенала. Больных направляют в реанимационное отделение многопрофильных больниц, где в случае продолжения припадков им проводят длительный дозированный наркоз. При некупируемом статусе осуществляется сверхдлительный наркоз закисно-азотно-кислородной смесью на мышечных релаксантах и управляемом дыхании, регионарная краниоцеребральная гипотермия. Обязательна коррекция метаболических нарушений.
Абсцесс мозга
Лечение абсцесса мозга только хирургическое в сочетании с интенсивной терапией антибиотиками.
Опухоли головного мозга
Для снижения интракраниального давления при опухолях головного мозга используют маннит, глюкокортикостероиды, глицерин. Нежелательно назначение сильнодействующих седативных и нейролептических средств, которые могут замаскировать ухудшение состояния больного. Основное лечение опухолей мозга хирургическое. В некоторых случаях после операции проводят и рентгенотерапию.
Лечение судорожного синдрома при черепно-мозговых травмах традиционными методами
Сотрясения головного мозга
Лечение состоит в обеспечении покоя и проведении мероприятий, уменьшающих отек и набухание мозга. Все больные должны быть госпитализированы при назначении им постельного режима в случаях легкой степени на срок от 14 до 20 дней, а более тяжелых — от 1 до 2 месяца. С целью уменьшения отека и набухания мозга проводят дегидратационную терапию, которая заключается во внутривенном введении гипертонических растворов (30–40 мл 40 %-ного раствора глюкозы, 10 мл 10 %-ного раствора хлорида натрия, 25 %-ного раствора сульфата магния, 30 %-ного раствора мочевины в 10 %-ном растворе глюкозы из расчета 1 г/кг мочевины), вливании концентрированной плазмы и др. Для уменьшения венозного давления в особо тяжелых случаях с успехом применяют кровопускание (300–400 мл крови). При резко повышенном внутричерепном давлении, проявляющемся сильными головными болями, рвотой, показана спинномозговая пункция, которая позволяет определить давление спинномозговой жидкости и содержание в ней крови (что бывает при ушибах мозга и при субарахноидальных кровоизлияниях). Удаление при пункции 3–5 мл спинномозговой жидкости обычно улучшает состояние больного.
Ушиб мозга
При ушибе назначают такое же лечение, как и при сотрясении мозга, но постельный режим соблюдается длительнее. При наличии парезов и параличей со 2–3-й недели назначают лечебную физкультуру.
Сдавление мозга
При развитии симптомов сдавления мозга выполняется операция трепанации черепа для удаления гематомы и перевязки кровоточащего сосуда. Удаляют костные осколки, сдавливающие мозг при переломах. В послеоперационном периоде проводится такое же лечение, как при сотрясении и ушибе мозга.
Лечение судорожного синдрома при заболеваниях эндокринной системы традиционными методами
Гипопаратиреоз
Лучшим средством, купирующим приступ судорог, является внутривенное введение 10 %-ного раствора хлорида кальция. Хлорид кальция вводят до прекращения судорог. Его действие начинается уже через несколько минут после введения. Помимо этого, внутримышечно вводят паратиреоидин, обычно по 20–40 ЕД. В межприступный период назначают препараты кальция внутрь. Суточная доза 10 %-ного раствора хлорида кальция составляет 3–6 ст. л., глюконата кальция — 2–10 г, лактата кальция — 1–4 г. Используют дегидратахистерол по 1–3 капсулы в сутки с последующим снижением дозы, витамин D 2. Лечение проводят под контролем уровня кальция в крови.
Гиперинсулизм
Лечение инсуломы оперативное. При функциональном гиперинсулизме назначают дробное питание с ограничением углеводов. Приступ гипогликемии купируют внутривенным введением глюкозы.
Лечение судорожного синдрома при электролитных нарушениях традиционными методами
Гипонатриемия
Лечение натриевого истощения в первую очередь направлено на восстановление объема циркулирующей крови с помощью быстрого введения изотонического раствора хлорида натрия. Чтобы скорее устранить дефицит натрия в организме, можно применять минералокортикоиды (дезоксикортикостерон), которые усиливают реабсорбцию натрия в дистальных отделах нефрона.
Гипокальциемия
Причиной судорог у больного может быть и гипокальциемия. Симптомы гипокальциемии обычно являются результатом понижения активности паратиреоидного гормона или витамина D. Гипокальциемия отмечается при спазмофилии, рахите, нефрозах, нефритах, бронхопневмонии, гипопаратиреоидизме, поносе, целиакии, остром панкреатите, гипонатриемии и т. д.
Тетания — классическое проявление гипокальциемий, возникает в результате непроизвольных мышечных сокращений. Ранними симптомами могут быть покалывания в кончиках пальцев и в периоральной зоне. Появлению тетании способствуют гипервентиляция, физическая нагрузка, беременность, лактация, инфекции и применение диуретиков. При гипокальциемии могут наблюдаться некоторые неспецифические симптомы: изменение голоса, ригидность мускулатуры, неуклюжесть и нарушение походки. Больные могут предъявлять жалобы на утомляемость, апатию, потерю памяти, депрессию и раздражительность. Кандидоз ногтей, кожи, слизистых оболочек может наблюдаться при гипокальциемии любой этиологии.
Наиболее ярким симптомом является выраженная тетания с тоническими сокращениями мышц конечностей и лица, спазмофилией и стридором гортани. Гипокальциемия может способствовать проявлению любой формы эпилепсии. Могут наблюдаться экстрапирамидные расстройства, в том числе синдром Паркинсона, дистонические спазмы и хореоатетоз. Для оценки состояния кальциевого обмена у большинства больных достаточно определения сывороточной концентрации кальция. Характерные признаки гипокальциемии могут наблюдаться на ЭКГ.
Наиболее типичными признаками являются удлинение сегмента ST и интервала Q T. Определяют содержание паратгормона и витамина D.
Глава 27. Травматические поражения
Общее понятие о травматических поражениях
Клиническая характеристика травматических поражений
Переломы
Переломы ребер
Переломы (рис. 14)ребер могут быть изолированными и множественными. Причина перелома — падение на выступающий предмет, наезд автомобиля, поезда, автомобильная авария. У детей переломы ребер вследствие эластичности грудной клетки встречаются редко; у лиц пожилого и среднего возраста небольшие по силе травмы могут привести к множественному перелому ребер. Возникает резкая локальная боль в месте перелома ребер. Крепитация отломков, ограничение подвижности поврежденной половины грудной клетки. Могут быть ссадины и раны грудной стенки, гематомы. Дыхание учащенное, сопровождается болью. Особенно трудно менять положение тела из лежачего в сидячее.
Повреждения шейных позвонков
Возникают при резком сгибании или переразгибании шеи. Наблюдаются при падении на голову, у ныряльщиков, при автомобильных травмах, особенно в тех случаях, когда сиденья в машине не оборудованы подголовниками. У части пострадавших осложняются повреждением спинного мозга различной степени сложности.
Характерна резкая боль в области шеи. Пострадавший нередко придерживает голову руками. При необходимости по смотреть в сторону поворачивается всем туловищем. При переломах и вывихах шейных позвонков может быть поврежден спинной мозг. При полном перерыве его наступает паралич верхних и нижних конечностей с отсутствием рефлексов и всех видов чувствительности, острая задержка мочи. При частичном повреждении спинного мозга пострадавший может ощущать онемение, покалывание и слабость в одной или обеих руках.
Повреждения грудных и поясничных позвонков
Наблюдаются при падении на спину, реже — при прямом ударе (от наезда поезда, автомашины), падении с высоты, автомобильных авариях, при резком сгибании туловища.
Возникает боль в области сломанного позвонка, особенно при надавливании на остистый отросток, нагрузке по оси позвоночника при давлении на голову. У худых людей можно видеть напряжение мышц спины и поясницы.
Осмотр больного и транспортировку осуществляют с максимальной осторожностью. Больным, находящимся в состоянии возбуждения вследствие опьянения или черепно-мозговой травмы, нельзя разрешать садиться, вставать, резко поворачивать туловище.
Переломы костей таза
Наблюдаются при сдавлении таза, падении с большой высоты. Пострадавший жалуется на боль в области крестца и промежности.

Рис. 14. Травматические повреждения: 1 — вывих; 2 — перелом; 3 — отморожение; 4 — ожог
Переломы лопатки
Чаще всего возникают вследствие прямого удара и нередко сочетаются с множественными переломами ребер. Болезненность и припухлость в области тела лопатки, резкая боль и ограничение движений в плечевом суставе, особенно при попытке поднять руку.
Перелом ключицы
Возникает при падении на вытянутую руку, плечевой сустав. Для переломов со смещением характерна деформация ключицы, ненормальная подвижность, припухлость. У детей часто встречаются переломы по типу «зеленой ветки» и поднадкостничные, при которых нет смещения отломков. Определяется только небольшая локальная припухлость и болезненность в месте перелома; ребенок щадит руку, прижимая ее к туловищу здоровой рукой.
Переломы плечевой кости
Чаще всего наблюдаются переломы хирургической шейки плеча, отрывы большого бугра, реже — переломы анатомической шейки. Большинство пострадавших — лица пожилого возраста; механизм травмы — падение на локоть, на область плечевого сустава. Пострадавшие отмечают резкую боль в области плечевого сустава. Руку, согнутую в локте и прижатую к туловищу, поддерживают здоровой рукой. Плечевой сустав увеличен в объеме, в нем определяется резкая болезненность при пальпации и осторожных движениях. При позднем обращении (через сутки и более) в области локтевого сустава и предплечья может появиться гематома.
Переломы костей, составляющих локтевой сустав
Из всех костей, составляющих локтевой сустав, по клиническим признакам можно диагностировать с достаточной достоверностью только перелом локтевого отростка.
Перелом бедра
Переломы верхнего конца бедра встречаются преимущественно у лиц пожилого и старческого возраста. Перелом происходит от незначительной травмы. Отмечается сильная боль в области тазобедренного сустава, быстро появляется припухлость и гематома в области большого вертела бедренной кости. Попытка приподнять ногу вызывает сильную боль в месте перелома.
Повреждения менисков
Повреждения менисков часто наблюдаются при занятиях спортом. Механизм травмы — резкий поворот бедра при фиксированной голени. В острых случаях для повреждения мениска наиболее типична так называемая блокада коленного сустава. Нога согнута в колене под углом 120–130°, при попытке согнуть или разогнуть ногу ощущается пружинистое сопротивление. Пальпация болезненна.
Переломы надколенника
Относительно частая травма, возникающая при падении на коленный сустав с ударом надколенником по твердой поверхности (асфальт, лед, пол в квартире и т. д.). Часто сопровождается гемартрозом.
Повреждение костей голени
Чаще происходит перелом обеих костей голени, реже — только одной (большеберцовой или малоберцовой). Механизм травмы как прямой (сильный удар по голени, падение тяжелых предметов на ногу), так и непрямой (резкое вращение голени при фиксированной стопе). При переломах со смещением отломков отмечаются деформация и укорочение голени, грубая патологическая подвижность, боль. Пострадавший самостоятельно поднять ногу не может.
Вывихи
Вывих голени
Вывих голени возникает в результате приложения большой силы. Типичная ситуация — сдавление бампером автомобиля. Во всех случаях бедро пострадавшего оказывается фиксированным, а голень — относительно свободной. При вывихе происходит разрыв связок коленного сустава, возможно повреждение подколенной артерии, малоберцового нерва.
Ступенеобразная деформация в коленном суставе, сильная боль в суставе. При сдавлении подколенных сосудов стопа бледная, холодная.
Вывих бедра
Вывих бедра — относительно редкое повреждение. Оно происходит при автомобильных травмах, когда травмирующая сила действует по оси согнутой в колене ноги при фиксированном туловище; при падении с высоты.
Нога согнута в тазобедренном и коленном суставах, приведена и ротирована внутрь. При попытке изменить положение ощущается пружинистое сопротивление.
Вывихи и подвывихи в голеностопном суставе
Вывихи и подвывихи в голеностопном суставе комбинируются с переломами лодыжек. Механизм травмы: внезапное подвертывание стопы внутрь или наружу, падение с высоты на пятку.
Вывих может возникнуть в месте соединения таранной и пяточной кости (подтаранный вывих стопы). В этом случае отмечаются значительное утолщение и деформация голеностопного сустава и пяточной области. Пятка повернута внутрь.
Вывихи костей предплюсны, плюсневых костей возникают при сдавлении стопы и вызывают ее деформацию с выступанием вывихнутых костей к тылу или в стороны. Отмечается обширная гематома тыла стопы.
Вывихи ключицы
Механизм травмы непрямой — падение на вытянутую руку, на плечевой сустав.
Отмечается выстояние акромиального конца ключицы кверху, грудинного — кпереди, реже — кзади, положительный симптом «клавиша»: при надавливании на конец ключицы она встает на место, при прекращении давления вновь приподнимается кверху. Все эти манипуляции и движения рукой в плечевом суставе вызывают значительную болезненность. При частичном вывихе выстояние ключицы небольшое. При опускании плеча путем потягивания за руку выстояние ключицы не увеличивается, как при полном вывихе, а остается прежним. Ключица вместе с плечом перемещается книзу.
Вывихи плеча
Вывихи плеча наблюдаются при падении на вытянутую и отведенную руку. Рука при этом находится в положении отведения в сторону. Попытка опустить руку вызывает резкую боль. Поврежденное плечо удлинено по сравнению со здоровым. На месте головки плеча определяется западение, головка пальпируется в подмышечной впадине.
Привычный вывих плеча наблюдается у лиц, ранее имевших травматический вывих. Возникает от небольшой травмы, иногда по нескольку раз в день. Внешние признаки травмы (боль, отек, кровоизлияние) обычно отсутствуют — многие больные вправляют вывих самостоятельно. Ложатся на пол, на спину, поднимают руки вверх и дотягиваются до какого-либо предмета мебели: дивана, шифоньера и т. д.
Лица преклонного возраста иногда не обращаются за медицинской помощью в ближайшем периоде после травмы. Появляющаяся через 6–8 дней гематома кожи и клетчатки в области предплечья и локтевого сустава вызывает у них беспокойство и является поводом для обращения за помощью. К этому времени невправленный свежий вывих плеча превращается в застарелый.
Вывихи предплечья
Чаще наблюдаются задние вывихи, реже — передние и боковые. Механизм травмы: падение на кисть, попадание в станок, автомобильные травмы.
При заднем вывихе предплечье укорочено и имеется характерная штыкообразная деформация локтевого сустава за счет выстояния локтевого отростка. Пострадавшие жалуются на сильную боль, движения в суставе резко ограничены и болезненны. При попытке разгибания в суставе определяется пружинистое сопротивление.
При переднем вывихе предплечье удлинено по сравнению со здоровой конечностью, в области локтевого отростка определяется западение, функция ограничена меньше, чем при заднем вывихе. При боковых вывихах предплечье смещено кнутри или кнаружи.
Подвывих головки лучевой кости
У детей младшего возраста могут наблюдаться подвывихи головки лучевой кости. Механизм травмы: взрослый резко дергает кисть ребенка, которого он ведет за руку. Ребенок плачет и жалуется на боль в области локтя. Рука согнута в локтевом суставе, предплечье пронировано. Отека и гематомы, как правило, не бывает.
Раны
Раны — повреждения тканей организма вследствие механического воздействия, сопровождающиеся нарушением целости кожи и слизистых оболочек. Часто наблюдаются в быту. Различают колотые, ушибленные, резаные, скальпированные и огнестрельные раны. Раны сопровождаются кровотечением, болью, нарушением функции поврежденного органа и могут осложняться инфекцией.
Виды ран
Колотые раныхарактеризуются небольшой зоной повреждения тканей. Раны в области грудной клетки и живота могут представлять большую опасность, так как при длинном ранящем орудии возможны повреждения внутренних органов груди и живота. При колотых ранениях конечностей оказание неотложной помощи необходимо в случаях, когда имеется повреждение магистральных сосудов и нервов.
Ушибленные ранывозникают под воздействием тупого ранящего орудия большой массы или обладающего большой скоростью. Форма их неправильная (извилистая, «звездчатая»), края неровные. Наблюдается при автотравмах, сдавлении тяжелыми предметами. Обычно такие раны сильно загрязнены. Наличие в ране большого количества омертвевших ушибленных тканей делает эти раны особенно опасными в отношении развития инфекции. Разновидностью ушибленных ран являются рваные и рвано-ушибленные раны.
Скальпированные раны— раны, при которых наблюдается отслойка кожи и клетчатки с полным отделением их от подлежащих тканей. Часть кожи обычно утрачена.
Резаные раны— результат воздействия острого режущего орудия (нож, стекло, металлическая стружка). Размер их не менее 0,5 см. Эти раны наиболее благоприятны в плане заживления. Могут сопровождаться значительной кровопотерей. Разновидностью резаных ран являются рубленыераны.
Укушенные ранынаносят чаще всего собаки, редко дикие животные. Раны неправильной формы загрязнены слюной животных. Особенно опасны раны после укусов бешеных животных.
Огнестрельные раны. Встречаются дробовые ранения, пулевые и осколочные. При дробовом ранении, нанесенном с близкого расстояния, образуется огромная рваная рана. При пулевых ранах входное отверстие округлой формы и немного больше диаметра пули. Осколочные ранения бывают неправильной формы и сопровождаются большим разрушением ткани. При наличии артериального кровотечения осуществляют мероприятия по временной остановке кровотечения — накладывают жгут. Жгут подводят под конечность выше места ранения, сильно растягивают и, не уменьшая натяжения, затягивают вокруг конечности.
Клиническая характеристика укушенных повреждений
Ядовитые животные имеют ядоносный аппарат: змеи — ядопроводящие зубы; каракурт — челюсти; скорпион, пчелы, осы — жало; рыбы — заостренные лучи, колючки и шипы. Яды этих животных способны вызывать отравление, воздействуя на все системы организма.
Укусы змей
Встречаются укусы гадюки — рогатой и обыкновенной, песчаной эфы и др. Змеиный яд содержит несколько компонентов: геморрагин, нейротоксин, цитотоксин, гемолизин и др.
У пострадавшего на месте укуса обнаруживают следы ядовитых зубов в виде двух больших точек. За ними следует два ряда менее выраженных точек, расположенных параллельно, возникающих при укусе от неядовитых зубов. Развиваются мест ные и общие признаки укуса змеи, которые зависят от места и глубины укуса, времени года и других факторов. Яд змеи наиболее токсичен по сле зимней спячки, в последующем токсичность его уменьшается после каждого укуса. Местно определяются ощущение укуса, усиливающаяся жгучая боль, которая распространяется за пределы укуса. Одновременно возникает и распространяется отек мягких тканей; кожа, вначале гиперемированная вокруг места укуса, становится синюшной, увеличиваются близлежащие лимфатические узлы. Затем появляются общие симптомы: общая слабость, вялость, сонливость, бред, судороги, тошнота, рвота, повышение температуры тела, расширение зрачков, одышка, сердцебиение, слюнотечение, ощущение сухости и горечи во рту, понос, подкожные кровоизлияния.
Действие яда змей многостороннее и зависит от преобладания того или иного токсического компонента, что и обеспечивает степень выраженности и характер местных и общих проявлений отравления. Так, в яде кобры преобладает нейротоксический компонент, обусловливающий влияние его на дыхательный и рвотный центры, проявляющееся затруднением дыхания, одышкой, тошнотой, рвотой, головокружением, помрачением и кратковременной потерей сознания. Несколько сходна клиника отравления ядами эфы, щитомордника, гадюки — отек, кровотечение из ранки, кровоточивость десен, подкожные кровоизлияния, кровохарканье и гематурия; в моче и желудочном соке — алая кровь, кал дегтеобразен. Яд гюрзы оказывает гиперкоагулирующее действие с развитием тромбозов. Несмотря на большую выраженность местных проявлений, при укусах гадюковыми и ямкоголовыми змеями нарастают и общие явления, что может привести к смерти в зависимости от токсичности яда в срок от 30 мин до нескольких суток.
Ужаление пчел, ос, шмелей
Одиночные ужаления вызывают лишь ограниченную местную болевую и воспалительную реакцию, характеризующуюся чувством жжения и боли, гиперемией, отечностью (особенно выражен отек при ужалении в лицо, шею, слизистую оболочку рта). Общетоксические явления отсутствуют или слабо выражены (озноб, тошнота, головокружение, сухость во рту). Все более тяжелые поражения связаны не с интоксикацией как таковой, а с повышенной чувствительностью (аллергией) к насекомым и их ядам.
Ужаление скорпиона
В состав ядов скорпионов входят нейротоксины. Возникает острая мучительная боль в зоне ужаления, возникающая сразу же после проникновения яда и сохраняющаяся 1–24 ч и более. Резко выражена гиперемия вокруг укуса; в этом месте часто развиваются парестезии. Могут быть единичные крупные пузыри на коже вблизи места введения яда.
У больного могут отмечаться потливость, слезотечение, слюнотечение, учащение дыхания, кашель, тахикардия, «гусиная кожа» в зоне ужаления. Усиление моторики кишечника, урчание в животе, понос, иногда рвота. Температура тела может быть субфебрильной, артериальное давление остается нормальным или слегка повышается. Могут быть легкие мышечные подергивания.
Укус каракурта
Каракурт — ядовитый паук. Для человека и сельскохозяйственных животных опасны только самки паука. Количество пострадавших увеличивается в периоды миграция самок паука в конце мая и начале июня (первая миграция) и в первые 20 дней июля (вторая миграция). Яд каракурта нейротоксичен. Причиной укуса чаще всего служит придавливание паука, случайно заползшего в одежду или постель пострадавшего; в большинстве случаев укусам подвергаются спящие или отдыхающие в затемненных местах люди. Преобладают поражения в сельской местности и в полевых условиях.
Укус малоболезненный и часто не ощущается пострадавшим. Местная реакция на яд отсутствует или весьма слабо выражена — вокруг места укуса может быть зона побледнения кожи (диаметром в несколько сантиметров), окруженная ободком слабой гиперемии. В большинстве же случаев локальных изменений нет и найти место укуса крайне трудно. Иногда укус воспринимается как укол иглой.
Из-за малой болезненности укуса (отличие от ужалений скорпионов, ос!) многие пострадавшие, особенно укушенные в ночное время в период сна, свое внезапно возникшее заболевание не связывают с укусом ядовитого насекомого, обращаются за медицинской помощью в связи с общими проявлениями интоксикации.
Общетоксические явления развиваются быстро (через 5–30 мин после укуса) и бурно прогрессируют. Тяжесть отравления варьируется от сравнительно легких до крайне тяжелых, иногда смертельных случаев. Для выраженных форм характерны мучительные мышечные боли, сочетающиеся с парестезиями в конечностях, пояснице, животе и грудной клетке. Больные возбуждены, часто покрыты холодным потом, выражен страх смерти, лицо напряженное, красное, склеры «налиты» кровью, мимика бедна, выражение лица страдальческое. Нередко наблюдается слезотечение. Уже вскоре после укуса развивается резкая мышечная слабость, особенно нижних конечностей, вследствие чего больные с трудом передвигаются либо вообще не могут стоять на ногах. Мучительный болевой синдром (ломящие, тянущие и рвущие боли разной локализации) сочетается с выраженным напряжением мышц. Мышцы брюшного пресса часто очень напряжены, что вместе с сухостью языка, парезом кишечника, повышением температуры тела до 38 °C и выше имитирует картину острого живота. Могут возникнуть также тошнота и рвота.
Клиническая характеристика химических, термических и электрических повреждений
Ожоги
Ожоги возникают вследствие воздействия высокой температуры (термические ожоги), крепких кислот и щелочей (химические ожоги), а также под действием ультрафиолетового и других видов облучения (лучевые ожоги). Основное место занимают термические ожоги в результате неосторожности в быту (обваривание кипятком), пожаров, редко вследствие производственных травм из-за несоблюдения техники безопасности. Наиболее типичными лучевыми ожогами являются солнечные.
Термические ожоги кожи
От воздействия высоких температур клетки кожи погибают и подвергаются некрозу. Чем выше температура травмирующего агента и длительность его воздействия, тем глубже поражение кожи.
Различают четыре степени ожогов:
— I степень — стойкая гиперемия;
— II степень — отслаивание эпидермиса и образование пузырей;
— III степень — выгорание собственно кожи (дермы);
— IV степень — выгорание кожи, подкожной клетчатки и глубжележащих структур.
Ожоги I–II степеней относятся к поверхностным и заживают без образования рубцов. Ожоги III степени являются глубокими, сопровождаются рубцеванием. При ожогах IV степени может наступить некроз конечности, требующий ампутации.
Для ожогов I степени характерна стойкая гиперемия обожженной кожи, сильная боль; при ожогах II степени на фоне гиперемированной кожи различают различной величины пузыри, наполненные прозрачным содержимым; при ожогах III степени на фоне участков гиперемии, вскрытых пузырей видны участки белой («свиной») кожи с обрывками эпидермиса; ожог IV степени — обугливание кожи.
Обширные ожоги (более 30 %) осложняются ожоговым шоком, отличающимся психомоторным возбуждением, умеренно повышенным артериальным давлением. Пострадавшие мечутся от боли, стремятся убежать, в месте и обстановке ориентируются плохо. Возбуждение сменяется прострацией с падением артериального давления. Мочи мало, она резко концентрирована, а при тяжелых ожогах темного цвета за счет примеси гемолизированной крови.
Если факт ожога установить нетрудно, то определить глубину и площадь ожога сложнее. Для глубоких ожогов характерно отсутствие пузырей.
На фоне обрывков эпидермиса кожа бледная с четким рельефом («свиная кожа»), волосы отсутствуют. Видны участки темного цвета в местах обугливания кожи. При вдыхании горячего дыма могут быть ожоги дыхательных путей с развитием острой дыхательной недостаточности, отравление угарным газом.
Химические ожоги кожи
Особенностью химических ожогов является длительное действие на кожные покровы химического агента, если своевременно не оказана первая помощь.
Поэтому ожог может существенно углубиться за 20–30 мин. Его углублению и распространению способствует пропитанная кислотой или щелочью одежда.
При химических ожогах редко возникают пузыри, так как в большинстве своем они относятся к ожогам III и IV степени. При ожогах кислотами образуется струп, а при ожогах крепкими щелочами — некроз.
Поражение электрическим током
Чем выше напряжение и продолжительнее действие тока, тем тяжелее поражение (вплоть до летальных исходов). В местах входа и выхода тока (чаще всего на руках и ногах) — тяжелые электроожоги вплоть до обугливания.
В более легких случаях имеются так называемые метки тока — округлые пятна от 1 до 6 см в диаметре, темные внутри и синеватые по периферии.
В отличие от термических ожогов, волосы не опалены. Существенное значение имеет то, через какие органы проходит ток, что можно установить, соединяя мысленно места входа и выхода тока. Особенно опасно прохождение тока через сердце, головной мозг, так как это может вызывать остановку сердца и дыхания.
Клиническая характеристика состояний, связанных с утоплением, ударом, охлаждением
Утопление
Утопление возможно даже в неглубокой воде. Шоковое состояние быстро развивается при утоплении в холодной воде. Смерть может наступить от асфиксии из-за аспирации воды, ила, грязи в дыхательные пути, от шока. Пребывание тела в воде в течение 5–10 мин приводит к полной остановке дыхания и работы сердца. Погружение в воду вначале вызывает непродолжительную остановку дыхания (30–60 с), возобновление которого после потери сознания сопровождается аспирацией воды в альвеолы. При утоплении может развиться бледная или синяя асфиксия.
Бледная асфиксия развивается при быстрой рефлекторной остановке дыхания, когда вода не успевает попасть в легкие. Это случается при одновременной травме черепа, алкогольном опьянении. При этом воды в дыхательных путях и легких нет. Оживление при бледной асфиксии возможно даже после 10–20 мин пребывания в воде, а если вода холодная, даже через 1 ч и более.
При утоплении в пресной воде возникает резкое повышение содержания калия в крови, понижение натрия, ионов кальция и хлора в плазме. После извлечения пострадавшего из воды и оказания ему первой помощи нередко развивается отек легких с выделением из дыхательных путей кровавой пены.
При утоплении в морской воде, которая гипертонична по отношению к плазме крови, развивается сгущение крови с повышением содержания в ней натрия, кальция, хлора. Для истинного утопления в морской воде характерно быстрое развитие отека легких с выделением из дыхательных путей белой, стойкой, «пушистой» пены.
Состояние извлеченных из воды пострадавших во многом определяется длительностью пребывания под водой и видом утопления, наличием психической травмы и охлаждения. В легких случаях сознание может быть сохранено, но больные возбуждены, отмечаются дрожь, частая рвота. При относительно длительном истинном, или асфиксическом, утоплении сознание спутано или отсутствует, резкое двигательное возбуждение, судороги. Кожные покровы цианотичны. Для вторичного утопления характерна резкая бледность кожных покровов. Зрачки, как правило, расширены. Дыхание клокочущее, учащенное или — при длительном пребывании под водой — редкое, с участием вспомогательных мышц. При утоплении в морской воде быстро нарастает отек легких. Выраженное сердцебиение. При длительном и вторичном утоплении развиваются, в результате остановки сердца вследствие попадания пострадавшего в холодную воду, ледяной шок, рефлекторная реакция на по падание воды в дыхательные пути или полость среднего уха при поврежденной барабанной перепонке. Для вторичного утопления характерен выраженный спазм периферических сосудов. Отек легких, как правило, не наступает. Пострадавший может быть извлечен из воды без признаков дыхания и сердечной деятельности.
При истинном утоплении в пресной воде уже в конце первого часа, иногда позже развивается гематурия (появление в моче крови). Пневмония и ателектазы легких могут развиться очень быстро, в конце первых суток после утопления.
Тепловые поражения (солнечный и тепловой удары)
Солнечный удар
Солнечный удар может развиться при длительном пребывании под воздействием прямых солнечных лучей с непокрытой головой. Имеет значение и привычка к инсоляции, в связи с чем особенно легко возникает солнечный удар у приехавших с севера на юг при несоблюдении правил постепенной адаптации к местным условиям. Быстрее подвергаются действию солнечных лучей переутомленные и ослабленные люди, с лабильностью функций нервной системы, эндокринными заболеваниями, ожирением, светловолосые, с бледной нежной кожей. Длительное перегревание приводит к расширению сосудов мозга, отеку и кровоизлияниям в мозговое вещество и мозговые оболочки.
Отмечаются общая слабость, головокружение, разбитость, резкая головная боль, нарушения зрения, шум в ушах, чувство прилива крови к голове, резкая потливость при сухих слизистых оболочках, сильная жажда. Затем присоединяются одышка, тошнота, рвота. Вялость, сонливость, кожа лица гиперемирована. Температура тела повышается до 38–40 °C, отмечается резкое учащение дыхания и пульса.
Приведенные симптомы и жалобы относительно быстро исчезают, если больному оказана помощь и устранено воздействие солнечных лучей. При продолжающемся влиянии их состояние больного ухудшается. Температура тела повышается до 41–42 °C, появляется удушье, чувство тяжести в животе. Тошнота и рвота усиливаются, больной теряет сознание. Лицо резко гиперемированное, одутловатое. Нередко возникают судороги, возбуждение, бред, зрачки сужены, на свет не реагируют. Дыхание аритмичное, пульс, ускоренный вначале, замедляется. Смерть наступает от паралича дыхательного центра, глубокого расстройства функций центральной нервной системы.
Тепловой удар
Тепловой удар возникает в результате перегревания организма и нарушения терморегуляции (нарушение теплоотдачи при высокой влажности воздуха или усилении теплопродукции в организме). Тепловой удар чаще наблюдается при нарушении деятельности сердечно-сосудистой системы, эндокринных желез, при вегетоневрозе, экссудативном диатезе, у школьников в походах летом при неправильном режиме отдыха, приема жидкости и питания. На передний план выступает неврологическая симптоматика: адинамия, головная боль, рвота, оглушенность, потеря сознания, кома, судороги, возбуждение, бред. Температура тела 40–41 °C, гиперемия кожи, затем — бледность с цианотическим оттенком. В дальнейшем развиваются нарушение дыхания и функции сердца.
Охлаждение
Охлаждение является следствием воздействия холода на организм и развивается при любой температуре окружающей среды (воздуха, воды), если она ниже температуры тела. Патологическая реакция организма усиливается при большой влажности и скорости движения воздуха. Глубина охлаждения зависит также от одежды, состояния организма, кожи, слизистых оболочек, предшествующих и сопутствующих заболеваний, снижающих адаптационные возможности организма, и др. Охлаждение может быть общим или местным.
В ответ на общее охлаждение в организме развивается ряд сдвигов, имеющих защитный характер, направленных на уменьшение теплоотдачи и усиление теплопродукции. Суживаются периферические сосуды, повышается тонус мышц с мышечной дрожью, замедляется дыхание, значительно усиливается обмен веществ. При хорошей выраженности этих механизмов (что зависит от степени закаленности организма) температура тела длительно может сохраняться нормальной. В противном случае она прогрессивно снижается. Умеренная гипотермия — при снижении температуры тела до 30 °C, средняя гипотермия — при снижении температуры тела до 25 °C, глубокая гипотермия — ниже 25 °C.
В зависимости от длительности и характера воздействия холода на организм развивающаяся гипотермия может быть острой (при воздействии холодной воды), подострой (при воздействии холодного воздуха и влаги) и длительной (при воздействии холодного воздуха).
Отмечаются мышечная дрожь тела, головная боль, зябкость. Температура тела понижена, бледность, «гусиная кожа», посинение губ, головокружение, сонливость, слабость. Пульс замедляется, дыхание редкое. Появляются усталость, заторможенность, ослабление памяти, понижение слуха и зрения. Речь может быть бессвязной, скованность и замедленность движений, потеря тактильной и болевой чувствительности.
Галлюцинации с яркой окраской желаемых видений (теплая, ярко освещенная комната, теплая печь и т. д.). При температуре тела до 30–26 °C и ниже — потеря сознания, бред, тонические судороги сгибательных мышц. Пульс еле прощупывается (50–20 ударов в минуту), дыхание поверхностное, редкое, аритмичное. Больной погибает в результате остановки дыхания или фибрилляции сердца.
Лечение травматических поражений
Лечение механических травматических поражений традиционными методами
Переломы
Перелом ребер
Пострадавшему придают возвышенное положение с поднятым изголовьем. Переломы двух и более ребер относятся к тяжелым травмам, также к тяжелым относятся переломы ребер с повреждением органов средостения. Делают обезболивающее (50 %-ный раствор анальгина внутримышечно).
Повреждение шейных позвонков
Нельзя переводить больного в сидячее и вертикальное положение, пытаться наклонить или переразогнуть голову. Больного осторожно перекладывают на носилки на спину, голову помещают на плотный валик, сделанный из одежды.
Повреждение грудных и поясничных позвонков
При подозрении на перелом позвоночника передвигать или поворачивать пострадавшего можно только одним приемом; нельзя поворачивать больного только за туловище или конечности, голова и шея должны оставаться строго во фронтальной плоскости во время поворота или перекладывания. Это особенно важно для пострадавших, находящихся в бессознательном состоянии, которые получили травму при падении с высоты.
Для того чтобы переложить пострадавшего, нужно не менее 3 человек: один располагается на уровне головы и шеи, второй — туловища, третий — ног.
Подложив руки, поворачивают пострадавшего на спину по команде «повернули», после укладывания на спину связывают руки на груди за запястья, а ноги — в области коленных суставов и лодыжек.
У головы пострадавшего устанавливают носилки, на которые на уровне поясницы кладут валик из полотенца или одежды. Приподнимают больного, обращая внимание на то, чтобы не было прогиба в области спины. Четвертый помощник продвигает носилки под пострадавшего, которого опускают на них по команде «положили».
При задержке госпитализации, если перелом позвоночника не сопровождается повреждением мозга, пострадавшего укладывают на спину на кровать. Под матрац предварительно помещают деревянный щит. Под поясничную область подкладывают валик в виде мешочка с песком. Под головой должна быть плоская подушка. Дают обезболивающие препараты внутрь.
Перелом костей таза
Пострадавшего укладывают на носилки на спину с валиком под коленями. Колени разводят в стороны («положение лягушки». Дают обезболивающие средства (анальгин и т. д.).
Перелом лопатки
В качестве первой помощи достаточно подвесить руку на косынке, ввести обезболивающие средства.
Перелом ключицы
Иммобилизация заключается в подвешивании руки на косынку или прибинтовывании ее к туловищу.
Перелом плечевой кости
Руку подвешивают на косынку, при сильных болях фиксируют к туловищу повязкой. Вводят обезболивающие наркотические (морфин, промедол, трамал) и ненаркотические препараты (кеторол, 50 %-ный раствор анальгина).
Перелом локтевого сустава
Травма локтевого сустава — одна из самых частых в детском возрасте. Травмы сустава всегда сопровождаются гематомой, быстро развивающимся травматическим отеком. Вводят обезболивающие, применяют холод для уменьшения отека.
Перелом бедра
Производят шинирование перелома, вводят обезболивающие средства.
Повреждение менисков
Пострадавшего укладывают на спину, под коленный сустав помещают валик, иммобилизация не требуется.
Повреждение костей голени
Шину накладывают от верхней трети бедра до конца пальцев стопы. Вводят обезболивающее.
Всех больных с переломами необходимо госпитализировать для проведения рентгенографии и специализированного лечения.
Перелом надколенника
Коленный сустав иммобилизуют транспортной шиной, вводят обезболивающие средства.
Вывихи
Вывих голени
Коленный сустав иммобилизуют транспортной шиной и госпитализируют.
Вывих бедра
Больного укладывают на носилки на спину. Конечность иммобилизуют путем подкладывания подушек и одежды, не изменяя то положение, в котором фиксирована нога.
Вывих голеностопного сустава
Неотложная помощь заключается в шинировании стопы лестничной шиной от коленного сустава до концов пальцев стопы. Шину располагают по задней поверхности голени и подошвенной поверхности стопы.
Вывих ключицы
Первая помощь заключается в подвешивании руки на косынке.
Вывих плеча
Закрытое вправление в таких случаях нередко не удается, требуется оперативное вмешательство.
Обычно больные сами находят такое положение, при котором уменьшается боль в плечевом суставе. Они поднимают и поддерживают руку здоровой рукой.
При необходимости иммобилизации в подмышечную впадину вкладывают большой ватно-марлевый валик и руку прибинтовывают к туловищу. Кисть и предплечье подвешивают на косынку.
Вывих предплечья
Неотложная помощь заключается в шинировании локтевого сустава.
Длина шины — от верхней трети плеча до основания пальцев. Рука согнута в локтевом суставе.
Подвывих головки лучевой кости
Подвывих можно вправить. Руку осторожно сгибают в локтевом суставе и производят тракцию за предплечье. Через некоторое время предплечье переводят в положение супинации. В это время можно услышать характерный щелчок. Боль проходит, пострадавший начинает свободно двигать рукой в локтевом суставе.
Раны
Пинцетом удаляют из раны куски одежды, волосы, крупные инородные тела. Волосы вокруг раны выстригают ножницами. Кожу вокруг раны обрабатывают спиртом и 5 %-ной настойкой йода. Накладывают ватно-марлевую повязку, можно уложить на рану несколько стерильных салфеток, накрыть их стерильной ватой и прибинтовать бинтом. Для укрепления повязок на голове удобно пользоваться сетчатым бинтом. При обширных глубоких ранах нужно обеспечить покой травмированной конечности: руку подвешивают на косынке или прибинтовывают к туловищу, ногу иммобилизуют транспортной шиной. Повязки на туловище и животе лучше делать по типу повязок-наклеек (накладывают повязку с клеолом). Салфетки можно также укрепить полосками лейкопластыря.
Туалет укушенных ран производят путем промывания вначале струей раствора фурацилина, а затем стерильным жидким мылом, поскольку мыло убивает вирус бешенства. Рану высушивают стерильными салфетками и накладывают асептическую повязку. Необходимо придать возвышенное положение раненой конечности. Над повязкой на 2–3 ч помещают пузырь со льдом.
Лечение укушенных повреждений традиционными методами
Укусы змей
Успех лечения отравлений змеиным ядом во многом зависит от сроков оказания первой помощи.
Непосредственно после укуса следует отсасывать яд из ранки ртом (предварительно можно «открыть» ранку сдавлением складки кожи в области укуса). Немедленно начатое отсасывание позволяет удалить 30–50 % введенного змеей яда и тем самым существенно уменьшить интоксикацию.
Отсасывание могут проводить как сам пострадавший, так и другие лица. Процедура безопасна, так как змеиный яд, попавший в рот и желудок, отравления не вызывает. Продолжать отсасывание следует 10–15 мин, сплевывая содержимое ранки. Крайне важно, чтобы пораженная конечность оставалась при этом неподвижной, поскольку движения усиливают лимфоотток и существенно ускоряют поступление яда в общую циркуляцию. Поэтому пострадавший не должен пытаться поймать или убить укусившую змею, двигать укушенной конечностью, трясти ею, пытаться бежать или самостоятельно добираться до медицинского учреждения.
С самого начала должны быть обеспечены покой и положение лежа (как на месте укуса, так и при транспортировке в лечебное учреждение) и неподвижность пораженной конечности, для чего она должна быть фиксирована лонгетой или фиксирующей повязкой.
Противопоказаны прижигание места укуса, обкалывание его любыми препаратами, разрезы и другие локальные воздействия. Наложение жгута на пораженную конечность, как правило, противопоказано, так как усугубляет интоксикацию, усиливает деструктивные и геморрагические явления в пораженной конечности, способствует присоединению к интоксикации тяжелого шока. И лишь при укусах кобры, яд которой не вызывает локальных нарушений трофики тканей и быстро распространяется по кровеносным сосудам, допустимо для замедления развития общей интоксикации наложение жгута выше места укуса на 30–40 мин. В догоспитальном периоде показано обильное питье. Алкоголь во всех видах строго противопоказан.
Укус пчел, ос, шмелей
При ужалении пчелой удалить из ранки жало пинцетом или пальцами. Место ужаления смочить эфиром, спиртом или одеколоном, приложить к нему холод. Внутрь пипольфен, супрастин. Горячее питье. Больного укладывают, голову низко опускают.
Укус скорпиона
Неотложная помощь. Смазывание места поражения растительным маслом (хлопковым, подсолнечным), прикладывание к нему тепла (грелка с теплой водой). Обкалывание места укуса 0,5–2 %-ным раствором новокаина.
Антигистаминные препараты: димедрол, пипольфен, супрастин и другие по 1–2 таблетки в день.
Укус каракурта
Неотложная помощь. Внутривенное введение 10 мл 10 %-ного раствора хлорида кальция или 25 %-ного раствора сульфата магния.
Лечение химических, термических и электрических повреждений традиционными методами
Ожоги
Термические ожоги
Неотложная помощь: в зависимости от тяжести поражения и интенсивности болевого синдрома внутривенно или внутримышечно вводят наркотические или ненаркотические обезболивающие средства (1–2 мл 50 %-ного раствора анальгина), при возбуждении — 2 мл седуксена, антигистаминные препараты — димедрол, супрастин.
Ожоги I степени обрабатывают пантенолом или 33 %-ным раствором спирта, II–III–IV степеней — 33 %-ным раствором спирта с наложением стерильных повязок. Вскрывать или срезать пузыри не следует. После туалета ожоговой поверхности накладывают стерильную повязку с 0,2 %-ной фурацилиновой мазью, 5 %-ной стрептоцидовой мазью или 1 %-ной синтомициновой эмульсией. При сильной боли перед наложением мази ожоговые поверхности в местах, где вскрыты пузыри, опрыскивают 0,5 %-ным раствором новокаина из шприца через тонкую иглу. Орошение производят в течение 5–10 мин до стихания боли.
Химические ожоги
Необходимо немедленно удалить обрывки одежды, пропитанные химическим агентом. Кожу обильно моют проточной водой. При ожогах кислотой накладывают стерильные салфетки, смоченные 4 %-ным раствором гидрокарбоната натрия, при ожогах щелочью салфетки смачивают слабым раствором хлористоводородной, лимонной или уксусной кислоты. Вводят обезболивающие средства (анальгин).
Поражение электрическим током
Прежде всего пострадавшего освобождают от контакта с электротоком. Выключают источник электропитания, а если это невозможно, то сбрасывают оборванный провод деревянной сухой палкой. При остановке дыхания проводят искусственное дыхание. Накладывают стерильную повязку на электроожоговую рану.
Лечение состояний, связанных с утоплением, охлаждением и ударом традиционными методами
Утопление
Пострадавшего извлекают из воды. При потере сознания искусственную вентиляцию легких способом изо рта в нос желательно начинать на воде, однако выполнить эти приемы может только хорошо подготовленный, физически сильный спасатель.
Искусственную вентиляцию легких проводят следующим образом: спасатель проводит свою правую руку под правой рукой пострадавшего, находясь за его спиной и сбоку. Своей правой ладонью спасатель закрывает рот пострадавшего, одновременно подтягивая вверх и вперед его подбородок. Вдувание воздуха производят в носовые ходы утонувшего.
При доставке пострадавшего на катер, спасательную лодку или берег необходимо продолжить искусственное дыхание. С этой целью можно использовать воздуховод или ротоносную маску. При отсутствии пульса на сонных артериях следует немедленно начать непрямой массаж сердца. Ошибкой являются попытки удалить «всю» воду из легких. При истинном утоплении больного быстро укладывают животом на бедро согнутой ноги спасателя и резкими толчкообразными движениями сжимают боковые поверхности грудной клетки (в течение 10–15 с), после чего вновь поворачивают его на спину. Полость рта очищают пальцем, обернутым платком или марлей. Если наступил спазм жевательных мышц, следует надавить пальцами на область углов нижней челюсти. При наличии электрического или ножного отсоса для очищения полости рта можно использовать резиновый катетер большого диаметра, но при отеке легких не следует стремиться отсасывать пену из дыхательных путей, так как это только усилит отек.
При проведении искусственной вентиляции легких способами изо рта в рот или изо рта в нос абсолютно необходимо соблюдение одного условия: голова больного должна быть в положении максимального затылочного разгибания. Оказывающий помощь, находясь сбоку от пострадавшего, одной рукой удерживает его голову в разогнутом положении, надавливая ладонью на лоб, а другой рукой слегка приоткрывает рот за подбородок. При этом не следует выводить вперед нижнюю челюсть, так как при правильном положении головы больного корень языка и надгортанник смещаются кпереди, открывая доступ воздуха в гортань. Спасатель делает глубокий вдох и, прижавшись своими губами ко рту больного, делает резкий выдох. При этом следует I и II пальцами руки, положенной на лоб, сжимать крылья носа для предотвращения выхода воздуха через носовые ходы. Если открыть рот больного не удается или полость рта не освобождена от содержимого, вдувать воздух можно через нос пострадавшего, закрыв его рот ладонью. Ритм искусственного дыхания — 12–16 вдохов в минуту. Наличие у пострадавшего дыхательных движений, как правило, не свидетельствует о восстановлении полноценной вентиляции легких, поэтому если у больного отсутствует сознание или развился отек легких, необходимо продолжать искусственное дыхание. Искусственное дыхание необходимо также в том случае, если у пострадавшего имеются нарушения ритма дыхания, учащение дыхания более 40 в минуту, резкий цианоз. При сохраненном дыхании следует провести ингаляцию паров нашатырного спирта. При ознобе тщательно растереть кожные покровы, обернуть пострадавшего в теплые сухие одеяла. Применение грелок противопоказано, если сознание отсутствует или нарушено.
Тепловые поражения (солнечный и тепловой удары)
Солнечный удар
Больного следует перенести в прохладное, затемненное, хорошо проветриваемое помещение, раздеть, уложить с приподнятой головой, положить лед или холодный компресс на голову и область крупных сосудов. Холодные обертывания, обливания и обтирания, холодное питье. Ванны (30 °C) с последующим снижение температуры воды. Жаропонижающие средства — анальгин, ацетилсалициловая кислота и т. д.; обильное питье.
Тепловой удар
Больного следует перенести в прохладное, проветриваемое помещение, раздеть, уложить с приподнятой головой; положить лед или холодный компресс на голову и область крупных сосудов. Холодные обертывания, обливания, обтирания, холодное питье. Ванна (30 °C) с последующим снижением температуры воды. Жаропонижающие средства, обильное питье. В профилактике возникновения теплового удара в походах летом, кроме более легкой одежды, имеет значение правильный режим питания, нагрузок и отдыха (частые привалы в тенистой местности), рациональный прием жидкости. Прием большого количества воды не утоляет жажды, а, наоборот, вызывая обильное потоотделение, усиливает ее. Жажда лучше утоляется чаем, вишневым отваром, хлебным квасом. Достаточный, но не слишком обильный прием жидкости на привалах во время длительных походов должен сопровождаться достаточным приемом соли (5–15 г в день).
Переохлаждения
Необходимы срочное согревание, теплые питье и пища. Снимают обувь и перчатки. Обмороженную конечность вначале растирают сухой тканью, затем помещают в таз с теплой (32–34 °C) водой. В течение 10 мин температуру доводят до 40–45 °C. Если боль, возникающая при отогревании, быстро проходит, пальцы принимают обычный вид или немного отечны, чувствительность восстанавливается, то конечность вытирают насухо и протирают 33 %-ным раствором спирта и надевают сухую проглаженную одежду.
Лечение травматических повреждений нетрадиционными методами
Переломы
Из народных средств можно рекомендовать следующее.
Приготовить мазь: 20 г еловой смолы, живица, 1 растертая луковица, 50 г растительного масла, лучше всего оливкового, 15 г медного купороса в порошке. Все тщательно растереть и томить на огне, не доводя до кипения. Мазь обладает жгучим действием и активно лечит переломы и ушибы.
Мелко растолочь цветы и стебли васильков луговых, смешать с соком терна. Пить утром натощак ежедневно в течение 8 дней по 1 ст. л. Особенно хорошо при переломах ребер.
При переломах делают обкладывания из пасты свежих или сушеных корней окопника (чернокорня). Можно также приготовить мазь из окопника: пропустить через мясорубку свежий корень окопника и смешать поровну с несоленым свиным топленым салом. Смазывать и делать компрессы из этой мази при переломах.
Принимать натощак мумие, растворив его в теплой воде. Суточная доза для взрослого человека — 0,2–0,3 г. После пятидневного приема сделать перерыв на 5 дней, затем принимать еще 5 дней.
При переломах крупных костей (таз, позвоночник, бедро) следует провести еще 1 курс лечения — 10 дней. После приема мумие желательно 30 мин находиться в постели.
0,5 г мумие смешать с розовым маслом и дать пить, а также смазывать область перелома. Кости срастаются очень быстро.
При переломах кости следует поставить на место, натирая осторожно несколько раз мыльным бальзамом (т. е. вином, настоянным с мылом и пряными травами). После, намочив бинт в хлебном вине, смешанном пополам с уксусом, обернуть туго место перелома и сверху обложить лубками, обвязав их крепко вокруг. Первую перевязку не трогать 2 суток.
По прошествии двух дней перевязывать до полного излечения через 2 дня, примачивая бинт по вышеуказанному способу. При этом внутрь употреблять отвар по стакану 5 раз в день с соком калины или ежевики. (Взять внутренний слой калиновой корки — 8 золотников, корня подмаренника и сальный — 2 золотника, измельчить, смешать и варить в полутора штофах водки, пока третья часть не выкипит. Процедить, остудить, держать в холоде для употребления.)
Корень живокости — превосходное лекарство для сращения переломов. Измельчив необходимое количество корня, нужно сварить его, чтобы получилась густая размазня, которую холодной прикладывают каждые сутки на место перелома, а поверх обвязывают туго бинтом до излечения. Можно взять ладана, а при недостатке — топленой древесной серы, ржаной муки, корня живокости, все в порошке в равных частях.
Сделать размазню с большим количеством яичных белков и прикладывать на сломанную кость через сутки.
Раны
При долго не заживающих ранах, порезах.
Приготовить мазь: смола-живица хвойных пород (ель), сало свиное нутряное несоленое, воск пчелиный натуральный — всего взять по 100 г. Вначале положить в кастрюлю сало и воск, когда они расплавятся, добавить туда смолу. Если смола сухая, растереть в порошок. Кипятить на малом огне 10 мин, все время помешивая и снимая пену с поверхности. Затем снять с огня, охладить и еще теплой поместить в стеклянную банку, хранить в холодильнике. Раны промывать известковой водой: 1 ст. л. негашеной извести на 1 л воды, дать настояться 5–6 ч, а затем воду слить. Затем тонким слоем намазать тряпочку этой мазью, наложить на больное место и перевязать. Менять повязку через 1–2 дня.
Приготовить мазь: мед пчелиный натуральный — 80 г, рыбий жир — 20 г, ксероформ — 20 г. Все тщательно смешать. Мазь накладывается на очищенную рану в виде повязки. Менять раз в сутки. Хранить в прохладном месте. Применяется для лечения долго не заживающих ран.
Взять паутину, мякиш черного хлеба и немного хлебного вина и, смешав все, прикладывать на свежие раны 3 раза в день.
Взять простых бобов без шелухи, поджарить, как кофе, истолочь, просеять. Засыпать этой мукой рану до тех пор, пока кровь не перестанет просачиваться, рану завязать и оставить, пока не отвалится струп. Если кровь после первой засыпки начнет пробиваться вновь, то непременно рану опять засыпать.
Укусы
Привязать к ранке толченые семена конопли.
В сухом или свежем виде распарить и привязать к ранке веронику колосистую (змеиная трава). Можно также пить отвар из нее на воде.
После укуса змеи надо разрезать луковицу поперек и приложить к месту укуса. Держать до тех пор, пока весь яд не выйдет, то есть пока луковица не почернеет.
Укус каракурта
Привязать к ранке толченые семена конопли.
В сухом или свежем виде распарить и привязать к ранке веронику колосистую (змеиная трава). Можно также пить отвар из нее на воде.
Ожоги
Лечение термических ожогов
При солнечных ожогах рекомендуется:
1) 10 таблеток белого стрептоцида растолочь в порошок, смешать со 100 г растительного масла и на 30 мин поместить в паровую баню. Охладить и смазывать этим снадобьем ожоги несколько раз в день;
2) 1 часть свежих соцветий зверобоя 20 дней настаивать в темном прохладном месте, добавив 2 части растительного масла. Отжать и применять для лечения;
3) к обожженным местам прикладывать компрессы из простокваши, кефира или сыворотки;
4) запущенные ожоги лечат измельченными капустными листья ми, смешанными с сырым яичным белком;
5) лист белокочанной капусты обдать кипятком, остудить и холодным прикладывать к обожженному месту;
6) 100 г несоленого свежего сливочного масла смешать с 2 свежими яйцами. Прикладывать в виде компрессов или смазывать.
Лечение тепловых ожогов
Взять 1 ст. л. гашеной извести, залить ее на ночь 1 л воды. Наутро аккуратно, не взбалтывая, слить с извести отстоявшуюся чистенькую водичку. Известь развести в равных пропорциях с некипяченым растительным маслом. Размешать (по густоте смесь должна быть как сметана) и смазывать ожог 4–5 раз в день.
Очистить свежий картофель, натереть на терке. Наложить на тряпку и привязать на больное место. Как только компресс нагреется, сменить его. Картофель можно заменить морковью.
Приготовить заварку из черного или зеленого чая, остудить ее до 13–15 °C. Поливать этой заваркой обожженные места. Перебинтовать обожженные места, постоянно смачивая бинты заваркой и не давая им высыхать. Делать так 10–12 дней. Помогает хорошо.
Ожог с волдырями лечат мазью следующего состава: постное масло — 1 ст. л., сметана — 2 ст. л., яйцо свежее (желток) — 1 штука. Все хорошо смешать. Смазать густо ожог и перебинтовать. Менять повязку раз в сутки (можно применять и при солнечных ожогах).
Взять немного сырого желтка из свежего куриного яйца на ладонь и обильно смазать лицо. Когда желток затвердеет на лице, его следует смыть водой с мылом.
Прикладывать только что приготовленную теплую мазь из равных частей глины, муки и семени льняного с квасом или сывороткой 4 раза в день.
Прикладывать 4 раза в день разогретые пивные дрожжи.
Переохлаждения
При общем охлаждении пострадавшего необходимо тепло укрыть, обложить грелками, напоить горячим чаем. Поместить в ванну при температуре воды 37–38 °C на 30–40 мин. После ванны больного помещают в теплую постель.
Растирать обмороженные места тертым луком и чесноком.
Смазывать обмороженные места заячьим жиром.
Обмороженные руки и ноги после восстановления чувствительности погружать на 30 мин в теплый несоленый картофельный отвар.
Делать контрастные ванны для рук и ног.
Смазывать на ночь обмороженные места камфорно-ихтиоловой мазью.
15 г прополиса смешать со 100 г вазелина. Полученной мазью смазывать обмороженные места.
Применять по 0,1 г мумие 2 раза в день за 30 мин до еды. Запивать молоком с медом. На лечение надо 10 г мумие. Можно делать примочки из 3 %-ного водного раствора (30 %-ная водка) мумие на пораженные участки.
Смазывать пораженные участки 3–4 раза в день соком чисто тела. Смазывание должно быть двойным, так как при этом чистотел проникает глубоко в ткани, быстро заживляя пораженные участки.
Сварить 1,5 кг сельдерея в 1 л воды, немного остудить и опустить в этот отвар обмороженную кисть или стопу. Держать до тех пор, пока вода не остынет. Затем погрузить обмороженную стопу или кисть в холодную воду, обтереть ее и смазать гусиным жиром или салом. Процедуру проделывать каждый вечер в течение 10 дней. Надевать теплое белье на обмороженную часть тела.
Приготовить мазь: почки черемухи, тополя, березы — по 1 ст. л., 1 ст. л. беленного масла, 1 ст. л. скипидара и 1 ст. л. спирта. Настаивать 21 день, мазать обмороженные участки 2 раза в день с последующим укутыванием (при появлении опухолей, свищей после обморожения конечностей).
Смазывать обмороженные места мазью из печеной репы и льняного масла.
Прикладывать на обмороженные места почаще листья жгучей крапивы.
Прикладывать свежую растертую репу, меняя каждые 4 ч.
Мыть обмороженные места простым вином. Натирать гусиным салом. Прикладывать к обмороженным местам тертую морковь, красную капусту, смешанную с уксусом и снегом.
Глава 28. Тошнота
Общее понятие о тошноте
Общая характеристика синдрома тошноты
Тошнота — неприятное ощущение в подложечной области, которое нередко сопровождается чувством дурноты, слюнотечением, бледностью кожных покровов, потоотделением, головокружением. Тошнота возникает в результате возбуждения блуждающего и чревных нервов (парасимпатический отдел вегетативной нервной системы), передающегося в рвотный центр продолговатого мозга с последующей обратной патологической импульсацией.
В зависимости от причин выделяют тошноту мозговую, токсическую, рефлекторную, обменную, двигательную. Тошнота сопровождает многие заболевания желудочно-кишечного тракта, однако не является специфическим симптомом.
Клиническая характеристика мозговой тошноты
Мозговая тошнота сопровождает симптомы повышения внутричерепного давления при сотрясении головного мозга, абсцессах мозга, кровоизлияниях в мозг, менингитах, энцефалитах, гидроцефалии, а также при мигрени.
Кровоизлияния в мозг
При кровоизлияниях в мозг происходит разрыв сосуда при предшествующем высоком артериальном давлении, так как стенка артерии при атеросклерозе неравномерно истончена. Или же кровоизлияние происходит при разрыве мешотчатого образования на стенке сосуда, которое называется аневризмой. Такое кровоизлияние чаще бывает в оболочках мозга и называется субарахноидальным. Субарахноидальное кровоизлияние чаще возникает у мужчин в возрасте до 40 лет. Внезапно возникает ощущение удара в голову (иногда его сравнивают с ударом кинжала в голову), сильнейшая головная боль (при этом человек кричит от боли и теряет сознание), могут быть судороги, но сознание, как правило, затем восстанавливается.
Больной сонлив, заторможен, стонет от боли, держится руками за голову, часты тошнота и рвота. Но в отличие от кровоизлияния с образованием мозговой гематомы у такого пациента нет параличей.
Гидроцефалия — это избыточное накопление жидкости, содержащейся в полостях головного мозга и спинномозговом канале. Гидроцефалия бывает врожденной и приобретенной. Врожденная гидроцефалия встречается у детей. У взрослых она может возникать при избыточном образовании жидкости в полостях головного мозга и затруднении ее оттока, например при опухолях, спайках после воспалительного процесса.
Состояние проявляется признаками повышения внутричерепного давления: головной болью, тошнотой, периодической рвотой, нарушением различных функций: слуха, зрения (последние 3 признака могут отсутствовать). У детей младшего возраста выбухает родничок. В зависимости от причины, вызвавшей заболевание, возникают и другие симптомы.
Различают острую и хроническую фазы болезни. В острой стадии проявляются симптомы основного заболевания, вызвавшего гидроцефалию, в хронической — признаки самой гидроцефалии, которая при отсутствии лечения прогрессирует.
В случае врожденной гидроцефалии заболевание развивается внутриутробно. Дети рождаются с большой головой (до 50–70 см в окружности при норме в среднем около 34–35 см). В дальнейшем, при прогрессировании водянки головного мозга, окружность черепа может стать еще больше. Голова при этом принимает форму шара с выдающимся вперед лбом, роднички увеличиваются в размерах, выбухают, кости черепа становятся тоньше, черепные швы расходятся.
Отмечается задержка в физическом развитии ребенка — дети позже начинают держать голову, садиться, ходить, наблюдается слабость конечностей, преимущественно ног. Иногда снижается острота зрения, могут возникать эпилептические припадки. Нередко дети отстают в умственном развитии. В дальнейшем после закрытия родничков появляются типичные признаки внутричерепной гипертензии — головные боли, тошнота, рвота, а также различные симптомы, характер которых зависит от расположения препятствия, нарушающего отток спинномозговой жидкости.
Мигрень
Рвота может возникать и при мигрени. Мигренью считают не всякую головную боль. Имеется ряд признаков истинной мигрени. Приступам головной боли всегда предшествуют предвестники: сонливость, внезапно возникающая утомляемость и желание прилечь, иногда кажется неприятным запах, появляются туман в глазах, расстройство ориентировки, раздражительность.
Предвестники сменяются головной болью, постепенно нарастающей, часто в одной половине головы (затем может вовлекаться вся голова или боль может менять свою локализацию). На высоте приступа головной боли типично появление тошноты или даже рвоты, которая не приносит облегчения. Боль длится определенное время (сутки и более), часто заканчивается продолжительным тяжелым сном. Приступы различаются тяжестью и частотой, отмечаются в любом возрасте, женщины страдают в 3–4 раза чаще.
Неврозы и психозы
Нередко причиной мозговой тошноты являются изменения психики — неврозы и психозы. Тошнота как невротическая реакция возникает у чрезмерно возбудимых людей со слабым типом нервной системы. Она может появляться при виде неприятных, вызывающих отвращение предметов, а иногда лишь от одного представления о них.
Вегетативные дисфункции
Нередко тошнота развивается при вегетативной дисфункции — избирательном нарушении функции (неврозе) внутренних органов. Вегетативно-сосудистые нарушения бывают в разных органах и системах. Однако тошнотой чаще сопровождаются пищеварительные дисфункции, для которых, помимо тошноты, характерны отсутствие аппетита, отрыжка воздухом, трудности при глотании, икота. Любые из вышеперечисленных расстройств имеют общую основу — вегетативные дисфункции развиваются у людей со слабой, неуравновешенной нервной системой.
Любое проявление вегетативной дисфункции, в том числе и тошнота, — это срыв взаимодействия между сосудистой и вегетативной системами, где огромную роль играют структуры, ответственные за регуляцию эмоций. Поведение больных часто бывает назойливым, множество (помимо тошноты) предъявляемых ими несуразных жалоб может привести врача в недоумение. Иногда же при установленном диагнозе вегетативной дисфункции остается нераспознанным действительно имеющееся заболевание. Поэтому данный диагноз является диагнозом исключения и выставляется только после того, как будут проведены ЭКГ, исследование полей зрения, ЭЭГ, осмотры окулистом, эндокринологом, психотерапевтом, сделаны клинические анализы мочи и крови.
Клиническая характеристика токсической тошноты
Токсическая тошнота может быть вызвана ядами или некоторыми другими веществами, циркулирующими в крови. Они могут попадать в организм при дыхании (угарный газ), при приеме внутрь (многие лекарственные средства), острых отравлениях.
Помимо этого, тошнота может быть вызвана токсинами, образующимися в самом организме при различных заболеваниях (уремия при почечной недостаточности, сахарный диабет, распространенные тяжелые ожоги).
Острая почечная недостаточность
Тошнота и последующая рвота возникают при развернутой картине острой почечной недостаточности (ОПН). Это состояние, характеризующееся внезапно развившейся азотемией, изменением водно-солевого баланса и кислотно-щелочного равновесия. Такие изменения являются результатом острого тяжелого нарушения кровотока в почках, клубочковой фильтрации, канальцевой реабсорбции.
Выделяют:
1) преренальную («допочечную»);
2) ренальную (почечную);
3) постренальную («послепочечную») ОПН.
К первому типу относится острая почечная недостаточность, развивающаяся при резком падении артериального давления (шок, кардиогенный шок при инфаркте миокарда), а также при резком обезвоживании.
К ренальной ОПН приводят токсические воздействия непосредственно на почки (сулема, свинец, четыреххлористый углерод, анилин, бензин, антифриз). Кроме того, причиной ренальной ОПН могут быть токсико-аллергические реакции на антибиотики, сульфаниламиды, нитрофураны, салицилаты, введение рентгеноконтрастных веществ, а также острые заболевания почек (гломерулонефрит, пиелонефрит).
Постренальная ОПН развивается при закупорке мочеточников камнем, опухолью, при острой задержке мочи (аденома предстательной железы, опухоль мочевого пузыря и др.). Часты ми причинами ОПН бывают акушерская патология (септический аборт, патологические роды), синдром длительного раздавливания, заболевания сердца и магистральных сосудов (инфаркт миокарда, расслаивающая аневризма аорты).
В течении ОПН выделяют 4 периода:
1) период начального действия причины, вызвавшей ОПН;
2) олигоанурический период (резкого снижения количества мочи и полного ее отсутствия);
3) период восстановления отхождения мочи (диуреза);
4) период выздоровления.
В первом периоде могут быть повышение температуры, озноб, падение давления, снижение уровня гемоглобина, гемолитическая желтуха при сепсисе, связанном с внебольничным абортом. Второй период — резкого уменьшения или полного прекращения диуреза — наступает уже после воздействия причинного фактора. Нарастает уровень азотистых шлаков в крови, в результате чего и появляется тошнота, рвота, может развиться кома (бессознательное состояние). Из-за задержки в организме ионов натрия и воды возможны разнообразные отеки (легких, мозга) и асцит (скопление жидкости в брюшной полости). Спустя 2–3 недели постепенно восстанавливается мочеотделение (диурез). Количество мочи в этот период может превышать 2 л в сутки. Через 3–4 недели уровень азотистых шлаков в крови снижается и начинается период восстановления длительностью 6–12 месяцев.
В распознавании ОПН должны быть использованы клиническая картина, исследование диуреза, уровня азотистых шлаков крови, уровня электролитов и кислотно-щелочного равновесия крови.
Клиническая характеристика «лекарственной» тошноты
Часто тошнота возникает при приеме внутрь некоторых лекарственных средств. Иногда это может быть связано с индивидуальной высокой чувствительностью к препарату, иногда у лекарства отмечается побочный эффект в виде тошноты. Например, индометацин (метиндол) — один из представителей нестероидных противовоспалительных лекарств, оказывает также анальгезирующее и жаропонижающее действие. Применяют при неспецифическом полиартрите, подагре, бурсите и др. заболеваниях, сопровождающихся воспалением. При его приеме возможно развитие побочных явлений — головной боли, головокружения, в редких случаях — сонливости, спутанности сознания, других психических явлений, исчезающих при уменьшении дозировки. Также бывают тошнота, реже рвота, потеря аппетита, боли в подложечной области. Для предупреждения и уменьшения диспепсических явлений препарат следует принимать во время или после еды, запивать молоком. Противопоказаниями являются язвенные процессы в кишечнике и пищеводе, бронхиальная астма, беременность и кормление грудью, работа на транспорте, у станка из-за возможного головокружения.
Побочные явления в виде тошноты отмечаются также и при назначении дихлотиазида внутрь в таблетках. Препарат хорошо переносится, однако лечение им следует проводить на фоне диеты, богатой калием. Соли калия содержатся в большом количестве в картофеле, моркови, свекле, абрикосах, фасоли, горохе, овсяной крупе, пшене, говядине, икре. При применении больших доз препарата возможны слабость, тошнота, рвота, понос, которые проходят при уменьшении дозы или коротком перерыве в приеме (1–2 — 3–4 дня).
Тетрациклин и другие антибиотики тетрациклинового ряда обычно хорошо переносятся, но могут вызвать и следующие побочные явления: понижение аппетита, тошноту, рвоту, понос, изменения со стороны слизистых оболочек рта и желудочно-кишечного тракта (глоссит, стоматит, гастрит). Может повыситься чувствительность кожи к действию солнечных лучей. Длительное применение в период образования зубов (назначение детям в первые месяцы жизни, а также женщинам в последние 3 месяца беременности) может вызвать темно-желтую окраску зубов. При лечении тетрациклином необходимо тщательно следить за состоянием больного, при признаках повышенной к нему чувствительности делать перерыв или переходить на антибиотики другой группы. Для предупреждения побочных явлений, развития кандидамикоза (поражения кожи и слизистой оболочки грибком) рекомендуется применять одновременно поливитамины и противогрибковые средства (нистатин, леворин). Тетрациклин противопоказан при дистрофических заболеваниях печени, нарушении функции почек, осторожность нужна при беременности и повышенной чувствительности к нему и родственным антибиотикам.
Эритромицин также может вызывать тошноту, однако побочные явления (кроме нее — рвота, понос) встречаются относительно редко. При длительном употреблении возможны реакции со стороны печени (желтуха).
Соли лития используют для терапии некоторых психических заболеваний. Лечение солями лития проводят под контролем его содержания в сыворотке крови. Побочное действие и осложнения обычно появляются при передозировке препарата или при наличии сопутствующих тяжелых соматических заболеваний (болезни почек, сердца и кровеносных сосудов, тиреотоксикоз, нарушения обмена). Наиболее часто, помимо тошноты, встречаются мелкий тремор рук, мышечная слабость, усталость, которые легко устраняются путем снижения дозировки препарата.
При приеме трихопола у некоторых больных появляются горечь во рту, тошнота, боли в желудке и в области печени, обложенность языка — в этом случае следует уменьшить суточную дозу препарата и добавить к лечению алмагель, аллохол, но-шпу, нистатин.
Аспирин, аскофен и другие салицилаты могут вызвать смертельное отравление в дозе 30–50 г, для детей достаточно 10 г. При приеме внутрь салициловой кислоты, особенно спиртового раствора, возникают жжение и боль по ходу пищевода, в желудке, повторная рвота, часто с кровью, иногда жидкий стул с примесью крови. При отравлении таблетками аспирина чаще возникает тошнота, характерны шум в ушах, ослабление слуха, расстройство зрения. Больные возбуждены, эйфоричны. Дыхание шумное, учащенное, может наступить коматозное состояние.
Салицилаты снижают свертываемость крови, поэтому постоянный признак отравления — точечные кровоизлияния на коже, профузные (массивные) носовые и маточные кровотечения. Прогноз обычно благоприятный для жизни.
Анальгин, амидопирин и другие производные пиразолона в дозах 10–15 г также могут вызвать серьезное отравление с угрозой жизни пациента. Симптомами отравления являются шум в ушах, тошнота, рвота, общая слабость, снижение температуры, одышка, сердцебиение. При тяжелых отравлениях — судороги, сонливость, бред, потеря сознания и коматозное состояние. Возможно развитие периферических отеков, желудочных кровотечений, геморрагической сыпи.
Препараты группы кофеина (теофиллин, теобромин, эуфиллин, аминофиллин, теофедрин, дипрофиллин и др.). Из всей группы наибольшим стимулирующим действием обладает кофеин, токсическая доза которого находится на уровне 1 г, а смертельная доза — около 20 г с большими индивидуальными различиями. При внутривенном введении эуфиллина бывают случаи смерти от дозы порядка 0,1 г, летальные дозы у детей при введении в свечах — 25–100 мг/кг.
Основными признаками токсического действия при длительном употреблении относительно больших доз (например, у людей, злоупотребляющих кофе и чаем) проявляются в раздражительности, беспокойстве, возбудимости, в устойчивой головной боли, мало поддающейся лекарственной терапии, расстройствах сна. Влияние на желудочно-кишечный тракт проявляется ощущением жжения в подложечной области, тошнотой, рвотой, резким повышением желудочной секреции, что особенно опасно для язвенных больных.
Отравление организма продуктами распада собственных тканей происходит при значительных ожогах. Эти повреждения вызываются воздействием термической, химической или лучевой энергии. Тяжесть ожога определяется величиной площади и глубиной повреждения тканей. Выделяют четыре степени тяжести: I степень — гиперемия (покраснение) и отек кожи; II степень — образование пузырей, заполненных прозрачной жидкостью желтоватого цвета; IIIА степень — распространение некроза на весь или на почти весь эпидермис (верхний слой кожи); IIIБ степень — некроз всех слоев кожи; IV степень — омертвение не только кожи, но и глубжележащих тканей (фасции, сухожилия, кости).
Для определения тяжести ожога большое значение имеет измерение площади поражения. Для быстрого, но приблизительного выяснения применяют «правило ладони» или «девяток». Вся площадь тела человека делится на величины, кратные девяти: ладонь пострадавшего приблизительно составляет 1 %, голова и шея — 9 %, грудь и живот — 18 %, спина и ягодицы — 18 %, верхние конечности — по 9 %, нижние конечности — по 18 %, промежность — 1 %.
Небольшие ожоги протекают как местный процесс, без интоксикации. При большей площади либо большей глубине повреждения тканей у обожженных наблюдаются серьезные общие расстройства. В течении этой болезни различают периоды ожогового шока, острой ожоговой токсемии, ожоговой септикотоксемии и реконвалесценции (выздоровления).
Шок развивается в связи с раздражением огромного количества нервных элементов в области поражения. Чем больше площадь ожога, тем чаще и тяжелее шок. При ожогах более 50 % поверхности тела он наблюдается у всех пострадавших и является основной причиной их смерти.
Токсемия (отравление организма продуктами распада тканей) начинается с первых часов после ожога, постепенно усиливается и после выхода из шока определяет в дальнейшем состояние больного. Причиной тошноты при токсемии и септикотоксемии является циркуляция в крови собственных и микробных токсинов. При ожогах отмечаются гипопротеинемия (недостаток белков), нарушения обмена веществ.
С развитием инфекции на обнаженной поверхности повышается температура, появляются ознобы, нарастает лейкоцитоз и нейтрофилез, развивается анемия, нарастают септические явления (септическая фаза течения ожога).
Тяжелые и обширные ожоги практически сразу сопровождаются вялостью, сонливостью, тошнотой и рвотой, судорогами, появляется холодный пот. Артериальное давление снижается, пульс делается частым и малым, снижается температура, нарастают тяжелая интоксикация, обезвоживание и гипопротеинемия, что связано с большой потерей плазмы. В особо тяжелых случаях имеются нарушения функции печени и почек, появляется кровотечение из слизистых оболочек, иногда образуются язвы на слизистой оболочке желудочно-кишечного тракта.
Клиническая характеристика рефлекторной тошноты
Рефлекторная тошнота развивается при наличии у пациента хронического фарингита, что связано с постоянным раздражением слизью и гнойным отделяемым задней стенки глотки. Хронический фарингит бывает простым, гипертрофическим, атрофическим.
Причинами возникновения хронического воспаления глотки могут быть частые воспаления горла и носа, нарушение обмена веществ, диабет, болезни кишечника, желудка, сердца, легких, печени и почек, вредные факторы внешней среды (сухость воздуха, пыль, химические вещества, дым, алкоголь и т. п.).
Пациенты предъявляют жалобы на боли в горле при глотании, сухость или обильное слизистое отделяемое, покашливание, отхаркивание, тошноту по утрам, иногда возникает рвота.
Рефлекторная тошнота может появиться также при любом раздражении корня языка, зева, глотки, трахеи, бронхов, плевры, а также при поражении органов брюшной полости. В последнем случае тошнота является одним из наиболее частых симптомов. Например, при остром гастрите — воспалении слизистой желудка, развившемся под воздействием химических, механических и бактериальных факторов, тошнота бывает практически всегда.
Заболевание начинается остро. Появляются боли в подложечной области, на их фоне или чуть раньше возникают тошнота, иногда рвота съеденной пищей с примесью слизи, желчи, общая слабость. В тяжелых случаях — снижение артериального давления, частый пульс, бледность кожных покровов, иногда повышение температуры.
При гастроскопии можно выявить отечность, покраснение слизистой, точечные кровоизлияния и эрозии. Больному необходимо сделать электрокардиограмму, потому что иногда с подобными симптомами (боли в животе, тошнота, рвота) может протекать острый инфаркт миокарда, так называемая абдоминальная его форма.
Тошнота бывает и при хронических гастритах, причем она характерна для гастритов с пониженной секрецией, а также для редкой формы заболевания — гигантского гипертрофического гастрита (другое название — болезнь Менетрие). Основными клиническими проявлениями являются боли в подложечной области, на их фоне возникает тошнота, периодически — рвота, при длительном течении заболевание приводит к истощению. Появляются безбелковые отеки нижних конечностей, поясничной области, анемия (малокровие). Снижение уровня белка в крови происходит из-за потери белков через измененную слизистую желудка.
В диагностике заболевания ведущая роль принадлежит гастроскопии. При исследовании слизистая желудка выглядит в виде широких набухших складок. В анализах крови определяется анемия — пониженный гемоглобин, гипопротеинемия — пониженный уровень белка. Лечение только в условиях стационара.
Тошнота характерна также и для болезней оперированного желудка. Они развиваются после резекции желудка в различные по длительности периоды. Некоторые из них, как, например, гастрит культи желудка, или демпинг-синдром, лечатся диетой и обычными медикаментозными средствами. Другие требуют повторного оперативного вмешательства, как при синдроме приводящей кишки (демпинг-синдроме). Последний может развиться только после резекции желудка, произведенной по Бильроту-2. Причиной возникновения синдрома приводящей кишки является обратный заброс содержимого кишки с примесью желчи в желудок. Пациенты жалуются на тяжесть под ложечкой, тошноту, горечь во рту, возможна рвота через 1–3 ч после еды с примесью желчи. Частота болей и наличие рвоты зависят от степени тяжести. Лечение оперативное.
Клиническая характеристика тошноты при заболеваниях гепатобилиарной зоны
Тошнота характерна для заболеваний печени и желчевыводящих путей. Практически при любом из них (гепатит острый и хронический, алкогольный, лекарственный, холецистит, холангит, желчнокаменная болезнь) тошнота является одним из постоянных симптомов.
Вирусный гепатит
Острый гепатит возникает при поражении печени вирусной природы. Поэтому заболевание называют «вирусным гепатитом». Этот термин объединяет несколько основных нозологических форм — вирусный гепатит А (инфекционный гепатит) и вирусный гепатит В (сывороточный гепатит). Кроме того, в настоящее время выделены группы вирусных гепатитов C, D, E, I, G.
Вирус достаточно устойчив во внешней среде. При вирусном гепатите Аисточником инфекции являются больные в конце инкубационного и преджелтушного периода, так как в это время вирус выделяется с испражнениями и может передаваться через пищу, воду, предметы домашнего обихода при несоблюдении правил гигиены, контакте с больным. Вирусный гепатит А относится к «болезням грязных рук». Механизм его передачи — фекально-оральный.
При вирусном гепатите Висточником инфекции являются больные в острой стадии, а также носители антигена гепатита В. Основной путь заражения — парентеральный (через кровь) при использовании нестерильных шприцев, игл, стоматологических, хирургических, гинекологических и прочих инструментов. Возможно заражение при переливании крови и ее препаратов. Частый механизм заражения — при половом контакте с больным или носителем антигена гепатита В.
Инкубационный период (от момента попадания вируса в организм до момента начала проявлений заболевания) при вирусном гепатите А колеблется от 7 до 50 дней, при вирусном гепатите В — от 50 до 180 дней. Заболевание протекает циклически и характеризуется наличием нескольких периодов — преджелтушного, желтушного, послежелтушного, переходящего в период выздоровления.
Преджелтушный период вирусного гепатита А у половины больных протекает в виде гриппоподобного варианта, характеризующегося повышением температуры тела до 38–39 °C, ознобом, головной болью, ломящими болями в суставах и мышцах, болью в горле. Однако он может протекать и как диспепсический вариант, когда на первый план выступают боль и тяжесть в подложечной области, понижение аппетита, тошнота, рвота, иногда учащение стула. При астеновегетативном варианте температура сохраняется нормальной, отмечаются слабость, головная боль, раздражительность, головокружения, нарушение работоспособности и сна. Для преджелтушного периода вирусного гепатита В наиболее характерны ломящие боли в крупных суставах, костях, мышцах, особенно в ночное время, иногда появление припухлости суставов и покраснения кожи. В конце преджелтушного периода моча становится темной, а кал обесцвечивается.
Клиническая картина желтушного периода вирусного гепатита А и вирусного гепатита В имеет большое сходство. Сначала отмечается желтушность (иктеричность) склер, слизистых оболочек ротоглотки, а затем и кожи. Интенсивность желтухи нарастает на протяжении недели. Температура тела нормальная. Отмечаются слабость, сонливость, снижение аппетита, ноющие боли в правом подреберье, у некоторых больных кожный зуд. Печень увеличена, уплотнена и несколько болезненна при пальпации, иногда наблюдается увеличение селезенки.
В анализах периферической крови обнаруживается снижение количества лейкоцитов, относительное увеличение количества лимфоцитов и моноцитов. СОЭ 2–4 мм/ч. В крови повышено содержание общего билирубина, преимущественно за счет прямого (связанного). Длительность желтушного периода вирусного гепатита А — 7–15 дней, а вирусного гепатита B — около месяца.
Самым опасным осложнением вирусного гепатита является печеночная недостаточность. Она проявляется нарушением памяти, усилением общей слабости, головокружением, возбуждением, постоянной тошнотой, учащением рвоты, увеличением интенсивности желтушной окраски кожи, уменьшением размеров печени, появлением геморрагического синдрома (кровоточивости сосудов), асцита, лихорадки, повышением содержания общего билирубина и других показателей печеночных проб.
Частым конечным результатом печеночной недостаточности является развитие печеночной энцефалопатии. При благоприятном течении заболевания после желтухи наступает период выздоровления с быстрым исчезновением клинических и биохимических проявлений гепатита.
Распознавание вирусного гепатита основано на клинических и эпидемиологических данных. Диагноз вирусного гепатита А устанавливается с учетом пребывания в инфекционном очаге за 15–40 дней до заболевания, для него характерны короткий преджелтушный период, чаще по гриппоподобному варианту, быстрое развитие желтухи, непродолжительный желтушный период. Диагноз вирусного гепатита В устанавливается в том случае, если не менее чем за 1,5–2 месяца до появления желтухи больному переливали кровь, плазму, имелись оперативные вмешательства, многочисленные инъекции, беспорядочные половые связи, наркомания. Подтверждают диагноз лабораторные показатели.
При хронических гепатитах, кроме самой доброкачественной, неактивной формы, тошнота беспокоит больных практически постоянно либо свидетельствует об обострении процесса. Хронические гепатиты — обширная группа заболеваний печени, развивающихся после перенесенного вирусного гепатита, приема некоторых медикаментов, при злоупотреблении алкоголем и с длительностью воспалительного процесса более 6 месяцев. Кроме того, хронический гепатит может развиться как вторичное заболевание у больных с хронической патологией органов брюшной полости — гастритом, энтероколитом, панкреатитом, язвенной и желчнокаменной болезнями, после резекции желудка, а также при заболеваниях, не имеющих отношения к желудочно-кишечному тракту: различных инфекциях, болезнях соединительной ткани. Все хронические гепатиты можно разделить на следующие формы: хронический персистирующий гепатит, хронический активный гепатит, хронический холестатический гепатит.
Хронический персистирующий гепатитявляется наиболее благоприятным по своему течению, практически не беспокоит больного, тошноты при нем обычно не бывает.
Хронический активный гепатит(ХАГ). Это заболевание развивается в результате тяжелой формы вирусного гепатита с выраженными воспалительно-некротическими изменениями. Больных беспокоят общая слабость, утомляемость, значительное снижение трудоспособности, тошнота, ухудшение аппетита, тяжесть и боли в правом подреберье. Кроме этих жалоб, у больных могут развиться в зависимости от тяжести заболевания геморрагический синдром (кровотечения из десен и носа, подкожные кровоизлияния), повышение температуры от низких субфебрильных до высоких цифр, появляются на груди и плечах сосудистые звездочки. Нередко присоединяются поражения других органов: боли в суставах, воспалительные процессы в легких, почках, сердце. Печень при ХАГ увеличена, болезненная, плотная, в большинстве случаев увеличена и селезенка.
При биохимическом исследовании крови определяется повышение активности трансаминаз в 5–10 раз в зависимости от степени тяжести процесса, нарушается соотношение между белковыми фракциями крови — снижаются альбумины, значительно возрастают гамма-глобулины. Длительно сохраняется высокий уровень билирубина крови. Протромбин снижается. УЗИ, сканирование (радиоизотопное исследование органов) выявляют увеличенные печень и селезенку, их диффузные изменения. Примерно у половины больных наблюдается переход в цирроз печени, периоды ремиссии могут протекать от нескольких лет до нескольких месяцев.
Хронический холестатический гепатитотличает от ХАГ наличие диффузного воспаления вдоль мелких желчных ходов и застоя желчи в ткани печени. Проявления и жалобы обычно те же, что и при ХАГ, тошноту больные ощущают периодически, но значительнее выражена желтуха, которая обусловливает появление кожного зуда иногда еще до желтушности кожи. Под кожей, в углах глаз появляются желтые плотные пятна — ксантомы и ксантелазмы.
При биохимическом исследовании крови отмечается более высокий уровень связанного билирубина и щелочной фосфатазы (в 5 и более раз выше нормы), холестерина, желчных кислот, меди. Принципы диетического питания и лечения те же, что при хроническом активном гепатите, однако основные усилия должны быть направлены на выявление и устранение причины холестаза. Только в этом случае лечение будет иметь успех. Обязательно используются витамины А, Е, В, викасол, с целью уменьшения кожного зуда — препараты, связывающие желчные кислоты (билигнин, холестирамин), желчегонные средства.
Помимо описанных заболеваний, существуют другие формы гепатитов, также протекающие при наличии тошноты, но вызванные токсическими или лекарственными веществами.
Лекарственный гепатитразвивается на фоне лечения медикаментами в результате токсического воздействия лекарственного средства на печеночную клетку. В настоящее время известно более 1000 медицинских препаратов, вызывающих в процессе лечения лекарственные гепатиты, которые могут развиться ост ро.
Проявления гепатита маскируются основным заболеванием, по поводу которого и назначалось данное лечение. Наиболее часто возникает развитие лекарственного гепатита при приеме следующих медикаментов: мерказолила, аймалина, бекломета, 6-меркаптопурина, метилтестостерона, хонвена (урология), вольтарена, индометацина, реопирина, скутамила-С, сульфадиметоксина, левомицетина, фурадонина, 5-НОК (если его принимать в течение нескольких лет), кордарона. Токсичность их действия увеличивается в случае совместного применения 2–3 препаратов. Время от начала приема препаратов до развития лекарственного гепатита колеблется от нескольких дней до нескольких лет.
Обычно на фоне приема лекарств появляются общая слабость, тошнота, тяжесть в правом подреберье, желтуха с кожным зудом, увеличивается печень. Иногда признаком лекарственного гепатита могут быть только изменения в биохимических анализах крови.
Диагностика лекарственного гепатита проводится после исключения вирусного гепатита, желчнокаменной болезни, опухолей печени, поджелудочной железы и желудка и при наличии приема соответствующего лекарственного средства. Изменения в биохимических анализах крови характерны для гепатитов — повышается уровень билирубина, активность трансаминаз и щелочной фосфатазы, значительно возрастают фракции глобулинов белка плазмы.
Выздоровление наступает после отмены препаратов, вызвавших лекарственный гепатит. При их повторном приеме гепатит может развиться вновь.
Алкогольный гепатит
Тошнота развивается и при остром алкогольном гепатите. Это заболевание возникает после приема большого количества алкоголя, а также при хроническом злоупотреблении алкогольными напитками как при неизмененной ранее печени, так и на фоне имеющегося уже заболевания (жировой гепатоз, хронический гепатит, цирроз печени).
Пациенты предъявляют жалобы на боли в правом подреберье или верхней половине живота различной интенсивности, обязательно возникает тошнота, иногда рвота, может повышаться температура до 38 °C. Через 1–2 суток появляется желтуха. Асцит (накопление жидкости в брюшной полости) может появляться, но не у всех больных. Одновременно могут наблюдаться явления хронического алкоголизма: дрожание рук, полиневриты (боли, слабость, нарушение чувствительности в нижних конечностях), психические расстройства в виде эмоциональной неустойчивости.
Причиной развития алкогольного гепатита является токсическое воздействие алкоголя на печеночные клетки (гепатоциты), вызывающее в них дистрофию — нарушение внутриклеточных структур, в более тяжелых случаях — некроз, т. е. полное их разрушение. В зависимости от глубины процесса гепатит длится от 1 до 3 месяцев и заканчивается выздоровлением или переходом в цирроз печени.
В диагностике большую роль играет четкая связь с алкогольным эксцессом, выявление увеличения печени при пальпации и ультразвуковом исследовании с диффузными изменениями структуры. При биохимическом анализе крови наблюдается повышение уровня активности специфических проб: аланинаминотрансферазы, гамма-глутаминпептидазы, повышение билирубина, нарушение белкового состава в виде понижения альбуминов и повышения фракции гамма-глобулинов. Точный диагноз можно поставить при лапароскопии (осмотр печени через лапароскоп) с биопсией печени.
Цирроз печени
Тошнота является наиболее постоянным симптомом цирроза печени. Циррозом называют общее заболевание с хроническим течением, обусловленное прогрессирующим поражением печени с полной перестройкой ее ткани, что приводит к нарушению всех ее функций и развитию хронической печеночной недостаточности.
Цирроз может развиться после перенесенного вирусного гепатита, на фоне хронического алкоголизма, холестаза, иногда установить его причину не удается. Чаще страдают мужчины, преимущественно в среднем и пожилом возрасте. Различают микронодулярный, макронодулярный, смешанный, билиарный (первичный и вторичный) циррозы печени. По степени функциональных нарушений циррозы делят на компенсированные и декомпенсированные.
При обследовании больного определяются увеличение размеров печени, плотность, нередко бугристость, селезенка, как правило, тоже увеличена. Больные жалуются на ощущение тяжести или боли в правом подреберье, тошноту, горечь во рту, отрыжку, вздутие живота, общую слабость, снижение работоспособности. Отмечается желтуха различной интенсивности, «печеночные знаки»: покраснение ладоней, сосудистые звездочки на груди, спине, плечах, выраженная сосудистая сеть на лице, «печеночный» язык.
При билиарном циррозе на фоне выраженной желтухи больные отмечают упорный кожный зуд. По мере прогрессирования цирроза появляются признаки портальной гипертензии: асцит, варикозное расширение вен пищевода и желудка, передней брюшной стенки, прямой кишки (геморроидальных вен). В связи с нарушением белкового обмена появляются отеки нижних конечностей, поясничной области, передней стенки живота. Развивается геморрагический синдром (кровотечения из носа, десен, геморроидальных узлов, варикозно-расширенных вен пищевода).
Данные лабораторных исследований позволяют выявить повышение СОЭ, анемию, снижение количества лейкоцитов и тромбоцитов, при билиарном циррозе — значительное повышение билирубина. При желтухе в моче обнаруживают уробилин и билирубин. Выражено нарушение соотношения между белковыми фракциями крови — альбуминами и глобулинами, причем в пользу последних, показатели печеночных проб аналогичны таковым при ХАГ и зависят от активности процесса. Ультразвуковое исследование брюшной полости, сцинтиграфия выявляют изменения в печени и селезенке, характерные для цирроза. При рентгеноскопии желудка и гастроскопии — варикозное расширение вен пищевода. Установить точный диагноз позволяет лапароскопия с прицельной биопсией печени.
При первичной диагностике билиарного цирроза печени необходимо исключить механическую желтуху, обусловленную желчнокаменной болезнью, раком головки поджелудочной железы и фатерова соска.
Холангит
Тошнота присутствует как один из типичных симптомов при наличии холангита — воспаления желчных протоков. По течению и структурным изменениям в протоках холангит может быть острым, подострым и гнойным. Часто протекает как сопутствующее поражение при остром холецистите, постхолецистэктомическом синдроме, а также может быть самостоятельным заболеванием.
Основными проявлениями холангита являются:
1) боли в правом подреберье;
2) лихорадка с ознобами, потами;
3) типичны тошнота, рвота;
4) печень увеличена и болезненна. По мере прогрессирования болезни может увеличиваться и селезенка;
5) частый симптом — желтуха, которая сопровождается кожным зудом.
При гнойном холангите все клинические признаки воспаления более выражены, температура повышается до 40 °C, возможно развитие поддиафрагмального абсцесса, сепсиса. Заболевание может осложниться гепатитом, в тяжелых случаях развивается печеночная кома.
Диагноз ставится на основании характерных симптомов. Вспомогательную роль оказывают лабораторные данные: повышенное количество лейкоцитов, ускорение СОЭ, изменения в биохимических анализах. Используют холангиографию, гастродуоденоскопию, ретроградную холангиографию, реже лапароскопию (осмотр органов брюшной полости через лапароскоп).
Холецистит
Патология желчного пузыря — острый и хронический холецистит — тоже сопровождается жалобами на тошноту. Острый холецистит — это воспаление стенки желчного пузыря при проникновении в нее микробов. Заболевание может развиться как на фоне желчнокаменной болезни, так и при отсутствии камней. Чаще страдают женщины.
Для острого холециститахарактерно острое начало после погрешности в диете — приема обильной, жирной, жареной или острой пищи, употребления алкоголя, кондитерских изделий с кремом, грибов и др. Боли в правом подреберье обычно сильные (как при желчной колике), отдают в спину, правую лопатку, правую надключичную область. Если присоединяется панкреатит, то они распространяются до левого подреберья. У пожилых людей, страдающих ишемической болезнью сердца, одновременно могут возникать боли слева от грудины или за грудиной — рефлекторная стенокардия. У больных возникают тошнота и рвота, сначала съеденной пищей, в дальнейшем — с примесью желчи или желчью. Температура повышается от низких субфебрильных цифр до высоких. При пальпации живота определяется болезненность в правом подреберье и под ложечкой, мышцы брюшной стенки напряжены, через 2–4 дня начинает прощупываться болезненно напряженный желчный пузырь в виде округлого образования, а также увеличенная болезненная печень. Пульс учащен, артериальное давление обычно снижается. У большей части больных на 2–3 сутки появляется желтушность кожных покровов, склер и слизистых.
Различают следующие формы течения острого холецистита. Катаральная формапротекает с невысокой температурой, умеренными болями длительностью от 2 до 7 дней, незначительными изменениями в анализах крови — лейкоцитоз до 12 тыс. Своевременная и правильная медикаментозная терапия приводит к выздоровлению, в противном случае возможен переход во флегмонозную форму.
Флегмонозный холециститпротекает тяжелее: сильные боли, тошнота, частая рвота, не приносящая облегчения, высокая температура (38–39 °C), ознобы, выраженная общая слабость, потеря аппетита, в анализах крови — выраженное повышение количества лейкоцитов.
Гангренозный холецистит— наиболее тяжелая форма острого холецистита. Температура поднимается выше 39 °C, часто присоединяется перитонит — воспаление брюшины. Без своевременной операции может закончиться смертельным исходом.
Необходимо принять во внимание, что у пожилых и ослабленных людей даже флегмонозный и гангренозный холецистит не всегда имеют четко очерченную картину, повышение температуры может быть незначительным, боли и симптомы раздражения брюшины слабо выражены или совсем отсутствуют.
Несвоевременно диагностированный острый холецистит может осложниться перфорацией (нарушением целостности стенки) желчного пузыря с последующим развитием гнойного или желчного перитонита, образованием свищей или абсцессов, острыми холангитами.
Закупорка шейки пузыря или его протока при вклинивании большого камня (при наличии сопутствующей желчнокаменной болезни) приводит к растяжению желчного пузыря: если его содержимое — преимущественно слизь, то развивается мукоцеле; прозрачное содержимое невоспалительного характера — водянка; гной — эмпиема. Сопутствующее воспаление поджелудочной железы — реактивный панкреатит — является довольно частым осложнением.
Распознавание острого холецистита представляет определенные трудности, потому что его проявления напоминают другие заболевания органов брюшной полости: острый аппендицит, панкреатит, перфоративную язву желудка и двенадцатиперстной кишки, правостороннюю почечную колику и острый пиелонефрит.
Диагноз ставится на основании клинической картины. Из лабораторных данных имеет значение количество лейкоцитов. УЗИ позволяет выявить камни в желчных путях, отек стенки желчного пузыря, его размеры, состояние магистральных желчных протоков.
Из рентгенологических методов имеет значение обзорный снимок брюшной полости.
Хроническое воспаление стенки желчного пузыря называется хроническим холециститом. Заболевание встречается часто, особенно у женщин.
Выделяют:
1) хронический калькулезный холецистит при наличии камней в желчном пузыре;
2) хронический бескаменный холецистит.
Нередко холецистит сопровождается другими хроническими заболеваниями желудочно-кишечного тракта: гастритом, панкреатитом, гепатитом.
Пациенты предъявляют жалобы на тупые ноющие боли или дискомфорт в правом подреберье, тошноту, горечь во рту, вздутие живота, метеоризм. Имеется четкая связь с употреблением жирной, жареной пищи, копченостей. При ручном обследовании живота определяется болезненность в правом подреберье при поколачивании по правой реберной дуге.
При обострении имеется сходство с клиникой острого холецистита: боли носят выраженный, интенсивный характер, отмечается температурная реакция. Желтуха не характерна, появляется только при осложненном течении — закупорке общего желчного протока камнем, слизью, холангите, гепатите, реже — панкреатите. В анализах крови наблюдается увеличение количества лейкоцитов, повышение СОЭ.
Диагностика заболевания строится на основании объективного исследования, данных УЗИ брюшной полости, холецистографии, анализа дуоденального содержимого. В период обострения больные должны находиться в стационаре, впервые возникший приступ необходимо дифференцировать с острым холециститом, что на дому просто невозможно.
Клиническая характеристика тошноты при инфекционных заболеваниях
Тошнота часто сопровождает не только заболевания органов брюшной полости, но и многие инфекционные болезни. При этом она может носить как рефлекторный характер при раздражении стенок желудочно-кишечного тракта непосредственно инфекцией, так и токсический характер при длительной циркуляции в крови микробных токсинов и продуктов воспаления.
Последний вариант характерен для такой тяжелой патологии, как туберкулез. Туберкулез вызывают бациллы Коха, которые крайне устойчивы во внешней среде и трудноуничтожимы в условиях организма. Чувствительность к туберкулезной палочке обычно бывает высокой у людей с ослабленным иммунитетом, а также в тяжелых социальных условиях.
Для ранних стадий туберкулеза наиболее характерна различного рода лихорадка. Одновременно с повышением температуры, а порой и предшествуя ей, возникают изменения психики — раздражительность или, наоборот, апатия; бессонница или сонливость; плаксивость или эйфория (приподнятое настроение). Признаками интоксикации, помимо тошноты, являются потливость, особенно по ночам или под утро, учащенное сердцебиение, плохой аппетит, головная боль. Эти признаки выражены значительно при вспышке процесса, если же он затихает — становятся нечеткими или отсутствуют совсем, создавая иллюзию благополучия. Почти 1/3 больных ранними формами туберкулеза легких чувствуют себя здоровыми, и только тщательное обследование выявляет существующую патологию. Регулярное флюорографическое обследование позволяет выявить туберкулез легких на ранних стадиях заболевания.
Клиническая характеристика тошноты при глаукоме
Тошнота часто наблюдается и при значительном повышении внутриглазного давления, особенно при приступе глаукомы. Глаукома— это полиэтиологическое (многопричинное) заболевание, характеризующееся постоянным или периодическим повышением внутриглазного давления. По клиническому течению и анатомическому строению различают открытоугольную и закрытоугольную глаукому.
Открытоугольная глаукома развивается чаще после 40-летнего возраста. Определенное значение имеет наследственный фактор. Глаукомой страдает 1,5–3 % населения. Начало заболевания постепенное. Появляется тяжесть в глазах, периодическое затуманивание зрения, радужные круги вокруг источников света, со временем присоединяется сужение поля зрения, ухудшается его острота, может беспокоить боль в висках и надбровных дугах. Однако острый приступ для открытоугольной глаукомы не характерен.
Закрытоугольная глаукома протекает с явлениями острого приступа глаукомы. В глазу появляется резкая боль, зрение снижается до светоощущения, глаз гиперемирован, возникают тошнота, иногда рвота, головная боль, иногда боль отдает в область сердца, под лопатку, в область живота.
При остром приступе внутриглазное давление поднимается до 60 мм рт. ст. (норма — ниже 26–27 мм рт. ст.). Однако состояние больного может имитировать приступ стенокардии, острый живот, пищевое отравление, нарушение мозгового кровообращения.
Клиническая характеристика тошноты при укачивании в транспорте
Двигательная тошнота, или болезнь движения, — термин, используемый для описания состояния при укачивании в транспорте. Этот болезненный синдром появляется при передвижении в поезде, самолете, автомобиле и на корабле. Тошнота сопровождается при этом отсутствием аппетита, апатией, повышенным слюноотделением, потоотделением, головной болью и рвотой.
Двигательная тошнота развивается в результате функциональной неустойчивости органа равновесия — лабиринта внутреннего уха. Его раздражение сочетается со снижением секреторной и моторной функции желудка, а также со снижением его тонуса.
Клиническая характеристика тошноты при патологии органов равновесия
Обменная тошнота
Тошнота при патологии органа равновесия — лабиринта внутреннего уха — встречается и при болезни Меньера. Это заболевание невоспалительного характера, проявляется периодическими приступами головокружения с тошнотой или рвотой, нарушением равновесия, шумом в ушах и понижением слуха (одним ухом), повышенной раздражительностью от громких звуков.
Возникает у людей, страдающих заболеваниями отдельных органов или систем (аллергические состояния, гипертония и гипотония, атеросклероз, вегето-сосудистая дистония, гормональные расстройства, климакс, различные токсикозы, нарушения обмена, злоупотребление никотином).
Механизм возникновения болезни до конца не изучен. Предполагается, что в его основе лежит патология обменных процессов во внутреннем ухе. Приступы обычно длятся недолго — несколько часов или дней, редко недель. На их частоту оказывают влияние возраст, условия труда и быта, психическое состояние и другие факторы.
Характерно, что резкое расстройство вестибулярной функции после окончания приступа нормализуется, но шум в ушах и тугоухость сохраняются и в дальнейшем, постепенно прогрессируя. Для заболевания типично поражение одного уха. Двустороннее заболевание наблюдается очень редко.
Диагноз устанавливается по характерным клиническим проявлениям, данным исследования слуха (аудиограмма).
Лечение тошноты
Лечение заболеваний, сопровождающихся синдромом тошноты, традиционными методами
Гидроцефалия
Полноценно выявить гидроцефалию можно только в условиях стационара после проведения различных рентгенологических, радиологических, компьютерных исследований, а также исследования спинномозговой жидкости. Сначала лечение проводят также в стационаре. В острой фазе назначают средства, снижающие внутричерепное давление (лазикс, маннит, глицерин), маленьким детям можно удалять небольшие количества спинномозговой жидкости путем прокола (пункции) в области родничков.
В дальнейшем необходимо постоянное наблюдение и лечение у невропатолога. В некоторых случаях (сдавление путей оттока спинномозговой жидкости опухолью) прибегают к оперативному вмешательству — устранению причины нарушения оттока спинномозговой жидкости или к операции, в результате которой спинномозговая жидкость постоянно сбрасывается в полость сердца или брюшную полость, и другим хирургическим методам. Без лечения большинство детей остаются тяжелыми инвалидами или гибнут в раннем возрасте.
Вегетативные дисфункции
Лечение вегетативных дисфункций требует большого внимания и терпения как от больного, так и от врача. Прежде всего необходимо наладить сон и режим пациента. Вечером полезны теплые ножные ванны, утром — утренняя гимнастика, но не до усталости. Регулярные водные процедуры — контрастный душ каждое утро, плавание в бассейне не менее 2 раз в неделю. Медикаментозные препараты необходимо согласовать с лечащим врачом, а лучше не использовать. Можно утром и днем принимать настой полыни и китайского лимонника, а вечером микстуру Раскина. Все настои принимают по 2 ч. л.
Прогноз для жизни благоприятный, однако если вегетативную дисфункцию не лечить, она постепенно может трансформироваться в хронические заболевания желудочно-кишечного тракта, лечение которых — более трудная задача. Следует учитывать, что любое заболевание легче предупредить, чем лечить.
Острая почечная недостаточность
Лечение острой почечной недостаточности должно проводиться только в условиях стационара. Могут применяться методы внепочечного очищения крови (гемодиализ — «искусственная почка», перитонеальный диализ, гемосорбция). Больным назначают диету с резким ограничением белка (15–20 г в сутки), большим количеством углеводов, фруктов и овощей. Возможна консервативная терапия: введение полиглюкина, реополиглюкина, растворов альбумина, глюконата кальция, мочегонных, раствора бикарбоната натрия.
Отравление салицилатами
Лечение и неотложная помощь заключаются в промывании желудка через зонд, затем вводят внутрь вазелиновое масло (стакан), дают слабительное — 20–30 г сульфата натрия (глауберова соль). Усиленное щелочное питье гидрокарбоната натрия (питьевая сода) или назначение его в клизме (из расчета 0,4 г/кг массы тела) каждый час до восстановления нормальной частоты дыхания и появления щелочной реакции мочи. Назначение больших доз аскорбиновой кислоты (до 0,5–1 г в сутки) внутрь или в инъекциях ускоряет обезвреживание салициловой кислоты. При кровотечении показаны викасол, хлорид кальция, переливание крови. При тяжелых отравлениях обязательно лечение почечной и печеночной недостаточности, ожогов пищеварительного тракта.
Отравление анальгином, амидопирином
Основные мероприятия неотложной помощи и лечения те же, что и при отравлении салицилатами: промывание желудка, слабительное, обильное щеточное питье, мочегонные. Дополнительно возможно противосудорожное лечение хлоралгидратом по 1 г в клизме с крахмальной слизью, барбамил внутримышечно, диазепам внутривенно. При судорогах аналептиков лучше избегать, пользуясь для стимуляции сердца строфантином или аналогичными средствами. Обязательным является назначение хлорида или ацетата калия внутрь по 0,5–1 г за 1–2 приема.
Рефлекторная тошнота
Лечение при хронических фарингитах зависит от состояния слизистой. При гипертрофии — частые полоскания, орошения раствором соды, поваренной соли (слабый раствор), буры, противовоспалительными травами. Смазывание растворами колларгола, протаргола, нитрата серебра, йодинола, Люголя. Гранулы лимфоидной ткани прижигают трихлоруксусной кислотой, обрабатывают жидким азотом, облучают лазером. Назначают физиотерапевтическое лечение (ингаляции с гидрокортизоном, УВЧ, ультразвук, фонофорез с прополисом и др.). При атрофии слизистая не восстанавливается, проводится симптоматическое лечение.
Острый гастрит
Лечение острого гастрита следует начинать с промывания желудка, при сильной боли показано введение но-шпы, папаверина, платифиллина. При тяжелой форме необходима госпитализация, так как для восстановления водно-солевого баланса требуется внутривенное введение 5 %-ного раствора глюкозы, физиологического раствора. При выявленной бактериальной причине заболевания показано лечение антибиотиками.
Вирусный гепатит
Лечение неспецифическое. Его основой являются режим и правильное питание. Диета должна быть полноценная и калорийная, исключают из рациона жареные блюда, копчености, свинину, баранину, шоколад, пряности, абсолютно запрещается алкоголь. Рекомендуется обильное питье до 2–3 л в сутки, а также комплекс витаминов. В тяжелых случаях проводят интенсивную инфузионную терапию (внутривенно 5 %-ный раствор глюкозы, гемодез и др.) При угрозе или развитии печеночной недостаточности показаны кортикостероиды.
Хронический гепатит
В лечении важное место должно уделяться диете. Питание должно быть 4–5-разовое, с полным исключением жареных блюд, грибов, консервированных, копченых и вяленых продуктов, изделий из шоколада, крема и сдобного теста, спиртного. Следует ограничить количество потребляемых животных жиров (жирные сорта мяса — утка, гусь, свинина, сало). Обязателен ежедневный прием творога (100–150 г) как источника метионина. Не назначают таким пациентам прием желчегонных препаратов, анаболических гормонов (ретаболил), любые физиотерапевтические процедуры. Лечение обострений — только в стационаре. Применяются преднизолон в дозе 20–40 мг в сутки, при необходимости — иммунодепрессанты в небольших дозах, но длительно. Режим на весь период обострения — постельный. Назначают диету № 5 по Певзнеру. Обязательно используется витаминотерапия.
Алкогольный гепатит
Лечение требует в первые 2–3 недели назначения строгого постельного режима, показана диета № 5, обязательно большое количество фруктовых соков, исключение алкоголя. Витамины группы В внутримышечно, метионин, липокаин, карсил или эссенциале в инъекциях и капсулах. После купирования клинических проявлений гепатита больному рекомендуется полностью отказаться от употребления спиртных напитков.
Цирроз печени
Лечение при активных декомпенсированных циррозах проводится в стационаре. Питание 4–5-разовое, стол № 5. Полностью следует исключить употребление алкоголя. При неактивном циррозе печени медикаментозное лечение не проводится. При активном процессе в печени показаны курсы витаминов группы В, кокарбоксилазы, аскорбиновой кислоты, фолиевой кислоты, витаминов А, D. При появлении признаков печеночной недостаточности вводят раствор 5 %-ной глюкозы, гемодез 1–2 раза в неделю, глюкозосолевые растворы. При нарушении белкового обмена вводят растворы альбумина и плазмы крови. При выраженной активности процесса назначаются кортикостероидные гормоны, иммунодепрессанты.
Холангит
Лечение должно проводиться в условиях стационара. Назначают диету № 5а, 5. Антибиотики широкого спектра действия, препараты нитрофуранового ряда, желчегонные, спазмолитики. В ряде случаев показано хирургическое вмешательство: удаление камней из желчных протоков, рассечение сужения фатерова соска.
Острый холецистит
Больные с острым холециститом независимо от состояния должны быть госпитализированы в хирургическое отделение стационара. Необходимо назначить постельный режим, голод, грелку со льдом на правое подреберье. В инъекциях вводятся спазмолитики, баралгин, анальгин. Проводится дезинтоксикационная терапия внутривенным введением растворов 5 %-ной глюкозы, физиологического раствора, гемодеза общим количеством 2–3 л в сутки. Назначаются антибиотики широкого спектра действия. Если в течение 24 ч интенсивного лечения воспалительный процесс не стихает, больным показано оперативное вмешательство — удаление желчного пузыря (холецист-эктомия).
Хронический холецистит
Во время ремиссии пациент должен строго соблюдать диету. Диетотерапия является единственным способом избегать обострений. Назначают стол № 5, полностью исключающий жирные и жареные блюда, желательно преобладание растительной пищи. Рекомендуются теплые минеральные воды без газа: «Ессентуки», «Джермук», «Железноводск», «Боржоми», «Ижевск». В период обострения рекомендуют антибиотики под контролем чувствительности к ним высеваемых микроорганизмов. При болях — спазмолитики (папаверин, но-шпа), холинолитики (атропин, препараты белладонны). Желчегонные препараты рекомендуется принимать за 20–30 мин до еды. Показана группа средств, повышающих тонус желчного пузыря и понижающих тоническое напряжение протоков и сфинктера: натуральная карловарская соль, сорбит, ксилит, маннит (их предварительно растворяют в 50–100 мл теплой воды). Если в патологический процесс вовлекается печень, то применяют витамины группы В, аскорбиновую кислоту, гепатопротекторы.
Глаукома
Пациентам необходимо закапывание 6 %-ного пилокарпина каждые 15 мин в течение 1 ч; назначение мочегонных — диакарб, фуросемид; внутримышечно и внутривенно — лазикс; внутрь — глицерол, английскую соль; отвлекающая терапия — горячие ножные и ручные ванны, горчичники на затылок и икры ног, пиявки на висок. В дальнейшем — лазерное или хирургическое лечение.
Лечение тошноты нетрадиционными методами
При отсутствии аппетита, болях в подложечной области, тошноте еще земские врачи рекомендовали принимать внутрь 6–7 раз в день свежую цедру лимона, растертую с сахаром или медом, по 0,5 ч. л.
Прекрасно действует лимонная корочка, настоянная на натуральном белом или красном вине: 1 л вина, корочка одного лимона, настаивать 7 дней. Процедить. Пить до и после обеда и ужина по 2 ч. л. Это натуральное и полезное лечение.
Применение точечного массажа при тошноте
При различных видах тошноты, в частности при укачивании в транспорте, можно успешно применять приемы точечного массажа. Используют следующие точки, которые следует обрабатывать седатирующим методом.
На голове и шее — фэн-чи, тянь-чуан, тянь-ту. Фэн-чи — точка канала желчного пузыря (VB20), располагается у нижнего края затылочной кости снаружи от сосцевидного отростка. Стимуляция этой точки применяется также при головной боли и головокружении, глазных болезнях, болезнях уха, горла и носа, неврастении. Надавливать на симметричные точки нужно одновременно, направление надавливания — снизу вверх.
Тянь-чуан — точка канала тонкого кишечника (IG16), находится на заднем крае кивательной мышцы на уровне верхнего края щитовидного хряща. Там прощупывается сильная пульсация на сонной артерии. Применяется также при головной боли и болях в мышцах шеи и затылка, болях в горле, шуме в ушах, заболеваниях десен.
Тянь-ту — точка переднесрединного меридиана (J22), располагается в центре яремной вырезки у верхнего края грудины. Можно также использовать точку при астме, бронхите, ларингите, увеличении щитовидной железы (зобе), рвоте и расстройствах речи.
На тыльной поверхности руки — хэ-гу, шоу-сань-ли.
Хэ-гу — очень широко применяемая точка канала толстого кишечника (Gl4). Она располагается на тыльной поверхности кисти в ямке между II и I пальцами. Если большой палец приведен к остальным, то хэ-гу находится на самой выступающей части бугорка первого межпальцевого промежутка, немного ближе к II пястной кости. Точку можно использовать как общеукрепляющую, а также при различных болях (в горле, ушах, глазах), астме, одышке, затруднениях при отхаркивании мокроты, различных простудных заболеваниях, лихорадке.
Шоу-сань-ли — точка канала толстого кишечника (GL10), расположена на тыльной поверхности предплечья у лучевого края кости на 2 поперечника большого пальца ниже складки локтевого сгиба, при предплечье, согнутом под углом 90°. Точка обладает ярко выраженным общеукрепляющим действием, кроме того ее можно использовать и при гриппе.
На передней поверхности голени — ян-лин-цюань, инь-лин-цюань, цзу-сан-ли.
Ян-лин-цюань — точка канала желчного пузыря (VB34), точка элемента «земля». Нахождение точки производят в положении сидя с выпрямленной ногой. Точка находится во впадине у переднего края головки малоберцовой кости, ниже нижнего края наколенника на 2 поперечника большого пальца. Применяется также при запорах, холецистите, атеросклерозе.
Инь-лин-цюань — точка канала селезенки (RP9), элемента «вода». Находится под нижним краем мыщелка большеберцовой кости, на 2 поперечника большого пальца ниже надколенника. Применяется также при потере аппетита, бессоннице.
Цзу-сан-ли — точка канала желудка (Е36), относится к элементу «земля». Располагается на расстоянии, равном ширине 3 поперечников большого пальца ниже коленной чашечки и на 1 палец в наружную сторону от острого выступающего костного остова голени (гребня большеберцовой кости). Это одна из основных общеукрепляющих и тонизирующих точек. Кроме использования при укачивании, ее применяют при повреждениях коленного сустава, острых и хронических гастритах, язвенной болезни, запорах и поносах, атеросклерозе, гипертонической болезни, головной боли, головокружении, икоте, бессоннице, лихорадке, резком снижении артериального давления (вплоть до шока или коллапса).
